Изобретение относится к медицине, а именно к офтальмохирургии, и может быть использовано при выполнении тотальной сквозной кератопластики со склеральным ободком.
Тотальная сквозная кератопластика с ободком склеры (корнеосклеропластика, корнеосклеральная трансплантация, склерокератопластика) является способом лечения разнообразных по этиологии заболеваний роговицы, сопровождающихся поражением роговичной ткани по всей ее площади с прогрессирующей деструкцией тканей роговицы и приводящих к гибели глазного яблока. Этот способ позволяет реконструировать анатомические структуры переднего отрезка глаза (собственно роговицу, ее лимбальную часть, включая трабекулярную сеть угла передней камеры), в ряде случаев добиться сохранения зрения или оставить надежду на последующее кератопротезирование. Вместе с тем, следует отметить техническую сложность выполнения подобной хирургической процедуры на всех ее этапах, высокий риск развития интра- и послеоперационных осложнений, таких как: экспульсивное кровотечение, гемофтальм, реакция тканевой несовместимости, нарушение эпителизации донорской роговицы, циклодиализ с последующей не купируемой гипотонией глаза, вторичная глаукома, гифема, увеит.
В зависимости от глубины поражения роговицы при выполнении тотальной сквозной кератопластики с ободком склеры донорский трансплантат может замещать роговицу полностью (на всю толщину) или послойно. В первом случае трансплантат включает роговицу с послойным круговым ободком склеры. Bo-втором случае трансплантат представляет из себя роговично-склеральный комплекс, полученный послойным расслоением как ободка склеры, так и всей роговицы. Подобный трансплантат используется при несквозных поражениях роговицы и, в данном случае, не является предметом рассмотрения.
Известны различные способы тотальной сквозной кератопластики с послойным ободком склеры при тотальном поражении роговицы.
Например, известен способ корнеосклеральной трансплантации при тотальных воспалительных поражениях роговицы различной этиологии, включающий круговую перитомию конъюнктивы, выделение и фиксацию на швы-держалки наружных прямых мышцы глаза с последующим формированием на глазу реципиента несквозной насечки с помощью трепана диаметром от 11 до 14 мм. Вход в переднюю камеру осуществляли из глубины сформированной насечки с помощью алмазного ножа параллельно плоскости радужки, затем производили отсечение роговицы по кругу. Донорский трансплантат фиксировали к глазу реципиента отдельными узловыми швами, затем ушивали конъюнктиву, в ряде случаев выполняли временную тарзорафию [Hirst LW, Lee GA. Corneoscleral transplantation for end stage corneal disease // Br J Ophthalmol. - 1998. - Vol. 82, N 11. - P. 1276-1279].
Недостатками известного способа являются техническая сложность операции и высокий риск интра- и послеоперационных осложнений по следующим причинам:
1) Фиксация наружных прямых мышц с помощью швов-держалок травматична, не обеспечивает поддержание правильной формы глазного яблока после трепанации большого диаметра, что в свою очередь затрудняет адаптацию трансплантата на ложе реципиента.
2) При трепанации большого диаметра шовная фиксация трансплантата по наружному краю ободка склеры не в состоянии гарантировать надежную герметизацию внутреннего края, что может привести к дезадаптации раны, фильтрации внутриглазной жидкости и развитию гипотонии в послеоперационном периоде.
3) Не стандартизированное выкраивание и иссечение роговично-склерального комплекса несет риск повреждения структур угла передней камеры, что сопряжено с риском развития вторичной глаукомы.
Известен способ корнеосклеропластики с сохранением угла передней камеры, заключающийся в следующем. После круговой перитомии конъюнктивы, с помощью трепана диаметром 14 мм формировали круговую несквозную насечку на склере и маркировали роговицу диаметром 9,5 мм для последующего плоскостного расслоения склеры из зоны насечки в роговицу до зоны проекции маркера на заднюю сторону роговицы. Для поддержания передней камеры в нее через парацентез вводили вискоэластик. Донорский трансплантат фиксировали сначала 4-мя узловыми швами во всех квадрантах, а затем накладывали до 32-х узловых швов для фиксации к склере реципиента, удаляли вискоэластик из передней камеры, проверяли герметичность адаптации трансплантата путем введения сбалансированного раствора в переднюю камеру, погружали узловые швы в склеру, ушивали конъюнктиву [Burk R.O., Joussen A.M. Comeoscleroplasty with maintenance of the angle in two cases of extensive corneoscleral disease // Eye. - 2000. - Vol. 14, Pt. 2. - P. 196-200].
Недостатками способа являются:
1) Способ технически сложен, не стандартизирован, сопряжен с трудностями кругового расслоения на разной глубине сначала склеры, а затем роговицы, имеющей меньшую толщину; опасностью перфорации роговицы в незапланированном месте при патологическом истончении периферии роговицы.
2) Четыре провизорных шва не гарантируют хорошее сопоставление края трансплантата и края роговицы на глазу реципиента со стороны передней камеры, что влечет риск фильтрации, изменения анатомии угла передней камеры, что, в свою очередь, может приводить к серьезным послеоперационным осложнениям.
Известен способ склеро-кератопластики с сохранением угла передней камеры, отличием которого от ранее известных способов является использование трепана диаметром 16 мм и фибринового клея для окончательной фиксации донорского трансплантата после наложения 4-х провизорных погружных швов. Фибриновый клей использовали также для фиксации конъюнктивы, предварительно отсеченной от лимба и отсепарованной во всех квадрантах глаза. [Kumar S., Panda A. Fibrin glue aided sutureless sclerokeratoplasty with maintenance of chamber angle // Cornea. - 2011. - Vol. 30, N5. - P. 588-590].
Недостатками способа являются:
1) Трудность равномерного просечения склеры трепаном на заданную глубину (на 0,2 мм) по всей окружности, трудности расслоения склеры на одной глубине по всей площади и вглубь роговицы (на 0,5 мм), особенно на фоне гипотонии глаза у пациентов с перфорацией роговицы.
2) При использовании фибринового клея для окончательной фиксации трансплантата существует риск попадания клея в переднюю камеру.
Известен способ склерокератопластики, заключающийся в том, что в донорском глазу создается умеренно повышенное давление путем введения через зрительный нерв сбалансированного солевого раствора. В четырех квадрантах донорской роговицы создается депо кортикостероидного препарата путем его интрастромальной инъекции. На край трепана (16,5; 17,0 или 18.0 мм) наносится краситель и отмечается зона, от которой производят расслоение склеры по кругу в направлении лимба. Передняя камера вскрывается и наполняется вискоэластиком. Роговично-склеральный комплекс, включая зону трабекулы, иссекается по кругу. Выполняется круговая перитомия, склера широко обнажается. К склере подшиваются два металлических полукольца, выполняющих роль кольца Флиринга, для сохранения формы глазного яблока после его вскрытия. Отступя 2 мм от лимба, производят круговое расслоение склеры, формируя тонкий склеральный ободок. Для профилактики экспульсивного кровотечения производят вскрытие передней камеры, формируют базальную колобому в прикорневой части радужки, через колобому вводят канюлю в полость стекловидного тела и удаляют 1,0 мл стекловидного тела. Переднюю камеру поддерживают введением сбалансированного раствора, роговицу иссекают по кругу. Донорский роговично-склеральный комплекс фиксируют 3-ми швами к глазу реципиента после осушения операционного ложа. Окончательную фиксацию трансплантата, фиксацию конъюнктивы осуществляют с помощью фибринового клея. Операцию заканчивают наложением мягкой лечебной контактной линзы большого диаметра и частичной блефарорафией [Arenas Е., Mieth A. Lamellar sclerokeratoplasty: Review of the literature and description of a special technique using fibrin glue and a giant hydrophilic contact lens // Taiwan J. Ophthalm. - 2019. - Vol. 9, N3. - P. 160-165].
Недостатками способа являются:
1) Способ технически сложен и травматичен. Выкраивание донорского трансплантата с сохранением зоны трабекулярных тканей трудно реализуемо на практике ввиду анатомической плотности микроструктур дренажной системы угла передней камеры глаза.
2) Введение аспирационной канюли в стекловидное тело для его частичного удаления нарушает переднюю пограничную пластинку стекловидного тела и усиливает риск его выпадения через сформированный дефект.
3) Использование 3-х провизорных швов для фиксации трансплантата не гарантирует хорошей адаптации трансплантата и тканей глаза реципиента с внутренней стороны.
Наиболее близким к заявляемому способу - прототипом, является способ склерокератопластики, заключающийся в том, что на донорском глазу выполняют круговую насечку с помощью трепана диаметром 14 мм на глубину примерно 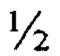 толщины склеры, затем производят послойное расслаивание склеры по всей окружности в направлении лимба до прозрачной части роговицы, выполняют локальную перфорацию роговицы в направлении передней камеры с последующим отсечением сформированного роговично-склерального комплекса с помощью ножниц. На глазу реципиента производят круговую перитомию конъюнктивы по лимбу, коагуляцию кровоточащих сосудов на обнаженной склере и в зоне лимба. Затем с помощью трепана того же диаметра (14 мм) формируют круговую насечку на глубину примерно
толщины склеры, затем производят послойное расслаивание склеры по всей окружности в направлении лимба до прозрачной части роговицы, выполняют локальную перфорацию роговицы в направлении передней камеры с последующим отсечением сформированного роговично-склерального комплекса с помощью ножниц. На глазу реципиента производят круговую перитомию конъюнктивы по лимбу, коагуляцию кровоточащих сосудов на обнаженной склере и в зоне лимба. Затем с помощью трепана того же диаметра (14 мм) формируют круговую насечку на глубину примерно 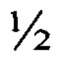 толщины склеры (при гипотонии глаза круговую насечку выполняют с помощью алмазного ножа) и производят расслаивание тканей аналогично тому, как это было ранее выполнено на донорском глазу. Вход в переднюю камеру осуществляют выше зоны трабекулярной сети, после чего с помощью ножниц выполняют круговое отсечение отсепарованных тканей. Таким образом формируют круговой «козырек» периферической части роговицы (ее глубокие отделы и десцеметова оболочка), истонченной примерно на половину ее толщины в этой зоне. Донорский трансплантат сначала фиксируют на подготовленном ложе реципиента с помощью 4-х узловых швов, наложенных через ранее сформированный козырек на глазу реципиента и истонченную часть роговично-склерального комплекса. Затем последовательно производят наложение двойного непрерывного кругового шва по склеральному краю трансплантата, шовную фиксацию конъюнктивы к лимбу трансплантата, временную тарзорафию. [Cobo М. et al. Sclerokeratoplasty with Maintenance of the Angle // Am. J. Ophthalm. - 1992. - Vol. 113, N 5. - P. 533-537].
толщины склеры (при гипотонии глаза круговую насечку выполняют с помощью алмазного ножа) и производят расслаивание тканей аналогично тому, как это было ранее выполнено на донорском глазу. Вход в переднюю камеру осуществляют выше зоны трабекулярной сети, после чего с помощью ножниц выполняют круговое отсечение отсепарованных тканей. Таким образом формируют круговой «козырек» периферической части роговицы (ее глубокие отделы и десцеметова оболочка), истонченной примерно на половину ее толщины в этой зоне. Донорский трансплантат сначала фиксируют на подготовленном ложе реципиента с помощью 4-х узловых швов, наложенных через ранее сформированный козырек на глазу реципиента и истонченную часть роговично-склерального комплекса. Затем последовательно производят наложение двойного непрерывного кругового шва по склеральному краю трансплантата, шовную фиксацию конъюнктивы к лимбу трансплантата, временную тарзорафию. [Cobo М. et al. Sclerokeratoplasty with Maintenance of the Angle // Am. J. Ophthalm. - 1992. - Vol. 113, N 5. - P. 533-537].
Недостатками способа являются:
1) Выкраивание вручную послойного ободка склеры на одной глубине по всей окружности донорского глазного яблока является технически сложным. Выкраивание вручную ложа на заданной глубине на склеральной части глаза реципиента представляет еще более сложную задачу, так как затрудняется кровотечением из сосудов склеры, гипотонией (при сквозных поражениях роговицы), необходимостью манипуляций в нижне-внутреннем и нижне-наружном секторах глазного яблока при неудобном положении рук хирурга. Таким образом, не гарантируется создание гладкой и ровной поверхности внутренней стороны ободка склеры на трансплантате.
2) Истончение склеры и козырька роговицы на глазу реципиента ослабляет каркасную прочность глазного яблока, и не компенсируется впоследствии подшиванием истонченного, и также не имеющего каркасной прочности корнеосклерального трансплантата.
3) Неровный профиль сопоставляемых поверхностей с ослабленными каркасными свойствами не гарантирует их хорошую адаптацию по всей площади, сохранение герметичности со стороны передней камеры при наложении 4-х фиксационных швов, что может служить причиной гипотонии в послеоперационном периоде.
Задачей изобретения является разработка более простого и менее травматичного способа, позволяющего восстановить роговицу при ее тотальном поражении, при невозможности выполнить субтотальную сквозную кератопластику.
Техническим результатом является упрощение способа, уменьшение его травматичности и снижение риска интра- и послеоперационных осложнений.
Поставленная задача достигается предлагаемым способом, заключающимся в следующем.
Первым этапом подготавливают донорский трансплантат роговицы с ободком склеры. Для этого трепаном с диаметром 14,0 мм производят сквозное просечение склеры донорского глаза, формируя ободок склеры на всю ее толщину шириной 1,5-1,75 мм. С помощью шпателя выкроенный роговично-склеральный комплекс отделяют от цилиарного тела и радужки, на эндотелиальную поверхность роговицы наносят вискоэластик.
На глазу реципиента производят круговую перитомию и широкую отсепаровку конъюнктивы. Коагуляцию сосудов не производят. Кровотечение из сосудов конъюнктивы, теноновой оболочки, поверхностных сосудов склеры останавливают с помощью губки, смоченной раствором адреналина. На обнаженной склере располагают концентрично лимбу кольцо Флиринга (диаметр 18,0 мм) и подшивают его к склере в четырех квадрантах (верхне-наружном, верхневнутреннем, нижне-наружном, нижне-внутреннем). Измеряют максимальный размер пораженной части роговицы и выбирают трепан с диаметром, соответствующим этому размеру. Наносят краску на край трепана и маркируют линию трепанации на роговице. С помощью ножа выполняют вертикальный сквозной разрез роговицы по намеченной линии трепанации. Длина разреза должна обеспечивать свободное вхождение нижней бранши изогнутых роговичных ножниц. Через сформированный разрез переднюю камеру наполняют вискоэластиком так, чтобы разделить передние синехии, максимально отодвинуть от роговицы радужку, чтобы исключить ее повреждение при выполнении сквозного кругового роговичного разреза. Дорезание роговицы осуществляют с помощью изогнутых роговичных ножниц, по ранее нанесенной линии трепанации, контролируя правильное (вертикальное) положение нижней бранши ножниц в передней камере. В результате формируют трепанационное отверстие, край которого представлен самой периферической частью роговицы (размером 0,5-1,0 мм). После завершения трепанации роговицы, выполняют периферическую иридэктомию и оценивают состояние прозрачности хрусталика и, в случае его помутнения, производят экстракапсулярную экстракцию катаракты.
Далее на глазу реципиента осуществляют предварительное наложение четырех матрасных швов на 6, 12, 3 и 9 часах (материал нити викрил 6/0). Используют четыре нити с иглами на обоих концах. Каждую нить сначала проводят насквозь через оставшуюся периферическую часть роговичной ткани на глазу реципиента снаружи-внутрь и затем изнутри-наружу так, чтобы с внутренней стороны нити прошли выше кольца Швальбе и не затрагивали зону трабекулы. Для этого слегка выворачивают край роговицы пинцетом и производят визуальный контроль вкола/выкола иглы. Концы нитей не завязывают. Удаляют вискоэластик с поверхности радужки и из угла передней камеры. Подготовленный на первом этапе трансплантат переносят на глаз реципиента. Сначала через трансплантат проводят все нити предварительно наложенных матрасных швов, при этом вкол каждой иглы осуществляют с внутренней стороны роговицы (ориентиром служат кольцевые остатки пигмента в месте фиксации корня радужки), а выкол иглы снаружи приходится сразу за краем прозрачной части роговицы. Прошитый трансплантат центрируют по зрачку и окончательно фиксируют к глазу пациента, последовательно завязывая нити. По наружному краю ободка склеры накладывают 16 узловых швов (материал - викрил 6/0), выполняя сквозной прокол на склере трансплантата и несквозной прокол на склере реципиента. Удаляют кольцо Флиринга. Отсепарованную ранее конъюнктиву подтягивают и фиксируют вдоль лимба узловыми швами (материал - шелк 8/0). Накладывают лечебную контактную линзу.
Определяющими отличиями заявляемого способа от прототипа являются:
1) для профилактики наиболее серьезных интраоперационных осложнений (экспульсивное кровотечение, выпадение стекловидного тела, циклодиализ) подшивают к склере кольцо Флилинга, обеспечивающее правильную форму глазного яблока после иссечения роговицы, что важно для правильного сопоставления трансплантата и глаза реципиента;
2) на донорском глазу выкраивают трансплантат роговицы с ободком склеры на всю ее толщину, что исключает сложный и нестандартизированный этап выкраивания истонченного послойного ободка склеры и роговицы сначала на глазу донора, а позже на глазу реципиента; исключаются также сложные, неориентированные манипуляции в роговичной части трансплантата на глазу реципиента.
3) донорский трансплантат роговицы с ободком склеры фиксируют к глазу пациента с помощью четырех матрасных швов, накладывая последние последовательно на 6, 12, 3 и 9 часах, что позволяет обеспечить надежную герметичную фиксацию донорской роговицы, сохранить анатомо-топографическое соотношения в углу передней камеры, снизить риск развития таких осложнений, как гипотония, циклодиализ, вторичная глаукома;
4) матрасные швы сначала проводят насквозь через оставшуюся периферическую часть роговичной ткани на глазу реципиента снаружи-внутрь и затем изнутри-наружу так, чтобы с внутренней стороны нити прошли выше кольца Швальбе и не затрагивали зону трабекулы;
5) на трансплантате вкол каждой иглы осуществляют с внутренней стороны донорской роговицы, а выкол иглы снаружи приходится сразу за краем прозрачной части роговицы, что позволяет исключить побочные осложнения.
Техническая простота, меньшая травматичность, снижение риска интра- и послеоперационных осложнений также достигаются тем, что:
1) исключается сложный и нестандартизированный этап выкраивания послойного ободка склеры сначала на глазу донора, а позже на глазу реципиента; исключаются сложные, неориентированные манипуляции в роговичной части трансплантата и глазу реципиента.
2) для остановки кровотечения не используется коагуляция сосудов, а исключение стадии выкраивания послойного ободка склеры на глазу реципиента снижает риск кровотечения и уменьшает необходимость гемостаза.
3) исключение выкраивания послойного ободка склеры на глазу донора и реципиента позволяет сохранить каркасную прочность склеры.
Изобретение иллюстрируется следующими примерами конкретного выполнения.
Пример 1.
Больная З., 36 лет, находилась на лечении и наблюдении в ФГАУ «МНИЦ «МНТК «Микрохирургия глаза» имени академика С.Н. Федорова, Минзрава РФ, Новосибирский филиал с диагнозом: Рецидивирующий акантамебный кератит обоих глаз. Несостоятельность операционной раны роговицы, болезнь трансплантата, осложненная катаракта справа. Сращенная васкуляризированная лейцкома, болезнь трансплантата, полная осложненная катаракта слева. Острота зрения: правого глаза - правильная светопроекция, левого глаза - неправильная светопроекция. Внутриглазное давление пальпаторно: справа - выраженная гипотония, слева - нормотония. В-сканирование справа: внутренние оболочки прилежат, умеренно выраженная деструкция стекловидного тела.
Биомикроскопически: справа - трансплантат и собственная роговица отечны, инфильтрированы, прорезание швов и зияние по краю трансплантата в секторе 6-9 часов, рана тампонирована радужкой, рефлекса глазного дна нет. Слева - тотальное помутнение трансплантата и собственной роговицы, обильная поверхностная и глубокая васкуляризация, передняя камера отсутствует, сращение роговицы с радужкой.
Больной проведена тотальная сквозная кератопластика с ободком склеры заявляемым способом.
Первым этапом готовили донорский трансплантат. Целое глазное яблоко донора помещали в специальный держатель глаза, обеспечивающий надежную фиксацию глаза и необходимый уровень внутриглазного давления за счет дозированного сжатия глаза. Тщательно удаляли все остатки конъюнктивы и теноновой оболочки вокруг роговицы. Трепаном с диаметром 14,0 мм производили сквозное просечение склеры, тем самым формируя ободок склеры шириной 1,5 мм. Непросеченные участки склеры дорезали с помощью склеральных ножниц с закругленными браншами. С помощью шпателя выкроенный роговично-склеральный комплекс отделяли от цилиарного тела и радужки, сбалансированным раствором смывали остатки пигмента с внутренней стороны трансплантата, на эндотелиальную поверхность роговицы наносили вискоэластик.
Оперативное вмешательство выполняли под общей анестезией, обеспечивающей контролируемую гипотонию глаза реципиента на протяжении всей операции.
На глазу реципиента произвели круговую перитомию и широкую отсепаровку конъюнктивы, затем к склере подшивали кольцо Флиринга с диаметром 18,0 мм в четырех квадрантах (верхне-наружном, верхневнутреннем, нижне-наружном, нижне-внутреннем). Коагуляцию сосудов не производили. Кровотечение из сосудов конъюнктивы, теноновой оболочки, поверхностных сосудов склеры останавливали с помощью губки, смоченной раствором адреналина. Циркулем измерили максимальный размер пораженной части роговицы, составивший 9,5 мм, и выбрали трепан с диаметром, соответствующим этому размеру. Нанесли краску на край трепана и маркировали линию трепанации на роговице. С помощью ножа выполнили вертикальный сквозной разрез роговицы длиной 3,0 мм по намеченной линии трепанации. Через сформированный разрез переднюю камеру наполнили вискоэластиком так, чтобы разделить передние синехии, максимально отодвинуть от роговицы радужку, чтобы исключить ее повреждение при выполнении сквозного кругового роговичного разреза. Разрез роговицы по намеченной линии трепанации осуществили с помощью изогнутых роговичных ножниц, при этом контролировали правильное (вертикальное) положение браншей ножниц в передней камере. По мере расширения роговичного разреза и опорожнения передней камеры дозаполнили ее вискоэластиком, одновременно проводя разделение передних и задних синехий, синехий в углу передней камеры за счет напора вискоэластика. В результате сформировали трепанационное отверстие, край которого представлен «козырьком» самой периферической части роговицы. После завершения трепанации роговицы, выполнили периферическую иридэктомию, и произвели экстракапсулярную экстракцию катаракты. Последовательно (на 12, 6, 3 и 9 часах) наложили четыре матрасных шва (материал - викрил 6/0) для последующей фиксации трансплантата роговицы с ободком склеры к глазу пациента. Использовали четыре нити с иглами на обоих концах. Каждую нить матрасного шва сначала проводили насквозь через оставшуюся периферическую часть роговичной ткани шириной 1.0 мм на глазу реципиента снаружи-внутрь и затем изнутри-наружу так, чтобы с внутренней стороны нити прошли выше кольца Швальбе и не затрагивали зону трабекулы. Для этого слегка выворачивали край роговицы пинцетом и производили визуальный контроль вкола/выкола иглы. Удаляли вискоэластик с поверхности радужки и из угла передней камеры. Подготовленный ранее трансплантат с ободком склеры помещали на глаз реципиента. Сначала через трансплантат проводили все нити предварительно наложенных матрасных швов, при этом вкол каждой иглы осуществляли с внутренней стороны роговицы (ориентиром служили кольцевые остатки пигмента в месте фиксации корня радужки), а выкол иглы снаружи выполняли сразу за краем прозрачной части роговицы. Прошитый трансплантат центрировали по зрачку и окончательно фиксировали к глазу пациента, последовательно завязывая нити. По наружному краю склерального ободка накладывали 16 узловых швов (материал - викрил 6/0), выполняя сквозной прокол на склере трансплантата и несквозной прокол на склере реципиента. Удаляли кольцо Флиринга. Отсепарованную ранее конъюнктиву подтягивали и фиксировали вдоль лимба узловыми швами (материал - шелк 8/0). Накладывали лечебную контактную линзу.
Предлагаемый способ позволяет уменьшить травматичность операции и снизить риск интра- и послеоперационных осложнений.
Изобретение относится к медицине, а именно к офтальмохирургии. Осуществляют подготовку донорского трансплантата с ободком склеры. Донорский трансплантат выкраивают на всю толщину склеры с ободком шириной 1,5-1,75 мм. После обнажения склеры на глазу реципиента, к склере подшивают кольцо Флиринга с диаметром 18,0 мм. Затем выполняют круговой сквозной разрез роговицы. Осуществляют предварительное наложение четырех матрасных швов на 6, 12, 3 и 9 часах. При этом каждую нить сначала проводят через оставшуюся периферическую часть роговичной ткани на глазу реципиента снаружи-внутрь, а затем изнутри-наружу. Далее на подготовленное ложе реципиента укладывают донорский трансплантат роговицы с ободком склеры и сначала проводят через трансплантат все нити предварительно наложенных матрасных швов. При этом вкол каждой иглы осуществляют с внутренней стороны роговицы, а выкол иглы осуществляют снаружи за краем прозрачной части роговицы. Прошитый трансплантат центрируют по зрачку и окончательно фиксируют к глазу пациента, последовательно завязывая нити. Затем по наружному краю ободка склеры накладывают 16 узловых швов, выполняя сквозной прокол на склере трансплантата и несквозной прокол на склере реципиента. Способ позволяет уменьшить травматичность и снизить риск интра- и послеоперационных осложнений. 3 з.п. ф-лы, 1 пр.
1. Способ тотальной сквозной кератопластики с ободком склеры, включающий подготовку донорского трансплантата с ободком склеры, вскрытие конъюнктивы и обнажение склеры по кругу от лимба на глазу реципиента, иссечение пораженных тканей роговицы с помощью трепана, укладывание на подготовленное ложе реципиента донорского трансплантата и фиксирование его с помощью узловых швов, отличающийся тем, что донорский трансплантат выкраивают на всю толщину склеры с ободком шириной 1,5-1,75 мм, далее, после обнажения склеры на глазу реципиента, к склере подшивают кольцо Флиринга с диаметром 18,0 мм, затем выполняют круговой сквозной разрез роговицы, далее осуществляют предварительное наложение четырех матрасных швов на 6, 12, 3 и 9 часах, при этом каждую нить сначала проводят через оставшуюся периферическую часть роговичной ткани на глазу реципиента снаружи-внутрь, а затем изнутри-наружу, далее на подготовленное ложе реципиента укладывают донорский трансплантат роговицы с ободком склеры и сначала проводят через трансплантат все нити предварительно наложенных матрасных швов, при этом вкол каждой иглы осуществляют с внутренней стороны роговицы, а выкол иглы осуществляют снаружи за краем прозрачной части роговицы, прошитый трансплантат центрируют по зрачку и окончательно фиксируют к глазу пациента, последовательно завязывая нити, затем по наружному краю ободка склеры накладывают 16 узловых швов, выполняя сквозной прокол на склере трансплантата и несквозной прокол на склере реципиента.
2. Способ по п. 1, отличающийся тем, что донорский трансплантат выкраивают с помощью трепана с диаметром 14,0 мм и склеральных ножниц.
3. Способ по п. 1, отличающийся тем, что кольцо Флиринга подшивают в верхне-наружном, верхне-внутреннем, нижне-наружном, нижне-внутреннем квадрантах глаза реципиента.
4. Способ по п. 1, отличающийся тем, что для матрасных и узловых швов используют нити викрил 6/0.
| Искаков И.А., Дружинин И.Б | |||
| ФЕМТОСОПРОВОЖДЕНИЕ ПРИ ВЫПОЛНЕНИИ РАЗЛИЧНЫХ ВИДОВ КЕРАТОПЛАСТИКИ Современные технологии в офтальмологии | |||
| Устройство для закрепления лыж на раме мотоциклов и велосипедов взамен переднего колеса | 1924 |
|
SU2015A1 |
| Очаг для массовой варки пищи, выпечки хлеба и кипячения воды | 1921 |
|
SU4A1 |
| С | |||
| Прибор для определения всасывающей силы почвы | 1921 |
|
SU138A1 |
| СПОСОБ СКВОЗНОЙ КЕРАТОПЛАСТИКИ | 2003 |
|
RU2257874C2 |
| СПОСОБ СКВОЗНОЙ КЕРАТОПЛАСТИКИ С БИОПОКРЫТИЕМ ТРАНСПЛАНТАТА | 2006 |
|
RU2332971C1 |
| Hjortdal J | |||
| et al | |||
| Inverse cutting of posterior lamellar corneal grafts by a femtosecond laser | |||
| Open Ophthalmol J | |||
| Изложница с суживающимся книзу сечением и с вертикально перемещающимся днищем | 1924 |
|
SU2012A1 |
| Приспособление для точного наложения листов бумаги при снятии оттисков | 1922 |
|
SU6A1 |
| - P | |||
Авторы
Даты
2021-01-21—Публикация
2020-07-22—Подача