Изобретение относится к области медицины, в частности к травматологии и ортопедии, и может быть использовано при артроскопических операциях у пациентов с фемороацетабулярным импинджментом (ФАИ).
ФАИ очень распространён в популяции, особенно среди молодых пациентов. Рентгенологические признаки cam-деформации (бедренный тип ФАИ) встречаются в среднем в 37%, а pincer-деформации (ацетабулярный тип ФАИ) - в 58% обследованных бессимптомных тазобедренных суставах (ТБС). Частота повреждений вертлужной губы встречается в среднем в 66% популяции (1). Наблюдается четкая зависимость развития cam-деформации от величины и характера нагрузок, а также возраста, с которого эти нагрузки были введены (2). У 70% элитных футболистов и 94% игроков футбольной национальной лиги США имеют признаки ФАИ (3). Несколько меньше распространенность в популяции кальцификации вертлужной губы, изолированных ядер окостенения и повреждения края вертлужной впадины, которые сопутствуют ФАИ (4).
Консервативное лечение ФАИ направлено на купирование болевого синдрома на фоне изменения двигательного стереотипа или исключения физических нагрузок. Физиотерапевтическое лечение, применение нестероидных противовоспалительных препаратов, ударно-волновая терапия, внутрисуставные и периартикулярные блокады способствуют устранению клинических проявлений заболевания. Многие пациенты, проходящие консервативное лечение и изменившие свой образ жизни, остаются довольными от проведенного консервативного лечения (5). Однако ввиду наличия механического характера первичных изменений, приводящих к развитию заболевания, консервативное лечение не приводит к излечению, а усиление активности снова приводит к развитию болевого синдрома и дальнейшему прогрессированию дегенеративно-дистрофических процессов, что требует постоянного контроля за течением заболевания (6).
Хирургическое лечение ФАИ направлено на восстановление конгруэнтности суставных поверхностей и устранение патологических изменений со стороны вертлужной губы и приводит к купированию болевого синдрома, улучшению объема движений и снижению прогрессирования остеоартроза ТБС.
Современным хирургическим методом лечения ФАИ является артроскопическая коррекция патологических изменений ТБС.
Классические способы артроскопии ТБС отличаются по формированию первичного порта и отдела сустава, который визуализируется первично.
Наиболее часто используется способ, при котором в условиях дистракции ТБС, под контролем электронно-оптического преобразователя (ЭОП), первично визуализируется центральный отдел сустава из передненаружного доступа, который локализован на расстоянии 2 см краниально и 2 см кпереди от передневерхнего края вершины большого вертела (7). Иглу с мандреном вводят в полость сустава параллельно горизонтальной плоскости с незначительным краниальным направлением над головкой бедренной кости срезом иглы, расположенным в сторону головки. Убедившись в правильном положении иглы меняют мандрен иглы на нитиноловый проводник и после рассечения кожи скальпелем вводят канюлированный троакар с шахтой артроскопа, конец которого, по мере продвижения в сустав, после перфорации капсулы ТБС, немного приподнимают, чтобы избежать повреждения суставной поверхности головки бедренной кости. Троакар удаляют и в шахту вводят артроскоп с углом визуализации 70°. Расположение артроскопического порта на капсуле сустава соответствует 12:30 часам условного циферблата и находится в непосредственной близости от верхнезаднего края подвздошно-бедренной связки.
Следующим этапом формируют передний доступ. Для его формирования выбирают место посредством проведения виртуальной линии между передневерхней остью подвздошной кости и серединой надколенника. Вторую линию проводят горизонтально от верхнего края вершины большого вертела бедренной кости до пересечения с первой линией. В месте пересечения этих линий находится точка входа. После рассечения кожи иглу с мандреном вводят в полость сустава под углом 45° краниально и 30° медиально под визуальным контролем, осуществляемым из передненаружного доступа. После установки иглы в полость сустава мандрен иглы заменяют на нитиноловый проводник, по которому проводят канюлированный троакар с канюлей. Расположение артроскопического порта на капсуле ТБС соответствует 2:30-3:00 часам условного циферблата и находится в непосредственной близости от передненижнего края подвздошно-бедренной связки (8). После формирования переднего доступа, используя артроскопический нож, выполняется межпортальная капсулотомия, при которой происходит полное поперечное пересечение подвздошно-бедренной связки. С использованием этих портов и межпортальной капсулотомии становится доступен для визуализации и выполнения манипуляций центральный отдел сустава и часть периферического отдела, прилегающая к вертлужной впадине, однако выполнение манипуляций на дистальной части шейки бедренной кости затруднительно без дополнительного иссечения капсулы сустава и подвздошно-бедренной связки.
Другим вариантом артроскопического доступа к ТБС является использование проксимального среднего переднего артроскопического доступа, из которого первично осуществляется визуализация периферического отдела сустава (9). Формируется этот доступ отступя от передневерхней ости на одну треть линии, соединяющей ость и вершину большого вертела. Из этой точки перпендикулярно шейке бедренной кости под углом около 45° к горизонтальной плоскости вводится игла с мандреном. Эта манипуляция осуществляется под контролем ЭОП без предварительной дистракции ТБС. При проведении иглы ориентируются на передневерхнюю поверхность середины шейки бедренной кости, срез иглы направлен к шейке. После касания поверхности кости иглой соскальзывают с ее поверхности и продвигают немного вперед. Для подтверждения входа в сустав и расширения полости сустава вводится около 20 миллилитров физиологического раствора. Свободное истечение жидкости из иглы свидетельствует о нахождении кончика иглы в суставе. Извлекается мандрен иглы и вводится нитиноловый проводник. Свободное прохождение нитинолового проводника и его изгибание по шейке, подтвержденное рентгенологически, так же свидетельствует о нахождении в полости сустава. По нитиноловому проводнику, после рассечения кожи, вводится шахта артроскопа с канюлированным троакаром до ощущения провала.
Под визуальным контролем или по направителю выполняется передний доступ к ТБС на уровне середины головки бедренной кости, отступя около 1 см от края суставной губы с установкой нитинолового проводника и последующим введением канюлированного шейверного лезвия. Ориентиры для формирования переднего порта аналогичны первому способу. После установки портов выполняется дистракция в суставе и осуществляется переднебоковой доступ с последующей межпортальной капсулотомией.
Для выполнения классических артроскопических доступов обязательным является использование электронно-оптического преобразователя и специальных инструментов, таких как канюлированные обтураторы, канюлированные шейверные лезвия и нитиноловый проводник.
Использование рентген контроля определяет необходимость проведения оперативного вмешательства в рентген защищенной операционной, использования индивидуальной защиты для персонала и учета поглощенной дозы радиации пациентом. Используемая в обоих случаях поперечная капсулотомия не обеспечивает хорошей визуализации периферического отдела сустава, что может приводить к недостаточности резекции cam-деформации и необходимости ревизионного вмешательства, а использование навигации увеличивает лучевую нагрузку на пациента и персонал (10).
При использовании классических доступов частым осложнением является повреждение суставной губы, частота которого составляет от 0,67% до 20% (11, 12).
Передний порт расположен вблизи n. cutaneus femoris lateralis (13), который может быть травмирован при выполнении доступа или при смене инструмента, что может привести к нарушению кожной чувствительности передней и передненаружной поверхностей бедра.
Применение длительной дистракции ТБС, достигающей порой нескольких часов, и использование при этом промежностного упора может привести к появлению тракционных осложнений. Частота их развития зависит от силы и длительности дистракции ТБС (14). К этой группе относятся транзиторная нейропраксия полового нерва, встречающаяся у представителей обоих полов, редко наблюдаемые тракционные нарушения чувствительности бедренного и седалищного нервов, сдавление половых органов.
С целью снижения силы и времени тракции, исключения необходимости использования рентгенконтроля и для улучшения визуализации периферического отдела ТБС, в 2013 году был предложен экстраартикулярный доступ с Т-образным рассечением капсулы сустава (15). Доступ к ТБС выполняется из среднего переднего артроскопического порта и проксимального среднего переднего артроскопического порта (13). После иссечения прекапсулярного жирового тела осуществляется продольное рассечение капсулы сустава между прямым и косым пучком подвздошно-бедренной связки от дистального края в направлении передней нижней ости, не доходя до нее 1 см, и затем под визуальным контролем осуществляется поперечное рассечение подвздошно-бедренной связки параллельно переднему краю вертлужной впадины (параллельно суставной губе). Этот способ значительно снижает необходимую силу тракции, так как изначально исключается удерживающее действие самой значимой связки тазобедренного сустава и существенно уменьшается время дистракции сустава за счет возможности выполнения доступа в условиях ее отсутствия. Визуализация при Т-образном доступе существенно лучше, чем при использовании стандартной межпортальной капсулотомии (16). Существенным недостатком данного доступа является избыточная травматизация подвздошно-бедренной связки и необходимость частичного иссечения связки или использование нескольких держателей для разведения краев связки и обеспечения визуализации, что увеличивает время операции и повреждение окружающих тканей. При частичном иссечении капсулы возможно формирование значимого дефекта, затрудняющего, а порой делающего невозможным выполнить сшивание капсулы для герметизации и стабилизации сустава.
С учетом сказанного задачей настоящего изобретения является разработка эффективного и сберегательного способа рассечения капсулы тазобедренного сустава в ходе артроскопических операций у пациентов с фемороацетабулярным импинджментом, лишенного вышеперечисленных недостатков.
Технический результат изобретения состоит в малоинвазивном, не требующим рентгенологического контроля способе рассечения капсулы тазобедренного сустава с использованием артроскопических портов, позволяющем мобилизовать подвздошно-бедренную связку и получить хороший доступ с визуализацией центрального и периферического отделов тазобедренного сустава, снизить травматизацию окружающих сустав тканей и риск развития гетеротопических оссификаций в постоперационном периоде, а также обеспечить профилактику макро- и микронестабильности сустава, что повышает эффективность артроскопической операции на тазобедренном суставе в целом.
Результат изобретения достигается за счет способа, где в ходе артроскопических операций у пациентов с фемороацетабулярным импинджментом, включающих выполнение доступа, который осуществляется с использованием проксимального среднего переднего артроскопического порта (ПСПАП) и среднего переднего артроскопического порта (СПАП), к капсуле тазобедренного сустава и последующей капсулотомии с рассечением подвздошно-бедренной связки, характеризующийся тем, что выполняют кожный разрез для ПСПАП, начало которого находится на границе проксимальной и средней трети линии, соединяющей переднюю верхнюю ость подвздошной кости и верхушку большого вертела, и продолжают его вертикально вниз на 1,5 см, затем отступя от места ПСПАП и на 7 см дистально, параллельно первому кожному разрезу формируют второй разрез для СПАП длиной 1,5 см; через порты осуществляют Г-образный доступ к суставу, который начинают от точки, расположенной на 3 см дистальнее места прикрепления загнутой головки прямой мышцы бедра к верхнему краю вертлужной впадины по направлению к вершине большого вертела и вдоль продольных волокон подвздошно-бедренной связки, и продолжают его по направлению к месту прикрепления загнутой головки прямой мышцы бедра до уровня визуализации края вертлужной губы, из СПАП проводят лигатуру через толщу капсулы сустава в области вершины формируемого лоскута, формируют дистальный передне-латеральный порт (ДПЛП), располагающийся на пересечении линии, проходящей параллельно оси бедра на расстоянии 2 см от переднего края большого вертела, и линии, проведенной перпендикулярно через середину подвздошно-паховой связки, в который выводят лигатуру и натягивают ее так, чтобы образовалось пространство между капсулой сустава и головкой бедренной кости, а затем продолжают рассечение капсулы тазобедренного сустава в поперечном направлении по отношению к волокнам подвздошно-бедренной связки и вдоль края вертлужной губы до уровня нижней передней подвздошной ости, удерживая лигатуру в натяжении по направлению к основанию шейки бедренной кости и тем самым отводя треугольный лоскут капсулы тазобедренного сустава в том же направлении, а после проведения запланированных манипуляций на структурах тазобедренного сустава ориентируют проведенную лигатуру на угол между продольной и поперечной частями Г-образного доступа и закрывают головку бедренной кости выделенным треугольным лоскутом из его капсулы, сшивая вначале поперечную, а затем продольную часть Г-образного доступа.
При предложенном способе сохраняется толщина подвздошно-бедренной связки в отличие от стандартных методов, при которых подвздошно-бедренная связка истончается для обеспечения визуализации. Данный способ также позволяет максимально сохранить целостность подвздошно-бедренной связки, сравнимую со стандартными методами артроскопии, что дает возможность ее сшивания для профилактики макро- и микронестабильности сустава.
Получение при разрезе одного полнослойного лоскута подвздошно-бедренной связки, в отличие от двух лоскутов при Т-образной капсулотомии, сокращает время ее ушивания и обеспечивает лучшую адаптацию краев связки.
Выполнение доступа в безопасной зоне исключает риск повреждения внутрисуставных структур. Отсутствие необходимости формирования портов в непосредственной близости к латеральному кожному нерву бедра снижает риск повреждения его крупных ветвей и нарушения кожной иннервации бедра.
Снижение необходимой силы тракции и времени дистракции сустава уменьшает риск развития тракционной нейропатии полового нерва, тракционных повреждений бедренного и седалищного нервов.
Выполнение оперативного вмешательства без рентгенологического сопровождения исключает лучевую нагрузку на пациента и персонал.
При данном способе применены артроскопические порты, топическое положение которых по отношению к сосудам и нервам было хорошо изучено ранее (13).
Возможности доступа, визуализация, доступность центрального и периферического отделов, необходимая сила тракции и ее длительность, неврологические и тракционные осложнения были изучены в клинической практике.
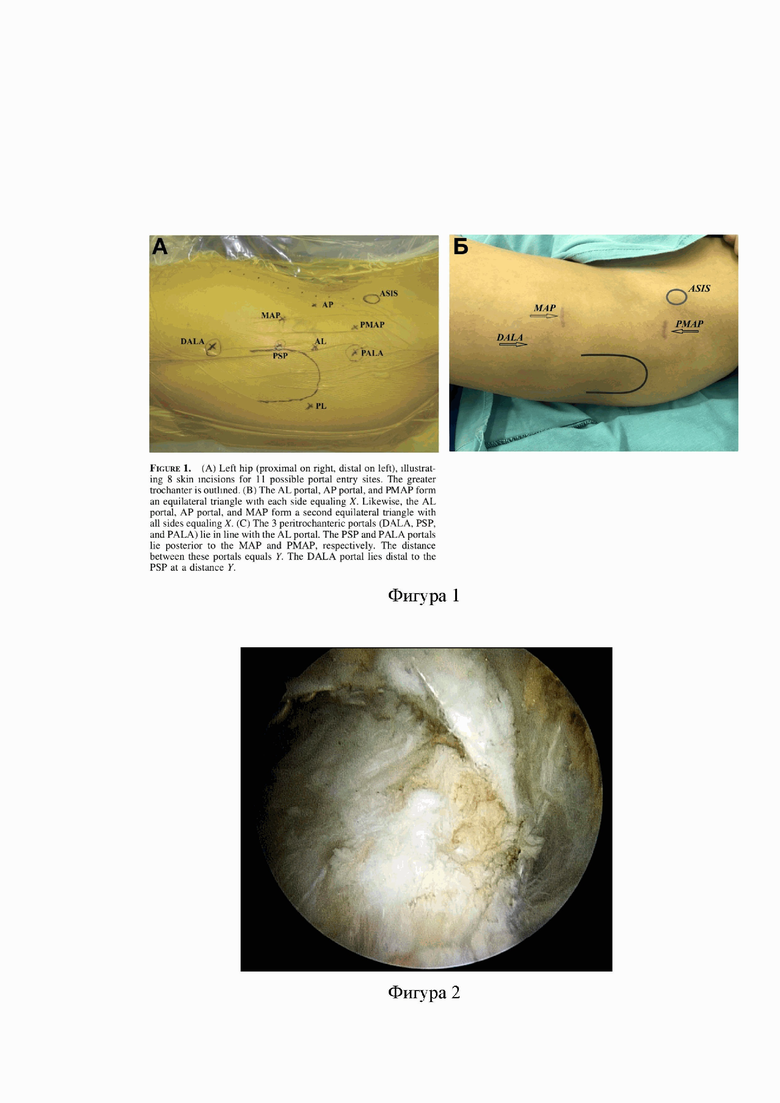
На фигурах изображены:
Фиг. 1А. Расположение артроскопических портов (13);
Б. Артроскопические порты при использовании предложенного способа.
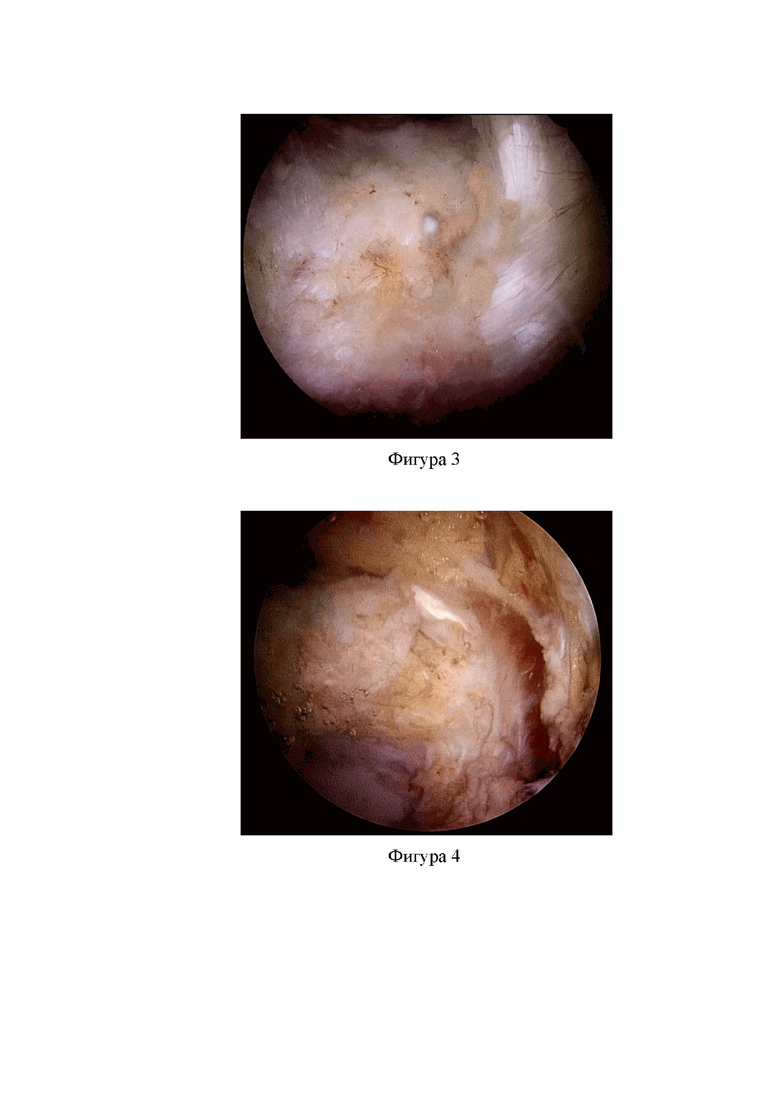
Фиг. 2. Визуализация пространства над капсулой ТБС. Видны: передне-верхняя часть капсулы сустава, проксимальная часть загнутой головки прямой мышцы бедра.
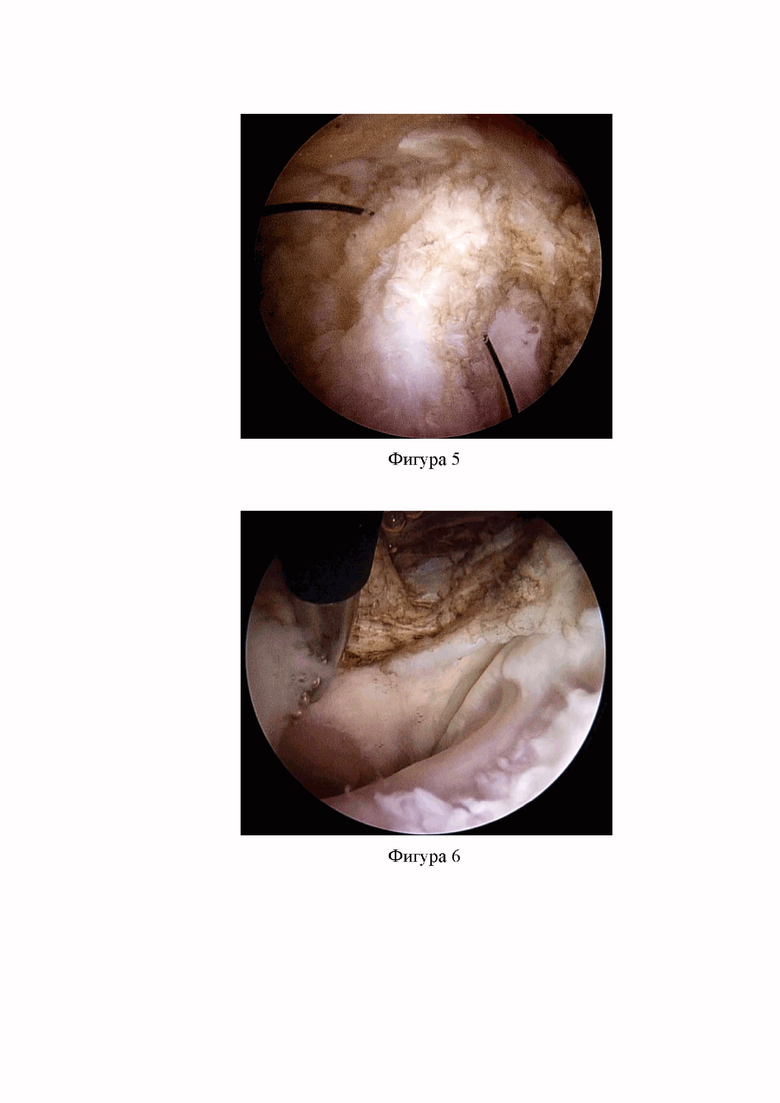
Фиг. 3. Зона прикрепления загнутой головки прямой мышцы бедра и продольно расположенные волокна капсулы сустава являются ориентиром для выполнения продольной капсулотомии.
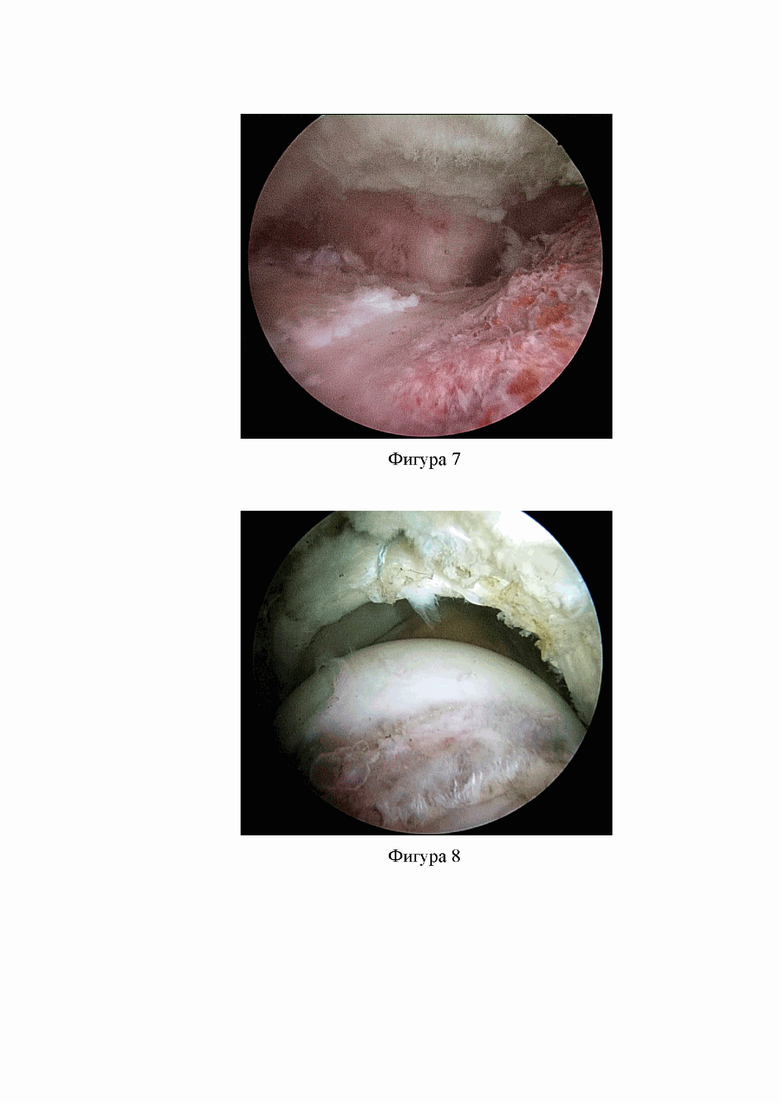
Фиг. 4. Выполнена продольная капсулотомия.
Фиг. 5. Проведена лигатура через толщу капсулы ТБС в области вершины формируемого лоскута.
Фиг. 6. Рассечена капсула тазобедренного сустава в поперечном направлении по отношению к волокнам подвздошно-бедренной связки вдоль переднего края вертлужной впадины по краю вертлужной губы.
Фиг. 7. Обзор периферического отдела.
Фиг. 8. Обзор центрального отдела.
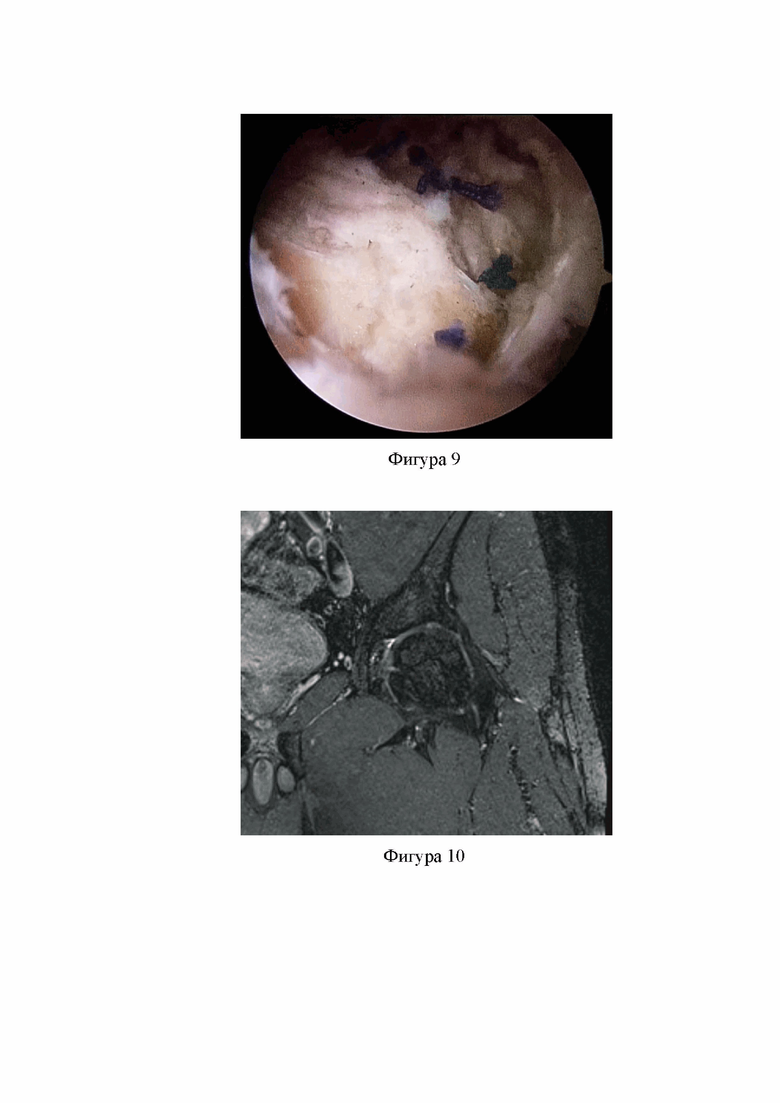
Фиг. 9. Шов капсулы ТБС отдельными узловыми швами.
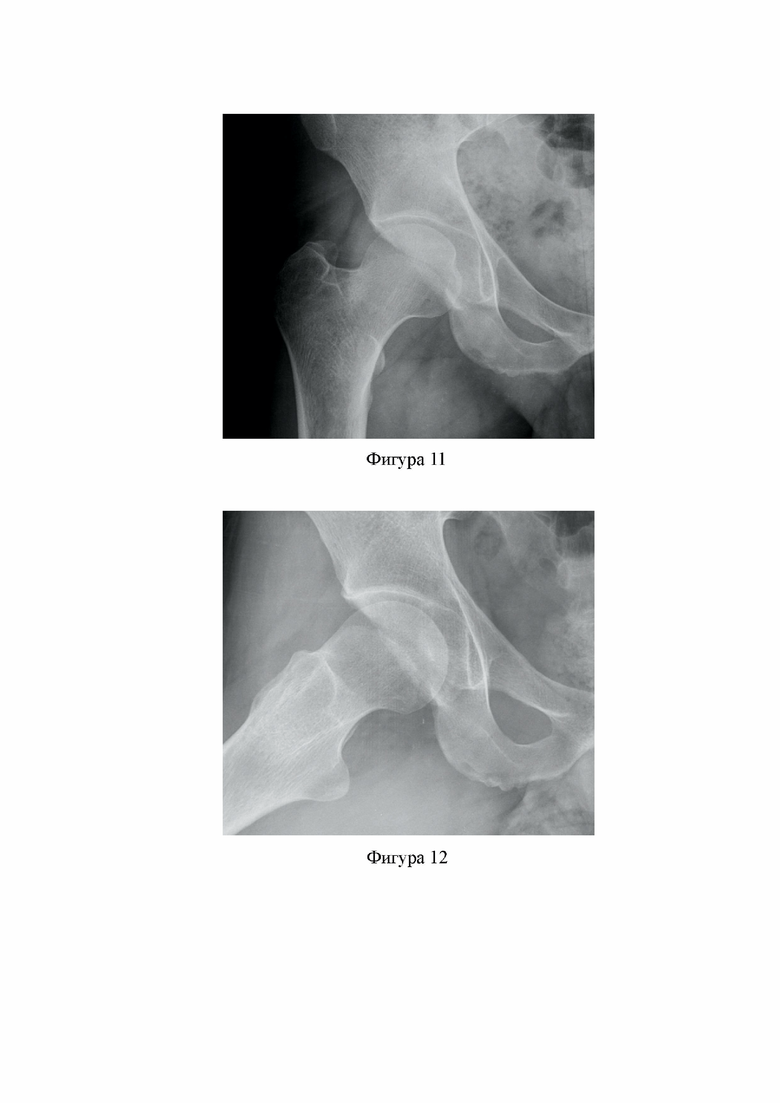
Фиг. 10. Результат МРТ контроля через 12 месяцев: видна четкая структура подвздошно-бедренной связки на всем протяжении.
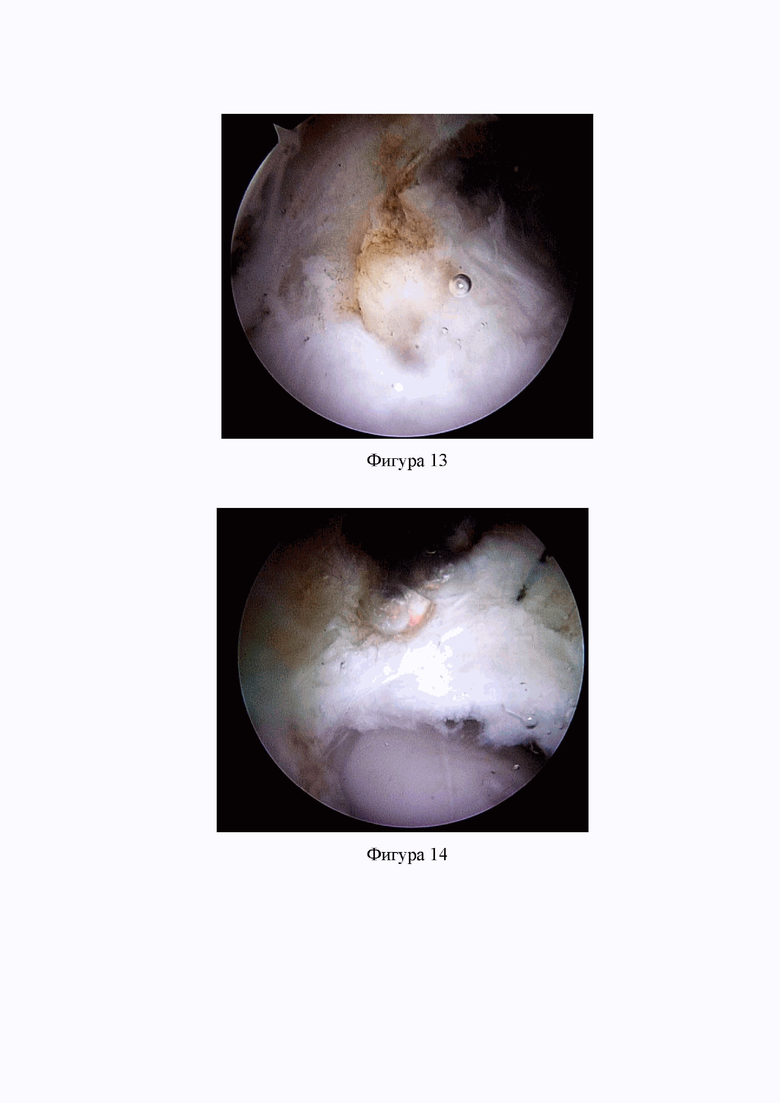
Фиг. 11. Рентгенограмма правого ТБС пациента М., 34 лет, прямая проекция: сферичность головки не нарушена - альфа угол 42.1°, видна выступающая часть переднего верхнего края вертлужной впадины на фоне краниальной ретроверсии вертлужной впадины (Клинический пример 1).
Фиг. 12. Рентгенограмма правого ТБС пациента М., 34 лет, в проекции по Dunn 60°: асферичность головки и шейки бедренной кости - альфа угол 75.2° (Клинический пример 1).
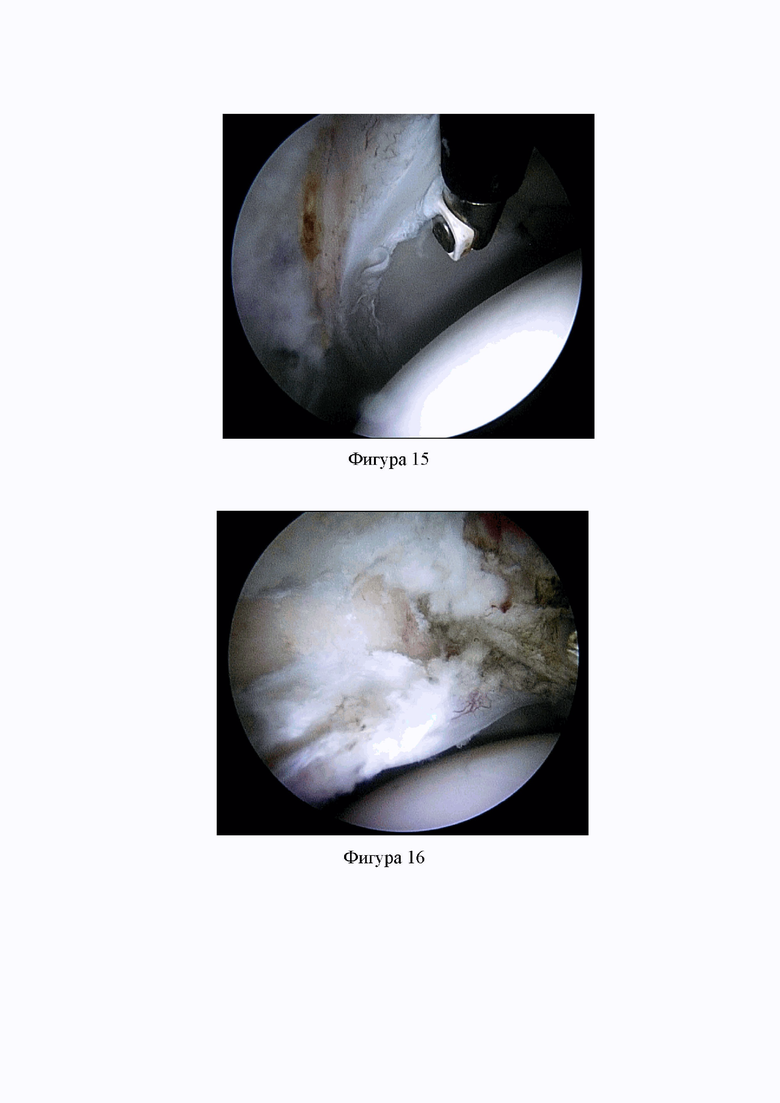
Фиг. 13. Удалена прекапсулярная жировая подушка, визуализируется пространство над капсулой ТБС, проксимальная часть загнутой головки прямой мышцы бедра и Y-образно идущие волокна подвздошно-бедренной связки (Клинический пример 1).
Фиг. 14. Выполнена продольная капсулотомия и проведена лигатура через толщу капсулы ТБС в области вершины формируемого лоскута. Выполнена поперечная капсулотомия (Клинический пример 1).
Фиг. 15. После выполнения дистракции сустава визуализируется повреждение вертлужной губы в области хондро-лабрального перехода (Клинический пример 1).
Фиг. 16. Вертлужная губа на протяжении поврежденного участка отделена от вертлужной впадины с последующей моделирующей резекцией края вертлужной впадины (Клинический пример 1).
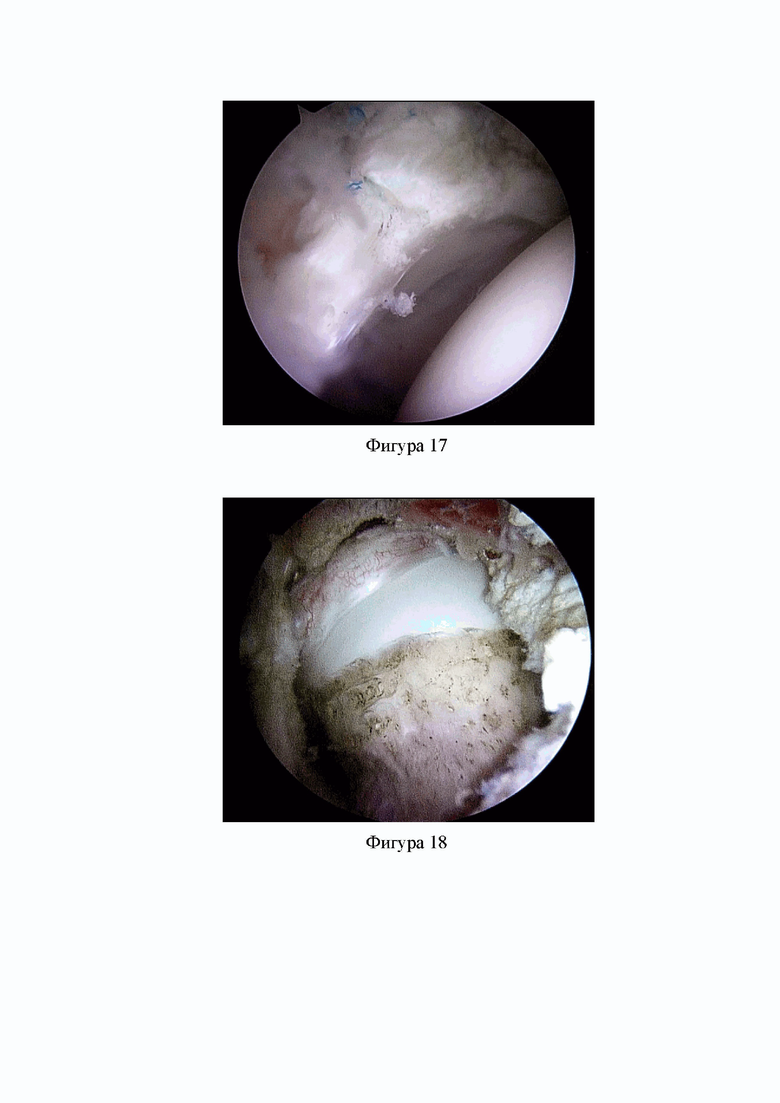
Фиг. 17. Вертлужная губа рефиксирована тремя узловыми якорными фиксаторами (Клинический пример 1).
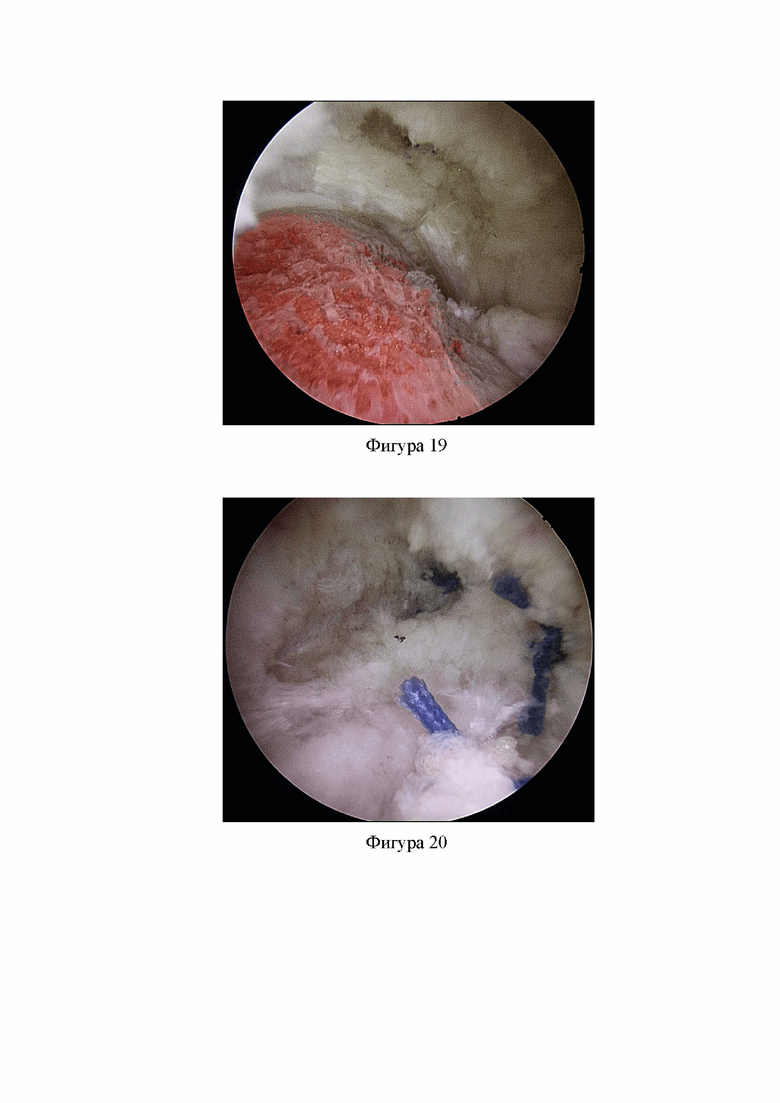
Фиг. 18. Удалены мягкие ткани в области деформации головки и шейки бедренной кости (Клинический пример 1).
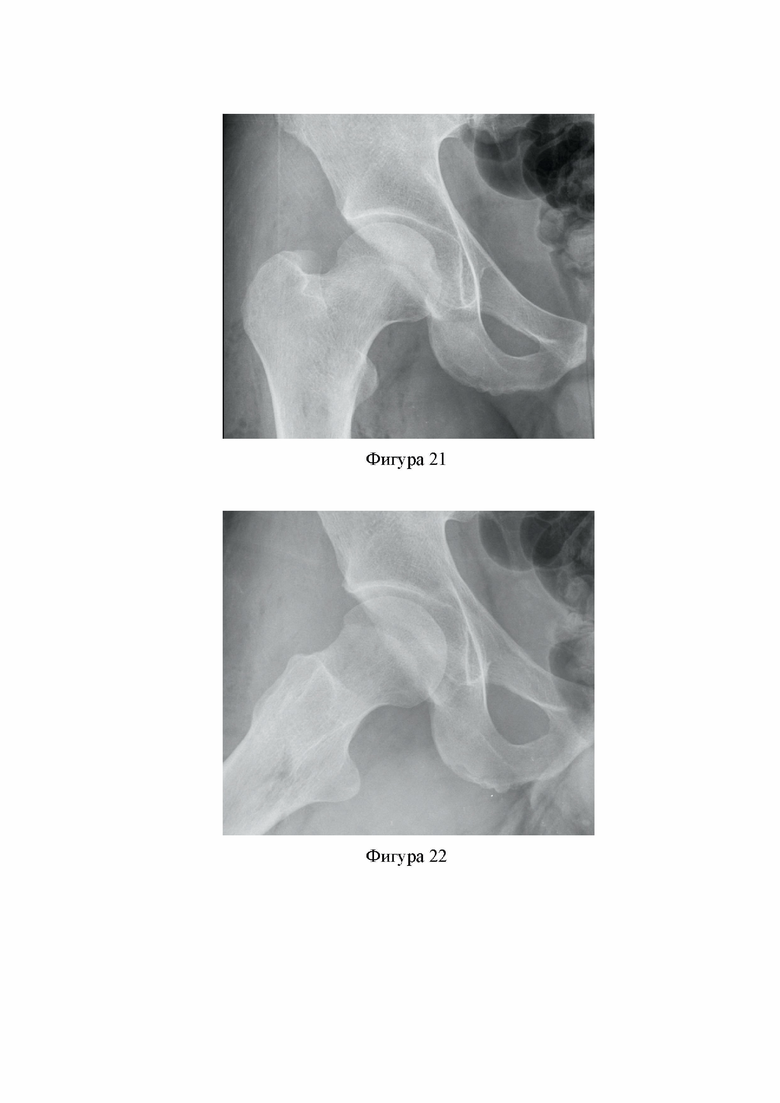
Фиг. 19. Выполнена резекция cam-деформации головки и шейки бедренной кости, выполнен интраоперационный импинджмент-тест, который показывает отсутствие соударения между головкой и шейкой бедренной кости и края вертлужной впадины с вертлужной губой (Клинический пример 1).
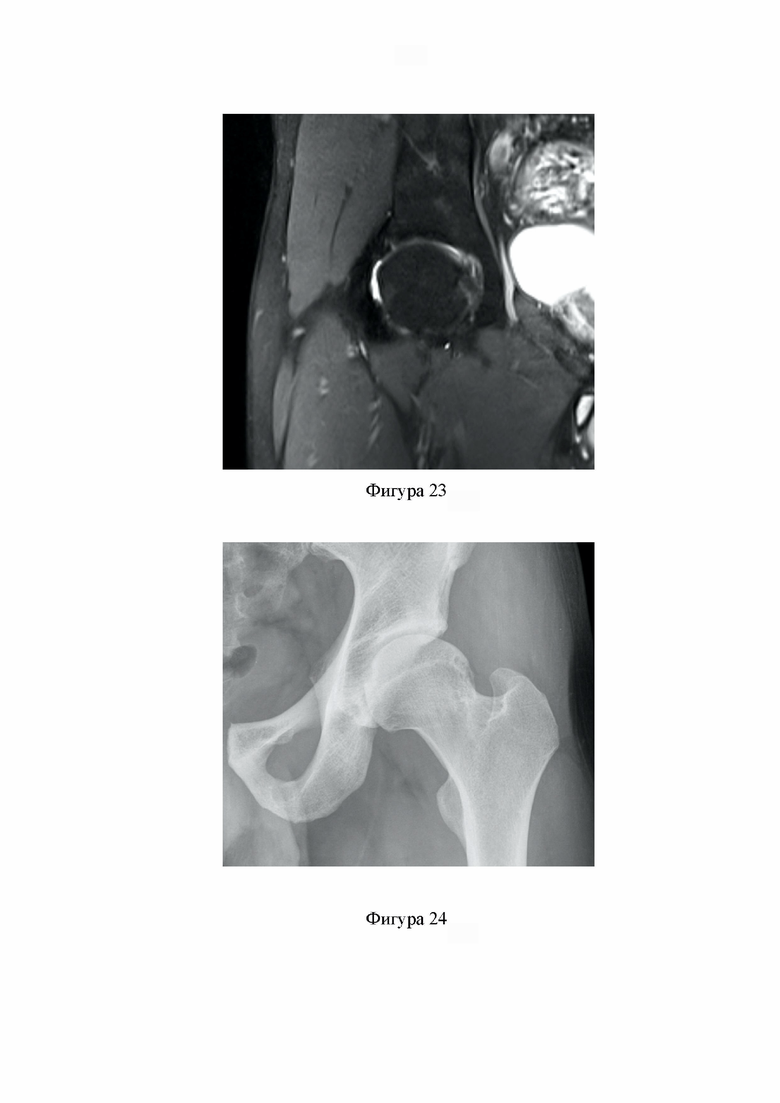
Фиг. 20. Капсула сустава ушита отдельными узловыми швами с использованием Викрила №2 (Клинический пример 1).
Фиг. 21. Рентгенограмма правого ТБС пациента М., 34 лет, после операции. Прямая проекция: сферичность головки не нарушена - альфа угол 42.1°, частично резецирован выступающий передний край вертлужной впадины (Клинический пример 1).
Фиг. 22. Рентгенограмма правого ТБС пациента М., 34 лет, после операции в проекции по Dunn 60°: асферичность головки и шейки бедренной кости устранена - альфа угол 44.8° (Клинический пример 1).
Фиг. 23. Срез МРТ правого ТБС пациента М., 35 лет, через 13 месяцев после операции: структура подвздошно-бедренной связки прослеживается на всем протяжении, визуализируется край резекции головки бедренной кости (Клинический пример 1).
Фиг. 24. Рентгенограмма левого ТБС пациента А., 30 лет, прямая проекция: асферичность головки и шейки бедренной кости - альфа угол 105.4°, незначительная ретроверсия вертлужной впадины (Клинический пример 2).
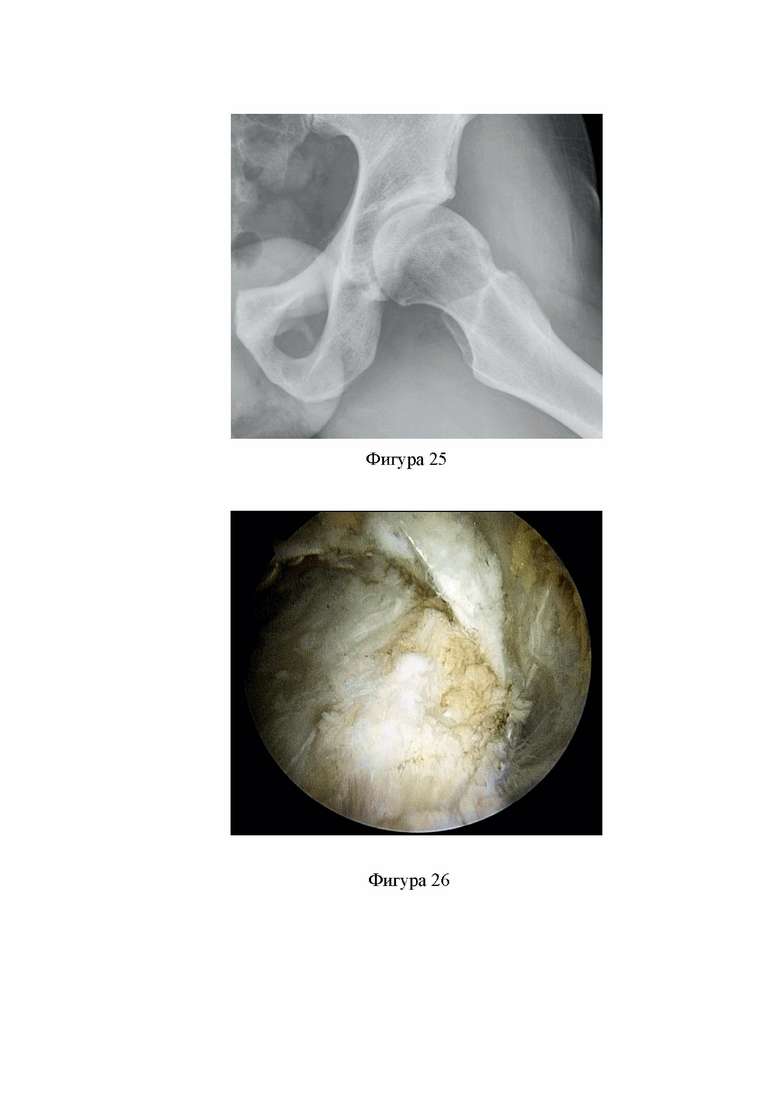
Фиг. 25. Рентгенограмма правого ТБС пациента А., 30 лет, в проекции по Dunn 60°: асферичность головки и шейки бедренной кости - альфа угол 93.3° (Клинический пример 2).
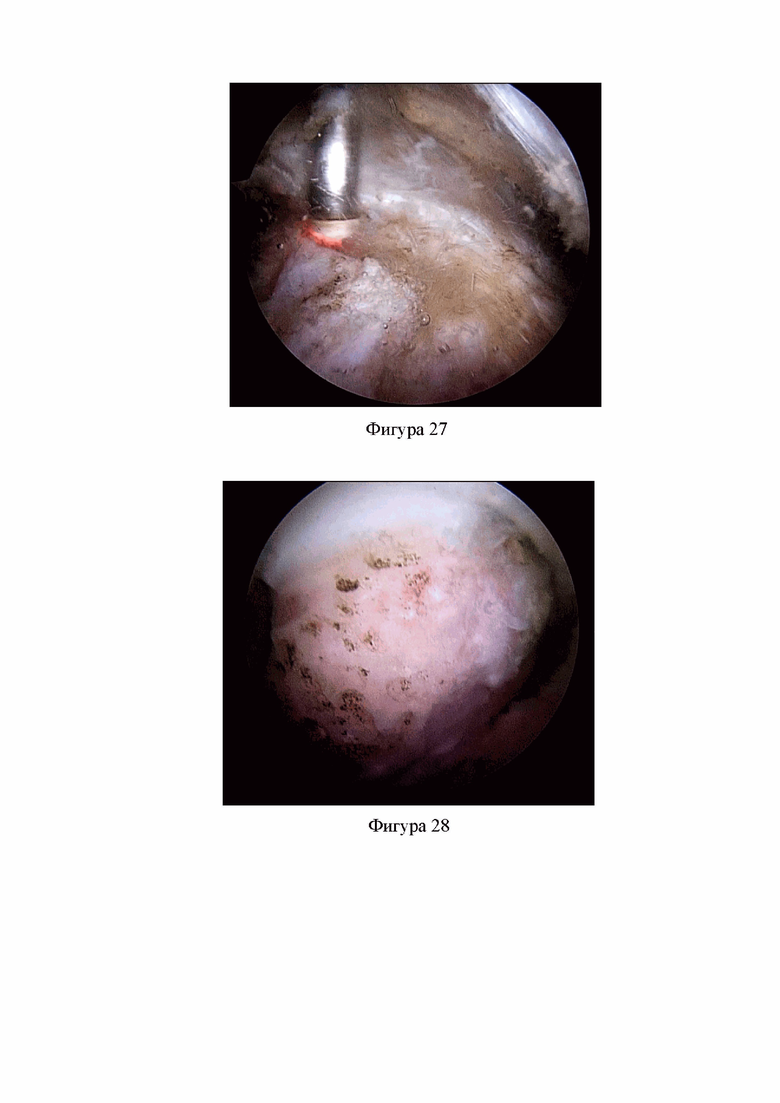
Фиг. 26. Удалена прекапсулярная жировая подушка, визуализируется пространство над капсулой ТБС, проксимальная часть загнутой головки прямой мышцы бедра и Y-образно идущие волокна подвздошно-бедренной связки (Клинический пример 2).
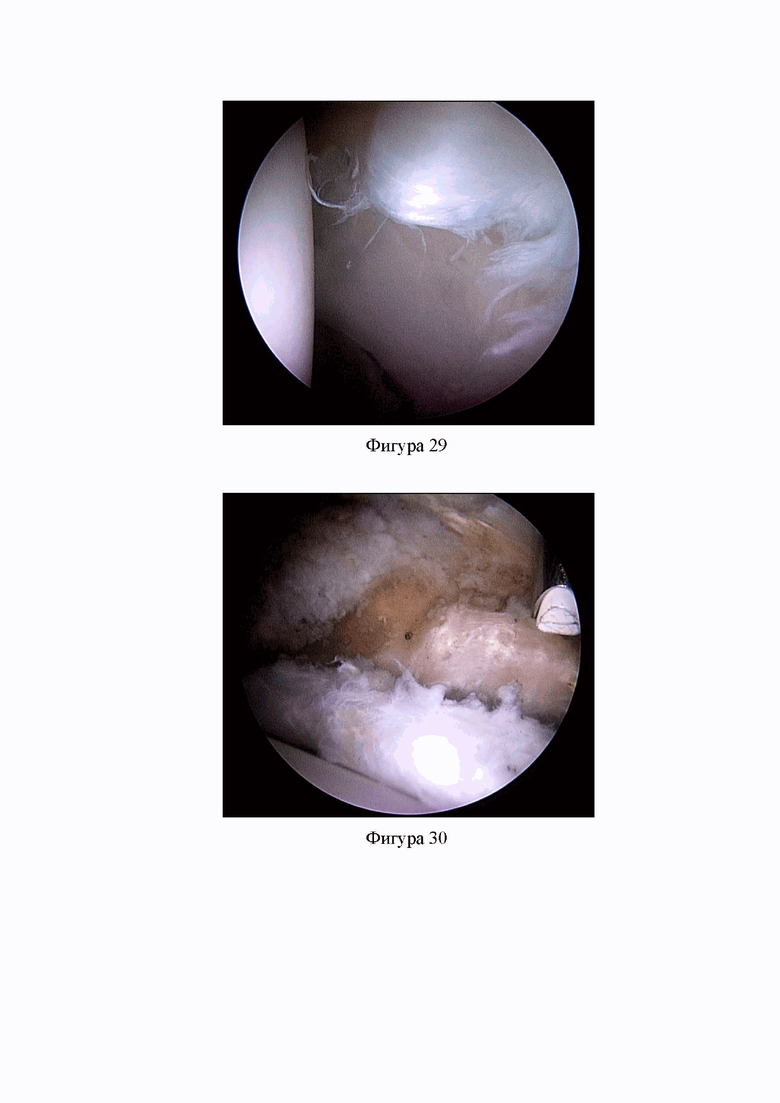
Фиг. 27. Выполнена продольная капсулотомия и начато выполнение поперечной капсулотомии (Клинический пример 2).
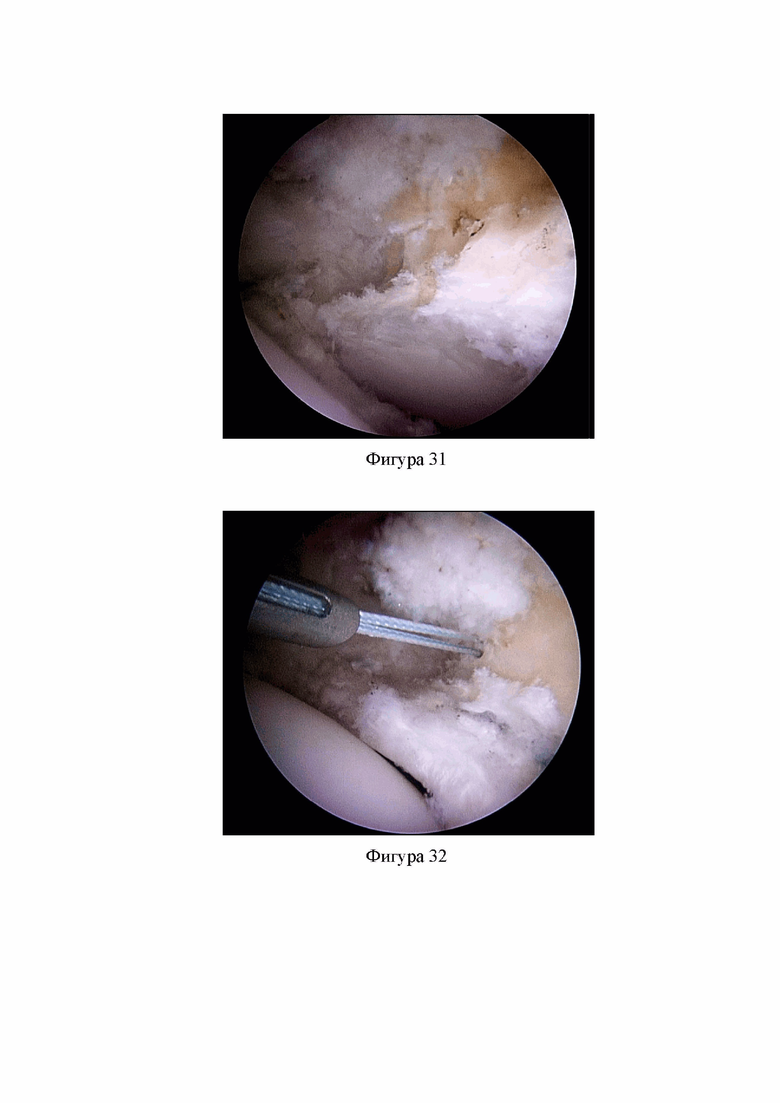
Фиг. 28. Удалены мягкие ткани в области деформации головки и шейки бедренной кости (Клинический пример 2).
Фиг. 29. После выполнения дистракции сустава визуализируется повреждение вертлужной губы с горизонтальным расслоением и отделением части губы в области хондро-лабрального перехода (Клинический пример 2).
Фиг. 30. Вертлужная губа на протяжении поврежденного участка отделена от вертлужной впадины, визуализируется деформация края вертлужной впадины (Клинический пример 2).
Фиг. 31. Выполнена моделирующая резекция края вертлужной впадины (Клинический пример 2).
Фиг. 32. Установлены якорные фиксаторы в области поврежденного участка вертлужной губы (Клинический пример 2).
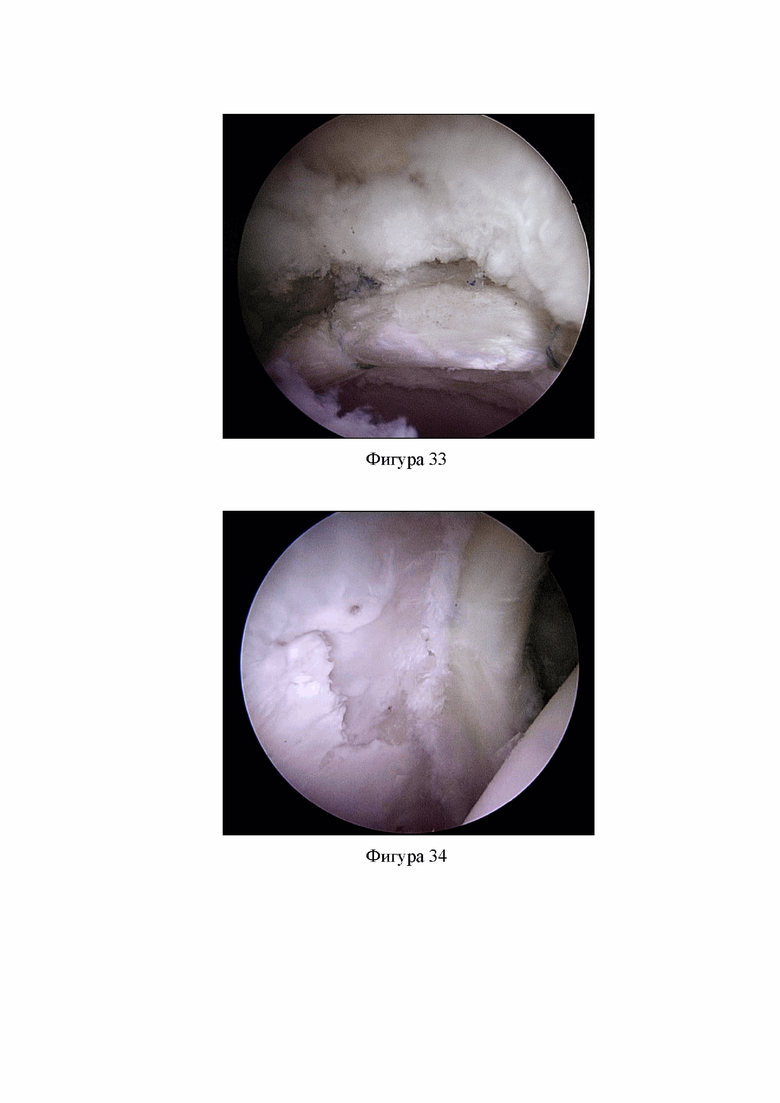
Фиг. 33. Вертлужная губа рефиксирована четырьмя узловыми якорными фиксаторами (Клинический пример 2).
Фиг. 34. Выявлено полнослойное повреждение хряща в области передневерхнего отдела вертлужной впадины на протяжении около 30 мм и шириной до 12 мм с нестабильными участками хряща (Клинический пример 2).
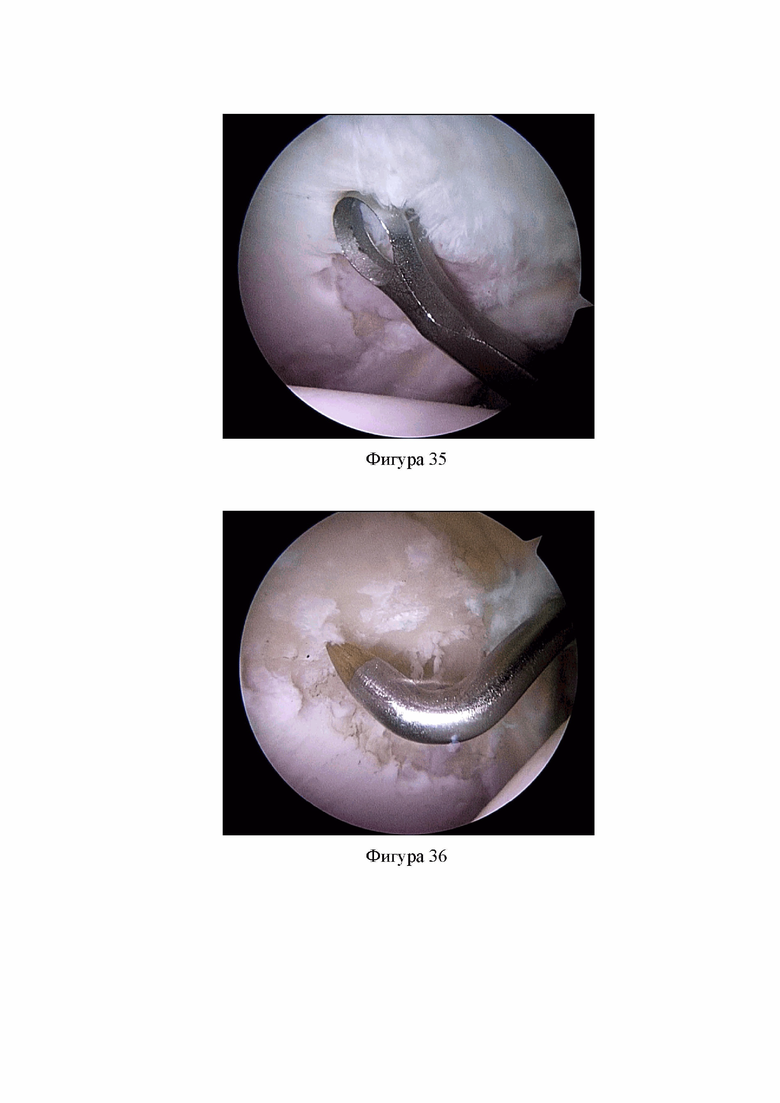
Фиг. 35. Удалены нестабильные участки хряща вертлужной впадины (Клинический пример 2).
Фиг. 36. Выполнен микрофрактуринг в области дефекта хряща вертлужной впадины (Клинический пример 2).
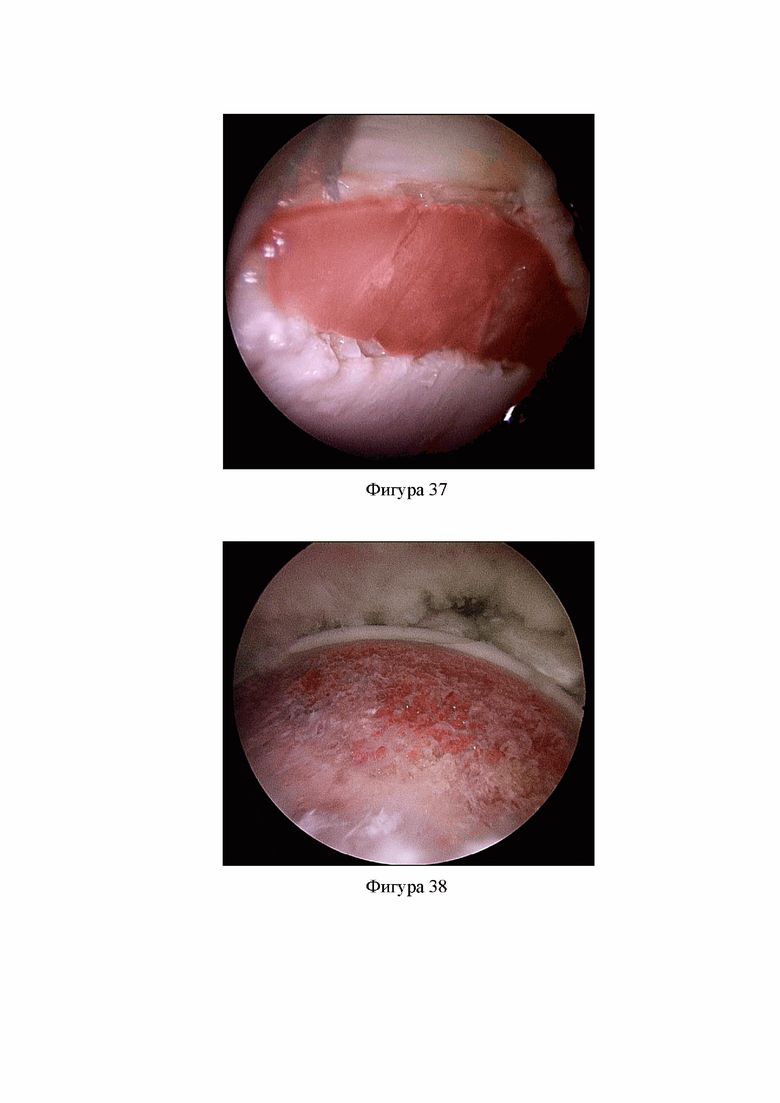
Фиг. 37. Уложена хондральная матрица для закрытия дефекта хряща в ложе, образованное здоровым краем хряща и рефиксированной вертлужной губой (Клинический пример 2).
Фиг. 38. Выполнена моделирующая резекция головки и шейки бедренной кости (Клинический пример 2).
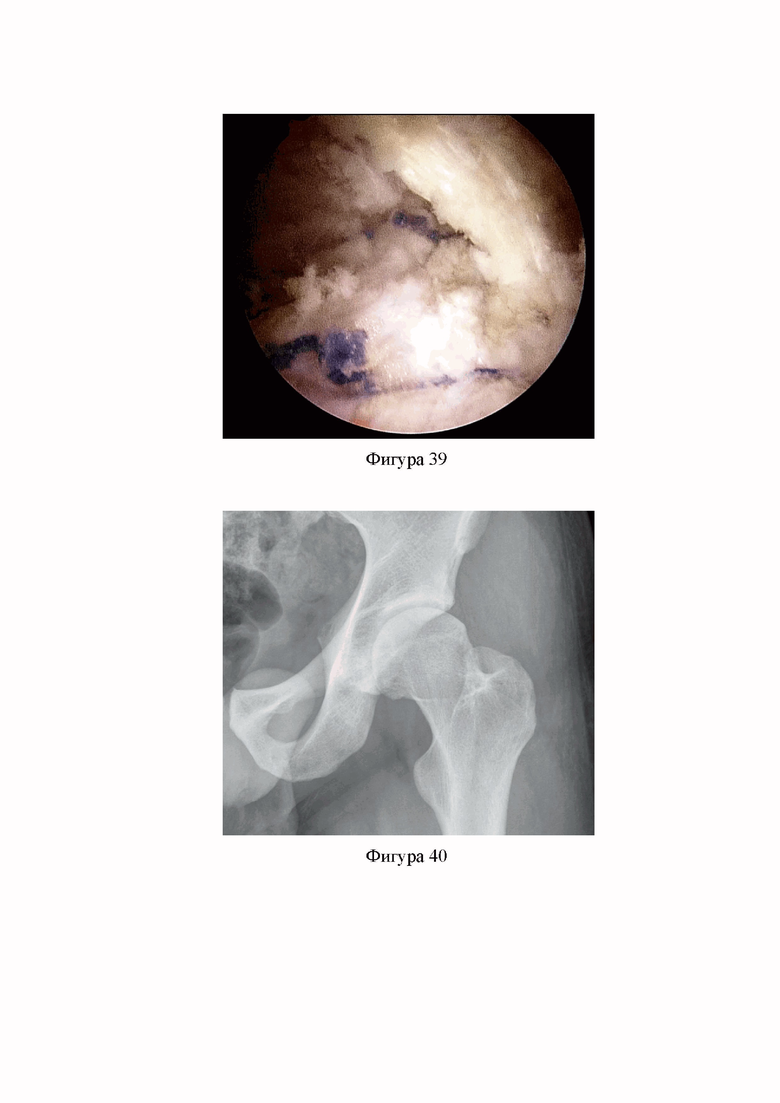
Фиг. 39. Капсула сустава ушита отдельными узловыми швами с использованием Викрила №2 (Клинический пример 2).
Фиг. 40. Рентгенограмма левого ТБС пациента А., 30 лет, после операции. Прямая проекция: альфа угол 50.8°, частично резецирован выступающий передний край вертлужной впадины (Клинический пример 2).
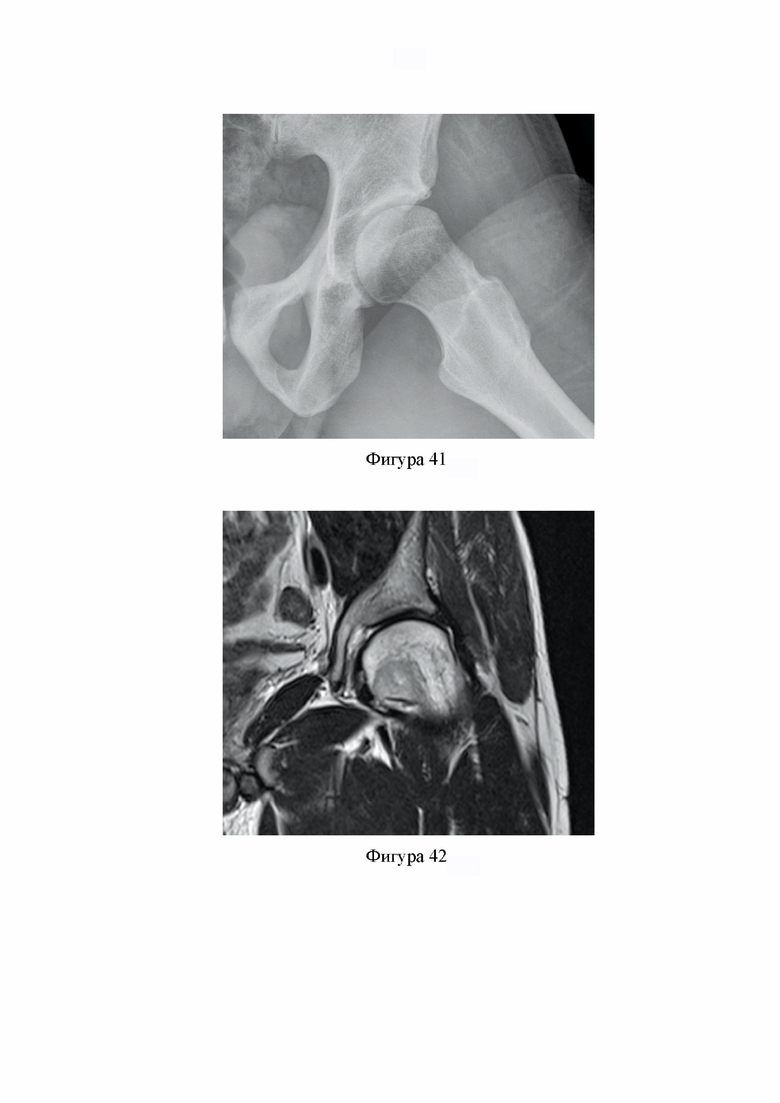
Фиг. 41. Рентгенограмма левого ТБС пациента А., 30 лет, после операции в проекции по Dunn 60°: альфа угол 47° (Клинический пример 2).
Фиг. 42. Срез МРТ левого ТБС пациента А., 31 года, через 6 месяцев после операции: структура подвздошно-бедренной связки прослеживается на всем протяжении, визуализируется край резекции головки бедренной кости, отсутствует дефект хряща в области установки хондральной матрицы (Клинический пример 2).
Способ осуществляется следующим образом.
Во время операции положение пациента на ортопедическом тракционном операционном столе – на спине. Устанавливается промежностный упор. Положение оперируемой конечности вдоль средней линии туловища с внутренней ротацией стопы 10-15° и сгибанием в ТБС 20-30°. Контралатеральная конечность отведена под углом 45°. В операции участвуют: хирург и один ассистент для проведения вспомогательных манипуляций в ходе операции. Обработку кожи области бедра и отграничение хирургического поля проводят по общепринятой методике.
В соответствии с разработанной техникой доступ осуществляется с использованием проксимального среднего переднего артроскопического порта (ПСПАП) и среднего переднего артроскопического порта (СПАП) и (фиг. 1). Вначале намечают линию кожного разреза ПСПАП, начало которого находится на границе проксимальной и средней трети линии, соединяющей переднюю верхнюю ость подвздошной кости и верхушку большого вертела, затем продолжают его вертикально вниз на 1,5 см. Отступя от первого доступа на 7 см дистально, параллельно первому кожному разрезу формируют СПАП длиной 1,5 см. Для исключения повреждения кожных нервов разрез производят только до подкожной жировой клетчатки.
Шахту артроскопа с тупым троакаром из ПСПАП вводят перпендикулярно шейке бедренной кости под углом около 30° к горизонтальной плоскости до соприкосновения с капсулой ТБС и находящейся под ней шейкой бедренной кости. Удаляют троакар из шахты и устанавливают вместо него 70-градусную оптику, подключают световод и включают подачу рабочего раствора. Нижнюю конечность в ТБС сгибают примерно на 20° для ослабления натяжения тканей кпереди от капсулы сустава. Далее из СПАП, используя триангуляцию, подводят шейвер с шейверной насадкой для удаления мягких тканей и удаляют прекапсулярную жировую подушку в передне-латеральном отделе, после чего визуализируются прямые и косые волокна подвздошно-бедренной связки, капсула ТБС, загнутая головка сухожилия прямой мышцы бедра (фиг. 2), которые служат ориентирами для выполнения капсулотомии (фиг. 3).
Далее выполняют Г-образный доступ, который начинают от точки, расположенной на 3 см дистальнее места прикрепления загнутой головки сухожилия прямой мышцы бедра к верхнему краю вертлужной впадины по направлению к вершине большого вертела и вдоль продольных волокон подвздошно-бедренной связки, и продолжают его по направлению к месту прикрепления загнутой головки прямой мышцы бедра до уровня визуализации края вертлужной губы. Капсулу ТБС рассекают артроскопическим аблятором (фиг. 4), установленным вместо шейвера в СПАП.
Из СПАП, используя прошиватель, проводят лигатуру через толщу капсулы ТБС в области вершины формируемого лоскута. Далее формируют дистальный передне-латеральный порт (ДПЛП), располагающийся на пересечении линии, проходящей параллельно оси бедра на расстоянии 2 см от переднего края большого вертела, и линии, проведенной перпендикулярно через середину подвздошно-паховой связки (фиг. 5), в который выводят лигатуру и натягивают ее так, чтобы образовалось пространство между капсулой сустава и головкой бедренной кости. Далее артроскопическим аблятором или скальпелем выполняют рассечение капсулы тазобедренного сустава в поперечном направлении по отношению к волокнам подвздошно-бедренной связки и вдоль края вертлужной губы до уровня нижней передней подвздошной ости, удерживая лигатуру в натяжении (фиг. 6). Рассечение подвздошно-бедренной связки осуществляют перпендикулярно к ней. Дальнейшее удержание сформированного треугольного лоскута капсулы ТБС осуществляется фиксацией лигатуры в натяжении любым хирургическим зажимом на поверхности ДПЛП, что дает хорошую визуализацию и свободу для манипуляций на периферическом (фиг. 7) отделе, а при дистракции - на центральном (фиг. 8) отделе ТБС.
После выполнения доступа на капсуле ТБС дальнейшие манипуляции на центральном и периферическом отделах сустава технически выполняются проще и с меньшей травматизацией тканей ввиду открытости и доступности всех структур сустава.
После проведения запланированных манипуляций на структурах тазобедренного сустава сшивают капсулу отдельными узловыми швами. Сперва сшивают поперечную часть доступа, начиная от угла, расположенного в проекции нижней передней подвздошной ости, при этом лигатура, проведенная через вершину лоскута капсулы и ориентированная на угол между продольной и поперечной частями Г-образного доступа, обеспечивает правильность сопоставления тканей при ее сшивании, служа ориентиром для выполнения шва в области перехода поперечной части доступа в продольную. После закрытия поперечной части доступа на капсуле ТБС, сшивают продольную часть доступа (фиг. 9). Состоятельность шва подтверждается данными МРТ исследований, проведенных через 6-12 месяцев после операции (фиг. 10). Артроскопические порты закрывают ушиванием кожных ран.
При использовании данной методики площадь визуализации составляет в среднем 6.5±1.5 см2, что значительно больше в сравнении с межпортальной капсулотомией и сравнимо с площадью визуализации при Т-образным доступе (16), но травматизация подвздошно-бедренной связки значительно меньше. Время тракции составляет в среднем 32±17 минут, а сила дистракции в суставе составила в среднем 37±11 кг, что существенно меньше в сравнении со стандартными методами (17). Интенсивность послеоперационного болевого синдрома оценивалась в среднем пациентами на 3 балла по шкале ВАШ в первые сутки после операции и 1 балл на 3-и сутки после операции, что позволило начать проведение лечебной физкультуры с первых суток после операции. Ограничение нагрузки на оперированную конечность составляет от трех до шести недель в зависимости от характера внутрисуставных повреждений.
В изучаемой группе пациентов (87 тазобедренных суставов, 85 пациентов) не было выявлено тракционных осложнений, а также развития гетеротопических оссификаций в период не менее 6 месяцев после операции. Повреждение ветвей наружного кожного нерва составили 4,6% (4 пациента). Транзиторные невропатии полового и повздошно-пахового нервов в контрольной группе (63 тазобедренных сустава, 62 пациента) составили 15,87% (10 пациентов) и 6,35% (4 пациента) соответственно, которые самостоятельно разрешились в срок от 3 до 8 недель. Частота повреждений ветвей наружного кожного нерва в контрольной группе составила 20.63% (13 пациентов).
Таким образом клинические данные позволили сделать вывод о том, что предложенный способ артроскопического доступа к тазобедренному суставу позволяет улучшить визуализацию в сравнении с классической межпортальной капсулотомией и получить сравнимую визуализацию с Т-образной капсулотомией, но с меньшим повреждением подвздошно-бедренной связки, избежать неврологических и тракционных осложнений и начать раннюю реабилитацию.
Клинический пример 1
Пациент М., 34 лет, обратился с жалобами на боль в паховой области справа при длительной ходьбе и сидении. Жалобы на боль возникли без предшествующей травмы за год до обращения. По данным рентгенограмм выявлена ретроверсия вертлужной впадины (29%) и Cam-деформация головки бедренной кости (фиг. 11, 12). Выполнена артроскопия правого тазобедренного сустава с первоначальным иссечением прекапсулярной жировой подушки и визуализацией периартикулярного пространства (фиг. 13) и использованием предложенной методики (Г-капсулотомии) (фиг. 14). После выполнения дистракции сустава выявлено повреждение вертлужной губы в передне-верхнем отделе ТБС (фиг. 15). Выполнена моделирующая резекция края вертлужной впадины (фиг. 16) с рефиксацией вертлужной губы (фиг. 17). Удалены ткани в области деформации головки и шейки бедренной кости (фиг. 18) для облегчения последующего выполнения моделирующей резекции головки и шейки бедренной кости (фиг. 19). Капсула сустава ушита отдельными узловыми швами с использованием рассасывающейся нити викрил 2 (фиг. 20). Контрольные рентгенограммы ТБС показали корректную зону резекции головки и шейки бедренной кости и переднего края вертлужной впадины (фиг. 21, 22). Активные движениями в ТБС были начаты на следующий день после операции. В послеоперационном периоде пациенту рекомендовано было исключить осевую нагрузку в течение 3-х недель с последующим плавным доведением нагрузки до полной в течение 2-х недель, ограничение отведения в сгибании в ТБС и наружной ротации более 40 градусов в течение 4-х недель. Пациент полностью вернулся к желаемому уровню активности через 3 месяца. По данным МРТ через 15 месяцев наблюдалось полное сращение подвздошно-бедренной связки и капсулы ТБС (фиг. 23).
Клинический пример 2
Пациент А., 30 лет, обратился с жалобами на боль в паху при сгибании, внутренней ротации, периодическую боль во время ходьбы в левом ТБС. На рентгенограммах левого ТБС определяется остеоартроз 1 ст., ретроверсия вертлужной впадины, Cam-деформация головки/шейки бедренной кости левого ТБС (фиг. 24, 25). Выполнена артроскопия левого ТБС с первоначальным иссечением прекапсулярной жировой подушки и визуализацией периартикулярного пространства (фиг. 26) и использованием предложенной методики (Г-капсулотомии) (фиг. 27). Удалены ткани в области деформации головки и шейки бедренной кости (фиг. 28). После выполнения дистракции сустава выявлено повреждение вертлужной губы в передневерхнем отделе (фиг. 29). После отделения вертлужной губы от вертлужной впадины в области ее повреждения выявлена деформация края вертлужной впадины (фиг. 30). Выполнена моделирующая резекция края вертлужной впадины (фиг. 31) и, после установки якорных фиксаторов (фиг. 32), выполнена рефиксация вертлужной губы (фиг. 33). Выявлено массивное повреждение хряща в передне-верхнем отделе вертлужной впадины, проекционно совпадающее с участком поврежденной вертлужной губы (фиг. 34). Удалены нестабильные участки хряща (фиг. 35) и выполнен фикрофрактуринг субхондральной кости в области дефекта хряща (фиг. 36) с последующей укладкой в эту зону хондральной мембраны (фиг. 37). Выполнена моделирующая резекция головки и шейки бедренной кости (фиг. 38). Капсула ушита (фиг. 39). Контрольные рентгенограммы левого ТБС показали корректную зону резекции головки и шейки бедренной кости и переднего края вертлужной впадины (фиг. 40, 41). Активные движениями в ТБС были начаты на следующий день после операции. В послеоперационном периоде пациенту рекомендовано было исключить осевую нагрузку в течение 6 недель с последующим плавным доведением нагрузки до полной в течение 2-х недель, ограничение отведения в сгибании в ТБС и наружной ротации более 40° в течение 4-х недель после операции. Пациент полностью вернулся к желаемому уровню активности через 6 месяцев. По данным МРТ через 6 месяцев наблюдалось полное сращение суставной губы, отсутствие дефекта суставного хряща, сращение подвздошно-бедренной связки и капсулы сустава (фиг. 42).
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ эндопротезирования тазобедренного сустава с применением прямого переднего доступа | 2023 |
|
RU2815153C1 |
| Способ реконструкции сегментарных дефектов суставной губы вертлужной впадины | 2020 |
|
RU2743970C1 |
| СПОСОБ ВЫПОЛНЕНИЯ ПАРААЦЕТАБУЛЯРНЫХ РЕЗЕКЦИЙ С ЭНДОПРОТЕЗИРОВАНИЕМ ВЕРТЛУЖНОЙ ВПАДИНЫ У БОЛЬНЫХ С ОПУХОЛЕВЫМ ПОРАЖЕНИЕМ КОСТЕЙ ТАЗА | 2016 |
|
RU2638770C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ВЫВИХА БЕДРА У ДЕТЕЙ | 2012 |
|
RU2502486C1 |
| СПОСОБ ЛЕЧЕНИЯ ДЕФЕКТА ГОЛОВКИ БЕДРА | 2016 |
|
RU2637290C1 |
| Способ доступа при выполнении тотального эндопротезирования тазобедренного сустава с сохранением целостности грушевидной мышцы | 2024 |
|
RU2840700C1 |
| СПОСОБ ЧРЕСКОСТНОГО ДОСТУПА К ВЕРТЛУЖНОЙ ВПАДИНЕ | 2009 |
|
RU2392891C1 |
| МОДИФИЦИРОВАННЫЙ СПОСОБ ЗАДНЕ-БОКОВОГО ДОСТУПА К ТАЗОБЕДРЕННОМУ СУСТАВУ ДЛЯ ВЫПОЛНЕНИЯ ЭНДОПРОТЕЗИРОВАНИЯ ПРИ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМАХ ПРОКСИМАЛЬНОГО ОТДЕЛА БЕДРЕННОЙ КОСТИ | 2009 |
|
RU2397721C1 |
| Способ хирургического доступа к тазобедренному суставу при эндопротезировании | 2017 |
|
RU2638426C1 |
| Способ выполнения моделирующей резекции у детей с постишемическими деформациями головки бедренной кости | 2024 |
|
RU2833972C1 |
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано для рассечения капсулы тазобедренного сустава в ходе артроскопических операций у пациентов с фемороацетабулярным импинджментом. Способ включает выполнение доступа, который осуществляется с использованием проксимального среднего переднего артроскопического порта (ПСПАП) и среднего переднего артроскопического порта (СПАП), к капсуле тазобедренного сустава и последующей капсулотомии с рассечением подвздошно-бедренной связки. Выполняют кожный разрез для ПСПАП, начало которого находится на границе проксимальной и средней трети линии, соединяющей переднюю верхнюю ость подвздошной кости и верхушку большого вертела, и продолжают его вертикально вниз на 1,5 см. Отступя от места ПСПАП и на 7 см дистально, параллельно первому кожному разрезу формируют второй разрез для СПАП длиной 1,5 см. Через порты осуществляют Г-образный доступ к суставу, который начинают от точки, расположенной на 3 см дистальнее места прикрепления загнутой головки прямой мышцы бедра к верхнему краю вертлужной впадины по направлению к вершине большого вертела и вдоль продольных волокон подвздошно-бедренной связки и продолжают его по направлению к месту прикрепления загнутой головки прямой мышцы бедра до уровня визуализации края вертлужной губы. Из СПАП проводят лигатуру через толщу капсулы сустава в области вершины формируемого лоскута, формируют дистальный переднелатеральный порт (ДПЛП), располагающийся на пересечении линии, проходящей параллельно оси бедра на расстоянии 2 см от переднего края большого вертела, и линии, проведенной перпендикулярно через середину подвздошно-паховой связки. В ДПЛП выводят лигатуру и натягивают ее так, чтобы образовалось пространство между капсулой сустава и головкой бедренной кости. Затем продолжают рассечение капсулы тазобедренного сустава в поперечном направлении по отношению к волокнам подвздошно-бедренной связки и вдоль края вертлужной губы до уровня нижней передней подвздошной ости, удерживая лигатуру в натяжении по направлению к основанию шейки бедренной кости и тем самым отводя треугольный лоскут капсулы тазобедренного сустава в том же направлении. После проведения запланированных манипуляций на структурах тазобедренного сустава ориентируют проведенную лигатуру на угол между продольной и поперечной частями Г-образного доступа и закрывают головку бедренной кости выделенным треугольным лоскутом из его капсулы, сшивая вначале поперечную, а затем продольную часть Г-образного доступа. Способ обеспечивает улучшение визуализации и уменьшение повреждения подвздошно-бедренной связки за счет малой инвазивности. 42 ил., 2 пр.
Способ рассечения капсулы тазобедренного сустава в ходе артроскопических операций у пациентов с фемороацетабулярным импинджментом, включающий выполнение доступа, который осуществляется с использованием проксимального среднего переднего артроскопического порта (ПСПАП) и среднего переднего артроскопического порта (СПАП), к капсуле тазобедренного сустава и последующей капсулотомии с рассечением подвздошно-бедренной связки, характеризующийся тем, что выполняют кожный разрез для ПСПАП, начало которого находится на границе проксимальной и средней трети линии, соединяющей переднюю верхнюю ость подвздошной кости и верхушку большого вертела, и продолжают его вертикально вниз на 1,5 см, затем отступя от места ПСПАП и на 7 см дистально, параллельно первому кожному разрезу формируют второй разрез для СПАП длиной 1,5 см; через порты осуществляют Г-образный доступ к суставу, который начинают от точки, расположенной на 3 см дистальнее места прикрепления загнутой головки прямой мышцы бедра к верхнему краю вертлужной впадины по направлению к вершине большого вертела и вдоль продольных волокон подвздошно-бедренной связки и продолжают его по направлению к месту прикрепления загнутой головки прямой мышцы бедра до уровня визуализации края вертлужной губы, из СПАП проводят лигатуру через толщу капсулы сустава в области вершины формируемого лоскута, формируют дистальный передне-латеральный порт (ДПЛП), располагающийся на пересечении линии, проходящей параллельно оси бедра на расстоянии 2 см от переднего края большого вертела, и линии, проведенной перпендикулярно через середину подвздошно-паховой связки, в который выводят лигатуру и натягивают ее так, чтобы образовалось пространство между капсулой сустава и головкой бедренной кости, а затем продолжают рассечение капсулы тазобедренного сустава в поперечном направлении по отношению к волокнам подвздошно-бедренной связки и вдоль края вертлужной губы до уровня нижней передней подвздошной ости, удерживая лигатуру в натяжении по направлению к основанию шейки бедренной кости и тем самым отводя треугольный лоскут капсулы тазобедренного сустава в том же направлении, а после проведения запланированных манипуляций на структурах тазобедренного сустава ориентируют проведенную лигатуру на угол между продольной и поперечной частями Г-образного доступа и закрывают головку бедренной кости выделенным треугольным лоскутом из его капсулы, сшивая вначале поперечную, а затем продольную часть Г-образного доступа.
| СПОСОБ ПЛАСТИКИ КАПСУЛЫ ТАЗОБЕДРЕННОГО СУСТАВА ПРИ ВРОЖДЕННОМ ВЫВИХЕ БЕДРА | 2010 |
|
RU2445031C1 |
| МОДИФИЦИРОВАННЫЙ СПОСОБ ЗАДНЕ-БОКОВОГО ДОСТУПА К ТАЗОБЕДРЕННОМУ СУСТАВУ ДЛЯ ВЫПОЛНЕНИЯ ЭНДОПРОТЕЗИРОВАНИЯ ПРИ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМАХ ПРОКСИМАЛЬНОГО ОТДЕЛА БЕДРЕННОЙ КОСТИ | 2009 |
|
RU2397721C1 |
| Способ пластики капсулы тазобедренного сустава | 1985 |
|
SU1335264A1 |
| AU 3879101 A, 01.11.2001 | |||
| Хусаинов Н | |||
| О | |||
| Фемороацетабулярный импинджмент: обзор литературы // Ортопедия, травматология и восстановительная хирургия детского возраста | |||
| Устройство для закрепления лыж на раме мотоциклов и велосипедов взамен переднего колеса | 1924 |
|
SU2015A1 |
| Аппарат для очищения воды при помощи химических реактивов | 1917 |
|
SU2A1 |
| Fink B, Sebena P | |||
| Behandlung des femoroazetabularen Impingements uber den | |||
Авторы
Даты
2023-02-06—Публикация
2022-03-31—Подача