Изобретение относится к медицине, а именно к лапароскопическим способам формирования гастростом и может быть использовано в хирургической практике медицинских учреждений в стационарах хирургического профиля.
Коррекция нутритивного статуса и метаболических расстройств является одним из основных звеньев комплексной терапии у тяжелых пациентов, которые по той или иной причине не способны питаться пероральным путем. Искусственное питание — обязательный и необходимый компонент лечения у данной группы больных.
Экспериментальные и клинические исследования свидетельствуют о том, что энтеральное питание (перорально или через зонд) вносит массу положительных эффектов по сравнению с парентеральным питанием. Эти эффекты включают в себя сохранение барьера слизистой оболочки кишечника, уменьшение кишечных и других инфекций и улучшение общего прогноза у пациентов с длительным искусственным питанием. В настоящее время преимущества энтерального питания в комплексном лечении онкологический больных и пациентов с нарушением функции глотания (после перенесенного острого нарушения мозгового кровообращения, при боковом амиотрофическом склерозе и др.) неоспоримы. Выбор между парентеральным питанием, установкой зонда или хирургическим вмешательством (гастростомия, еюностомия) должен оцениваться в каждом конкретном случае междисциплинарной командой, учитывая множество факторов, таких как состояние пациента, клинический сценарий и риск нежелательных явлений у пациента. Согласно последним рекомендациям European Society of Gastrointestinal Endoscopy рекомендуется рассматривать гастро- или еюностомию, когда нутритивная поддержка необходима в течение 4 недель и более, поскольку длительное энтеральное питание с помощью интестинального зонда невозможно из-за угрозы образования пролежней, что ограничивает срок его нахождения в просвете ЖКТ. На сегодняшний день существует огромное количество способов формирования гастро- и еюностом.
Известен способ формирования гастростомы по Витцелю (атлас "Оперативная хирургия", А.Н. Шабанов, В.И. Кушхабиев, Б.К. Вели-Заде. - М., 1977, стр.91), заключающийся в том, что через разрез параллельно левой реберной дуге на переднюю стенку желудка на середине расстояния между большой и малой кривизной укладывают толстую резиновую трубку и отдельными узловыми швами вокруг трубки создают канал длиной 5-6 см. Затем у конца трубки в антральном отделе желудка накладывают кисетный шов, в центре которого просвет желудка вскрывают. Конец трубки погружают в отверстие, и кисетный шов затягивают. Свободный конец трубки остается снаружи, а стенка желудка у входа трубки в канал подшивают к брюшной стенке. Рана послойно ушивают до трубки.
Однако одним из недостатков данного способа является отсутствие прямого гастростомического канала через который невозможно повторное проведение трубки при ее выпадении. В дополнение в представленном методе не предусмотрена изоляция подкожной клетчатки при подтекании желудочного содержимого вдоль канала, что приводит к нагноению раны и значительно увеличивает риски развития перитонита.
Известен способ чрескожной эндоскопической гастростомии (US 5112310, 12.05.1992 г.). Сущность данного способа-аналога заключается в следующем. Больного укладывают на спину. Вводят эндоскоп в желудок. Ассистент определяет место максимально выраженной диафаноскопии. Это место обычно располагается в левом верхнем квадрате на расстоянии двух третей по линии, соединяющей пупок и левую реберную дугу. После определения данной области производят обработку кожи антисептиком. Проводят местную проводниковую анестезию кожи, подкожно-жировой клетчатки и апоневроза раствором лидокаина. Скальпелем осуществляют разрез кожи длинной 0,5-1 см. Через инструментальный канал эндоскопа проводят полипэктомическую петлю. Ее дальнюю часть располагают в зоне наиболее выраженной диафаноскопии. Троакаром со стилетом диаметром 1,25 мм через разрез на передней брюшной стенке прокалывают апоневроз и переднюю стенку желудка. Стилет удаляют и через иглу-троакар в просвет желудка вводят проволочную петлю с пластиковым покрытием. Ее захватывают полипэктомической петлей. Эндоскоп и полипэктомическую петлю удаляют, протаскивая за собой проволочную петлю, которая остается в желудке, пищеводе и полости рта и выводится наружу. На конец проволочной петли фиксируют гастростомическую трубку. Проволочную петлю постепенно вытягивают из брюшной стенки. При этом гастростомическую трубку медленно заводят в рот и протягивают через пищевод в желудок. После того как заостренная часть гастростомы соприкоснется с передней стенкой желудка, более сильным движением ее выводят на переднюю брюшную стенку (протыкая переднюю стенку желудка и переднюю брюшную стенку). Снаружи трубку фиксируют прижимным силиконовым диском. Гастростомическую трубку обрезают ножницами на необходимую длину.
Однако стоит отметить, что несмотря на малоинвазинвазивность представленной методики, а также отсутствие потребности в проведении общей анестезии больного, данный способ обладает своими недостатками: невозможность выполнения данной методики у пациентов с выраженным стенозом пищевода и кардиоэзофагеального перехода, наличием кровоточащей или некротизирующей опухоли шейной локализации, эрозивно-язвенное поражение слизистой желудка в зоне установленной гастростомы. Также в послеоперационном периоде не исключается миграция гастростомической трубки, связанная с недостаточной фиксацией ее в мягких тканях, или даже ее выпадение, что неизбежно приводит к подтеканию желудочного содержимого в брюшную полость.
Наиболее близким (прототипом) является лапароскопический способ гастростомии (Руководство по клинической эндоскопии, B.C. Савельев, Г.И. Лукомского, В.М. Буянов 1985 г. Стр. 323 из 540). После введения лапароскопа и осмотра брюшной полости окончательно определяют место на брюшной стенке для формирования гастростомы. В намеченном месте делают прокол кожи узким скальпелем. Направление разреза - перпендикулярно к средней линии, длина кожной раны - не более 8-10 мм. В прокол вводят лапароскопический зажим. Находят наиболее подходящее место для выведения гастростомы. На желудке стандартным местом для формирования гастростомы является участок стенки желудка в области ее наибольшей кривизны. Стенку желудка прочно захватывают зажимом, причем в зажим должно попасть 4-5 мм ткани, и конус желудка выводят наружу в прокол брюшной стенки. Правильным следует считать такое положение конуса, когда он без усилия может быть выведен на 4-5 мм над поверхностью кожи. После выведения стенки желудка лапароскопию прекращают. Стенку прошивают 3 нитками, берут на держалки. Осуществляют вскрытие просвета желудка. Стенку желудка сшивают с кожей по всей окружности четырьмя-пятью узловыми швами. Через свищ в просвет желудка на глубину 15-20 см вводят конец трубки из ниппельной резины. Трубку фиксируют с помощью двух ранее наложенных швов. Накладывают швы на троакарные доступы.
Однако, известному способу присущи определенные недостатки, а именно: невозможность выполнения данной методики у пациентов со спаечным процессом в верхнем этаже брюшной полости, с выраженным абдоминальным ожирением, а также маломобильным желудком. Также нередко ввиду избыточного натяжения выведенной стенки возникают ишемические явления, которые тем самым увеличивают риски возникновения гнойно-септических осложнений.
Задачей заявляемого технического решения, является разработка способа формирования лапароскопической стебельчатой гастростомы.
Указанная задача решается тем, что также как и в известном прототипе формируют гастростому лапароскопическим способом и в кратчайшие сроки активизируют больного.
Особенностью технического решения является то, что после выполнения видеоревизии, переднюю стенку желудка прошивают и вывешивают на лигатурах в проксимальном и дистальном направлении предполагаемого стебля, причем стебельчатую гастростому формируют ближе к малой кривизне желудка с целью возможного использования в последующем большой кривизны желудка для пластики пищевода, далее линейным сшивающим аппаратом формируют желудочный стебель длиной 8 см, линию механического шва на желудке дополнительно укрывают серозно-мышечными швами и проектируют место выведения стебельчатой гастростомы на переднюю брюшную стенку, далее устанавливают дополнительный 12 мм порт, верхний край сформированного стебля захватывают за линию механического шва мягким лапароскопическим зажимом и производят десуффляцию карбоксиперитонеума, после чего 12 мм порт извлекают вместе со сформированным желудочным стеблем, конец гастростомы вскрывают и фиксируют к коже отдельными узловыми швами, заводят зонд для питания и фиксируют его к коже.
Изобретение поясняется подробным описанием, клиническим примером и иллюстрациями, на которых изображено:
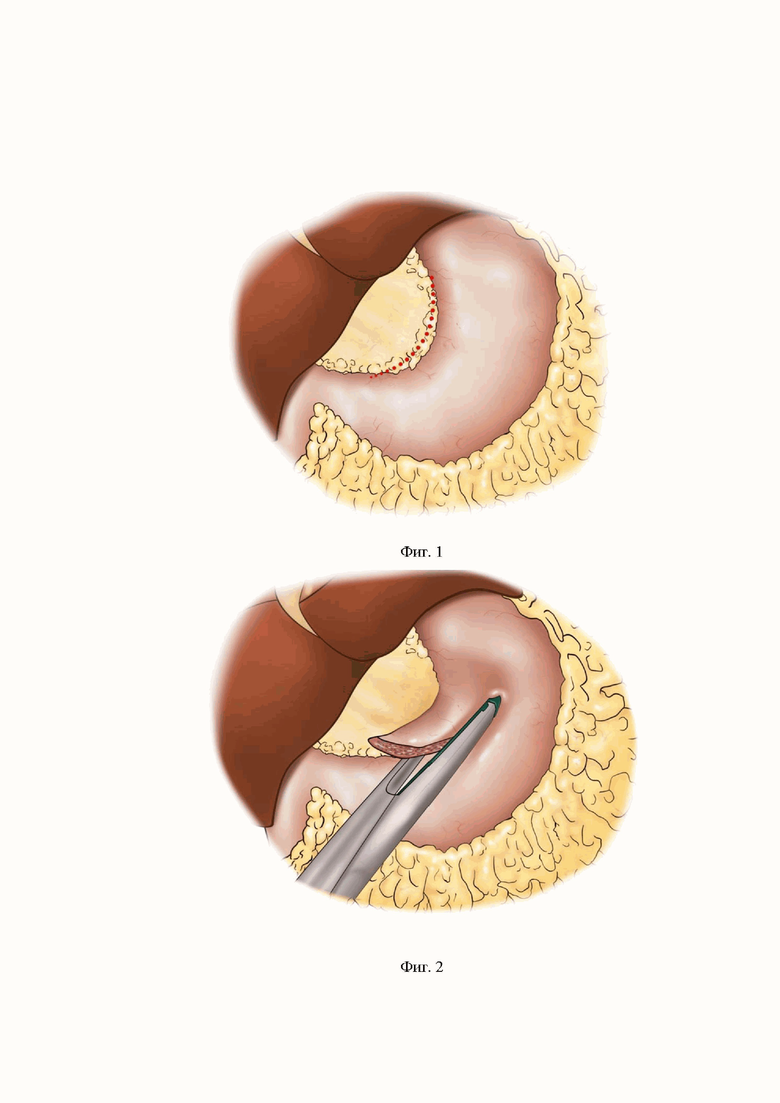
Фиг. 1 – Схема мобилизации по малой кривизне желудка.
Фиг. 2 – Схема формирования стебля из малой кривизны желудка.
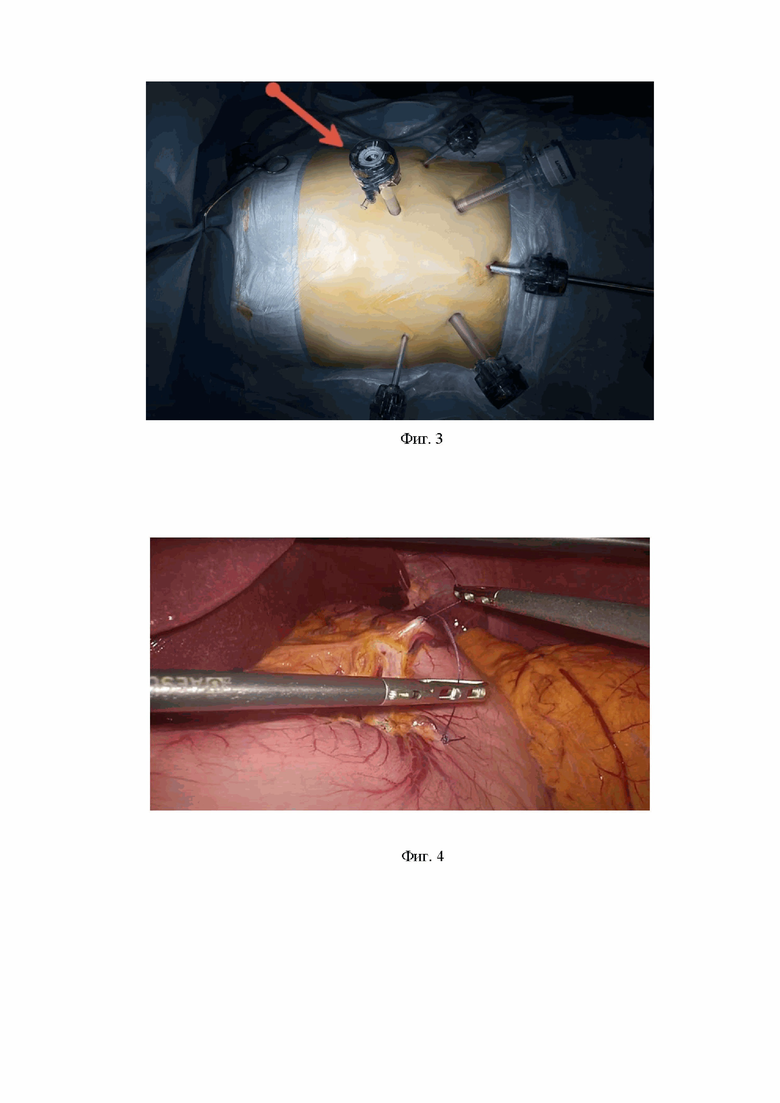
Фиг. 3 – Фотоиллюстрация во время операции: расстановка троакаров (стрелка указывает на троакар для выведения гастростомы).
Фиг. 4 – Фотоиллюстрация во время операции: вывешивание желудка на лигатурах в проксимальном и дистальном направлении предполагаемого стебля.
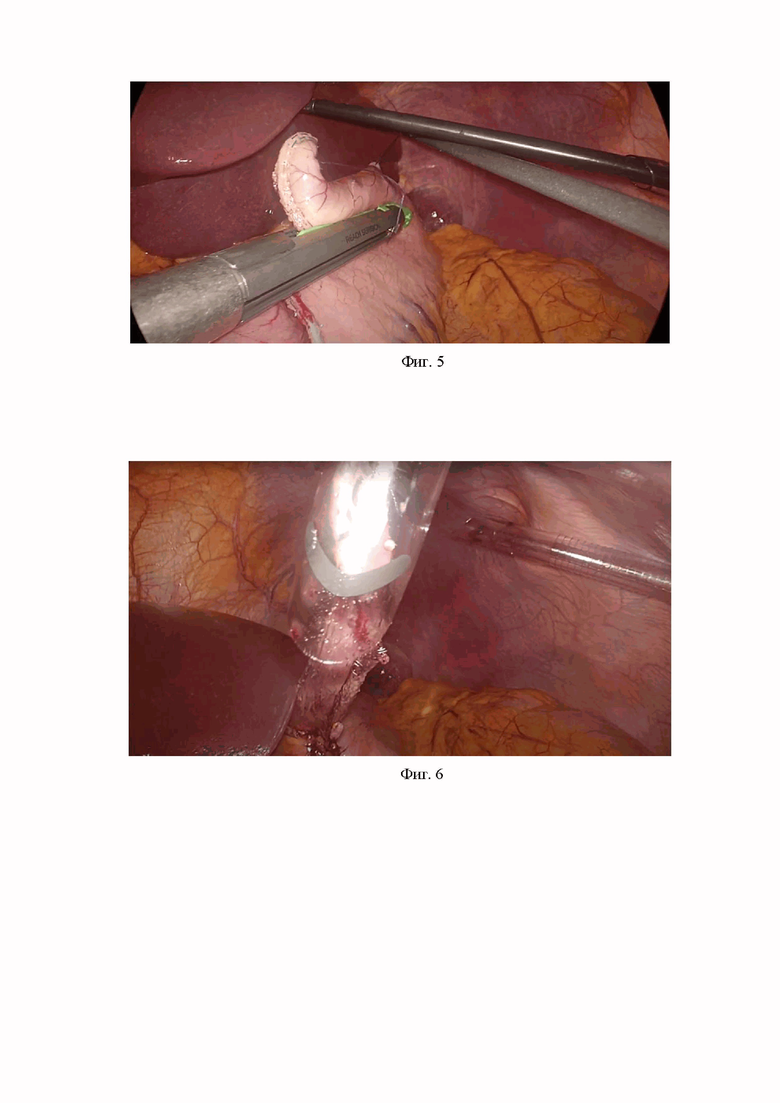
Фиг.5 – Фотоиллюстрация во время операции: формирование желудочного стебля двумя ходами линейного сшивающего аппарата.
Фиг.6 – Фотоиллюстрация во время операции: выведение желудочного стебля через дополнительный 12 мм порт.
Фиг.7 – Фотоиллюстрация во время операции: дополнительный 12 мм порт извлекают вместе со сформированным желудочным стеблем.
Фиг.8 – Фотоиллюстрация во время операции: окончательный вид сформированный гастростомы.
Способ формирования лапароскопической стебельчатой гастростомы выполняют следующим способом.
Больного располагают на операционном столе лежа на спине, с разведенными нижними конечностями. Первый порт 12 мм под камеру устанавливают в околопупочной области. С целью исключения ятрогенной травмы, первый порт под камеру устанавливают открытым способом, по Хассену. В брюшной полости накладывают карбоксиперитонеум до 12 мм.рт.ст. Для выполнения манипуляций в брюшной полости хирург устанавливает в правой боковой области по среднеключичной линии порт 11 или 12 мм, а также 5 мм порт под правой реберной дугой. С левой стороны устанавливают рабочие порты ассистента: 12 мм порт по среднеключичной линии в левой боковой области и 5 мм порт в левом подреберье по передней подмышечной линии. Стебельчатую гастростому формируют ближе к малой кривизне желудка с целью возможного использования в последующем большой кривизны желудка для пластики пищевода.
Мобилизуют желудок по малой кривизне (Фиг. 1). Оценивают размеры желудка, переднюю стенку прошивают и вывешивают на лигатурах в проксимальном и дистальном направлении предполагаемого стебля. После чего двумя ходами линейного сшивающего аппарата формируют желудочный стебель длиной 8 см (Фиг. 2). Линию механического шва на желудке дополнительно укрывают серозно-мышечными швами. Далее проектируют место предполагаемого выведения стебельчатой гастростомы на переднюю брюшную стенку. В данной локации устанавливают дополнительный 12 мм порт. Верхний край сформированного стебля захватывают за линию механического шва мягким лапароскопическим зажимом. Производят десуффляцию карбоксиперитонеума, 12 мм порт извлекают вместе со сформированным желудочным стеблем. Конец гастростомы вскрывают и фиксируют к коже отдельными узловыми швами. Заводят зонд для питания и фиксируют его к коже. Извлекают все оставшиеся троакары, раны послойно ушивают.
Клинический пример.
Пациент А., 55 лет, считает себя больным с мая 2022 года, когда наблюдался с ангиной у ЛОР-врача по месту жительства. Проводилось обследование и консервативная терапия - без эффекта. В конце августа обратился в поликлинику по месту жительства, заподозрен рак ротоглотки, в связи с чем направлен на консультацию к онкологу в онкодиспансер. Выявлено опухолевое образование ротоглотки слева, выполнена биопсия, по данным морфологического исследования: плоскоклеточная карцинома без ороговения, G2. Обратился в МНИОИ им. П.А. Герцена за консультацией, где комплексно дообследован, установлен настоящий диагноз: C10.2 Рак ротоглотки слева, (р16+), cT4N1M0, стадия III.
Клиническая картина обсуждена на онкологическом консилиуме от 31.10.2022 г.: рекомендовано проведение 2-3 курсов индукционной химиотерапии по схеме TPF (Доцетаксел 75 мг/м2 в 1-й день + цисплатин 75 мг/м2 в 1-й день + фторурацил 1000 мг/м2 в 1-4й дни; цикл 21 день) c последующим решением вопроса о ХЛТ. Пациенту проведено 3 курса ПХТ по схеме TPF. По данным контрольного обследования от февраля 2023 года стабилизация. 17.02.2023 проведен онкологический консилиум: Учитывая распространенность опухолевого процесса, стабилизацию на фоне химиотерапии, принято решение предпринять попытку ХЛТ по радикальной программе. Однако, учитывая данные распространенности опухоли и наличие выраженной дисфагии, перед началом лечения необходимо формирование гастростомы и трахеостомы.
Пациенту 29.03.2023 выполнено хирургическое лечение по предложенному нами способу.
После трехкратной обработки произвели разрез кожи нижней трети шеи по передней поверхности по средней линии от уровня перстневидного хряща вниз длиной 3,0 см. Кожно-жировые лоскуты мобилизованы, разведены. Передние мышцы шеи развели в стороны. Трахею вскрыли между 2 и 3 полукольцами. Края трахеостомы оформили путем наложения отдельных узловых швов между кожей и полукольцами трахеи. Переинтубация на трахеостомическую трубку № 7,5.
После трехкратной обработки операционного поля под пупочным кольцом по срединной линии осуществлен доступ в брюшную полость по Хассену. Наложен карбоксиперитонеум 12 мм.рт.ст. Дополнительно установлены 2 троакара 12 мм по среднеключичной линии на уровне пупка и 2 троакара 5 мм в правой и левой подрёберной области (Фиг.3). Желудок средних размеров, патологических изменений не выявлено. Мобилизован желудок по малой кривизне. Двумя ходами аппарата EndoReach 45 мм (зеленая кассета) сформировали желудочный стебель длиной 8 см из малой кривизны желудка (Фиг. 4,5). Механический шов дополнительно укрыли серозно-мышечными швами. В левом подреберье по параректальной линии установили дополнительный порт 12 мм, через нее вывели конец желудочного стебля (Фиг. 6,7). Последний фиксировали к коже отдельными узловыми швами. В желудок завели зонд 18 Fr для кормления, зонд фиксировали к коже, провели проверку проходимость зонда. Гемостаз – сухо, инструменты и салфетки подсчитаны. Троакарные отверстия послойно ушиты (Фиг. 8). Асептические повязки.
Пациент на текущий момент проходит химиолучевую терапию по радикальной программе, состояние удовлетворительное. За период наблюдения не было выявлено ранних и поздних послеоперационных осложнений.
Предложенный способ в клинической практике позволяет: добиться хороших непосредственных и отдаленных результатов хирургического лечения пациентов после формирования гастростомы малоинвазивным способом; активизировать пациента в кратчайшие сроки; повторно завести зонд при его выпадении; снизить риски возникновения гнойно-септических осложнений; сохранить большую кривизну желудка как резервного материала для пластики пищевода; сформировать гастростомы при наличии спаечного процесса или маломобильного желудка; снизить риски образования послеоперационных вентральных грыж.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ формирования гастростомы из малой кривизны желудка с прекондиционированием желудка | 2022 |
|
RU2790118C1 |
| Способ выполнения лапароскопической гастростомии с использованием полипропиленовой сетчатой муфты-имплантата | 2020 |
|
RU2748881C1 |
| Способ имплантации и фиксации полипропиленовой муфты-импланта при формировании гастростомы | 2022 |
|
RU2795077C1 |
| Способ выполнения гастростомии с использованием полипропиленовой сетки | 2017 |
|
RU2691924C1 |
| СПОСОБ ГАСТРОСТОМИИ | 2009 |
|
RU2417764C1 |
| СПОСОБ ГАСТРОСТОМИИ | 1996 |
|
RU2134550C1 |
| Способ пластики пищевода | 1989 |
|
SU1703075A1 |
| Способ гастростомии | 1991 |
|
SU1816434A1 |
| СПОСОБ АНТИРЕФЛЮКСНОЙ ЗАЩИТЫ И РАННЕГО ЭНТЕРАЛЬНОГО ПИТАНИЯ БОЛЬНЫХ С ПОВРЕЖДЕНИЯМИ И РАЗРЫВАМИ ПИЩЕВОДА, ОСЛОЖНЕННЫМИ СИНДРОМОМ КИШЕЧНОЙ НЕДОСТАТОЧНОСТИ | 2006 |
|
RU2332177C1 |
| СПОСОБ НАЛОЖЕНИЯ ПОСТОЯННОЙ ГАСТРОСТОМЫ ИЗ СЛИЗИСТОЙ ЖЕЛУДКА | 2006 |
|
RU2308895C1 |

Изобретение относится к медицине, а именно к лапароскопической гастроэнтерологии. Мобилизуют желудок по малой кривизне. Переднюю стенку желудка прошивают и вывешивают на лигатурах в проксимальном и дистальном направлении предполагаемого стебля. Линейным сшивающим аппаратом формируют желудочный стебель, линию механического шва на желудке дополнительно укрывают серозно-мышечными швами. Проектируют место выведения стебельчатой гастростомы на переднюю брюшную стенку. Устанавливают дополнительный 12 мм порт. Верхний край сформированного стебля захватывают за линию механического шва и производят десуффляцию карбоксиперитонеума. 12 мм порт извлекают вместе со сформированным желудочным стеблем. Конец гастростомы вскрывают и фиксируют к коже отдельными узловыми швами, заводят зонд для питания и фиксируют его к коже. Способ позволяет добиться хороших непосредственных и отдаленных результатов хирургического лечения пациентов после формирования гастростомы малоинвазивным способом; активизировать пациента в кратчайшие сроки; повторно завести зонд при его выпадении; снизить риски возникновения гнойно-септических осложнений; сохранить большую кривизну желудка как резервного материала для пластики пищевода; сформировать гастростому при наличии спаечного процесса или маломобильного желудка; снизить риски образования послеоперационных вентральных грыж. 8 ил., 1 пр.
Способ формирования лапароскопической стебельчатой гастростомы, включающий лапароскопию с выведением желудка на переднюю брюшную стенку и формирование гастростомы, отличающийся тем, что после выполнения видеоревизии формируют стебельчатую гастростому по малой кривизне желудка, для чего мобилизуют желудок по малой кривизне, переднюю стенку желудка прошивают и вывешивают на лигатурах в проксимальном и дистальном направлении предполагаемого стебля, после чего линейным сшивающим аппаратом формируют желудочный стебель длиной 8 см, линию механического шва на желудке дополнительно укрывают серозно-мышечными швами и проектируют место выведения стебельчатой гастростомы на переднюю брюшную стенку, далее устанавливают дополнительный 12 мм порт, верхний край сформированного стебля захватывают за линию механического шва мягким лапароскопическим зажимом и производят десуффляцию карбоксиперитонеума, после чего 12 мм порт извлекают вместе со сформированным желудочным стеблем, конец гастростомы вскрывают и фиксируют к коже отдельными узловыми швами, заводят зонд для питания и фиксируют его к коже.
| Способ выполнения лапароскопической гастростомии с использованием полипропиленовой сетчатой муфты-имплантата | 2020 |
|
RU2748881C1 |
| Способ формирования гастростомы из малой кривизны желудка с прекондиционированием желудка | 2022 |
|
RU2790118C1 |
| УСТРОЙСТВО ДЛЯ ПРЕДОХРАНЕНИЯ ЭЛЕКТРИЧЕСКИХ ЛАМП ОТ КРАЖИ | 1923 |
|
SU3374A1 |
| Тиски для гребнечесальных машин | 1948 |
|
SU90149A1 |
| JP 2011206179 A, 20.10.2011 | |||
| МУМЛАДЗЕ Р.Б | |||
| и др | |||
| "Чрескожная эндоскопическая гастростомия как современный метод обеспечения энтеральным питанием" | |||
| Медицинский вестник Башкортостана, 2011, vol | |||
| Приспособление для точного наложения листов бумаги при снятии оттисков | 1922 |
|
SU6A1 |
| Печь для непрерывного получения сернистого натрия | 1921 |
|
SU1A1 |
| Приспособление для получения кинематографических стерео снимков | 1919 |
|
SU67A1 |
| MURRAY-RAMCHARAN M | |||
| et al | |||
Авторы
Даты
2023-09-05—Публикация
2023-06-29—Подача