Изобретение относится к медицине, а именно к бариатрической хирургии. Предназначен для снижения болевого синдрома в послеоперационном периоде у пациентов, после лапароскопической продольной резекции желудка.
Устранение выраженного болевого синдрома после лапароскопической продольной резекции желудка является актуальной задачей хирургии [Bellami М., Struys М. Anesthesia for the Overweight and Obese Patient. 2007; 234 р.]. Стоит отметить, что даже при выполнении данной операции лапароскопически, травмирующий фактор имеет место быть не только в виде повреждения, но и в виде растяжения париетальной брюшины, что сказывается на соответствующей реакции организма в виде боли, тошноты и рвоты после проведенной операции [Эпштейн СЛ. Периоперационное анестезиологическое обеспечение больных с морбидным ожирением. Регионарная анестезия и лечение острой боли. 2012. 6(3): 5 27.]. Кроме того, лапароскопическая продольная резекция желудка является одной из самых травматичных из всех существующих на сегодняшний день актуальных бариатрических вмешательств [Buchwald Н, Avidor Y, Braunwald Е, et al. Bariatric Surgery. JAMA. 2004;292(14): 1724.].
Известен способ доставки раствора местного анестетика при лапароскопической холецистэктомии [D. Karaaslan, R.G. Sivaci, G. Akbulut et al. Preemptive Analgesia in Laparoscopic Cholecystectomy: A Randomized Controlled Study. Pain Practice, Volume 6, Issue 4, 2006; 237-241]. Осуществляется с помощью специального устройства цилиндрической формы с внутренним диаметром до 5 мм, что позволяет ввести его лапароскопический троакар, без дополнительной травматизации передней брюшной стенки и брюшины. Недостатком данной методики доставки анестетика является невозможность контроля введенного объема анестетика, который хаотично распространяется в брюшной полости.
Способ лечения больных с хроническим болевым синдромом [патент RU 2324426] требует определения остистого отростка первого поясничного позвоночника, далее отмечают расстояние в 7-8 см влево, где боковой край паравертебральных мышц пересекает нижний край двенадцатого ребра. Проводят местную анестезию этой области 2 мл 2%-ного раствора лидокаина, вводят 200 мм иглу 16G медиально по направлению к телу L1 позвонка при угле к сагиттальной плоскости 30 градусов. Когда на глубине 8-12 см игла упрется в тело L1 позвонка, оттягивают ее назад на 0,5-1 см и направляют ее более латерально вперед, чтобы конец иглы располагался на 1,5-2 см впереди переднего края тела L1 позвонка. При отрицательной аспирационной пробе проводят блокаду 3-4 мл 2%-ного раствора лидокаина. Способ уменьшает болевой синдром, однако его основным недостатком является невозможность его применения с целью обезболивания после обширных оперативных вмешательств.
Колумбийские врачи запатентовали способ парагастральной автономной нейронной блокады для предотвращения ранней висцеральной боли и сопутствующих симптомов именно после проведения лапароскопической продольной резекции желудка [J. Dance, D.J. Morrell, A. Hansen, M. Caballero, E. Luque, R. Pantoj, J. Luchetta, E.M. Pauli. 2022; 32(11):3551-3560.doi: 10.1007/s11695-022-06257-9. Epub 2022). Суть метода заключается в доставке анестетика путем использования лапароскопической одноразовой шприц-системы на шести уровнях в перегастральном пространстве в проекции хода нервных волокон. Основным недостатком является необходимость применения специального оборудования для осуществления метода, возможность повреждения сосудов и внутренних органов при введении препарата.
Аналогом разработанного способа является способ локальной гидропрессивной аппликации местного анестетика при лапароскопических операциях [патент RU 2622174]. Способ заключается во введении в брюшную полость через установленный лапароскопический троакар с помощью устройства для проведения гидропрессивной аппликации местного анестетика раствора ропивакоина 5 мг/мл в дозировке 1,75 мг/кг истинной массы тела пациента. Устройство подносят на расстояние 5-10 см между выходным отверстием и обрабатываемой поверхностью. При нажатии на поршень шприца раствор анестетика под давлением попадает на необходимую обрабатываемую поверхность. Повторное нанесение раствора анестетика проводят таким же образом в конце операции перед десуфляцией. Способ позволяет увеличить эффективный объем местного анестетика, локально воздействующего на необходимые участки брюшины и ткани. Недостатками способа является необходимость применения специализированного устройства, разбрызгивание анестетика по всей брюшной полости при введении, что снижает концентрацию и время воздействия анестетика на обрабатываемую поверхность.
Технический результат - уменьшение болевого синдрома у пациентов в послеоперационном периоде, сокращение сроков активизации и временной нетрудоспособности пациента, отсутствие требования к применению специализированного инструментария и оборудования в операционной.
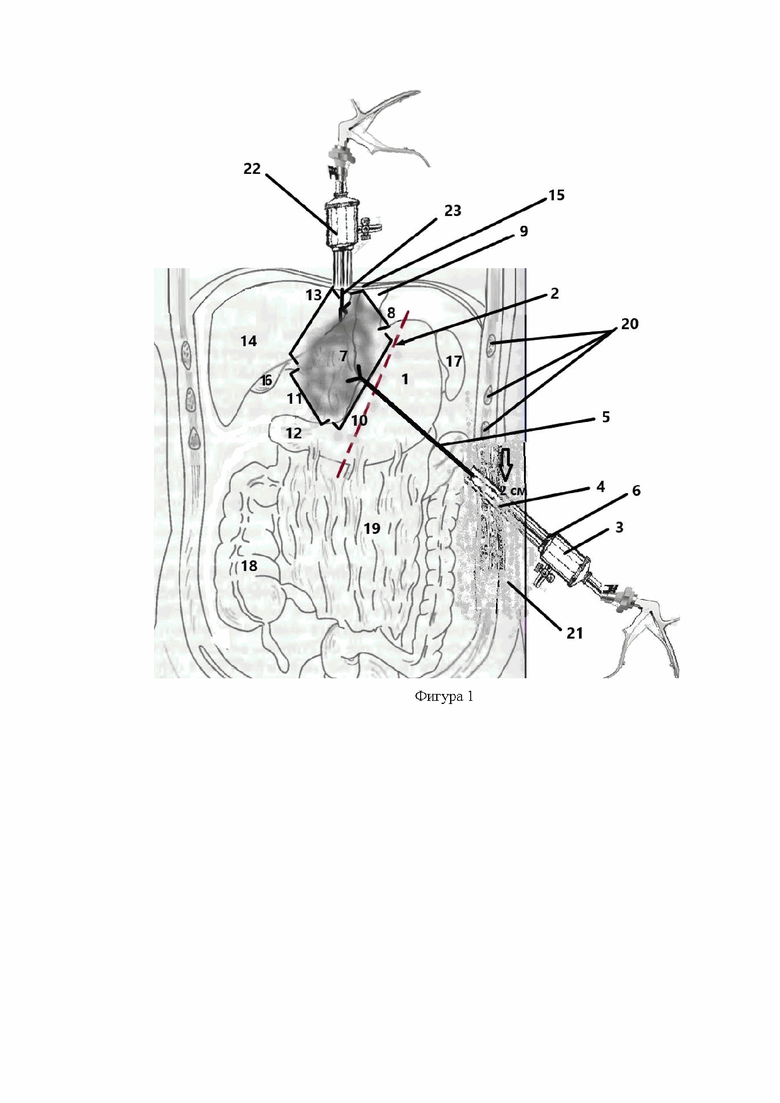
Разработанный способ лапароскопической продольной резекции желудка с применением местной аппликационной анестезии выполняют следующий образом (фиг. 1). После лапароскопической продольной резекции желудка (1), перед наложением погружного шва по линии аппаратной резекции желудка (2) проводят аппликационную местную анестезию. Предварительно в стерильной стеклянной емкости готовят раствор местного анестетика из расчета: 0,75% раствор ропивакоина -10 мл, 0,9% раствора хлорида натрия - 5 мл. Получают 15 мл 0,5% раствора местного анестетика. Затем в емкость с готовым раствором помещают стерильную марлевую салфетку шириной 30 см длиной 20 см. После того, как салфетка впитает раствор, ее, не отжимая, сворачивают в жгут шириной 1 см и длинной 20 см. Затем более плотный конец этого жгута фиксируют между браншами лапароскопического зажима и подают хирургу. Хирург, через лапароскопический троакар (3) диаметром 12 мм, установленный в левой мезогастральной области (4), на 2 см ниже левой реберной дуги по средней ключичной линии, осуществляет постепенное введение лапароскопического зажима (5) с фиксированным между браншами жгутом, смоченным раствором анестетика. При проведении жгута через запирательные клапаны лапароскопического троакара (6) происходит потеря анестетика объемом до 3 мл. После введения жгута в брюшную полость его раскручивают. В брюшной полости салфетку пропитанную анестетиком (7) располагают следующим образом: левый боковой край (8) - на 2 см ниже уровня пищеводно-желудочного перехода (9), нижний край (10) - вдоль малой кривизны желудка, правый боковой край (11) - на 5 см выше зоны привратника (12), верхний край (13) - по ходу проекции волокон блуждающего нерва в области малого сальника, вплотную к печени (14) и диафрагме (15). Время аппликационной местной анестезии составляет 15-20 мин. Затем хирургическую марлевую салфетку извлекают из брюшной полости лапароскопическим зажимом через лапароскопический троакар диаметром 12 мм. Производят удаление инструментов, десуфляцию, ушивание ран.
Время аппликационной местной анестезии было установлено экспериментальным путем. При проведении аппликационной анестезии менее 15 минут, снижение болевого синдрома у пациентов не отмечали. В случае, когда время аппликационной местной анестезии превышало 20 минут, результаты не имели статистически значимой разницы в сравнении с пациентами у которых время аппликационной местной анестезии составляло 15-20 минут.
В разработанном способе используется жирорастворимый анестетик ропивакоин, ввиду его доказанной высокой степени липофильности. Это свойство важно в виду выраженного висцерального ожирения у пациентов бариатрического профиля.
Концентрация анестетика рассчитана с учетом ограничения предельно допустимой концентрации согласно данным литературы и инструкции производителя с целью уменьшения рисков возможных токсических и побочных эффектов. Расчет максимально предельно допустимой дозы - до 40 мл 0,5%, что составляет 200 мг в сухом эквиваленте.
Клинический пример № 1
Пациентка К., 27 лет, поступила в хирургическое отделение с диагнозом: Морбидное ожирение 3 ст.Вес в момент поступления 135 кг. Пациентке было предложено оперативное лечение, согласие получено. Выполнена лапароскопическая продольная резекция желудка. Перед наложением погружного шва по линии резекции желудка выполняли аппликационная местная анестезии. Предварительно в стерильной стеклянной емкости готовили раствор местного анестетика из расчета: 0,75% раствор ропивакоина - 10 мл, 0,9% раствора хлорида натрия - 5 мл. Получили 15 мл 0,5% раствора местного анестетика. Затем в емкость с готовым раствором помещали стерильную марлевую салфетку шириной 30 см длиной 20 см. После того, как салфетка впитали раствор, ее, не отжимая, сворачивали в жгут шириной 1 см и длинной 20 см. Затем более плотный конец этого жгута фиксировали между браншами лапароскопического зажима и подали хирургу. Хирург, через лапароскопический троакар диаметром 12 мм, установленный в левом мезогастрии, на 2 см ниже левой реберной дуги по средней ключичной линии, осуществлял постепенное введение лапароскопического зажима с фиксированным между браншами жгутом, смоченным раствором анестетика. При проведении жгута через запирательные клапаны троакара наблюдали потерю анестетика объемом до 3 мл. После введения жгута в брюшную полость его раскручивали. В брюшной полости салфетку располагали следующим образом: левый боковой край - на 2 см ниже уровня пищеводно-желудочного перехода, нижний край - вдоль малой кривизны желудка, правый боковой край - на 5 см выше зоны привратника, верхний край - по ходу проекции волокон блуждающего нерва в области малого сальника, вплотную к диафрагме. Время аппликационной местной анестезии составило 16 мин. Затем хирургическую марлевую салфетку извлекли из брюшной полости лапароскопическим зажимом через лапароскопический троакар диаметром 12 мм. Выполнили удаление инструментов, десуфляцию, ушивание ран. В палате пробуждения пациентка провела около 2-х часов, после чего была переведена в общую палату. После перевода жалоб не предъявляла. Тошноты рвоты не было. Через 5 часов после операции пациентка была вертикализирована, могла уже самостоятельно себя обслуживать. Болевой синдром оценивали по визуальной аналоговой шкале (ВАШ), где 0 - отсутствие боли, 10 - нестерпимая боль. На 1-е сутки болевой синдром составил 2 балла по шкале ВАШ, пациентке потребовалось обезболивание только на ночь. На 2-е сутки болевой синдром составил 1 балл по шкале ВАШ, обезболивание не требовалось, с 3-х суток 0 баллов. Пациентка была выписана на 5-е сутки после операции для дальнейшего лечения в амбулаторном порядке.
Клинический пример № 2
Пациентка М., 50 лет, поступила в хирургическое отделение с диагнозом: Морбидное ожирение 2 ст. Вес в момент поступления 122 кг. Пациентке было предложено оперативное лечение, согласие получено. Выполнена лапароскопическая продольная резекция желудка. Перед наложением погружного шва по линии резекции желудка выполняли аппликационная местная анестезии. Предварительно в стерильной стеклянной емкости готовили раствор местного анестетика из расчета: 0,75% раствор ропивакоина - 10 мл, 0,9% раствора хлорида натрия - 5 мл. Получили 15 мл 0,5% раствора местного анестетика. Затем в емкость с готовым раствором помещали стерильную марлевую салфетку шириной 30 см длиной 20 см. После того, как салфетка впитали раствор, ее, не отжимая, сворачивали в жгут шириной 1 см и длинной 20 см. Затем более плотный конец этого жгута фиксировали между браншами лапароскопического зажима и подали хирургу. Хирург, через лапароскопический троакар диаметром 12 мм, установленный в левом мезогастрии, на 2 см ниже левой реберной дуги по средней ключичной линии, осуществлял постепенное введение лапароскопического зажима с фиксированным между браншами жгутом, смоченным раствором анестетика. При проведении жгута через запирательные клапаны троакара наблюдали потерю анестетика объемом до 3 мл. После введения жгута в брюшную полость его раскручивали. В брюшной полости салфетку располагали следующим образом: левый боковой край - на 2 см ниже уровня пищеводно-желудочного перехода, нижний край - вдоль малой кривизны желудка, правый боковой край - на 5 см выше зоны привратника, верхний край - по ходу проекции волокон блуждающего нерва в области малого сальника, вплотную к диафрагме. Время аппликационной местной анестезии составило 20 мин. Затем хирургическую марлевую салфетку извлекли из брюшной полости лапароскопическим зажимом через лапароскопический троакар диаметром 12 мм. Выполнили удаление инструментов, десуфляцию, ушивание ран. В палате пробуждения пациентка провела около полутора часов и переведена в общую палату. После перевода жалоб не предъявляла. Тошноты рвоты не было. Через 3 часа после операции пациентка была вертикализирована, могла уже самостоятельно себя обслуживать. Болевой синдром оценивали по визуальной аналоговой шкале (ВАШ), где 0 - отсутствие боли, 10 - нестерпимая боль. На 1-е сутки болевой синдром составил 2 балла по шкале ВАШ, пациентке потребовалось обезболивание только на ночь, со 2-х суток 0 баллов, обезболивание не требовалось. Пациентка была выписана на 4-е сутки после операции для дальнейшего лечения в амбулаторном порядке.
Клинический пример № 3
Пациентка Ч., 50 лет, поступила в хирургическое отделение с диагнозом: Морбидное ожирение 3 ст. Пациентке было предложено оперативное лечение, согласие получено. Выполнена лапароскопическая продольная резекция желудка без аппликационной местной анестезии. В палате пробуждения пациентка провела около 2-х часов, после чего была переведена в общую палату. После перевода пациентка предъявляла жалобы на боли в эпигастральной и левой мезогастральной областях. Тошноты рвоты не было. Через 7 часов после операции пациентка была вертикализирована, могла уже самостоятельно себя обслуживать. Болевой синдром оценивали по визуальной аналоговой шкале (ВАШ), где 0 - отсутствие боли, 10 - нестерпимая боль. На 1-е сутки болевой синдром составил 5 баллов по шкале ВАШ, пациентке требовалось обезболивание. На 2-3 сутки болевой синдром составил 3 балла по шкале ВАШ, обезболивание требовалось на ночь, с 4-х по 6-е суток 1 балл. Пациентка была выписана на 7-е сутки после операции для дальнейшего лечения в амбулаторном порядке.
Описание к фигурам.
Фигура 1. Схема выполнения местной аппликационной анестезии при лапароскопической продольной резекции желудка
1 - желудок;
2 - линия аппаратной резекции желудка;
3 - лапароскопический троакар;
4 - левая мезогастральная область;
5 - лапароскопический зажим;
6 - запирательные клапаны лапароскопического троакара;
7 - салфетка, пропитанная анестетиком;
8 - левый боковой край салфетки пропитанной анестетиком;
9 - пищеводно-желудочный переход;
10 - нижний край салфетки пропитанной анестетиком;
12 зона привратника;
13 - верхний край салфетки пропитанной анестетиком;
14 - печень;
15 диафрагма;
16 - желчный пузырь;
17 селезенка;
18 толстая кишка;
19 - большой сальник;
20 - ребра;
21 брюшная стенка;
22 - лапароскопический троакар, установленный в эпигастральной области;
23 ретрактор Натансона.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ локальной гидропрессивной аппликации местного анестетика при лапароскопических операциях | 2015 |
|
RU2622174C1 |
| Способ превентивной анальгезии при выполнении лапароскопической миомэктомии с использованием местной анестезии троакарных ран и забрюшинного пространства в проекции мыса крестца | 2024 |
|
RU2838875C1 |
| СПОСОБ ВЫПОЛНЕНИЯ ВИДЕОАССИСТИРОВАННОЙ ПРОДЛЕННОЙ РЕГИОНАРНОЙ АНЕСТЕЗИИ ПРИ ЛАПАРОСКОПИЧЕСКОМ ДОСТУПЕ В АБДОМИНАЛЬНОЙ ХИРУРГИИ | 2022 |
|
RU2796868C1 |
| СПОСОБ ВЫБОРА ТАКТИКИ ЭКЗЕНТЕРАЦИИ МАЛОГО ТАЗА | 2023 |
|
RU2808914C1 |
| СПОСОБ ВЫПОЛНЕНИЯ ЛАПАРОСКОПИЧЕСКОЙ ПРОДОЛЬНОЙ РЕЗЕКЦИИ ЖЕЛУДКА ПРИ МОРБИДНОМ ОЖИРЕНИИ | 2020 |
|
RU2759564C1 |
| СПОСОБ ЛЕЧЕНИЯ ТАЗОВОЙ БОЛИ НЕЙРОГЕННОЙ ЭТИОЛОГИИ У ЖЕНЩИН | 2006 |
|
RU2309775C1 |
| Способ лечения колоректального эндометриоза | 2022 |
|
RU2783329C1 |
| СПОСОБ ПРЕДОПЕРАЦИОННОЙ ПОДГОТОВКИ БОЛЬНЫХ С ХРОНИЧЕСКИМ ПАНКРЕАТИТОМ И ВЫРАЖЕННЫМ БОЛЕВЫМ СИНДРОМОМ | 2012 |
|
RU2479323C1 |
| СПОСОБ ФОРМИРОВАНИЯ ЛАПАРОСКОПИЧЕСКОЙ ДВУСТВОЛЬНОЙ КИШЕЧНОЙ СТОМЫ | 2005 |
|
RU2294711C1 |
| СПОСОБ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ ПОСЛЕОПЕРАЦИОННОГО БОЛЕВОГО СИНДРОМА ПРИ ТОРАКОСКОПИЧЕСКИХ ОПЕРАЦИЯХ | 2010 |
|
RU2469712C2 |
Изобретение относится к медицине, а именно к бариатрической хирургии. Смешивают 10 мл 0,75% раствора Ропивакаина и 5 мл 0,9% раствора хлорида натрия. Смачивают марлевую салфетку приготовленным раствором и, не отжимая, сворачивают в жгут. Через троакар, установленный в левой мезогастральной области на 2 см ниже левой реберной дуги по средней ключичной линии, вводят жгут, смоченный раствором анестетика, в брюшную полость. Раскручивают жгут в салфетку и располагают на линии аппаратной резекции желудка. Время аппликационной местной анестезии составляет 15-20 мин. Способ позволяет уменьшить болевой синдром у пациентов в послеоперационном периоде, сократить сроки активизации и временной нетрудоспособности пациента, не требует применения специализированного инструментария и оборудования в операционной за счет аппликационной анестезии раствором Ропивакаина. 1 з.п. ф-лы, 1 ил., 3 пр.
1. Способ выполнения местной аппликационной анестезии при лапароскопической продольной резекции желудка, включающий использование раствора Ропивакаина, отличающийся тем, что осуществляют предварительное приготовление раствора в стерильной стеклянной емкости путем добавления к 10 мл 0,75% раствора Ропивакаина 5 мл 0,9% раствора хлорида натрия; в емкость с приготовленным раствором помещают стерильную марлевую салфетку шириной 30 см и длиной 20 см, далее, не отжимая, ее сворачивают в жгут шириной 1 см и длиной 20 см; один из концов жгута фиксируют между браншами лапароскопического зажима; через лапароскопический троакар диаметром 12 мм, установленный в левой мезогастральной области на 2 см ниже левой реберной дуги по средней ключичной линии, осуществляют введение жгута, смоченного раствором анестетика, в брюшную полость; раскручивают жгут в салфетку и располагают на линии аппаратной резекции желудка; время аппликационной местной анестезии составляет 15-20 мин; далее марлевую салфетку извлекают из брюшной полости лапароскопическим зажимом через лапароскопический троакар, производят удаление инструментов, десуфляцию, ушивание ран.
2. Способ по п. 1, отличающийся тем, что после введения в брюшную полость салфетку располагают следующим образом: левый боковой край - на 2 см ниже уровня пищеводно-желудочного перехода, нижний край - вдоль малой кривизны желудка, правый боковой край - на 5 см выше зоны привратника, верхний край - по ходу проекции волокон блуждающего нерва в области малого сальника, вплотную к печени и диафрагме.
| RUIZ-TOVAR J | |||
| et al | |||
| Intraperitoneal ropivacaine irrigation in patients undergoing bariatric surgery: a prospective randomized clinical trial // Obesity surgery, 2016, vol.26, pp | |||
| Вертикальный ветряный двигатель | 1925 |
|
SU2616A1 |
| Способ локальной гидропрессивной аппликации местного анестетика при лапароскопических операциях | 2015 |
|
RU2622174C1 |
| СПОСОБ ОБЕЗБОЛИВАНИЯ ПОСЛЕ ХИРУРГИЧЕСКИХ ОПЕРАЦИЙ ИЗ МАЛОИНВАЗИВНОГО ДОСТУПА В АБДОМИНАЛЬНОЙ ХИРУРГИИ | 2008 |
|
RU2367424C1 |
| US 20080242731 A1, 02.10.2008 | |||
| ПРИВОД ТОРМОЗА С КОМПЕНСАТОРОМ ИЗНОСА | 1998 |
|
RU2139457C1 |
| ЭПШТЕЙН С | |||
| Л | |||
| Периоперационное | |||
Авторы
Даты
2025-05-26—Публикация
2024-04-22—Подача