Изобретение относится к медицине, преимущественно к брюшной хирургии, и может быть использовано для лечения больных с осложненными формами деструктивного панкреатита.
Лечение больных с деструктивными формами панкреатита является одной из актуальных проблем неотложной хирурги, поскольку это заболевание встречается довольно часто и сопровождается высокой летальностью. Лечение деструктивных форм панкреатита включает хирургические операции и интенсивную консервативную терапию. Хирургические операции делят на 3 группы: 1 - ранние, выполняемые в первые дни деструктивного процесса в поджелудочной железе /в период некроза/; 2 - проводимые в стадии расплавления и секвестрации омертвевших участков железы и забрюшинной клетчатки /в период гнойно-гнилостной инфекции /на 7-14 сутки заболевания; 3 - поздние, производимые в стадии стихания или ликвидации воспалительного процесса /В.И. Филин, А.Л. Костюченко "Неотложная панкреатология". - СПб.: Питер. - 1994. - С. 131/.
Основная цель ранних операций состоит в широком дренировании зоны поджелудочной железы и парапанкреатической клетчатки через поясничные области справа и слева или через переднюю брюшную стенку путем формирования дренажных каналов из большого сальника /В.И. Филин, А.Л. Костюченко, там же, с. 138/. Эти приемы защищены авторскими свидетельствами и патентами Российской Федерации. Так, известен "Способ лечения гнойного панкреатита" /авт. св. N 1091918, МКИ A 61 B 17/00, бюл. N 18, 1984 г./, предусматривающий создание дренажного канала из большого сальника непосредственно от зоны поджелудочной железы через рассеченную желудочно-оболочную связку. Также известен патент РФ N 2064779 "Способ лечения гнойного панкреатита" /МКИ A 61 B 17/00, бюл. N 22, 1996 г. /, в соответствии с которым создается дополнительный дренажный канал из большого сальника между забрюшинной областью, расположенной книзу от поджелудочной железы, и лапаратомной раной передней брюшной стенки. Описан также "Способ лечения гнойного панкреатита" /авт. св. N 1454408, МКИ A 61 B 17/00, бюл. N 4, 1989 г./, предусматривающий удаление гнойно-некротических участков поджелудочной железы с окутыванием ее путем подшивания большого сальника к латеральным и задним отделам париетальной брюшины, а свободных краев большого сальника - к корню нижней поверхности брыжейки поперечно-оболочной кишки, а его основания - к желудочно-оболочной связке, париетальной брюшине и апоневрозу. Полученную закрытую полость дренируют трубками, марлевыми тампонами и подводят микроирригаторы для ее промывания. Однако все описанные способы лечения не гарантируют от развития воспалительных инфильтратов в парапанкреатической области, особенно в период расплавления и секвестрации поджелудочной железы. Кроме того, отхождение секвестров поджелудочной железы и парапанкреатической клетчатки продолжается длительное время /до 1,5-2,0 месяцев/ и весьма часто сопровождается нарушением их проходимости по дренажному каналу. Поэтому образование инфильтратов в забрюшинной области может сопровождаться в течение всего этого времени как первая фаза гнойного расплавления вовлеченных в воспалительный процесс тканей или при нарушении выхода секвестров по дренажному каналу.
Обязательным условием выполнения операции на поджелудочной железе является ликвидация гипертензии в желчных протоках. С этой целью проводят наружную их декомпрессию с помощью дренажных трубок /О.Б. Милонов, К.Д. Тоскин, В. В. Жебровский "Послеоперационные осложнения и опасности в абдоминальной хирургии". -М. : Медицина. - 1990. - С. 493 - 494/. Как правило, выполняют холецистостомию или холедохостомию. Спустя 2-3 недели после операции необходимость в наружной декомпрессии желчных путей проходит, естественный пассаж желчи восстанавливается. К этому времени начинают развиваться так называемые поздние осложнения деструктивного панкреатита, а именно гнойные осложнения с воспалительными инфильтратами. В результате у определенного числа больных после хирургического лечения деструктивного панкреатита наступает сужение или полная дуоденальная непроходимость, вызванная сдавлением или деформацией двенадцатиперстной кишки парапанкреатическим инфильтратом, индуративным процессом или образующими псевдокистами в области головки поджелудочной железы /В. И. Филин, А.Л. Костюченко "Неотложная панкреатология". - СПб.: Питер. - 1994. - С. 235/.
Нарушение пассажа пищи через двенадцатиперстную кишку резко ухудшает состояние пациентов и без того находящихся в критическом состоянии: нарастают явления эксикоза, интоксикации, сдвига водно-электролитного и других видов обмена веществ. Они обусловлены не только прекращением поступления жидкости и других питательных ингредиентов в тонкий кишечник, но и потерями жидкости, электролитов и белков с рвотными массами, поскольку опорожнение желудка нарушается и возможно только путем рвоты.
В этих случаях для коррекции метаболических сдвигов применяют парентеральное и энтеральное зондовое питание. Чаще всего назначают парентеральное введение питательных веществ. Однако у таких больных требуется весьма длительное его применение. С этой целью в большинстве случаев катетеризируют центральные вены /подключичную, большую подкожную вену бедра/. Вместе с тем длительная катетеризация центральных вен, так же как и периферических, у пациентов, находящихся в критическом состоянии, очень опасна развитием тромбоэмболических осложнений и сепсиса /В.И. Филин, А.Л. Костюченко "Неотложная панкреатология" - СПб: Питер. - 1994. - С. 129/. Поэтому стремятся применять энтеральное зондовое питание, которое в значительной мере уподобляется естественному питанию. Для энтерального зондового питания наиболее целесообразно провести в тонкий кишечник зонд /назоинтестинальный зонд/ с помощью фиброгастроскопа. Однако при дуоденальной непроходимости это не всегда возможно для выполнения. Кроме того, дуодекальная непроходимость держится, как правило, 2-3 недели и более. Поэтому даже при удачной попытке проведения незоинтестинального зонда такое длительное пребывание его в верхнем отделе пищеварительного тракта чревато развитием таких осложнений как пролежни по месту расположения зонда, пневмоний из-за нарушения проходимости верхних отделов дыхательных путей. Вместе с тем длительное нахождение назоинтестинального зонда плохо переносится больными из-за раздражающего действия его на носоглотку. Поэтому пациенты зачастую самостоятельно извлекают зонд из пищеварительного тракта, не окончив лечения. В связи с этим для длительного питания таких больных через зонд прибегают к наложению еюностомы или гастростомы с проведением зонда в тощую кишку. Однако эти манипуляции требуют специального повторного хирургического вмешательства, что не всегда возможно из-за крайней тяжести состояния больных.
В качестве прототипа заявляемого изобретения взят "Способ энтерального питания в послеоперационном периоде после операций, сопровождающихся наружным дренированием желчных путей" по патенту РФ N 2003290, МКИ A 61 B 17/00, опубликованному в бюл. N 43-44 1993 г. Сущность способа, взятого в качестве прототипа, состоит в том, что с целью снижения травматичности и повышения физиологичности усвоения пищевых продуктов, выполняют операцию наложения холедоходуоденоанастомоза с наружным дренированием общего желчного протока, через которые интраоперационно проводят тонкий катетер в просвет двенадцатиперстной кишки и тощей кишки. В послеоперационном периоде через тонкий катетер осуществляют энтеральное питание и реинфузию желчи. Данный способ обладает следующими недостатками: а - требует наложения холедоходуоденоанастомоза и проведения через него и наружный дренаж холедоха тонкой трубки в двенадцатиперстную кишку. Между тем наложение холедоходуоденоанастомоза не всегда возможно и имеет свои показания, а именно наличие расширения холедоха и утолщения его стенок, что бывает при наличии длительно существующих препятствий для оттока желчи /камней и стриктур холедоха или большого дуоденального сосочка/; б - острая непроходимость двенадцатиперстной кишки развивается в послеоперационном периоде, поэтому для наложения холедоходуоденоанастомоза потребовалась повторная операция на желчных протоках и кишке, которая у крайне тяжелых больных весьма опасна для их жизни; в - на фоне воспалительных изменений в панкреатодуоденальной зоне и заброшенной клетчатке, которые имеют место при деструктивном панкреатите, наложение холедоходуоденоанастомоза крайне сложно технически из-за инфильтрации тканей и опасно развитием несостоятельности швов анастомоза с последующим желчным перитонитом. Следовательно, данный способ не применим для больных с деструктивным панкреатитом, осложненным острой дуоденальной непроходимостью, поскольку у этих пациентов имеется совсем другая ситуация: крайняя тяжесть состояния при наличии воспалительно-деструктивного процесса в панкреатодуоденальной зоне с нарушением пассажа пищи из желудка, развившейся в послеоперационном периоде.
Отмеченные недостатки могут быть устранены в заявляемом решении.
Целью настоящего изобретения является предупреждение метаболических осложнений, связанных с развитием острой непроходимости двенадцатиперстной кишки при деструктивном панкреатите, без проведения дополнительных хирургических вмешательств.
Поставленная цель достигается тем, что при возникновения острой дуоденальной непроходимости в послеоперационном периоде жидкие питательные смеси вводят в определенном режиме в двенадцатиперстную кишку через наружный дренаж-трубку общего желчного протока, установленный в нем в обязательном порядке для декомпрессии внепеченочных желчных протоков при выполнении любой операции по поводу деструктивного панкреатита.
Во время операции по поводу деструктивного панкреатита осуществляют удаление накротических участков, подводят дренажи к зоне поджелудочной железы и забрюшинного пространства. При необходимости выполняют формирование дренажного канала из большого сальника или перитонизацию поджелудочной железы. В случаях выявления камней в желчном пузыре производят холецистэктомию или холецистостомию после удаления конкрементов, при отсутствии камней в желчном пузыре - холедохотомию длиной 0,8 - 1,2 см (см. чертеж). Через культю пузырного протока или холедохотомическое отверстие 3 проводят инструментальную ревизию холедоха 1 и большого дуоденального сосочка 2 на их проходимость, вначале зондом диаметром 2 мм, а затем маточным зондом диаметром 3 мм /в норме через большой дуоденальный сосочек в двенадцатиперстную кишку поочередно проходят оба эти зонда/. Затем берут дренажную трубку 4 диаметром 4-6 мм, длиной 40-60 см, один конец ее вводят в холедох 1 на 3-4 см через культю пузырного протока или холедохотомическое отверстие 3 по направлению к двенадцатиперстной кишке 5. Дренажную трубку 4 фиксируют в холедохе 1 путем прошивания и завязывания лигатурой тканей культи пузырного протока или путем ушивания холедохотомического отверстия 3. Проверяют гермитичность нахождения трубки 4 в холедохе 1 посредством введения через эту дренажную трубку в холедох теплого /37,0oC/ 0,25%-ного раствора новокаина в количестве 20-30 мл. Отсутствие подтекания раствора новокаина между швами и около дренажной трубки 4 будет свидетельствовать о хорошей герметичности. Затем через дренажную трубку 4 выполняют операционную холангиографию для окончательного контроля хорошей проходимости холедоха 1 и большого дуоденального сосочка 2, а также выявления отсутствия в них камней и структур. В случаях обнаружения камней в общем желчном протоке 1 их удаляют. При выявлении стриктуры в области большого дуоденального сосочка 2 выполняют эндоскопическую папилло-или папиллосфинкретеротомию спустя 5-7 дней после операции. При отсутствии препятствий для оттока желчи в двенадцатиперстную кишку 5 дренажную трубку 4 оставляют в холедохе 1 для наружной декомпрессии желчных путей в послеоперационном периоде. Наружный конец этой трубки выводят через контрапертуру на переднюю брюшную стенку. По данной дренажной трубке наружу оттекает желчь в течение 2-3 недель после операции.
При появлении у больных признаков острой непроходимости двенадцатиперстной кишки для предупреждения тяжелых метаболических осложнений начинают вводить жидкие питательные смеси, например, раствор Рингера, глюкозоэлектролитный раствор, гидролизат казеина, гидролизин и другие в двенадцатиперстную кишку ниже механического препятствия через дренажную трубку 4 и холедох 1. Для этого вначале шприцем емкостью 20 мл с теплым /37,0oC/ раствором 0,25%-ного новокаина проверяют проходимость холедоха 1, большого дуоденального сосочка 2, т.е. определяют возможность введения питательной смеси ниже места сужения 8 двенадцатиперсной кишки. Указанный шприц подсоединяют к наружному концу дренажной трубки 4 и вводят в холедох 40-60 мл данного раствора новокаина при легком надавливании на поршень шприца. Если имеется хорошая проходимость холедоха 1 и большого дуоденального сосочка 2 в просвет двенадцатиперстной кишки 5 ниже места сужения 8, то враствор новокаина легко вводится в холедок 1, не вызывая никаких болевых ощущений у больного. Удостоверившись в хорошей проходимости холедоха и большого дуоденального сосочка, к наружному концу дренажной трубки 4 подсоединяют инфузионную систему 6, например, "Устройство для вливания кровезаменителей и инфузионных растворов однократного применения" типа ПР-21-05. Параллельно инфузионной системе к дренажной трубке 4 подсоединяют аппарат Вальдмана 7 для измерения внутрипротокового давления до начала введения и во время введения питательной смеси в холедох 1. Ориентируясь по величине внутрипротокового давления во время инфузии, которое должно быть в пределах 100-120 мм водного столба /давления, соответствующего прохождению желчи по холедоху в двенадцатиперстную кишку в норме/, регулируют скорость поступления питательной смеси через дренажную трубку 4 в холедох 1 и двенадцатиперстную кишку 5 следующим образом: измеряют внутрипротоковое давление до начала введения, например, оно равно 100 мм водного столба, в течение первых 5 мин питательную смесь вводят со скоростью 20 капель в 1 мин. Если внутрипротоковое давление за это время не превышает 100-120 мм водного столба, то следующие 5 мин питательную смесь вводят со скоростью 30 капель в 1 мин. Если внутрипротоковое давление не изменилось при такой скорости поступления питательной смеси, то следующие 5 мин питательную смесь вводят со скоростью 40 капель в 1 мин. Если и при такой скорости инфузии внутрипротоковое давление не превышает 120 мм водного столба, то скорость можно еще увеличить. Однако опыт показывает, что инфузии по 40 капель в 1 мин являются оптимальными. Поэтому на такой скорости введения питательной смеси обычно останавливаются /при сохранении нормальной величины внутрипротокового давления/. Если при какой-либо скорости инфузии питательной смеси внутрипротоковое давление повышается свыше 120 мм водного столба, то скорость введения возвращает на предыдущий уровень, например, с 40 капель в 1 мин до 30 при постоянном контроле внутрипротокового давления.
При соблюдении такого режима инфузии /в зависимости от необходимости/ вводят в двенадцатиперстную кишку от 1,2 до 1,8 л указанных жидких питательных смесей. Питание проводят в течение 2-3 недель и более до полного восстановления проходимости двенадцатиперстной кишки и появления возможности питаться через рот. После этого через дренажную трубку 4 выполняют контрольную фистулохолангиографию для подтверждения сохранения хорошей проходимости холедоха 1 и большого дуоденального сосочка 2. Затем дренажную трубку 4 извлекают из холедоха 1. По месту ее стояния в рану передней брюшной стенки вводят латексную полоску-дренаж на 1-2 суток. При отсутствии истечения желчи наружу в течение этого срока латексную полоску-дренаж удаляют, а на рану накладывают сухую марлевую повязку.
Пример 1. Б-ная Щ-а, 46 лет /и.б. N 808/ поступила в хирургическое отделение БСМП N 1 г. Ростова-на-Дону в порядке скорой помощи с диагнозом: острый геморрагический панкреатит, дооперационный ферментативный перитонит. Болеет в течение 2 суток. При поступлении состояние тяжелое, кричит от болей, кожа бледная, влажная. Пульс 102 в 1 мин, АД 110/70 мм рт.ст. После кратковременной предоперационной подготовки в тот же день была оперирована. Обнаружен острый флегмонозный калькулезный холецистит, геморрагический панкреатит. В связи с этим произведена холецистектомия, а также холедохотомия длиной 1,0 см. При инструментальной ревизии холедоха и большого дуоденального сосочка зондом диаметром 2 мм и маточным зондом диаметром 3 мм препятствий для прохождения их в двенадцатиперстную кишку не выявлено. Взята дренажная трубка диаметром 4 мм, длиной 47 см. Один конец ее введен в холедох через холедохотомическое отверстие на глубину 3 см по направлению к двенадцатиперстной кишке. Монолитными нитями ушито холедохотомическое отверстие и фиксирована дренажная трубка. Шприцем емкостью 20 мл с теплым /37,0oC/ 0,25%-ным раствором новокаина проверена герметичность ушивания холедохотомического отверстия и нахождения дренажной трубки в холедохе: подтекания раствора новокаина между швами и около трубки нет. Выполнена операционная холангиография: внепеченочные желчные ходы обычного калибра, несколько сужен просвет холедоха в терминальном отделе за счет сдавления головкой поджелудочной железы. Контрастное вещество свободно поступает в двенадцатиперстную кишку. Крепежная трубка оставлена в холедохе для наружной декомпрессии внепеченочных желчных ходов. По ней свободно оттекала желчь.
Операция закончена формированием дополнительного дренажного канала из большого сальника между заброшенной областью книзу от поджелудочной железы и лапаратомной раной передней брюшной стенки. Через этот канал в забрюшинную область введены дренажные трубки. Кроме того, дополнительно подведены дренажные трубки к головке, телу и хвосту поджелудочной железы.
После операции состояние больной крайне тяжелое: выраженные явления эндогенной интоксикации. Проводили интенсивную антибактериальную, дезинтоксикационную, антиферментную инфузионную терапию. Больная плохо переносит длительные внутривенные инфузии: появляется озноб, повышение температуры тела. К 12-му дню послеоперационного периода появились признаки нарушения пассажа содержимого желудка через двенадцатиперстную кишку; в желудке скапливалась жидкость, нарастали позывы на рвоту. В эпигастральной области, больше справа, стал определяться инфильтрат, который постепенно увеличивался, повысилась температура тела. Состояние больной резко ухудшилось: нарастали явления эксикоза и интоксикации. В связи с нарастанием явлений дуоденальной непроходимости, эксикоза и интоксикации, а также с учетом негативной реакции организма больной на внутривенные инфузии решено начать введение жидких питательных смесей в двенадцатиперстную кишку через дренажную трубку холедоха. Для этого проверена проходимость холедоха и большого дуоденального сосочка путем введения через дренажную трубку теплого /37,0oC/ 0,25%-ного раствора новокаина 40 мл; раствор новокаина свободно поступал в холедох, не вызывая болезненных ощущений у больной. Затем к наружному отверстию дренажной трубки подсоединены инфузионная система и аппарат Вальдмана. Измерено внутрипротоковое давление в холедохе, оно равно 120 мм водного столба. Начато введение глюкозоэлектролитного раствора со скоростью 20 капель в 1 мин. В течение первых 5 мин внутрипротоковое давление оставалось на прежней величине. Скорость инфузии увеличена до 30 капель в 1 мин. Внутрипротоковое давление не изменилось. Дальнейшего повышения скорости инфузии не производили. Внутрипротоковое давление оставалось в пределах 120 мм водного столба в течение всего сеанса введения питательных смесей. За сутки больной вводили 1,8 л глюкозоэлектролитных растворов и гидролизина. Это позволяло уменьшить объем внутривенных инфузий до 1,5 л, что благоприятно сказалось на больной.
Введение питательных смесей в двенадцатиперстную кишку через дренажную трубку и холедох проводили в течение 2 месяцев. Эти сеансы не вызывали у больной неприятных ощущений, а дренажная трубка не требовала специального ухода. Вне сеансов введения питательных смесей по ней оттекала наружу желчь. Через 1,5 месяца после начала инфузий питательных смесей в двенадцатиперстную кишку у больной появились признаки частичного восстановления ее проходимости для пищи, принятой через рот. При рентгеноскопии желудка отмечено, что эвакуация бариевой взвеси из желудка начинается спустя 2 ч после приема внутрь, а через 4 ч около 1/3 части контрастного вещества находится в тонком кишечнике. В связи с этим объем введения питательных смесей в двенадцатиперстную кишку был ограничен до 0,8 л в сутки, а больной дополнительно назначен прием жидкости и жидкой пищи через рот. К концу второго месяца введения питательных смесей в двенадцатиперстную кишку через дренажную трубку холедоха появились признаки полного восстановления пассажа пищи из желудка. Через дренажную трубку холедоха выполнена контрольная фистулохолангиография: контрастное вещество свободно поступает в двенадцатиперстную кишку, теней, подозрительных на конкременты, во внепеченочных желчных ходах нет. Дренажная трубка извлечена из холедоха. По ее ложу в рану передней брюшной стенки введена латексная полоска-дренаж. Истечения желчи наружу в течение 2 суток не было. Латексная полоска-дренаж удалена из раны. На рану положена марлевая повязка. Лечение больной в стационаре продолжено, поскольку продолжалось отхождение секвестров поджелудочной железы и забрюшинной клетчатки по сформированному дренажному каналу, а также в связи с возникающим в забрюшинном пространстве кровотечением. После прекращения отхождения секвестров и гноя из заброшенной области больная в удовлетворительном состояния выписана на амбулаторное лечение.
Пример 2. Б-ная Б-а, 67 лет /и.б. N 3174/ поступила в хирургическое отделение БСМП N 1 г. Ростова-на-Дону по поводу острого деструктивного панкреатита. В связи с нарастанием клиники перитонита больная после кратковременной предоперационной подготовки была экстренно оперирована. Во время операции обнаружен гангренозный калькулезный холецистит, геморрагический панкреатит. Была выполнена операция холецистэктомия. При этом пузырный проток оказался очень тонким, что не позволило провести через него инструментальную ревизию холедоха и большого дуоденального сосочка. Поэтому выполнена холедохотомия длиной 1,2 см. Через холедохотомическое отверстие проведен зонд диаметром 2 мм. Он проходил через холедох и большой дуоденальный сосочек в двенадцатиперстную кишку. Маточный зонд диаметром 3 мм не прошел через большой дуоденальный сосочек. Взята дренажная трубка диаметром 5 мм и длиной 52 см. Один конец ее введен в холедох через холедохотомическое отверстие на 3 см по направлению к двенадцатиперстной кишке. Монолитными нитями ушито холедохотомическое отверстие около дренажной трубки и она дополнительно фиксирована концами этих лигатур. Шприцем емкостью 20 мл с теплым /37,0oC/ 0,25%-ным раствором новокаина проверена герметичность нахождения дренажной трубки в холедохе и ушивания холедохотомического отверстия: подтекания раствора новокаина между швами и около дренажной трубки нет. Операционная холангиография не выполнена из-за крайней тяжести состояния больной /имела место нестабильная гемодинамика/. По дренажной трубке из холедоха оттекала желчь, осуществляя наружную декомпрессию внепеченочных желчных ходов. Наружный конец дренажный трубки выведен на переднюю брюшную стенку через контрапертуру. Дополнительно подведены дренажные трубки в сальниковую сумку и подпеченочное пространство. Сформирован дренажный канал из большого сальника между зоной поджелудочной железы и лапаратомной раной передней брюшной стенки, куда тоже подведены дренажные трубки.
В первые сутки после операции состояние больной крайне тяжелое: имели место явления интоксикационного психоза. В ближайшие 4 дня состояние ее несколько улучшилось. На этом фоне выполнен фистулохолангиография через дренажную трубку, введенную в холедох во время операции. Выявлено обтекание контрастного вещества вокруг камня в терминальном отделе холедоха. Контрастное вещество свободно проходило в двенадцатиперстную кишку. Для удаления камня из холедоха больной произведена эндоскопическая папиллосфинктеротомия и корзинкой Дормиа извлечен камень.
Через 1 месяц стационарного лечения у больной появились признаки дуоденальной непроходимости: чувство тяжести в эпигастрии, срыгивания, рвота застойной жидкостью. Черты лица заострились, кожная складка на плече расправлялась медленно, диурез уменьшился до 1,3 л. Для предупреждения метаболических осложнений решено начать введение питательных смесей в двенадцатиперстную кишку. Для этого теплым /37,0oC/ 0,25%-ным раствором новокаина в объеме 40 мл промыты дренажная трубка и проверена проходимость холедоха. Затем к наружному концу дренажной трубки холедоха подсоединены аппарат Вальдмана и инфузионная система. Измерено внутрипротоковое давление. Оно равно 100 мм водного столба. Начато введение глюкозоэлектролитного раствора со скоростью 20 капель в 1 мин. В течение 5 мин инфузии внутрипротоковое давление не изменилось. Скорость введения питательной смеси увеличена до 30 капель в 1 мин. Внутрипротоковое давление осталось на прежнем уровне. Через 5 мин скорость инфузии доведена до 40 капель в 1 минуту. Внутрипротоковое давление сохранялось на уровне 100 мм водного столба. В режиме 40 капель в 1 мин продолжено введение питательных смесей /глюкозоэлектролитного раствора, гидролизина/ в общем объеме 1,2 л в сутки. Такое введение питательных смесей проводили 14 дней, до полного восстановления прохождения двенадцатиперстной кишки. Больная спокойно переносила сеансы инфузий питательных смесей через дренажную трубку холодоха. Каких-либо неприятных ощущений не было.
По восстановлению пассажа пищи по двенадцатиперстной кишки введения питательных смесей через дренажную трубку холедоха прекратили. Выполнили контрольную фистулохолангиографию: инородных теней в холедохе не обнаружено, контрастное вещество свободно поступало в двенадцатиперстную кишку. Дренажная трубка извлечена из холедоха. По ее месту стояния в мягкие ткани раны передней брюшной стенки проведена латексная полоска-дренаж. В течение 2 суток истечения желчи на переднюю брюшную стенку не было. Латексная полоска-дренаж удалена, на рану наложена сухая марлевая повязка. Больная в удовлетворительном состоянии выписана на амбулаторное лечение.
Заявляемый способ лечения деструктивного панкреатита применен у 12 больных. Осложнений в связи с его использованием не отмечено. По сравнению с прототипом заявляемый способ имеет следующие преимущества: а - у критически тяжелых больных с деструктивным панкреатитом при развитии острой непроходимости двенадцатиперстной кишки в послеоперационном периоде позволяет вводить питательные смеси в двенадцатиперстную кишку без выполнения дополнительных хирургических вмешательств по наложению холедоходуоденоанастомоза и проведения тонкой питательной трубки в двенадцатиперстную кишку; б - дает возможность вводить жидкие питательные смеси в двенадцатиперстную кишку независимо от того, наложен или не наложен холедоходуоденоанастомоз; в - устраняет риск развития несостоятельности швов холедоходуоденоанастомоза, который бывает часто при деструктивном панкреатите; г - не оказывает отрицательно влияния на больных и не причиняет им беспокойства.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПРОГНОЗИРОВАНИЯ РАСТВОРЕНИЯ РЕЗИДУАЛЬНЫХ КАМНЕЙ ХОЛЕДОХА И УСТРОЙСТВО ДЛЯ ЕГО РЕАЛИЗАЦИИ | 2000 |
|
RU2158930C1 |
| СПОСОБ УШИВАНИЯ КУЛЬТИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1999 |
|
RU2143850C1 |
| СПОСОБ РАСТВОРЕНИЯ РЕЗИДУАЛЬНЫХ КАМНЕЙ ХОЛЕДОХА | 2000 |
|
RU2189178C2 |
| СПОСОБ ЛЕЧЕНИЯ ГНОЙНОГО ХОЛАНГИТА | 1998 |
|
RU2155610C2 |
| СПОСОБ ПЛАСТИКИ ГЕПАТИКОХОЛЕДОХА | 1999 |
|
RU2156610C1 |
| СПОСОБ РАСТВОРЕНИЯ КАМНЕЙ ОБЩЕГО ЖЕЛЧНОГО ПРОТОКА | 2004 |
|
RU2253473C1 |
| СПОСОБ ЛЕЧЕНИЯ ГНОЙНОГО ПАНКРЕАТИТА | 1992 |
|
RU2064779C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ДЕСТРУКТИВНОГО ПАНКРЕАТИТА | 2006 |
|
RU2334474C1 |
| СПОСОБ СТИМУЛЯЦИИ ПЕРИСТАЛЬТИКИ КИШЕЧНИКА В ПОСЛЕОПЕРАЦИОННОМ ПЕРИОДЕ | 1999 |
|
RU2147899C1 |
| Способ лечения гнойного холангита при остром билиарном панкреатите | 2019 |
|
RU2706369C1 |
Изобретение относится к медицине, хирургии, может быть использовано при лечении больных с осложненными формами деструктивного панкреатита. В послеоперационном периоде проводят энтеральное зондовое питание. При этом используют стандартные жидкие питательные смеси. Вводят смеси в двенадцатиперстную кишку в объеме 1,2-1,8 л в сутки через общий желчный проток по дренажной трубке. Режим введения следующий. Под контролем внутрипротокового давления начинают инфузии с 20 капель в 1 мин. Затем увеличивают скорость введения питательной смеси до 30-40 капель в 1 мин. Сохраняют внутрипротоковое давление на уровне 100-120 мм вод.ст. Способ позволяет предупредить метаболические осложнения, связанные с развитием острой непроходимости двенадцатиперстной кишки. 1 ил.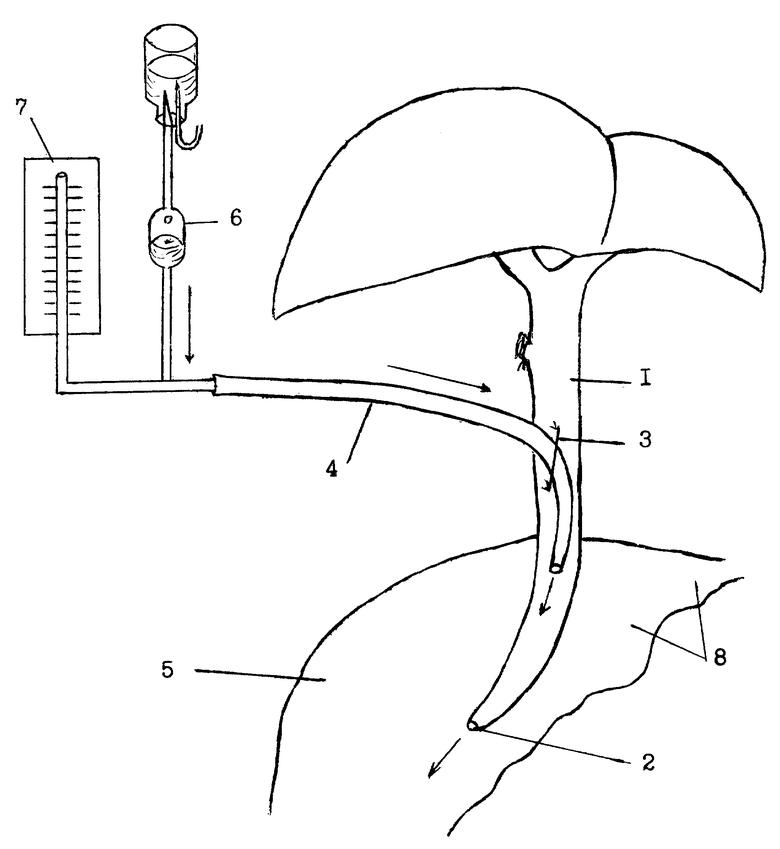
Способ лечения деструктивного панкреатита, предусматривающий хирургическое вмешательство и проведение в послеоперационном периоде энтерального зондового питания, отличающийся тем, что больным вводят стандартные жидкие питательные смеси в двенадцатиперстную кишку в объеме 1,2 - 1,8 л в сутки через общий желчный проток, в котором предварительно во время операции устанавливают дренажную трубку, в следующем режиме: под контролем внутрипротокового давления инфузии начинают с 20 капель в 1 мин с последующим увеличением скорости введения питательной смеси до 30 - 40 капель в 1 мин при условии сохранения внутрипротокового давления на уровне 100 - 120 мм вод.ст.
| RU 2003290 C1, 30.11.93. |
Авторы
Даты
1999-11-20—Публикация
1998-07-07—Подача