Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано в разработке эффективных методов лечения заболеваний глаз.
Особенности анатомического строения глаза дают большие возможности для местного применения лекарственных веществ. Используются различные концентрации лекарств, а также разные способы их применения: инстилляции растворов глазных капель, введение мазей, глазных лекарственных пленок в конъюнктивальный мешок, инъекции под конъюнктиву, парабульбарно, ретробульбарно, в переднюю камеру глаза, в стекловидное тело. В основе фармакотерапии глазных болезней лежит местная терапия, которая нередко является единственным методом лечения. Общее лечение добавляют по показаниям. Концентрация лекарственных средств в тканях и средах глаза во многом зависит от способов их введения. Значительным препятствием для проникновения во внутренние оболочки глаза служит так называемый гематоофтальмический барьер [1].
Вопрос гематоофтальмического барьера - один из самых запутанных вопросов в офтальмологии. Разные авторы в это понятие включают неоднозначный смысл. Одни относят к структурам гематоофтальмического барьера элементы дренажной системы глаза. Другие причисляют к нему цилиарный эпителий ресничного тела либо пигментный эпителий сетчатки [2, 3].
Понятие гематоофтальмического барьера можно применять только в отношении нейронов сетчатки, которые определяют функцию органа зрения. В сетчатке присутствуют сосуды, существует система защиты нейронов сетчатки, соответствующая гематоофтальмическому барьеру. Фоторецепторные клетки вследствие особенностей трофического обеспечения имеют отличную от других нейронов систему защиты. Дренажная система глаза обеспечивает отток внутриглазной жидкости и в трофическом обеспечении нейронов сетчатки непосредственно не участвует, способствуя поддержанию офтальмотонуса и удалению метаболитов [4].
Следовательно, необходимо четкое определение гематоофтальмического барьера. К гематоофтальмическому барьеру относим: 1. безъядерные участки цитоплазмы эндотелия капилляров; 2. нефенестрированную базальную мембрану эндотелия; 3. нейроглию; 4. жидкость перицеллюлярного пространства; 5. мембрану нервной клетки. Фоторецепторные клетки имеют усиленную систему защиты, которая состоит из: 1. фенестрированного эндотелия капилляров хориокапиллярного слоя; 2. всех элементов мембраны Бруха; 3. базальной мембраны пигментного эпителия; 4. цитоплазмы пигментного эпителия; 5. апикальной части базальной мембраны пигментного эпителия [4].
Идея подведения лекарственных препаратов ближе к очагу поражения для создания их высокой концентрации широко обсуждается в отечественных и зарубежных публикациях. Субконъюнктивальные, эндолимфатические, пара- и ретробульбарные инъекции, введение лекарственных препаратов в переднюю камеру, стекловидное тело, подведение их с помощью дренажей, специальных устройств, лекарственных пленок, использование электрического тока (электрофорез), ультразвука, магнитотерапии нашли широкое распространение в офтальмологии. Но каждый из этих методов имеет свои особенности и недостатки.
В современных условиях в офтальмологической практике используют различные способы введения лекарственных препаратов. Инстилляции лекарственных препаратов в конъюнктивальный мешок - один из самых доступных, часто применяемых и широко используемых способов введения при различной офтальмопатологии. Однако лечебное действие некоторых сильнодействующих лекарственных средств в виде инстилляций в конъюнктивальный мешок может сопровождаться в той или иной степени побочными (нежелательными) проявлениями. Лекарственные вещества, введенные в конъюнктивальный мешок, довольно быстро (через 10-15 мин) проникают через роговицу внутрь глаза, а через конъюнктивальную оболочку всасываются и проникают в кровяное русло организма. Полость конъюнктивального мешка довольно значительна по площади ее поверхности, поэтому всасывание лекарственных веществ происходит быстро. При этом некоторые лекарственные вещества с выраженным фармакотерапевтическим действием даже в небольших концентрациях могут оказывать влияние на различные ткани, органы и системы организма. К этим веществам относятся: атропин, скополамин, клофелин (клонидин), α- и β-адреноблокаторы, латанопрост (ксалатан) и некоторые другие вещества. Кроме того, лекарственные вещества, вводимые в конъюнктивальный мешок в виде растворов, эмульсий, суспензий, гелей и мазей оказывают действие в основном на ткани переднего отдела глаза, слезных органов и век. Их влияние на сетчатку, хориоидею и зрительный нерв значительно ограничено [1].
Установлено, что многократные инстилляции в конъюнктивальный мешок - до 6-8 раз в течение часа по эффективности равноценны однократной субконъюнктивальной инъекции 0,2-0,3 мл препарата [11]. Проводят субконъюнктивальную инъекцию при помощи инсулинового шприца. Иглу вводят между конъюнктивой и теноновой капсулой, причем вкол иглы может быть произведен под конъюнктиву переходных складок [5], а также под конъюнктиву склеры. Предварительно, перед проведением инъекции, необходимо провести анестезию конъюнктивы, инстиллируя 1-2 капли 0,5-1% раствора дикаина [6, 7]. Этот способ введения также доступен и широко используется в офтальмологии для лечения в основном заболеваний склеры и переднего отдела глаза, так как при субконъюнктивальном введении лекарственное вещество частично попадает в конъюнктивальную полость (путем диффузии и через инъекционное отверстие) и проникает внутрь глаза через роговицу из слезной жидкости. Однако основная масса препарата диффундирует в жидкие среды глаза через его лимбальную зону и глубокие отделы склеры [1, 8]. При этом методе введения наибольшая концентрация лекарственных препаратов отмечается в склере и незначительная их концентрация в других структурах глаза [1].
При заболеваниях сосудистой оболочки, сетчатки и зрительного нерва используют ретробульбарное введение лекарственных средств [1], так как при этом методе введения обеспечивается более выраженное всасывание и поступление препарата по коллекторам гематоофтальмического барьера, и следовательно, наиболее высокое содержание лекарственных веществ наблюдается в сосудистой и сетчатой оболочках, а также в стекловидном теле [6]. Ретробульбарная инъекция относится к числу наиболее сложных манипуляций, выполняемых врачом только в условиях стационара. Для проведения этой инъекции необходимо уложить больного в горизонтальное положение. Пациента просят смотреть кверху и кнутри, для того чтобы отвести глазное яблоко от зоны введения иглы и обеспечить натяжение нижневисочной межмышечной фасции. Иглу длиной 4-4,5 см вводят через кожу нижнего века в области наружного угла глаза непосредственно над нижним краем глазницы. Далее иглу продвигают строго кзади примерно посередине между нижней и наружной прямыми мышцами. Когда конец иглы минует экватор глаза, его нужно слегка повернуть к глазному яблоку до ощущения сопротивления при прохождении острия иглы в мышечной фасции. После прокола фасции игла проводится касательно к поверхности глазного яблока еще на 5-8 мм. После этого поршень шприца слегка отодвигают назад, чтобы убедиться, что конец иглы не проколол сосуд, после чего вводят раствор. В последнее время офтальмологи стали реже применять ретробульбарные инъекции в связи с возможностью получения различных осложнений (кровоизлияния в глазницу, ранение иглой склеры и зрительного нерва, проникновение концом иглы в нижнюю глазничную щель). Чаще всего ретробульбарную инъекцию применяют при хирургических вмешательствах на глазном яблоке для выполнения ретробульбарной анестезии [9, 10].
Ретробульбарный способ введения лекарственных веществ по эффективности лечебного действия близок к парабульбарному. Орбитальная клетчатка очень рыхлая и нежная, поэтому вводимое лекарство довольно быстро распространяется в ней [1].
Парабульбарные инъекции в отличие от ретробульбарных проще в исполнении и могут быть проведены не только врачом, но и специально обученным средним медперсоналом офтальмологического отделения как в условиях стационара, так и в условиях поликлиники. Для проведения парабульбарной инъекции используется инсулиновый шприц. Вкол иглы производят в той же области наружного угла глаза непосредственно над нижним краем глазницы. Далее иглу продвигают строго кзади примерно посередине между нижней и наружной прямыми мышцами, после чего вводят раствор.
При заболеваниях роговицы и радужной оболочки может быть использован способ введения лекарственных веществ в переднюю камеру глаза, так как при этом способе создается максимальная концентрация лекарственного препарата в данных структурах глаза [6]. Введение лекарственных веществ в переднюю камеру производят через прокол роговицы в области лимба или через разрез роговицы. Этот метод чаще используется во время оперативных вмешательств на глазном яблоке [9, 10].
Интравитреальное введение лекарственных веществ чаще всего применяют при помутнениях стекловидного тела различной этиологии. Осуществляют инъекцию через склеру в области проекции плоской части цилиарного тела или через глазное инъекционное устройство (глазной ниппель), а также вместе с ирригационной жидкостью при витрэктомии [6, 11]. При интравитреальных инъекциях максимальное накопление лекарственных веществ отмечается не только в стекловидном теле, но и в хрусталике, цилиарном теле, собственно сосудистой оболочке и сетчатке. Но при этом данный способ введения лекарственных препаратов доступен лишь в условиях операционной, требует дополнительных к общепринятым методов обследования больных, дооперационной подготовки больного, акинезии, ретробульбарной анестезии. Введение лекарственных средств в стекловидное тело может быть сопряжено с возможностью получения различных осложнений: подвывих хрусталика, повреждение его задней капсулы, гипопион, формирование задних синехий, усиление диффузного помутнения стекловидного тела, реактивную офтальмогипертензию и отслойку сетчатки [12].
Таким образом, перечисленные способы введения лекарственных препаратов не оказывают должного влияния на фоторецепторный слой сетчатки, на бессосудистые структуры глаза (стекловидное тело, хрусталик, внутренний эпителий роговицы), которые часто повреждаются при заболевании глаз.
Значительная часть лекарственного препарата не проходит через гематоретинальный барьер или распространяется против тока жидкости в глазном яблоке, что не позволяет оказывать непосредственное влияние на нужные структуры-мишени и требует повышенной дозировки лекарственного препарата.
Как показал проведенный анализ имеющейся научной и патентной информации, сведений, относящихся к субсклеральному способу введения в глазное яблоко, не найдено. При анализе известной информации не удалось выявить решений, касающихся субсклерального способа введения лекарственных препаратов с учетом направления движения внутриглазной жидкости и адресности воздействия на нужные структуры глаза. Именно на решение этой задачи направлено предлагаемое изобретение.
Таким образом, задача изобретения - разработка универсального способа введения лекарственных препаратов для повышения эффективности лечения заболеваний глаз.
Поставленная задача решается путем субсклерального введения с учетом направления движения внутриглазной жидкости.
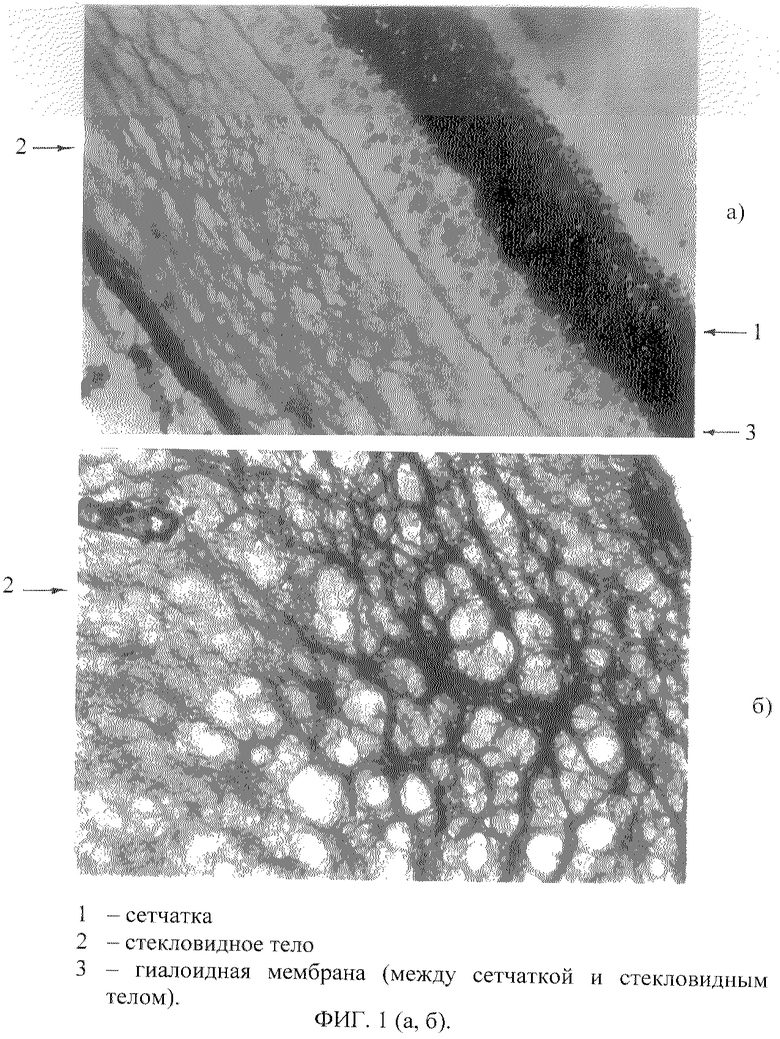
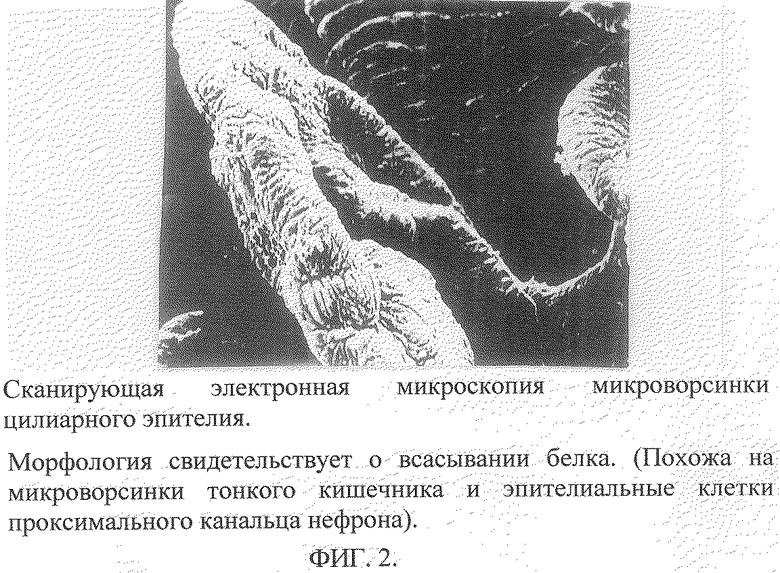
Общепринято, что внутриглазная жидкость (ВГЖ) образуется за счет секреции цилиарного эпителия [13] и поступает в глаз по межоболочечным ликворным пространствам головного мозга, затем зрительного нерва, переходя в субсклеральные межоболочные щели. Оттуда по каналам поступает в сетчатку и далее в стекловидное тело, обеспечивая также и его физиологическую регенерацию. ВГЖ омывает поверхность хрусталика, служит источником его трофического обеспечения. Частично ВГЖ всасывается цилиарным эпителием. Ультраструктура микроворсинок цилиарного эпителия, подобная микроворсинкам тонкого кишечника и эпителия проксимального отдела канальцев нефрона [13], по нашему мнению, свидетельствует о всасывании не только белков, но и воды (фиг.2). Оставшаяся часть ВГЖ поступает из задней камеры глаза по каналам Зондермана, через мембрану Баркана, трабекулы, покрытые эндотелием, в Шлеммов канал, затем через венозные коллекторы в водяные вены и венозную систему склеры, глазничную вену и далее в глазнично-каменистый синус и передний межпещеристый синус. Таким образом, нейроны сетчатки, как нейроны мозга, получают часть трофического обеспечения благодаря циркуляции спинномозговой жидкости [4].
Наши данные по гидродинамике глаза позволяют обосновать введение лекарственных препаратов с учетом направления движения внутриглазной жидкости и адресности воздействия на определенные структуры глаза, т.е. субсклерально.
Цереброспинальная жидкость, вырабатываясь в основном сосудистыми сплетениями боковых желудочков мозга, циркулирует в 3-й и 4-й желудочки, а затем в спинномозговой канал; по соответствующим структурам сообщается с субдуральным пространством мозга, а также с цистернами: cisterna anterior - впереди хиазмы, cisterna inferior - между pons Varolii и внутренними краями височных долей, сообщающихся между собой и с цистерной сильвиевой борозды. Цистерна большой вены мозжечка сообщается с третьим и боковыми желудочками, а также нижней цистерной. Наибольшая цистерна располагается между нижней поверхностью мозжечка и задней поверхностью продолговатого мозга, сообщается с цистерной большой вены мозжечка и с 4-ым желудочком через foramen Magndii и Lushka, переходя в субарахноидальное пространство головного и спинного мозга [14]. Таким образом устанавливается постоянная циркуляция спинномозговой жидкости по всем цистернам, межоболочечным пространствам мозга и зрительного нерва и связь этих пространств с мозговыми желудочками. Объем циркулирующей жидкости равен 90-150 мл, в сутки обменивается не менее пяти раз.
Перициллюлярная жидкость является одним из существенных факторов внутренней среды сетчатки, ее состав и свойства оказывают влияние на функции нейронов. Однако вопрос поступления жидкости в глазное яблоко до сих пор не решен и не рассматривался.
Известно, что циркуляция цереброспинальной жидкости происходит не только в головном и спинном мозге, но и распространяется на оболочки зрительного нерва [4, 15]. Сетчатка, являясь производным мозга, вынесенным на периферию, требует такого же ликворообеспечения, как и нейроны центральной нервной системы. Однако сведения о морфологическом субстрате, обеспечивающем транспорт цереброспинальной жидкости в глазном яблоке к сетчатке, в доступной литературе отсутствуют.
Оболочки зрительного нерва являются продолжением оболочек головного мозга, поэтому межоболочечные невральные щели, содержащие цереброспинальную жидкость, сообщаются с субарахноидальным и субдуральным пространством мозга. Оболочки зрительного нерва последовательно продолжаются на глазное яблоко. Эписклера является продолжением твердой мозговой оболочки, а собственная пластинка склеры - продолжением паутинной [16]. Установлено, что эписклера и собственно склера сращены неплотно, между ними остаются пространства, заполненные ликвором.
Нами для подтверждения данных о гидродинамике глаза и эффективности субсклерального способа введения проведена серия экспериментальных исследований на животных. Для эксперимента использовано 15 лабораторных половозрелых крыс-альбиносов (30 глаз). Применяют прижизненную окраску структур глаза млекопитающих трипановым синим по методу Шпаца. 1% раствор красителя трипановый синий вводят 2 раза через сутки по 0,2 мл субсклерально. В глазной практике для введения лекарственных препаратов используют инсулиновые шприцы. Для контроля вводят препараты под микроскопом и тем не менее не исключены повреждения глаза. Мы предлагаем на конце иглы на расстоянии 1 мм установить ограничитель, выполненный в виде диска диаметром 0,3-0,5 мм из уплотненной ткани, например силикона, чтобы не повредить поверхность глаза при соприкосновении с диском. С помощью ограничителя исключается возможность повреждения других структур глаза.
Наиболее удобно и технически выполнимо, когда глазное яблоко отводят кверху и кнутри, проводят прокол инъекционной иглой на глубину 1 мм в нижненаружном сегменте, ближе к заднему полюсу глазного яблока и перпендикулярно его поверхности через конъюнктиву, наружный и внутренний листок теноновой капсулы, под эписклеральный лоскут и вводят препарат. Вкол иглы проводят с учетом анатомических особенностей склеры, попадая в ту ее часть, которая имеет наибольшую толщину и наиболее выраженное субсклеральное пространство, не затрагивая собственного и пигментного листка склеры. В среднем склера имеет наибольшую толщину 1,1 мм. С учетом прокола на глубину 1,0 мм конъюнктивы, наружного и внутреннего листка теноновой капсулы, мы попадаем под эписклеральный лоскут склеры, не затрагивая других ее слоев во избежание повреждений глаза.
Контрольной группе вводили 0,9% раствор NaCl, а основной группе 1% раствор трипанового синего (см. таблицу).
Забой животных производят под эфирным наркозом. После забора биоптатов глаз их заливают в парафин и готовят срезы толщиной 5-7 мкм, затем депарафинируют по классической методике. При необходимости получения большей контрастности срезы докрашивают эозином. Изучают структуры глаза с помощью микроскопа Nicon (Япония).
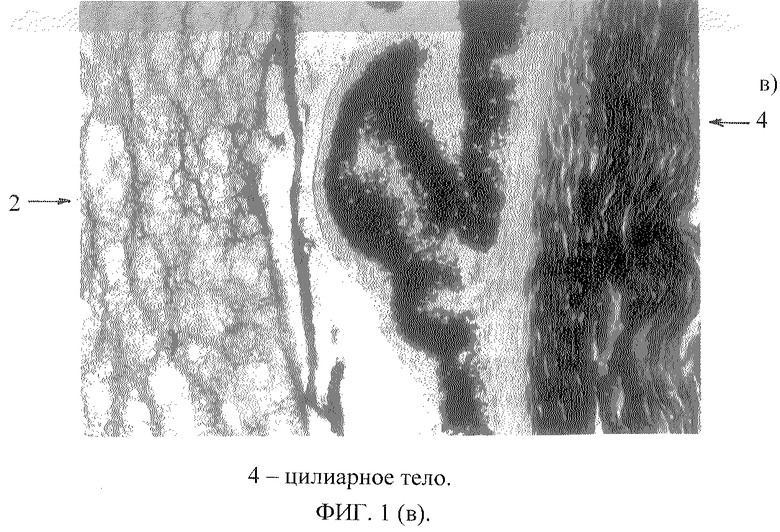
Анализ экспериментальных данных по субсклеральному введению красителя трипанового синего показал, что краситель из субсклеральной области распространяется равномерно с заднего полюса к переднему и последовательно окрашивает сетчатку, стекловидное тело, беспигментный эпителий цилиарного тела, хрусталик, а затем дренажную систему в области радужно-роговичного угла (фиг.1 а, б, в, 2).
Таким образом, субсклеральный способ введения лекарственных препаратов наиболее эффективен для лечения больных, которым традиционные способы введения лекарственных препаратов не дают эффекта. Это такие заболевания, как гнойные процессы, нестабилизируемая глаукома, рецидивирующие кровоизлияния, острые нарушения кровообращения в сетчатке и зрительном нерве и др.
Субсклеральный метод введения лекарственных препаратов использован нами в Краевой клинической больнице №2 г.Владивостока.
Пример 1. Больной О., 54 года. Диагноз: Гемофтальм. В течение 2 недель вводили гормональные препараты и антибиотики ретробульбарно. Эффекта не наблюдалось. Ввели гормоны и антибиотики предлагаемым способом субсклерально под микроскопом. Для этого в отведенное глазное яблоко кверху и кнутри, в нижненаружный сегмент ближе к заднему полюсу глазного яблока и перпендикулярно его поверхности, через конъюнктиву, наружный и внутрений листок теноновой капсулы, под эписклеральный лоскут инъекционной иглой на глубину 1 мм ввели назначенные гормоны и антибиотики. На следующий день у больного отмечено улучшение - по данным УЗИ, уменьшился гемофтальм, улучшились зрительные функции, лечение продолжено.
Пример 2. Больной Н., 56 лет. Диагноз: Глаукома. Лечился в течение нескольких лет. Эффекта не отмечено. Стабильно повышенное внутриглазное давление, слезотечение, боли в глазном яблоке, снижение зрительных функций.
Провели лечение предлагаемым способом. Под микроскопом субсклерально ввели антиоксиданты и ноотропы (пирацитам и гистохром). Через два дня отмечено улучшение по всем перечисленным показателям и на фоне улучшения продолжено лечение с повторным субсклеральным введением лекарственных препаратов до стойкого улучшения зрительных функций, прекращения болевого синдрома.
Таким образом, предлагаемый субсклеральный метод введения лекарственных препаратов имеет значительные преимущества. Метод физиологичный, т.к. при использовании его уровень дозировки препаратов можно снизить на 50%, т.к. они распространяются в структурах глаза, минуя гематоэнцефалический барьер, и оказывают непосредственное влияние на нужные структуры-мишени, к тому же гарантируют защиту структур глаза от повреждений за счет наличия на инъекционной игле ограничителя-диска.
Список литературы
1. Морозов В.И., Яковлев А.А. Фармакотерапия глазных болезней. - М.: Медицина, 2001. - 472 с.
2. Castilio A., Dias D., Sayaques O. et al. Analisis of the Blood Retinal Barrier Its Relation to Clinical and Metabolic Factors and Progression to Retinopathy in Juvenile Diabetic A 4 Year Follow Up Study // Greafes Arch. for Clinical and Exp. Ophthalmol. 1996. V.234. Iss 4. Pp.246-250.
3. Yoshida A., Ishiko S., Kojima M. Inward and Outword Permeability of the Blood Retinal Barrier in Experimental Myopia // Greafes Arch. for Clinical and Exp. Ophthalmol. 1996. V.234. Iss 1. Pp.5239-5242.
4. Рева Г.В. Развивающийся глаз. - Владивосток, 1996. - 250 с.
5. Гундорова Р.А., Малаев А.А., Южаков А.М. Травмы глаза. - М.: Медицина, 1986. - 368 с.
6. Даниличев В.Ф. Патология глаз. Ферменты и ингибиторы. - СПб.: Стройлеспечать, 1996. - 240 с.
7. Бродский Б.С. Офтальмология. Диагностическая и терапевтическая техника в медицине. - Киев, 1936. - 265 с.
8. Сомов Е.Е., Воронцова Т.Н. и др. Содержание антиботиков в слезной жидкости и жидких средах глаза при различных способах введения. //Вестн. офтальмол. - 1991. №4. - с.56-59.
9. Горбань A.И, Джалиашвили О.А. Микрохирургия глаза, ошибки и осложнения. - СПб.: Гиппократ, 1993. - 272 с.
10. Краснов М.Л., Беляев B.C. Руководство по глазной хирургии. - М.: Медицина, 1988. - 624 с.
11. Даниличев В.Ф. Современная офтальмология. - СПб.: Питер, 2000. - 627 с.
12. Краснов М.М., Ларюхина Г.М. и др. Интравитреальное ферментное лечение помутнений стекловидного тела. //Вестн. офтальмол. - 1996. № 4. - с.31-37.
13. Нестеров А.П. Глаукома. - М.: Медицина, 1995. - 256 с.
14. Цветанова Е.М. Ликворология. - Киев.: Здоровье, 1986. - 379 с.
15. Волков В.В. Глаукома при псевдонормальном давлении. Руководство для врачей. - М.: Медицина, 2001. - 352 с.
16. Raspanty М., Marchini М., Delia P. et al. Sclera. //J. Anat. 1992. V.181 №2. p.181-187.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ТРАНСХОРИОИДАЛЬНОГО ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ ПРИ ДИСТРОФИЧЕСКИХ ЗАБОЛЕВАНИЯХ ЗАДНЕГО ОТДЕЛА ГЛАЗА | 2005 |
|
RU2281735C1 |
| СПОСОБ ЛЕЧЕНИЯ ИНВОЛЮЦИОННЫХ ЗАБОЛЕВАНИЙ ГЛАЗ | 2011 |
|
RU2565840C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГЛАУКОМЫ | 2006 |
|
RU2315585C1 |
| СПОСОБ ЛЕЧЕНИЯ НЕСТАБИЛИЗИРОВАННОЙ ПЕРВИЧНОЙ ГЛАУКОМЫ | 2011 |
|
RU2464000C1 |
| СПОСОБ СУПРАХОРИОИДАЛЬНОГО ВВЕДЕНИЯ ЛЕКАРСТВЕННОГО ПРЕПАРАТА ПРИ УВЕАЛЬНОМ КИСТОЗНОМ МАКУЛЯРНОМ ОТЕКЕ | 2023 |
|
RU2805816C1 |
| СПОСОБ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ ПРИ ЗАБОЛЕВАНИЯХ ЗАДНЕГО ОТРЕЗКА ГЛАЗА | 2002 |
|
RU2253415C2 |
| СПОСОБ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ВЕЩЕСТВ ПРИ ЛЕЧЕНИИ ЗАБОЛЕВАНИЙ ЗАДНЕГО ОТРЕЗКА ГЛАЗА | 2002 |
|
RU2199988C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЭКССУДАТИВНОЙ СЕНИЛЬНОЙ МАКУЛОДИСТРОФИИ | 2002 |
|
RU2230537C1 |
| СПОСОБ ЛЕЧЕНИЯ ЗЛОКАЧЕСТВЕННОЙ ГЛАУКОМЫ | 2008 |
|
RU2363430C1 |
| СПОСОБ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ ПРИ ЗАБОЛЕВАНИЯХ ЗАДНЕГО ОТРЕЗКА ГЛАЗА | 1999 |
|
RU2149615C1 |
Изобретение относится к медицине, а именно к офтальмологии. Способ субсклерального введения лекарственных препаратов заключается в том, что отводят глазное яблоко кверху и кнутри, проводят прокол инъекционной иглой на глубину 1 мм в нижненаружном сегменте, ближе к заднему полюсу глазного яблока и перпендикулярно его поверхности через конъюнктиву, наружный и внутренний листок теноновой капсулы под эписклеральный лоскут и вводят препарат. Для предотвращения повреждения структур глаза и профилактики осложнений на конце инъекционной иглы, на расстоянии 1 мм, устанавливают ограничитель в виде диска из уплотненной ткани. Изобретение позволяет повысить эффективность лечения глаз. 1 з.п. ф-лы, 3 ил., 1 табл.
| СПОСОБ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ВЕЩЕСТВ ПРИ ЛЕЧЕНИИ ЗАБОЛЕВАНИЙ ЗАДНЕГО ОТРЕЗКА ГЛАЗА | 2002 |
|
RU2199988C1 |
| СПОСОБ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ | 1990 |
|
RU2008858C1 |
| RU 2164113 C1, 20.03.2000 | |||
| СПОСОБ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ ПРИ ЗАБОЛЕВАНИЯХ ЗАДНЕГО ОТРЕЗКА ГЛАЗА | 1999 |
|
RU2149615C1 |
| НЕСТЕРОВ А.П | |||
| и др | |||
| Новый метод введения лекарственных препаратов в задний отдел субтенонова пространства | |||
| //Вестник офтальмологии | |||
| Циркуль-угломер | 1920 |
|
SU1991A1 |
Авторы
Даты
2004-10-27—Публикация
2003-06-02—Подача