Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано для коррекции бескапсульной афакии методом имплантации заднекамерного искусственного хрусталика глаза.
Известен способ шовной фиксации заднекамерной интраокулярной линзы (ИОЛ) к радужной оболочке для коррекции афакии при отсутствии и дефектах капсульной опоры (Price F.W., Whitson W.E. Visual results of suture-fixated posterior chamber lenses during penetrating keratoplasty. - Ophthalmology. - 1989. - V.96. - P.1234-1239). Недостатком указанного способа шовной фиксации заднекамерной ИОЛ является хроническое раздражение увеальной ткани, что повышает вероятность развития макулярного отека сетчатки и вторичной глаукомы.
Наиболее близким техническим решением является способ транссклеральной шовной фиксации опорных элементов заднекамерной ИОЛ (Hu B.V., Shin D.N., Gibbs K.A., Hong Y.J. Implantation of posterior chamber lens in the absence of capsular and zonular support. - Arch. Ophthalmol. - 1988. - V.106. - P.416-420; Lewis J.S. Ab externo sulcus fixation. - Ophthalmic. Surg. - 1991. - V.22. - P.692-695).
Методика имплантации ИОЛ заключается в том, что формируют послойные склеральные лоскуты, полипропиленовые нити 10-0 проводятся ab interno или ab externo через глубокие слои склеры и иридоцилиарную борозду в двух противоположных точках, концы нитей привязывают к опорным элементам заднекамерной ИОЛ, затем ИОЛ имплантируют в заднюю камеру, центрируют путем потягивания за нити и фиксируют к склере.
Одним из существенных недостатков этого метода является возможность дислокации ИОЛ в стекловидное тело из-за несостоятельности транссклерального шва вследствие различных причин: развязывание шва, соскальзывание нити с опорного элемента, естественной биодеструкции полипропиленовой нити или в результате травмы (Assia E.I., Nemet A., Sachs D. Bilateral spontaneous subluxation of scleral-fixated intraocular lenses. - J. Cataract Refract Surg. - 2002. - V.28. - P.2214-2216. Lee S-C., Chen F-K., Tseng S-H., Cheng H-C. Repositioning a subluxated sutured intraocular lens in a vitrectomized eye. - J. Cataract Refract Surg. - 2000. - V.26. - P.1577-1580). Другим недостатком метода является возможность наклона ИОЛ вследствие неустойчивой фиксации на двух точках и вращения по оси фиксации, в результате развивается астигматизм и снижается достигнутая послеоперационная острота зрения (Berger R.R., Kenyeres A. Repositioning a tilted ciliary-sulcus-fixated intraocular lens. - J. Cataract Refract Surg. - 1995. - V.21. - P.497-498). Также очевидно, что микродвижения опорных элементов и транссклерального шва раздражают цилиарное тело, увеличивая тем самым вероятность воспалительных осложнений и вторичной глаукомы.
Исходя из недостатков прототипа, мы поставили задачу разработать способ фиксации заднекамерной ИОЛ с С-формой гаптики при афакии с отсутствием капсульной опоры, позволяющий:
- обеспечить надежную и стабильную фиксацию ИОЛ внутри глаза;
- снизить риск дислокации ИОЛ в стекловидное тело в отдаленном послеоперационном периоде;
- исключить вероятность наклона оптической части ИОЛ;
- уменьшить раздражение сосудистой оболочки, тем самым уменьшить вероятность воспалительных осложнений и вторичной глаукомы.
Для осуществления поставленной задачи нами предложен способ фиксации заднекамерного искусственного хрусталика, включающий формирование послойных склеральных лоскутов и имплантацию искусственного хрусталика, отличающийся тем, что опорные элементы искусственного хрусталика выводят на поверхность склерального ложа через разрез склеры и сосудистой оболочки в основании склерального ложа в проекции иридоцилиарной борозды и фиксируют в слоях склеры (интрасклерально).
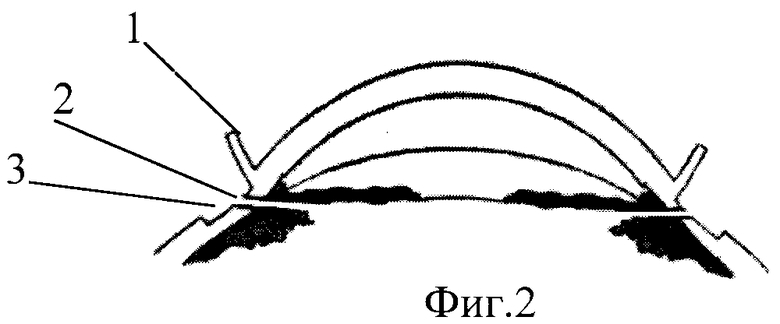
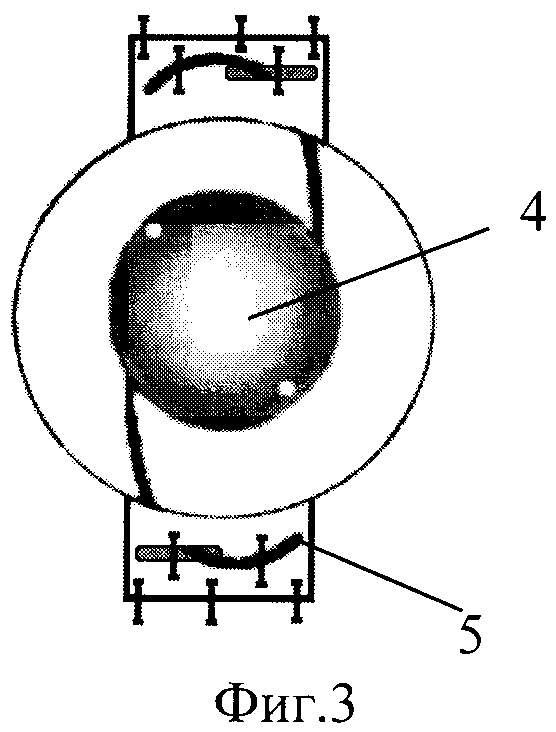
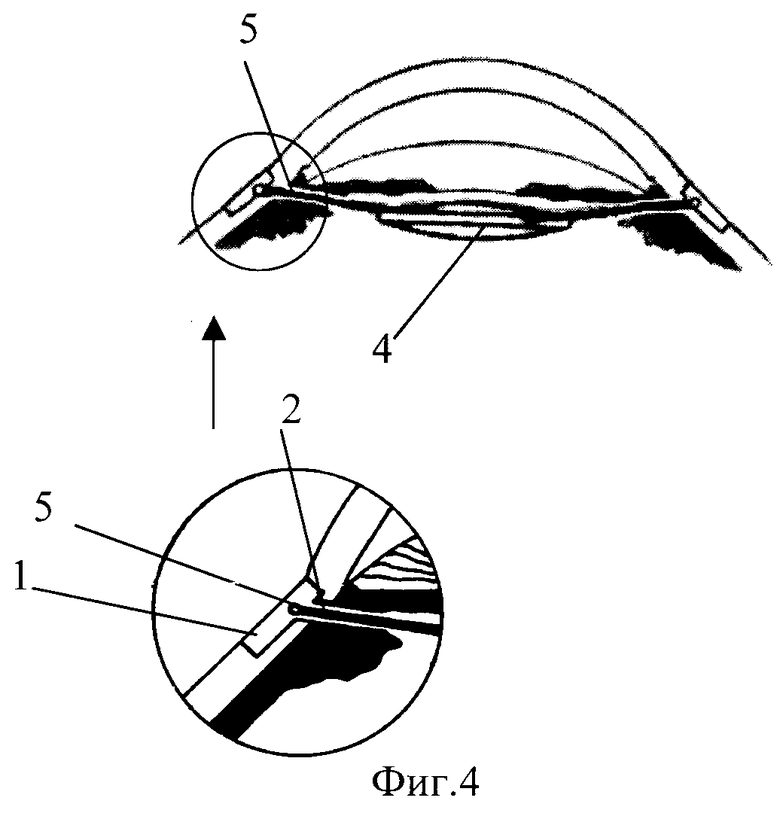
На фиг.1 и фиг.2 изображен этап формирования склеральных лоскутов (1) и разреза (2) склеры и сосудистой оболочки в склеральном ложе (3). На фиг.3 и фиг.4 - искусственный хрусталик (4) имплантирован в заднюю камеру, опорные элементы (5) выведены в склеральное ложе и фиксированы интрасклерально.
Способ осуществляют следующим образом. В верхнем секторе производят разрез роговицы 5,5-6,5 мм в зависимости от диаметра оптической части ИОЛ. В верхнем и нижнем секторах производят разрез конъюнктивы длиной 7-8 мм. Затем производят коагуляцию сосудов эписклеры и формируют склеральные лоскуты прямоугольной формы размерами 6×3 на 1/3 толщины склеры основанием к лимбу. В склеральном ложе, отступя 1 мм от заднего хирургического лимба и 0,5-1,0 мм от левой стенки склерального ложа в верхнем секторе и от правой стенки - в нижнем секторе производят последовательные разрезы склеры и сосудистой оболочки в проекции иридоцилиарной борозды параллельно лимбу длиной 2,5-3,0 мм. Через разрезы склеры и сосудистой оболочки внутрь заводят две полипропиленовые нити на конце V-образного толкателя параллельно задней поверхности радужки до визуализации в области зрачка. Затем полипропиленовые нити выводят из глаза через роговичный разрез с помощью пинцета для завязывания нитей. К опорным элементам ИОЛ привязывают полипропиленовые нити, соответственно, верхнюю нить к верхнему опорному элементу, нижнюю - к нижнему опорному элементу. Затем ИОЛ имплантируют в заднюю камеру и потягиванием за нити центрируют. Легким потягиванием за нить-проводник опорные элементы поочередно выводят на поверхность склерального ложа и фиксируют к склере с помощью двух узловых швов 8-0. На разрезы склеры (в проекции иридоцилиарной борозды) накладывают по 1 узловому герметизирующему шву 8-0. Поверхностные склеральные лоскуты укладывают на место и фиксируют тремя узловыми швами 8-0. Накладывают швы на конъюнктиву. Роговичный разрез при необходимости герметизируют одним узловым швом или непрерывным швом по Пирсу (нейлон, 10-0). Под конъюнктиву вводят раствор антибиотика и дексазона.
Для изучения влияния интрасклерального расположения опорных элементов заднекамерной ИОЛ на ткани глазного яблока было проведено экспериментальное исследование. Безопасность предложенного нами способа интрасклеральной фиксации опорных элементов изучена в эксперименте на 8 кроликах породы «Шиншилла».
Техника операции. В верхнем секторе производили разрез конъюнктивы длиной 7 мм и отсепаровывали ее. Затем проводили коагуляцию сосудов эписклеры и формировали склеральный лоскут прямоугольной формы размерами 4×3 мм на 1/3 толщины склеры основанием к лимбу. На 12 часах производили парацентез роговицы, в переднюю камеру вводили визитон и выполняли переднюю капсулотомию. Разрез роговицы увеличивали до 6 мм, хрусталик удаляли, хрусталиковые массы аспирировали при помощи канюли Simcoe. Имплантировали заднекамерную ИОЛ из полиметилметакрилата с С-формой опорных элементов. На роговицу накладывали 5-6 узловых швов 8-0. В склеральном ложе, отступя 1 мм от лимба, производили последовательные разрезы склеры и сосудистой оболочки в проекции цилиарного тела параллельно лимбу длиной 2,5 мм. Через разрез склеры и сосудистой оболочки верхний опорный элемент ИОЛ выводили на поверхность склерального ложа и фиксировали к склере с помощью двух узловых швов 8-0. Разрез склеры в проекции цилиарного тела герметизировали с помощью одного узлового шва 8-0. Поверхностный склеральный лоскут укладывали на место и фиксировали тремя узловыми швами 8-0. На конъюнктиву накладывали узловые швы 8-0. Остатки визитона из передней камеры вымывали и переднюю камеру восстанавливали физиологическим раствором. Под конъюнктиву вводили раствор гентамицина и дексазона.
При биомикроскопическом исследовании глаз кроликов после операции спустя одни сутки выявлялись умеренная инъекция глаза, гиперемия конъюнктивы и отек роговицы в области операционного разреза. Отмечались гиперемия радужки, экссудат в передней камере в области зрачка. В течение 4-5 дней прозрачность роговицы восстанавливалась, экссудат в области зрачка рассасывался, влага передней камеры становилась прозрачной. К 6-7 дню после операции наступало полное успокоение глаз. В послеоперационном периоде (до 6 месяцев) прозрачность роговицы и правильное положение ИОЛ сохранялись у всех животных. Изменений на глазном дне во все сроки наблюдений не выявлено. В сроки через 2 недели, 1, 3 и 6 месяцев после операции животные выводились из эксперимента методом воздушной эмболии. Глаза были энуклеированы для патогистологического исследования.
Патогистологическое исследование. Парафиновые срезы изготовлены по стандартной методике. Срезы проводились через зону фиксации в склере опорного элемента ИОЛ. Толщина срезов 7-8 микрон. Окраска гематоксилин-эозином.
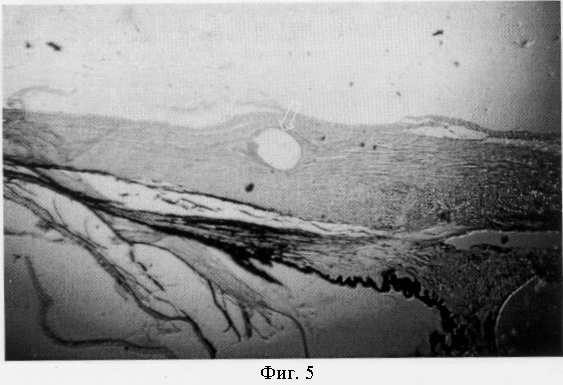
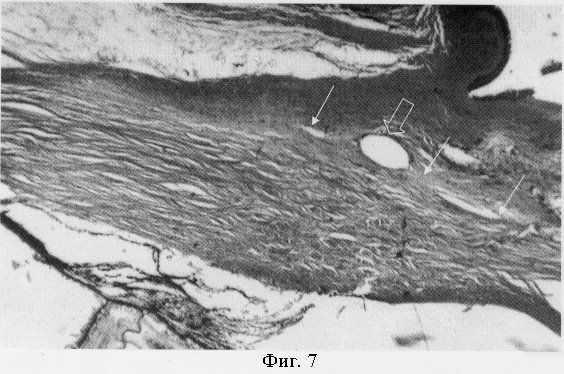
На фиг.5 представлено микрофото участка склеры и цилиарного тела через 2 недели после операции (увеличение ×85). В толще склеры определяется поперечный срез опорного элемента ИОЛ (указан толстой стрелкой). Отмечается умеренно выраженная отечность ткани склеры и эписклеры вокруг опорного элемента ИОЛ, нарушение ламинарного строения склеры в зоне операционного доступа (указан тонкими стрелками). На фиг.6 представлено микрофото того же гистологического препарата при большом увеличении. Вокруг опорного элемента определяются единичные лимфоциты, лейкоциты, макрофаги и поперечный срез шовного материала. Отмечается незначительное нарушение ламинарного строения склеры в области раневого канала операционного доступа. В тканях, контактирующих с опорным элементом, некротические изменения не определяются (увеличение ×350).
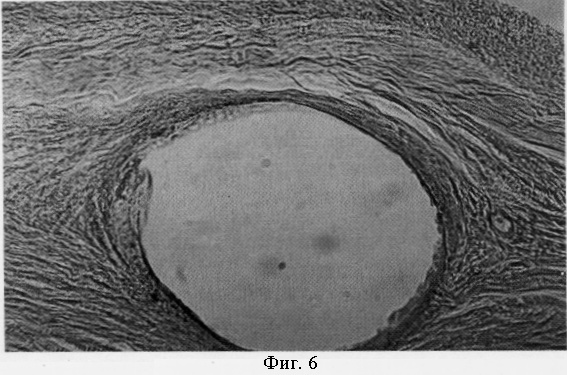
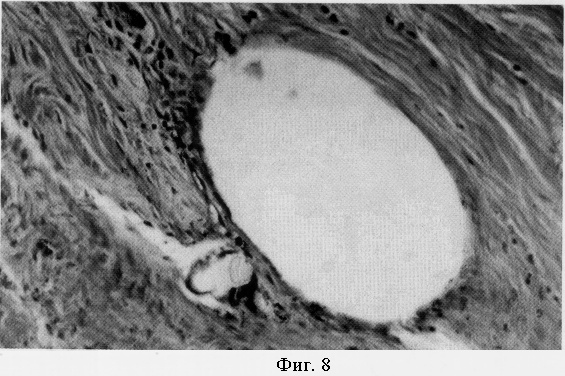
На фиг.6 представлено микрофото участка склеры и цилиарного тела через 6 месяцев после операции (увеличение ×85). Отмечается правильное ламинарное строение склеры. В толще склеры в проекции цилиарного тела определяется поперечный срез опорного элемента ИОЛ (указан стрелкой). На фиг.8 представлено микрофото того же гистологического препарата при большом увеличении. Вокруг опорного элемента ИОЛ определяется формирование тонкого капсулоподобного окружения из уплотненных неизмененных волокон склеры (увеличение ×350). Признаков воспалительной реакции и структурных изменений в склере и цилиарном теле нет.
Таким образом, в ранние сроки эксперимента выявлена умеренная тканевая и клеточная реакция на операционную травму в виде локальной отечности ткани склеры и эписклеры, скудная лимфо-лейкоцитарная инфильтрация.
В отдаленные сроки эксперимента патогистологическими исследованиями не выявлено клеточных и структурных изменений склеры и цилиарного тела. Отмечается восстановление правильного ламинарного строения склеры. Склера интактна по отношению к опорному элементу ИОЛ, расположенному в ее слоях.
Операция внедрена в клиническую практику.
Пример. Больной X., 19 лет. Диагноз: ОД - Последствие проникающего ранения роговицы, рубец роговицы, Афакия. Вторичная компенсированная глаукома.
OS - Здоров. Острота зрения правого глаза 0,01 с кор. + 10Д=0,1; левого глаза 1,0.
В 1990 году (в возрасте 6 лет) получил травму правого глаза веткой. Афакия - 13 лет. Контактную коррекцию не переносит.
Под местной анестезией в верхнем секторе был сформирован роговичный тоннельный разрез длиной 6,5 мм. В верхнем и нижнем секторах был произведен разрез конъюнктивы длиной 7 мм. Затем была проведена коагуляция сосудов эписклеры и сформированы склеральные лоскуты прямоугольной формы размерами 6×3 мм на 1/3 толщины склера основанием к лимбу. В склеральном ложе, отступя 1 мм от заднего хирургического лимба и 1,0 мм от левой стенки склерального ложа в верхнем секторе и от правой стенки - в нижнем секторе, были произведены последовательные разрезы склеры и сосудистой оболочки в проекции иридоцилиарной борозды параллельно лимбу длиной 2,5-3,0 мм. Через разрезы склеры и сосудистой оболочки внутрь заведены две полипропиленовые нити на конце V-образного толкателя параллельно задней поверхности радужки до визуализации в области зрачка. Затем полипропиленовые нити были выведены из глаза через роговичный разрез с помощью пинцета для завязывания нитей. К опорным элементам ИОЛ привязали полипропиленовые нити, соответственно, верхнюю нить к верхнему опорному элементу, нижнюю - к нижнему опорному элементу. Затем ИОЛ имплантировали в заднюю камеру и потягиванием за нити произвели центрацию. Легким потягиванием за нить-проводник опорные элементы поочередно вывели на поверхность склерального ложа и фиксировали к склере с помощью двух узловых швов 8-0. На разрезы склеры (в проекции иридоцилиарной борозды) наложили по 1 узловому герметизирующему шву 8-0. Поверхностные склеральные лоскуты уложили на место и фиксировали тремя узловыми швами 8-0. Наложили швы на конъюнктиву. Роговичный разрез герметизировали непрерывным швом по Пирсу (нейлон, 10-0). Под конъюнктиву введен раствор антибиотика и дексазона. Осложнений во время и после операции мы не наблюдали.
Послеоперационный период отмечался ареактивным течением. Острота зрения через 1 месяц после имплантации ИОЛ 0,2 без коррекции, ВГД 18 мм Hg, положение ИОЛ правильное, по центру.
Предложенный нами способ интрасклеральной фиксации опорных элементов заднекамерной ИОЛ позволяет решить поставленные задачи:
- обеспечить надежную и стабильную фиксацию ИОЛ внутри глаза;
- снизить риск дислокации ИОЛ в стекловидное тело в отдаленном послеоперационном периоде;
- исключить вероятность наклона оптической части ИОЛ;
- уменьшить раздражение сосудистой оболочки, тем самым уменьшить вероятность воспалительных осложнений и вторичной глаукомы.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ИНТРАОКУЛЯРНОЙ КОРРЕКЦИИ ПРИ ПОДВЫВИХАХ ХРУСТАЛИКА | 2007 |
|
RU2346676C1 |
| СПОСОБ ЦИЛИАРНОЙ ТРАНССКЛЕРАЛЬНОЙ ШОВНОЙ ФИКСАЦИИ ГАПТИЧЕСКИХ ЭЛЕМЕНТОВ ИНТРАОКУЛЯРНОЙ ЛИНЗЫ ПРИ КОРРЕКЦИИ АФАКИИ | 2011 |
|
RU2455963C1 |
| Способ имплантации трехчастной интраокулярной линзы в ходе комбинированной хирургии глаукомы и катаракты | 2024 |
|
RU2828699C1 |
| СПОСОБ ВТОРИЧНОЙ ИРИДОТРАНССКЛЕРАЛЬНОЙ ИМПЛАНТАЦИИ ИНТРАОКУЛЯРНЫХ ЛИНЗ | 1997 |
|
RU2135133C1 |
| СПОСОБ ИНТРАОКУЛЯРНОЙ КОРРЕКЦИИ АФАКИИ ПРИ ВЫРАЖЕННОЙ НЕСОСТОЯТЕЛЬНОСТИ СВЯЗОЧНО-КАПСУЛЯРНОГО АППАРАТА ХРУСТАЛИКА | 2003 |
|
RU2241421C1 |
| СПОСОБ ФИКСАЦИИ ИНТРАОКУЛЯРНОЙ ЛИНЗЫ | 2010 |
|
RU2446777C1 |
| Способ склеральной фиксации полимерного офтальмологического внутрикапсульного кольца при несостоятельности связочного аппарата хрусталика | 2021 |
|
RU2770636C1 |
| Способ склеральной фиксации двух полимерных офтальмологических внутрикапсульных колец при обширном дефекте связочного аппарата хрусталика | 2021 |
|
RU2768188C1 |
| СПОСОБ ИМПЛАНТАЦИИ И ФИКСАЦИИ ЗАДНЕКАМЕРНОЙ ИНТРАОКУЛЯРНОЙ ЛИНЗЫ (ИОЛ) ПРИ ЭНОФТАЛЬМЕ И УЗКОЙ ГЛАЗНОЙ ЩЕЛИ | 2016 |
|
RU2637920C1 |
| СПОСОБ ПРЕВЕНТИВНОЙ ИНТРАСКЛЕРАЛЬНОЙ ФЛАНЦЕВОЙ МОНОФИКСАЦИИ ИНТРАОКУЛЯРНОЙ ЛИНЗЫ | 2023 |
|
RU2815407C1 |
Изобретение относится к офтальмологии, точнее к способам фиксации заднекамерного искусственного хрусталика с С-формой опорных элементов. Имплантируют искусственный хрусталик. Производят формирование послойных склеральных лоскутов. Выводят опорные элементы на поверхность склерального ложа через разрез склеры и сосудистой оболочки и укладывают опорные элементы вдоль лимба. Далее производят фиксацию опорных элементов линзы в склеральном ложе в проекции цилиарной борозды вне области разреза склеры и сосудистой оболочки. Применение способа обеспечивает надежную и стабильную фиксацию ИОЛ в глазу, снижает риск дислокации ИОЛ в послеоперационном периоде, исключает вероятность наклона оптической части ИОЛ, а также уменьшает вероятность воспалительных осложнений и вторичной глаукомы. 8 ил.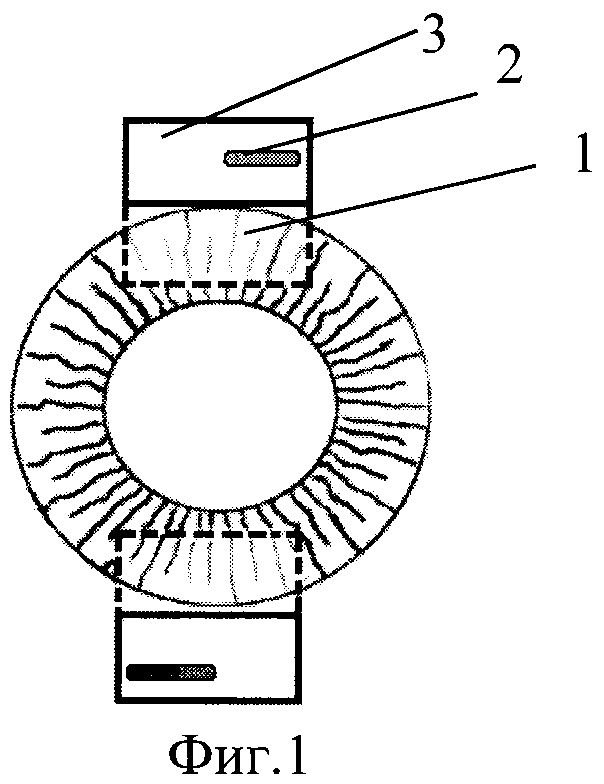
Способ фиксации заднекамерного искусственного хрусталика с С-формой опорных элементов, включающий имплантацию искусственного хрусталика и фиксацию опорных элементов линзы в склере в проекции цилиарной борозды, отличающийся тем, что производят формирование послойных склеральных лоскутов, выведение опорных элементов на поверхность склерального ложа через разрез склеры и сосудистой оболочки, укладывание опорных элементов вдоль лимба и фиксацию их швами к склере вне области разреза склеры и сосудистой оболочки.
| US 5480426, 02.01.1996 | |||
| СПОСОБ ИМПЛАНТАЦИИ ИСКУССТВЕННОГО ХРУСТАЛИКА ГЛАЗА ПРИ АФАКИИ, ОСЛОЖНЕННОЙ ОТСУТСТВИЕМ ЗАДНЕЙ КАПСУЛЫ ХРУСТАЛИКА | 1996 |
|
RU2143872C1 |
| RU 98121895 А, 10.09.2000 | |||
| СПОСОБ ИМПЛАНТАЦИИ ИСКУССТВЕННОГО ХРУСТАЛИКА ГЛАЗА ПРИ ОТСУТСТВИИ КАПСУЛЫ ХРУСТАЛИКА | 1994 |
|
RU2106126C1 |
| СПОСОБ ФИКСАЦИИ ИСКУССТВЕННОГО ХРУСТАЛИКА ПРИ СКВОЗНОЙ КЕРАТОПЛАСТИКЕ С ДЕФЕКТАМИ КАПСУЛЫ ХРУСТАЛИКА И РАДУЖКИ | 1997 |
|
RU2147853C1 |
| HU B.V | |||
| et al | |||
| Implantation of posterior chamber lens in the absence of capsular and zonular support | |||
| Arch | |||
| Ophthalmol | |||
| Способ и аппарат для получения гидразобензола или его гомологов | 1922 |
|
SU1998A1 |
Авторы
Даты
2006-01-27—Публикация
2004-02-10—Подача