Изобретение относится к медицине, а именно колопроктологии, и может быть использовано в реконструктивно-востановительной хирургии.
Восстановление кишечной непрерывности после операции Гартмана у больных с короткой культей прямой кишки является сложной задачей. Сложность задачи связана с наличием выраженного спаечного процесса в малом тазу, существенным нарушением топографо-анатомических взаимоотношений между органами малого таза, рубцово-склеротическими изменениями дистального отрезка толстой кишки, ограниченностью операционного поля (особенно у больных с узким тазом). Кроме того, у больных с выраженным спаечным процессом дополнительная мобилизация проксимального отрезка ободочной кишки существенно увеличивает операционную травму, что недопустимо у больных пожилых пациентов с тяжелыми сопутствующими заболеваниями.
Известны способы восстановления кишечной непрерывности после операции Гартмана у больных с короткой культей прямой кишки путем формирования низкого колоректального анастомоза [Воробьев Г.И., Рудин Э.П., Жученко А.П. Восстановление непрерывности толстой кишки после операции Гартмана // Хирургия. - 1985. - №2. - С.54-57; Назаров Л.У., Агавелян A.M., Акопян А.С. Реабилитация больных после обширных резекций толстой кишки // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. - 1996. - №4. - С.69-71]. При этом используют аппараты КЦ-28 и АКА-2.
Недостатками данных способов являются технические трудности при использовании ручного шва и ограниченные возможности применения механического шва из-за рубцово-склеротических процессов в культе прямой кишки.
Известен способ восстановления кишечной непрерывности после операции Гартмана у больных с короткой культей прямой кишки путем применения илеоколопластики [Воробьев Г.И., Саламов К.Н., Минц Я.В., Вышегородцев Д.В. Восстановление естественного кишечного пассажа после операции Гартмана // Хирургия. - 1991. - №5. - С.45-50].
Недостатком этого способа является необходимость выполнения резекции сегмента подвздошной кишки и наложение трех анастомозов, что значительно увеличивает риск и трудности операции. При использовании данного способа восстановление кишечной непрерывности осуществляется многоэтапно, что удлиняет срок лечения и также увеличивает операционный риск. Кроме того, в функциональном отношении подвздошная кишка отличается от толстой тем, что на пути содержимого толстой кишки оказывается отрезок тонкой кишки с ее мощным всасывательным аппаратом.
Известны способы восстановления кишечной непрерывности после операции Гартмана у больных с короткой культей прямой кишки путем низведения ободочной кишки на промежность без сохранения культи прямой кишки. Эти способы предусматривают иссечение культи прямой кишки и низведение ободочной кишки на промежность через анальный канал по типу брюшно-анальной резекции прямой кишки [Ерко И.П., Молошок А.А., Матвийчук О.В. Реконструктивно-восстановительные операции при раке толстой кишки // V Всероссийская конференция "Актуальные проблемы колопроктологии" с международным участием: Тез. докл. - Ростов-на-Дону, 2001. - С.125; Саламов К.Н., Жученко А.П., Москалев А.И. Выбор метода восстановления естественного пассажа по толстой кишке после операции Хартманна при "короткой" культе прямой кишки // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. - 2001. - №1. - С.56-61].
Недостатками этих способов являются то, что полное удаление культи прямой кишки требует ее полной мобилизации со всех сторон, что является травматичной манипуляцией и увеличивает риск развития тяжелых интраоперационных осложнений в связи с выраженным спаечным процессом глубоко в полости малого таза. Кроме того, удаление культи прямой кишки неизбежно сопровождается повреждением анатомических структур, составляющих замыкательный аппарат прямой кишки, и негативно скажется на анальной континенции.
Известны способы восстановления кишечной непрерывности после операции Гартмана у больных с короткой культей прямой кишки путем низведения ободочной кишки на промежность с сохранением культи прямой кишки. Данные способы различаются отношением низводимой ободочной кишки к культе прямой кишки.
Известен способ восстановления кишечной непрерывности путем низведения ободочной кишки через верхушку культи прямой кишки [Клиническая оперативная колопроктология: Руководство для врачей / Под редакцией Федорова В.Д., Воробьева Г.И., Ривкина В.Л. - М.: ГНЦ проктологии, 1994. - 432 с; Федоров В.Д., Рудин Э.П., Воробьев Г.И. Восстановление непрерывности толстой кишки после операции Гартмана // Хирургия. - 1980. - №7. - С.3-7].
Недостатками данного способа являются скопление слизи в просвете культи прямой кишки, эвакуацию которой затрудняет низведенная кишка; частое развитие рубцовых стриктур анастомоза, обусловленное тем, что формирование колоректального анастомоза такого типа подразумевает сростание разнородных тканей. Кроме того, существенным недостатком данного способа является проведение низводимой кишки через верхушку культи прямой кишки, то есть зону, в которой к моменту выполнения восстановительной операции часто сохраняется воспалительный процесс, нередко с наличием микроабсцессов.
Известен способ восстановления кишечной непрерывности путем низведения ободочной кишки через верхушку культи прямой кишки по Кнышу В.И. с выворачиванием слизистой низводимой кишки [Кныш В.И., Черкес В.Л. Восстановление непрерывности кишечной трубки после операции Гартмана // Хирургия. - 1996. - №6. - С.23-25; Черкес В.Л., Кныш В.И. Восстановление непрерывности кишечной трубки у больных с колостомой // Хирургия. - 1997. - №9. - С.19-22]. Суть данного способа заключается в том, что продольно рассекают конец низводимой кишки и выворачивают его в виде манжетки слизистой наружу, как это делается с мочеточником при пересадке в мочевой пузырь. При этом слизистая культи прямой кишки непосредственно контактирует со слизистой низводимой кишки, то есть происходит срастание однородных тканей.
Недостатком данного способа является скопление слизи в просвете культи прямой кишки, эвакуацию которой затрудняет низведенная кишка, а также проведение низводимой кишки через верхушку культи прямой кишки, в которой часто сохраняется воспалительный процесс.
Известен способ восстановления кишечной непрерывности по Ф.И.Гюльмамедову путем низведения ободочной кишки через демукозированную культю прямой кишки [Гюльмамедов Ф.И., Шлопов В.Г., Гюлъмамедов П.Ф., Мамедов Н.З. Реконструктивно-восстановительные операции у больных с илеоколостомой. - Севастополь: "Вебер", 2001. - 208 с; Гюльмамедов Ф.И., Миминошвили О.И., Гюльмамедов П.Ф., Кухто А.П., Кухто Г.К., Полунин Г.Е. Особенности выполнения восстановительных операций у больных с одноствольной колостомой // Клiнiчна хiрургiя. - 2003. - №6. - С.14-18], при котором иссекают слизистую культи прямой кишки и серозы трансплантата на расстоянии 5-6 см от края, после чего низводят ободочную кишку на промежность. Иссечение слизистой культи прямой кишки и серозы транспланата обеспечивает сопоставление однородных тканей, что способствует более надежному заживлению анастомоза и исключает развитие рубцовой стриктуры анастомоза. Кроме того, иссечение слизистой оболочки части культи прямой кишки позволяет предотвратить скопление в ней слизи, что во многом снижает возможность инфицирования полости малого таза.
Недостатком данного способа является скопление раневого отделяемого в просвете культи прямой кишки, эвакуацию которого затрудняет низведенная кишка, а также проведение низводимой кишки через верхушку культи прямой кишки, в которой часто сохраняется воспалительный процесс.
Известны способы восстановления кишечной непрерывности по В.Г.Сахаутдинову [Сахаутдинов В.Г., Талипов Р.А. О возможности переднего внесфинктерного низведения (сравнительная характеристика восстановительных операций после резекции прямой кишки по Гартману) // Вестник хирургии. - 1990. - №1. - C.115-118; Сахаутдинов В.Г., Талипов Р.А. Причины осложнений после восстановительных операций у больных, перенесших резекцию прямой кишки по Гартману с оставлением короткой культи. Пути снижения частоты осложнений // Вестник хирургии. - 1990. - №1. - С.31-35]. Суть его заключается в том, что при выполнении первого этапа низводят ободочную кишку через тазово-промежностный тоннель, сформированный путем рассечения тканей промежности и отделения задней стенки влагалища от передней стенки прямой кишки. Во время второго этапа, формируют колоректальный анастомоз "бок в бок" и ушивают промежностную внесфинктерную колостому. Преимуществами способа являются сохранность замыкательного аппарата прямой кишки и, в частности, пуборектальной петли, поскольку ободочная кишка низводится кпереди от культи прямой; уменьшение риска повреждения крупных венозных стволов крестцового сплетения из-за формирования тоннеля кпереди от культи прямой кишки; исключение возможности развития несостоятельности швов колоректального анастомоза вследствие двухэтапного характера операции.
Недостатком данного способа является невозможность его применения после операции Гартмана, выполненной в других учреждениях "классическим" способом, техническая сложность формирования анастомоза между низведенной кишкой и культей прямой кишки.
Известен способ восстановления кишечной непрерывности при помощи операции типа Дюамеля в модификации НИИ проктологии (г.Москва, Россия), выбранный в качестве прототипа [Алиев С.А. Пути улучшения результатов хирургического лечения непроходимости ободочной кишки опухолевого генеза // Вестник хирургии. - 1998. - №6. - С.34-39], который предполагает двухмоментное формирование колоректального анастомоза между низведенной ободочной кишкой и культей прямой кишки. На первом этапе производят формирование тоннеля позади культи прямой кишки до мышц тазового дна, рассекают заднюю стенку прямой кишки выше внутреннего сфинктера и низводят с избытком ободочную кишку на промежность. На втором этапе формируют колоректальный анастомоз. Техника выполнения этой операции состоит в следующем. Рассекают в продольном направлении тазовую брюшину. После рассечения рубцов в области культи прямой кишки и задней ее стенки формируют канал в ретроректальном пространстве. Завершив выделение культи прямой кишки и формирование канала в ретроректальном пространстве, мобилизуют ободочную кишку, иссекают колостому и готовят трансплантат для низведения ободочной кишки к уровню анастомоза. Подготовленный из ободочной кишки трансплантат фиксируют в специальном проводнике, конец которого вводят в канал и подводят к задней стенке прямой кишки. Хирург бригады, оперирующей со стороны промежности, вводит в прямую кишку ректальное зеркало и производит дивульсию анального сфинктера. С помощью проводника выпячивают заднюю стенку прямой кишки на высоте 4 см от наружного края ануса. Заднюю стенку прямой кишки рассекают на проводнике в поперечном направлении. Проводник проводят через это отверстие и на его раструбе иссекают треугольный лоскут в задней стенке прямой кишки. На стенку прямой кишки по линии разреза в верхнем и боковых углах накладывают шелковые швы, которые не завязывают и берут на держалки. Через разрез прямой кишки выводят проводник с фиксированной в нем ободочной кишкой, которую выводят с избытком, выступающим на 5-6 см от наружного края ануса. Ободочную кишку фиксируют к прямой кишке наложенными ранее на ее стенке швами. Избыток низведенной кишки фиксируют узловыми швами к перианальной коже. Второй этап хирургического вмешательства - отсечение избытка низведенной кишки и окончательное формирование колоректального анастомоза выполняется через 12-14 дней. С помощью ректального зеркала и подъемника производят дивульсию анального сфинктера. Поэтапно, начиная с правой стенки, иссекают избыток ободочной кишки по линии срастания стенок прямой и ободочной кишки. Накладывают узловые швы на стенки прямой и ободочной кишки с восстановлением непрерывности слизистых оболочек. После этого колоректальную шпору иссекают в виде треугольного лоскута, не доходящего своей вершиной на 1 см до ушитой культи прямой кишки. На стенки по линии рассечения накладывают узловые швы кетгутом с восстановлением непрерывности слизистых оболочек. В ободочную кишку выше анастомоза проводят газоотводную трубку и узкий мазевый тампон, которые удаляют на следующий день.
Основыми преимуществами данного способа являются исключения таких грозных осложнений как несостоятельность швов колоректального анастомоза, ретракция низведенной кишки. Способ позволяет уменьшить частоту гнойно-септических осложнений в послеоперационном периоде за счет исключения попадания кишечного содержимого в зону анастомоза. Иссечение колоректальной шпоры при короткой культе прямой кишки предотвращает образование каловых завалов в культе прямой кишки.
Основными недостатками данной операции являются, иссечение колостомы, что приводит к укорочению проксимального отдела ободочной кишки на толщину передней брюшной стенки и, соответственно, требует дополнительной мобилизации вышележащих отделов ободочной кишки; необходимость использования специального устройства - проводника, что требует специального оснащения и в этой связи способ не может быть использован в любом хирургическом отделении. К недостаткам данного способа относится срастание анастомозируемых поверхностей культи прямой кишки и стенки низводимой кишки, которое происходит на небольшой площади, равной толщине стенки культи прямой кишки. Кроме того, формирующийся колоректальный анастомоз непосредственно контактирует с инфицированным содержимым культи прямой кишки, что может привести к развитию осложнений (несостоятельности колоректального анастомоза, тазового абсцесса). К числу недостатков данного способа относится также сложность формирования колоректального анастомоза на втором этапе, конкретно - в сложности отсечения низведенной кишки в глубине культи прямой кишки по линии срастания стенок прямой и ободочной кишки, а также в сложности, а иногда и невозможности, наложения узловых швов в глубине культи прямой кишки при узком тазе, для восстановления непрерывности слизистых оболочек.
Изобретение решает задачу обеспечения возможности восстановления кишечной непрерывности после операции Гартмана у пожилых и ослабленных больных с тяжелыми сопутствующими заболеваниями при наличии короткой культи прямой кишки, в том числе при узком тазе.
Поставленная задача решается тем, что при выполнении двухэтапной операции по восстановлению кишечной непрерывности на первом этапе мобилизованный проксимальный отрезок толстой кишки высекают из брюшной стенки с сохранением всей его длины; низведение производят через тоннель сформированный между отсепарованной слизистой оболочкой задней полуокружности культи прямой кишки и задней полуокружностью сфинктера прямой кишки; причем в сформированном тоннеле помещают рубцово измененный участок мобилизованного проксимального отрезка ободочной кишки, который ранее располагался в толще брюшной стенки, а на втором этапе отсечение избытка низведенной кишки с восстановлением непрерывности слизистых оболочек культи прямой кишки и низведенной ободочной кишки производят на уровне перианальной кожи, рассечение колоректальной шпоры производят при помощи сшивающего аппарата.
Новым в заявляемом способе является то, что сохраняют рубцово-измененный участок стенки проксимального отдела ободочной кишки, который находился в толще брюшной стенки. Кроме того, низведение мобилизованного проксимального отрезка ободочной кишки на промежность производят не через культю прямой кишки, а через тоннель, сформированный между отсепарованной слизистой задней полуокружности культи прямой кишки и сфинктером. При этом, рубцово измененный участок мобилизованного проксимального отрезка ободочной кишки, который ранее располагался в толще брюшной стенки, помещают в тоннеле. Новым в заявляемом способе является также то, что на втором этапе отсечение избытка низведенной кишки с восстановлением непрерывности слизистых оболочек культи прямой кишки и низведенной ободочной кишки производят на уровне перианальной кожи, а рассечение колоректальной шпоры производят при помощи сшивающего аппарата.
Сущность способа поясняется фиг.1-12.
На фиг.1 показано рассечение брюшины малого таза и формирование тоннеля позади культи прямой кишки до мышц тазового дна.
1 - направление рассечения брюшины малого таза;
2 - брюшина малого таза;
3 - рассечение ретроректальных тканей позади культи прямой кишки;
4 - культя прямой кишки.
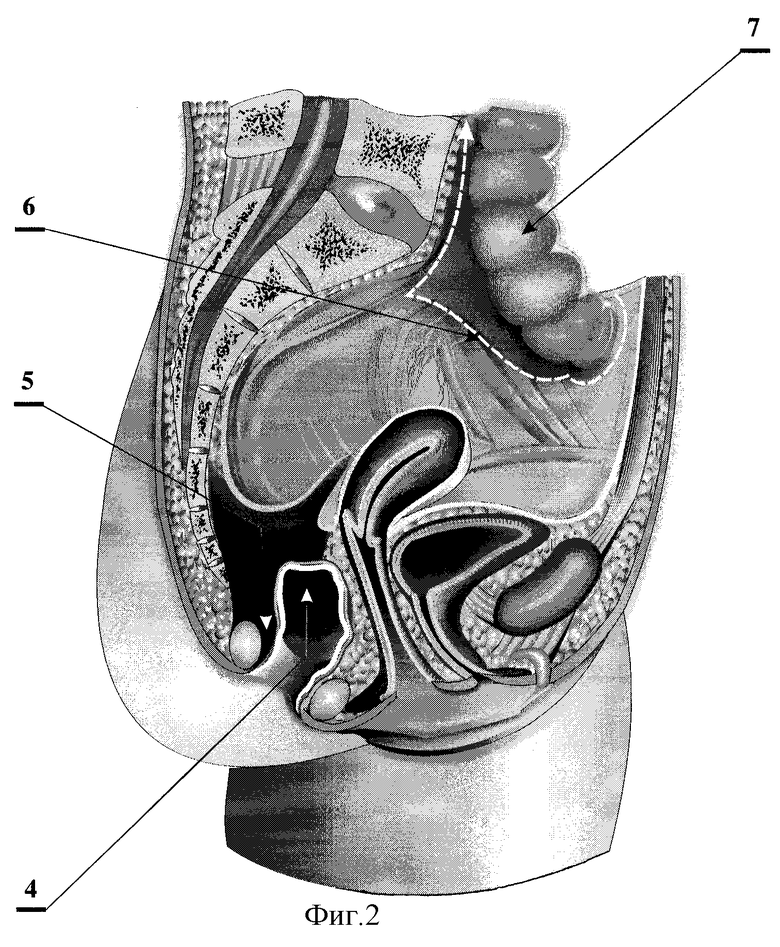
На фиг.2 показан сформированный тоннель позади культи прямой кишки и мобилизация проксимального отрезка толстой кишки.
4 - культя прямой кишки;
5 - тоннель, сформированный позади культи прямой кишки до мышц тазового дна;
6 - мобилизация проксимального отрезка толстой кишки;
7 - проксимальный отрезок толстой кишки.
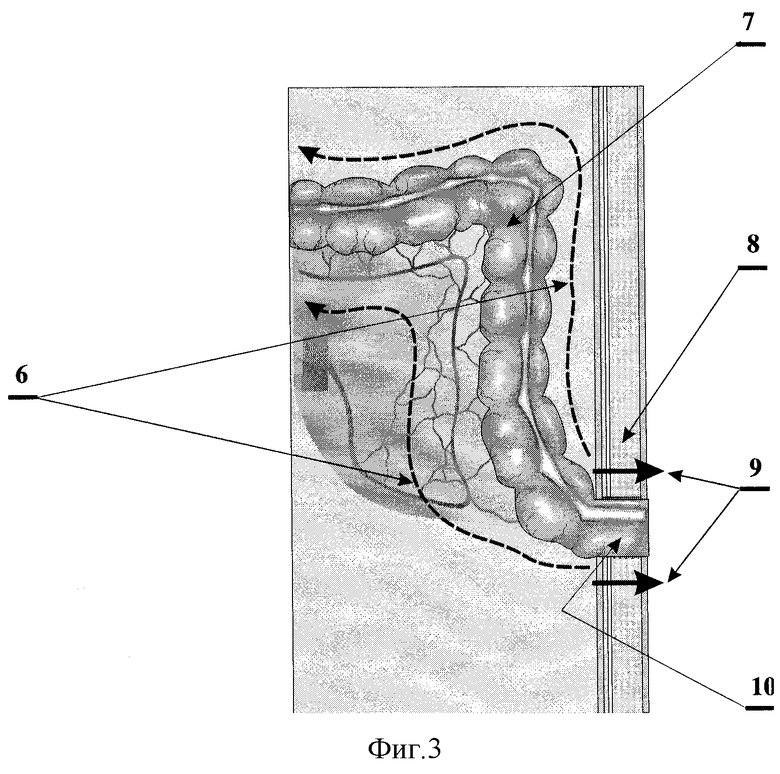
На фиг.3 показано высечение из толщи брюшной стенки участка проксимального отрезка толстой кишки, выведенного в виде колостомы.
6 - мобилизация проксимального отрезка толстой кишки;
7 - проксимальный отрезок толстой кишки;
8 - брюшная стенка;
9 - направление высечения из брюшной стенки участка проксимального отрезка толстой кишки, расположенного в толще брюшной стенки;
10 - участок проксимального отрезка толстой кишки, расположенный в толще брюшной стенки.
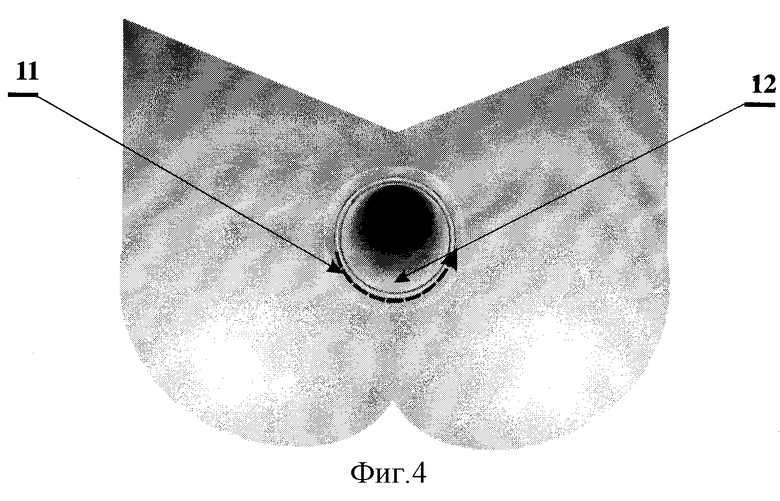
На фиг.4 показано рассечение со стороны промежности слизистой оболочки задней полуокружности культи прямой кишки.
11 - направление рассечения слизистой оболочки задней полуокружности культи прямой кишки;
12 - слизистая оболочка задней полуокружности культи прямой кишки.
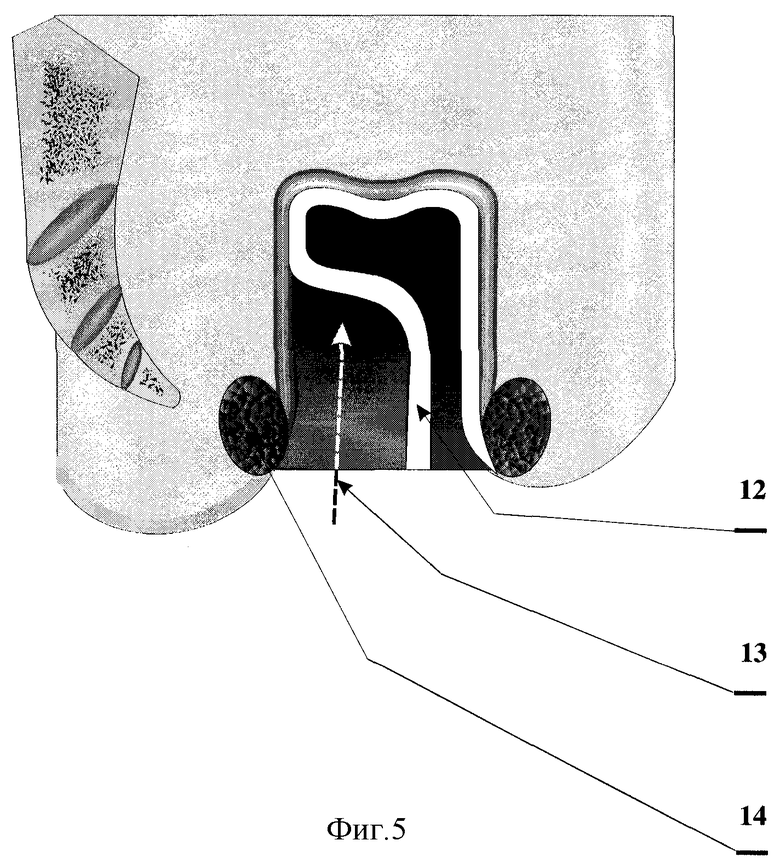
На фиг.5 показано отсепаровывание слизистой оболочки задней полуокружности культи прямой кишки выше уровня сфинктера.
12 - слизистая оболочка задней полуокружности культи прямой кишки;
13 - отсепаровывание слизистой оболочки задней полуокружности культи прямой кишки;
14 - сфинктер прямой кишки.
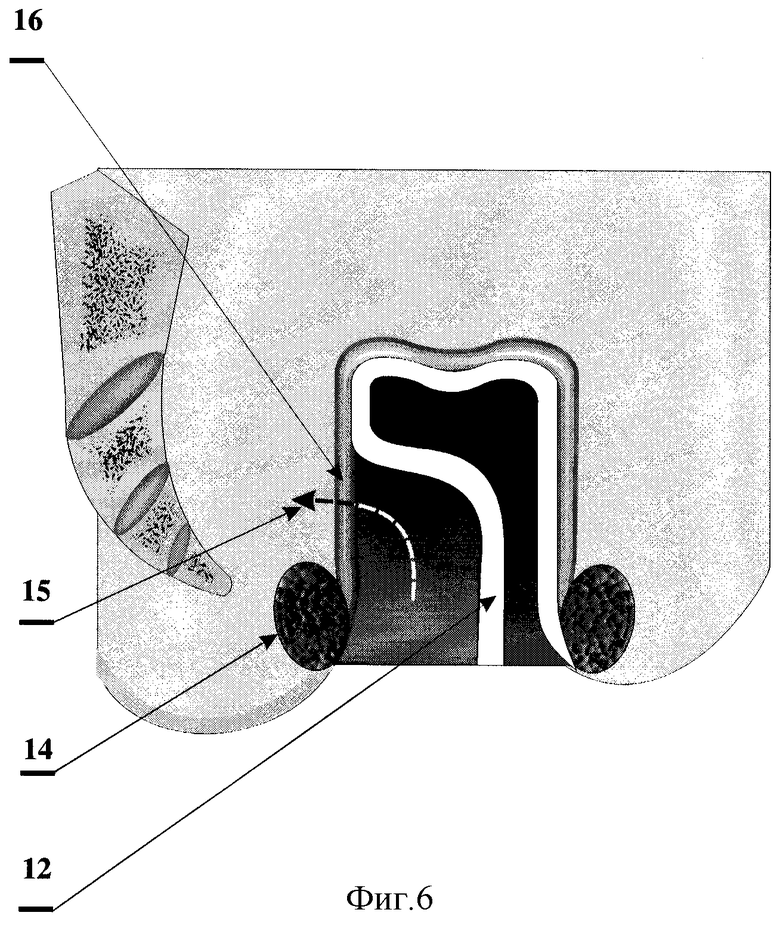
На фиг.6 показано пересечение мышечной и адвентициальной оболочек задней полуокружности культи прямой кишки выше сфинктера прямой кишки.
12 - слизистая оболочка задней полуокружности культи прямой кишки;
14 - сфинктер прямой кишки;
15 - направление пересечения мышечной и адвентициальной оболочек культи прямой кишки;
16 - мышечная и адвентициальная оболочки культи прямой кишки.
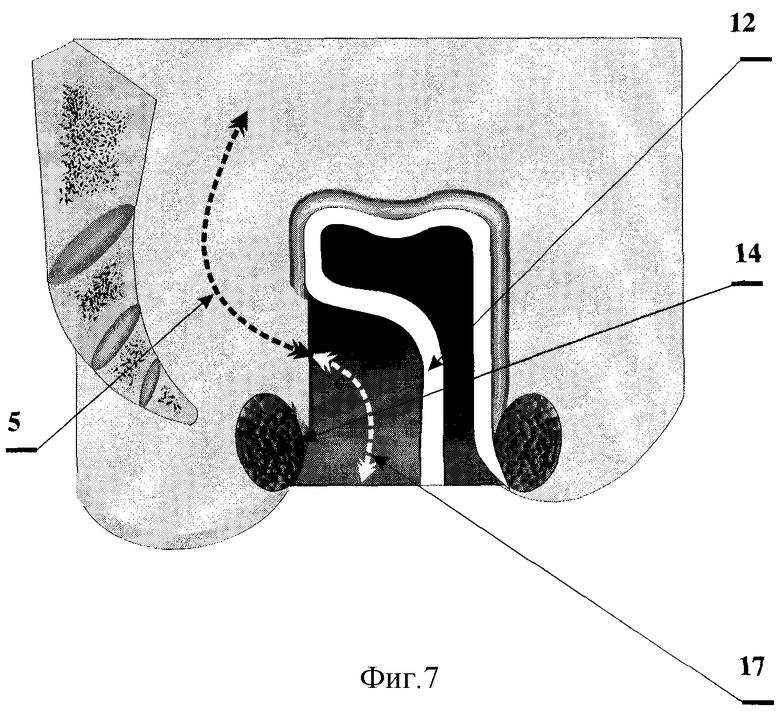
На фиг.7 показано соединение тоннеля, образованного со стороны брюшной полости позади культи прямой кишки с тоннелем, образованным со стороны промежности между отсепарованной слизистой оболочкой культи прямой кишки и сфинктером.
5 - тоннель, сформированный позади культи прямой кишки до мышц тазового дна;
12 - слизистая оболочка задней полуокружности культи прямой кишки;
14 - сфинктер прямой кишки;
17 - тоннель, сформированный со стороны промежности между отсепрованной слизистой оболочкой задней полуокружности культи прямой кишки и сфинктером прямой кишки.
На фиг.8 показано низведение мобилизованного проксимального отрезка толстой кишки на промежность и размещение участка проксимального отрезка толстой кишки, ранее располагавшегося в толще передней брюшной стенки, в тоннеле между отсепарованной слизистой оболочкой задней полуокружности культи прямой кишки и сфинктером прямой кишки.
7 - проксимальный отрезок толстой кишки;
10 - участок проксимального отрезка толстой кишки, расположенный в толще брюшной стенки;
12 - слизистая оболочка задней полуокружности культи прямой кишки;
14 - сфинктер прямой кишки.
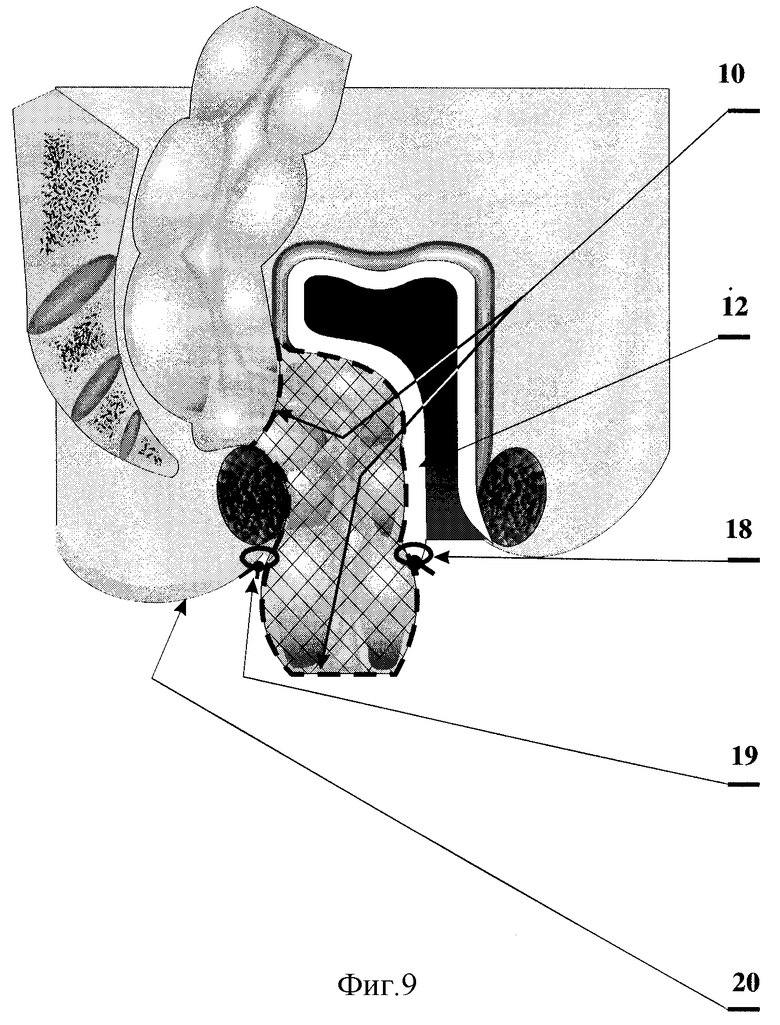
На фиг.9 показана фиксация низведенной кишки к отсепарованной слизистой оболочке задней полуокружности культи прямой кишки и перианальной коже.
10 - участок проксимального отрезка толстой кишки, расположенный в толще брюшной стенки;
12 - слизистая оболочка задней полуокружности культи прямой кишки;
18 - узловые швы, фиксирующие переднюю полуокружность низведенной кишки к задней полуокружности отсепарованной слизистой оболочки культи прямой кишки;
19 - узловые швы, фиксирующие заднюю полуокружность низведенной кишки к перианальной коже;
20 - перианальная кожа.
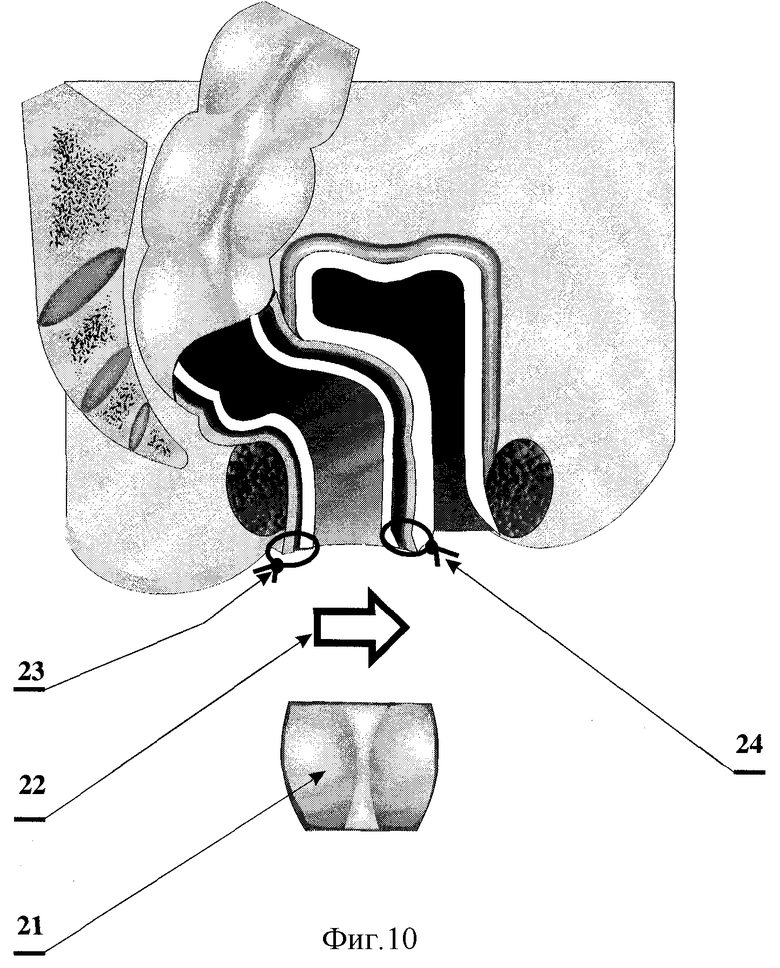
На фиг.10 показано отсечение избытка низведенной кишки и фиксация стенки низведенной кишки узловыми швами к перианальной коже и отсепарованной слизистой оболочке задней полуокружности культи прямой кишки.
21 - избыток низведенной кишки;
22 - отсечение избытка низведенной кишки;
23 - узловые швы, фиксирующие заднюю полуокружность низведенной кишки к перианальной коже;
24 - узловые швы, фиксирующие переднюю полуокружность низведенной кишки к отсепарованной слизистой оболочке задней полуокружности культи прямой кишки.
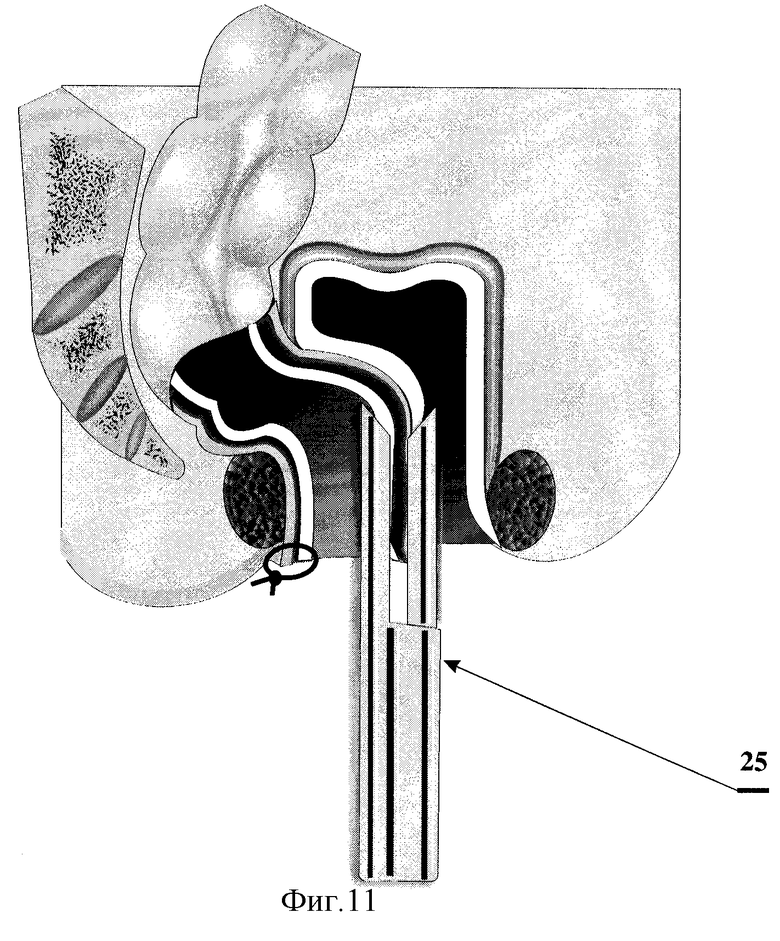
На фиг.11 показано прошивание и рассечение аппаратом НЖКА передней стенки низведенной кишки и слизистой оболочки задней полуокружности культи прямой кишки.
25 - аппарат НЖКА, прошивающий и рассекающий переднюю стенку низведенной кишки и слизистую оболочку задней полуокружности культи прямой кишки.
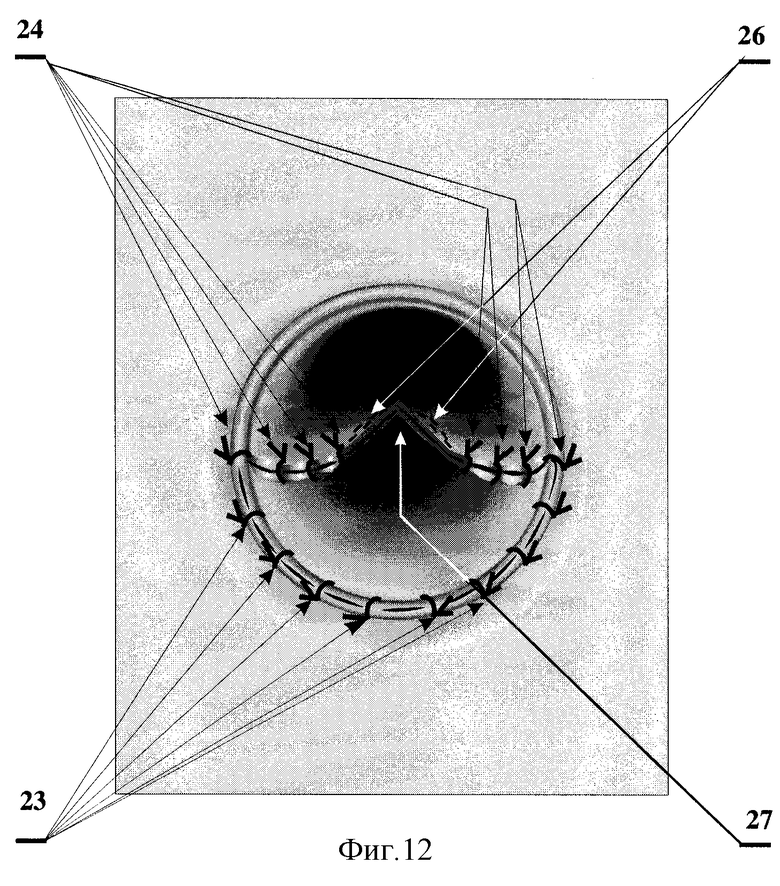
На фиг.12 показаны сшитые между собой и рассеченные передняя стенка низведенной кишки и слизистая оболочка задней полуокружности культи прямой кишки.
23 - узловые швы, фиксирующие заднюю полуокружность низведенной кишки к перианальной коже;
24 - узловые швы, фиксирующие переднюю полуокружность низведенной кишки к отсепарованной слизистой оболочке задней полуокружности культи прямой кишки;
26 - линия аппаратного шва, сшивающего переднюю стенку низведенной кишки и слизистую оболочку задней полуокружности культи прямой кишки;
27 - рассечение сшитых между собой передней стенки низведенной кишки и слизистой оболочки задней полуокружности культи прямой кишки.
Способ осуществляют следующим образом.
На первом этапе: рассекают 1 брюшину малого таза 2. Рассекают 3 ретроректальные ткани (спайки и остатки ретроректальной клетчатки), формируя таким образом позади культи прямой кишки 4 тоннель 5 до мышц тазового дна. Мобилизуют 6 проксимальный отрезок толстой кишки 7. При этом участок 10 проксимального отрезка толстой кишки 7, выведеный через брюшную стенку 8 в виде колостомы, высекают 9 из толщи брюшной стенки 8. При этом длина проксимального отрезка, высеченного из толщи передней брюшной стенки, сохраняется прежней, а просвет его временно закрывают узловыми швами. На ушитый конец мобилизованного проксимального отрезка толстой кишки надевают резиновый колпачек, который фиксируют лигатурой непосредственно под швами. После этого мобилизованный проксимальный отрезок толстой кишки помещают в малый таз в тоннель позади культи прямой кишки. Со стороны промежности производят дивульсию сфинктера. Рассекают 11 слизистую оболочку 12 задней полуокружности культи прямой кишки на границе слизистой оболочки с перианальной кожей. Затем отсепаровывают 13 слизистую оболочку 12 задней полуокружности культи прямой кишки выше уровня сфинктера прямой кишки 14. Пересекают 15 мышечную и адвентициальную оболочки 16 задней полуокружности культи прямой кишки выше сфинктера прямой кишки 14. В результате этого тоннель 17, сформированный со стороны промежности между отсепарованной слизистой оболочкой 12 задней полуокружности культи прямой кишки и сфинктером прямой кишки 14 соединяется с тоннелем 5, образованным позади культи прямой кишки со стороны брюшной полости. Низводят мобилизованный проксимальный отрезок толстой кишки 7 на промежность с избытком в 4-5 см. При этом участок 10 проксимального отрезка толстой кишки 7, который ранее располагался в толще передней брюшной стенки, помещают в тоннеле между отсепарованной слизистой оболочкой 12 задней полуокружностм культи прямой кишки и сфинктером прямой кишки 14. Фиксируют низведенную кишку по передней полуокружности узловыми швами 18 к задней полуокружности отсепарованной слизистой облочки 12 культи прямой кишки. Фиксируют низведенную кишку по задней полуокружности узловыми швами 19 к перианальной коже 20.
На втором этапе, через 10-14 дней, после приживления низведенной кишки ее избыток 21 отсекают 22. Стенку низведенной кишки по задней полуокружности фиксируют узловыми швами 23 к перианальной коже, а по передней полуокружности - узловыми швами 24 к отсепарованной слизистой оболочке задней полуокружности культи прямой кишки. При помощи аппарата НЖКА 25 прошивают 26 и рассекают 27 переднюю стенку низведенной кишки и слизистую оболочку задней полуокружности культи прямой кишки. Таким образом формируют соустье между низведенной кишкой и культей прямой кишки.
Примеры конкретного выполнения способа.
1. Больная Х., 1947 г.р., ИБ №5727, оперирована 15.02.2000 г. в ургентном порядке (г.Павлоград, Днепропетровской обл.) - операция Гартмана. После операции оставлена культя прямой кишки длиной 13 см, при этом она была распластана по крестцу, что затрудняло ее выделение из рубцовых сращений для анастомоза. Попытка восстановления непрерывности толстой кишки была предпринята через 4 мес. в г.Днепропетровске и через 6 мес. в г.Киеве закончились неудачей вследствие недостаточной длины трансплантата, кроме того, при пережатии магистральных сосудов имело место нарушение кровоснабжения левой половины ободочной кишки.
В октябре 2000 г. больная поступила в проктологическое отделение Донецкого областного противоопухолевого центра (ДОПЦ), где 16.10.2000 г. ей была выполнена операция по восстановлению непрерывности толстой кишки по Дюамелю. Было выполнено выделение сигмовидной кишки из передней брюшной стенки по заявляемому способу, вследствие чего получен трансплантат достаточной для низведения длины (+5 см). Послеоперационный период без осложнений. II этап операции 30.10.2000 - формирование колоректального анастомоза аппаратным швом посредством НЖКА. Больная выписана на 14 день в удовлетрорительном состоянии.
Преимуществами заявляемого способа является то, что сохранение располагавшегося в брюшной стенке отрезка кишки выведенного в виде колостомы, позволяет получить трансплантат из ободочной кишки достаточной длины без ее дополнительной мобилизации. Низведение ободочной кишки на промежность через тоннель, сформированный между отсепарованной слизистой задней полуокружности культи прямой кишки и сфинктером, позволяют обеспечить большую площадь соприкосновения сростаемых поверхностей, исключает их контакт с инфицированным содержимым культи прямой кишки. Существенным преимуществом заявляемого способа является то, что отсечение избытка низведенной кишки и восстановление непрерывности слизистых оболочек на втором этапе производят на уровне перианальной кожи. Это проще, легче в выполнении и значительно надежнее, чем выполнение подобной процедуры в глубине культи прямой кишки. Кроме того, использование сшивающего аппарата НЖКА-60 для рассечения колоректальной шпоры, позволяет без особых сложностей произвести рассечение сросшихся между собой слизистой задней полуокружности культи прямой кишки и передней стенки низведенной кишки на длину 5-6 см. Следует также отметить, что выполнение заявляемого способа производят при помощи стандартного медицинского инструментария и сшивающих аппаратов, которые общедоступны.
Всего по заявленному способу прооперировано 15 больных.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЭНТЕРОЦИСТОПЛАСТИКИ | 2000 |
|
RU2163093C1 |
| СПОСОБ ФОРМИРОВАНИЯ ОДНОРЯДНОГО ДУБЛИКАТУРНОГО ТОЛСТОКИШЕЧНОГО АНАСТОМОЗА | 2003 |
|
RU2273459C2 |
| СПОСОБ ВОССТАНОВЛЕНИЯ НЕПРЕРЫВНОСТИ ТОЛСТОЙ КИШКИ | 2010 |
|
RU2444313C2 |
| СПОСОБ ЭНДОФАСЦИАЛЬНОЙ РЕЗЕКЦИИ ПРЯМОЙ КИШКИ | 2001 |
|
RU2217060C2 |
| СПОСОБ ВОССТАНОВЛЕНИЯ НЕПРЕРЫВНОСТИ ТОЛСТОЙ КИШКИ | 2003 |
|
RU2261053C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РАКА ТОЛСТОЙ КИШКИ | 2014 |
|
RU2556618C1 |
| СПОСОБ РЕЗЕКЦИИ ПРЯМОЙ КИШКИ ПО ПОВОДУ РАКА | 2000 |
|
RU2165738C1 |
| Способ резекции толстой кишки | 1985 |
|
SU1286170A1 |
| СПОСОБ ФОРМИРОВАНИЯ ПИЩЕВОДНО-КИШЕЧНОГО АНАСТОМОЗА И ЗОНД ДЛЯ ЕГО ОСУЩЕСТВЛЕНИЯ | 2007 |
|
RU2349270C2 |
| СПОСОБ ПЛАСТИЧЕСКОГО ЗАМЕЩЕНИЯ ПРЯМОЙ КИШКИ ПРИ РАКЕ НИЖНЕАМПУЛЯРНОГО ОТДЕЛА | 2003 |
|
RU2250755C2 |
Изобретение относится к медицине, колопроктологии, и может быть использовано для восстановления кишечной непрерывности после операции Гартмана. У больных с короткой культей после операции Гартмана на первом этапе высекают из брюшной стенки проксимальный отдел толстой кишки. Низводят проксимальный отдел толстой кишки через тоннель между слизистой оболочкой задней полуокружности культи и задней полуокружностью внутреннего сфинктера прямой кишки. Помещают в тоннель рубцово-измененный участок проксимального отдела ободочной кишки. На втором этапе отсекают избыток низведенной кишки. Восстанавливают непрерывность слизистых оболочек культи прямой кишки и низведенной кишки на уровне перианальной кожи. Рассекают колоанальную шпору при помощи сшивающего аппарата. Способ позволяет восстановить кишечную непрерывность после операции Гартмана при наличии короткой культи прямой кишки. 12 ил.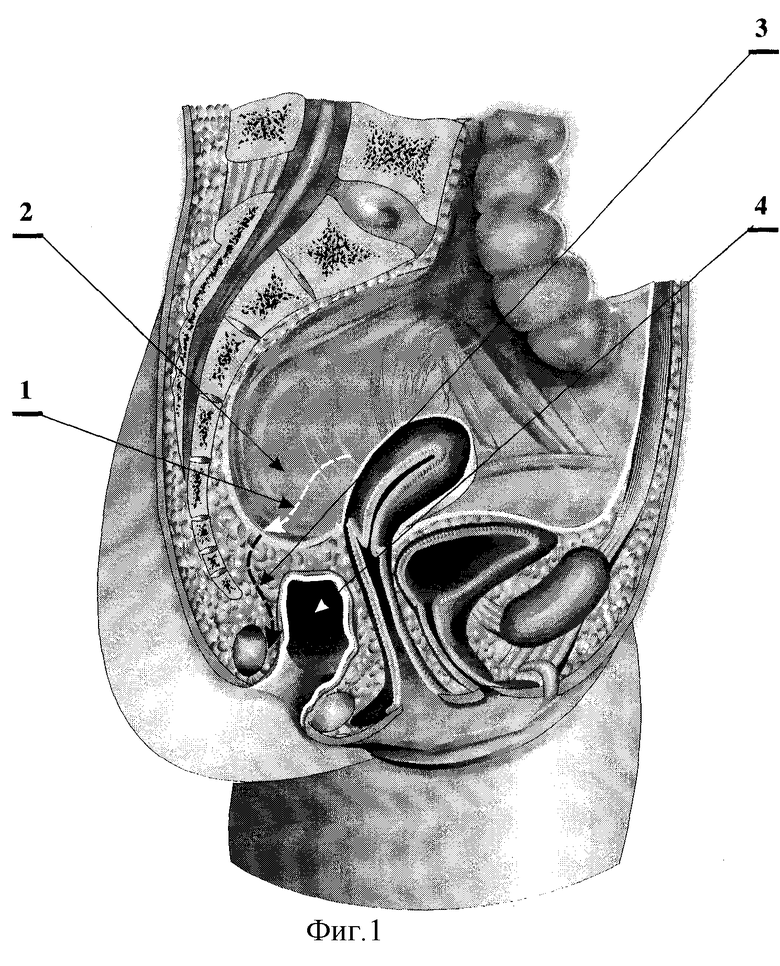
Способ восстановления кишечной непрерывности у больных с короткой культей прямой кишки после операции Гартмана, включающий на первом этапе мобилизацию задней полуокружности культи прямой кишки, мобилизацию проксимального отдела ободочной кишки, ликвидацию колостомы, низведение проксимального отдела ободочной кишки на промежность с избытком, на втором этапе - отсечение избытка низведенной кишки, восстановление непрерывности слизистых оболочек культи прямой кишки и низведенной кишки, рассечение колоректальной шпоры, отличающийся тем, что на первом этапе мобилизованный проксимальный отдел толстой кишки высекают из брюшной стенки с сохранением всей его длины, низведение проводят через тоннель, сформированный между отсепарованной слизистой оболочкой задней полуокружности культи прямой кишки и задней полуокружностью внутреннего сфинктера прямой кишки, помещая в сформированном тоннеле рубцово-измененный участок мобилизованного проксимального отрезка ободочной кишки, который ранее располагался в толще брюшной стенки, а на втором этапе отсекают избытки низведенной кишки, восстанавливают непрерывность слизистых оболочек культи прямой кишки и низведенной кишки на уровне перианальной кожи, рассекают колоректальную шпору при помощи сшивающего аппарата.
| АЛИЕВ С.А | |||
| Пути улучшения результатов хирургического лечения непроходимости ободочной кишки опухолевого генеза | |||
| Вестник хирургии, 1998, 6, 34-39 | |||
| Способ лечения диффузного полипоза толстой кишки | 1986 |
|
SU1461421A1 |
| Способ восстановления кишечной непрерывности после резекции прямой кишки по Гартману | 1984 |
|
SU1364311A1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЗЛОКАЧЕСТВЕННЫХ НОВООБРАЗОВАНИЙ ПРЯМОЙ И СИГМОВИДНОЙ КИШОК | 1999 |
|
RU2178268C2 |
| ЛИТТМАНН И | |||
| Брюшная хирургия, 1970, 385-386 | |||
| БОНДАРЬ Г.В | |||
| и др | |||
| Брюшно-анальная резекция прямой кишки по поводу рака: | |||
Авторы
Даты
2006-04-20—Публикация
2005-03-22—Подача