Изобретение относится к медицине, в частности к разделу инфекционные болезни, ВИЧ-инфекция, туберкулез.
Туберкулез может возникать на любой фазе развития ВИЧ-инфекции, а его клинические проявления четко соответствуют степени нарушения иммунного статуса пациента. На ранних этапах ВИЧ-инфекции, когда иммунный статус пациента нарушен лишь частично, туберкулезный процесс проявляется типичной для него картиной. Процесс поражает преимущественно верхние отделы легких, формируются каверны, и в целом туберкулез представляется таким же, как и в период до появления ВИЧ.
По мере нарастания иммунодефицита проявления туберкулеза становятся все более атипичными. Появляются признаки, характерные для первичного периода туберкулезной инфекции, все более частыми становятся поражения внутригрудных лимфатических узлов, нижнедолевые локализации процесса, внелегочные и диссеминированные процессы. В случаях выраженного иммунодефицита (CD<0,2×109/л) у лиц, уже больных туберкулезом, может происходить диссеминация процесса, что в свою очередь нередко приводит к генерализации туберкулеза и даже смертельному исходу. Анализ данных о больных туберкулезом, сочетанным с ВИЧ-инфекцией, показал, что нередко у этой категории больных развитие диссеминированного туберкулеза расценивали как проявление поздних стадий ВИЧ-инфекции (стадии 4Б, 4В и 5), в связи с чем, им необоснованно назначали соответствующее поздним стадиям ВИЧ-инфекции лечение и диспансерное наблюдение (Покровский В.В., 2006).
Таким образом, по мере развития иммунодефицита и перехода ВИЧ-инфекции в поздние стадии клинико-морфологические симптомы туберкулеза значительно усугубляются. Учитывая вышеизложенное, в целях своевременного выявления туберкулеза целесообразно после установления диагноза ВИЧ-инфекции и до развития стадий выраженного иммунодефицита определять больных, входящих в группу высокого риска заболевания туберкулезом, для последующего динамического наблюдения за ними фтизиатра и своевременного назначения химиопрофилактики или лечения туберкулеза. С этой целью используются следующие методы диагностики: осмотр, физикальное обследование, рентгенологические (в том числе компьютерная томография), туберкулинодиагностика, серологические (ИФА на антитела к микобактериям туберкулеза), бактериологические (люминесцентная бактериоскопия, бактериопосев), гистологический. Для скрининга туберкулеза используются флюорографическое исследование органов грудной клетки (либо R-графия), проба Манту.
Каждый из этих методов имеет свои преимущества и недостатки. К примеру, активный туберкулез, в сочетании с ВИЧ-инфекцией, имеет множество клинических проявлений и может скрываться под видом других заболеваний. Легочный туберкулез протекает с образованием каверн, инфильтратов в верхних долях, сопровождается пневмониями и фиброзными изменениями в легких. У больных ВИЧ-инфекцией со стадией 4Б на фоне более глубокого поражения иммунной системы начинает развиваться синдром приобретенного иммунодефицита. В структуре туберкулеза в этот период исчезают формы с преимущественно продуктивными процессами. Туберкулезный процесс в легких становится более распространенным, а при морфологическом исследовании начинают все чаще регистрировать ареактивную картину. Но наибольшие клинико-морфологические изменения появляются в 4В и 5 стадиях, при которых в структуре форм туберкулеза преобладают диссеминированные процессы и туберкулез внутригрудных лимфатических узлов, составляя суммарно 61,4%. У 36% больных в этот период имела место генерализация туберкулезного процесса (Michailidis С. et al., 2005). При этом в среднем поражались 6 органов, чаще это легкие (97,8%), селезенка, печень, почки (по 13,6% соответственно), лимфатические узлы (11,6%), мозговые оболочки и мозговое вещество (5,8%). Клинические проявления туберкулеза легких обычно остаются одинаковыми у больных с ВИЧ-инфекцией и без нее. Однако жалобы на кашель отмечаются реже, что может быть связано с менее частым развитием каверн, ослаблением воспалительных реакций и раздражения слизистой оболочки бронхов в результате снижения клеточного иммунитета. Точно так же более редкими становятся кровохарканья из-за слабой выраженности процессов казеозного некроза бронхиальных артерий у ВИЧ-инфицированных больных. Диагноз туберкулеза может быть затруднен у больных с продвинутыми стадиями ВИЧ-инфекции, в связи с тем, что вместо верхнедолевых полостных инфильтратов, типичных для реактивации болезни, у них могут выявляться признаки, более свойственные первичному туберкулезу с внутригрудной лимфаденопатией, нижнедолевыми инфильтратами, плевральным выпотом или даже нормальной рентгенографической картиной. Обычно у таких больных есть симптомы: кашель, утомляемость, потеря веса, ночные поты. Установлено также, что туберкулез является наиболее частой причиной длительной лихорадки у ВИЧ-инфицированных. Полости распада на поздних стадиях ВИЧ-инфекции имели место только в 20-36% случаев, что связано с резким снижением экссудативно-пролиферативных процессов на фоне тяжелого иммунодефицита, что, в свою очередь, приводит к быстрой диссеминации туберкулезного процесса. Диссеминированный туберкулез часто проявляется появлением по всем легочным полям мелких полиморфных или мономорфных очагов средней интенсивности и в ряде случаев яркая клиническая картина опережала на 4-14 недель появление диссеминации. Среди клинических проявлений преобладают явления выраженной интоксикации, мучительный кашель, не приносящий облегчения, скудная вязкая мокрота и у трети больных обнаруживают кахексию. Вдвое чаще у ВИЧ-позитивных пациентов встречаются внелегочные формы туберкулеза. Внелегочный туберкулез на фоне ВИЧ-инфекции наиболее часто проявляется в виде лимфаденопатии, серозных выпотов (в полости плевры, брюшины и в полость перикарда), а также диссеминированного или милиарного туберкулеза (Карачунский М.А., 2000). Внелегочный туберкулез может поражать ЦНС, желудочно-кишечный тракт, позвоночник, а также кости и суставы (Фролова О.П., 2002).
Бактериоскопия мазков мокроты остается основополагающим методом диагностики туберкулеза, даже в районах со значительным распространением ВИЧ-инфекции. Тем не менее, число случаев с отрицательными результатами бактериоскопии мазков мокроты среди больных туберкулезом легких в сочетании с ВИЧ-инфекцией несколько выше, чем среди больных только туберкулезом (Gebrekristos H.T. et al., 2005). Кроме того, в мазках мокроты у ВИЧ-инфицированных больных обычно обнаруживают меньшее количество микобактерий, чем у ВИЧ-отрицательных пациентов. Из-за этого кислотоустойчивые микобактерии могут остаться незамеченными, если не была просмотрена вся площадь мазка под микроскопом с большим увеличением. Полости распада на поздних стадиях ВИЧ-инфекции отмечаются нечасто, что связано с резким снижением экссудативно-пролиферативных процессов на фоне тяжелого иммунодефицита. Возможно, поэтому количество бактериовыделителей среди больных на поздних стадиях ВИЧ-инфекции составляет всего 19%.
Кожные туберкулиновые тесты имеют ограниченное значение при диагностике туберкулеза у взрослых, хотя они весьма информативны при изучении распространенности туберкулеза в обществе, особенно на ранних стадиях ВИЧ-инфекции. При активном туберкулезе кожные реакции на туберкулин могут становиться отрицательными. Туберкулиновые пробы на поздних стадиях ВИЧ-инфекции в большинстве случаев являются неинформативными, в то время как на ранних стадиях частота их выявления не отличается от таковой у больных туберкулезом без ВИЧ-инфекции.
Рентгенография грудной клетки должна проводиться всем больным при подозрении на туберкулез легких при отрицательных результатах бактериоскопии мазков мокроты и отсутствии эффекта от назначения антибиотиков широкого спектра действия. Бронхиты и пневмонии, вызванные Streptococcus pneumoniae и Haemophilus influenzae и другими обычными патогенами, весьма часто развиваются у ВИЧ-инфицированных лиц. Рентгенологических признаков, патагномоничных только для туберкулеза легких, не существует, хотя классическими ориентирами при этом заболевании остаются апикальное расположение процесса, формирование каверн, фиброзирование и сморщивание легкого, а также обызвествление. Подобная типичная картина наблюдается у ВИЧ-инфицированных больных с пока еще относительно сохраненным иммунитетом. По мере нарастания иммунодефицита картина изменений в легких становится все более атипичной. Инфильтративные изменения все чаще локализуются в нижних отделах легких, увеличиваются внутригрудные лимфатические узлы. Нередко рентгенологическая картина легких остается нормальной. Нетуберкулезные заболевания легких у таких больных также могут проявляться как характерной, так и атипичной рентгенологической картиной. Это обстоятельство необходимо учитывать при дифференциальной диагностике, особенно у больных с отрицательными результатами бактериоскопии мазков мокроты. Наиболее частыми поражениями легких, напоминающими туберкулез у ВИЧ-инфицированных больных, являются бактериальные пневмонии, а также пневмония, вызванная Pneumocystis carinii, саркома Калоши, грибковые инфекции и нокардиоз. Особую сложность представляют случаи, в которых диссеминация в легких вообще рентгенологически не регистрируется. При этом нередко имеет место нечетко выраженный на рентгенограмме туберкулез внутригрудных лимфатических узлов. А в отдельных случаях и жалобы на кашель вообще отсутствуют. Проспективное наблюдение за данной категорией больных, а чаще ретроспективный анализ таких случаев показали, что многие из пациентов, до выявления туберкулеза (в том числе и посмертно), на протяжении нескольких месяцев жаловались только на периодические подъемы температуры до 39 градусов и выше, резкую потливость и слабость (Фролова О.П., 2006). Анализ причин смерти у лиц, имевших активный туберкулезный процесс на поздних стадиях ВИЧ-инфекции, показал, что он оказался ведущей причиной смерти в 38,5% случаев.
Известно, что развитие активной туберкулезной инфекции на фоне инфекции ВИЧ усугубляет иммунологические нарушения. Туберкулез вызывает нарушения иммунной системы сам по себе, что подтверждается изменениями в иммунном статусе у ВИЧ-негативных лиц, больных туберкулезом (Черешнев В.А. Иммунология воспаления: роль цитокинов. /В.А.Черешнев, Е.И.Гусев//Мед. иммунология. - 2002. - С.88-92). Исследования цитокиновой регуляции механизмов развития туберкулезной инфекции у ВИЧ-инфицированных немногочисленны и нередко противоречивы. Поэтому особый интерес вызывает изучение воздействия обоих возбудителей на иммунную систему и их взаимное влияние представляется весьма сложным. Как уже отмечалось, защита от туберкулеза связана с Thl ответом. При сочетании туберкулеза с ВИЧ отмечено увеличение уровня провоспалительных цитокинов в сыворотке крови, что определяет степень иммунной активации в индивидуумах с ВИЧ-инфекцией и туберкулезом, особенно при сниженном количестве CD4+ (В.К.Козлов, М.Н.Калинина, В.Н.Егорова, 2001). М.А.Карачунским (Карачунский М.А. Тубркулез при ВИЧ-инфекции. // Проблемы туберкулеза. - 2000 - №1. - С.47-52)) установлено, что под влиянием ВИЧ-инфекции у больных туберкулезом увеличивалась продукция ИЛ-4 и ИЛ-8 и изменялся весь профиль секреции цитокинов. Эти сдвиги не зависели от количества CD4+ и СD8+-лимфоцитов, но непосредственно коррелировали с прогрессированием СПИДа. Отмечено, что уровни ИФН-γ и ФНО-α заметно снижены у пациентов с коинфекцией ВИЧ/туберкулез.
Таким образом, иммунопатогенез ВИЧ-инфекции и туберкулеза как моноинфекций достаточно хорошо изучен. Понимание механизмов, лежащих в основе синергичного взаимодействия ВИЧ и туберкулеза, может привести к улучшению стратегий контроля обеих инфекций в качестве дополнительных критериев диагностики.
Задача изобретения - разработка способа ранней диагностики туберкулеза с учетом частоты встречаемости клинико-лабораторных параметров у ВИЧ-инфицированных больных по материалам прогностических исследований сравнительного анализа.
Технический результат - повышение качества и сокращение времени ранней диагностики туберкулезной инфекции при ВИЧ-инфекции.
Заявляемый способ ранней диагностики туберкулеза при ВИЧ-инфекции не имеет прототипов. При проведении анализа имеющейся научной и патентной информации не обнаружено сведений, относящихся к использованию способа ранней диагностики туберкулеза у ВИЧ-инфицированных.
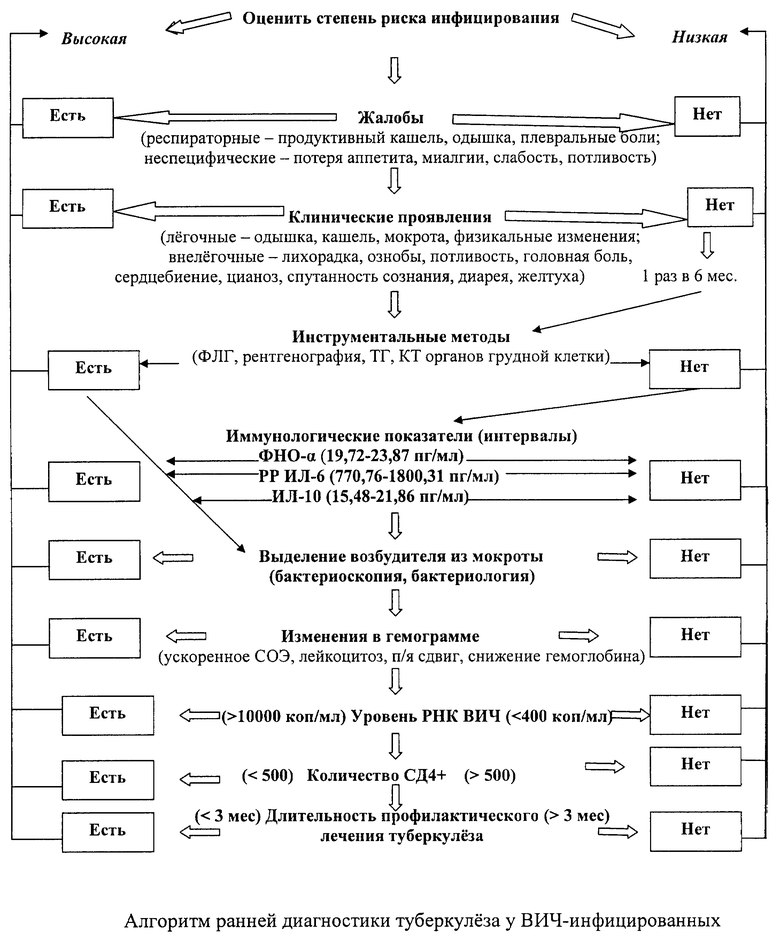
Для достижения указанного технического результата в способе ранней диагностики туберкулеза при ВИЧ-инфекции, включающим мониторинг иммунологических маркеров, проводят оценку иммунологических параметров методом иммуноферментного анализа, определяют комплекс цитокинов: фактор некроза опухоли - альфа (ФНО-α), интерлейкин-10 (ИЛ-10) и растворимый рецептор интерлейкина-6 (РР ИЛ-6) и при интервалах показателя ФНО-α от 19,72 до 23,87 пг/мл, ИЛ-10 от 15,48 до 21,86 пг/мл и РР ИЛ-6 от 770,76 до 1800,31 пг/мл при вирусной нагрузке (ВН) более 10000 коп/мл и СД4+ менее 500 диагностируют туберкулез у больных с ВИЧ-инфекцией при длительности профилактического лечения туберкулеза менее трех месяцев.
Сущность предлагаемого способа ранней диагностики туберкулеза при ВИЧ-инфекции заключается в том, что определяют информативность уровней сывороточных (системных) цитокинов и их растворимых рецепторов в качестве маркеров ранней диагностики туберкулеза у больных с ВИЧ-инфекцией, ассоциированной с туберкулезом.
Выбор исследуемых цитокинов не случаен и базировался на сопоставлении их биологических эффектов и патоморфофизиологических феноменов (Ярилин А.А. Основы иммунологии./А.А.Ярилин//М.: Медицина, 1999. - 607 с.) Спектр цитокинов включал группу провоспалительных цитокинов, продуцируемых в ответ на прямое действие инфекционных агентов - ФНО-α, ИЛ-6 с их растворимыми рецепторами (РРр55 ФНО-α, РРр75 ФНО-α, РР ИЛ-6) и противовоспалительный медиатор - активатор преимущественно Th2-лимфоцитов и регулятор иммунного воспаления - ИЛ-10.
Объектом исследования были 90 пациентов: 40 больных с ВИЧ-ассоциированным туберкулезом (1 группа) в возрасте от 19 до 53 лет (в среднем 27,3±3,3 года; 85% мужчин) и 50 больных с ВИЧ-инфекцией без туберкулеза (2 группа) от 20 до 55 лет (в среднем 26,3±4,8 лет; 80% мужчин). При этом у всех больных, включенных в 1-ю группу, туберкулез выявлен на фоне ВИЧ-инфекции. Предполагаемая давность инфицирования ВИЧ, определяемая периодом времени с момента появления фактора риска, составляла от 5 до 7 лет. У 10% больных определить время инфицирования не представлялось возможным. В 85% случаев инфицирование происходило парентеральным путем. Диагноз туберкулеза у больных первой группы выставлен на основании комплексного клинико-рентгенологического, бактериоскопического и бактериологического исследований. Преобладали инфильтративные формы - 17 пациентов (42,5%) и диссеминированные - 13 (33,7%). Очаговый туберкулез обнаружен у 10 больных (25%). Большинство больных диссеминированным туберкулезом (9), а также 2 больных с инфильтративным туберкулезом легких находились в продвинутой IVB стадии ВИЧ-инфекции.
В ходе обследования изучали содержание цитокинов (ФНО-α, ИЛ-6, ИЛ-10 и их растворимых рецепторов РРр55 ФНО-α (I типа), РРр75 ФНО-α (II типа), РР ИЛ-6) в сыворотке крови пациентов методом твердофазного ИФА с использованием диагностических наборов (R&D Diagnostics Inc., USA) с чувствительностью 1 пг/мл.
Получение сыворотки для определения концентрации цитокинов.
Для этого периферическую кровь (5 мл) забирали шприцем из локтевой вены, центрифугировали при 3000 об./мин на холоде в течение 10 мин. Сыворотку разливали по 0,5 мл в эпиндорфы, замораживали и хранили до использования при -76°С. Расчеты количества цитокинов проводили путем построения калибровочной кривой с помощью компьютерной программы и выражали в пг/мл.
Контрольную группу составили 50 практически здоровых лиц того же возраста и пола.
Как показали наши исследования, выявлены значительные отличия цитокинового профиля у больных анализируемых групп от показателей контроля. Установлена гиперпродукция как раннего (ФНО-α), так и позднего (ИЛ-6) провоспалительных цитокинов, тогда как содержание противовоспалительного медиатора ИЛ-10 изменялось мало (табл.1). Уровень ФНО-α у больных с ВИЧ-инфекцией (44,2±10,32 пг/мл), и ВИЧ-инфекцией, сочетанной с туберкулезом (108,6±18,62 пг/мл) статистически достоверно отличался от показателей у здоровых лиц (0,95±0,32 пг/мл, р<0,001). Это свидетельствует о важной роли данного цитокина в реализации механизмов противоинфекционной защиты, что согласуется с данными литературы о том, что ФНО-α является основным медиатором воспалительных процессов и клеточных иммунных реакций (Хаитов Р.М. Физиология иммунной системы. / Р.М.Хаитов - М.: Медицина, 2001. - 289 с.).
р2-3<0,01
р1-3<0,01
ФНО-α
р2-3>0,05
р1-3<0,001
ФНО-α
р2-3>0,05
р1-3<0,001
р2-3>0,05
p1-3>0,05
ИЛ-6
р2-3<0,001
р1-3<0,001
р2-3>0,05
р1-3>0,05
Однако следует учитывать, что протективная активность ФНО-α в условиях персистенции возбудителей инфекционного процесса, по-видимому, недостаточна. При этом среди больных анализируемых групп степень изменения указанного цитокина была различной. Наиболее высокий уровень ФНО-α регистрировался у больных с ВИЧ-инфекцией, сочетанной с туберкулезом, и превышал в 50-100 раз нормальные значения. У больных с ВИЧ-инфекцией без туберкулеза данный показатель всего лишь в 10 раз отличался от результатов у здоровых. При статистическом анализе уровней сывороточного ФНО-α в анализируемых группах были обнаружены достоверно отличимые различия (р<0,001-0,01). Полученные данные подтверждают мнение большинства авторов, что при ВИЧ-инфекции имеет место повреждение альвеолярных макрофагов (поскольку они несут маркер CD4), которое также играет отрицательную роль при сочетанной инфекции (Фрейдлин И.С., 2001; В.А.Козлов, С.И.Сенников, 2004). Можно предположить, что у больных с сочетанной инфекцией уменьшение количества CD4-лимфоцитов, играющих ключевую роль в противотуберкулезном иммунитете, и их функциональная неполноценность сопровождаются усиленным размножением в легких микобактерий туберкулеза (МБТ) и диссеминацией возбудителя туберкулеза. Наряду с этим МБТ и их продукты активируют размножение ВИЧ. Так, мононуклеарные клетки периферической крови больных с сочетанной инфекцией продуцируют большее количество ФНО-α, чем это отмечается у больных только туберкулезом или только ВИЧ-инфекцией. ФНО-α, необходимый при туберкулезе для ограничения воспалительного процесса, при сочетанной инфекции способствует более быстрому размножению ВИЧ, в результате чего происходит усугубление иммунодефицита за счет активного развития двух инфекций.
Содержание ИЛ-6 в сыворотке крови больных было в 5-30 раз выше, чем в контрольной группе. Однако не выявлено статистически значимых отличий содержания ИЛ-6 в сыворотке крови больных разных групп.В то же время уровень ИЛ-10 был наиболее низким у пациентов с ВИЧ-инфекцией. При этом у последних значения ИЛ-10 не отличались от показателей контрольной группы (18,84±2,60 пг/мл против 14,43=1,25 пг/мл соответственно, р>0,05).
Как известно, реализация функциональной активности цитокинов происходит в результате их взаимодействия с соответствующими рецепторами на клетках-мишенях (Симбирцев А.С., 2004). Рецепторы цитокинов могут отделяться от клетки путем органического протеолиза (шеддинга) с появлением их в биологических жидкостях. Имеется два типа рецептора для ФНО-α. Рецептор 1 типа (CD 120a) имеет молекулярную массу около 55 кДа (РРр55 ФНО-α), рецептор 2-го типа (CD 120в) - около 75 кДа (РРр75 ФНО-α). Цитоплазматические домены этих рецепторов лишены сходства, что указывает на их различные сигнальные функции. Рецепторы ФНО-α I типа и ФНО-α II типа индуцируют в клетках разный ответ. Через рецептор 75 кДа ФНО-α стимулирует пролиферацию Т-клеток, через рецептор 55 кДа - индуцирует гибель клетки путем апоптоза. Растворимые рецепторы связывают ФНО-α и действуют как ингибиторы его биологической активности.
В наших исследованиях установлено повышение количества растворимого рецептора ФНО-α II типа (РРр75) в сыворотке крови больных всех групп по сравнению с их уровнем в контроле. Наиболее высокие его значения зафиксированы при ВИЧ-ассоциированном туберкулезе (10887,5±851,3 пг/мл). У больных обеих групп выявлено повышение уровня РРр55 ФНО-α и снижение количества РР ИЛ-6 (р<0,001).
При дополнительном анализе подтверждены также различия между группами больных ВИЧ-инфекцией и ВИЧ-ассоциированным туберкулезом по уровню РР I типа ФНО-α и РР ИЛ-6. У больных ВИЧ-ассоциированным туберкулезом выявлен относительно более низкий уровень РР ИЛ-6 (χ2=7,652 и превышает χ2St, p=0,005, 1 ст.свободы) и более высокий уровень РР II типа ФНО-α (χ2=4,160 и превышает χ2St, p=0,041, 1 ст. свободы). В то же время не выявлено различий по уровню РР I типа ФНО-α у больных ВИЧ этих групп (χ2=0,007, р=0,935, 1 ст. свободы).
Изучали зависимость вероятности выявления туберкулеза у ВИЧ-инфицированных от исходных уровней иммунологических показателей при разных стадиях заболевания, как по отдельности, так и в совокупности и в сочетании с другими факторами. Для риска выявления туберкулеза рассчитывался 95%-ный доверительный интервал (95% ДИ), а его сравнение проводилось с помощью критерия χ2 или двустороннего точного критерия Фишера, а для непрерывных переменных - с применением критерия Стьюдента или рангового критерия Уилкоксона. Взаимосвязь уровней системных цитокинов, их растворимых рецепторов и развития туберкулезного процесса оценивалась с помощью стратификационного анализа. Мы оценивали допустимость предположения о линейной зависимости выявления туберкулеза от стадии заболевания и уровней изучаемых медиаторов с помощью обобщенной линейной модели (пакет S-плюс), оцениваемой с помощью сглаживания кубическим сплайном. Был также выполнен логистический регрессионный анализ с пошаговым исключением предикторов и выявления инфицирования туберкулезом в качестве зависимой переменной. Критический уровень статистической значимости при удалении предикторов принимался равным р=0,25 по результатам теста правдоподобия. Начальная модель включала четыре группы неколлинеарных (взаимонезависимых) переменных. В первую группу вошли составляющие стратегии профилактики туберкулеза: присутствие или отсутствие профилактической схемы лечения, ее длительность, схемы. Кроме того, были проанализированы схемы АРВТ, если она назначалась, срок ее начала и длительность применения, число изменений в лечении, однако их не включили в окончательную модель из-за их коллинеарности. Вторая группа переменных включала стадии ВИЧ-инфекции и последние показатели уровня вирусной РНК и числа лимфоцитов СD4+. В третью группу вошли возраст и пол, а в четвертую - показатели цитокинового статуса до и после выявления туберкулеза. Затем мы провели пошаговую логистическую регрессию в двух подгруппах: при выявлении туберкулеза и при его отсутствии на разных стадиях ВИЧ-инфекции с учетом показателей иммунологических параметров. Для анализа использовался пакет программ STATA. Результаты признавались статистически значимыми при р<0,05.
Однофакторный анализ показал, что риск инфицирования туберкулезом в значительной мере зависит от уровня РНК ВИЧ (р<0,001), числа лимфоцитов СD4+ (р<0,001) и длительности профилактического лечения туберкулеза (р<0,001). В целом при уровне вирусной РНК<400 копий/мл риск инфицирования туберкулезом составил 0,6% (95% ДИ 0,4-0,9%), при 1000-10000 копий/мл - 1,5% (95% ДИ 0,8-2,5%), а при уровне более 10000 копий/мл - 6,8% (95% ДИ 4,6-9,6%). Была также выявлена зависимость между частотой выявления туберкулеза и стадией ВИЧ-инфекции. По мере продвинутости стадии заболевания увеличивалась вероятность выявления туберкулеза (р=0,001). На риск инфицирования не влияли возраст (р=0,19), пол (р=0,12), схема АРВТ (р=0,15).
В окончательной модели пошаговой логистической регрессии сохранялось независимое влияние уровней вирусной РНК, СD4+-лимфоцитов и стадии ВИЧ-инфекции на риск инфицирования туберкулезом (табл.2). Скорректированное отношение шансов для пациентов с выявленным туберкулезом с иммунодефицитом (СD4+-лимфоциты < 500 кл/мл) составило 1,92 (95% ДИ 0,98-3,79). При уровне вирусной РНК менее 400 копий/мл оно составило 1,14 (95% ДИ 0,33-3,90), а при уровне более 400 копий/мл возрастало до 9,82 (95% ДИ 5,24-18,37). Плановое профилактическое лечение туберкулеза в первоначальной модели почти не влияло на риск инфицирования туберкулезом, однако в окончательной модели существенно снижало его при продолжительности более трех месяцев (р=0,001).
Проведенные исследования по определению цитокинового статуса у пациентов с ВИЧ-инфекцией и ВИЧ-ассоциированным туберкулезом позволили выявить целый ряд особенностей, отражающих вектор изменений иммунореактивности обследуемых. Как было установлено, по мере прогрессирования ВИЧ-инфекции нарастал уровень ФНО-α, РР II типа ФНО-α, ИЛ-6 и снижался (в IVБ и IVB стадиях) РР ИЛ-6, количество ИЛ-10 возрастало только в терминальную стадию (табл.3). У больных ВИЧ-ассоциированным туберкулезом при прогрессировании инфекции до IVB стадии возрастало содержание ФНО-α, его растворимого рецептора II типа, ИЛ-6, ИЛ-10 и РР ИЛ-6. Тогда как в терминальной стадии ВИЧ-сочетанного туберкулеза зарегистрировано относительное снижение растворимого рецептора ФНО-α II типа, ИЛ-10 и растворимого рецептора ИЛ-6 по сравнению с больными ВИЧ-инфекцией аналогичной стадии. Выявленные различия иммунной реактивности больных разных групп дают основания к разработке дополнительных критериев диагностики туберкулеза при сочетании его с ВИЧ-инфекцией.
ФНОα
ФНОα
ИЛ-6
При многофакторном анализе показателей цитокинов в сыворотке крови факторами неблагоприятного прогноза (выявление туберкулеза в бессимптомной стадии ВИЧ-инфекции) оказались уровни ФНО-α, ИЛ-10 и РР ИЛ-6 (р=0,049).
Определены с учетом параметров описательной статистики интервалы данных иммунологических показателей, ассоциирующиеся с выявлением туберкулеза в бессимптомной стадии ВИЧ-инфекции (табл.4).
Для показателя ФНО-α это соответствовало 19,72-23,87 пг/мл, для ИЛ-10 - 15,48-21,86 пг/мл, для РР ИЛ-6 - 770,76-1800,31 пг/мл (n=60, при 80% интерперцентильном диапазоне). Следовательно, указанные интервалы иммунологических маркеров можно рассматривать как прогностические критерии возникновения туберкулеза на бессимптомных стадиях ВИЧ-инфекции.
Полученные результаты наших исследований позволяют предложить алгоритм диагностического поиска раннего выявления туберкулеза у ВИЧ-инфицированных, в котором при отсутствии жалоб, клинических данных, при отсутствии рентгенологических изменений рекомендуется ввести мониторинг вышеуказанных иммунологических маркеров и их выявление в определенных интервалах укажет на риск вероятности возможного инфицирования и проведения повторных углубленных исследований для выявления туберкулеза (чертеж). В большей степени риск усиливается при ВН > 10000 коп/мл, СD4+<500 и длительности профилактического лечения туберкулеза, если таковое имеется, менее 3-х месяцев.
Клинический случай использования алгоритма обследования на туберкулез больного с ВИЧ-инфекцией:
Больной Я., 33 лет, впервые обратился в поликлинику по месту жительства 17.11.04 г. с жалобами на кашель с небольшим количеством светлой мокроты, заложенность в грудной клетке, повышение температуры тела до 37,5-38°С в течение 1 недели. Участковый врач диагностировал острый бронхит и назначил бисептол-480 по 2 таблетки 2 раза в сутки, мукалтин. При обследовании обращало на себя внимание повышение СОЭ (27 мм/ч), что наблюдалось и в дальнейшем (и свойственно пневмоцистной пневмонии). Флюорографическое исследование легких 18.11.03 г. патологии не выявило. Повторно в поликлинику не обращался. По-видимому бисептол, назначенный в терапевтической дозе (слишком маленькой для лечения пневмоцистной пневмонии при ВИЧ-инфекции), помог больному (что возможно в начале болезни), так как он повторно обратился за медицинской помощью только в начале декабря в поликлинику с жалобами на чувство нехватки воздуха, усиливающиеся при физической нагрузке, кашель с мокротой в течение 2 недель, снижение массы тела. При обследовании (осмотр, рентгенография органов грудной полости, ЭКГ, общий анализ крови) патологических изменений, кроме высокой СОЭ (55 мм/ч), не выявлено. Больному были рекомендованы консультации пульмонолога, аллерголога-иммунолога, УЗИ брюшной полости, фиброгастродуоденоскопия. Однако обследование не проходил и через неделю обратился в поликлинику с теми же жалобами. Участковый терапевт отметил снижение массы тела, увеличение надключичных и подмышечных лимфатических узлов до размеров фасоли, несколько ослабленное дыхание в легких и после проведенного обследования (общий анализ крови, мочи, УЗИ органов брюшной полости - повышение СОЭ, увеличение селезенки, обнаружение в правой доле печени образования 28×20 мм) с диагнозом «лимфогранулематоз?, образование правой доли печени?» направил больного на консультацию к гастроэнтерологу, который поставил диагноз гемангиомы печени. Пульмонолог после рентгенологического исследования отметил отрицательную динамику картины в легких (по сравнению с исследованием от 18.11.04 - усиление легочного рисунка, нерезкое расширение корней легких). После заключения «застойные явления в легких? системная патология? миокардит?» больному рекомендованы консультации ревматолога, гематолога, кардиолога с целью исключения системной патологии. Далее больному проводят фибробронхоскопию (эндоскопическая картина без патологических явлений), ЭКГ, ЭхоКГ и консультацию кардиолога (пролапс передней створки митрального клапана 0,3 см в систолу), велоэргометрию, но в связи с выраженной одышкой эта манипуляция была прекращена.
16.12.04 г. при компьютерной томографии органов грудной клетки определялись усиление и деформация легочного рисунка, в среднем и нижнем легочных полях - инфильтрация легочной ткани интерстициального характера, расположенная преимущественно субплеврально. Был заподозрен идиопатический фиброзирующий альвеолит, а после повторного консультирования пульмонолога к этому диагнозу добавился и «милиарный туберкулез легких?».
20.12.04 г. больной был консультирован фтизиатром. Описание фтизиатром снимка полностью соответствует картине, часто свойственной пневмоцистной пневмонии - «на прямой обзорной рентгенограмме легких в обоих легких легочный рисунок больше в прикорневых зонах избыточный, деформированный, сетчато-пятнистый за счет уплотнения и интерстициальной инфильтрации легочной ткани; инфильтрация более выражена в передних отделах; кортикальных отделов легких, область верхушек эмфизематозны. Корни структуры, легочные артерии не увеличены». Диагноз фтизиатра: «диссеминированный процесс в легких неясной этиологии, предположительно - идиопатический фиброзирующий альвеолит». Проведено исследование мокроты на микобактерии туберкулеза (результат анализа отрицательный). Проведена проба Манту с 2 ТЕ - «уколочная реакция». Больной был консультирован ревматологом и с целью исключения системной патологии назначено плановое обследование, однако больной больше не обращался. Самочувствие больного продолжало ухудшаться и 19.12.04 г. его госпитализируют в Железнодорожную больницу, где он находился 4 дня с диагнозом «идиопатический фиброзирующий альвеолит?». В выписке содержатся важные указания на имевшуюся клиническую симптоматику (соответствующую пневмоцистной пневмонии): «Поступил с жалобами на выраженную одышку смешанного характера в покое, усиливающуюся при малейшей физической нагрузке; повышение температуры до 39°С в течение 3 дней, кашель со скудной мокротой. Потеря массы тела более 15 кг. Рентгенограмма легких (19.12.04): диффузный мелкосетчатый рисунок с поражением интерстициальной ткани. Эмфизема легких… СОЭ 17 мм/ч…». Больному проводилось лечение (гентамицин и пенициллин, преднизолон, гепарин), на фоне которого отмечалось некоторое улучшение самочувствия. По договоренности был переведен в городскую больницу, где находился с 23.12.04 г. по 06.01.05 г. и получал преднизолон, противотуберкулезную терапию, бисептол-480 по 2 таблетки 2 раза в сутки, фуросемид. В это время отмечен цианоз губ, частота дыханий 32 в минуту, тахикардия (частота сердечных сокращений 100 в минуту), появились изменения на ЭКГ (синусовая аритмия, нарушение процессов реполяризации в миокарде, локальные нарушения внутрипредсердной проводимости). Нарастали изменения рентгенологической картины легких («легочный рисунок резко усилен и деформирован; видны мелкие ячеистые просветления, изменения больше в нижних отделах; корни малоструктурны», а при исследовании через неделю - «усиление и деформация легочного рисунка прогрессируют с мелкоузелковыми включениями»). УЗИ щитовидной железы: в левой доле обнаружено очаговое образование слева. Был повторно консультирован фтизиатром, высказано предположение о туберкулезе и назначено соответствующее лечение. 28.12.04 впервые за все время обращения больного в медицинские учреждения было проведено обследование его на ВИЧ-инфекцию и получены положительные результаты (иммуноферментный анализ и иммунный блотинг). Был приглашен инфекционист из центра по профилактике и борьбе со СПИДом для консультации, который полностью собрал анамнез (дополнительно было выявлено, что больной считает себя ВИЧ-инфицированным около 2 лет, но возможно и более давнее заражение, в течение последнего года отмечал 3-4 рецидива герпетического поражения губ). Было назначено дополнительное обследование (иммунный статус, вирусная нагрузка, повторная консультация фтизиатра, посев мокроты на микобактерии туберкулеза, исключение ряда оппортунистических заболеваний и исследование цитокинового статуса с исследованием содержания по алгоритму обследования ФНО-α, РР ИЛ-6 и ИЛ-10), высказано предположение о возможности пневмоцистной пневмонии и рекомендована терапия exjuvantibus - внутривенное введение бисептола-480 (20 мг/кг в сутки), а также назначение противовирусной терапии. 05.01.05 г. был повторно осмотрен инфекционистом центра по профилактике и борьбе со СПИДом: отмечено тяжелое состояние, на слизистой оболочке ротовой полости появились белые творожные налеты, афты на нижней поверхности языка, в связи с чем назначена противогрибковая терапия (дифлюкан). При этом показатели указанных цитокинов находились вне пределов установленных интервалов для туберкулезного процесса, что позволило комплексно исключить туберкулезный процесс (ФНО-α - 10,21 пг/мл, РР ИЛ-6 3003,15 пг/мл и ИЛ-10 27,11 пг/мл).
06.01.05 г. больной в сопровождении родственников самовольно ушел из отделения и находился дома, практически не получая никакого лечения, а 18.01.05 г. повторно поступил в городскую больницу с явлениями дыхательной недостаточности III степени, где на следующий день наступила смерть.
Патологоанатомический диагноз: болезнь, вызванная ВИЧ (положительная реакция иммунного блотинга от 28.12.04 г.). Двусторонняя тотальная пневмоцистная пневмония. Кахексия. У больного имела место типичная клиническая картина пневмоцистной пневмонии с характерными для нее признаками дыхательной недостаточности и рентгенологическими изменениями, закончившаяся летальным исходом. Заболевание не было распознано вовремя из-за того, что несмотря на наличие тяжелой легочной патологии у молодого человека и значительное похудание за короткий период времени, ни у кого из лечащих и консультирующих его специалистов в различных медицинских учреждениях не возникло подозрение на наличие у больного ВИЧ-инфекции, что свидетельствует об отсутствии настороженности медиков в плане ВИЧ-инфекции. Приведенный пример иллюстрирует факт, что ошибочный диагноз туберкулеза стал чаще встречаться у больных, страдающих от других инфекций, связанных с вызванными ВИЧ нарушениями.
Литература:
1. Клинические рекомендации. ВИЧ-инфекция и СПИД. / Под ред. В.В.Покровского. - М.: ГЭОТАР-Медиа, 2006. - 128 с.
2. Michailidis С., Pozniak A.L., Mandalia S., Basnayake S., Nelson M.R., Gazzard B.G. Clinical characteristics of IRIS syndrome in patients with HIV and tuberculosis // Antivir Ther. 2005; 10(3):417-22.
3. Карачунский М.А. Туберкулез при ВИЧ-инфекции. // Проблемы туберкулеза. - 2000 - №1. - С.47-52.
4. Фролова О.П., Якубовяк В., Кравченко А.В. и др. Рекомендации по снижению заболеваемости туберкулезом среди населения с высокой распространенностью ВИЧ-инфекции. - М., 2004. - 104 с.
5. Gebrekristos H.T., Lurie M.N., Mthethwa N., Karim Q.A. Knowledge and acceptability of HAART among ТВ patients in Durban, South Africa. // AIDS Care. - 2005. - Aug; 17(6):767-72.
6. Черешнев В.А. Иммунология воспаления: роль цитокинов. / В.А.Черешнев, Б.И.Гусев // Мед иммунология. - 2001. - Т.3, №3. - С.361-368.
7. Карачунский, М.А. Туберкулез при ВИЧ инфекции. / М.А.Карачунский // VIII Российский национальный конгресс «Человек и лекарство»: Лекции для практических врачей. - М., 2002. - С.88-92.
8. Черешнев, В.А. Иммунология воспаления: роль цитокинов. / В.А.Черешнев, Е.И.Гусев // Мед иммунология. - 2001. - Т. 3, №3. - С.361-368.
9. Ярилин А.А. Основы иммунологии. / А.А.Ярилин. // М.: Медицина, 1999. - 607 с.
10. Хаитов Р.М., Физиология иммунной системы. / Р.М.Хаитов - М.: Медицина, 2001. - 289 с.
11. Фрейдлин И.С. Клетки иммунной системы. Т.3: Лимфоциты / И.С.Фрейдлин, А.А.Тотолян - СПб.: Наука, 2001.
12. Система цитокинов: Теоретические и клинические аспекты. / Под ред. В.А.Козлова, С.И.Сенникова. - Новосибирск: Наука, 2004. - 324 с.
13. Симбирцев А.С. Цитокины: классификация и биологические функции. / А.С.Симбирцев // Цитокины и воспаление. - 2004. - Т.3, №2. - С.16-22.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПРОГНОЗИРОВАНИЯ ЭФФЕКТИВНОСТИ АНТИРЕТРОВИРУСНОЙ ТЕРАПИИ ПРИ ВИЧ-ИНФЕКЦИИ | 2009 |
|
RU2414858C1 |
| Способ диагностики диссеминированного туберкулеза легких у пациентов с ВИЧ-инфекцией и отрицательными результатами бактериоскопических и иммунологических методов | 2020 |
|
RU2750525C1 |
| Способ прогнозирования летального исхода у больных ВИЧ-инфекцией старше 18 лет с внебольничной пневмонией | 2020 |
|
RU2773098C2 |
| Способ диагностики туберкулеза легких | 2016 |
|
RU2680838C1 |
| Способ этиологической верификации цитомегаловирусной пневмонии у больных ВИЧ-инфекцией | 2019 |
|
RU2728589C1 |
| СПОСОБ ИММУНОЛОГИЧЕСКОГО ОПРЕДЕЛЕНИЯ АКТИВНОСТИ ТУБЕРКУЛЕЗНОЙ ИНФЕКЦИИ У ДЕТЕЙ И ПОДРОСТКОВ С ЛАТЕНТНОЙ ИНФЕКЦИЕЙ | 2020 |
|
RU2726789C1 |
| СПОСОБ ДИАГНОСТИКИ ТУБЕРКУЛЕЗА ЛЕГКИХ | 2012 |
|
RU2503005C1 |
| СПОСОБ ЛЕЧЕНИЯ ТУБЕРКУЛЕЗА ЛЕГКИХ У БОЛЬНЫХ ВИЧ-ИНФЕКЦИЕЙ | 2008 |
|
RU2368372C1 |
| СПОСОБ ДИАГНОСТИКИ ТУБЕРКУЛЕЗА И ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ ТУБЕРКУЛЕЗА И ЛАТЕНТНОЙ ТУБЕРКУЛЕЗНОЙ ИНФЕКЦИИ | 2014 |
|
RU2576833C1 |
| СПОСОБ ДИАГНОСТИКИ ВТОРИЧНОЙ ИММУНОЛОГИЧЕСКОЙ НЕДОСТАТОЧНОСТИ ПРИ ТУБЕРКУЛЕЗЕ ЛЕГКИХ | 2012 |
|
RU2504784C1 |
Изобретение относится к медицине, в частности к ранней диагностики туберкулеза при ВИЧ-инфекции. Способ ранней диагностики туберкулеза при ВИЧ-инфекции, включающий мониторинг иммунологических маркеров методом иммуноферментного анализа, определяют комплекс сывороточных цитокинов: фактор некроза опухоли - альфа, интерлейкин-10 и растворимый рецептор интерлейкин-6 и устанавливают их уровни, и при определенных значениях иммунологических маркеров диагностируют туберкулез у ВИЧ-инфицированных больных. Вышеописанный способ позволяет повысить качество и сократить время ранней диагностики туберкулезной инфекции при ВИЧ-инфекции. 1 ил., 4 табл.
Способ ранней диагностики туберкулеза при ВИЧ-инфекции, включающий мониторинг иммунологических маркеров, отличающийся тем, что проводят оценку иммунологических маркеров методом иммуноферментного анализа, определяют комплекс сывороточных цитокинов: фактор некроза опухоли - альфа, интерлейкин - 10 и растворимый рецептор интерлейкин - 6 и устанавливают их уровни, и при показателях фактора некроза опухоли - альфа от 19,72 до 23,87 пг/мл, интерлейкина - 10 от 15,48 до 21,86 пг/мл и растворимого рецептора интерлейкина - 6 от 770,76 до 1800,31 пг/мл при вирусной нагрузке более 10000 коп/мл и СД4+менее 500 диагностируют туберкулез у ВИЧ-инфицированных больных.
| Карачунский М.А | |||
| ЩИТОВОЙ ДЛЯ ВОДОЕМОВ ЗАТВОР | 1922 |
|
SU2000A1 |
| Жаднов В.З., Минаева С.В | |||
| ВИЧ-инфекция и туберкулез | |||
| Нижегородская государственная медицинская академия; областной центр по профилактике и борьбе со СПИДом | |||
| - Нижний Новгород | |||
| Топчак-трактор для канатной вспашки | 1923 |
|
SU2002A1 |
Авторы
Даты
2011-04-20—Публикация
2009-10-12—Подача