Область техники, к которой относится изобретение
Изобретение относится к области медицины, в частности к способам дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомной холецистэктомии, и может быть использовано в абдоминальной хирургии.
Уровень техники
Известен способ определения выполнимости лапароскопической холецистэктомии, который заключается в том, что при определении выполнимости эндовидеохирургических операций используют сравнение постоянной величины индекса доступности объекта операции с аналогичной величиной, зависящей от операционного доступа, для выполнения лапароскопической холецистэктомии также разработан способ определения ее выполнимости, при этом для определения выполнимости лапароскопической холецистэктомии определяют значение площади операционного пространства, которое определяется произведением длины пузырного протока, суммы длин общего печеночного протока (в случае расположения последнего внепеченочно) и синуса угла впадания пузырного протока в общий печеночный проток, и сравнивают данную непостоянную величину с известной и постоянной величиной площади рабочей поверхности используемых эндовидеохирургических инструментов, при получении отношения этих величин больше и равно 2 делают вывод о выполнимости лапароскопической холецистэктомии в каждом конкретном случае (см. заявку на изобретение RU №2000104142, кл. A61B 17/00, опубл. 27.10.2001 г.).
Недостатком данного способа является неточное определение выполнимости определения лапароскопической холецистэктомии.
Известен способ определения оптимальных операционных доступов для лапароскопической холецистэктомии, включающий перпендикулярное расположение оси операционного действия инструмента для выделения и лигирования трубчатых структур шейки пузыря, введенного через эпигастральный доступ 2, к оптической оси лапароскопа, а также интраоперационное определение точек введения манипуляционных троакаров 3 и 4 под визуальным контролем, при этом до операции выполняют ультрасонографическое исследование пациента, при котором определяют длину желчного пузыря и локализацию его шейки и дна. После чего определяют точку А вертикальной проекции шейки и точку Б вертикальной проекции дна желчного пузыря на кожу передней брюшной стенки и максимально удаленную для манипулирования и визуализации точку В, отстоящую в цефалическом направлении от точки А на длину желчного пузыря и являющейся вертикальной проекцией на переднюю брюшную стенку дна желчного пузыря в положении прогнозируемой максимальной цефалической тракции по ходу лапараскопического вмешательства, а также расстояние до дна пузыря, измеряемое в точке Б при интраоперационном ультрасонографическом сканировании в условиях пневмоперитонеума после достижения рабочих цифр внутрибрюшного давления газа до введения операционных троакаров; область введения лапароскопа определяют как точку Л, располагающуюся на средней линии живота от точки В на расстоянии, вычисляемом как квадратный корень из полученной разницы между квадратом рабочей длины лапароскопа, равным 576 см и квадратом расстояния от точки Б до дна желчного пузыря, доступ 2 определяют в эпигастральной области как точку Д, полученную путем пересечения со средней линией живота построенного из точки А катета АД, перпендикулярного к гипотенузе ЛА воображаемого прямоугольного треугольника ЛАД.
В способе определения оптимальных операционных доступов для лапароскопической холецистэктомии точку Л для введения лапароскопа определяют на средней линии живота от точки А вертикальной проекции шейки желчного пузыря на переднюю брюшную стенку пациента на расстоянии, полученном при вычитании длины желчного пузыря, определенной при дооперационной ультрасонографии, из длины рабочей части лапароскопа, равной 24 см (см. заявку на изобретение RU №2000110528, кл. A61B 17/00, опубл. 10.02.2002 г.).
Недостатком данного способа является сложность определения оптимальных операционных доступов из-за того, что не определен анатомо-топографический тип телосложения пациента.
Наиболее близким по технической сущности и достигаемому положительному эффекту и принятый авторами за прототип является способ дооперационной оценки выполнимости оперативного вмешательства холецистэктомии, включающий определение направления оси операционного действия, глубины раны, угла операционного действия, угла наклонения оси операционного действия к плоскости раны и зоны доступности, при этом ось операционного действия определяют с помощью линии, соединяющей глаз хирурга с наиболее глубокой точкой операционной раны или важным объектом вмешательства, глубину раны определяют с помощью расстояния от передней брюшной стенки до шейки желчного пузыря, угол операционного действия определяют стенками конуса образуемой операционной раны, угол наклонения оси операционного действия определяют как угол, образованный действием и поверхностью тела больного в пределах операционной раны, зону доступности определяют как полость операционной раны в форме усеченного конуса, обращенного кнаружи своей вершиной, а рана мягких тканей является, как бы, «окном», через которое рассматривают в некотором отдалении поверхность органа (см. А.Ю.Созон-Ярошевич, «Анатомо-клинические обоснования хирургических доступов к внутренним органам», Медгиз, 1954, с.51).
Недостатком данного способа оперативного вмешательства является сложность определения оптимальных операционных доступов, из-за того, что не определен анатомо-топографический тип телосложения пациента.
Раскрытие изобретения
Задачей предлагаемого изобретения является разработка способа дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомной холецистэктомии, обладающего упрощением способа оперативного вмешательства, исключением патологических осложнений и уменьшением времени оперативного вмешательства.
Технический результат, который может быть достигнут с помощью предлагаемого изобретения, сводится к упрощению способа оперативного вмешательства, исключению патологических осложнений и уменьшению времени оперативного вмешательства.
Технический результат достигается с помощью способа дооперационной оценки выполнимости оперативного вмешательства лапароскопической холецистэктомии, включающего определение направления оси операционного действия, глубины раны, угла операционного действия, угла наклонения оси операционного действия к плоскости раны и зоны доступности, при этом ось операционного действия определяют с помощью линии, соединяющей глаз хирурга с наиболее глубокой точкой операционной раны или важным объектом вмешательства, глубину раны определяют с помощью расстояния от передней брюшной стенки до шейки желчного пузыря, угол операционного действия определяют стенками конуса образуемой операционной раны, угол наклонения оси операционного действия определяют как угол, образованный действием и поверхностью тела больного в пределах операционной раны, зону доступности определяют как полость операционной раны в форме усеченного конуса, обращенного кнаружи своей вершиной, а рана мягких тканей является, как бы, «окном», через которое рассматривают в некотором отдалении поверхность органа, при этом до операции дополнительно определяют анатомо-топографический тип телосложения пациента, который обуславливает специфичность расположения дна и шейки желчного пузыря относительно срединной линии и нижнего края реберной дуги с последующим учетом вариабельности проекции шейки и дна желчного пузыря на переднюю брюшную стенку, при этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции не менее 5 см и не более 9,0 см, глубина раны - от 10,0 до 15,0 см, угол наклонения оси операционного действия - не менее 50 и не более 100, причем, чем больше расстояние от геометрического центра предполагаемого разреза до проекции шейки желчного пузыря на кожу и глубина операционной раны, тем меньше угол наклонения оси операционного действия, тем опаснее оперативное вмешательство.
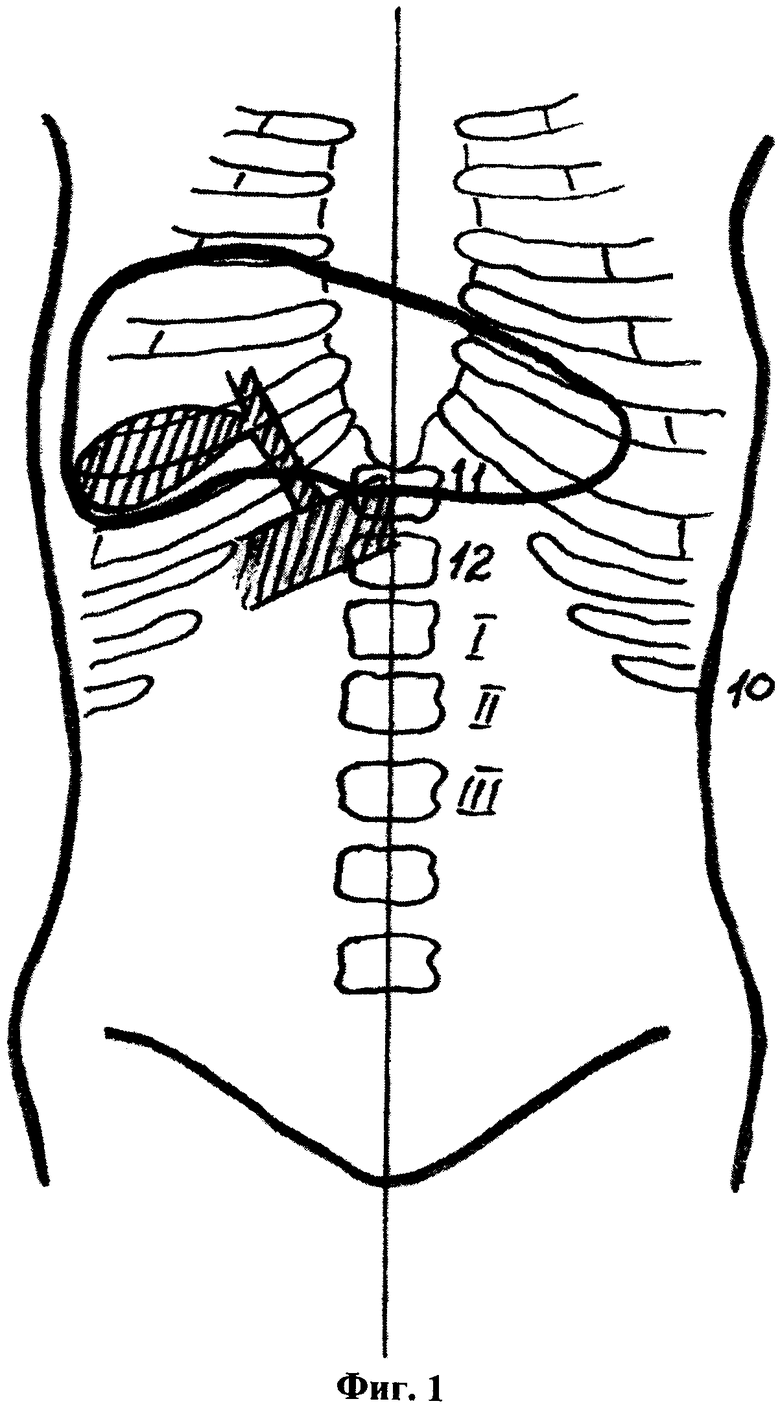
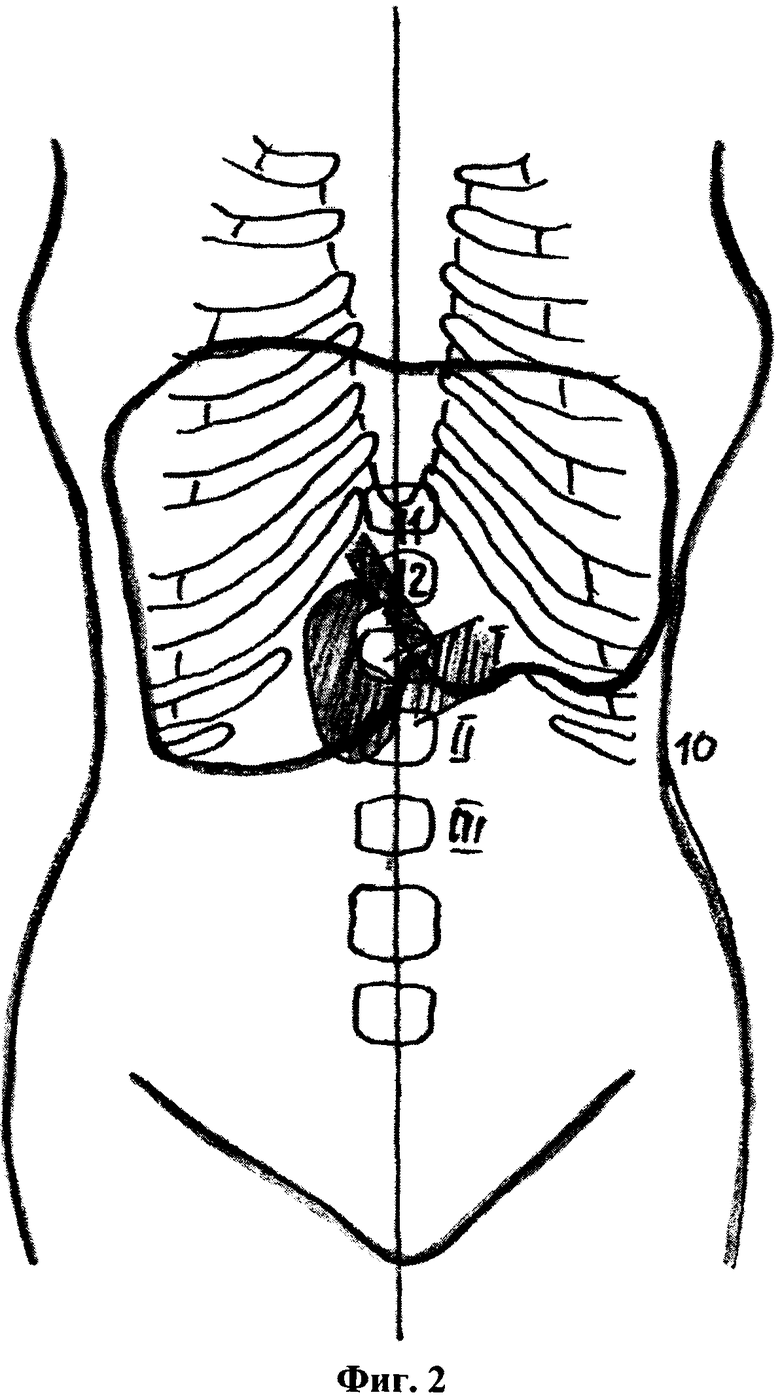
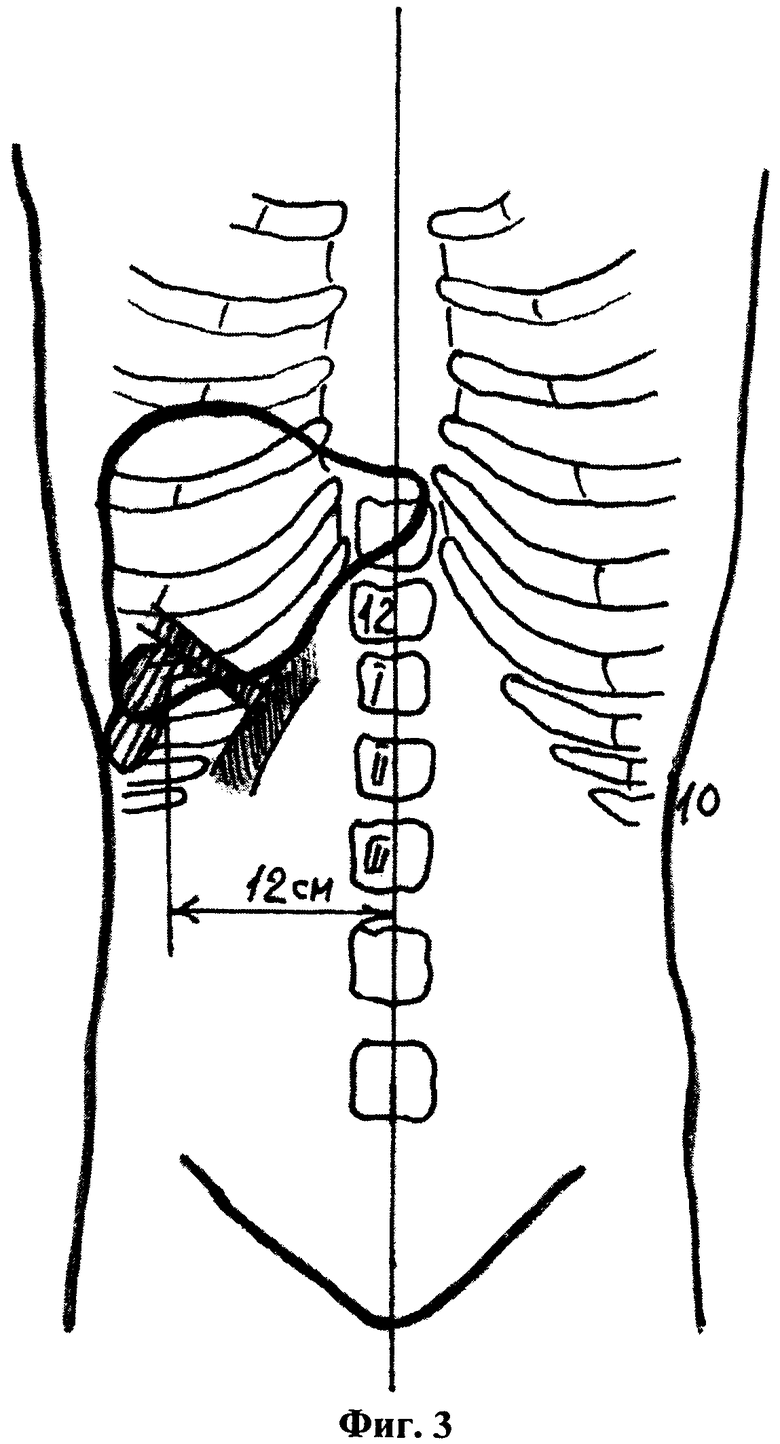
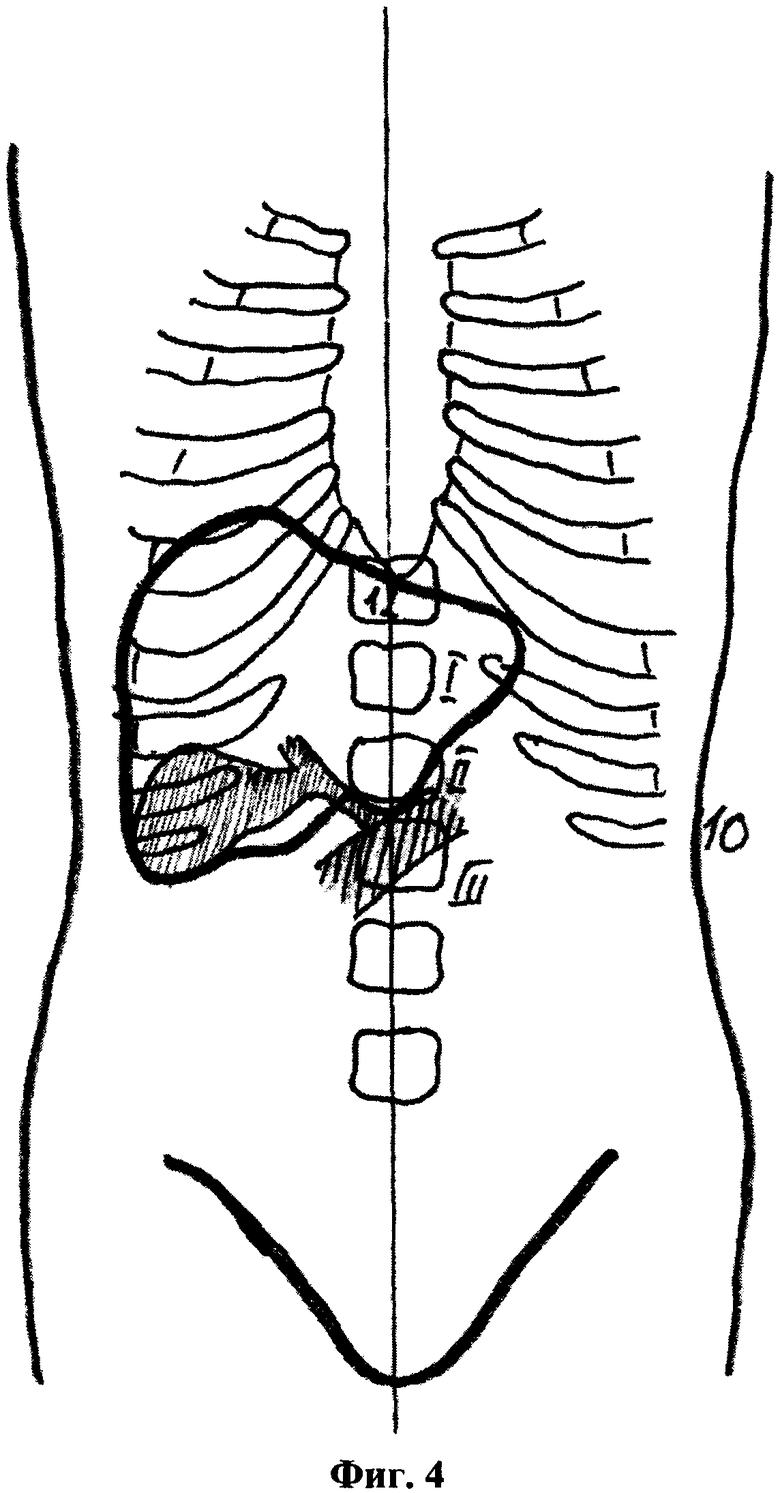
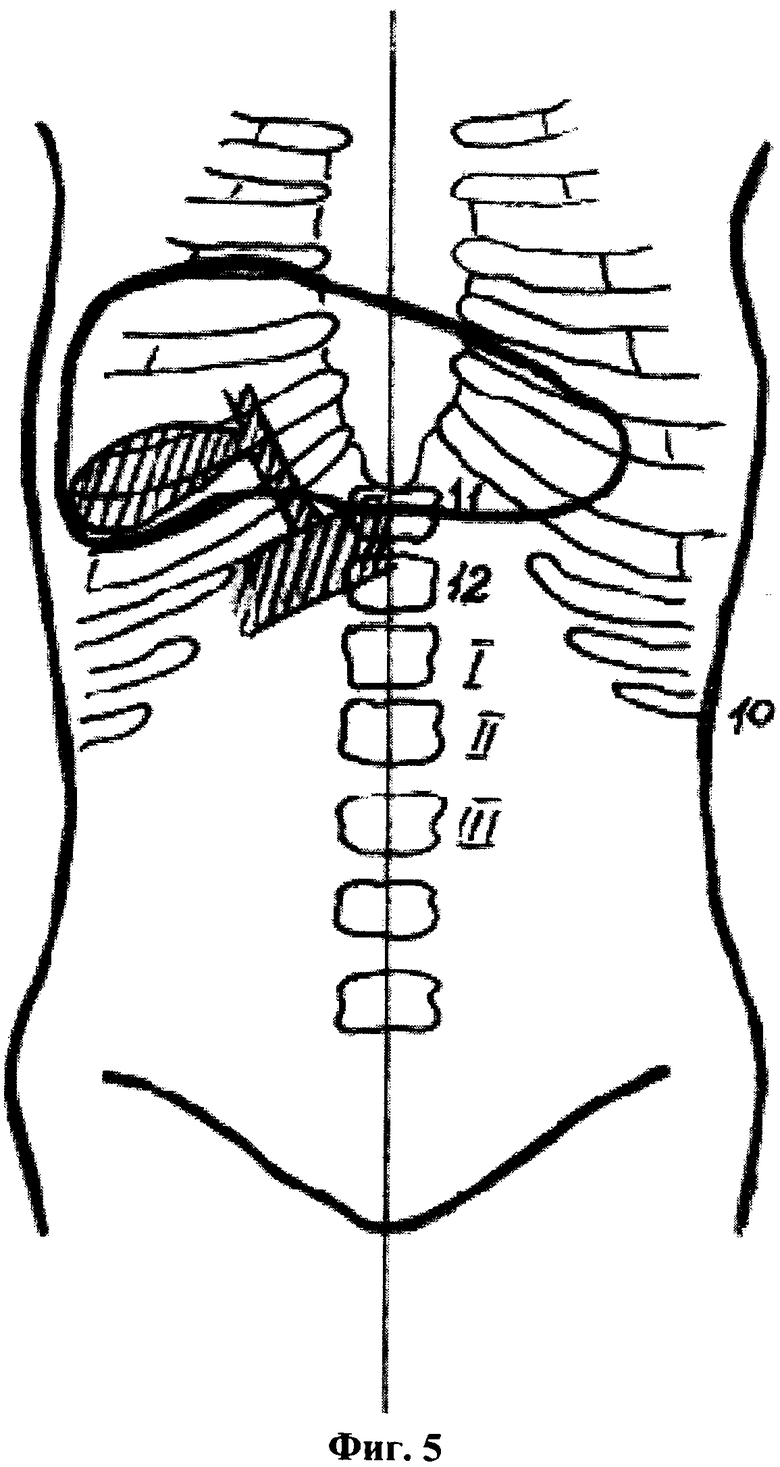
В способе у пациентов с долихоморфным типом телосложения дно расположено на уровне 11-го грудного позвонка, шейка желчного пузыря в проекции 10-го грудного позвонка на 3-4 см латеральнее срединной линии, или дно смещено книзу и расположено на уровне II-го поясничного позвонка, шейка желчного пузыря в проекции 12-го грудного позвонка на срединной линии, у пациентов с брахиморфным типом телосложения шейка желчного пузыря смещена относительно срединной линии латерально до 9-12 см, при этом дно при увеличенном желчном пузыре располагается вровень с шейкой либо при малых размерах смещается книзу, не ниже уровня I-го поясничного позвонка, а шейка желчного пузыря смещена книзу от уровня реберной дуги вплоть до уровня пупочного кольца, располагаясь на уровне II-III-го поясничного позвонка, у пациентов с мезоморфным типом телосложения дно расположено на уровне II-го поясничного позвонка, а шейка в проекции 12-го грудного или I-го поясничного позвонка на 4 см латеральнее срединной линии.
Сущность способа дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомной холецистэктомии заключается в следующем.
Перед операцией определяют тип телосложения пациента, согласно методике по В.Н.Шевкуненко (1935), затем определяют направления оси операционного действия, глубину раны, угол операционного действия, угол наклонения оси операционного действия к плоскости раны и зоны доступности, при этом ось операционного действия определяют с помощью линии, соединяющей глаз хирурга с наиболее глубокой точкой операционной раны или важным объектом вмешательства, глубину раны определяют с помощью расстояния от передней брюшной стенки до шейки желчного пузыря, угол операционного действия определяют стенками конуса образуемой операционной раны, угол наклонения оси операционного действия определяют как угол, образованный действием и поверхностью тела больного в пределах операционной раны, зону доступности определяют как полость операционной раны в форме усеченного конуса, обращенного кнаружи своей вершиной, а рана мягких тканей является, как бы, «окном», через которое рассматривают в некотором отдалении поверхность органа, при этом анатомо-топографический тип телосложения пациента обуславливает специфичность расположения дна и шейки желчного пузыря относительно срединной линии и нижнего края реберной дуги, который заключается в том, что у пациентов с долихоморфным типом телосложения дно расположено на уровне 11-го грудного позвонка, шейка желчного пузыря в проекции 10-го грудного позвонка на 3-4 см латеральнее срединной линии, или дно смещено книзу и расположено на уровне II-го поясничного позвонка, шейка желчного пузыря в проекции 12-го грудного позвонка на срединной линии, у пациентов с брахиморфным типом телосложения шейка желчного пузыря смещена относительно срединной линии латерально до 9-12 см, при этом дно при увеличенном желчном пузыре располагается вровень с шейкой, либо при малых размерах смещается книзу, не ниже уровня I-го поясничного позвонка, а шейка желчного пузыря смещена книзу от уровня реберной дуги вплоть до уровня пупочного кольца, располагаясь на уровне II-III-го поясничного позвонка, у пациентов с мезоморфным типом телосложения дно расположено на уровне II-го поясничного позвонка, а шейка в проекции 12-го грудного или I-го поясничного позвонка на 4 см латеральнее срединной линии, оперативное вмешательство проводят с учетом вариабельности проекции шейки и дна желчного пузыря на переднюю брюшную стенку, при этом если шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции не более 9,0 см, глубина раны - не более 15,0 см, угол наклонения оси операционного действия - не менее 50 - оперативное вмешательство эффективно, а чем больше расстояние от геометрического центра предполагаемого разреза до проекции шейки желчного пузыря на кожу и глубина операционной раны и меньше угол наклонения оси операционного действия, тем опаснее оперативное вмешательство.
Краткое описание чертежей
На фиг.1 дан способ дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомной холецистэктомии, расположение дна и шейки желчного пузыря с долихоморфным типом телосложения пациента (вариант 1).
На фиг.2, то же, расположение дна и шейки желчного пузыря с долихоморфным типом телосложения пациента (вариант 2).
На фиг.3, то же, расположение дна и шейки желчного пузыря с брахиморфным типом телосложения пациента (вариант 1).
На фиг.4, то же, расположение дна и шейки желчного пузыря с брахиморфным типом телосложения пациента (вариант 2).
На фиг.5, то же, расположение дна и шейки желчного пузыря с мезоморфным типом телосложения пациента.
Осуществление изобретения
Примеры конкретного выполнения способа дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомной холецистэктомии.
Пример 1. Операцию проводят у группы пациентов из 10 человек известным способом, например, «Минилапаротомия с элементами открытой лапароскопии в хирургическом лечении острого калькулезного холецистита», А.М.Шулутко и др., Эндоскопическая хирургия, 4, 1999, с.31-35, или «Возможности мини-лапаротомии с элементами «открытой» лапароскопии в хирургическом лечении холецистохоледохолитиаза», A.M.Шулутко и др., Эндоскопическая хирургия, 1, 2000, с.19-23, при этом перед операцией не определяют тип телосложения пациентов и не определяют расположение дна и шейки желчного пузыря. В этом случае невозможно определить направление оси относительно срединной линии и нижнего края реберной дуги с последующим учетом вариабельности проекции шейки и дна желчного пузыря на переднюю брюшную стенку. Длина операционной раны с учетом максимальной тракции более 9,0 см, глубина раны - более 15,0 см, угол наклонения оси операционного действия становится менее 50 градусов. Расстояние от геометрического центра предполагаемого разреза до проекции шейки желчного пузыря на кожу, глубина операционной раны и угол наклонения оси операционного действия невозможно точно определить, что опасно для выполнения оперативного вмешательства. Лишь у 3 больных из первой группы, которым в дооперационном периоде не было проведено исследование типа телосложения, удалось без технических сложностей выполнить оперативное вмешательство. У 7 пациентов при выполнении оперативного вмешательства возникли технические трудности при выделении шейки желчного пузыря и у 4 больных потребовало перехода на открытый вариант оперативного вмешательства.
Пример 2. У другой группы больных в количестве 144 пациентов перед выполнением оперативного вмешательства выполняют дооперационную оценку выполнимости оперативного вмешательства мини-лапаротомным способом. При этом выделили 3 типа телосложения: долихоморфный - 48 пациентов, брахиморфный - 40 пациентов и мезоморфный - 56 пациентов.
У 12 пациентов перед операцией с выявленным долихоморфным типом телосложения дно желчного пузыря расположено на уровне 11-го грудного позвонка, шейка желчного пузыря в проекции 10-го грудного позвонка на 3-4 см латеральнее срединной линии, дно смещено книзу и расположено на уровне II-го поясничного позвонка, шейка желчного пузыря в проекции 12-го грудного позвонка на срединной линии. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 4,0 см, глубина раны - 8,0 см, угол наклонения оси операционного действия - 45.
Результат: всем пациентам с учетом анатомических особенностей долихоморфного типа телосложения не удается правильно расставить инструменты, что в дальнейшем не позволяет без технических трудностей выполнить оперативное вмешательство, а именно невозможно вывести оптимальное положение для выполнения операции желчного пузыря, угол 45 не позволяет четко осмотреть элементы гепатодуоденальной связки.
Пример 3. Операцию проводят аналогично примеру 2. Количество пациентов с долихоморфным типом телосложения - 12. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 5,0 см, глубина раны - 10,0 см, угол наклонения оси операционного действия - 50.
Результат: всем пациентам с учетом анатомических особенностей долихоморфного типа телосложения удается правильно расставить инструменты, что в дальнейшем позволяет без технических трудностей выполнить оперативное вмешательство, а именно вывести в оптимальное положение для выполнения операции желчный пузырь, при этом угол 50 позволяет четко осмотреть элементы гепатодуоденальной связки.
Пример 4. Операцию проводят аналогично примеру 2. Количество пациентов с долихоморфным типом телосложения - 12. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 9,0 см, глубина раны - 15,0 см, угол наклонения оси операционного действия - 100.
Результат: всем пациентам с учетом анатомических особенностей долихоморфного типа телосложения удается правильно расставить инструменты, что в дальнейшем позволяет без технических трудностей выполнить оперативное вмешательство, а именно вывести в оптимальное положение желчный пузырь для выполнения операции, угол 50 позволяет четко осмотреть элементы гепатодуоденальной связки.
Пример 5. Операцию проводят аналогично примеру 2. Количество пациентов с долихоморфным типом телосложения - 12. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 10,0 см, глубина раны - 20,0 см, угол наклонения оси операционного действия - 110.
Результат: большой угол 110 не позволяет четко дифференцировать элементы гепатодуоденальной связки, что опасно повреждением общего печеночного протока и печеночной артерии. У всех пациентов могут возникнуть технические трудности, поэтому всем пациентам был выполнен открытый вариант оперативного вмешательства. Заживление прошло без осложнений, но в длительный период.
Пример 6. У 10 пациентов перед выполнением оперативного вмешательства выявлен брахиморфный тип телосложения. У этих пациентов шейка желчного пузыря смещена относительно срединной линии латерально до 9-12 см, при этом дно при увеличенном желчном пузыре располагается вровень с шейкой, либо при малых размерах смещается книзу, не ниже уровня I-го поясничного позвонка, а шейка желчного пузыря смещена книзу от уровня реберной дуги вплоть до уровня пупочного кольца, располагаясь на уровне II-III-го поясничного позвонка, при этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 4,0 см, глубина раны - 8,0 см, угол наклонения оси операционного действия - 45. При этом большинству пациентов с учетом анатомических особенностей брахиморфного типа телосложения не удается вывести шейку пузыря в рану, что и в дальнейшем не позволяет без существенных технических трудностей выполнить оперативное вмешательство.
Пример 7. Операцию проводят аналогично примеру 6. Количество пациентов с брахиморфным типом телосложения - 10. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 5,0 см, глубина раны - 10,0 см, угол наклонения оси операционного действия - 50. При этом большинству пациентов с учетом анатомических особенностей брахиморфного типа телосложения удается расставить инструменты и вывести в рану шейку желчного пузыря, что в дальнейшем позволяет лишь с техническими трудностями выполнить оперативное вмешательство.
Пример 8. Операцию проводят аналогично примеру 6. Количество пациентов с брахиморфным типом телосложения - 10. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 9,0 см, глубина раны - 15,0 см, угол наклонения оси операционного действия - 100. При этом большинству пациентов с учетом анатомических особенностей брахиморфного типа телосложения удается расставить инструменты, что в дальнейшем позволяет без существенных технических трудностей выполнить оперативное вмешательство.
Пример 9. Операцию проводят аналогично примеру 6. Количество пациентов с брахиморфным типом телосложения - 10. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 10,0 см, глубина раны - 20,0 см, угол наклонения оси операционного действия - 110.
Результат: как и в примере 5 большой угол 110 не позволяет четко дифференцировать элементы гепатодуоденальной связки, что опасно для общего печеночного протока и печеночной артерии. У всех пациентов могут возникнуть технические трудности, поэтому всем пациентам был выполнен открытый вариант оперативного вмешательства. Заживление прошло без осложнений, но в более длительный период.
Пример 10. У 14 пациентов перед операцией при оценке типа телосложения выявлен мезоморфный тип. У этих больных дно желчного пузыря расположено на уровне III-го поясничного позвонка, а шейка в проекции 12-го грудного или I-го поясничного позвонка на 4 см латеральнее срединной линии. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 4,0 см, глубина раны - 8,0 см, угол наклонения оси операционного действия - 45. При этом 10 пациентам с учетом анатомических особенностей мезоморфного типа телосложения не удается расставить инструменты и вывести шейку желчного пузыря в рану, что в дальнейшем не позволяет без существенных технических трудностей выполнить оперативное вмешательство. У 4 пациентов возникают технические трудности, что потребовало у одного выполнения коррекции стояния инструмента, после чего оперативное вмешательство было выполнено. У второго пациента потребовался переход на открытый вариант оперативного вмешательства в связи с выраженным воспалительным инфильтратом в воротах печени и большим риском возникновения кровотечения при выделении воспалительного инфильтрата.
Пример 11. Операцию проводят аналогично примеру 10. Количество пациентов с мезоморфным типом телосложения - 14. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 5,0 см, глубина раны - 10,0 см, угол наклонения оси операционного действия - 50. При этом 10 пациентам с учетом анатомических особенностей мезоморфного типа телосложения удается расставить инструменты и осмотреть шейку желчного пузыря, что в дальнейшем позволяет без существенных технических трудностей выполнить оперативное вмешательство. У 4 пациентов возникают технические трудности, что потребовало у одного выполнения коррекции стояния инструментов, после чего оперативное вмешательство было выполнено. У второго пациента потребовался переход на открытый вариант оперативного вмешательства в связи с выраженным воспалительным инфильтратом в воротах печени и большим риском возникновения кровотечения при выделении воспалительного инфильтрата.
Пример 12. Операцию проводят аналогично примеру 10. Количество пациентов с мезоморфным типом телосложения - 14. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 9,0 см, глубина раны - 15,0 см, угол наклонения оси операционного действия - 100.
При этом всем пациентам с учетом анатомических особенностей мезоморфного типа телосложения удается расставить инструменты, что в дальнейшем позволяет без существенных технических трудностей выполнить оперативное вмешательство.
Пример 13. Операцию проводят аналогично примеру 10. Количество пациентов с мезоморфным типом телосложения - 14. При этом шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции 10,0 см, глубина раны - 20,0 см, угол наклонения оси операционного действия - 110.
Результат: как и в примере 5, большой угол 110 не позволяет четко дифференцировать элементы гепатодуоденальной связки, что опасно повреждением общего печеночного протока или печеночной артерии. У всех пациентов могут возникнуть технические трудности, поэтому всем пациентам был выполнен открытый вариант оперативного вмешательства. Заживление прошло без осложнений, но в более длительный период, что влечет за собой увеличение расходов на лечение.
Таким образом, в результате определения перед выполнением оперативного вмешательства дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомным методом с учетом типов телосложения проведено 144 оперативных вмешательств, из них лишь у 44 (30,5%) больных возникли технические трудности с выполнением оперативного вмешательства. У 100 (69,5%) пациентов методика дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомным методом с учетом типов телосложения позволяет без каких либо технических трудностей и ошибок выполнить операцию.
Предлагаемое изобретение по сравнению с прототипом и другими известными техническими решениями имеет следующие преимущества:
- упрощение способа оперативного вмешательства;
- исключение патологических осложнений;
- уменьшение времени оперативного вмешательства;
- сокращение сроков заживления;
- уменьшение расходов на лечение пациентов.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ОПЕРАТИВНОГО ДОСТУПА ПРИ ЛАПАРОСКОПИЧЕСКОЙ ХОЛЕЦИСТЭКТОМИИ | 2013 |
|
RU2517765C1 |
| Способ выбора оперативного вмешательства при стенозе большого дуоденального соска или терминального отдела общего желчного протока | 1991 |
|
SU1826868A3 |
| СПОСОБ ОПРЕДЕЛЕНИЯ ОПТИМАЛЬНЫХ ОПЕРАЦИОННЫХ ДОСТУПОВ ДЛЯ ЛАПАРОСКОПИЧЕСКОЙ ХОЛЕЦИСТЭКТОМИИ | 2000 |
|
RU2194456C2 |
| ХИРУРГИЧЕСКИЙ ДОСТУП К НАДПОЧЕЧНИКАМ | 2004 |
|
RU2266062C1 |
| СПОСОБ РАДИКАЛЬНОГО ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЛОКАЛИЗОВАННОГО РАКА ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ | 2006 |
|
RU2305505C1 |
| СПОСОБ ОПРЕДЕЛЕНИЯ МИНИМАЛЬНОЙ ВЕЛИЧИНЫ КОЖНОГО РАЗРЕЗА ПРИ МИНИИНВАЗИВНОМ ЭНДОПРОТЕЗИРОВАНИИ КОЛЕННОГО СУСТАВА | 2013 |
|
RU2549309C2 |
| Способ бужирования пупочной вены и устройство для его осуществления | 2017 |
|
RU2653783C1 |
| СПОСОБ ФОРМИРОВАНИЯ ЛАПАРОСТОМЫ ПРИ РАСПРОСТРАНЕННОМ ГНОЙНОМ ПЕРИТОНИТЕ | 2010 |
|
RU2466682C2 |
| СПОСОБ ЛЕЧЕНИЯ ЗАБОЛЕВАНИЙ ПИЩЕВОДА | 2004 |
|
RU2269941C1 |
| СПОСОБ ВВЕДЕНИЯ ЭПИГАСТРАЛЬНОГО ТРОАКАРА ПРИ ЛАПАРОСКОПИЧЕСКОЙ ХОЛЕЦИСТЭКТОМИИ | 2000 |
|
RU2187248C2 |
Изобретение относится к хирургии и может быть применимо для дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомной холецистэктомии. Определяют анатомо-топографический тип телосложения пациента, который обуславливает специфичность расположения дна и шейки желчного пузыря относительно срединной линии и нижнего края реберной дуги с последующим учетом вариабельности проекции шейки и дна желчного пузыря на переднюю брюшную стенку. В случае, если шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции не менее 5 и не более 9,0 см, глубина раны - от 10 до 15,0 см, угол наклонения оси операционного действия - не менее 50 и не более 100, оперативное вмешательство следует считать эффективным, а чем больше расстояние от геометрического центра предполагаемого разреза до проекции шейки желчного пузыря на кожу и глубина операционной раны, тем меньше угол наклонения оси операционного действия, тем опаснее оперативное вмешательство. Способ позволяет уменьшить риск осложнений, сократить срок заживления. 1 з.п. ф-лы, 5 ил.
1. Способ дооперационной оценки выполнимости оперативного вмешательства мини-лапаротомной холецистэктомии, включающий определение направления оси операционного действия, глубины раны, угла операционного действия, угла наклонения оси операционного действия к плоскости раны и зоны доступности, при этом ось операционного действия определяют с помощью линии, соединяющей глаз хирурга с наиболее глубокой точкой операционной раны или важным объектом вмешательства, глубину раны определяют с помощью расстояния от передней брюшной стенки до шейки желчного пузыря, угол операционного действия определяют стенками конуса образуемой операционной раны, угол наклонения оси операционного действия определяют как угол, образованный действием и поверхностью тела больного в пределах операционной раны, зону доступности определяют как полость операционной раны в форме усеченного конуса, обращенного кнаружи своей вершиной, а рана мягких тканей является, как бы, «окном», через которое рассматривают в некотором отдалении поверхность органа, отличающийся тем, что до операции дополнительно определяют анатомо-топографический тип телосложения пациента, который обуславливает специфичность расположения дна и шейки желчного пузыря относительно срединной линии и нижнего края реберной дуги с последующим учетом вариабельности проекции шейки и дна желчного пузыря на переднюю брюшную стенку, при этом в случае, если шейка желчного пузыря находится в геометрическом центре предполагаемого разреза, длина операционной раны с учетом максимальной тракции не менее 5 и не более 9,0 см, глубина раны - от 10 до 15,0 см, угол наклонения оси операционного действия - не менее 50 и не более 100, оперативное вмешательство следует считать эффективным, а чем больше расстояние от геометрического центра предполагаемого разреза до проекции шейки желчного пузыря на кожу и глубина операционной раны, тем меньше угол наклонения оси операционного действия, тем опаснее оперативное вмешательство.
2. Способ по п.1, отличающийся тем, что у пациентов с долихоморфным типом телосложения дно расположено на уровне 11-го грудного позвонка, шейка желчного пузыря в проекции 10-го грудного позвонка на 3-4 см латеральнее срединной линии, или дно смещено книзу и расположено на уровне II-го поясничного позвонка, шейка желчного пузыря в проекции 12-го грудного позвонка на срединной линии, у пациентов с брахиморфным типом телосложения шейка желчного пузыря смещена относительно срединной линии латерально до 9-12 см, при этом дно при увеличенном желчном пузыре располагается вровень с шейкой, либо при малых размерах смещается книзу не ниже уровня I-го поясничного позвонка, а шейка желчного пузыря смещена книзу от уровня реберной дуги вплоть до уровня пупочного кольца, располагаясь на уровне II-III-го поясничного позвонка, у пациентов с мезоморфным типом телосложения дно расположено на уровне II-го поясничного позвонка, а шейка в проекции 12-го грудного или I-го поясничного позвонка на 4 см латеральнее срединной линии.
| RU 2000104142 C1, 27.10.2001 | |||
| RU 2009611300, 03.03.2009 | |||
| БЕБУРИШВИЛИ А.Г | |||
| Острый холецистит | |||
| Топка с несколькими решетками для твердого топлива | 1918 |
|
SU8A1 |
| CUGURA J.F | |||
| Single laparoscopic (SILS) cholecystectomy: where are we | |||
| Acta Clin Croat | |||
| Станок для изготовления деревянных ниточных катушек из цилиндрических, снабженных осевым отверстием, заготовок | 1923 |
|
SU2008A1 |
Авторы
Даты
2011-07-10—Публикация
2009-03-05—Подача