Изобретение относится к медицине, а именно к хирургии, и может быть применено для профилактики развития парастомальной грыжи при операциях, сопровождающихся формированием кишечных стом на фоне острой кишечной непроходимости.
Известен способ формирования кишечной стомы при острой кишечной непроходимости, заключающийся в выведении стомы через рану, размеры которой на уровне апоневроза должны соответствовать диаметру выводимой кишки, но не более 3-4 см (Основы хирургии кишечных стом, Г.И.Воробьев, П.В.Царьков, Москва - 2002, стр.55, 70, 86, 106). Данный способ, взятый за прототип, имеет следующие недостатки: на фоне кишечной непроходимости диаметр кишки значительно расширяется за счет кишечных газов, что не позволяет делать отверстие в мышечно-апоневротическом слое меньше диаметра кишки, т.к. существует высокий риск развития некроза стомы из-за сдавления брыжеечных сосудов и самой кишки. В последующем, после купирования явлений кишечной непроходимости, диаметр кишки уменьшается до исходного уровня, а отверстие больших размеров зачастую приводит к развитию парастомальной грыжи. В то же время, отсутствие дренирования подкожной жировой клетчатки этой зоны может стать причиной нагноения, что также способствует развитию парастомальной грыжи.
Технический результат: снижение риска развития парастомальной грыжи и парастомальных гнойных осложнений.
Предлагаемый способ осуществляется следующим образом: отверстие 1 в мышечно-апоневротическом слое выполняют размерами, соответствующими диаметру выводимой увеличенной в диаметре кишки 2. После этого накладывают шов 3 на апоневротический слой передней брюшной стенки из монофиламентной нити следующим образом: на расстоянии 1 см от угла раны 4 осуществляют первый вкол снаружи внутрь. Далее осуществляют второй вкол за угол раны с выколом на второй стороне раны. Третий вкол делают на расстоянии 1 см от угла раны изнутри наружу второй стороны раны. Затем формируют двойной узел 5, но не затягивают, а проводят оба конца нити сквозь перфорированный силиконовый микроирригатор - дренаж 6, который выводят наружу через кожную контрапертуру 7 на расстоянии не менее 5 см от стомы (фигура). На протяжении 3-5 суток осуществляют аспирацию содержимого из дренажа. В последующем, по мере уменьшения диаметра кишки и снижения поступления по дренажу его удаляют и выполняют затягивание нити в три узла под контролем введенного в стому пальца до уровня апоневроза, концы нити срезают.
Наложенный таким образом шов на апоневротический слой передней брюшной стенки позволяет уменьшить диаметр раны по мере уменьшения диаметра выведенной кишки без риска повреждения стенки кишки благодаря технике шва и введенному в стому пальцу, а микроирригатор позволяет эффективно дренировать подкожную жировую клетчатку и формирует канал, через который легко выполняется затягивание нити.
Способ позволяет снизить риск развития парастомальной грыжи и гнойных парастомальных осложнений.
Изобретение иллюстрируется фигурой, на которой схематично изображен предлагаемый способ профилактики развития парастомальной грыжи.
Данный способ применен у 8 больных с острой толстокишечной непроходимостью.
Клинический пример.
Больной В. 57 лет поступил в экстренном порядке с клиникой острой толстокишечной непроходимости через 7 суток после начала заболевания. Из анамнеза известно, что больной длительное время (около 2 лет) страдает запорами, в последнее время пациент для опорожнения кишки принимал слабительное. После погрешности в диете у больного появились схваткообразные боли в животе, вздутие живота, перестали отходить газы, больной самостоятельно принял слабительное, после которого состояние ухудшилось, появились тошнота, рвота, больной вызвал скорую помощь и был доставлен в больницу. При поступлении больному было выполнено пальцевое исследование прямой кишки, патологии не выявлено, на обзорной рентгенографии органов брюшной полости выявлены чаши Клойбера в толстой кишке, после выполнения очистительной клизмы выполнена ректороманоскопия, при которой на 20 см от ануса обнаружено опухолевидное образование, полностью закрывающее просвет кишки. При выполненном ультразвуковом обследовании органов брюшной полости данных за метастазы печени не выявлено. Учитывая клинику острой кишечной непроходимости, после проведения предоперационной подготовки больной оперирован. На операции петли толстой кишки раздуты до 10-12 см, в ректосигмоидном отделе толстой кишки подтверждено наличие подвижной обтурирующей опухоли размерами 7×9 см. В парааортальной клетчатке и в печени метастазов пальпаторно не выявлено. Выполнена обструктивная резекция ректосигмоидного отдела толстой кишки на протяжении 15 см выше и 7 см ниже опухоли с применением линейных сшивающих аппаратов УО - 60. В левой подвздошной области после иссечения кожи диаметром 4 см выполнено отверстие в мышечно-апоневротическом слое размерами около 5 см, при выведении сигмовидной кишки, диаметр которой 9 см, через данное отверстие кишка приобрела синюшный цвет, в связи с чем отверстие было увеличено до 8 см. После этого был наложен шов на апоневротический слой передней брюшной стенки из монофиламентной нити следующим образом: первый вкол снаружи внутрь на расстоянии 1 см от угла раны, второй вкол за угол раны с выколом на второй стороне раны, третий вкол на расстоянии 1 см от угла раны изнутри наружу второй стороны раны, далее был сформирован двойной узел для предотвращения его расслабления при затягивании, но не затянут. Оба конца нити провели сквозь перфорированный силиконовый микроирригатор - дренаж, который вывели наружу через контрапертуру на расстоянии не менее 5 см от стомы. Учитывая размеры кишки, аналогичный узел был наложен с другой стороны от стомы. Кишку зафиксировали узловыми викриловыми швами к коже. На стому установили калоприемник и вскрыли. В послеоперационном периоде проводилась инфузионная терапия, перевязки, уход за стомой. На протяжении 3 суток осуществляли аспирацию содержимого из дренажа, в последующем, поступления по дренажу стали незначительными, а выведенная кишка сократилась в размерах. На перевязке под премедикацией (промедол 2% 1,0 мл подкожно) дренаж был удален. После чего выполнили затягивание нити в три узла под контролем введенного в стому пальца ассистента до уровня апоневроза. При этом ассистент проконтролировал степень сужения, чтобы не произошло сдавления кишки. После чего концы нити срезали. Чтобы нить не травмировала края раны при затягивании узла, ее концы провели через отверстия в пуговице диаметром больше, чем дренажная рана для предотвращения ее проваливания. Течение послеоперационного периода протекало без осложнений, состояние улучшилось, заживление парастомальной раны первичное. В последующем при наблюдении больного в течение 3 лет данных за развитие параколостомической грыжи не выявлено.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГИГАНТСКИХ ВЕНТРАЛЬНЫХ ГРЫЖ | 2002 |
|
RU2228714C1 |
| Способ ушивания апоневроза после лапаротомии | 2022 |
|
RU2803132C2 |
| Способ лапароскопического формирования петлевой кишечной стомы | 2021 |
|
RU2772694C1 |
| Способ хирургического лечения парастомальных грыж | 2022 |
|
RU2796319C1 |
| СПОСОБ УШИВАНИЯ АПОНЕВРОЗА ПОСЛЕ ЛАПАРОТОМИИ | 2016 |
|
RU2644846C1 |
| Способ континентной гетеротопической умбиликальной илеоцистопластики | 2022 |
|
RU2785265C1 |
| СПОСОБ НЕНАТЯЖНОЙ ПРЕДБРЮШИННОЙ ГЕРНИОПЛАСТИКИ ПУПОЧНЫХ, ПАРАУМБИЛИКАЛЬНЫХ И ГРЫЖ БЕЛОЙ ЛИНИИ ЖИВОТА | 2005 |
|
RU2291670C2 |
| Способ предупреждения образования сером при хирургическом лечении гигантских послеоперационных вентральных грыж | 2021 |
|
RU2766807C1 |
| СПОСОБ УШИВАНИЯ ЛАПАРОТОМНОЙ РАНЫ | 2004 |
|
RU2261665C1 |
| СПОСОБ ОПЕРАТИВНОГО ЛЕЧЕНИЯ КИШЕЧНЫХ СВИЩЕЙ | 2002 |
|
RU2228149C1 |
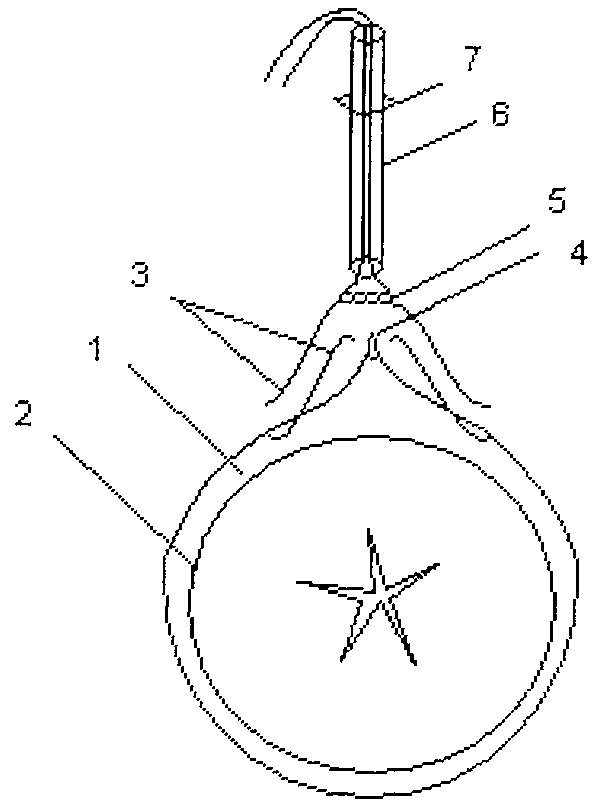
Изобретение относится к медицине, а именно к хирургии. При формировании стомы на углы разреза мышечно-апоневротического слоя накладывают швы из монофиламентной нити. Формируют двойной узел, который не затягивают, проводят оба конца нити сквозь перфорированный силиконовый микроирригатор, который выводят наружу через контрапертуру в 5 см от стомы. Через 3-5 суток после уменьшения диаметра кишки сводят углы разреза мышечно-апоневротического слоя затягиванием нитей в три узла под контролем введенного в стому пальца. Способ обеспечивает состоятельность колостомы после сокращения кишки в размерах, снижает риск развития парастомальной грыжи при лечении острой кишечной непроходимости. 1 пр., 1 ил.
Способ формирования кишечной стомы, включающий выведение кишки через отверстие в передней брюшной стенке, отличающийся тем, что накладывают шов на апоневротический слой передней брюшной стенки из монофиламентной нити следующим образом: на расстоянии 1 см от угла раны осуществляют первый вкол снаружи внутрь, далее осуществляют второй вкол за угол раны с выколом на второй стороне раны, третий вкол делают на расстоянии 1 см от угла раны изнутри наружу второй стороны раны, далее формируют двойной узел, который не затягивают, проводят оба конца нити сквозь перфорированный силиконовый микроирригатор, который выводят наружу через контрапертуру на расстоянии не менее 5 см от стомы, на протяжении 3-5 суток осуществляют аспирацию содержимого из дренажа, после уменьшения диаметра кишки и снижения поступления по дренажу его удаляют, выполняют затягивание нити в три узла под контролем введенного в стому пальца до уровня апоневроза, концы нити срезают.
| СПОСОБ УШИВАНИЯ ЛАПАРОТОМНОЙ РАНЫ | 2004 |
|
RU2261665C1 |
| ВОРОБЬЕВ Г.И., ЦАРЬКОВ П.В | |||
| Основы хирургии кишечных стом | |||
| - М.: Стольный град, 2002, с.145 | |||
| US 4854316, 08.08.1989 | |||
| Прибор с двумя призмами | 1917 |
|
SU27A1 |
| SINGAL AK | |||
| Colostomy prolapse and | |||
Авторы
Даты
2012-09-20—Публикация
2011-03-16—Подача