Изобретение относится к медицине, а именно к онкоколопроктологии, и может быть использовано в хирургическом лечении рака прямой и ободочной кишки.
Последние три десятилетия ознаменовались улучшением онкологических результатов лечения рака прямой и ободочной кишки, что связано с совершенствованием хирургической техники (внедрение в практику принципов мезоректумэктомии, мезоколонэктомии), широким использованием неоадъювантной и адъювантной полихимиотерапии, лучевой терапии, биологической терапии. В хирургическом лечении колоректального рака особое место занимает лапароскопическая методика. Последние рандомизированные исследования доказали, что при выполнении радикальных резекций лапароскопический доступ не уступает традиционному в отношении отдаленных онкологических результатов и, в то же время, позволяет сократить сроки послеоперационной реабилитации, уменьшить уровень послеоперационной боли, улучшить косметический эффект [1, 2]
Однако не всем пациентам с колоректальным раком показано радикальное оперативное лечение. Существует определенная группа пациентов, нуждающихся в симптоматической колостомии или илеостомии. Колостома (или илеостома) выводится при полном или частичном нарушении проходимости кишечной трубки пожизненно (в случае нерезектабельных опухолей), либо временно перед началом противоопухолевого лечения [3]. Лапароскопическое выведение стомы также имеет свои преимущества, свойственные всем малоинвазивным методикам, что подтверждают многочисленные сравнительные исследования [4].
Хирургическая техника лапароскопического формирования кишечной стомы в настоящее время не стандартизована. В мировой литературе имеется описание нескольких вариантов выполнения данной операции, которые, в целом, отличаются только лишь количеством и местом установки троакаров [5, 6, 7]. Все эти методики имеют одну общую принципиальную черту – петля кишки захватывается с помощью зажима через троакар, который вводится в проекции будущей стомы. В последующем осуществляется тракция и выведение кишки через расширенный троакарный разрез. Такая техника имеет ряд недостатков, которые особенно ярко проявляются у пациентов с выраженным висцеральным ожирением, утолщенным слоем подкожной жировой клетчатки, массивным большим сальником (при трансверзостомии), короткой брыжейкой. Во-первых, во время тракции имеется риск десерозирования кишки или повреждения брыжейки с последующем кровотечением. Во-вторых, при подобном способе выведения стомы хирург, добиваясь безопасной тракции, вынужден делать разрез передней брюшной стенки большего размера, чем необходимо. В результате этого появляется необходимость ушивания избыточного разреза передней брюшной стенки. Оставление такого дефекта не ушитым приводит к формированию парастомальной грыжи в отдаленном послеоперационном периоде. В-третьих, во время тракции зажим нередко соскакивает с кишки, что делает необходимым повторно идентифицировать выводимую петлю кишки, на которой уже имеется дефект от наложенного зажима. Вышеперечисленные проблемы неблагоприятно сказываются на продолжительности операции и ведут к увеличению риска развития послеоперационных осложнений.
В 1991 году V. Lange et al., разработал методику лапароскопической сигмостомии, которая в последующем не получила популярности. Автор разместил один 10-мм троакар в надпупочной области для оптики, один 5 мм троакар в левом верхнем квадранте живота, один 10 мм троакар в левом нижнем квадранте живота. После мобилизации сигмовидной кишки под в окне брыжейке выполнялся туннель, через который проводилась полиэтиленовая трубка от дренажа Редона. В проекции стомы вводился разработанный автором 35-мм троакар, через который выводились оба конца трубки, после чего троакар удалялся, а выведение кишки осуществлялось посредством тракции за концы трубки. Кишка подшивалась к коже. Автор в своей статье описал применение предложенной техники у одного пациента [8]. В последующих публикациях, посвященных этой теме, упоминаний об использовании подобного приема не обнаружено. Несмотря на это, разработанная автором методика наиболее соответствует предложенному нами способу, в связи с чем, выбрана в качестве прототипа. По нашему мнению, использование полиэтиленовой трубки для тракции кишки является удобным и рациональным. В то же время, использование специального 35-мм троакара, разработанного автором, не доступного на рынке медицинских изделий, мы считаем нецелесообразным.
При формировании стомы нередким является развитие кожных осложнений, к которым относятся гипергрануляции, возникающие как реакция на шовный материал и наблюдающиеся у 2,6-11,9% стомированных пациентов [9]. Осложнение не несет большой опасности, но затрудняет фиксацию калоприемника, снижая тем самым качество жизни. Более серьезным считают развитие гнойно-воспалительных осложнений со стороны стомы, таких как: поверхностное нагноение, парастомальный абсцесс, флегмона – с последующей ретракцией выведенной кишки [10]. Их частота, по данным разных авторов, колеблется от 1,6 до 45% [11]. Эти осложнения связаны с попаданием кишечного содержимого в подкожную клетчатку через кожно-кишечные швы, либо со скоплением раневого отделяемого между выведенной кишкой и тканями брюшной стенки с последующим его инфицированием. В любом случае, их можно считать следствием несовершенства хирургической техники [9].
Однако единого подхода к фиксации кишки к коже на сегодняшний день нет. Большинство авторов сходятся в использовании отдельных кожно-серозно-мышечных швов без фиксации париетальной брюшины с применением атравматичного рассасывающегося материала [10]. А.А. Захарченко предложил применение непрерывного внутрикожно-серозно-мышечного шва типа «косметического» с целью улучшения его герметичности [11]. Эта методика наиболее близка к предложенной нами, но обладает рядом отличий, наиболее принципиальным из которых считаем отсутствие возможности дренирования парастомальных жидкостных скоплений.
Технический результат: улучшить результаты лечения больных с кишечными стомами: ускорить и упростить операцию лапароскопического выведения стомы, снизить количество интраоперационных осложнений (травма кишки), ускорить процесс консолидации кожно-серозного шва, снизить частоту послеоперационных осложнений со стороны стомы (гнойные осложнения, ретракция, гипергрануляции).
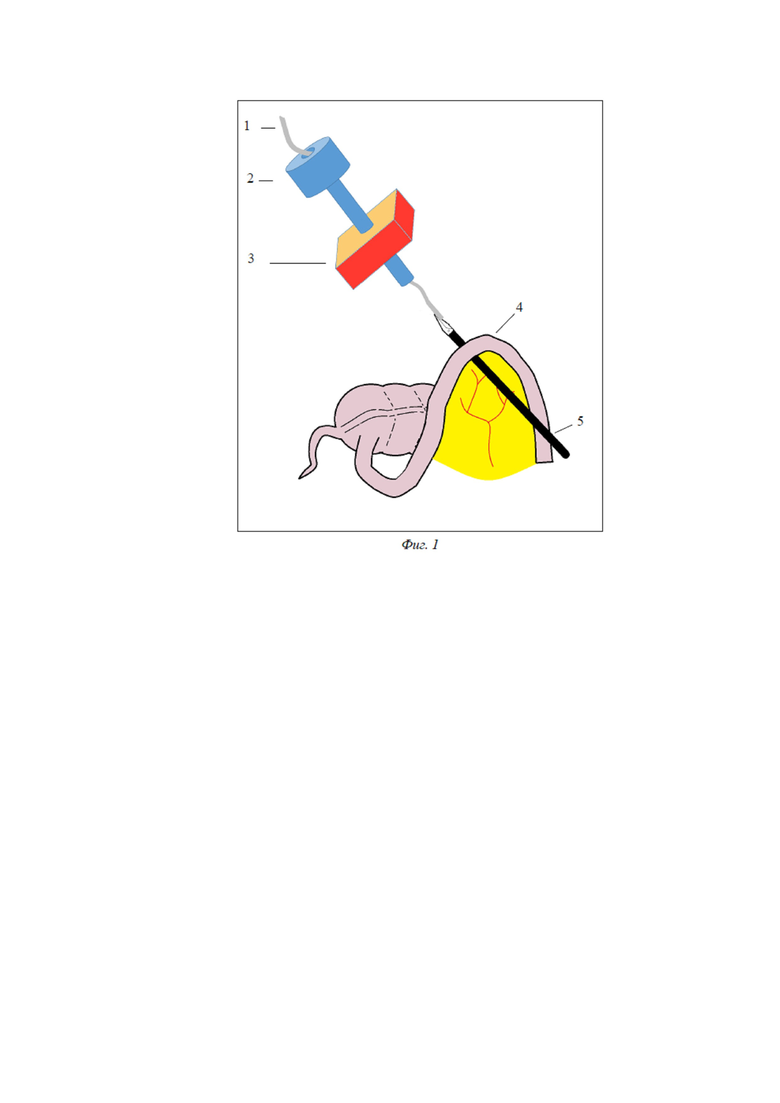
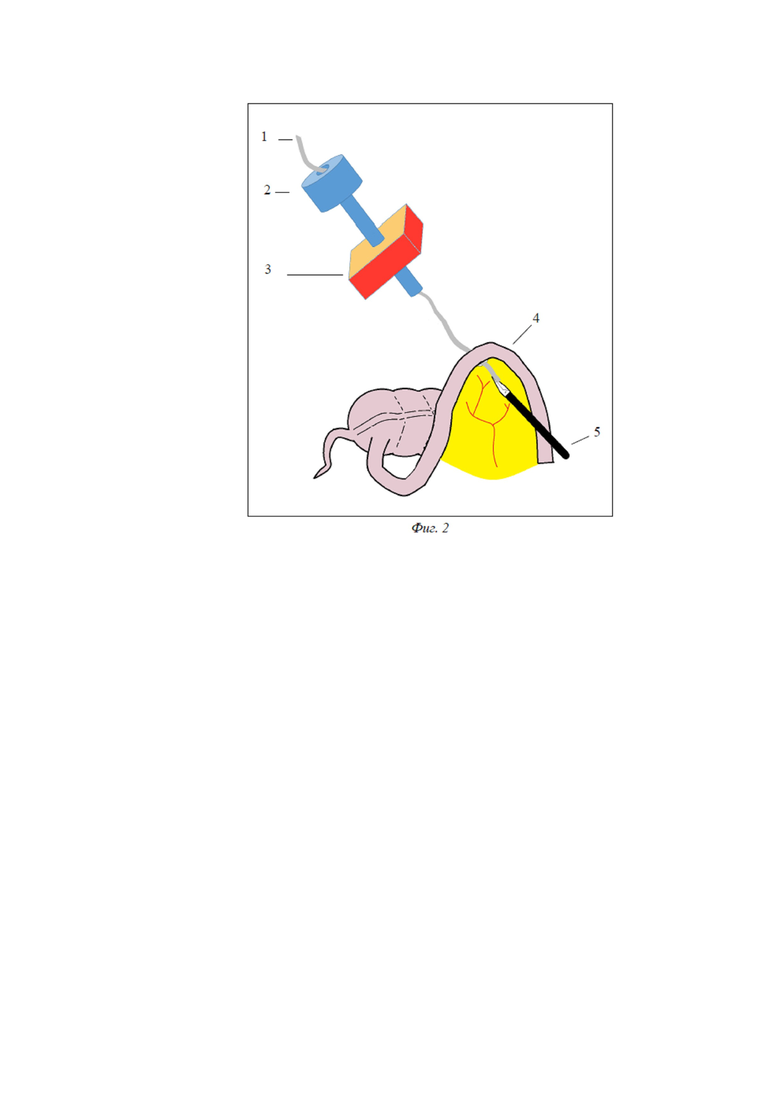
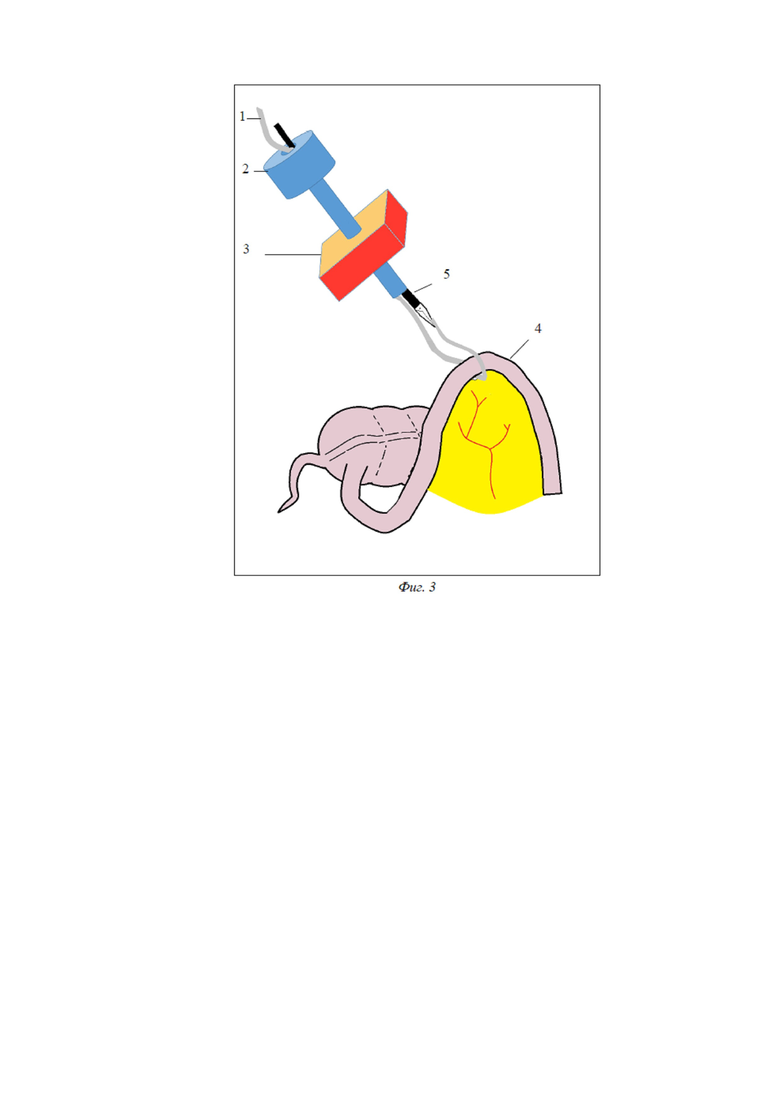
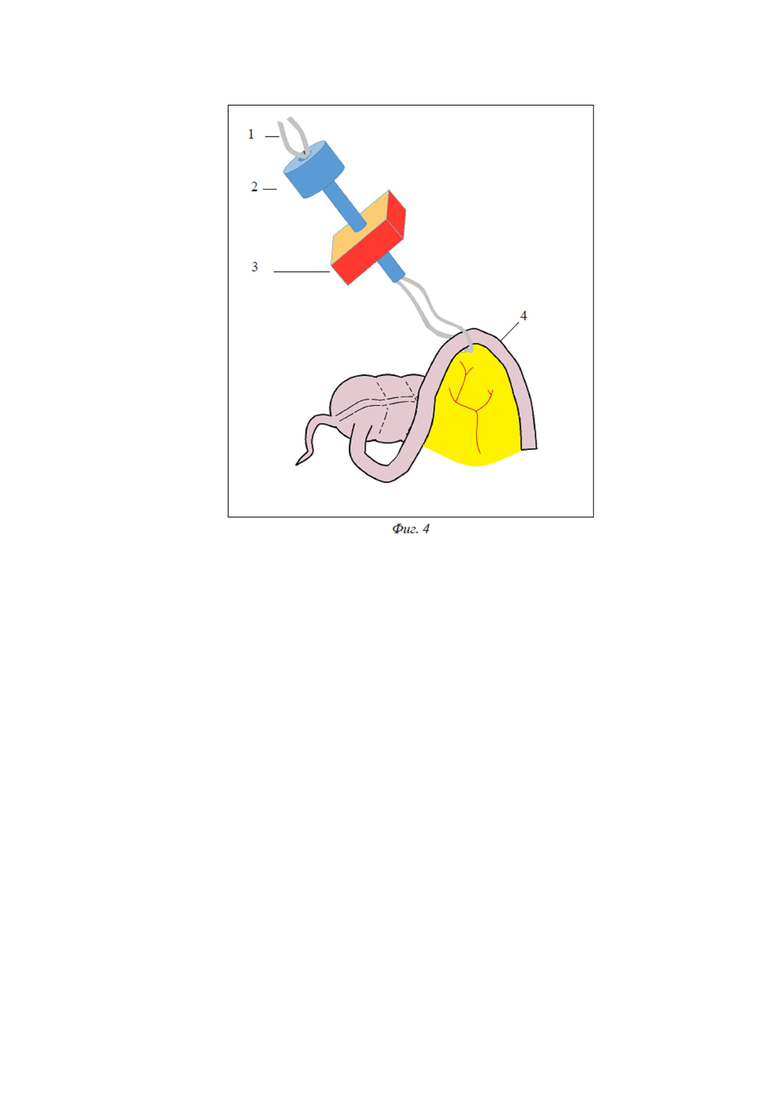
Описание предложенного способа. На дооперационном этапе производится разметка передней брюшной стенки под предполагаемое место выведения стомы. В надпупочной области вводится игла Вереша, накладывается карбоксиперитонеум, вводится 10-мм троакар, лапароскоп. Осуществляется диагностическая лапароскопия, определяется объем операции, вид выводимой стомы (илео-, трансверзо- или сигмостома). Под визуальным контролем вводятся два 5-мм троакара, расположение которых может быть различным в зависимости от вида стомы. При сигмостомии и трансверзостомии первый 5-мм троакар устанавливается в правой подвздошной области, второй – в правом мезогастрии. При илеостомии первый 5-мм троакар устанавливается в надлобковой области, второй – в левом мезогастрии. В 5-мм троакары вводятся инструменты: атравматичный граспер и диссектор. При необходимости производится мобилизация петли кишки (в зависимости от вида стомы), рассечение спаек с помощью монополярной коагуляции или высокоэнергетических установок. При трансверзостомии большой сальник отсекается от выводимой петли поперечной ободочной кишки, пересекается вдоль. В проекции стомы вводится 10-мм троакар. Сразу под выводимым участком кишки (4) в брыжейке с помощью диссектора (5) тупым способом выполняется туннель, диссектор остается в сформированном туннеле (Фиг.1). Через 10-мм троакар (2) в брюшную полость вводится конец полиэтиленовой трубки диаметром 5 мм (1), длиной 40 см таким образом, чтобы противоположный конец трубки находился вне брюшной полости. Конец трубки, введенный в брюшную полость, соосно захватывается диссектором, проводится под выводимой кишкой на 10-15 см (Фиг. 2). Диссектор извлекается из 5-мм троакара и вводится через 10-мм троакар рядом с трубкой (Фиг.3). Конец трубки, находящийся в брюшной полости, соосно захватывается диссектором и выводится через 10-мм троакар за пределы брюшной полости. 10-мм троакар извлекается из брюшной полости (Фиг.4). Таким образом, полиэтиленовая трубка располагается под кишкой, а оба ее конца извлечены из брюшной полости через троакарный разрез. Вдоль трубки выполняется разрез передней брюшной стенки (3) необходимой длины до входа в брюшную полость. Через разрез с помощью полиэтиленовой трубки петля кишки вытягивается из брюшной полости, под нее проводится пластиковый стержень. Полиэтиленовая трубка удаляется. Выполняется обзорная лапароскопия. Выведенная кишка осматривается со стороны брюшной полости на предмет перекрута. Троакары извлекаются под визуальным контролем. Производится десуффляция. Троакарные проколы ушиваются послойно.
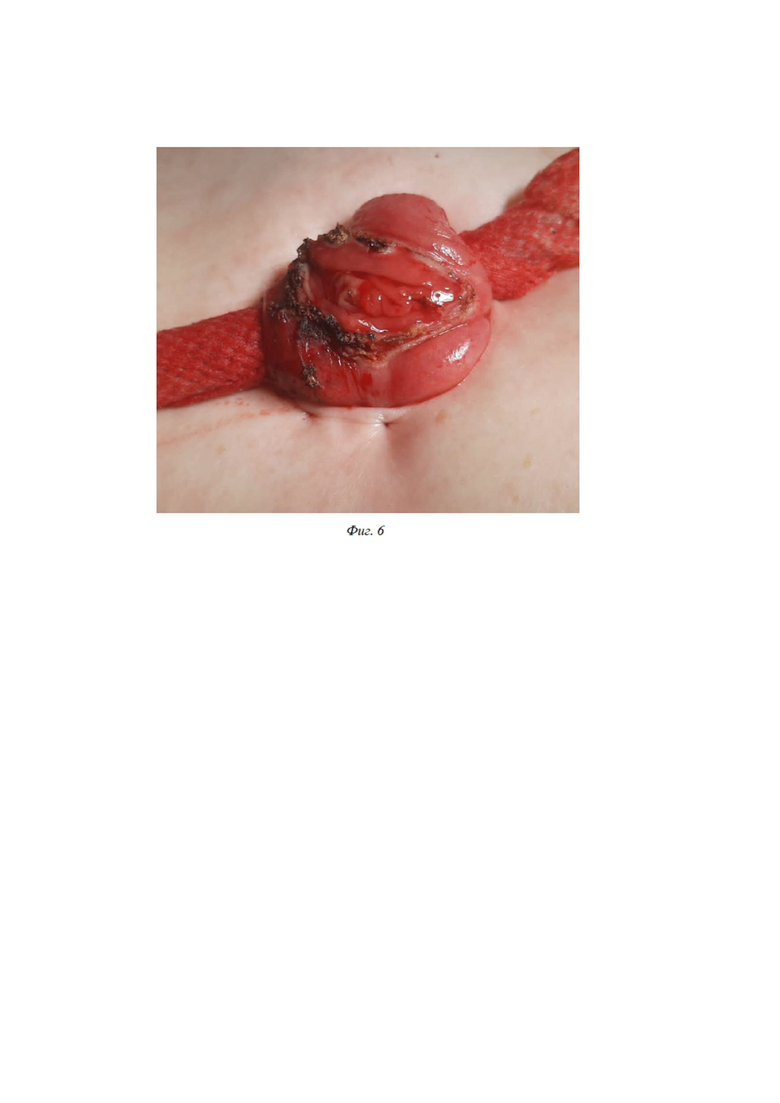
Следующим этапом кишка подшивается к коже отдельными серозно-мышечно-кожно-внутридермальными швами типа Донати (Фиг.5). Первый вкол (6) атравматичной иглы с нитью Викрил 3-0 осуществляется в кишку в направлении «сверху-вниз» с захватом серозно-мышечного слоя протяженностью 2-3 мм. Далее вкол (7) со стороны подкожно-жировой клетчатки в направлении «снизу-вверх» с выколом на коже на расстоянии 3-4 мм от края кожной раны. Следующий вкол (8) производится в непосредственной близости от предыдущего выкола, но игла проводится внутридермально по направлению к краю раны с выколом непосредственно из края дермы. После этого нить завязывается. При этом узел оказывается не снаружи кожи, а скрывается под дермой между кишкой и кожей (Фиг. 6). В этом случае исключается «подвертывание» края кожи, а дерма строго сопоставляется с серозой кишки, что ускоряет консолидацию. Для фиксации кишки требуется 6 – 8 таких швов, в зависимости от ее диаметра.
Клинический пример. Пациент Г., 70 лет, с диагнозом: Рак среднеампулярного отдела прямой кишки cT3N2M0 III St, частичная кишечная непроходимость. Учитывая низкое расположение опухоли (6 см от ануса по данным жесткой ректороманоскопии), местную распространенность процесса - прорастание в мезоректальную клетчатку по данным магнитно-резонансной томографии (МРТ), признаки метастатического поражения мезоректальных лимфатических узлов по данным МРТ, явления частичной кишечной непроходимости, пациенту показана неоадъювантная химиолучевая терапия после предварительного формирования кишечной стомы. На дооперационном этапе произведена маркировка предполагаемого места выведения стомы. В надпупочной области введена игла Вереша, наложен карбоксиперитонеум, введен 10-мм троакар, оптика. При обзорной лапароскопии: метастазов в печени не выявлено, опухоль не визуализируется, так как расположена полностью под тазовой брюшиной. Принято решение о выведении петлевой трансверзостомы. Под визуальным контролем введены два 5-мм троакара: первый - в правой подвздошной области, второй – в правом мезогастрии. В 5-мм троакар введен атравматичный граспер и диссектор. Большой сальник отсечен от выводимой петли поперечной ободочной кишки, пересечен вдоль с помощью биполярной коагуляции. В проекции стомы введен 10-мм троакар. Сразу под выводимым участком кишки в брыжейке с помощью диссектора тупым способом выполнен туннель. Через 10-мм троакар в брюшную полость введен конец полиэтиленовой трубки диаметром 5 мм, длиной 40 см. Конец трубки, введенный в брюшную полость соосно захвачен диссектором, проведен под выводимой кишкой на 10-15 см. Диссектор извлечен из 5-мм троакара и введен через 10-мм троакар рядом с трубкой. Конец трубки, находящийся в брюшной полости, соосно захвачен диссектором и выведен через 10-мм троакар из брюшной полости. 10-мм троакар извлечен из брюшной полости. Вдоль трубки выполнен разрез передней брюшной стенки длиной 3,5 см до входа в брюшную полость. Через разрез с помощью полиэтиленовой трубки петля кишки выведена из брюшной полости, под нее заведен пластиковый стержень. Полиэтиленовая трубка удалена. При обзорной лапароскопии перекрута поперечной ободочной кишки не отмечается. Троакары извлечены под визуальным контролем, признаков кровотечения нет. Произведена десуффляция. Троакарные проколы ушиты послойно. Кишка подшита к коже узловым серозно-мышечно-кожно-внутридермальными швами, вскрыта. Продолжительность операции 30 минут, интраоперационная кровопотеря – 5 мл. Интраоперационных осложнений не отмечено. Послеоперационный период протекал без осложнений. Газы стали отходить по стоме на первые сутки после операции, стул – на вторые сутки после операции. Инфузионная терапия продолжалась в течение первых двух суток после операции. С целью обезболивания использовались нестероидные противовоспалительные препараты. Пациент выписан на 7ые сутки после операции. Осложнений со стороны стомы не наблюдалось.
Таким образом, разработан способ формирования кишечной стомы, который обладает следующими преимуществами. Тракция выводимой кишки осуществляется с помощью проведенной под ней полиэтиленовой трубки, что исключает повреждение стенки кишки и ее брыжейки. Исключается соскакивание зажима с трубки во время тракции с необходимостью повторной идентификации выводимой петли кишки, что вероятно при использовании авторской техники Lange. Использование данного приспособления позволяет выполнить разрез передней брюшной стенки необходимой длины и избежать ушивание избыточного разреза. Все инструменты, используемые при таком способе формирования кишечной стомы, общедоступны, что исключает необходимость использования дополнительного инструментария, в отличие от способа Lange. Использование оригинального шва для фиксации кишки также решает несколько задач. Помимо эстетических преимуществ отсутствия узлов на поверхности кожи, на которых обычно скапливается каловое отделяемое, в этом случае не наблюдается грануляционных разрастаний на месте шовного материала. Благодаря большей герметичности и строгому сопоставлению дермы и серозы кишки снижается риск гнойных осложнений и ускоряется консолидация. В отличие от непрерывного шва, предложенного Захарченко А.А., наш способ позволяет провести дренирование возможных парастомальных жидкостных скоплений без нарушения фиксации кишки.
Источники информации
1. Jayne DG, Thorpe HC, Copeland J et al. Five‐year follow‐up of the Medical Research Council CLASICC trial of laparoscopically assisted versus open surgery for colorectal cancer. British journal of surgery. 2010; 97(11):1638-1645.
2. Stevenson AR, Solomon MJ, Lumley JW et al. Effect of laparoscopic-assisted resection vs open resection on pathological outcomes in rectal cancer: the ALaCaRT randomized clinical trial. JAMA. 2015; 314(13): 1356-1363.
3. Liu J, Bruch HP, Farke S et al. Stoma formation for fecal diversion: a plea for the laparoscopic approach. Techniques in coloproctology. 2005; 9(1): 9-14.
4. Hellinger MD, Al Haddad A. Minimally invasive stomas. Clinics in colon and rectal surgery. 2008; 21(1): 53-61.
5. Weiss UL, Jehle E, Becker HD et al. Laparoscopic ileostomy. British journal of surgery. 1995; 82(12): 1648.
6. Ludwig KA, Milsom JW, Garcia-Ruiz A et al. Laparoscopic techniques for fecal diversion. Diseases of the colon and rectum. 1996; 39(3): 285-288.
7. Cпособ формирования лапароскопической двуствольной кишечной стомы. Воробьев Г.И. и др. Патент на изобретение. RU 2 294 711 C1.
8. Lange V, Meyer G, Schardey HM. Laparoscopic creation of a loop colostomy. Journal of laparoendoscopic surgery. 1991; 1(5): 307-312.
9. Калашникова И.А., Ачкасов С.И. Алгоритм диагностики и лечения осложнений кишечных стом // Колопроктология, 2009, № 3 (29), с. 8-15.
10. Воробьёв Г.И., Царьков П.В. Основы хирургии кишечных стом. М., 2002.
11. Захарченко А.А., Штоппель А.Э. Профилактика послеоперационных гнойно-воспалительных осложнений в колоректальной хирургии // Проблемы колопроктологии, 2000, № 17, с. 69-74.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ извлечения препарата толстой кишки через естественные отверстия организма человека | 2023 |
|
RU2814386C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОГО ФОРМИРОВАНИЯ НЕОАППЕНДИКОСТОМЫ С СОЗДАНИЕМ АНТИРЕФЛЮКСНОГО КЛАПАНА | 2024 |
|
RU2839806C1 |
| СПОСОБ РЕКОНСТРУКЦИИ ЧРЕЗБРЮШИННОЙ КОЛОСТОМЫ ПРИ ЕЕ ВЫПАДЕНИИ | 2010 |
|
RU2445010C2 |
| СПОСОБ ФОРМИРОВАНИЯ ЛАПАРОСКОПИЧЕСКОЙ ДВУСТВОЛЬНОЙ КИШЕЧНОЙ СТОМЫ | 2005 |
|
RU2294711C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОЙ РЕЗЕКЦИИ ПРЯМОЙ КИШКИ, ВКЛЮЧАЮЩИЙ ИЗВЛЕЧЕНИЕ РЕЗЕЦИРОВАННОГО УЧАСТКА ТОЛСТОЙ КИШКИ С ОПУХОЛЬЮ ПУТЕМ ВЫВОРОТА ПРЯМОЙ КИШКИ И ЭКСТРААБДОМИНАЛЬНУЮ РЕЗЕКЦИЮ | 2023 |
|
RU2824006C1 |
| СПОСОБ ФОРМИРОВАНИЯ ЛАПАРОСКОПИЧЕСКОЙ ОДНОСТВОЛЬНОЙ КОЛОСТОМЫ НА ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКЕ | 2000 |
|
RU2167612C1 |
| СПОСОБ ФОРМИРОВАНИЯ КОЛОСТОМЫ | 2017 |
|
RU2701217C2 |
| Способ видеолапароскопической резекции кишечника | 2024 |
|
RU2823977C1 |
| Способ выведения превентивной двуствольной илеостомы при резекции прямой кишки или при колпроктэктомии | 2020 |
|
RU2737911C1 |
| Способ хирургического лечения туберкулеза мочевого пузыря 4-й стадии | 2020 |
|
RU2759324C1 |

Изобретение относится к медицине, а именно к онкоколопроктологии. Формируют тоннель в брыжейке выводимого участка кишки. Вводят через 10-мм троакар один конец полиэтиленовой трубки диаметром 5 мм, длиной 40 см с проведением его через тоннель брыжейки и выводят через тот же 10-мм троакар. Формируют разрез для стомы в области троакарной раны и выполняют тракцию кишки из брюшной полости при помощи полиэтиленовой трубки. Подшивание выведенной кишки к коже осуществляют серозно-мышечно-кожно-внутридермальными швами с первым вколом иглы в кишку в направлении «сверху-вниз» с захватом серозно-мышечного слоя протяженностью 2-3 мм. Следующий вкол выполняют со стороны подкожно-жировой клетчатки в направлении «снизу-вверх» с выколом на коже на расстоянии 3-4 мм от края кожной раны. Далее выполняют вкол в непосредственной близости от предыдущего выкола, с проведением иглы внутридермально по направлению к краю раны и выколом непосредственно из края дермы. Способ позволяет улучшить результаты лечения больных с кишечными стомами: ускорить и упростить ход операции стомирования, снизить количество интраоперационных осложнений, таких как травма кишки, ускорить процесс консолидации кожно-серозного шва, снизить частоту послеоперационных осложнений со стороны стомы - гнойные осложнения, ретракция, гипергрануляции. 6 ил., 1 пр.
Способ лапароскопического формирования петлевой кишечной стомы, включающий выполнение лапароскопического доступа, формирование тоннеля в брыжейке выводимого участка кишки при помощи диссектора, введение через 10-мм троакар одного конца полиэтиленовой трубки диаметром 5 мм, длиной 40 см с проведением его через тоннель брыжейки и выведение через тот же 10-мм троакар с последующим удалением троакара, формированием разреза для стомы в области троакарной раны и тракцией кишки из брюшной полости при помощи полиэтиленовой трубки, отличающийся тем, что подшивание выведенной кишки к коже осуществляют серозно-мышечно-кожно-внутридермальными швами с первым вколом иглы в кишку в направлении «сверху-вниз» с захватом серозно-мышечного слоя протяженностью 2-3 мм, следующим вколом со стороны подкожно-жировой клетчатки в направлении «снизу-вверх» с выколом на коже на расстоянии 3-4 мм от края кожной раны и далее вколом в непосредственной близости от предыдущего выкола, с проведением иглы внутридермально по направлению к краю раны и выколом непосредственно из края дермы, после чего нить завязывают.
| LANGE VOLKER et al., Laparoscopic Creation of a Loop Colostomy | |||
| Journal of Laparoendoscopic Surgery, 1991, 1(5), 307-312 | |||
| СПОСОБ ФОРМИРОВАНИЯ ДВУСТВОЛЬНОЙ ПЕТЛЕВОЙ КОЛОСТОМЫ | 2014 |
|
RU2578089C1 |
| СПОСОБ ПОДГОТОВКИ ПЕТЛИ КИШКИ ДЛЯ НАЛОЖЕНИЯ КИШЕЧНЫХ СТОМ | 2002 |
|
RU2219850C2 |
| Генератор постоянного тока для ветряного двигателя с автоматическим выключением и включением цепи при изменении силы ветра | 1924 |
|
SU6293A1 |
| CN 103263280 A, 28.08.2013 | |||
| АЛИЕВ С.А | |||
| и др | |||
| Усовершенствование способов формирования концевой колостомы - реальный путь к профилактике | |||
Авторы
Даты
2022-05-24—Публикация
2021-10-18—Подача