Предлагаемое изобретение относится к медицине, а именно к хирургии, и может использоваться для профилактики образования сером при хирургическом лечении пациентов с гигантскими послеоперационными вентральными грыжами.
Вентральная послеоперационная грыжа - патологическое состояние передней брюшной стенки, возникающее после операций на органах брюшной полости. Проявляет себя выпячиванием в области послеоперационного рубца, содержимым которого являются органы брюшной полости, выходящие за пределы брюшной стенки (Клиническая хирургия: национальное руководство: в 3 т./ под ред. B.C. Савельева, А.И. Кириенко. - М: ГЭОТАР-Медиа, 2009. - Т. II. - 832 с.).
Формирование послеоперационных вентральных грыж является довольно частым осложнением абдоминальных операций и наблюдается в 2-25% случаях (Breuing K., Butler С.Е., Ferzoco S., et al. Incisional ventral hernias: review of the literature and recommendations regarding the grading and technique of repair. Surgery. 2010; 148: 544-58.) Наличие гигантской послеоперационной вентральной грыжи сопровождается расстройством деятельности внутренних органов с нарушением моторно-эвакуаторной функции кишечника, дискомфортом в проекции грыжи и значительным снижением качества жизни пациента. Хирургическое лечение послеоперационных вентральных грыж сопровождается длительным периодом реабилитации, выраженным болевым синдромом, высоким процентом местных раневых осложнений и частыми рецидивами. В настоящее время результаты лечения послеоперационных вентральных грыж не удовлетворяют ни пациентов, ни хирургов. (Егиев В.Н., Кулиев С.А., Евсюкова И.В., Журнал абдоминальная хирургия, 2017).
В настоящее время для лечения гигантских послеоперационных вентральных грыж применяют методы ненатяжной аллопластики с использованием сетчатых трансплантатов. Наиболее распространенные методики - фиксация полипропиленовой сетки по отношению к грыжевым воротам. Методика inlay, sublay, onlay.
Наиболее часто применяют методику «onlay», которая предусматривает расположение эксплантата поверх краев сшитого апоневроза. При данном способе после резекции грыжевого мешка и сшивания краев брюшины накладывают шов апоневроза без образования дупликатуры. При срединном расположении грыжевых ворот происходит сближение влагалищ прямых мышц живота с восстановлением белой линии. Возникающее при этом умеренное натяжение тканей в дальнейшем компенсируется фиксацией синтетического эксплантата. (B.C. Савельев, Н.А. Кузнецов, С. В. Харитонов, https://medbe.ru/materials/raznoe-v-abdominalnov-khirurgii/parastomalnaya-i-posleoperatsionnaya-ventralnaya-gryzha/). При данной фиксации сетчатого трансплантата проводят обширную отсепаровку подкожно-жировой клетчатки от апоневроза, что приводит к появлению обширной полости и появлению осложнений. Наиболее частыми осложнениями при применении данного способа является серома, гематома, раневая инфекция. Серомы наблюдались в основном после пластики onlay (Хирургия. Журнал им. Пирогова. 2011(4) 13-16. Алекберзадзе А.П.). Серомы в образовавшейся полости препятствуют заживлению раны первичным натяжением, что увеличивает сроки пребывания пациента в стационаре, реабилитации на амбулаторном этапе, так же все осложнения влекут за собой дополнительные экономические расходы.
За ближайший аналог предполагаемого изобретения принят способ профилактики раневых осложнений после пластики грыжи с использованием сетчатого эндопротеза (патент RU 2493781 C1, 06.04.2012), включающий фиксацию кожно-жировых лоскутов к апоневрозу через эндопротез непрерывными многостежковыми, параллельными швами из рассасывающего шовного материала в плоскости расслоения подкожно-жировой клетчатки и апоневротического слоя причем начало шва производят, отступив внутрь от границы препаровки подкожно-жтровой клетчатки и апоневротического слоя, путем вкола иглы с нитью, предварительно закрепленной в углу раны, в апоневроз с дальнейшим выколом из него и непрерывным проведением нити по подкожной жировой клетчатке, фиксацию свободных краев лоскутов ПЖК между собой и к апоневрозу через сетчатый эндопротез центральным швом и адаптацию края раны, отличающийся тем, что фиксацию кожно-жировых лоскутов к апоневрозу через эндопротез осуществляют непрерывными многостежковыми параллельными швами, идущими вдоль длинника раны при непрерывном проведении нити в плоскости расслоения ПЖК и апоневроза, включая эндопротез, при этом свободные края лоскутов ПЖК фиксируют между собой и к апоневрозу через эндопротез центральным непрерывным обвивным швом, после чего дополнительно непрерывными швами сопоставляют плотно между собой края ПЖК, а адаптацию края раны выполняют двумя швами, проходящими подкожно и внутрикожно соответственно.
Недостатками ближайшего аналога является:
1) Ненадежность формируемой конструкции из-за фиксации подкожно-жировой клетчатки с фасциально-апоневротическим аппаратом непрерывным швом из рассасывающего шовного материала и возможность ослабления нити на протяжении шва, что приведет к образованию сером и повысит риски гнойно-септических осложнений.
2) Технические трудности при точном сопоставлении всех слоев передней брюшной стенки и сетчатого трансплантата с фациально-апоневротическим аппаратом.
3) Риск смещения сетчатого эндопротеза при формировании узла, что может послужить развитию рецидива грыжи в месте смещения эндопротеза.
4) Увеличение времени операции из-за наложения большого количества непрерывных швов.
5) Отсутствие прочности прилегания кожно-жирового лоскута к апоневрозу, так как плотность жировой ткани (850-917 кг/м3) ниже плотности эпидермиса (1200-1600 кг/м3), поэтому риск прорезывания и ослабления прилегания выше при формировании подкожно-жирового с захватом апоневроза с эндопротезом шва, чем при формировании кожно-подкожно-жирового шва с захватом апоневроза с эндопротезом.
Данные недостатки устраняют в заявленном изобретении, что с одной из сторон раны выполняют вкол в кожу, отступя от края 2-3 см, затем захватывают подкожно-жировую клетчатку, апоневроз и эндопротез, возвращаясь, выполняют выкол на кожу с этой же стороны раны, формируют узлы, подтягивая края до примыкания слоев друг к другу, с условием шага шва 3-4 см, причем симметрично, относительно белой линии живота, ушивают всю рану и полость.
Задачами предлагаемого изобретения являются устранение полости между кожно-жировым лоскутом, сетчатым трансплантатом и апоневрозом, обеспечение плотного прилегания кожно-жирового лоскута к сетчатому трансплантату и апоневрозу, с целью исключения скопления секретирующей жидкости, что снизит риски гнойно-септических осложнений и позволит достичь ранней реабилитации; отсутствие смещения эндопротеза - снизит риски рецидива грыж; уменьшение времени операции, за счет формирования узловых швов.
Сущностью данного способа является: фиксация кожно-жирового лоскута к апоневрозу и эндопротезу, при этом с одной стороны раны выполняют вкол в кожу, отступя от края раны 2-3 см, затем захватывают подкожно-жировую клетчатку и апоневроз с эндопротезом, возвращаясь подкожно-жировую клетчатку и апоневроз с эндопротезом, возвращаясь, выполняют выкол на кожу с этой же стороны раны, формируют узлы, подтягивая края до примыкания слоев друг к другу, с шагом шва 3-4 см; швы выполняют симметрично с обеих сторон относительно белой линии живота, ушивают всю рану и полость между кожно-жировым лоскутом, сетчатым трансплантатом и апоневрозом.
Технический результат достигается тем, что фиксацию кожно-жирового лоскута к апоневрозу и эндопротезу, осуществляют таким образом с одной стороны раны выполняют вкол в кожу, отступя от края 2-3 см, затем захватывают подкожно-жировую клетчатку и апоневроз с эндопротезом, возвращаясь выполняют выкол на кожу с этой же стороны раны, формируют узлы, подтягивая края до примыкания слоев друг к другу, с шагом шва 3-4 см; швы выполняют симметрично с обеих сторон относительно белой линии живота, ушивают всю рану и полость между кожно-жировым лоскутом, сетчатым трансплантатом и апоневрозом, что позволяет уменьшить полость, и снизить риск прорезывания тканей и сдвигания сетчатого трансплантата при формировании узла.
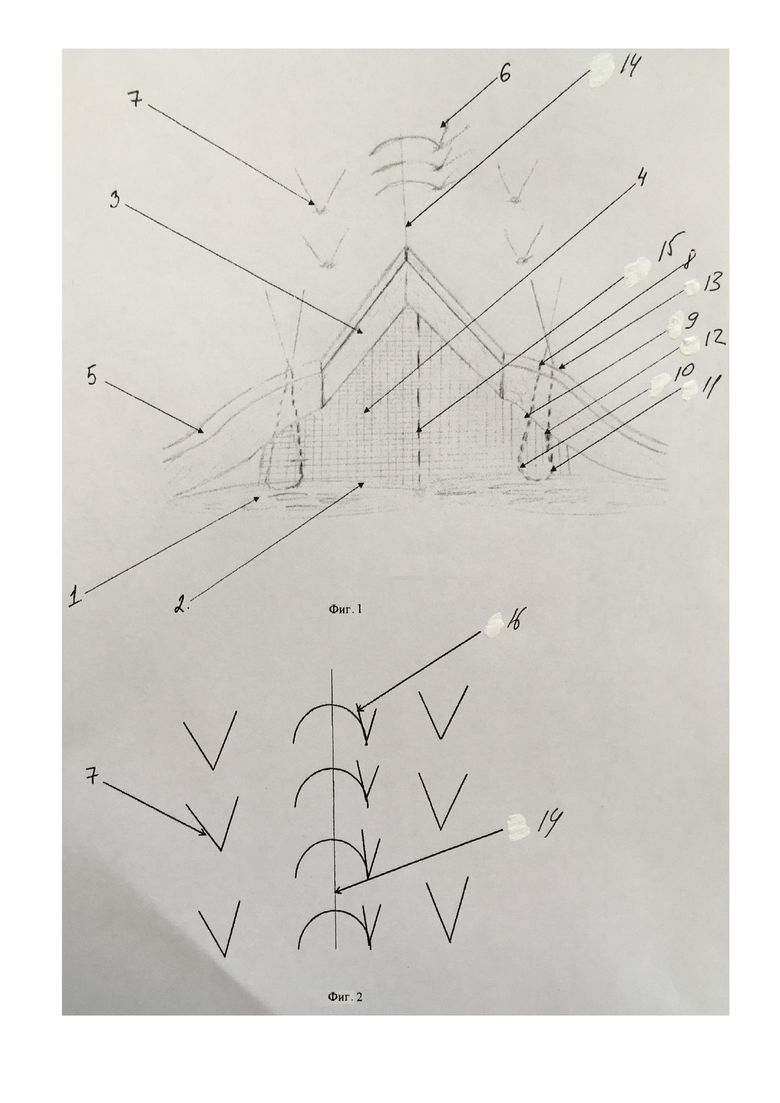
На Фиг. 1 схематично представлена схема наложения односторонних симметричных узловых швов, на фиг. 2 - конечный результат операции, где 1 - мышцы передней брюшной стенки; 2 - фасциально-апоневротическое образование; 3 - подкожная жировая клетчатка; 4 - эндопротез; 5 - кожа; 6 - однорядный узловой шов на кожу; 7 - односторонний узловой шов; 8 - точка вкола в кожу; 9 - точка укола в подкожно - жировую клетчатку; 10 - точка укола в эндопротез с апоневрозом; 11 - точка выкола в апоневроз, эндопротез; 12 - точка выкола в подкожно-жировую клетчатку; 13 - точка выкола на кожу; 14 - кожный разрез; 15 - белая линия живота; 16 - сформированные узлы.
Способ выполняют следующим образом: под анестезиологческим пособием (внутривенный наркоз и ИВЛ), после трехкратной обработки операционного поля, выполняют срединную лапаротомию с иссечением грыжевых ворот происходит сближение влагалищ прямых мышц живота с восстановлением белой линии. Сетчатый трансплантат фиксируют по методике onlay, сетку фиксируют непрерывным швом нитью PDS 3-0 по большой и малой окружности. Фиксацию кожно-жирового лоскута к апоневрозу и эндопротезу, осуществляют так, что с одной стороны раны выполняют вкол в кожу, отступя от края 2-3 см, затем захватывают подкожно-жировую клетчатку и апоневроз с эндопротезом, возвращаясь выполняют выкол на кожу с этой же стороны раны, формируют узлы, подтягивая края до примыкания слоев друг к другу, с условием шага шва 3-4 см, причем симметрично с обеих сторон, ушивают всю рану и полость. Выполняют гемостаз. Поверх сетчатого трансплантата устанавливают дренаж по Редону, который фиксируют к коже. Срединный разрез ушивают узловыми швами. На кожу накладывают асептическую повязку.
Способ апробирован с 2018 года в хирургическом стационаре на 46 больных, в возрасте от 45 до 75 лет, все пациенты с послеоперационными вентральными грыжами. Прооперированы в плановом порядке. Послеоперационный период протекал без особенностей. Больные в удовлетворительном состоянии выписаны на 5 сутки, за период госпитализации гнойно-септических осложнений не выявлено. Дренаж удален на 3 сутки, швы сняты на 10 сутки. Послеоперационных осложнений не отмечалось. На контрольном осмотре через 2 и 3 года, рецидива грыжи не выявлено.
Пример 1. Пациентка К., возраст 54 года. Поступила в хирургическое отделение в плановом порядке после срединной лапаротомии, левосторонней гемиколэктомии. Сопутствующий диагноз: гипертоническая болезнь 2 стадии, риск 3. Ожирение 2 степени, ИМТ 35 кг/м3. Оперативное вмешательство выполнено 26.02.2018 года под внутривенным наркозом и ИВЛ. Интраоперационно - грыжевой мешок размерами 15 на 18 см, содержащий прядь сальника и петли тонкой кишки. Грыжевой мешок вскрыт, брюшина ушита непрерывно монофиламентной нитью. Выполнен основной этап герниопластики, отсепаровка кожно-жирового лоскута от апоневроза по 5 см в обе стороны, фиксация сетчатого трансплантата. Заявленным способом фиксирован отслоенный кожно-жировой лоскут к сетчатому трансплантату и апоневрозу. Начало шва - с одной стороны раны выполнили вкол в кожу, отступя от края 2-3 см, затем захватили подкожно-жировую клетчатку и апоневроз с эндопротезом, возвращаясь выполнили выкол на кожу с этой же стороны раны, сформировали узлы, подтягивая края до примыкания слоев друг к другу, с условием шага шва 3 см, причем симметрично с обеих сторон, ушили всю рану и полость. Выполнили гемостаз. Поверх сетчатого трансплантата установили дренаж по Редону, выведен сбоку нижнего края раны, который фиксировали к коже. Срединный разрез ушили узловыми швами. На кожу - асептическая повязка. Послеоперационный период протекал без особенностей. Выполнено УЗИ передней брюшной стенки на 3 сутки, выявлено жидкостное скопление размером до 3 мм, дренаж по Редону удален. На 5 сутки пациентка в удовлетворительном состоянии выписана на амбулаторное лечение хирурга по месту жительства, с рекомендацией контрольного осмотра через 7 дней и снятия швов на 10 сутки. При повторных осмотрах жидкостных скоплений по данным УЗИ не выявлено. Пациентка приступила к трудовой деятельности на 14 суки после операции. На контрольном осмотре через 2 года рецидива грыжи не выявлено.
Пример 2. Пациент А., 73 года, поступил в плановом порядке в хирургическое отделение, в анамнезе в марте 2017 оперирован по поводу перфорации дивертикула сигмовидной кишки, выполнена лапаротомия, обструктивная резекция сигмовидной кишки, с формированием одноствольной колостомы. В апреле 2018 года выполнена лапаротомия, закрытие колостомы с формированием илеостомы. В июне 2018 - закрытие илеостомы из местного доступа. С сентября 2019 года больного стало беспокоить грыжевое выпячивание в области послеоперационного рубца. ИМТ у пациента 24 кг/м3, что соответствует избыточной массе тела.
Операция выполнена под внутривенным наркозом и ИВЛ. Интраоперационно - грыжевой мешок по срединной линии размерами 14 на 17 см, содержащий прядь сальника и петли поперечно-ободочной кишки, в области рубца после илеостомы имеется грыжевой дефект 5 см на 6 см, в грыжевом мешке содержалась прядь сальника. Оба грыжевых мешка вскрыты, остечены, брюшина ушита. Выполнен основной этап герниопластики, отсепаровки кожно-жирового лоскута от апоневроза, фиксация сетчатого трансплантата размерами 25×18 см. Заявленным способом фиксирован отслоенный кожно-жировой лоскут к эндопротезу и апоневрозу. С одной стороны раны выполнили вкол в кожу, отступя от края 3 см, затем захватили подкожно-жировую клетчатку и апоневроз с эндопротезом, возвращаясь выполнили выкол на кожу с этой же стороны раны, сформировали узлы, подтягивая края до примыкания слоев друг к другу, с условием шага шва 4 см, причем симметрично с обеих сторон, ушили всю рану и полость. Выполнили гемостаз. Поверх сетчатого трансплантата устанавливали дренаж по Редону, выведен сбоку нижнего края раны, который фиксировали к коже. Срединный разрез ушили узловыми швами. На кожу - асептическая повязка. Послеоперационный период протекал без особенностей. Выполнено УЗИ передней брюшной стенки на 3 сутки, выявлено жидкостное скопление размером до 5 мм, дренаж по Редону удален. На 5 сутки пациент в удовлетворительном состоянии выписан на амбулаторное лечение хирурга по месту жительства, с рекомендацией контрольного осмотра через 7 дней и снятия швов на 14 сутки. При повторном осмотре жидкостных скоплений по данным УЗИ не выявлено. Отсутствие гнойно-септических осложнений за период данной госпитализации позволило в ранние сроки вернуться к полноценной трудовой деятельности. На контрольном осмотре через 3 года, рецидива грыжи не выявлено.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПРОФИЛАКТИКИ РАНЕВЫХ ОСЛОЖНЕНИЙ ПОСЛЕ ПЛАСТИКИ ГРЫЖИ С ИСПОЛЬЗОВАНИЕМ СЕТЧАТОГО ЭНДОПРОТЕЗА | 2012 |
|
RU2493781C1 |
| Способ ненатяжной пластики рецидивных вентральных грыж | 2020 |
|
RU2739679C1 |
| Способ хирургического лечения экстрасфинктерных свищей | 2022 |
|
RU2784465C1 |
| СПОСОБ КОМБИНИРОВАННОЙ ПЛАСТИКИ ГИГАНТСКИХ ПОСЛЕОПЕРАЦИОННЫХ ВЕНТРАЛЬНЫХ ГРЫЖ | 2009 |
|
RU2405494C1 |
| СПОСОБ ФИКСАЦИИ ПОДКОЖНОЙ ЖИРОВОЙ КЛЕТЧАТКИ ПОСЛЕ ГЕРНИОПЛАСТИКИ СЕТЧАТЫМ ПРОТЕЗОМ | 2006 |
|
RU2385675C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОСЛЕОПЕРАЦИОННЫХ ВЕНТРАЛЬНЫХ ГРЫЖ ЖИВОТА | 2009 |
|
RU2391924C1 |
| Способ хирургического лечения послеоперационных и рецидивных вентральных грыж | 2018 |
|
RU2685682C1 |
| Способ хирургического лечения больших и гигантских послеоперационных вентральных грыж | 2023 |
|
RU2825770C1 |
| СПОСОБ ГЕРНИОПЛАСТИКИ ПОСЛЕОПЕРАЦИОННЫХ ВЕНТРАЛЬНЫХ ГРЫЖ | 2010 |
|
RU2427328C1 |
| Способ герниопластики обширных и гигантских послеоперационных вентральных грыж | 2018 |
|
RU2685636C1 |
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для профилактики образования сером при хирургическом лечении пациентов с гигантскими послеоперационными вентральными грыжами. При выполнении хирургического лечения с одной из сторон раны выполняют вкол в кожу, отступя от края 2-3 см. Затем захватывают подкожно-жировую клетчатку, апоневроз и эндопротез. Возвращаясь, выполняют выкол на кожу с этой же стороны раны, формируют узлы, подтягивая края до примыкания слоев друг к другу, с шагом шва 3-4 см. Швы выполняют симметрично с обеих сторон относительно белой линии живота. Ушивают всю рану и полость между кожно-жировым лоскутом, сетчатым трансплантатом и апоневрозом. Способ обеспечивает уменьшение полости и снижение риска прорезывания тканей и сдвигания сетчатого трансплантата при формировании узла, что позволяет снизить риски гнойно-септических осложнений за период госпитализации, обеспечить раннюю реабилитацию, снизить дополнительные экономические затраты, предотвратить рецидив грыж в будущем за счет фиксации кожно-жирового лоскута к апоневрозу и эндопротезу. 2 ил., 2 пр.
Способ предупреждения образования сером при хирургическом лечении гигантских послеоперационных вентральных грыж, включающий фиксацию кожно-жирового лоскута к апоневрозу и эндопротезу, отличающийся тем, что с одной из сторон раны выполняют вкол в кожу, отступя от края 2-3 см, затем захватывают подкожно-жировую клетчатку, апоневроз и эндопротез, возвращаясь, выполняют выкол на кожу с этой же стороны раны, формируют узлы, подтягивая края до примыкания слоев друг к другу, с шагом шва 3-4 см; швы выполняют симметрично с обеих сторон относительно белой линии живота, ушивают всю рану и полость между кожно-жировым лоскутом, сетчатым трансплантатом и апоневрозом.
| СПОСОБ ПРОФИЛАКТИКИ РАНЕВЫХ ОСЛОЖНЕНИЙ ПОСЛЕ ПЛАСТИКИ ГРЫЖИ С ИСПОЛЬЗОВАНИЕМ СЕТЧАТОГО ЭНДОПРОТЕЗА | 2012 |
|
RU2493781C1 |
| ПРИСПОСОБЛЕНИЕ ДЛЯ ПРИТИРКИ ВРУЧНУЮ РЕГУЛИРУЮЩЕГО ПОРШНЯ КРАНА МАШИНИСТА ТОРМОЗА ВЕСТИНГАУЗА | 1930 |
|
SU22508A1 |
| Способ лечения сером в послеоперационном периоде у больных с вентральными грыжами | 2018 |
|
RU2697059C1 |
| US 20110130774 A1, 02.06.2011 | |||
| Михин И | |||
| В | |||
| и др | |||
| Большие и гигантские послеоперационные вентральные грыжи: возможности хирургического лечения (обзор литературы) // Вестник ВолГМУ | |||
| Способ защиты переносных электрических установок от опасностей, связанных с заземлением одной из фаз | 1924 |
|
SU2014A1 |
| Аппарат для очищения воды при помощи химических реактивов | 1917 |
|
SU2A1 |
Авторы
Даты
2022-03-15—Публикация
2021-07-05—Подача