Изобретение относится к медицине, а именно кардиологии, восстановительной медицине, спортивной медицине, лечебной физкультуре, курортологии и физиотерапии и может быть использовано при лечении больных с ишемической болезнью сердца в санаторных и амбулаторных условиях.
Проблема ишемической болезни сердца занимает одно из ведущих мест среди важнейших медицинских проблем XX века. Сердечно-сосудистые заболевания в течение многих лет являются главной причиной смертности населения во многих экономически развитых странах.
В России сердечно-сосудистая смертность одна из самых высоких в мире и достигает 1,250 миллионов человек в год. Более четверти всех смертей в России ассоциированы с коронарным атеросклерозом.
Согласно популяционным исследованиям, которые широко проводятся во многих странах, сердечно-сосудистые заболевания зависят, в первую очередь, от экономических условий, определяющих характер и качество питания. Психосоциальный стресс, алкоголь, табакокурение, артериальная гипертония, гиперлипидемия, избыточная масса тела, влияние которых сказывается на уровне липопротеидов, в крови обследуемых - есть неотъемлемая часть поражения атеросклеротическим процессом сосудистой стенки.
Ишемическая болезнь сердца может дебютировать остро: инфарктом миокарда или даже внезапной смертью, но нередко она развивается постепенно, переходя в хроническую форму. В таких случаях одним из ее основных проявлений является стенокардия напряжения.
Однако определение предрасположенности к заболеванию, диагностика латентных форм коронарной болезни сердца, ее первичная профилактика и восстановительное лечение по-прежнему остаются актуальными.
Известны различные способы лечения ишемической болезни сердца путем применения сероводородной, йодобромной бальнеотерапии и физических методов лечения (1).
Однако данные способы не имеют комплексного подхода к лечению данного контингента больных, что позволило бы продлить ремиссию и улучшить качество жизни.
Техническим результатом изобретения является увеличение длительности ремиссии.
Технический результат достигается комплексным и персонифицированным применением климатотерапии, диетотерапии, лечебной физической культуры, физио, гидротермотерапии и медикаментозной терапии и отличается тем, что на фоне психотерапии и обучающих программ в кардиошколе, проводимых три раза в неделю через день, на курс №9, климатолечение отпускают с первого дня пребывания больного на курорте ежедневно №21, где первую, вторую и третью процедуры отпускают продолжительностью 15-30-45 мин соответственно с четвертой по седьмую - продолжительностью по 90 мин, остальные процедуры - продолжительностью по 120 мин, причем в течение всего курса лечения используют диетотерапию с калорийностью дневного рациона 2000-2500 ккал с частотой приемов пищи не менее четырех раз в день, но не более 500 ккал на 1 прием с перерывом между вечерним и утренним приемами пищи не более 10 ч, а физиотерапию отпускают в виде сухих углекислых ванн при концентрации углекислого газа 15%, при температуре 28-30°С; продолжительностью 15-20 мин, через день, на курс 7-10 ванн, а нормобарическую интервальную гипокситерапию проводят на аппарате «Горный воздух» с дыханием газовой смесью, содержащей 16-18% кислорода, при давлении, равном атмосферному, в течение 50-60 минут в фракционно-цикличном режиме 5 минут дыхание смесью, 5 минут дыхание атмосферным воздухом в возрастающем режиме ежедневно с одна - двухдневными перерывами в неделю, на курс 15-17 процедур, гидротермотерапию проводят с помощью душа Шарко, шотландского, подводного душа-массажа, закаливающей и терморелаксационной терапии, персонализированную физическую активность осуществляют с помощью тренировочно-диагностической системы Kardiomed, тредмил-теста, велоэргометрии, теста Новакки, определения тренировочного пульса, используя домашний кардиомонитор и международный опросник физической активности IPAQ, психотерапию проводят путем аутотренинга, свето-аромо-музыкотерапии, сеансов биологической обратной связи по дыхательной аритмии сердца, а после санаторно-курортного лечения больной в амбулаторных условиях продолжает применять модифицированную систему восстановительного лечения, включающую в себя рациональное питание и диетотерапию, адекватную физическую активность, включая домашний степпер-эспандер, активные водные процедуры с использованием душа Алексеева, гипокси-гиперкапнотерапию с применением аппарата «Самоздрав», приемы аутотренинга, релаксации, соблюдение гигиены сна, режима труда и отдыха, контроль за состоянием здоровья и течением болезни путем ведения дневника межсанаторного наблюдения, медикаментозную терапию с приемом аспирина, сартанов, бета-блокаторов, антагонистов калия, статинов не меняют в течение санаторного периода.
Разработанный способ восстановительного лечения больных ишемической болезнью сердца для применения в санаториях и по месту жительства имеет ряд преимуществ.
Для доказательства преимуществ эффективности оптимизированного лечебного комплекса над традиционным исследование проводилось в 2-х группах, основной и группе сравнения: ОИБС - основная группа больных ишемической болезнью сердца - 181 человек, из них 154 мужчины и 27 женщин; КИБС - контрольная - группа сравнения больных ишемической болезнью сердца - 73 человека, из них 58 мужчин и 15 женщин (всего 254 чел. 112/43).
Критериями включения в группы ИБС были наличие стабильной стенокардии напряжения и (или) безболевой ишемии миокарда, верифицированные с помощью визуализирующих или функциональных методик. Функциональный класс (ФК) стенокардии I составил 82%, ФК-II - 15%, безболевой ишемии миокарда без стенокардии - 3%. Ангиографические исследования больным не проводились.
Критериями исключения из групп считали инфаркт миокарда, мозговой инсульт, реваскуляризирующие операции на сердце, травмы, онкологические заболевания, так как они являются противопоказаниями для направления в климатобальнеологический санаторий (в течение первого года после, операции или возникновения заболевания).
Исследование проводилось на базе Центрального военного клинического санатория «Сочи», Центрального клинического санатория им. Ф.Э.Дзержинского ФСБ России и кафедры восстановительной медицины, физиотерапии, мануальной терапии, лечебной физкультуры и спортивной медицины Кубанского государственного медицинского университета.
Диагнозы у обследованных больных устанавливали на этапе медицинского отбора пациентов на санаторно-курортное лечение и подтверждали в санатории на основании клинического обследования и исключения заболеваний, имеющих сходную симптоматику. Обследование пациентов проводили при поступлении в санаторий и перед выпиской из него на протяжении 4-летнего периода, т.е. 10-кратно.
Учитывая специфику организации медицинского обеспечения в силовых ведомствах, в первую очередь - этапность и системность оказания медицинской помощи, большинство пациентов (86,5%) приезжали в здравницы ежегодно в течение 4 лет, что позволило провести динамическое наблюдение за состоянием их здоровья.
Пациенты группы сравнения получали традиционное санаторно-курортное лечение, а пациенты основной группы - оптимизированную терапию по предлагаемому способу.
Лечение пациентов контрольной группы включало следующее.
Низкокалорийная диета №10 (3000 ккал). По новой номенклатуре диет в санаториях (системе стандартных диет);
- лечебная физкультура по режимам малой, средней и большой нагрузки в виде утренней гигиенической гимнастики, терренкура, плавания в море (бассейне), спортивных игр (настольный теннис, волейбол);
- физиобальнеотерапия - в виде надвенного облучения крови гелий-неоновым лазером по общепринятым методикам, общих йодо-бромных и хвойно-жемчужных ванн;
- климатолечение по щадящему, щадяще-тренирующему и тренирующему режимам;
- фитотерапия - сахароснижающий, успокаивающий, очищающий фиточай;
- психотерапия;
- медикаментозное лечение.
Предложенная система восстановительного лечения для больных основной группы - предлагаемый способ включала следующее.
1. Климатолечение.
2. Рациональное питание и диетотерапию.
3. Физическая активность.
4. Водолечение.
5. Гипокси-гиперкапнотерапия.
6. Психотерапия.
7. Обучающие программы.
8. Медикаментозное лечение.
Климатолечение проводят в течение трех дней, где аэротерапию отпускают в виде воздушных ванн при эквивалентно-эффективной температуре (ЭЭТ) 21-23°С, температуре воздуха 23-26°С, относительной влажности 55-70% и скорости ветра 0-1 м/сек. Доза первых процедур составляет соответственно 15-30-45-60 мин в день, но не более 60 мин.
Гелиотерапию назначают в виде солнечных ванн рассеянной радиации - тень, полутень в малой дозировке с 1/4 до 1 биодозы с условием постепенного загара без эритемной реакции. Пребывание на открытых участках в середине дня летом - не более 12 мин.
Морские купания и плавание - вход в воду, окунание, гимнастические и дыхательные упражнения, стоя на мелком месте. Плавание без выноса рук из воды и саженками, темп медленный, 5-10 мин, температура воды не ниже 22°С. Под медицинским контролем. Вышеперечисленные процедуры проводят одновременно, но не дольше 15 мин в 1 день, 30 мин - 2 день, 45 мин - 3 день и не более 60 мин, затем в течение четырех дней проводят климатолечение, где аэротерапию отпускают в виде воздушных ванн при эквивалентно-эффективной температуре 17-23°С, при температуре воздуха 20-26°С, относительной влажности 55-85% и скорости ветра 1-5 м/сек. Максимальная продолжительность - 90 минут. Доза первых процедур - 20-45-60-90 минут. При тепловом комфорте (ЭЭТ - 23°С) продолжительность процедуры не ограничивалась, гелиотерапию отпускают в виде солнечных ванн с 1/4 до 1 биодозы. Максимальная доза с 10-й процедуры, с условием постепенного загара без эритемной реакции кожи. Время приема процедур: 8.00-11.00 и 16.00-18.00. В июле и августе с 11.00 - солнечные ванны рассеянной радиации. В середине дня летом время пребывания на открытых участках - до 12-15 мин, используют защитные средства: солнцезащитные очки, головной убор, защитные кремы, мази, лосьоны.
Морские купания и плавание назначают с гимнастическими и дыхательными упражнениями, стоя в воде. Имитация плавания, плавание произвольным способом, брассом. Темп, как можно более медленный, спокойный: произвольным способом до 60-75, брассом до 20-30 гребков в минуту. Время от 10 до 25 минут, с периодами отдыха, в зависимости от адаптации к физической нагрузке. Температура воды не ниже 20°С.
Вышеперечисленные процедуры проводят одновременно, но не дольше 20 мин в 1 день, 45 мин - 2 день, 60 мин - 3 день и не более 90 мин. Затем климатолечение осуществляют в виде воздушных ванн при эквивалентно-эффективной температуре ЭЭТ 17-23°С температура воздуха 20-26°С, относительная влажность 55-90%, скорость ветра 5-10 м/сек. Максимальная продолжительность 120 мин. Доза первых процедур соответственно 30-60-90-120 минут. При ЭЭТ 13-16°С воздушные ванны назначают в сочетании с физическими нагрузками.
Солнечные ванны назначают от 1/4 до 1 биодозы. Максимальная доза с 5-й процедуры, с условием постепенного загара без эритемной реакции кожи. Время приема процедур 8.00-11.00, 16.00-18-00. Пребывание в середине летнего дня на открытых участках - не более 15 минут. Активное использование защитных средств для головы, глаз, кожи.
Морские купания и плавание осуществляют произвольным способом, брассом. Плавание кролем на малые расстояния (50-100 м). Темп умеренный: кролем - до 80, брассом - до 35 гребков в минуту. Игры в воде. Время от 10 до 40 минут. Температура воды не ниже 18°С.
Вышеперечисленные процедуры проводят одновременно, но не дольше 30 мин в 1 день, 60 мин - 2 день, 90 мин - 3 день и не более 120 мин далее.
Климатолечение пациентов с ИБС в условиях влажных субтропиков имеет свои особенности. Сочетание неспецифических адаптивных реакций при воздействии природных лечебных физических факторов этого региона и специфических механизмов действия нескольких природных физических факторов в комплексе вызывает взаимное усиление лечебных эффектов и реализацию у пациентов с ИБС положительных патогенетических реакций.
Была изучена эффективность санаторно-курортного лечения больных ИБС, в зависимости от курортного сезона.
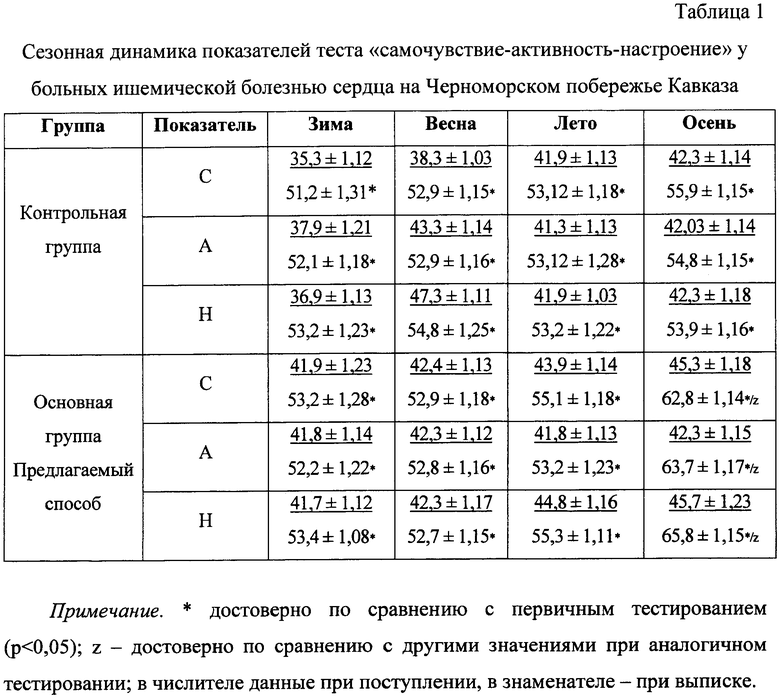
В табл.1 представлены показатели опросника САН (самочувствие-активность-настроение) во всех группах в зависимости от времени года, в котором проводилось курортное лечение. Тестирование проводилось в начале и в конце 1-го санаторно-курортного лечения. Из приведенных данных следует, что санаторно-курортное лечение положительно влияет на самочувствие-активность-настроение (САН) пациентов обеих групп, но в разной степени с учетом принадлежности пациента к одной из групп и в зависимости от климатического сезона.
Очевидна положительная динамика всех трех параметрах в начале и конце санаторно-курортного лечения, однако четкой сезонной зависимости не наблюдается. Имеет место несколько большее улучшение самочувствия и активности в осенний период.
Во все климатические сезоны повышаются самочувствие, активность и настроение у больных ИБС основной группы, однако все параметры явно значительней повышаются в осенний сезон. Полученные данные подтверждаются другими объективными показателями. Для больных основной группы ИБС наиболее значимое снижение частоты эпизодов ишемии миокарда по данным суточного мониторирования ЭКГ, с 1,32 до 0,5, приходится на осенние месяцы (с 15 сентября по 15 ноября).
Таким образом, были выявлены особенности климатического воздействия на пациентов с ИБС в зависимости от климатического сезона в районе Сочи. У пациентов обеих групп в результате санаторно-курортного лечения в сочинских санаториях имело место улучшение самочувствия, повышение активности и улучшение настроения. У больных контрольной группы ИБС не отмечалось четкой сезонной зависимости эффективности санаторно-курортного лечения, однако имела место тенденция к большему повышению показателей теста в осенний период для больных основной группы ИБС.
У больных основной группы ИБС самочувствие, активность и настроение в результате санаторно-курортного лечения значительней улучшились осенью. Т.е., при проведении оптимизированного санаторного лечебно-профилактического комплекса для больных ИБС, включающего, в том числе и климатотерапию, его эффективность повышалась в осенний период. Из приведенных данных можно сделать вывод, что оптимизированные лечебные комплексы предпочтительней традиционных, причем для больных ИБС их эффективность больше в осенний сезон, что должно оказать влияние на время направления этих больных в санаторий.
Рациональное питание и диетотерапию проводят путем определения величины энергии, необходимой для обеспечения основного обмена (ккал/сут) для каждого пациента индивидуально по уравнениям Гарриса-Бенедикта:
у мужчин - 66+13,7 × вес (кг) + 5 × рост (см) - 6,8 × годы
у женщин - 655+9,5 × вес (кг) + 1,8 × рост (см) - 4,7 × годы
В зависимости от пола, возраста, роста и веса основной обмен варьирует от 1000 до 2000 ккал (в среднем 1500 ккал/сут.). Обследуемые пациенты в подавляющем большинстве относились к группе малой физической активности, т.е. на обеспечение жизнедеятельности им требовалось 800-1200 ккал/сут.
Таким образом, для обеспечения основного обмена - физиологические процессы в организме в состоянии покоя и жизнедеятельности нашим пациентам требовалось 2000-2500 ккал/сут. Исходя из этого, а также ориентируясь на массу тела, диагноз, пол, возраст, физическую активность, в среднем, калорийность дневного рациона у больных ИБС составляла 2000 ккал, но подбиралась каждому индивидуально.
Кроме дозированного калоража в питании пациентов ИБС соблюдались следующие требования:
- частота приемов пищи - не менее четырех раз в день, не более 500 ккал на 1 прием. Перерыв между вечерним и утренним приемом пищи - не более 10 ч;
- основная часть потребляемых жиров приходилась на растительные и рыбные жиры;
- в белковом компоненте питания преобладали нежирные сорта рыбы, кисломолочных продуктов и творога над мясом, а также растительные белки;
- из углеводных продуктов преобладали зерновые и отрубные сорта хлеба над белым хлебом, блюд из защищенных круп (гречка, перловка, овсянка и др.) над незащищенными (манка и рис);
- преобладали сложные углеводы (крахмал и клетчатка) над простыми (сахара);
- потребление клетчатки составляло не менее чем 40 граммов в день за счет более широкого включения в диету, отрубных и зерновых сортов хлеба, а также овощей и фруктов;
- ограничение натрия составляло 4 г/сут., учитывая скрытую соль в продуктах;
- ограничение алкоголя - 30 мг этанола в сутки не более 5 дней в неделю, преимущественно за счет сухих вин.
- питье чистой пресной воды не менее 2 литров в день (1 литр - до приемов пищи по 200-250 мл, 1 литр - через 1,5-2 ч после еды дробно по 50-100 мл). Не менее половины дневной нормы выпиваемой воды потребляли до полудня.
Избегали сочетания в один прием пищи белков и жиров с крахмалистыми углеводами, молочных, рыбных и мясных блюд.
В отношении всех пациентов соблюдался принцип максимального разнообразия питания в пределах установленных ограничений - богатый выбор по меню.
Больным ИБС назначалась диета, способная повлиять на процессы атерогенеза сразу несколькими механизмами: уменьшение массы тела, снижение АД, нормализация липидного обмена, нормализация уровня глюкозы, уменьшение предрасположенности к тромбозу. Она строилась на следующих принципах:
- пища была максимально разнообразной, а ее энергетическая ценность такой, чтобы поддерживать массу тела, близкой к идеальной;
- в пищу использовали больше овощей и фруктов, продуктов из цельных злаков, обезжиренных молочных продуктов, рыбы и нежирного мяса;
- доля жира в общей энергетической ценности пищи не превышала 10-20%, а насыщенные жиры составляли не более 1/3-1/5 от всего потребляемого жира. Потребление холестерина не превышало 100-200 мг/день;
- при одной и той же энергетической ценности пищи стремились заменять насыщенные жиры сложными углеводами и моно- и полиненасыщенными растительными жирами и жиром морских рыб.
Больные ИБС основной группы вместо диеты №10 по Певзнеру получали 3 вида модифицированных диет: больным с легкой гиперхолестеринемией (5-6,5 ммоль/л) назначалась диета №1 с умеренной (6,5-7,8 ммоль/л) - диета №2, с выраженной гиперхолестеринемией (7,8 и более ммоль/л) - диета №3. Для определения уровня макронутриентов, холестерина и энергетической ценности продуктов питания пользовались таб.2. Уровень гиперхолестеринемии фиксировался без получения медикаментозных гиполипидемических средств.
Диета №1. Снижали потребление жира до 20% общей калорийности, соотношение между насыщенными, моно- и полиненасыщенными жирными кислотами - 1:1:1. Содержание холестерина в пище - менее 200 мг/день. Снижали потребление мяса до 170 г/день. Рыбу и домашнюю птицу предпочитали другим видам мяса. Включали только курятину или индюшатину без кожи. В этой диете допускалось употребление лососевых и другой жирной рыбы. Использовали постную телятину, говядину, свинину или молодую баранину. Ограничивали потребление яиц до двух в неделю, включая и те, которые использовались при приготовлении пищи (белок не ограничен). Употребляли молоко с содержанием жира не более 1%, йогурт, сыр и творог с пониженным содержанием жира. Исключали твердые жиры, такие как сливочное масло, плавленые сыры, животные жиры, кокосовое, пальмовое масло, шоколад. Использовали только растительные масла, оливковое масло или мягкие маргарины. Допускались хлеб, злаки, картофель, рис и сдобное тесто, приготовленные без яичных желтков. Избегали употребления цельномолочных продуктов, мяса с жировыми прослойками, рыбьей икры, потрохов, обильных десертов и кондитерских изделий, в приготовлении которых использовались твердые жиры и желтки.
Диета №2. Снижали потребление жира до 15% общей калорийности, соотношение между насыщенными, моно- и полиненасыщенными жирными кислотами - 25%:37,5%:37,5%. Содержание холестерина в пище - менее 150 мг/день. Снижали потребление мяса до 120 г/день, заменяли его рыбой или мясом птицы. Включали курятину или индюшатину без кожи, и только постное мясо. Исключались яичный желток, а белок и его заменители не ограничивались. Употребляли молоко с содержанием жира не более 0,5%, сыр и творог с пониженным содержанием жира. Исключали твердые жиры, такие как сливочное масло, плавленые сыры, животные жиры, кокосовое, пальмовое масло, шоколад. Использовали только растительные масла, оливковое масло или мягкие маргарины. Допускались хлеб, злаки, картофель, рис и сдобное тесто, приготовленные без яичных желтков. Ограничивалась крахмалистая пища для предотвращения увеличения веса. Избегалось употребление цельномолочных продуктов, мяса с жировыми прослойками, рыбьей икры, потрохов, обильных десертов и кондитерских изделий, в приготовлении которых использовались твердые жиры и желтки. Применялись блюда из морской капусты, кальмаров, морского гребешка, мидий и других морских беспозвоночных в умеренных количествах.
Диета №3. Снижалось потребление жира до 10% общей калорийности, соотношение между насыщенными, моно- и полиненасыщенными жирными кислотами - 20%:40%:40%. Содержание холестерина в пище - менее 100 мг/день. Снижалось потребление мяса до 80 г/день. Ограничивалось мясо, которое заменялось рыбой или мясом птицы. Включалась курятина или индюшатина без кожи, и только постное мясо. Исключались яичный желток, а белок и его заменители не ограничивались. Потребление молочных продуктов ограничивалось снятым молоком, йогуртом и сыром с содержанием жира менее 1%. Исключались твердые жиры, использовались только растительные масла, оливковое масло или мягкие маргарины в небольшом количестве. Употреблялись все фрукты и овощи, оливки употреблялись иногда, а кокосовые орехи и авокадо исключались. Допускались в пищу хлеб, злаки, картофель, рис и сдобное тесто, приготовленные без яичных желтков в ограниченном количестве. Исключались цельномолочные продукты, мясо с жировыми прослойками, икра, потроха, кондитерские изделия, в приготовлении которых использовались твердые жиры и желтки. Продукты моря добавляли в салаты в следующих количествах: морской гребешок и кальмары до 75-100 г, креветки и мидии по 50-75 г, морская капуста 75-100 г. Это составляло 2000-3000 мг/сутки органического йода вместо 150-300 мкг, содержащихся в обычной противосклеротической диете. Рекомендовались продукты, богатые солями калия (урюк, курага, изюм, чернослив, абрикосы, бананы, инжир, персики, зелень петрушки и др.).
В пищу пациентов основной группы ИБС включали чеснок в натуральном виде - 1 долька в нарубленном виде или в виде масла, водного экстракта или сока. Это связано с тем, что у данного продукта обнаружено положительное влияние на липидный профиль, агрегационную способность тромбоцитов и фибринолитическую активность крови. Селен, содержащийся в чесноке, является сильным антиоксидантом.
Естественно, пищевые ограничения могут вызывать у пациентов отрицательные эмоции. Особенно у лиц без клинических проявлений заболевания и с хорошим самочувствием (Хутиев Т.В.,1982). Поэтому задачей медицинских работников и, в большой степени по нашему мнению, врачей санаториев, является формирование новых пищевых пристрастий у пациентов, т.е. изменение количественного и качественного состава дневного рациона питания с изменением времени, кратности приема пищи и процентного соотношения ее составляющих. Полезная пища может и должна быть вкусной. Практика показывает, что жесткие пищевые ограничения без разнообразия и высоких вкусовых качеств пищи являются малоэффективными.
Таким образом, повышенная мотивация к здоровому питанию со стороны пациентов и обучение их правильному, но вкусному питанию - обязательные составляющие оптимизированной диетотерапии у больных ИБС.
Итак, пациенты основной группы ИБС получали в санатории индивидуально рассчитанное по калоражу и составу питание, соблюдая назначенный режим принятия пищи.
Физическая активность.
Интенсивность и время физической нагрузки подбирают индивидуально, с помощью тренировочной система Kardiomed, теста Новакки или расчета тренировочного пульса.
Тренажерный комплекс Kardiomed (Германия) состоит из восьми тренажеров, один из которых диагностический, предназначенный для проведения суб-максимального теста IPN с целью последующего планирования тренировок. Определение индивидуальных особенностей колебаний ЧСС в ответ на нагрузку очень важно, так как это позволяет тренироваться в заранее определенном диапазоне ЧСС, проводить более эффективные тренировки, получать физическую нагрузку в безопасной для данного пациента зоне ЧСС и подсчитывать верный метаболический эквивалент.
После анализа толерантности ССС к нагрузке результаты теста автоматически передавались в индивидуальный план тренировок. Контроль осуществлялся с помощью чип-карты, которая предварительно программировалась на персональном компьютере. Циклическая тренировка проходила на разных по двигательной активности тренажерах, что позволяло пациенту разнообразить кросс-тренировки и получать необходимый объем нагрузки в зависимости от выбранных тренажеров. За время тренировки регистрировалась ЧСС, что позволяло осуществлять контроль за тренировкой, для чего частота сердечных сокращений - ЧСС - удерживалась на заданном уровне и нагрузка автоматически регулировалась тренажером.
Индивидуальная переносимость нагрузки рассчитывают с помощью теста Новакки. Тест Новакки. Для его проведения используют велоэргометр. Суть теста состоит в определении времени, в течение которого испытуемый способен выполнить нагрузку (Вт/кг) конкретной, зависящей от собственного веса, мощности. Иными словами, нагрузка строго индивидуализирована. Нагрузку начинают с 1 Вт/кг массы, через каждые 2 мин увеличивая на 1 Вт/кг до тех пор, пока испытуемый откажется от выполнения работы (нагрузки). В этот момент потребление кислорода близко или равно максимальному, ЧСС также достигает максимальных значений.
При этом считается: 1,5-2,0 Вт/кг - низкая работоспособность; 2,1-3,9 - удовлетворительная; 4,0-4,9 - хорошая; 5,0 и более Вт/кг - очень хорошая работоспособность.
В некоторых случаях нагрузку рассчитывают по формуле:
максимальная частота сердечных сокращений (max ЧСС)= 220 - возраст × на коэффициент от 0,6 до 0,8, в зависимости от тренированности пациента.
После расчета индивидуальной физической нагрузки пациентам назначают персональный комплекс физической активности.
Кроме использования тренирующей системы Kardiomed активизация физических тренировок заключалась в ежедневной ходьбе в среднем или быстром темпе от 5 до 10 км в зависимости от возраста, диагноза и физической кондиции пациента. 3 раза в неделю назначались статодинамические циклические тренировки по 30 минут с малыми утяжелениями на все группы мышц на тренажерах под руководством инструктора ЛФК. 3 раза в неделю - спортивные игры по 30 мин (дни игр чередовались с тренировками на тренажерах). Спортивные игры: волейбол, стритбол, баскетбол, мини-футбол, бадминтон, большой теннис, настольный теннис, назначались лечащим врачом с учетом спортивных навыков, интересов пациентов и их толерантности к физической нагрузке. Желающим назначалась гребля на шлюпке и катание на морском велосипеде. Игры и упражнения проводились и дозировались инструктором ЛФК. Назначалось обязательное ежедневное плавание и купание в море (бассейне), гидрокинезитерапия по 30 мин 2 раза в день. В программу тренировок вводился ближний туризм.
Обязательным элементом в дозировании физических нагрузок являлось определение тренировочного пульса, его минимального и максимального значения.
АД контролировалось до и после тренировки. Объем тренировок составлял ежедневно 1,5-2 часа, в зависимости от диагноза и состояния пациента.
Таким образом, пациенты основной группы ИБС получали оптимизированный комплекс активных физически нагрузок, рассчитанный для каждого индивидуально на основании их физических кондиций и склонностей.
Гидротермотерапия проводилась в виде душа Шарко, шотландского душа, подводного душа-массажа по обычно применяемым методикам. Вид процедуры подбирался по показаниям и противопоказаниям. Учитывалась приверженность пациентов к тому или иному виду гидротерапии. Гидропроцедуры проводились через день N 10. Также проводились закаливающие процедуры: обтирания, обливания прохладной и холодной водой, контрастный душ. Сначала проводилось обучение пациентов контрастной гидротерапии, затем процедуры выполнялись под руководством медицинских работников (медицинских сестер, инструкторов ЛФК, ваннщиц), с 5-й процедуры пациенты параллельно начинали проводить контрастную гидротерапию самостоятельно, в том числе и в номерах, ежедневно по прогрессивно-тренирующей методике. Также, 1 раз в неделю, проводилась терморелаксационная терапия (сауна, русская баня) с окунанием в холодный (прохладный) бассейн. Интенсивность терморелаксационной и контрастной гидротерапии определялась индивидуально по субъективным ощущениям и показателям гемодинамики.
Бальнеотерапия проводилась в виде искусственных йодо-бромных, «жемчужных», хвойных и т.д. ванн, большинство из которых можно применять и в домашних условиях.
Газовая терапия назначалась в виде сочетания гипокси- и гиперкапнотерапии.
Гиперкапнотерапия назначалась в виде «сухих» углекислых ванн «Реабокс».
Больным ИБС использовалась следующая методика: концентрация СО2 - 15%, t - 28-30°С; продолжительность 15-20 мин, через день, 7-10 ванн на курс лечения.
Таким образом, в комплексе СКЛ курс «сухих» углекислых ванн должен состоять не менее чем из 7-8 процедур, через день с учетом других традиционных методов лечения.
Учитывая выраженное ваготоническое и вазодилатационное действие углекислого газа, сеансы приема «сухих» углекислых ванн должны сопровождаться 2-кратным контролем АД и пульса, в хорошо проветриваемом помещении, при комфортной окружающей температуре.
Нормобарическая интервальная гипокситерапия назначалась на аппарате «Горный воздух» с дыханием газовой смесью, содержащей 16-18% кислорода, при давлении, равном атмосферному в течение 50-60 минут в фракционно-цикличном режиме (5 минут дыхание смесью, 5 минут дыхание атмосферным воздухом). Время одного цикла и концентрация кислорода подбирались врачом в возрастающем (тренирующем) режиме. Сеансы проводили ежедневно с 1-2-х дневными перерывами в неделю, N 15-17.
Психотерапия заключалась в психотерапевтических сеансах, обучении приемам психологического расслабления (прогрессирующее мышечное расслабление, аутогенная тренировка, медитация, специальное дыхание, глубокое расслабление, установка на неагрессивное поведение), свето-аромо-музыкотерапии, ландшафтотерапии, БОС-терапии, которые назначались психотерапевтом после беседы, осмотра и тестирования.
В основе метода прогрессирующей мышечной релаксации лежит использование системы упражнений, состоящих из чередования напряжения и расслабления различных мышц и мышечных групп, для достижения состояния релаксации. При проведении занятий использовались упражнения попеременного напряжения и расслабления мышц лица (лоб, веки, губы, щеки, жевательные мышцы, язык), шеи, рук, спины, грудной клетки, живота, промежности, ягодиц, ног. Каждое упражнение повторялось 2-3 раза (продолжительность напряжения и расслабления 3-5 секунд). Для напряжения мышц использовались следующие основные приемы: лоб - поднять высоко брови (удивление), затем нахмуриться, сдвинув брови у переносицы; веки - сильно зажмурить глаза; губы - растянуть сжатые губы в напряженной улыбке, затем вытянуть губы в трубочку; язык - прижать кончик языка к верхнему небу (как бы пытаясь произнести звук «л»); жевательные мышцы - сжать зубы; шея - сцепленные в замок руки положить на затылок и упереться в них головой (напрягаются задние мышцы шеи), затем руки переместить под подбородок и упереться в них (напрягаются передние мышцы шеи); плечи - максимально поднять плечи вверх, к ушам (жест удивления); руки - упереться руками в подлокотники, как бы пытаясь оттолкнуться от них; кисти - сжать пальцы рук в кулаки, затем развести пальцы рук; спина - свести лопатки; грудная клетка - (межреберные мышцы) - глубоко вздохнуть полной грудью и задержать дыхание; живот - выдохнуть и втянуть живот; бедра - упереться ногами в пол, не вставая; голени и стопы - пятки на полу, носки поднять вверх, затем носки на полу, пятки поднять вверх.
По мере освоения метода у наших пациентов появлялась способность «замечать» избыточное напряжение мышц и снимать это напряжение.
Аутогенная тренировка основана на использовании вербальных формул самовнушения для достижения состояния релаксации. Методика подразумевает использование двух ступеней. Низшая ступень включает обучение приемам релаксации посредством выполнения 6 стандартных упражнений с использованием вербальных формул, способствующих появлению и усилению ощущения тепла и тяжести в конечностях, тепла в области солнечного сплетения, прохлады в области лба, а также формул, касающихся сердечной деятельности и дыхания; высшая ступень - аутогенная медитация, предназначенная для моделирования желаемых эмоциональных состояний.
Для первой ступени выполнялись стандартные упражнения путем мысленного повторения (5-6 раз) соответствующих формул самовнушения: 1) ощущение тяжести в руках и ногах; 2) ощущение тепла в руках и ногах; 3) регуляция сердечного ритма (сердце бьется спокойно и ровно); 4) регуляция дыхания (дыхание спокойное); 5) ощущение тепла в области солнечного сплетения; 6) ощущение прохлады в области лба.
Показатель освоения упражнений первой ступени - генерализация ощущений (например, ощущение тепла в конечностях разливается по всему телу). Затем возникает состояние аутогенного погружения (промежуточное состояние между сном и бодрствованием). Выделяют 3 этапа аутогенного погружения: на первом этапе возникает ощущение тепла, тяжести и истомы во всем теле; на втором - ощущение легкости, невесомости; на третьем теряется ощущение тела (так называемое «исчезновение тела»).
Высшая ступень аутогенной тренировки включает в себя семь упражнений, которые оказывают следующее воздействие: 1) фиксацию спонтанно возникающих цветовых представлений; 2) вызывание определенных цветовых представлений; 3) визуализацию конкретных предметов; 4) сосредоточение на визуальном представлении абстрактных понятий (радость, счастье, истина и т.п.); 5) пассивную концентрацию внимания на эмоционально значимых ситуациях; 6) вызывание образов других людей (приятных и неприятных для субъекта) и нейтрализацию эмоционального отношения к ним; 7) развитие способности видеть себя «со стороны», в том числе эмоционально значимых ситуациях, и «получать ответ подсознания» на заданные вопросы (так называемый «ответ бессознательного», или аутопсихоанализ).
Медитация позволяет достичь особого состояния сознания (озарение, просветление и т.п.). В качестве метода медитации, нами использовался дыхательно-релаксационный тренинг (Т.А.Айвазян, В.П.Зайцев, 1989), включающий в себя сочетание элементов прогрессивной мышечной релаксации и медитативной техники, когда все внимание концентрируется на произносимых про себя словах «вдох» и «выдох». При этом дышать нужно спокойно, не меняя ритма и глубины дыхания, пытаться почувствовать, как прохладный воздух входит через ноздри на вдохе, и теплый воздух выходит на выдохе, унося с собой все волнения и тревоги. Использование медитативных техник в сочетании с другими методами релаксации позволял упростить освоение метода и в более короткий срок обучить наших пациентов этим методикам.
Применялись сеансы биологической обратной связи - БОС-терапии (комплекс методов, направленных на активизацию внутренних резервов, развитию самоконтроля, путем формирования программы управления некоторыми функциями организма) по дыхательной аритмии сердца. Пациентов обучали диафрагмально-релаксирующему типу дыхания, что способствует активизации парасимпатического отдела вегетативной нервной системы, расслаблению, снижению частоты дыханий, частоты сердечных сокращений и артериального давления.
Нужно сказать, что не все пациенты осваивали медитационные техники, но с каждым приездом в санаторий результаты улучшались.
Обучающие программы. Так как эффективность программ профилактики и восстановительного лечения напрямую зависит от степени участия в них пациентов и их близких, все пациенты основной группы проходили занятия в кардиошколе, большинство из них, вместе с супругами, если даже они не входили в группу. Использовались различные формы и методы обучения: индивидуальные, семейные групповые. Проводились практические и лекционные занятия по самоконтролю параметров здоровья и правилам здорового образа жизни, в конце которых врачи отвечали на вопросы пациентов. Приветствовалось общение между пациентами с высказыванием своего опыта и точки зрения по различным вопросам здорового образа жизни. Именно обсуждение проблем, актуальных для всех членов группы, приводило к адекватному пониманию путей их решения, способствовало выработке правильных установок, создавало столь необходимую мотивацию к здоровому образу жизни, профилактике и лечению. В арсенале школ были радиобеседы, тележурналы перед кинофильмами, трансляция передач с участием ведущих специалистов санаториев по кабельному телевидению. На территории санаториев, в корпусах и номерах располагались информационные материалы (стенды, плакаты, буклеты, листовки и т.д.). Многие печатные материалы (по рациональному питанию, адекватной двигательной активности, приемам аутотренинга, гигиене сна, отказу от вредных привычек, самоконтролю состояния здоровья и т.д.) раздавались пациентам в качестве справочного материала. К занятиям привлекались другие специалисты санаториев: психотерапевт, сомнолог, невролог, гинеколог, уролог-андролог, врач-климатолог, врач-физиотерапевт (врач восстановительной медицины), реабилитолог, врач и инструктор по лечебной физкультуре, стоматолог, ЛОР-врач, дерматовинеролог, окулист, диетолог, диетсестра, шеф-повар.
Для проведения занятий в школах использовались уютные, защищенные от шума помещения, мягкий рассеянный свет, удобные кресла. Кресла для пациентов и членов их семей расставлялись амфитеатром, а врач, проводящий занятия, занимал место за журнальным столиком лицом к группе. Для лучшего знакомства друг с другом участники занятий имели планшетки. На стороне планшетки, обращенной к другим, каждый участник (включая врача, проводящего беседу) писал свое имя и отчество. Это облегчало проведение дискуссии и способствовало большему сплочению группы.
Программа школ включала 9 занятий, которые проводились по понедельникам, средам и пятницам с 16 до 17 часов. Очень важным являлось первое занятие, на котором задавался тон всем последующим встречам, создавалась непринужденная дружеская атмосфера. Последнее занятие являлось обобщающим, на котором повторялись основные позиции по пройденным темам и формулировалось задание на межсанаторный период.
Мы придерживались следующей схемы построения занятий. В начале каждого занятия - краткое (15-20 мин) сообщение врача, в рамках которого излагались основные сведения по представленной теме с акцентом на то, что следует предпринимать самому пациенту и его близким. Сообщение врача призвано ввести слушателей в тему, пробудить к ней интерес и подготовить к дискуссии. Затем участников призывали задавать вопросы, а кратко ответив на них, предлагали высказаться им самим. Пациентам предлагали поделиться собственным опытом по обсуждаемой проблеме. Например, выбором продуктов питания, полезными кулинарными рецептами, приемами избавления от вредных привычек и т.п. Опыт самих пациентов, их мнение о том, что действует хорошо, а что не заслуживает внимания, иногда оказывали на других большее влияние, чем врачебные рекомендации. В конце занятий, в течение 5-10 мин врач подводил итоги по обсуждаемой проблеме и выделял главное. По окончании занятия, участникам раздавали памятки по теме беседы для закрепления полученных знаний и повышения мотивации к перестройке поведения. Эти материалы оставались у пациентов и в домашних условиях использовались как справочное пособие. Приводим тематические планы занятий.
1) Вступительное занятие. Что такое коронарная болезнь сердца?
2) Факторы, способствующие возникновения ишемической болезни сердца и инфаркта миокарда. От меня зависит многое.
3) Возможно ли выздоровление от коронарной болезни сердца и что для этого следует делать?
4) Какой образ жизни я должен вести, чтобы хорошо себя чувствовать и сохранить трудоспособность? Контроль за течением болезни.
5) Физические упражнения и двигательная активность при ишемической болезни сердца.
6) Диетотерапия при ишемической болезни сердца. Я состою из того, что ем.
7) Психологическая реабилитация при коронарной болезни сердца.
8) Лекарственная терапия при ишемической болезни сердца.
9) Заключительное занятие. Подведение итогов по пройденному материалу. Формулировка индивидуальных заданий на межсанаторный период.
Медикаментозное лечение.
Комплексное курортное лечение не исключает обоснованного использования лекарственных средств, но большинство больных, которым назначается постоянное медикаментозное лечение на бальнеологических и климатических курортах, снижают применение медикаментов, потому что режим и курортные факторы способствуют улучшению состояния больного. В то же время, если больной до приезда на курорт принимал лекарственные препараты, то при улучшении течения заболевания под влиянием курортных факторов доза медикаментов (или количество препаратов) постепенно может снижаться, но не до полной отмены. Необходимо помнить, что при резкой отмене некоторых средств (бета-адреноблокаторы, некоторые антиаритмические препараты и др.) могут возникнуть осложнения.
В собственных наблюдениях мы могли убедиться в целесообразности продолжения медикаментозного лечения при проведении санаторно-курортного лечения больным ИБС. Комбинированное лечение за счет расширения диапазона влияния более эффективно, чем применение каждого метода лечения в отдельности (суммирование эффекта). Физические методы лечения дополняют действие лекарств другими механизмами действия, например периферической вазодилатацией и снижением постнагрузки сердца, обезболивающим, седативным действием и др., поэтому комбинированное лечение оправданно.
Наконец, назначение лекарственных средств бывает целесообразным для предупреждения неблагоприятных сторон действия физических факторов. В частности, изучая лечебное действие сульфидных и йодо-бромных ванн на больных ИБС, мы могли наблюдать бальнеореакцию в середине курса лечения, проявляющуюся в виде тахикардии, лабильности АД, иногда стенокардии. Назначение бета-адреналоблокирующих препаратов купировало бальнеореакцию, что позволило продолжить бальнеотерапию с благоприятным конечным терапевтическим результатом.
Наши пациенты с ИБС во время санаторно-курортного лечения получали подобранную на досанаторном этапе медикаментозную терапию, которая включала аспирин, ингибиторы ангиотензин-превращающего фермента или сартаны, бета-адреноблокаторы, антагонисты кальция, статины. Мы считаем нецелесообразным в короткий срок санаторно-курортного лечения значительно менять фармакотерапию, тем более адекватно подобранную. Речь может идти об уменьшении дозировок некоторых медикаментов в связи с усилением немедикаментозного компонента лечения.
Таким образом, не следует полностью отменять «стратегические» медикаменты у пациентов с сердечно-сосудистой патологией во время санаторно-курортного лечения, во-первых, из-за малого временного промежутка (21 день) пребывания в санатории и, во-вторых, из-за непривычных для пациента условий (климат, питание, психоэмоциональный фон, физическая активность), которые могут привести к атипичному действию лекарств, возникновению обострений и осложнений. Допустимо некоторое уменьшение дозировок антигипертензивных и антиангинальных лекарственных средств, при улучшении клинических, лабораторных и функциональных показателей у этой категории больных. Гиполипидемические средства снижать нецелесообразно, т.к. более значительное снижение атерогенных и повышение антиатерогенных липидов улучшают прогноз у данной категории больных.
Дальнейшее снижение, вплоть до отмены, медикаментов, при эффективном и активном немедикаментозном лечении, по возможности проводится в межсанаторный период по месту жизни и работы пациента. И условия жизни, и протяженные временные рамки позволяют это делать.
Приведем динамику принимаемых препаратов пациентами обеих групп в течение всего периода наблюдения, табл.3.
Как видно из приведенной таблицы, пациенты получали в среднем от 4,3 до 6,5 препаратов в сутки. Достоверно (p<0,05) прослеживается тенденция к увеличению принимаемых препаратов в группе сравнения и к уменьшению их приема в основной группе.
Полученные результаты демонстрируют снижение лекарственной терапии при усилении немедикаментозного лечения больных ИБС.
Таким образом, по нашему мнению, целесообразно использовать предложенные подходы по оптимизации медикаментозного лечения больных ИБС в санаториях, в целях снижения у них возможности передозировок и лекарственных осложнений.
Итак, представленные данные демонстрируют, что предложенная оптимизированная стратегия восстановительного лечения больных ИБС в санатории достоверно (p<0,001) более эффективна, чем традиционная.
Больные ИБС, прошедшие в санатории оптимизированную систему восстановительного лечения, в отличие от пациентов группы сравнения, продолжали эти мероприятия в домашних условиях. Модифицированная система восстановительного лечения для этих лиц в домашних условиях включала в себя следующее.
1. Рациональное питание и диетотерапию.
2. Адекватную физическую активность.
3. Активные водные процедуры.
4. Гипокси-гиперкапнотерапию.
5. Приемы аутотренинга, релаксации, соблюдение гигиены сна, режима труда и отдыха.
6. Контроль за состоянием здоровья и течением болезни. Ведение дневника межсанаторного наблюдения (дневника здоровья).
1. Рациональное питание.
На основании выработанного в санатории индивидуального рациона и режима питания для пациентов ИБС основной группы были даны рекомендации по питанию на межсанаторный период:
- малокалорийная диета (индивидуальный расчет, в среднем около 2000 ккал/сут) с содержанием сахара не более 20 г, соль - до 5 г в день;
- преобладание полиненасыщенных жирных кислот в составе жиров, ежедневное употребление около 30 г растительного масла (лучше оливкового);
- ограничение животных жиров до 20 г, учитывая их содержание в молочных продуктах;
- увеличение потребления продуктов, содержащих клетчатку, пищевых добавок с клетчаткой и пектином, отрубей (600-700 г в день);
- увеличение потребления жирных кислот из группы омега-3 - эйкозопентаеновой, докозагексаеновой, содержащихся в некоторых сортах рыб, особенно северных морей, в специальных пищевых добавках - эйканол, атероблок, омега-3, омеганол.
Для регулирования количества и соотношения продуктов в суточном меню успешно применялась система пищевых единиц. За 1 единицу принимали один овощ или фрукт среднего размера, 1 кусок хлеба, 1/2 стакана сока и т.д. В день рекомендовали употреблять следующее количество единиц различных продуктов:
- хлеб, крупяные и макаронные изделия, рис и картофель (6-11 ед. в день);
- овощи и фрукты (5-8 ед. в день);
- мясо, птица, рыба, бобовые, яйца и орехи (2-ед. в день);
- молочные продукты (молоко, кефир, йогурт, творог сыр - 2-3 ед. в день);
- жиры и масла (2-3 ед. в день);
- алкоголь - (не более 2 ед. - 2 «дринка», 30 г этанола в день).
Приведем пример дневного рациона.
1) Бобовые: 100 мл (100 г, 1/2 чашки) 3-4 раза в неделю (чечевица, горох, бобы, фасоль).
2) Зерновые: 1 кусок хлеба из муки грубого помола, или 1 чашка (200 мл, 200 г) каши на завтрак, 1/2 чашки (100 г, 100 мл) макаронных изделий, риса, 1 средняя вареная или печеная картофелина.
3) Рыба, курица, индейка, очень постное мясо: 100 г в день.
4) Молочные продукты: 1 чашка (200 мл) снятого (обезжиренного) молока или обезжиренных кисломолочных продуктов, 30 г творога или сыра со сниженным количеством жира, 1-2 яйца в неделю.
5) Жиры: 10 г (2-3 ч л) в день ненасыщенных растительных масел или маргарина.
6) Свежие фрукты: 4 фрукта среднего размера (яблоко, банан, персик, груша, апельсин), или 8-15 штук фруктов маленького размера (клубника, слива), или 2 стакана (400 мл) фруктового сока.
7) Овощи: 2 чашки (400 г) нелиственных вареных или свежих овощей, 4 чашки (800 г) свежих зеленых лиственных овощей.
8) Сладкое: 1 ст.л. сахара, джема или варенья, 1/2 чашки (100 г) фруктового мороженного.
9) Алкоголь: менее 30 г чистого спирта (50 мл крепких напитков, или 150 г сухого вина, или 380 г пива).
В домашних условиях удобно пользоваться таблицами и круглыми линейками состава и совместимости основных продуктов питания.
Адекватная физическая активность. Для пациентов основной группы показана индивидуально подобранная адекватная физическая нагрузка. Ее адекватность устанавливалась в санатории методом определения оптимального тренировочного пульса в процессе функциональных проб с физической нагрузкой (велоэргометрия, система Kardiomed, тест Новакки или тредмил-тест). Во время нагрузочной пробы с постепенно возрастающей мощностью определялись толерантность пациента к физической нагрузке и верхний уровень тренировочного пульса. Обычно он на 15-20 ударов в минуту ниже максимальных значений. Т.е. пациенты, покидая санаторий, знали оптимальную для себя нагрузку и тренировочный пульс, чтобы ориентироваться на них в амбулаторных условиях.
Таким образом, индивидуальная интенсивность и продолжительность тренировок в домашних условиях контролировались пациентами самостоятельно по частоте пульса во время занятий. Кроме того, оптимальная интенсивность физической нагрузки устанавливалась путем определения возрастной максимально допустимой величины пульса и тренировочного диапазона пульса:
- 220 - возраст = максимальная частота пульса;
- 80% от максимальной частоты пульса - верхний уровень тренировочной зоны;
- 60% от максимальной частоты пульса - нижний уровень тренировочной зоны.
Такой метод дозирования физической нагрузки оптимален для применения в амбулаторных условиях для самостоятельных тренировок и представлен в табл.3.
Для тренировок в амбулаторных условиях целесообразно использовать любые возможности. Лучшим видом физической нагрузки является физиологическая аэробная динамическая нагрузка - ходьба. Лучше всего ходить в среднем и быстром темпе, желательно со сменой скорости, подъемами и спусками на свежем воздухе. Считается, что человек должен проходить за день 10-12 км, но выполнить эти нормативы в повседневной жизни бывает сложно. Минимальным объем нагрузки для наших пациентов считалась ходьба в среднем темпе (со скоростью 5-8 км/час) продолжительностью 30 минут с частотой 2-3 раза в неделю, оптимальным объем - 40-50 минут, 4-5 раз в неделю. Пациенты не пользовались лифтами и ходили по лестницам. 1-2 раза в неделю плавали в бассейне (водоеме) по 30-50 минут. При утреннем пробуждении выполняли физическую зарядку-разминку, в течение 10-15 минут, состоящую из упражнений на гибкость и растяжение. Использовали занятия на тренажерах и спортивные игры в несоревноватебльном режиме в выходные дни.
Кроме перечисленных физических нагрузок, многие пациенты основных групп по нашей рекомендации использовали домашние тренажеры. Лучшим из них по эффективности, удобству в использовании, цене и качеству показал себя домашний тренажер степпер-эспандер для ходьбы с сопротивлением при одновременной возможной нагрузке на торс и верхние конечности. Типовой моделью является тренажер S-103 TORNEO Vario (вес 10,5 кг, размеры - 55×40×25 см). Тренажер оснащен монитором, показывающим время тренировки и число пройденных шагов. Тренировочный пульс подсчитывали по ранее приведенным методикам или по формуле 180-возраст. Предлагаемая схема тренировок приведена в табл.4.
Наилучший тренировочный эффект наши пациенты получали при выполнении схемы физических занятий, представленной в табл.5.
Адекватные (тренирующие) физические нагрузки и рациональное питание (диетотерапия) приводят к нормализации массы тела и распределению жира в организме. Для изучения состава тела в санатории мы использовали биоимпедансный анализатор состава тела. В домашних условиях для контроля за составом тела целесообразно использовать специализированные домашние весы, которые анализируют состав организма, учитывая вес, рост, возраст, пол, конституцию человека. Одной из лучших моделей зарекомендовал себя напольный измерительный прибор «TANITA» (вес 3,8 кг). Эти весы способны производить: расчет содержания жира (посегментный анализ: руки, ноги, туловище); расчет содержания воды (посегментный анализ); расчет содержания мышечной массы (посегментный анализ); костной ткани; внутреннего жира; индикацию нормы жира; определять биологический возраст 12-99 лет; показывать уровень основного обмена; рекомендуемый дневной рацион, ккал; показатель состояния здоровья в баллах; производить расчет границ нормального содержания жира.
Таким образом, уменьшение содержания жира в организме и одновременное увеличение мышечной массы являются наглядным показателем эффективности программ физических нагрузок, рациональности питания и эффективными параметрами контроля за состоянием здоровья и течением болезни в домашних условиях.
2. Водные процедуры. Пациенты основной группы, получающие в санатории гидротермотерапию (душ Шарко, шотландский душ, подводный душ-массаж, терморелаксационная терапия, ванны с добавками различных солей, экстрактов и т.д.), продолжали ее в амбулаторных условиях. После утренней разминки принимали контрастный дождевой душ в течение 7-10 минут с окончанием процедуры прохладным (холодным) душем. Вечером через день или ежедневно принимали теплые ванны по 15-20 минут с добавлением экстракта хвои, морской соли, пены для ванн с релаксирующим и увлажняющим кожу эффектом (натуральные эфирные масла, экстракт пихты, можжевельника) 1 раз в неделю по выходным дням пациенты посещали сауну или русскую баню. Интенсивность терморелаксационной и контрастной гидротерапии определялась индивидуально по субъективным ощущениям и показателям гемодинамики.
Кроме перечисленных методов, пациентами активно использовался «Душ Алексеева» - это российский аналог душа Шарко, который изобрел доктор технических наук. Алексеев А.Н. для гидротерапии в домашних условиях. Гидромассажер Алексеева позволяет в обычной ванной комнате достичь эффектов, обеспечиваемых стационарными лечебными душами: дождевым и игольчатым, струевым, восходящим, подводным или душем высокого давления с тонкими струями. Перечисленные возможности обеспечиваются изменениями, которые вносит сам пациент поворотами частей модифицируемой душевой насадки, изменением силы струи и температуры воды.
4. Гипокси-гиперкапнотерапия. Для продолжения гиперкапнотерапии и гипоксических тренировок в домашних условия существует много методик: дыхание по Бутейко, дыхательная гимнастика по Стрельниковой, дыхание через тренажер Фролова, наконец, произвольная периодическая задержка дыхания. Наша практика показала, что наилучшим устройством для проведения гиперкапнотерапии и гипоксических тренировок в домашних условиях является капникатор «Самоздрав», созданный инженером Мишустиным Ю.Н. по теоретическим разработкам академика РАМН Агаджаняна Н.А.
Основная составляющая комплекса «Самоздрав» - капникатор - устройство для формирования активной дыхательной среды, отличающейся от атмосферы несколько пониженным содержанием кислорода О2 и повышенным (регулируемым) содержанием СО2. Всего 30 минут в день обычного, то есть спокойного, ровного, без задержек дыхания через капникатор приводили к временному повышению содержания СО2 в крови в зависимости от его настройки (но не выше нормы в 6,5%). Аппарат лучше применять ежедневно, 1 раз после рабочего дня (можно 2-3 раза вдень).
Поскольку происходящие изменения в организме похожи на изменения в результате длительной физической нагрузки, капникатор получил официальное наименование «Тренажер - физкультурный имитатор» (ТФИ). Пациенты могли самостоятельно измерять интенсивность своего дыхания и соответственно наблюдать процесс его нормализации, используя 1-2 раза в месяц второе устройство, входящее в комплект, - капнометр.
Применение «Самоздрава» позволяло за 4-10 месяцев в несколько раз снизить минутный объем дыхания у наших пациентов с 8-12 до 3-5 литров в минуту. Соответственно содержание СО2 в крови постепенно увеличивалось и приближалось к норме в 6-6,5%. Нормализация кровотока через диллатированное микрососудистое русло снижало гипоксию тканей, АД, пред- и постнагрузку миокарда.
5. Приемы аутотренинга, релаксации, соблюдение гигиены сна, режима труда и отдыха. В основе психоэмоционального тренинга в амбулаторных условиях лежит психорелаксационная терапия. Ее базой является использование различных психологических приемов для достижения состояния нервно-мышечного расслабления (релаксации). Наши пациенты с этой целью использовали методы прогрессирующей мышечной релаксации, аутогенной тренировки и медитации, которым предварительно обучались в санатории.
Кроме перечисленных методик, использовались тренинг воображения - визуализационная техника с фокусировкой на приятных или нейтральных образах, замедленное дыхание - глубокий вдох и задержка дыхания на 5 секунд с концентрацией на звуке дыхания и повторением упражнения несколько раз, повторяющаяся концентрация - концентрация на слове, звуке, молитве, крылатой фразе или мышечной активности.
Эти методики эффективны и могут использоваться для психорелаксации в различных ситуациях в повседневной жизни (во время перерыва на рабочем месте, в домашних условиях и даже в транспорте).
Пациенты были обучены правилам гигиены сна и активно использовали эти знания и навыки в домашних условиях для полноценного сна. Гигиена сна направлена на оптимизацию качества сна путем привития пациенту полезных привычек, связанных со сном, принципов обеспечения хорошего сна. Так, мы не рекомендовали поздно вечером пить кофе или принимать кофеин, так как период его полувыведения составляет 4 часа. За 2 часа до сна пациенты основных групп избегали приема тяжелой или обильной пищи, а также в послеобеденное время минимизировали количество выпиваемой жидкости, чтобы уменьшить частоту ночных просыпаний для опорожнения мочевого пузыря. Физические упражнения важны для поддержания здорового сна, так как тренированные люди отличаются лучшим сном. Однако за 4 часа до сна мы рекомендовали избегать длительных (1,5 ч) физических нагрузок.
Обследуемым рекомендовалось соблюдение следующих принципов гигиены сна (что делать, чтобы улучшить сон):
- исключить кофеин и никотин во второй половине дня (никотин исключить полностью);
- избегать повышенных физических нагрузок в течение 5 часов до времени ночного сна. Ежедневные физические нагрузки необходимы для улучшения сна, но могут его нарушить, если выполнять их перед сном;
- избегать обильной или тяжелой еды перед сном;
- не дремать вечером;
- ложиться спать и просыпаться по утрам каждый день в одно и то же время;
- поддерживать в спальне комфортную температуру;
- насколько возможно больше затемнять спальню (выделение меланина);
- выделять время для релаксации перед сном, используя соответствующие техники, а также прогулки на свежем воздухе.
Если невозможно уменьшить шум, доносящийся в спальную комнату, следует использовать беруши. Постель, подушка, постельное белье должны быть максимально удобными, из природных материалов. По утрам пациент должен, по крайней мере, в течение 30 мин подвергаться воздействию дневного света. Вне зависимости от причин, вызвавших инсомнию, у большинства пациентов отмечался позитивный эффект от их фокусирования на упомянутых гигиенических аспектах для достижения хорошего сна.
Для нормализации сна, а также при стрессовых ситуациях, интоксикациях и напряженной умственной деятельности можно принимать глицин, который является физиологическим метаболическим средством из группы аминокислот (незаменимых). Глицин нормализует и активизирует процессы защитного торможения в центральной нервной системе, снижает психоэмоциональное напряжение, улучшает работоспособность. Рассасывают таблетки глицина (сублингвально или трансбуккально) по 100-300 мг за 30 мин до сна или 3-10 таблеток в день. В США активно применяют глицин, делая акцент на дозировке. Считаются эффективными дозы 1000-2000 мг в сутки, а эффект от доз 10-300 мг/сут считается равным эффекту плацебо.
Соблюдение режима труда и отдыха - неотъемлемая часть сохранения и поддержания здоровья, профилактики и восстановительного лечения сердечно-сосудистых заболеваний. Рациональный режим - такое соотношение и содержание периодов работы и отдыха, при которых высокая производительность труда сочетается с высокой и устойчивой работоспособностью человека без признаков чрезмерного утомления в течение длительного времени. Такое чередование периодов труда и отдыха соблюдается в различные отрезки времени: в течение рабочей смены, суток, недели, года в соответствии с режимом работы человека. Наши пациенты стремились к соблюдению следующего рабочего режима: не более 8 часов в день, не более 5 дней в неделю, не более 21 дня в месяц. Более длительный отдых целесообразно проводить 2 раза в год (один раз 1-2 недели, второй раз 3-4 недели). Мы считаем лучшим местом отдыха санаторий, в котором сочетаются рекреация, обследование, обучение, профилактика и восстановительное лечение пациентов.
6. Контроль за состоянием здоровья и течением болезни. Ведение дневника межсанаторного наблюдения (дневника здоровья). Пациенты основной группы, пройдя в санатории обследование, обучение и начав активные немедикаментозные лечебно-профилактические программы, получали на межсанаторный период своего рода «домашнее задание». Оно формулировалось в беседе с врачом на заключительном занятии школы здоровья (кардиошколы) и заносилось в дневник межсанаторного наблюдения (дневник здоровья). Дневник здоровья представлял собой ежедневник (общую тетрадь, блокнот), где на первой странице заносились паспортные данные пациента, а на последней - таблица сердечно-сосудистого риска SCORE. Далее, формулировался диагноз и все имеющиеся факторы риска и поражения органов мишеней. Фиксировались антропометрические данные, включая показатели состава тела, клинико-функциональные, инструментальные и лабораторные показатели на момент выписки из санатория. Производился подсчет индивидуального суточного калоража и состава пищи, при необходимости, излагался режим снижения массы тела. Индивидуально разрабатывался режим двигательной активности и гидротерапии. Конкретизировались методики гиперкапно-гипокситерапии и психорелаксации,
В дальнейшем, пациенты заносили в дневник показатели самоконтроля здоровья и течения болезни. В табл.6 представлен типовой листок самоконтроля за состоянием здоровья.
Частота измерения показателей здоровья индивидуальна для каждого пациента. Например, части больным предлагалось измерять АД 2 раза в день, другим - 1 раз в неделю; одним пациентам советовали измерять массу тела 1 раз в день, другим 1 раз в неделю; кто-то измерял липиды крови 1 раз в месяц, кто-то 1 раз в полгода; глюкозу крови - 1 раз в неделю или 1 раз в полгода и т.д.
Диагностические методы делились на методы самоконтроля (пульс, АД, частота дыханий, антропометрические данные, концентрация глюкозы крови с помощью глюкометра) и методы диагностики, проводимые в медицинских учреждениях (поликлиниках и госпиталях). К последним относятся ЭКГ, тредмил-тест (ВЭМ), суточное ЭКГ и АД мониторирование, допплер-ЭхоКГ, УЗИ сонных артерий с определением толщины комплекса интима-медиа, УЗИ органов брюшной полости и щитовидной железы, рентгенография органов грудной клетки, исследование структуры сна и психологическое тестирование, клинический анализ крови и мочи, липидограмма, коагулограмма, пероральный глюкозотолерантный тест, гликированный гемоглобин, натрийуретический пептид, высокочувствительный С-реактивный белок, креатинин, фибриноген, трансаминазы, билирубин, белок, альфа-амилаза крови и т.д. При необходимости - консультация специалистов (кардиолог, эндокринолог, невролог и др.). Пациенты помещали выписки из историй болезни, бланки результатов лабораторных анализов и инструментальных обследований в свои дневники здоровья. Многие пациенты осуществляли самоконтроль здоровья и течения болезни в электронном виде, связываясь по электронной почте с санаторием или лечащим врачом. Врачи санатория, таким образом, имели лучшие возможности для контроля за пациентом, а сами пациенты имели возможность советоваться с врачом санатория. Наша практика показала преимущество сочетания «бумажного» и электронного способа ведения межсанаторных дневников наблюдения.
В табл.7 представлена заболеваемость инфарктами миокарда и мозговыми инсультами больных ИБС группы сравнения и основной группы за 4-летний период наблюдения.
Итак, разработанная многоцелевая стратегия восстановительного лечения больных ИБС:
- обеспечивать персонализацию при формировании краткосрочных и долгосрочных профилактических и лечебно-реабилитационных программ;
- активно использовать образовательные программы для привития пациентам знаний и навыков по контролю за состоянием здоровья и коррекции его нарушений;
- обеспечивать преемственность в реализации долгосрочных программ по лечению больных ИБС, а также дифференцировано подходить к направлению на СКЛ в сочинский регион пациентов с ИБС в различные климатические сезоны.
Представленные данные демонстрируют, что предложенная многоцелевая стратегия восстановительного лечения больных ИБС достоверно (p<0,001) более эффективна, чем традиционная. При анализе конечных точек снижение частоты возникновения инфарктов миокарда и мозговых в основной группе больных ИБС по-сравнению с группой контроля произошло в 2,2 раза, а в % выражении эти показатели еще выше (см. табл.7).
Данные, полученные в результате 4-летнего наблюдения, дают возможность прогнозировать снижение частоты сердечно-сосудистых осложнений у пациентов, получающих оптимизированное лечение, по сравнению с лицами, которые лечатся традиционно, примерно в 2 раза в течение следующих 4-х лет.
Таким образом, применение разработанной многоцелевого способа восстановительного лечения больных ишемической болезнью сердца повышает эффективность санаторного и амбулаторного лечения, снижает заболеваемость и количество осложнений у этих пациентов в течение многолетнего периода.
Клинический пример 1.
Больной А, 56 лет, находился на лечении в Центральном клиническом санатории им. Ф.Э. Дзержинского ФСБ России в течение 21 дня. Поступил с диагнозом: ИБС. Стабильная стенокардия напряжения ФК 2. Дислипидемия. Атеросклероз аорты. Ожирение 1 ст. ХСН 0 ст.(I ФК по NYHA).
Антропометрия: ОТ 108-108 см, ИМТ - 34-34.
Биохимический анализ крови: холестерин общий 6,45-6,32, триглицериды 2,41-2,36, ЛПНП 3,98-3,41, ЛПОНП 2,34-2,28, ЛПВП 1,02-0,91 ммоль/л, коэф. атерогенности 5,32-5,94.
Клинический анализ мочи: удельный вес 1,019-1,021, реакция кислая, белок -нет, глюкоза - нет, эпителий плоский 1-2-4; единичн. в п/з, лейкоциты 0-1-2; 0-2-2 в п/з., эритроциты - нет, цилиндры - нет, слизь - нет, соли - нет.
ЭКГ: Ритм синусовый 76 в 1 мин горизонтальное положение ЭОС. Изменение процессов реполяризации боковой стенки левого желудочка. При выписке - без динамики.
ЭХО-КГ: Полости не расширены. Гипертрофии миокарда нет. Клапаны интактны, аорта уплотнена. Локальная сократимость миокарда не нарушена. Глобальная сократимость ЛЖ повышена (ФВ-52%). Диастолическая функция ЛЖ не нарушена. Признаки атеросклероза АО. При выписке - ФВ-53%.
Велоэргометрия: Толерантность к физической нагрузке 100 Вт. Депрессия сегмента S-T в отведениях V5-V6 на 2 мм по ишемическому типу. Восстановление АД через 5 мин. ЧСС на 5 мин отдыха - 92 уд. в мин. При выписке - без существенной динамики.
Суточное мониторирование ЭКГ: Эпизоды депрессии сегмента S-T в отведениях V5-V6 на 1,5 мм. При выписке - эпизоды депрессии сегмента S-T в отведениях V5-V6 на 1 мм.
Тест с 6-минутной ходьбой: 490 - м. (ФК СН - 1). При выписке - 500 м.
Больной получал традиционное при данной патологии санаторно-курортное лечение: диета №10 (3000 ккал. По новой номенклатуре диет в санаториях (системе стандартных диет) - низкокалорийная диета; лечебная физкультура по режиму средней нагрузки в виде утренней гигиенической гимнастики, терренкура, плавания в море, спортивных игр; физиобальнеотерапия в виде надвенного облучения крови гелий-неоновым лазером по общепринятым методикам, общих йодо-бромных и хвойно-жемчужных ванн; климатотерапия по щадяще-тренирующему режиму; лечащим врачом использовалась рациональная психотерапия.
Больной получал подобранную на досанаторном этапе медикаментозную терапию, которая не менялась за время лечения (антиагреганты, ингибиторы АПФ, статины, бета-адреноблокаторы). В результате проведения общепринятого санаторно-курортного лечения состояние и самочувствие больного несколько улучшились, что выразилось в уменьшении приступов стенокардии, лабораторно-инструментальные данные существенно не изменились (см. выше). Пациент поступал в санаторий в течение последующих 4-х лет, получая в санатории общепринятое лечение для больных ИБС. Обследование при 4-м санаторно-курортном лечении выявили следующие клинико-функциональные показатели:
Антропометрия: ОТ 111-111 см, ИМТ - 35-35.
Биохимический анализ крови: холестерин общий 6,34-6,31, триглицериды 2,21-2,31, ЛПНП 3,43-3,24, ЛПОНП 2,11-2,17, ЛПВП 1,12-1,13 ммоль/л, коэф. атерогенности 4,66-4,58.
Клинический анализ мочи: удельный вес 1,021-1,021, реакция кислая, белок -нет, глюкоза - нет, эпителий плоский 1-2-4; единич. в п/з, лейкоциты 0-1-2; в п/з, эритроциты - нет.
ЭКГ: Ритм синусовый 68 в 1 мин горизонтальное положение ЭОС. Изменение процессов реполяризации боковой стенки левого желудочка. При выписке - без динамики.
ЭХО-КГ: Полости не расширены. Умеренная гипертрофия миокарда. Клапаны интактны, аорта уплотнена. Локальная сократимость миокарда не нарушена. Глобальная сократимость ЛЖ повышена (ФВ - 54%). Диастолическая функция ЛЖ не нарушена. Признаки атеросклероза АО. При выписке - ФВ - 56%.
Велоэргометрия: Толерантность к физической нагрузке 100 Вт. Депрессия сегмента S-T в отведениях V5-V6 на 2,5 мм по ишемическому типу.
Суточное мониторирование ЭКГ: Эпизоды депрессии сегмента S-T в отведениях V5-V6 на 2 мм.
Тест с 6-минутной ходьбой: 440 - м. (ФК СП - 1). При выписке - 450 м.
Окончательный диагноз: ИБС. Стенокардия напряжения ФК 2. Атеросклероз аорты. Ожирение 2 ст. Дислипидемия. ХСН 0 ст.. (1 ФК по NYHA).
Клинический анализ мочи: удельный вес 1,017-1,014, реакция кислая, белок - нет, глюкоза - нет, эпителий плоский 0-1-2; единичн. в п/з, лейкоциты 0-1-2; 0-2-2 в п/з, эритроциты - нет, цилиндры - нет, слизь - нет, соли - нет.
ЭКГ: Ритм синусовый 82 в 1 мин. Нормальное положение ЭОС. Изменение реполяризации задней стенки левого желудочка на фоне его гипертрофии. Нарушение внутрижелудочковой проводимости. При выписке - положительная динамика - улучшение процессов реполяризации задней и боковой стенок левого желудочка.
ЭХО-КГ: Полости не расширены. Умеренная гипертрофия МЖП-14 мм. Клапаны интактны, аорта уплотнена. Локальная сократимость миокарда не нарушена. Глобальная сократимость ЛЖ повышена (ФВ - 57%). Диастолическая функция ЛЖ не нарушена. Показатели ЦГД повышены. Признаки атеросклероза AQ. Умеренная гипертрофия ЛЖ. При выписке - ФВ - 60%.
Таким образом, в результате проведения восстановительного лечения больного А по традиционной программе восстановительного лечения в санаторных условиях отмечается некоторая положительная динамика клинико-функциональных показателей в санаторных условиях и их ухудшение в амбулаторных условиях. В конечном итоге, за 4 года наблюдения зафиксировано ухудшение клинико-функциональных показателей. Медикаментозная терапия прежняя.
Клинический пример 2.
Больной К, 58 лет, находился на лечении в Центральном клиническом санатории им. Ф.Э. Дзержинского ФСБ России в течение 21 дня. Поступил с диагнозом: ИБС. Стабильная стенокардия напряжения ФК 2. Дислипидемия. Атеросклероз аорты. Ожирение 1 ст. ХСН 0 ст.(I ФК по NYHA).
Антропометрия: ОТ 106-103 см, ИМТ - 32-29.
Биохимический анализ крови: холестерин общий 6,04-5,47, триглицериды 2,25-1,26, ЛПНП 4,01-3,31, ЛПОНП 1,58-0,98, ЛПВП 1,4-1,53 ммоль/л, коэф. атерогенности 3,31-2,57. Фибриноген 3,0-3,25 ммоль/л. Натрий 142-141, калий 5,1-3
Велоэргометрия: Толерантность к физической нагрузке 100 Вт. Редкая предсердная экстрасистолия на высоте нагрузки. Депрессия сегмента S-T задней стенки левого желудочка на 2 мм по ишемическому типу. Восстановление АД через 4,5 мин. ЧСС на 5 мин отдыха - 85 уд. в мин. При выписке - толерантность к физической нагрузке 125 Вт. Депрессия сегмента S-T задней стенки левого желудочка на 1,5 мм по ишемическому типу.
Суточное мониторирование ЭКГ: Предсердная редкая экстрасистолия 24 днем, 8 ночью. Эпизоды депрессии сегмента S-T в отведениях II, III на 1,5 мм. При выписке - эпизодов ишемии миокарда не зафиксировано.
Тест с 6-минутной ходьбой: 500 - м. (ФК СП - 1). При выписке - 560 м.
Вариабельность сердечного ритма: преобладание активности симпатического отдела вегетативной нервной системы. При выписке - сбалансированный тип вегетативной модуляции сердечного ритма.
Больной получал лечение: климатолечение (по методике ускоренного движения по режимам); газовую терапию (интервальная нормобарическая гипокситерапия №15 ежедневно и гиперкапнотерапия №8 через день по модифицированным методикам); индивидуально подобранную по калоражу, составу и режиму питания диету; персонализированные аэробные динамические физические нагрузки; психотерапию в виде БОС-терапии, аутотренинга, свето-аромо-музыкотерапии; гидротерапии в виде душа Шарко и подводного душа-массажа №8 через день и занятий в кардиошколе №9 три раза в неделю. Больной получал подобранную на досанаторном этапе медикаментозную терапию, которая не менялась за время 1-го санаторного лечения (антиагреганты, ингибиторы АПФ, статины, бета-адреноблокаторы). В результате проведения оптимизированного санаторно-курортного лечения состояние и самочувствие больного улучшилось, что выразилось в уменьшении приступов стенокардии, увеличении толерантности к физической нагрузке, урежении ЧСС, снижении индекса массы тела и окружности талии, улучшении липидного спектра крови и показателей инструментальных методов обследования (см. выше). Пациент поступал в санаторий в течение последующих 4-х лет и продолжал рекомендованную немедикаментозную терапию в межсанаторные периоды. При этапных обследованиях выявлялись следующие клинико-функциональные показатели:
Антропометрия: ОТ 104-102, 103-101, 101-100, 100-98 см, ИМТ - 32-29, 30-29, 29-29, 29-28.
Биохимический анализ крови: холестерин общий 5,96-5,42, 5,64-5,09, 5,32-4,98, 5,03-4,51 триглицериды 1,64-1,21, 1,71-153, 1,45-1,31 1,56-1,23; ЛПНП 3,21-2,45, 2,89-2,67, 3,07-2,82, 2,65-2,23; ЛПОНП 1,67-1,34, 1,41-1,11, 1,67-1,23, 1,35-1,01; ЛПВП 1,30-1,43, 1,36-1,45, 1,23-1,36, 1,42-1,61 ммоль/л, коэф. атерогенности 3,58-2,79, 3,14-2,51, 4,09-2,66, 2,54-1,80.
На ЭКГ, ЭХО-КГ - без существенной динамики.
Велоэргометрия при последнем обследовании: Толерантность к физической нагрузке 150 Вт. Депрессия сегмента S-T задней стенки левого желудочка на 1 мм по ишемическому типу. Восстановление АД через 3 мин. ЧСС на 5 мин отдыха -72 уд. в мин.
Суточное мониторирование ЭКГ: Без признаков ишемии миокарда. Редкая предсердная экстрасистолия.
Тест с 6-минутной ходьбой: 590 м.
Окончательный диагноз: ИБС. Стенокардия напряжения ФК 1. Атеросклероз аорты. ХСН 0 ст.(0 ФК по NYHA).
Таким образом, в результате проведения восстановительного лечения больного К по предлагаемой оптимизированной программе восстановительного лечения в санаторных и амбулаторных условиях отмечается положительная динамика клинических, лабораторных и инструментальных показателей. Уменьшены дозы ингибитора АИФ и бета-блокатора, что свидетельствует о большей эффективности предлагаемой методики по сравнению с традиционной.
Ж<1,2
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ РЕАБИЛИТАЦИИ БОЛЬНЫХ С ИШЕМИЧЕСКОЙ БОЛЕЗНЬЮ СЕРДЦА НА САНАТОРНО-КУРОРТНОМ ЭТАПЕ | 2021 |
|
RU2790237C1 |
| СПОСОБ РЕАБИЛИТАЦИИ БОЛЬНЫХ С ИШЕМИЧЕСКОЙ БОЛЕЗНЬЮ СЕРДЦА | 2017 |
|
RU2678579C2 |
| СПОСОБ ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ЗАБОЛЕВАНИЙ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА У БОЛЬНЫХ С СОПУТСТВУЮЩЕЙ ПАТОЛОГИЕЙ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ | 2014 |
|
RU2570537C1 |
| СПОСОБ РЕАБИЛИТАЦИИ БОЛЬНЫХ С ИШЕМИЧЕСКОЙ БОЛЕЗНЬЮ СЕРДЦА | 2017 |
|
RU2679405C1 |
| СПОСОБ РАННЕЙ САНАТОРНО-КУРОРТНОЙ РЕАБИЛИТАЦИИ БОЛЬНЫХ ПОСЛЕ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА | 2005 |
|
RU2308930C2 |
| СПОСОБ ВОССТАНОВИТЕЛЬНОГО ЛЕЧЕНИЯ БОЛЬНЫХ С МЕТАБОЛИЧЕСКИМ СИНДРОМОМ НА САНАТОРНО-КУРОРТНОМ ЭТАПЕ | 2019 |
|
RU2727465C1 |
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ РЕАБИЛИТАЦИИ ДЕТЕЙ В РЕМИССИИ ОНКОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ | 2008 |
|
RU2379022C1 |
| Способ дифференцированного использования климатотерапии при санаторно-курортном лечении пациентов с повышением массы тела | 2023 |
|
RU2802145C1 |
| СПОСОБ ИНДИВИДУАЛЬНОГО ОЗДОРОВЛЕНИЯ И ПРОФИЛАКТИКИ ЗАБОЛЕВАНИЙ "ТАЛАСАНА-МЕД" (ВАРИАНТЫ) | 2013 |
|
RU2523675C1 |
| СПОСОБ КОМПЛЕКСНОГО ЛЕЧЕНИЯ АРТЕРИАЛЬНОЙ ГИПЕРТОНИИ ПРИ МЕТАБОЛИЧЕСКИХ НАРУШЕНИЯХ | 2013 |
|
RU2525593C1 |
Изобретение относится к медицине, а именно к кардиологии, курортологии и физиотерапии. Способ включает климатотерапию, диетотерапию, лечебную физическую культуру, физио-, гидротермотерапию и медикаментозную терапию. Климатотерапию выполняют с первого дня пребывания больного на курорте, ежедневно, на фоне психотерапии и обучающих программ в кардиошколе. При этом первую, вторую и третью процедуры отпускают продолжительностью 15-30-45 минут соответственно. С четвертой по седьмую - продолжительностью 90 минут. Остальные процедуры - по 120 минут. В течение всего курса лечения используют диетотерапию с калорийностью дневного рациона 2000-2500 ккал. Частота приемов пищи составляет не менее четырех раз в день, но не более 500 ккал на 1 прием. Перерыв между вечерним и утренним приемом пищи не более 10 часов. Физиотерапию отпускают в виде сухих углекислых ванн. Концентрация углекислого газа в ванне 15%, температура 28-30°С, продолжительность 15-20 минут. Ванны проводят через день, на курс 7-10 ванн. Нормобарическую интервальную гипокситерапию проводят на аппарате «Горный воздух». Процедуры включают дыхание газовой смесью, содержащей 16-18% кислорода, при давлении, равном атмосферному. Время процедуры 50-60 минут. Процедуры проводят в фракционно-цикличном режиме: 5 минут - дыхание смесью, 5 минут дыхание атмосферным воздухом в возрастающем режиме. На курс 15-17 процедур. Гидротермотерапию проводят с помощью душа Шарко, шотландского, подводного душа-массажа, закаливающей и терморелаксационной терапии. Персонализированную физическую активность осуществляют с помощью тренировочно-диагностической системы Kardiomed, тредмил-теста, велоэргометрии, теста Новакки. Проводят медикаментозную терапию, осуществляя прием аспирина, сартанов, бета-блокаторов, антагонистов калия, статинов. После санаторно-курортного лечения продолжают рациональное питание, диетотерапию, физическую активность, водные процедуры с использованием душа Алексеева. Выполняют гипокси-гиперкапнотерапию с использованием аппарата «Самоздрав». Осуществляют аутотренинг. Соблюдают режим труда и отдыха. Проводят контроль за состоянием здоровья и течением болезни путем ведения дневника межсанаторного наблюдения. Способ обеспечивает повышение эффективности санаторно-курортного и амбулаторного лечения, увеличивает сроки ремиссии. 2 пр., 7 табл.
Способ восстановительного лечения больных ишемической болезнью сердца в санаторных и амбулаторных условиях путем климатотерапии, диетотерапии, лечебной физической культуры, физио-, гидротермотерапии и медикаментозной терапии, отличающийся тем, что на фоне психотерапии и обучающих программ в кардиошколе, проводимых три раза в неделю через день, на курс №9, климатотерапию отпускают с первого дня пребывания больного на курорте, ежедневно, №21, где первую, вторую и третью процедуры отпускают продолжительностью 15-30-45 мин соответственно, с четвертой по седьмую - продолжительностью 90 мин, остальные продолжительностью по 120 мин, причем в течение всего курса лечения используют диетотерапию с калорийностью дневного рациона 2000-2500 ккал, с частотой приемов пищи не менее четырех раз в день, но не более 500 ккал на 1 прием, с перерывом между вечерним и утренним приемом пищи не более 10 ч, а физиотерапию отпускают в виде сухих углекислых ванн при концентрации углекислого газа - 15%, при температуре 28-30°С, продолжительностью 15-20 мин, через день, на курс 7-10 ванн, а нормобарическую интервальную гипокситерапию проводят на аппарате «Горный воздух» с дыханием газовой смесью, содержащей 16-18% кислорода, при давлении, равном атмосферному, в течение 50-60 мин, в фракционно-цикличном режиме: 5 мин дыхание смесью, 5 мин дыхание атмосферным воздухом в возрастающем режиме, ежедневно, с одно- двухдневными перерывами в неделю, на курс 15-17 процедур; гидротермотерапию проводят с помощью душа Шарко, шотландского, подводного душа-массажа, закаливающей и терморелаксационной терапии; персонализированную физическую активность осуществляют с помощью тренировочно-диагностической системы Kardiomed, тредмил-теста, велоэргометрии, теста Новакки, определения тренировочного пульса, используя домашний кардиомонитор и международный опросник физической активности IPAQ; психотерапию проводят путем аутотренинга, свето-аромо-музыкотерапии, сеансов биологической обратной связи по дыхательной аритмии сердца; а после санаторно-курортного лечения больной в амбулаторных условиях продолжает применять модифицированную систему восстановительного лечения, включающую в себя рациональное питание и диетотерапию, адекватную физическую активность, включая домашний степпер-эспандер, активные водные процедуры с использованием душа Алексеева, гипокси-гиперкапнотерапию с применением аппарата «Самоздрав», приемы аутотренинга, релаксации, соблюдение гигиены сна, режима труда и отдыха, контроль за состоянием здоровья и течением болезни путем ведения разработанного дневника межсанаторного наблюдения; медикаментозную терапию с приемом аспирина, сартанов, бета-блокаторов, антагонистов калия, статинов не меняют в течение санаторного периода.
| БЫКОВ А.Т | |||
| и др | |||
| Санаторно-курортное лечение пациентов с изолированной и сочетанной патологией сердечно-сосудистой системы и обмена веществ, ж | |||
| «Вопросы курортологии, физиотерапии и лечебной физической культуры», 2010, №3, подписано в печать 25.05.2010, с.48-50 | |||
| СПОСОБ ЛЕЧЕНИЯ ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА, СТЕНОКАРДИИ НАПРЯЖЕНИЯ I-II ФУНКЦИОНАЛЬНЫХ КЛАССОВ | 2000 |
|
RU2195324C2 |
| СПОСОБ ФИЗИЧЕСКОЙ РЕАБИЛИТАЦИИ БОЛЬНЫХ С ИШЕМИЧЕСКОЙ БОЛЕЗНЬЮ СЕРДЦА | 2008 |
|
RU2379017C1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ ИШЕМИЧЕСКОЙ БОЛЕЗНЬЮ СЕРДЦА | 1998 |
|
RU2170077C2 |
Авторы
Даты
2012-10-20—Публикация
2010-12-14—Подача