Изобретение относится к офтальмохирургии и челюстно-лицевой хирургии и предназначено для пластики посттравматических дефектов и деформаций дна глазницы.
Посттравматические дефекты и деформации дна глазницы представляют собой одно из самых частых поражений при повреждениях костей верхней и средней зон лицевого скелета. Переломы костей, отделяющих глазницу от передней черепной ямки, височной и подвисочной ямок, верхнечелюстной пазухи и клеток решетчатого лабиринта, могут вызвать целый ряд функциональных и косметических расстройств. В зависимости от объема и степени костных разрушений основной клинической симптоматикой повреждения могут стать нарушение контуров лица, диплопия, энофтальм, косоглазие, контрактура глазного яблока, слезотечение и дакриоцистит. Переломы тонкой костной структуры дна глазницы, отделяющей глазницу от верхнечелюстной пазухи, может вызвать особые осложнения, связанные с пролабированием или опущением содержимого глазницы в пазуху или ущемлением экстраокулярных мышц.
При реконструкции дна глазницы используют различные трансплантаты, в том числе аутотрансплантат (RU 94036817, RU 2283049, RU 2283049, RU 2330636, RU 2285471 и др.). Данный материал имеет существенные недостатки:
1) необходимость нанесения дополнительной травмы пациенту при заготовке аутотрансплантата,
2) возможность развития осложнений в донорской зоне (воспаление, невропатия, нарушение функции и т.д.),
3) ограниченная возможность забора пластического материала (отказ пациента, противопоказания),
4) непрогнозируемая резорбция аутокости.
Другим трансплантатом, применяемым при реконструкции глазницы, является аллотрансплантат (заявка RU 2004106007). Его недостатком является то, что применение аллотрансплантата (деминерализованная кость, брефокость и др.) требует согласие пациента на использование трупного материала и разрешение на его использование в медицине.
В последние годы в реконструктивной хирургии лица все больше используют имплантаты из металла или искусственного материала.
Чаще всего в качестве металла используют чистый титан или титановый сплав (RU 95108615, RU 95122139, RU 2299043, WO 2007142743, RU 2211010). Титан - химически инертный материал, но, как и любой металл, обладает достаточно высокой по сравнению с костной тканью человека теплопроводностью и электропроводностью. Известно, что металлические имплантаты вызывают гальвано-электрические тканевые реакции, приводящие к металлозу окружающих тканей и коррозии металла. На основании результатов использования металлических пластин установлено, что металлы вызывают резорбцию костной ткани.
У керамических материалов (RU 2002113392, RU 2002113391) при накоплении дисперсных продуктов износа появляется негативная реакция окружающих тканей. Хрупкость керамики ограничивает сферу применения и вызывает резорбцию кости при прямом контакте.
Использование силиконовых имплантатов (Бельченко В.А. «Черепно-лицевая хирургия: Руководство для врачей». - М.: ООО «Медицинское информационное агентство», 2006, стр.77) в зоне орбиты имеет ограниченные показания, так как материал достаточно мягкий, что неприемлемо при пластике дна орбиты и требует создания поднадкостничного «кармана» или другого метода фиксации имплантата.
За прототип выбрана известная пластина для реконструкции поврежденных костных структур скулоглазничноверхнечелюстного комплекса по патенту RU 2202302, выполненная цельно из гибкого прочного биоинертного материала (титана), которая имеет плоскую перфорированную рабочую область и перфорированные ножки, отходящие от пары противоположных сторон и выполненные с каждой из сторон в количестве не менее двух, а рабочая часть выполнена в форме равнобочной трапеции для установки пластины в глазницу.
Недостатком прототипа является то, что пластина выполнена из титана. После имплантации данной пластины пациенту в дальнейшем возможны ограничения при выполнении электрофизиологических методов исследования (электроэнцефалография, реоэнцефалография), компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) и непереносимость СВЧ-излучения и других физиотерапевтических процедур. В ряде случаев пациент должен сменить профессию, особенно если она связана с пребыванием в зоне низких температур, так как происходит переохлаждение зоны пластины. Указанные недостатки, обусловленные материалом пластины, несомненно, ухудшают качество жизни больного. В случае пластики дна орбиты для устранения энофтальма часто необходимо приподнять и вывести вперед глазное яблоко, чтобы оно находилось в правильном анатомическом положении. Плоская пластина, описанная в прототипе, данный эффект, к сожалению, не может обеспечить.
Задачей предлагаемого изобретения является создание пластины для пластики посттравматических дефектов и деформаций дна глазницы из биосовместимого, биостабильного моделируемого полимерного материла, достаточного для пластики любого дефекта и деформации дна глазницы.
Указанный технический результат достигается тем, что пластина для пластики посттравматических дефектов и деформаций дна глазницы, содержащая перфорированную рабочую часть и средства крепления, выполнена из моделируемого при нагревании до температуры не ниже 70°C пространственно-сшитого полимера, полученного путем фотополимеризации олигомеров метакрилового ряда. Пластина имеет форму кольцевого сектора или выполнена Ш-образной формы с обращенными крайними лепестками к центральному лепестку, при этом каждый лепесток имеет треугольную форму, от центрального лепестка отходит прямоугольная ножка, содержащая конусообразные отверстия для фиксации, толщина пластины равномерно увеличивается от переднего края к дистальному или пластина имеет V-образный профиль.
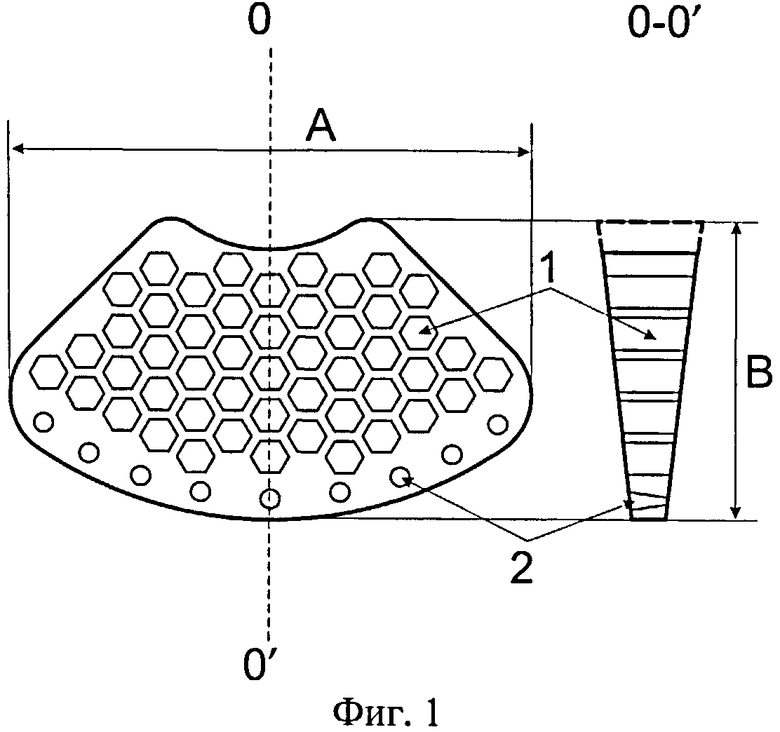
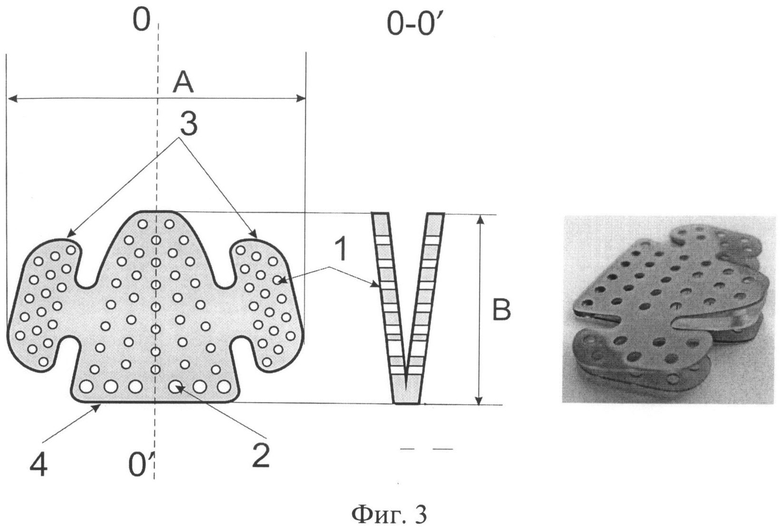
Для устранения энофтальма толщина пластины равномерно увеличивается от переднего края до дистального. Дистальный край пластины приподнимает и выводит вперед глазное яблоко, поддерживая глаз в правильном анатомическом положении. Толщина пластины на краях (фиг.1, 2) фиксированная (например, на переднем крае 3 мм, на дистальном крае - 8 мм). Однако в некоторых случаях заданной толщины дистального края пластины может быть недостаточно, и это обнаруживается только в ходе операции. Для достижения необходимой толщины дистального края пластины выполняют с V-образным профилем (фиг.3), что позволяет варьировать толщину дистального края пластины, вставляя вкладыши различной толщины (например, одну или несколько пластин из того же материала, изображенных на фиг.1 и предварительно смоделированных по форме центрального лепестка), непосредственно в ходе операции. Пластины максимально приспособлены для устранения явления диплопии (объекты, попадающие в поле зрения человека, выглядят двойными в результате отклонения оси одного из глаз), поскольку позволяют выравнивать ось травмированного глаза в передне-заднем и вертикальном направлениях и достигать максимальной соосности с парным глазом.
Все указанные пластины обеспечивают одинаковый технический результат.
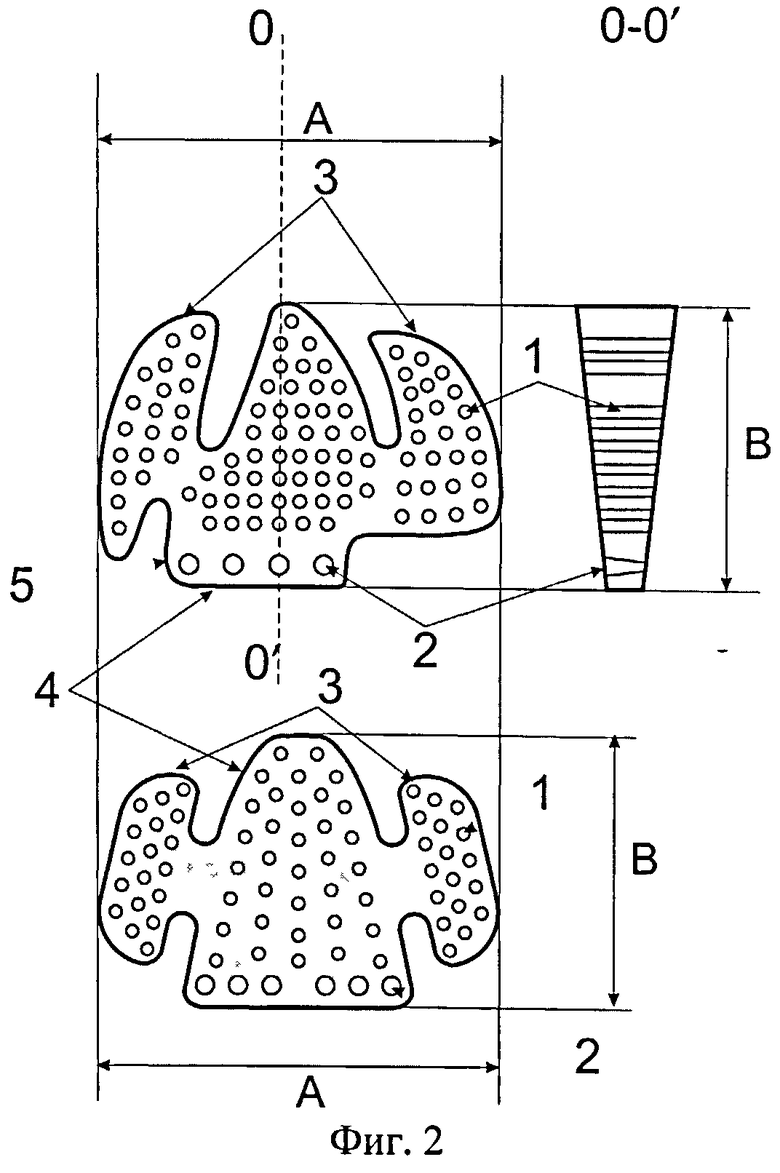
Размер перфораций пластины варьирует от 1 до 3 мм и зависит от ее лечебного предназначения. А именно если имеется костный дефект, то для изоляции орбиты от верхнечелюстной пазухи применяют пластину с меньшим диаметром перфораций, в остальных случаях используют пластину с большим диаметром перфораций. Ширина пластины варьирует от 23 до 30 мм, а длина - от 26 до 40 мм. Пластина имеет скругленные углы, что позволяет избежать травматизации прилежащих тканей. Перед имплантацией пластину нагревают до необходимой температуры (например, в горячей воде с температурой выше 70°C) и изгибают так, чтобы она конгруэнтно повторяла форму глазницы в месте ее дефекта, перекрывала дефект и поддерживала глаз в правильном анатомическом положении. Температура стеклования материала много выше температуры тела человека, что гарантирует сохранение физико-механических свойств пластины в теле человека, а именно материал остается прочным, при фиксации не прорезывается и не разрывается.
Пластина для пластики посттравматических дефектов и деформаций дна глазницы поясняется следующим графическим материалом.
Фиг.1 - Пластина для пластики посттравматических дефектов и деформаций дна глазницы с формой кольцевого сектора со скругленными углами. По краю большего основания пластина имеет конусообразные отверстия (2) для фиксации винтами.
Фиг.2 - Пластина для пластики посттравматических дефектов и деформаций дна глазницы, которая имеет Ш-образную форму с обращенными крайними лепестками (3) к центральному лепестку (4), от центрального лепестка отходит прямоугольная ножка (5), содержащая конусообразные отверстия для фиксации (2).
Фиг.3 - Пластина для пластики посттравматических дефектов и деформаций дна глазницы с V-образным профилем.
Пластины перфорированы с диаметром отверстий (1) от 1 до 3 мм.
Размеры пластин:
A - длина пластины от 26 до 40 мм,
B - ширина пластины от 23 до 30 мм,
Клинические примеры
Пример 1: Больной В., 37 лет, оперирован в отделении челюстно-лицевой хирургии по поводу перелома скулоорбитального комплекса и дна орбиты слева, двустороннего перелома нижней челюсти. Травму получил в быту 5 дней назад. (История болезни №62374).
При поступлении имелись отек и гематомы в левой скуловой области, левой орбиты и околонижнечелюстной области. При пальпации линий перелома определяется симптом «ступеньки» по нижнеглазничному краю и скулолобному шву, скулоальвеолярному гребню, болезненность при открывании рта. Имелась диплопия, онемение кожи подглазничной области. После предоперационной подготовки больной оперирован с использованием заявленной пластины. Произведено обнажение линий перелома скуловой кости по скулолобному шву и нижнеглазничному краю через разрез кожи над линиями переломов. В зоне орбиты выполнен трансконъюнктивальный разрез, затем проведена ревизия линий переломов и репозиция отломков скуловой кости и нижней стенки орбиты, освобождение ущемленных мышц глаза и орбитальной клетчатки, затем остеосинтез титановыми мини-пластинами и винтами по скулолобному шву и нижнеглазничному краю. Следующим этапом являлось замещение имеющегося дефекта дна глазницы путем укладывания на остатки костных стенок орбиты смоделированной предварительно в горячей воде пластины в форме кольцевого сектора толщиной, равномерно увеличивающейся от переднего края пластины до дистального, затем ее фиксация титановыми микровинтами и послойное ушивание раны. Проведена репозиция и остеосинтез перелома нижней челюсти в области восходящей ветви слева и тела справа титановыми мини-пластинами и винтами. Послеоперационный период протекал без осложнений, раны зажили первичным натяжением, диплопия устранена. Достигнут хороший косметический эффект. Глазное яблоко находится в правильном анатомическом положении. Больной выписан в удовлетворительном состоянии. При осмотре через 1, 3, 6 месяцев осложнений не выявлено.
Пример 2: Больной Л., 33 года, оперирован в отделении челюстно-лицевой хирургии по поводу посттравматической деформации скулоорбитального комплекса и дна орбиты слева, энофтальма. Травму получил в быту 1 месяц назад. (История болезни №3106).
При поступлении имелась деформация в левой скуловой области в виде уплощения лица, онемение зубов верхней челюсти слева, ограничение открывания рта, энофтальм и ограничение движений левого глазного яблока вверх, диплопия. При пальпации скуловой кости определяется симптом «ступеньки» по нижнеглазничному краю, скулоальвеолярному гребню и уплощение в области дуги. После предоперационной подготовки больной оперирован с использованием заявляемой пластины Ш-образной формы. Произведено обнажение линий перелома скуловой кости по скулолобному шву и нижнеглазничному краю, скуловой дуге через разрез кожи над линиями переломов. В зоне орбиты выполнен трансконъюнктивальный разрез, затем проведена ревизия линии переломов и репозиция отломков скуловой кости и нижней стенки орбиты, освобождение ущемленных мышц глаза и орбитальной клетчатки, затем остеосинтез титановыми мини-пластинами и винтами по скулолобному шву и нижнеглазничному краю, следующим этапом являлось замещение имеющегося дефекта дна глазницы путем укладывания на остатки костных стенок орбиты смоделированной предварительно в горячей воде заявляемой пластины, затем ее фиксация титановыми микровинтами и послойное ушивание раны. Послеоперационный период протекал без осложнений, раны зажили первичным натяжением, диплопия устранена, движения глазных яблок в полном объеме. Достигнут хороший косметический эффект. Глазное яблоко находится в правильном анатомическом положении. Больной выписан в удовлетворительном состоянии. При осмотре через 1 месяц осложнений не выявлено.
Пример 3: Больной П., 29 лет, оперирован в отделении челюстно-лицевой хирургии по поводу посттравматической деформации правого скулоорбитального комплекса и дна орбиты, энофтальма. Травму получил в быту 3 месяца назад. (История болезни №3188).
При поступлении имелась деформация в правой скуловой области в виде уплощения лица, онемение зубов верхней челюсти справа, ограничение открывания рта, энофтальм и ограничение движений правого глазного яблока вверх, диплопия. При пальпации скуловой кости определяется симптом «ступеньки» по правому нижнеглазничному краю и скулоальвеолярному гребню. После предоперационной подготовки больной оперирован с использованием заявляемой пластины, толщина которой равномерно увеличивается от переднего края к дистальному. Произведено обнажение линий перелома скуловой кости по скулолобному шву и нижнеглазничному краю, скулоальвеолярному гребню через разрез кожи над линиями переломов. В зоне орбиты выполнен трансконъюнктивальный разрез, затем проведена ревизия линии переломов и репозиция отломков скуловой кости и нижней стенки орбиты, освобождение ущемленных мышц глаза и орбитальной клетчатки, затем остеосинтез титановыми мини-пластинами и винтами по скулолобному шву, нижнеглазничному краю и скулоальвеолярному гребню справа. Следующим этапом являлось замещение имеющегося дефекта дна глазницы путем укладывания на дно орбиты смоделированной предварительно в горячей воде заявляемой пластины, затем ее фиксация титановыми микровинтами и послойное ушивание раны. Послеоперационный период протекал без осложнений, раны зажили первичным натяжением, диплопия устранена, движения глазных яблок в полном объеме. Достигнут хороший косметический эффект. Глазное яблоко находится в правильном анатомическом положении. Больной выписан в удовлетворительном состоянии. При осмотре через 3 месяца осложнений не выявлено.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ ПЕРЕЛОМОВ СКУЛООРБИТАЛЬНОГО КОМПЛЕКСА И ДНА ОРБИТЫ | 2011 |
|
RU2476161C1 |
| ИМПЛАНТАТ ДЛЯ ПЛАСТИКИ ПОСТТРАВМАТИЧЕСКИХ ДЕФЕКТОВ И ДЕФОРМАЦИЙ ДНА И СТЕНОК ГЛАЗНИЦЫ | 2011 |
|
RU2487726C1 |
| Способ хирургического лечения посттравматических деформаций скуло-орбитальной области и дна глазницы | 1990 |
|
SU1806626A1 |
| ПЛАСТИНА РЫБАЛЬЧЕНКО ДЛЯ РЕКОНСТРУКЦИИ ПОВРЕЖДЕННЫХ КОСТНЫХ СТРУКТУР СКУЛОГЛАЗНИЧНОВЕРХНЕЧЕЛЮСТНОГО КОМПЛЕКСА И СПОСОБ РЕКОНСТРУКЦИИ ПОВРЕЖДЕННЫХ КОСТНЫХ СТРУКТУР СКУЛОГЛАЗНИЧНОВЕРХНЕЧЕЛЮСТНОГО КОМПЛЕКСА С ЕЕ ИСПОЛЬЗОВАНИЕМ | 2000 |
|
RU2202302C2 |
| СПОСОБ УСТРАНЕНИЯ ПОСТТРАВМАТИЧЕСКИХ ДЕФЕКТОВ ГЛАЗНИЦЫ | 2007 |
|
RU2330636C1 |
| СПОСОБ ВОЛЮМЕТРИЧЕСКОЙ РЕКОНСТРУКЦИИ НИЖНЕЙ СТЕНКИ ОРБИТЫ ПРИ ТРАВМАТИЧЕСКИХ ПОВРЕЖДЕНИЯХ | 2010 |
|
RU2432930C1 |
| Способ хирургического лечения пациентов с посттравматическими дефектами и деформациями средней зоны лицевого черепа | 2024 |
|
RU2834340C1 |
| Способ репозиции отломков скуло-верхнечелюстного комплекса с использованием болта-фиксатора | 2023 |
|
RU2807946C1 |
| СПОСОБ И УСТРОЙСТВО ДЛЯ РЕКОНСТРУКЦИИ НИЖНЕЙ СТЕНКИ ОРБИТЫ И УСТРАНЕНИЯ ЭНОФТАЛЬМА | 2012 |
|
RU2530752C2 |
| СПОСОБ КОСТНОЙ ПЛАСТИКИ ДЕФЕКТОВ НИЖНЕГЛАЗНИЧНОГО ОТДЕЛА СКУЛОВОЙ КОСТИ И ДНА ГЛАЗНИЦЫ | 2004 |
|
RU2283049C2 |
Изобретение относится к медицине и может быть применимо для пластики посттравматических дефектов и деформаций дна глазницы. Пластина выполнена из биоинертного моделируемого при нагревании до температуры не ниже 70°C пространственно-сшитого полимера, полученного путем фотополимеризации олигомеров метакрилового ряда. Пластина содержит плоскую перфорированную рабочую часть и средства крепления, толщина пластины увеличивается от переднего края до дистального или пластина имеет V-образный профиль. Устройство позволяет восстановить анатомическое положение глазного яблока. 3 з.п. ф-лы, 3 пр., 3 ил.
1. Пластина для пластики посттравматических дефектов и деформаций дна глазницы из биоинертного моделируемого при нагревании до температуры не ниже 70°C пространственно-сшитого полимера, полученного путем фотополимеризации олигомеров метакрилового ряда, содержащая плоскую перфорированную рабочую часть и средства крепления, отличающаяся тем, что толщина пластины увеличивается от переднего края до дистального или пластина имеет V-образный профиль.
2. Пластина по п.1, отличающаяся тем, что пластина имеет форму кольцевого сектора с расположенными по переднему краю конусообразными отверстиями для фиксации.
3. Пластина по п.1, отличающаяся тем, что пластина имеет Ш-образную форму с обращенными крайними лепестками к центральному лепестку, при этом каждый лепесток имеет треугольную форму, от центрального лепестка отходит прямоугольная ножка, содержащая конусообразные отверстия для фиксации.
4. Пластина по пп.1-3, отличающаяся тем, что ширина пластины от 23 до 30 мм, длина пластины от 26 до 40 мм, размер перфораций от 1 до 3 мм.
| ПЛАСТИНА РЫБАЛЬЧЕНКО ДЛЯ РЕКОНСТРУКЦИИ ПОВРЕЖДЕННЫХ КОСТНЫХ СТРУКТУР СКУЛОГЛАЗНИЧНОВЕРХНЕЧЕЛЮСТНОГО КОМПЛЕКСА И СПОСОБ РЕКОНСТРУКЦИИ ПОВРЕЖДЕННЫХ КОСТНЫХ СТРУКТУР СКУЛОГЛАЗНИЧНОВЕРХНЕЧЕЛЮСТНОГО КОМПЛЕКСА С ЕЕ ИСПОЛЬЗОВАНИЕМ | 2000 |
|
RU2202302C2 |
| US 20100121328 A1, 13.05.2010 | |||
| ТИХОМИРОВ С.Е | |||
| и др | |||
| Пластика дефектов свода черепа и твёрдой мозговой оболочки новым полимерным материалом Реперен | |||
| Современные технологии в медицине | |||
| Приспособление для суммирования отрезков прямых линий | 1923 |
|
SU2010A1 |
| ШВЫРКОВ М.Б | |||
| и др | |||
| Огнестрельные ранения лица, ЛОР-органов и шеи | |||
| М., "Медицина", 2001, с.228-229 | |||
| AVERY C.M | |||
| et | |||
Авторы
Даты
2014-04-10—Публикация
2011-12-21—Подача