Изобретение относится к медицине, а именно к пульмонологии и гастроэнтерологии, и может быть использовано при оперативном удалении злокачественных и доброкачественных образований, стенозирующих полый орган, лазерным излучением.
Известен способ проведения хирургической операции CO2 лазерным скальпелем в импульсно-периодическом режиме излучения длиной волны 10600 нм, в диапазоне рабочих мощностей 5-10 Вт, с одновременной подачей в зону лазерного воздействия струи газа, не поддерживающего горение, с удельным расходом 72-108 л/мин на см2 сечения выходного отверстия направляющей трубки (Патент РФ №2231306, опубл. 27.06.2004 г.). Такое воздействие приводит к уменьшению зоны повреждения тканей и усилению гемостатического эффекта при оперативном лечении гипоспадии, однако условия проведения операции специфичны и пригодны лишь в урологии.
Известен способ эндоскопической лазерной хирургии критического стеноза трахеи, вызванного разрастанием новообразования (Шафировский Б.Б., Козак А.Р., Голиков В.Г. Неотложная эндоскопическая хирургия критического стеноза трахеи // Материалы научно-практической конференции "Актуальные вопросы неотложной эндоскопии" - Санкт-Петербург, 14 декабря 2001 г.). С целью восстановления проходимости дыхательных путей при экзофитных разрастаниях была использована бронхоскопическая лазерная фотодеструкция. Патологическую ткань удаляли с использованием высокоэнергетического ИАГ-неодимового лазера излучением с длиной волны 1,06 мкм, максимальная выходная мощность 45-50 Вт. Волоконный световод проводили через инструментальный канал бронхофиброскопа или через ригидный бронхоскоп по специальному направителю. Воздействие лазерного излучения мощностью 50 Вт, продолжающееся более 1 секунды, приводит к эффекту абляции.
Возникающие задымление в зоне воздействия и связанное с этим рассеивание излучения, обугливание тканей, неминуемое горение и обугливание торца световода делают процедуру проведения операции очень грубой и трудно контролируемой. Осложнением выполнения операции может являться термическая перфорация.
Известен способ эндоскопического лазерного восстановления проходимости пищевода, суженного злокачественной опухолью (Шафировский Б.Б., Ткалун А.Ю. «Эндоскопическое лазерное восстановление проходимости пищевода» // Высокие хирургические, лазерные и информационные технологии в медицине Санкт-Петербурга и Северо-Западного региона Российской Федерации: перспективы дальнейшего развития. Первая научно-практическая конференция Северо-Западного региона Российской Федерации с международным участием. - Санкт-Петербург. - 20-21 ноября 2003, стр.42-47). Для лазерной деструкции применяли непрерывный ИАГ-неодимовый лазер с длиной волны излучения 1,06 мкм, с мощностью излучения в зоне воздействия 40-80 Вт, длительность импульса 0,5-5 сек, количество импульсов 50-100 за одну операцию. Плотность мощности в зоне воздействия 6400 Вт/см2. Абляцию опухолевой ткани проводили с помощью эндоскопа, введенного в пищевод, обычным путем, или ретроградно через специально наложенную для этой цели гастростому, в которую вводили эндоскоп минимального диаметра.
Указанному способу присущи все недостатки предыдущего аналога.
Технический результат, достигаемый изобретением, заключается в оптимизации условий проведения абляции образования, а именно предотвращении обугливания тканей, задымления области воздействия, рассеивания излучения и снижении осложнений.
Заявленный технический результат достигается тем, что в способе абляции образований, стенозирующих просвет полых органов, включающем эндоскопическое облучение образования лазерным излучением с длиной волны 1,06 мкм, согласно изобретению, в зону лазерного воздействия подают струю газа, не поддерживающего горение, с интенсивностью подачи 1,6-2,6 л/мин, а облучение стенозирующего образования проводят при плотности мощности 75-100 Вт/см2 до окрашивания его основания в бледно-серый цвет.
Перед проведением облучения из области абляции воздух с кислородом вытесняют подачей газа с интенсивностью 1,6 л/мин.
При абляции рыхлых опухолевых образований с усиленной сосудистой сетью или с наличием изъязвлений облучение начинают излучением с плотностью мощности 75 Вт/см2.
При абляции опухолевых образований с макроскопическими признаками плотно-эластичного строения облучение начинают излучением с плотностью мощности 90 Вт/см2.
При абляции грануляционного образования облучение проводят излучением с плотностью мощности 100 Вт/см2.
При абляции стенозирующих образований, расположенных в желудочно-кишечном тракте, проводят периодическую аспирацию газа.
При необходимости процедуру абляции повторяют через 3-4 дня.
Проведение лазерной обработки биоткани в среде не поддерживающего горение газа исключает карбонизацию ткани, образование дыма, предупреждая рассеяние излучения, и делает возможным проведение успешных операций в полых органах. Однако в отличие от открытого пространства, где газ, не поддерживающий горение, можно подавать с большой интенсивностью, в случае полых органов это чревато перерастяжением их стенок. В связи с этим абляцию образований в полых органах необходимо проводить в режиме подачи газа с интенсивностью не более 2,6 л/мин.
В то же время, для исключения появления даже незначительных признаков обугливания и задымления, целесообразно перед проведением облучения из области абляции вытеснять воздух с кислородом подачей газа с интенсивностью 1,6 л/мин.
Диапазон плотности мощности 75-100 Вт/см2 позволяет проводить процедуру лечения опухолевых образований в проекции крупных кровеносных сосудов и сводит к минимуму вероятность перфорации стенки полого органа.
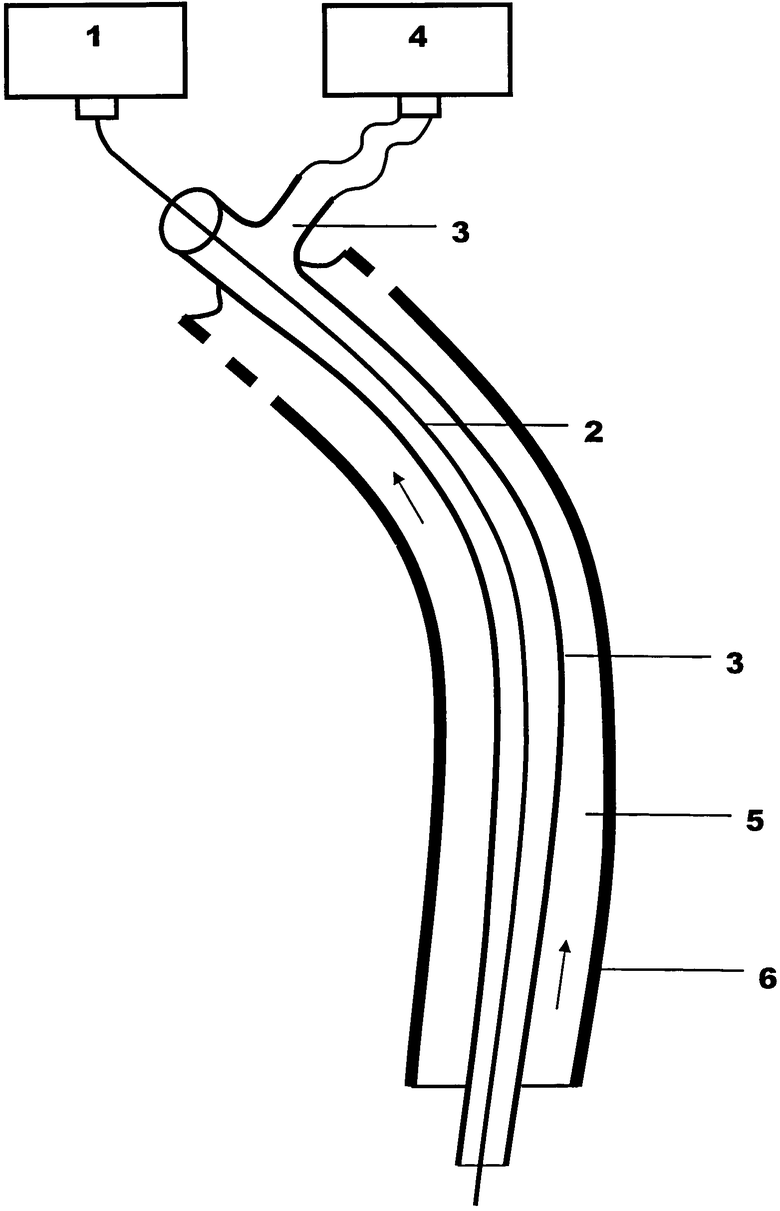
На фигуре представлена схема выполнения способа.
Способ осуществляют, например, следующим образом.
После проведения пациенту премедикации М-холинолитиками и седативными препаратами, а также выполнения местной анестезии, к лазерному излучателю 1 подсоединяют световод 2 соответствующего диаметра (см. фиг.). Например, в случае опухоли, расположенной в бронхах высшего порядка, с целью проникновения к ним, выбирают световод диаметром до 250 мкм. Гибкий газопровод 3 соединяют с источником газа 4, не поддерживающего горение. В гибкий газопровод 3 устанавливают световод 2 с возможностью его продольного перемещения. Газопровод 3 продувают газом при минимальной интенсивности его подачи. Затем продув приостанавливают, и газопровод 3 со световодом 2 проводят в инструментальный канал 5 заранее введенного в полый орган тубуса 6 видеоэндоскопа. При этом дистальный конец газопровода 3 и световода 2 устанавливают на расстоянии примерно 5 мм от поверхности стенозирующего образования. Подачей газа с интенсивностью 1,6 л/мин, в течение 2-3 сек по газопроводу 3 из области абляции вытесняют воздух с кислородом, затем включают лазерный излучатель 1. Абляцию каждой зоны, начиная с проксимальной части образования и переходя к следующей, проводят поэтапно при различной мощности излучения, дозируя ее в пределах плотности мощности облучения 75-100 Вт/см2. Интенсивность обдува также может быть увеличена до 2,6 л/мин.
Наблюдая за состоянием облучаемой зоны на мониторе видеоэндоскопа, проводят поэтапную процедуру абляции каждой из зон вплоть до основания стенозирующего образования. Процедуру абляции всего образования прекращают при окрашивании его основания в бледно-серый цвет. При абляции рыхлых опухолевых образований с усиленной сосудистой сетью начальная плотность мощности облучения составляет 75 Вт/см2. При абляции опухолевых образований с макроскопическими признаками плотно-эластичного строения начальная плотность мощности облучения составляет 90 Вт/см2, а при абляции грануляционного образования плотность мощности облучения составляет 100 Вт/см2. В случае абляции стенозирующих образований, расположенных в желудочно-кишечном тракте, с целью предотвращения растяжения полого органа периодически по свободной части инструментального канала 5 проводят аспирацию газа (на фиг. обозначено стрелками) с одновременным прекращением его подачи и облучения.
Способ иллюстрируется следующими клиническими примерами.
Пример 1. Больной П., 61 год, находился на лечении в клинике пульмонологии. Жалобы при поступлении на повышение температуры до 37,5°C, одышку при физической нагрузке (подъем по лестнице на первый этаж), слабость, кашель со скудной мокротой.
Клинический диагноз: Плоскоклеточный рак верхней доли правого легкого T4N2M0. Пневмонэктомия 10.10.2011 г. Местный рецидив в культе правого главного бронха с переходом и стенозированием левого главного бронха. Кровохарканье I ст. ДН II ст. Анемия I ст. Пароксизмальная мерцательная аритмия купирована. При Rg-логическом и КТ-исследованиях выявлен рецидив опухоли культи правого главного бронха, признаки деформации и сужение левого главного бронха со стороны бифуркации. Видеобронхоскопия после премедикации: раствор атропина 0,1%-1,0 и реланиума 2,0 в/м., под местной анестезией раствором 2% лидокаина. В области культи правого главного бронха крупнобугристые разрастания опухолевой ткани с переходом на 3 полукольца левого главного бронха по медиальной стенке со стенозированием просвета левого главного бронха на 3/4 диаметра. В просвете более дистальных бронхов вязкое, светлое содержимое.
Выполнена эндобронхиальная лазерная абляция опухолевой ткани предлагаемым способом с плотностью мощности облучения 90 Вт/см2 в условиях подачи газа аргона в объеме 2,4 л/мин.
При проведении операции в качестве источника излучения использовали полупроводниковый лазер «Лахта Милон». Подсоединяемый к оптической розетке лазера конец световода снабжен коннектором SMA-905. В качестве источника газа, не поддерживающего горение, использовали блок контроля и управления объемом и скоростью подачи инертного газа аргона «Bowa Arc-300». К выходу источника газа подключали гибкий газопровод в виде эластичной трубки. Рабочий конец газопровода с установленным в нам с возможностью продольного перемещения световодом размещали в инструментальном канале тубуса видеоэндоскопа «Olympus», на мониторе которого вели наблюдение за состоянием зоны абляции.
Операцию пациент перенес удовлетворительно, назначена инфузионная и антибактериальная терапия. Через трое суток состояние пациента существенно улучшилось, температура тела нормализовалась, отмечает облегчение дыхания, одышка при подъеме по лестнице на 3 этаж не развивается. При контрольной бронхоскопии через 10 суток отмечается положительная динамика - уменьшение эндобронхиальной части опухоли с признаками стенозирования просвета левого главного бронха на 1/4 диаметра за счет давления извне, при этом экзофитный компонент опухоли полностью отсутствует, вентиляция единственного легкого адекватна.
Пример 2. Больной З., 71 год, поступил на лечение в клинику пульмонологии экстренно с жалобами на повышение температуры до 38-39°C, одышку при умеренной физической нагрузке, слабость, кашель с гнойной мокротой. При Rg-логическом и КТ-исследованиях выявлен ателектаз верхней доли правого легкого, признаки гиповентиляции и пневмонии в нижней и средней долях правого легкого. Клинический диагноз: Центральный плоскоклеточный рак верхней доли правого легкого T4N2M1 (IV) ст. Стеноз верхнедолевого и главного бронхов правого легкого. Анемия I ст. ДН II ст.
Видеобронхоскопия после премедикации: раствор атропина 0,1%-1,0 и реланиума 2,0 в/м., под местной анестезией раствором 2% лидокаина - правый главный бронх стенозирован на 2/3 просвета объемным образованием, исходящим из верхнедолевого бронха, легкая контактная кровоточивость. Промежуточный бронх сужен за счет отека слизистой, при санации из его устья поступает в умеренном количестве слизисто-гнойная мокрота. Выполнена эндобронхиальная лазерная абляция предлагаемым способом с плотностью мощности облучения 75 Вт/см2 в условиях подачи газа аргона в объеме 2,4-2,6 литра в минуту. Эндобронхиальный лаваж физиологическим раствором. Назначена инфузионная терапия, антибиотики. Через 2 суток состояние больного существенно улучшилось, купированы признаки дыхательной недостаточности, интоксикации. На 5 сутки после операции лазерной аблации предлагаемым способом проведена видеобронхоскопия. Эндобронхиально отмечалась положительная динамика в виде уменьшении опухолевой массы, сохраняется обструкция за счет опухолевых масс устья верхнедолевого бронха. Главный бронх сужен по правой боковой стенке на 1/3 диаметра за счет опухолевой ткани, пролабирующей из устья верхнедолевого бронха при сохранении адекватной вентиляции средней и базальной группы нижней долей. Выполнена эндобронхиальная лазерная абляция предлагаемым способом с плотностью мощности облучения 75 Вт/см2 в условиях подачи газа аргона в объеме 2,4 литра в минуту. При контрольной бронхоскопии еще через трое суток - полное восстановление просвета правого главного бронха.
Пример 3. Больная П., 86 лет, госпитализирована в плановом порядке в отделение онкологии клиники факультетской хирургии с аденокарциномой тела желудка и тяжелой сердечно-сосудистой патологией. После предоперационной подготовки проведена видеогастроскопия. Подтверждено наличие опухоли желудка протяженностью до 3,5 см, стенозирующей его просвет. Под контролем видеонаблюдения проведена лазерная абляция предлагаемым способом опухоли в области угла желудка на границе с передней стенкой с плотностью мощности облучения 90 Вт/см2 в условиях подачи газа аргона в объеме 1,6-2,0 л/мин. При этом абляция периодически прерывалась для осуществления аспирации инсуфлированного излишнего инертного газа, т.к. в итоге инертный газ замещал свободный воздух в просвете желудка была уменьшена скорость инсуфляции последнего до 1,6 л/мин. При видеогастроскопии через 3 недели установлена практически полная абляция опухоли, за исключением остаточной ткани в области угла желудка максимальным размером 5 мм.
Предлагаемый способ применен при лечении 18 больных (10 - опухолевый стеноз трахеи и главных бронхов, 3 - грануляционный стеноз трахеи, 5 - стенозирующая опухоль желудка). Ни в одном наблюдении задымления операционного поля, перфорации полого органа, кровотечения и других осложнений не отмечено. Осложнений в первые дни после применения предлагаемого способа также не было, ни в одном наблюдении не имело место нарастание дыхательной недостаточности в связи с критическим стенозом трахеи или крупного бронха. В настоящее время продолжают наблюдаться и лечиться 8 больных.
Использование заявленного способа позволяет существенно расширить контингент больных, которым может быть проведена эндобронхиальная и внутрипросветная лазерная абляция предлагаемым способом, снизить количество осложнений и обеспечить быстрое и полное восстановление функции органа, уменьшение интоксикации, улучшение качества и продолжительности жизни.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ ЦЕНТРАЛЬНЫХ СТЕНОЗИРУЮЩИХ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ ТРАХЕИ И БРОНХОВ | 2013 |
|
RU2533979C1 |
| Способ лечения рака легкого | 2017 |
|
RU2682293C2 |
| СПОСОБ ЛЕЧЕНИЯ КАВЕРНОЗНОЙ ГЕМАНГИОМЫ ДЫХАТЕЛЬНЫХ ПУТЕЙ | 2011 |
|
RU2486932C2 |
| СПОСОБ КОМПЛЕКСНОГО ЛЕЧЕНИЯ МЕСТНО-РАСПРОСТРАНЕННЫХ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ БРОНХОВ И/ИЛИ ТРАХЕИ | 2008 |
|
RU2372119C1 |
| СПОСОБ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ РАСПРОСТРАНЕННЫХ ГЕМАНГИОМ НОСО-, РОТО- И ГОРТАНОГЛОТКИ | 2017 |
|
RU2676646C2 |
| СПОСОБ ФОТОДИНАМИЧЕСКОЙ ТЕРАПИИ ЦЕНТРАЛЬНОГО РАКА ЛЕГКОГО И КОНТРОЛЯ ЕЕ ЭФФЕКТИВНОСТИ | 2015 |
|
RU2576823C1 |
| СПОСОБ ЛЕЧЕНИЯ ОБТУРАЦИИ БРОНХОВ | 2004 |
|
RU2269965C1 |
| СПОСОБ ЛЕЧЕНИЯ МЕСТНО-РАСПРОСТРАНЕННЫХ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ ТРАХЕИ И/ИЛИ БРОНХОВ | 2003 |
|
RU2248188C1 |
| Способ комбинированного лечения пациентов с местно-распространенным раком желудка, осложненным субкомпенсированным опухолевым стенозом | 2023 |
|
RU2828409C1 |
| СПОСОБ ВОССТАНОВЛЕНИЯ ПРОСВЕТА ПИЩЕВОДА ПРИ РАКЕ | 2003 |
|
RU2255697C1 |
Изобретение относится к медицине, а именно к пульмонологии и гастроэнтерологии, и может быть использовано при оперативном удалении злокачественных и доброкачественных образований, стенозирующих полый орган. Проводят эндоскопическое облучение образования лазерным излучением с длиной волны 1,06 мкм. В зону лазерного воздействия подают струю газа, не поддерживающего горение, с интенсивностью подачи 1,6-2,6 л/мин. Облучение стенозирующего образования проводят при плотности мощности 75-100 Вт/см2 до окрашивания его основания в бледно-серый цвет. Способ обеспечивает оптимизацию условий проведения абляции образования полых органов за счет предотвращения обугливания тканей, исключения рассеивания излучения и задымления в области воздействия, минимизации вероятности повреждения крупных кровеносных сосудов и перфорации стенки полого органа. 6 з.п. ф-лы, 1 ил., 3 пр.
1. Способ абляции образований, стенозирующих просвет полых органов, включающий эндоскопическое облучение образования лазерным излучением с длиной волны 1,06 мкм, отличающийся тем, что в зону лазерного воздействия подают струю газа, не поддерживающего горение, с интенсивностью подачи 1,6-2,6 л/мин, а облучение стенозирующего образования проводят при плотности мощности 75-100 Вт/см2 до окрашивания его основания в бледно-серый цвет.
2. Способ по п.1, отличающийся тем, что перед проведением облучения из области абляции воздух с кислородом вытесняют подачей газа с интенсивностью 1,6 л/мин.
3. Способ по п.1, отличающийся тем, что при абляции рыхлых опухолевых образований с усиленной сосудистой сетью или с наличием изъязвлений облучение начинают излучением с плотностью мощности 75 Вт/см2.
4. Способ по п.1, отличающийся тем, что при абляции опухолевых образований с макроскопическими признаками плотно-эластичного строения облучение начинают излучением с плотностью мощности 90 Вт/см2.
5. Способ по п.1, отличающийся тем, что при абляции грануляционного образования облучение проводят излучением с плотностью мощности 100 Вт/см2.
6. Способ по п.1, отличающийся тем, что при абляции стенозирующих образований, расположенных в желудочном-кишечном тракте, проводят периодическую аспирацию газа.
7. Способ по п.1, отличающийся тем, что при необходимости процедуру абляции повторяют через 3-4 дня.
| ШАФИРОВСКИЙ Б.Б., ТКАЛУН А.Ю | |||
| Эндоскопическое лазерное восстановление проходимости пищевода // Высокие хирургические, лазерные и информационные технологии в медицине Санкт-Петербурга и Северо-Западного региона РФ: перспективы дальнейшего развития | |||
| I научно-практическая конференция Северо-Западного региона РФ с международным участием | |||
| Способ и приспособление для нагревания хлебопекарных камер | 1923 |
|
SU2003A1 |
Авторы
Даты
2014-10-27—Публикация
2013-12-27—Подача