Изобретение относится к медицине, в частности к кардиологии, а именно к способам вегетативной блокады сердца, и может применяться для диагностики и лечения нарушений регуляции сердечно-сосудистой системы.
Известна методика полной вегетативной блокады, разработанная A. Jose и D. Collinson в 1966 году («Диагностика и лечение нарушений регуляции сердечно-сосудистой системы: Материалы 14-й научно-практической конференции (Москва, Главный клинический госпиталь МВД России, 28 марта 2012 г.). - М., 2012. - 348 с. (http://window.edu.ru/library/pdf2txt/l13/76113/57227/page28). В протоколе исследования разработчики методики предлагали использовать два препарата: обзидан и атропин. Обзидан относится к группе неселективных бета-адреноблокаторов (блокирующих β1-адренорецепторы и β2-рецепторы), обладает свойством угнетать бета-адренергическую активность сердца, не влияя на альфа-адренергические рецепторы периферических сосудов. Препарат «атропин» оказывает центральное холинолитическое действие. Эффекты атропина связаны с блокадой M-холинореактивных систем, которые теряют чувствительность к ацетилхолину - медиатору, который высвобождается в области чувствительных окончаний постганглионарных парасимпатических нервов. Для выяснения того, какие дозы препаратов необходимо ввести для достижения вегетативной денервации сердца, исследователями были проведены следующие исследования. Каждому пациенту дробно внутривенно вводили обзидан (пропранолол) в дозе 0,05 мг/кг до достижения минимальной ЧСС, представляющей собой плато-линию на протяжении как минимум 5 минут исследования. Первые четыре дозы вызывали значимое снижение ЧСС (p<0.01), пятая же доза не вызвала дальнейшего снижения сердечного ритма (p>0.6) - эффект «плато». Таким образом, суммарная доза, вводимая пациенту для достижения вегетативной блокады сердца, составляла 0.2 мг/кг. Аналогичная схема использовалась при титрации атропина: четыре дозы по 0.01 мг/кг, введение пятой дозы не вызывало значимого прироста сердечного ритма (p>0.5), и суммарная доза составила 0.04 мг/кг. Окончательный протокол фармакологической вегетативной блокады сердца имел следующий вид: внутривенно вводился пропранолол (обзидан) в дозе 0,2 мг/кг со скоростью 1 мг/мин. Через 10 мин после окончания введения обзидана вводился атропин в дозе 0,04 мг/кг массы тела в течение 1-2 мин. Через 5 мин после введения атропина достигалось состояние, очень сходное с «изолированным» сердцем, - состояние «медикаментозной денервации», которое длилось 20-30 мин. Поскольку вышеприведенные дозы препаратов полностью блокировали любые хронотропные реакции сердца на вагусные и симпатические импульсы, то именно частота сердечных сокращений (ЧСС) оказалась наиболее приемлемым и доступным показателем, характеризующим как степень влияния вегетативной нервной системы (ВНС), так и функциональное состояние сердечной мышцы. Сосредоточив внимание на ЧСС после фармаковегетативной блокады сердца (ФВБ), авторы назвали этот показатель intrinsic heart rate (IHR), или истинная ЧСС (ИЧСС).
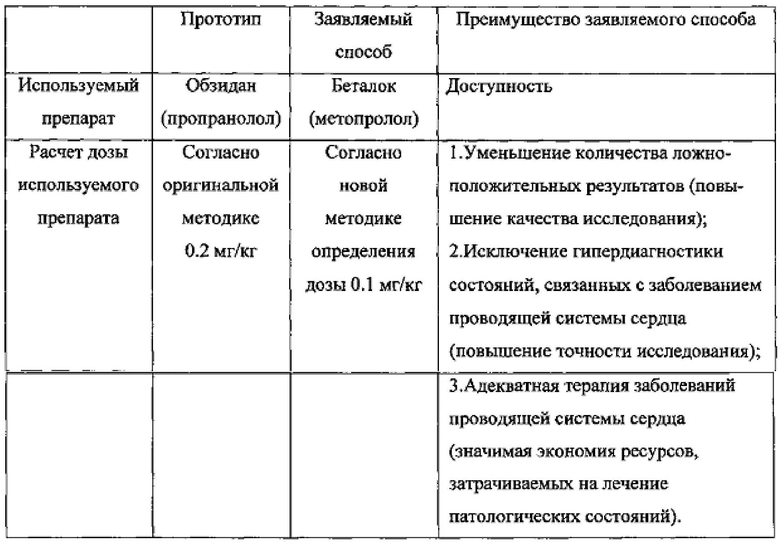
Недостаток: недостаточная точность исследования, существенно высокая доза препарата согласно известной методике, составляющая 0.2 мг/кг, кроме того, с 2012 года обзидан в России не зарегистрирован, что делает невозможным проведение фармакологической вегетативной блокады сердца с применением ранее предложенного авторами пропранолола. С 2013 года в России зарегистрирован препарат «Беталок» (метопролол), который относится к той же клинико-фармакологической группе (бета-адреноблокатор), что и обзидан (пропранолол), но к другой фармако-терапевтической группе (бета1-адреноблокатор селективный). В отличие от неселективных бета-адреноблокаторов при назначении в средних терапевтических дозах кардиоселективный бета1-адреноблокатор Беталок (метопролол) оказывает менее выраженное влияние на органы, содержащие бета2-адренорецепторы (поджелудочная железа, скелетные мышцы, гладкая мускулатура периферических артерий, бронхов и матки) и на углеводный обмен; выраженность атерогенного действия не отличается от действия пропранолола. При многолетнем приеме снижает концентрацию холестерина в крови. При применении в больших дозах (более 100 мг/сут) оказывает блокирующий эффект на оба подтипа бета-адренорецепторов.
Беталок относится к группе кардиоселективных бета1-адреноблокаторов без внутренней симпатомиметической активности. Степень селективности отражает интенсивность связи с β-адренорецептором и определяет выраженность силы и длительность действия β-блокатора. Преимущественная блокада β1-адренорецепторов определяет индекс селективности β-блокаторов, уменьшение эффектов β2-блокады, тем самым снижая вероятность побочных эффектов, повышая точность исследования. Состояние селективности является дозозависимым. Поэтому, на данный момент, при проведении фармаковегетативной блокады сердца использовать препарат «беталок» в тех дозах, которые были выявлены исследователями при применении препарата «обзидан», нельзя.
Необходимо выработать новый протокол исследования и уточнить дозы новых препаратов, необходимых в ходе исследования.
Степень селективности препарата «Беталок» (метопролол) отражает интенсивность связи с β-адренорецептором на поверхности клетки и определяет выраженность силы и длительность действия β-блокатора. Поэтому использование препарата «Беталок» по такому же протоколу и в той же дозировке, что и в оригинальной методике с применением обзидана, невозможно и требует разработки нового протокола.
Цель изобретения: упрощение способа вегетативной блокады сердца при переходе на препарат «Беталок» с повышением диагностической эффективности и точности исследования.
Техническая задача: изыскать способ фармакологической вегетативной блокады сердца с использованием препарата «Беталок» (метопролол), уменьшающий количество ложноположительных результатов при проведении исследования и приводящий к исключению гипердиагностики состояний, связанных с заболеванием проводящей системы сердца. Это также позволит избежать ненужных диагностических и терапевтических мероприятий, в особенности, связанных с такой дорогостоящей процедурой, как имплантация искусственного водителя ритма.
Для решения задачи, предлагается следующий способ: пациенту внутривенно дробно вводят пять доз препарата беталок (метопролол), например, в разовой дозе 0,05 мг/кг, до достижения минимальной частоты сердечных сокращений (далее ЧСС), представляющей собой плато-линию на протяжении как минимум 5 минут исследования. Максимальная суточная дозировка составила 20 мг (согласно существующим рекомендациям). Поскольку основным критерием достижения фармако-вегетативной блокады сердца признана частота сердечных сокращений (ЧСС), то и в предлагаемом способе проводят анализ прежде всего частоты сердечного ритма. В итоге, первые две дозы вызывали значимое снижение ЧСС (p<0,05), третья же доза не вызвала дальнейшего снижения сердечного ритма (p>0,3). Таким образом, суммарная доза препарата беталок, вводимая пациенту для достижения вегетативной блокады сердца составила 0.1 мг/кг. Окончательный протокол фармакологической вегетативной блокады сердца имеет следующий вид: внутривенно вводится беталок (метопролол) в дозе 0,1 мг/кг со скоростью 1 мг/мин. Через 10 мин после окончания введения беталока вводился атропин в дозе 0,04 мг/кг массы тела в течение 1-2 мин. Через 5 мин после введения атропина достигалась полная фармакологическая вегетативная блокада сердца, что определялось по максимальной ЧСС при отсутствии вариабельности сердечного ритма.
Поскольку препарат «Беталок» является высокоселективным и преимущественно блокирует β1-адренорецепторы, описанный выше результат достигается за счет избирательной блокады β1-адренорецепторов в отличие от действия препарата обзидан (пропранолол).
Таким образом, предлагаемый способ фармакологической вегетативной блокады сердца с использованием препарата «Беталок» (метопролол) с введением дозы, вдвое меньшей, чем в известной методике с препаратом обзидан (пропранолол), приводит к уменьшению количества ложноположительных результатов при проведении исследования и исключению гипердиагностики состояний, связанных с заболеванием проводящей системы сердца, а также позволяет избежать ненужных диагностических и терапевтических мероприятий, в особенности, связанных с такой сложной и дорогостоящей процедурой, как имплантация искусственного водителя ритма.
Сущность предлагаемого способа: пациенту внутривенно вводят беталок (метопролол) в дозе 0,1 мг/кг со скоростью 1 мг/мин. Через 10 мин после окончания введения беталока вводят атропин в дозе 0,04 мг/кг массы тела в течение 1-2 мин с последующим через 5 мин после введения атропина достижением полной фармакологической вегетативной блокады сердца, определяемой по максимальной ЧСС при отсутствии вариабельности сердечного ритма.
Сравнительный анализ прототипа и заявляемого способа приведен в таблице.
Технический результат - упрощение способа вегетативной блокады сердца с повышением точности исследования и диагностической эффективности: уменьшение количества ложноположительных результатов при проведении исследования и исключение гипердиагностики состояний, связанных с заболеванием проводящей системы сердца без имплантации искусственного водителя ритма.
Технический результат достигается тем, что способ фармакологической вегетативной блокады сердца включает введение пациенту внутривенно дробно сначала Бета-адреноблокатора, затем атропина, затем анализируют частоту сердечных сокращений, при этом в качестве Бета-адреноблокатора используется селективный Бета1-адреноблокатор беталок (метопролол), который пациенту внутривенно дробно вводят в дозе 0,05-0,1 мг/кг со скоростью 1 мг/мин, затем через интервал времени 9-11 мин после окончания введения беталока вводят атропин в дозе 0,04 мг/кг массы тела в течение 1-2 мин, затем анализируют частоту сердечных сокращений через интервал времени 4-6 мин после введения атропина и определяют полную фармакологическую вегетативную блокаду сердца по максимальной частоте сердечных сокращений при отсутствии вариабельности сердечного ритма.
Пример осуществления. Клинические случаи.
Пример №1
Больная К., 54 лет. Предъявляла жалобы на редко возникающие обморочные состояния, периодическое головокружение, слабость, плохую переносимость физических нагрузок, легкую утомляемость, сонливость. На ЭКГ покоя регистрировалась синусовая брадикардия с ЧСС 56 уд/мин. Обследование было решено выполнить в связи с подозрением на синдром слабости синусного узла.
Холтеровское мониторирование ЭКГ. В течение суток зарегистрировано 71898 сердечных циклов. Ритм синусный. Средняя ЧСС за сутки 50 уд/мин, минимальная ЧСС 38 уд/мин, максимальная ЧСС 65 уд/мин во время бытовых физических нагрузок. Зарегистрировано 255 пауз, максимальная 3560 мс на фоне синоатриальной блокады II степени, 1 и 2 типа с выскальзывающими комплексами из атриовентрикулярного соединения. Регистрировались единичные предсердные и желудочковые экстрасистолы. Изменений сегмента ST-T не отмечено.
Тредмилл - тест по не модифицированному протоколу Bruce-2. Исходно ЧСС 65 уд/мин, АД 115/80 мм рт. ст. Последняя выполненная ступень нагрузки: 1 ступень - 3 минуты. Достигнута ЧСС 100 уд/мин и пороговое АД 120/85 мм рт.ст. Изменений сегмента ST, нарушений ритма сердца не отмечено. Исследование прекращено в связи с развитием одышки, выраженной слабости, усталости, головной боли, а также появлением чувства онемения в левых конечностях.
Тилт-тест с электроэнцефалографией. Исходно ЧСС 56 уд/мин, АД 125/80 мм рт.ст. В ортостазе, начиная с 30 минуты, тенденция к незначительному снижению АД до 115/80 мм рт.ст. Отмечен недостаточный прирост ЧСС, максимально до 59 уд/мин. Возникла колющая боль в области сердца, тяжесть в голове. На ЭКГ зафиксированы два эпизода единичной и парной желудочковой экстрасистолии. На ЭЭГ в ортостазе отмечалось умеренно выраженное раздражение коры затылочной и левой задневисочной областей.
Вследствие того, что полученные результаты исследований носили спорный характер, решено провести чреспищеводное электрофизиологическое исследование по новой предлагаемой методике с применением препарата «Беталок». Чреспищеводная электростимуляция. Исходно синусовый ритм с ЧСС 51 уд/мин. ВВФСУ 1760 мс, КВВФСУ 560 мс, точка Венкебаха 100 уд/мин. Было решено выполнить медикаментозную денервацию сердца. Проведена фармаковегетативная блокада сердца с применением новой методики. Значение ЧССо 40 уд/мин. ВВФСУо 4260 мс, КВВФСУо 3360 мс, точка Венкебаха 72 уд/мин. Роль методики: благодаря проведению предложенного теста по новой методике, верифицирована тяжелая бинодальная слабость. Что определило показания к имплантации искусственного пейсмекера. Без применения данной методики, тактика ведения данной методики была бы другой, что привело бы к неблагоприятным последствиям для пациентки, вплоть до летального исхода.
Пример №2
Пациентка Ж., 1950 года рождения, обратилась в Кировскую городскую клиническую больницу №1 (КГКБ) 28.12.2013 г. с жалобами на приступы ритмичных и неритмичных сердцебиений, синкопальные и пресинкопальные состояния, снижение пульса до 38 ударов в минуту, боли за грудиной жгучего характера при физической нагрузке и пароксизмах тахикардии, повышение АД до 190/110 мм рт.ст. При распросе больной выяснено, что более 20 лет назад на основании типичных изменений на ЭКГ (укорочение интервала PQ, расширение и деформация комплекса QRS за счет дельта-волны) больной установлен диагноз «Манифестирующий синдром WPW. Синдром слабости синусного узла». С тех пор пациентка неоднократно обследовалась в медицинских учреждениях, в том числе в КГКБ №1, однако пароксизмов тахикардии не отмечалось, они не регистрировались и при повторных мониторингах ЭКГ. Предшествующее стационарное обследование состоялось в КГКБ № 1 в 2000 году, при ЧПЭФИ тахикардию спровоцировать не удалось, значимой брадикардии при проведении фармаковегетативной блокады сердца выявлено не было. Показаний к имплантации искусственного водителя ритма установлено не было. В течение последних 2-3 лет пациентка стала отмечать приступы ритмичного и неритмичного сердцебиения длительностью от нескольких секунд до 2-3 часов, купирующиеся самостоятельно, через ощущение «паузы» в работе сердца. Характер пароксизмов больная описывала нечетко, однако указывала на существование нескольких разновидностей пароксизмов, отличающихся по их переносимости, иногда с развитием синкопального или пресинкопального состояния после пароксизма. Кроме того, пациентка с юных лет отмечала периодическое возникновение синкопальных и пресинкопальных состояний различного характера, значительно участившихся в течение последнего года. Чаще всего синкопальные и пресинкопальные состояния развивались в душных помещениях, были кратковременными и протекали «легко» - с быстрым восстановлением сознания и хорошего самочувствия. В 2000 году для уточнения генеза синкопальных состояний проводилась проба с пассивным ортостазом (tilt-test), во время которой был спровоцирован нейрокардиогенный обморок по вазодепрессорному типу (отмечалось выраженное снижение АД при отсутствии значимой брадикардии). Таким образом, синкопальные состояния больной были объяснены нейрокардиогенными обмороками. Иногда они сопровождались транзиторными нарушениями моторики конечностей продолжительностью от десятков секунд до часа. Наряду с этим, пациентка описывала еще один вид синкопальных состояний, развивающихся без видимых провоцирующих факторов, протекающих значительно тяжелее, часто сопровождающихся ретроградной амнезией. После восстановления сознания в течение длительного времени отмечалась общая слабость, головокружение, перебои в работе сердца. Такие потери сознания возникали в течение нескольких лет в среднем 3-5 раз в году без какой-либо закономерности и периодичности. Ощущения аритмии в момент развития синкопе отчетливо больная не описывала. Пациентка рассказала также, что в течение многих лет у нее периодически повышается АД с максимумом до 190/100 мм рт.ст. при «обычном» АД - 130-140/80 мм рт.ст. Постоянной антигипертензивной терапии она не получала. В течение нескольких лет стали отмечаться боли ангинозного характера на уровне 2 функционального класса стенокардии напряжения. Признаков нестабильности ангинозного синдрома при поступлении в КГКБ №1 не отмечалось. Из анамнеза - в 1995 году больная перенесла струмэктомию (с тех пор постоянно принимает L-тироксин в качестве заместительной терапии) и экстирпацию матки. С учетом всех особенностей заболевания пациентке была рекомендована экстренная госпитализация в КГКБ №1 для обследования и определения дальнейшей тактики лечения, но по семейным обстоятельствам она просила отсрочить госпитализацию. При суточном мониторировании ЭКГ, выполненном амбулаторно, был зарегистрирован короткий пароксизм суправентрикулярной тахикардии с частотой сердечных сокращений (ЧСС) 150 уд/мин. 52 паузы за счет синусной брадикардии с макс. RR - интервалом 3500 мс. Через месяц пациентка смогла госпитализироваться в КГКБ №1. Предстояло провести обследование с целью уточнения генеза синкопальных и пресинкопальных состояний, поскольку клиническая картина не укладывалась полностью в картину нейрокардиогенных обмороков. Для исключения сосудистого генеза синкопе было проведено цветное дуплексное сканирование брахиоцефальных артерий, выявлен стеноз левой внутренней сонной артерии в области бифуркации до 30-50% и S-образный изгиб левой позвоночной артерии в экстравертебральном отделе. Транскраниальная допплерография сосудов Вилизиева круга не выявило значимой патологии. Для верификации тахикардии и оценки электрофизиологических свойств дополнительных проводящих путей (ДПП) было проведено чреспищеводное (ЧП) электрофизиологическое исследование (ЭФИ) с индукцией тахикардии и фармакологическая вегетативная блокада сердца с применением предлагаемой новой методики. Исходно регистрировался синусный ритм с признаками предвозбуждения желудочков. Предположительная локализация дополнительного проводящего пути (ДПП) по таблице Gallagher - левая задняя зона. ЧСС синусного ритма 70 уд/мин, длительность интервала PQ - 110 мс, ширина комплекса QRS - 120 мс. Показатели, характеризующие функцию синусового узла, на исходном фоне были изменены: время восстановления функции синусового узла до 3125 мс, его корригированное значение - до 1550 мс, было решено провести ФВБС (фармаковегетативная блокада сердца) по новой методике: время восстановления функции синусного узла на ФВБС - 3125 мс, его корригированное значение - 2550 мс. Кроме того, зарегистрированы «вторичные» паузы до 4000 мс, без замещающих ритмов, с развитием пресинкопальных состояний у пациентки. При программированной стимуляции предсердий выявлено отсутствие декрементного атриовентрикулярного (АВ) проведения (интервалы St-R не нарастали), характерного для АВ соединения, проведение осуществлялось только с участием ДПП. Был определен эффективный рефрактерный период ДПП, составивший 310 мс. Пароксизмальная тахикардия при программированной стимуляции спровоцирована программной парной стимуляцией с задержкой 350 мс со спонтанным купированием через 20 секунд. По результатам проведенных исследований пациентке проведена операция радиочастотной аблации дополнительного пучка проведения. После операции проведены повторные обследования, выявлены показания к имплантации искусственного водителя ритма. Имплантирован двухкамерный электрокардиостимулятор. Роль методики: без проведения фармакологической вегетативной блокады сердца по новой методике верифицировать генез пресинкопальных и синкопальных состояний у данной пациентки, вследствие сочетанной патологии проводящей системы сердца, было бы затруднительно. Благодаря разработанному новому протоколу была выбрана правильная тактика ведения пациентки.
Пример №3
Больная Б., 61 год, госпитализирована в клинику с жалобами на сжимающую боль за грудиной с иррадиацией в левое плечо продолжительностью более 4 часов, сопровождающуюся выраженной общей слабостью и холодным потом, синкопальные состояния в течение 2 лет.
История заболевания. Ухудшение состояния в виде появления сжимающей боли за грудиной и нарастания общей слабости пациентка отмечала с 4.30 утра. В 7.30 была вызвана кардиобригада, зарегистрировавшая ЭКГ, на которой - синусный ритм с частотой сердечных сокращений 35 ударов в минуту, депрессия ST-сегмента в I, II, V4-V6, отрицательный зубец T V3-V4, слабоотрицательный зубец T I, II, av1, V2. Больная доставлена в палату интенсивной терапии Кировской областной клинической больницы с некупированным болевым синдромом с предварительным диагнозом: передний распространенный инфаркт миокарда. Синусная брадикардия. Врач скорой медицинской помощи отметил у нее редкий пульс, что связал с приемом метопролола и рекомендовал его отменить. Наследственность не отягощена. Туберкулезом, гепатитом, венерическими заболеваниями не болела. При осмотре общее состояние больной средней тяжести. Телосложение нормостеническое. Положение активное. Кожные покровы физиологической окраски. Отеков нет. Дыхание везикулярное, хрипов нет. Перкуторно легочный звук, ЧДД - 16 в мин. Пульс ритмичный, удовлетворительного наполнения и напряжения, с частотой 70 уд/мин. Тоны сердца приглушены, ритмичные. Границы относительной сердечной тупости увеличены на 1-1,5 см кнаружи от левой среднеключичной линии. Небольшой систолический шум на верхушке. АД 240/110 мм рт.ст. Язык влажный, слегка обложен белым налетом у корня. Живот мягкий, безболезненный. Печень не увеличена. Размеры по М.Г Курлову 9×8×7 см. Селезенка не увеличена. Симптом Ф.Г. Пастернацкого отрицательный с обеих сторон. В палате интенсивной терапии в 13.30 этого же дня больная пожаловалась на резкую слабость, тошноту и потеряла сознание. На ЭКГ зарегистрирована CA-блокада 2 типа Мобитц II с проведением 2:1; ЧСС - 34 уд/мин, с переходом в синоатриальную блокаду 3 степени с развитием асистолии. Введен атропин 0,1% - 1 мл. Проводились реанимационные мероприятия - непрямой массаж сердца. Установлен временный электрокардиостимулятор (ЭКС). По монитору - ритм электрокардиостимулятора, с эпизодом мерцательной аритмии. Больная пришла в сознание. Далее на ЭКГ, снятой в 17.30, регистрировался синусный ритм с ЧСС 60 уд/мин, отмечалась динамика инфаркта в виде появления отрицательного зубца T в V1, V5 и углубления зубца T в V2, V3. Временная ЭКС прекращена На шестой день пациентка была переведена в палату интенсивной терапии, на десятый в общую палату. ЭхоКГ: умеренная гипертрофия стенок левого желудочка, дилатация полости левого предсердия (ЛП 3,9 см), недостаточность аортального клапана I степени, диастолическая дисфункция миокарда обоих желудочков. Таким образом, на основании жалоб больной, данных анамнеза и лабораторных исследований был поставлен диагноз Острого распространенного переднего инфаркта миокарда без зубца Q от 28.08.09, осложненного в остром периоде нарушением ритма и проводимости: CA-блокада II-III ст., пароксизмальная мерцательная аритмия. Эффективная кардиореанимация. Пациентке проведено интервенционное лечение: проведена селективная коронароангиография, выявлены поражения в средней трети ствола левой коронарной артерии: стеноз до 80%, выполнена установка непокрытого стента с полным восстановлением кровотока. При выписке рекомендовано продолжить назначенное лечение, наблюдение у кардиолога, консультация аритмолога.
Пациентка через 4 месяца, после прохождения реабилитационных мероприятий, консультирована аритмологом КГКБ №1. Рекомендована госпитализация в стационар с целью дообследования. При проведении холтеровского мониторирования (ХМ - ЭКГ) в стационаре в течение суток зарегистрировано 68798 сердечных циклов. Ритм синусный. Средняя ЧСС за сутки 49 уд/мин, минимальная ЧСС 37 уд/мин, максимальная ЧСС 62 уд/мин во время бытовых физических нагрузок. Зарегистрировано 300 пауз, максимальная 3600 мс на фоне синоатриальной блокады II степени, 2 типа. Изменений сегмента ST-T не отмечено. Проведено чреспищеводное электрофизиологическое исследование с применением новой методики. Выявлено: время восстановления функции синусного узла до 2200 мс, его корригированное значение - 1050 мс, при проведении фармаковегетативной блокады сердца по новой методике: время восстановления функции синусового узла - 3200 мс, его корригированное значение - 2560 мс. При проведении тилт-теста: синкопальное состояние с развитием синоатриальной блокады III степени с замещающим атриовентрикулярным ритмом с частотой 30 ударов в минуту. Таким образом, благодаря проведенному исследованию по предлагаемой новой методике, выявлена тяжелая органическая дисфункция синусного узла, выявлены однозначные показания к постановке постоянного электрокардиостимулятора. Хотя, на первый взгляд, развитие синусной брадикардии можно было связать с острым инфарктом миокарда.
Пример №4
Больной Ж., 70 лет, поступил в клинику КГКБ №1 с жалобами на дискомфорт за грудиной и общую слабость, потерю сознания. История заболевания. Заболевание началось остро: в 10 часов появились давящие боли за грудиной, не купирующиеся приемом нитроглицерина, приступ учащенного ритмичного сердцебиения и выраженная слабость. Вызванная кардиобригада сняла ЭКГ, на которой был зарегистрирован эпизод суправентрикулярной пароксизмальной тахикардии с ЧСС 240 уд/мин, и купировала приступ в/в введением АТФ 1 мл. Затем больной был доставлен в КГКБ №1 с купированным болевым синдромом (общая продолжительность - 2 часа). На этапе СМП в/в вводился трамал 4 мл, гепарин 5 тыс. ЕД болюсно, дан per os аспирин 500 мг. Анамнез. Больной неоднократно отмечал подобные кратковременные приступы ритмичного сердцебиения, которые внезапно возникали и самостоятельно внезапно купировались, сопровождаясь дрожью, ознобом, уриноспастикой, иногда потерей сознания при обрыве сердцебиения. Наследственность не отягощена. Аллергии нет. Туберкулезом, гепатитом, венерическими заболеваниями не болел. Вредные привычки отрицает. Объективно: общее состояние средней тяжести. Положение активное. Кожные покровы физиологической окраски. Отеков нет. Дыхание везикулярное, хрипов нет. Перкуторно легочный звук, ЧДД - 16 в мин. Пульс аритмичный, удовлетворительного наполнения и напряжения, с частотой 70 уд/мин. Тоны ясные, ритмичные. Границы сердца расширены влево на 1,5 см. АД 120/80 мм рт. ст. Язык влажный, обложен налетом. Живот мягкий, безболезненный. Печень не увеличена. Размеры по М.Г. Курлову 9×8×7 см. Селезенка не увеличена. Симптом Ф.И. Пастернацкого отрицательный с обеих сторон. Диурез не нарушен. На ЭКГ: регистрируется синусный ритм с ЧСС 75 уд/мин, прерывающийся приступом наджелудочковой тахикардии с ЧСС 160 уд/мин. Депрессия ST-сегмента с V2-V6 до 2 мм с отрицательным зубцом T. Был выставлен предварительный диагноз: ИБС: острый переднебоковой инфаркт миокарда без зубца Q. Пароксизмальная суправентрикулярная тахикардия, частые пароксизмы, тяжелой степени тяжести. СН 2 ФК, 2 А ст. Синкопе, рецидивирующие, уточнение генеза (аритмогенные, ваговазальные). Лечение: гепарин 1000 ЕД в час; перлинганит 0,1% - 10 мл; бетакард 12,5 мг 2 раза в день; аспирин 325 мг; берлиприл 2,5 мг утром. На ЭКГ, зарегистрированной на следующий день, обращает на себя внимание синусная брадикардия с ЧСС 42 уд/мин, частые предсердные политопные, полиморфные экстрасистолы, удлиненный интервал QT=600 мсек. Был отменен бетакард. На ЭКГ, снятой на следующий день, сохраняется синусная брадикардия с ЧСС 48 уд/мин с эпизодами CA-блокады II степени - 2 тип с единичными выскальзывающими комплексами. С V2 по V5 зубец Т двухфазный, в V6 зубец T отрицательный, QT=640 мсек.
ЭхоКС: дилатация полости левого предсердия (4,4 см). Стеноз МК I степени, признаки умеренной легочной гипертензии. Уплотнение стенок аорты, створок МК и АК, вероятно, атеросклеротического генеза. Пациент прошел лечение острого инфаркта миокарда, реабилитационные мероприятия. Через два месяца проведена селективная коронароангиография, выявлен значимый стеноз ПМЖВ до 90% в средней трети, проведено стентирование пораженного участка. Через 4 месяца госпитализирован повторно в КГКБ №1 для дообследования по поводу пароксизмальной тахикардии и склонности к редкому пульсу. Пациенту проведено чреспищеводное электрофизиологическое обследование по протоколу индукции тахикардии, где индуцирована устойчивая атриовентрикулярная узловая тахикардия (АВУРТ) с ЧСЖ 155 уд/мин. Проведена радиочастотная абляция АВУРТ. После РЧА проведено ХМ - ЭКГ: в течение суток зарегистрировано 60896 сердечных циклов. Ритм синусный. Средняя ЧСС за сутки 48 уд/мин, минимальная ЧСС 36 уд/мин, максимальная ЧСС 72 уд/мин во время бытовых физических нагрузок. Изменений сегмента ST-T не отмечено.
Следующим этапом проведено чреспищеводное электрофизиологическое обследование с определением функции синусного узла и атриовентрикулярного соединения. На исходном фоне получены следующие результаты: время восстановления функции синусного узла до 3200 мс, его корригированное значение - 2155 мс. При проведении фармаковегетативной блокады сердца по новой методике: время восстановления функции синусного узла - 3850 мс, его корригированное значение - 2155 мс. Таким образом, выявлены показания к имплантация искусственного водителя ритма сердца. Без применения чреспищеводного электрофизиологического исследования по новой методике с применением препарата «Беталок», оставались бы сомнения в необходимости имплантации электрокардиостимулятора. Вследствие того, что были получены результаты со значимым отклонением от нормы, было принято правильное решение. Без применения данной методики пациент мог бы «уйти в разряд» пациентов, подлежащих динамическому наблюдению. Как известно, при длительно сохраняющейся синусной брадикардии страдает мозговой кровоток, что может привести к церебральным осложнениям, в том числе инсульту.
Пример №5
Больная Г.Я., 42 года. При поступлении жалоб не предъявляла. Из анамнеза: отмечает потери сознания в течение 10 лет, ранее до 1 раза в 2 -3 года, внезапного характера, без «предвестников», до 2-3 минут, зачастую в присутствии других людей, иногда сопровождающиеся не выраженными судорогами. Из-за редкого характера эпизодов синкопальных состояний, не обследовалась. В последнее время учащения не отмечает. Направлена участковым кардиологом к аритмологу КГКБ №1, с амбулаторного приема направлена в стационар для прохождения полного обследования. Ранее получала консультацию невролога, который исключил патологию нервной системы (проведено дуплекс БЦА, без значимых поражений). Объективно: общее состояние удовлетворительное. Кожные покровы бледные, тургор сохранен. Границы относительной сердечной тупости не расширены. Шумов в проекции крупных сосудов шеи нет. ЧСС - 78 уд./мин, АД 110/70 мм рт.ст. В легких дыхание везикулярное, хрипы не выслушиваются. Печень не увеличена. Симптом Пастернацкого отрицательный с обеих сторон. Отеков нет. Результаты обследования в клинике. Общий анализ крови: гемоглобин - 13,9 г/дл; эритроциты - 5,0 M/uL; лейкоциты - 5,2 K/uL; СОЭ - 40 мм/ч.
ЭКГ - синусная аритмия с ЧСС = 45-70 уд/мин, атриовентрикулярная блокада II степени, 2 тип.
ЭхоКГ - начальные признаки краевого уплотнения створок аортального клапана без ограничения их раскрытия. Нельзя исключить наличия мелких кальцинатов на створках аортального клапана. Недостаточность аортального клапана легкой степени. Гемодинамически незначимые митральная, трикуспидальная, легочная регургитация.
УЗИ внутренних органов: почки обычной формы и размеров, в обеих почках в проекции ЧЛС и коркового слоя группа эхогенных включений размером 2-3 мм, вероятно кальцинаты. Кровоток без признаков гемодинамически значимого стенозирования.
Брюшной отдел аорты - ход ровный, диаметр 11-13 мм, стенки значимо не изменены. Дополнительных структур в просвете не определяется. Печень - не изменена. Желчный пузырь - без изменений.
Суточное мониторирование ЭКГ: синусный ритм, ЧСС - 35-89 в мин. Ср. ЧСС = 45 уд./мин. На протяжении всего времени регистрации - атриовентрикулярная блокада II степени, 2 тип. Динамики ST не выявлено.
Тредмилл - на фоне выполненной субмаксимальной нагрузки ишемических изменений не зарегистрировано. Проба отрицательная. Толерантность к физической нагрузке средняя.
УЗДГ брахиоцефальных артерий - утолщение, уплотнение стенки в проксимальной трети правой подключичной артерии; утолщение, уплотнение, шероховатость стенки в бифуркации правой ОСА; локальная плоская плотная атеросклеротическая бляшка в области бифуркации левой ОСА, гемодинамически не значимая.
УЗДГ артерий нижних конечностей - стеноз 20% правой общей бедренной артерии за счет локальной атеросклеротической бляшки.
Тилт-тест: без патологии.
Чреспищеводное электрофизиологическое исследование: показатели функции синусного узла в норме, на исходном фоне ЭРП100 (ABC) = 680 мс. Точка Венкебаха - 120. Учитывая измененный исходный фон, проведена фармаковегетативная блокада сердца по новой предлагаемой методике: точка Венкебаха 60. Роль методики: учитывая полученные данные, пациентке показана имплантация электрокардиостимулятора. Без применения данной методики показания к пейсмекеру - «II A» - класс. Т.е. возможно наблюдение, в то время как синкопальные состояния, которыми страдает пациентка, могут привести к травме с последствиями для здоровья и даже жизни пациентки, и причина потерь сознания должна быть устранена.
Пример №6
Пациентка С., 64 года, поступила в аритмологическое отделение КГКБ №1 с жалобами на редкий пульс 50 ударов в минуту после потери сознания на улице впервые в жизни. Из анамнеза: редкий пульс, минимально до 38 ударов в минуту отмечает в течение года. Помимо вышеописанных жалоб больная стала отмечать плохую переносимость физических нагрузок (невозможность выполнять нагрузки) из-за развития одышки, слабости, общего недомогания. Из анамнеза стало известно, что более 15 лет пациентка отмечает повышение артериального давления до 220/120 мм рт.ст., адаптирована к 180/90 мм рт.ст. Но цифры артериального давления постоянно контролирует рекомендованными гипотензивными препаратами, цифры привычного АД: 120/80 - 135/85 мм рт.ст. Пациентка имеет длительный (более 35 лет) стаж табакокурения. Длительное время страдает хроническим бронхитом. При осмотре: астенического телосложения, сниженного питания (рост 155 см, вес 62 кг). Кожные покровы сухие, тургор снижен, теплый акроцианоз кистей рук, кожные покровы ног холодные. АД на правой руке 120/70, левой - 130/85 мм рт.ст. ЧСС 50 в мин. Аускультативно в легких дыхание жесткое, в небольшом количестве выслушиваются рассеянные сухие хрипы. Живот мягкий, безболезненный. Печень не выступает из-под края реберной дуги; край печени ровный, плотный, безболезненный. По данным ЭКГ на момент поступления: ритм синусный, правильный, ЧСС 49 в мин, вертикальное положение ЭОС, возможная гипертрофия миокарда ЛЖ. По данным биохимического анализа крови необходимо отметить имевшее место повышение уровня сывороточного креатинина до 154 мкмоль/л. Остальные показатели были в пределах относительной нормы. В клинических анализах крови, мочи грубой патологии выявлено не было. Суточное мониторирование ЭКГ: синусный ритм, ЧСС - 39-68 в мин. Ср. ЧСС = 48 уд./мин. Динамики сегмента ST не выявлено.
Тредмилл-тест: отрицательный, прекращен при достижении субмаксимальной нагрузки; ишемических изменений не зарегистрировано. Толерантность к физической нагрузке низкая. Хронотропная некомпетентность. Тилт-тест: синкопальное состояние на 5 минуте вертикализации с развитием синусной брадикардии по ЭКГ-монитору до 42 уд/мин, без пауз. Чреспищеводное электрофизиологическое исследование: исходно синусовый ритм с ЧСС 48 уд/мин. ВВФСУ 2760 мс, КВВФСУ 1360 мс, точка Венкебаха 140 уд/мин. Было решено выполнить медикаментозную денервацию сердца по новой методике. Проведена фармаковегетативная блокада сердца с применением новой методики. Значение ЧССо 44 уд/мин. ВВФСУо 3410 мс, КВВФСУо 2060 мс, точка Венкебаха 145 уд/мин. Роль методики: благодаря проведению предложенного теста по новой методике, верифицирована тяжелая органическая дисфункция синусного узла. Что определило показания к имплантации искусственного пейсмекера. Без применения данной методики, тактика ведения данной методики была бы другой, что привело бы к неблагоприятным последствиям для пациентки, вплоть до летального исхода. Таким образом, показания к имплантации пейсмекера - «II C»: «Синкопе (потеря сознания) не ясного генеза, когда признаки дисфункции синусного узла выявлены во время электрофизиологического исследования.
Приведенные клинические примеры показывают, что использование заявляемого способа фармакологической вегетативной блокады сердца с применением препарата беталок (метопролол) приводит к повышению точности исследования, т.е. уменьшению количества ложноположительных результатов при проведении исследования и исключению гипердиагностики состояний, связанных с заболеванием проводящей системы сердца без имплантации искусственного водителя ритма.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ СИНДРОМА СЛАБОСТИ СИНУСОВОГО УЗЛА | 2002 |
|
RU2220718C1 |
| ФАРМАЦЕВТИЧЕСКАЯ КОМБИНАЦИЯ ДЛЯ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ ХРОНИЧЕСКИХ НАРУШЕНИЙ ВЕГЕТАТИВНОЙ РЕГУЛЯЦИИ РИТМА СЕРДЦА И СПОСОБ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ С ПОМОЩЬЮ ФАРМАЦЕВТИЧЕСКОЙ КОМБИНАЦИИ | 2012 |
|
RU2493836C1 |
| СПОСОБ ЛЕЧЕНИЯ НАРУШЕНИЙ РИТМА СЕРДЦА | 1991 |
|
RU2008903C1 |
| Способ коррекции аритмии у детей старшего возраста, больных туберкулезом органов дыхания с множественной и широкой лекарственной устойчивостью МБТ, получающих бедаквилин в режимах химиотерапии | 2023 |
|
RU2826083C1 |
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ АРТЕРИАЛЬНЫХ ГИПЕРТОНИЙ | 1992 |
|
RU2064775C1 |
| Способ подбора эффективной дозы бета-адреноблокаторов при кардиомиопатиях у детей | 2019 |
|
RU2719909C1 |
| Способ выбора антиаритмической терапии при атриовентрикулярных тахикардиях | 1990 |
|
SU1806741A1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ БРОНХИАЛЬНОЙ АСТМОЙ | 2008 |
|
RU2383345C1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ С СИНДРОМОМ СЛАБОСТИ СИНУСНОГО УЗЛА | 1993 |
|
RU2110297C1 |
| Способ диагностики поражения сердца при инфекционных заболеваниях у детей и подростков | 2018 |
|
RU2680975C1 |
Изобретение относится к медицине, а именно к кардиологии, и касается фармакологической вегетативной блокады сердца. Для этого вводят селективный бета-1 адреноблокатор беталок внутривенно дробно в дозе 0,05-0,1 мг/кг со скоростью 1 мг/мин. Затем через 9-11 мин после окончания введения беталока вводят атропин в дозе 0,04 мг/кг массы тела в течение 1-2 мин. Частоту сердечных сокращений определяют через 4-6 мин после введения атропина. Способ обеспечивает повышение точности диагностики заболеваний проводящей системы сердца за счет использования селективного бета-1 адреноблокатора в разработанных дозах и режиме введения. 1 табл., 6 пр.
Способ фармакологической вегетативной блокады сердца, включающий введение пациенту внутривенно дробно сначала бета-адреноблокатора, затем атропина, затем анализируют частоту сердечных сокращений, отличающийся тем, что в качестве бета-адреноблокатора используется селективный бета1-адреноблокатор беталок (метопролол), который пациенту внутривенно дробно вводят в дозе 0,05-0,1 мг/кг со скоростью 1 мг/мин, затем через интервал времени 9-11 мин после окончания введения беталока вводят атропин в дозе 0,04 мг/кг массы тела в течение 1-2 мин, затем анализируют частоту сердечных сокращений через интервал времени 4-6 мин после введения атропина и определяют полную фармакологическую вегетативную блокаду сердца по максимальной частоте сердечных сокращений при отсутствии вариабельности сердечного ритма.
| СПОСОБ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ АРТЕРИАЛЬНЫХ ГИПЕРТОНИЙ | 1992 |
|
RU2064775C1 |
| US2003003052 A1 02.01.2003 | |||
| КОРЗУН А.И | |||
| и др | |||
| "Лечение нарушений ритма сердца" | |||
| MedLinks.ru, опубликовано 01.08.2003, найдено 02.09.2015, найдено из Интернет:http://www.medlinks.ru/article.php?sid= 10443 | |||
| СОЛОВЬЕВА Н.В | |||
| и др | |||
| "Структурно-функциональное состояние сердца у пациентов с септальной стимуляцией правого | |||
Авторы
Даты
2016-01-10—Публикация
2014-12-11—Подача