Изобретение относится к медицине, а именно к онкологии и хирургии и может быть использовано при проведении операций у больных с распространенным раком органов полости рта (РОПР) и ротоглотки (РТГ).
До 70% больных с данной патологией поступают к специалисту с распространенным, в объеме III-IV ст. заболевания.
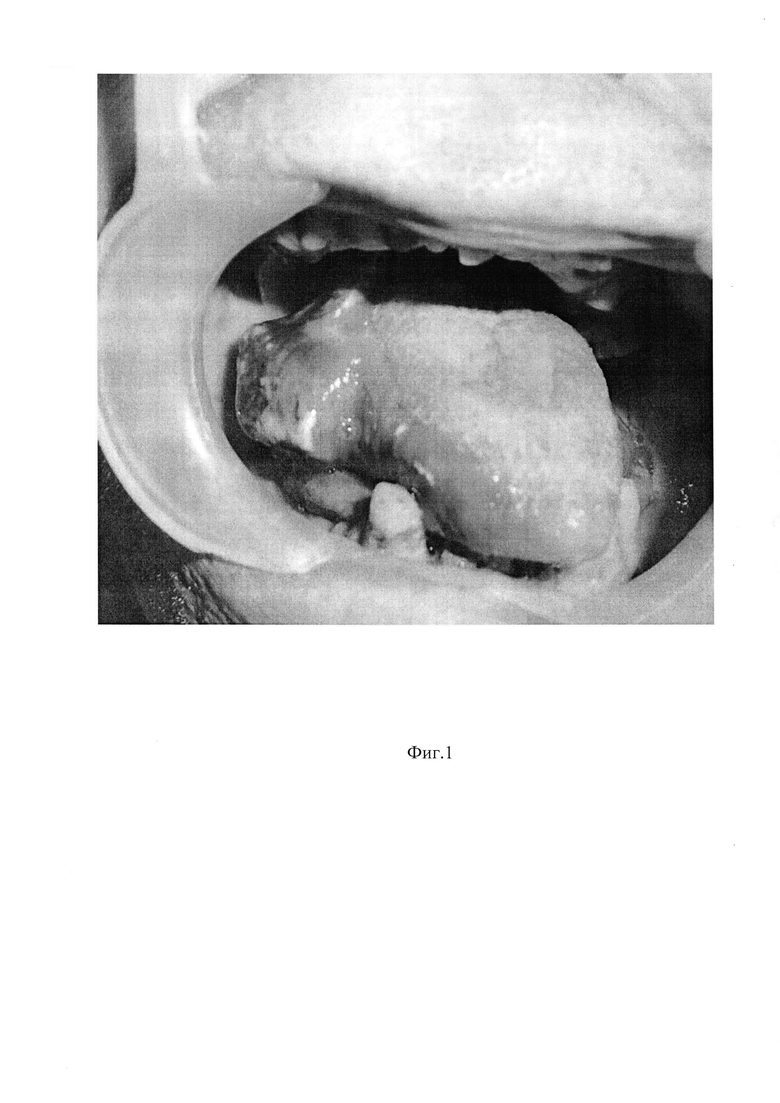
Таким больным проводится комбинированное или комплексное лечение. Наибольшие сложности возникают при локализации распространенной опухоли в задних отделах полости рта и в РТГ (Фиг. 1).
При радикально проведенных операциях, нарушается акт глотания, что способствует скоплению ротовой жидкости в полости рта. Она содержит слюну, эпителий слюнных протоков, некротизированные ткани, микробы с продуктами их жизнедеятельности, остатки пищи и т.д., приводящие к нагноению, некрозу мягких тканей, остеонекрозу нижней челюсти.
Это ведет к образованию гнойных свищей и самопроизвольных, неуправляемых оро-фарингостом вызывающих инфицирование в операционной ране и некроз тканей. Инфекция проникает в сосудисто-нервный пучок шеи, вызывая некроз стенок сосудов осложняющегося кровотечениями и, к сожалению, порой - летальным исходом.
У здоровых людей функционирует глоточный рефлекс, при котором содержимое полости рта постоянно опорожняется - проглатывается, что самопроизвольно очищает полость рта. У прооперированных больных, с рассматриваемой патологией, из-за травмы или резекции подъязычного нерва, послеоперационный период, как правило, осложняется нарушением акта глотания.
В полости рта скапливается ротовая жидкость, которая не может самопроизвольно выделяться наружу - через рот т.к. дуга нижней челюсти, при нарушенном акте глотания, как преграда, препятствует этому. В результате возникает застой ротовой жидкости и с вышеприведенными осложнениями.
Более сложная ситуация возникает у данной категории больных, подвергнутых в процессе операции, мандибулотомии и послеоперационному остеосинтезу металлическими пластинами. На фоне остеонекроза пластины выпадают, нарушается целостность нижней челюсти (Фиг. 2).
При сложившейся ситуации, предупредить нагноение как следствие депонирования ротовой жидкости в полости рта возможно путем интраоперационного создания превентивной оростомы (ОРСТ), выполняющей роль дренажа для самопроизвольного удаления содержимого полости рта и проведения профилактических санаций.
Из патентных источников известен способ формирования оростомы «Способ хирургического лечения рака дна полости рта» (см. патент на изобретение RU №2028086 С1, опубл. 09.02.1995, www.ntpo.com/patents_medicine/medicine_17/medicine_970.shtml). По данным авторов, с целью формирования ОРСТ при оперативных вмешательствах по поводу удаления опухоли дна полости рта, языка и фрагмента нижней челюсти при сохранении ее непрерывности, кожу поднижнечелюстной области вворачивают в дефект и сшивают со слизистой оболочкой преддверия полости рта, прикрывая резецированный участок нижней челюсти. Раны дна полости рта и корня языка закрывают лоскутами грудино-ключично-сосцевидной мышцы.
Предлагаемая авторами методика формирования ОРСТ предназначена для укрытия кожным лоскутом и фрагментами грудино-ключично-сосцевидной мышцы оголившейся расщепленной нижней челюсти. Данный способ улучшает результаты проведенной операции. Однако, данная методика не предусматривает формирования ОРСТ для эффективного послеоперационного оттока содержимого полости рта и профилактики нагноения. Авторы не учитывают топографию дна полости рта. ОРСТ формируется не в наиболее углубленном месте дна полости рта, а в местах проведения операции: на языке и нижней челюсти имеющих дефекты. Она не предназначена для дренирования и санации при операциях, проводимых при РОПР и РТГ.
Так же, известен способ формирования ОРСТ (www.med24info.com/books/…/plasticheskoe-ustranenie-orostom-5496.html). Согласно источнику, их создают при огнестрельных повреждениях нижней зоны лица или они преднамеренно формируются при хирургической обработке ран в случаях значительной потери тканей в надподъязычной области, а также при оперативных вмешательствах по поводу удаления одним блоком опухоли дна полости рта, языка и расщепленного, пораженного опухолью фрагмента нижней челюсти при сохранении ее непрерывности.
Необходимость формирования ОРСТ при выше указанных операциях вызвана тем, что местные ткани используют не для устранения проникающего послеоперационного дефекта, а для закрытия со стороны язычной поверхности оголившейся расщепленной нижней челюсти помощью лоскутами грудино-ключично-сосцевидной мышцы. Использование данного метода направлено на восстановление функций резецированных органов, без учета гнойных осложнений в полости рта и их преодоления.
У больных с распространенным РОПР и РТГ формирование ОРСТ позволит улучшить результаты хирургического лечения без нагноения послеоперационного заживления операционного поля. Оно достигается благодаря самопроизвольному, свободному оттоку ротовой жидкости из полости рта, проведением эффективной санации, улучшением процессов заживления и сокращением времени послеоперационного периода. Эффективность функционирования ОРСТ зависит от оптимальной ее локализации и дизайна выполнения. Локализация ОРСТ должна соответствовать наиболее углубленному месту дна полости рта, где самопроизвольно скапливается ротовая жидкость.
Согласно топографо-анатомическим особенностям дна полости рта, проекцию пересечения подбородочно-подъязычной и челюстно-подъязычной мышц следует признать наиболее углубленным местом дна полости рта (см. Лойт А.А., Каюков А.В. Дно полости рта // Хирургическая анатомия головы и шеи. Санкт-Петербург, 2002. С. 105-117).
Из вышеприведенного следует, что данное анатомическое место является наиболее приемлемым для формирования ОРСТ: латерально от уздечки языка на 1,0 см, отступая от нижнего внутреннего края нижней челюсти к шее на 1,0-1,5 см. Форма ОРСТ должна напоминать желоб, ротовой конец которого, необходимо закрепить в тканях наиболее углубленного места дна полости рта. Стенка желоба должна плотно прилегать к мышечным тканям и слизистой полости рта, быть персистентной к ротовой жидкости и обеспечивать свободное самопроизвольное ее истечение наружно - в марлевую повязку.
Техническим результатом изобретения является улучшение результатов хирургического лечения больных данной категории больных, совершенствования успешного, без нагноения послеоперационного заживления посредством формирования ОРСТ, улучшающей и облегчающей самопроизвольный отток содержимого полости рта, проведение эффективной ее санации, что позволит предотвратить и ликвидировать нагноение.
Технический результат достигается тем, что после удаления опухоли формируют четырехугольный кожный лоскут шириной 22,0 мм, высотой 18,0 мм с основанием на линии разреза проводимого при шейной лимфаденэктомии и медиальным краем совпадающего с проекцией вертикальной линии от угла рта вниз до края нижней челюсти, освобождают его от подкожно-жирового слоя, рассекают по центру вертикально вниз до своего основания, а рассеченные кожные края складывают кожными поверхностями вместе и подкожно прошивают кожей внутрь отступя от рассеченных краев на 2,5 мм, затем в полости рта на стороне поражения, латерально от уздечки языка на 1,0 см, отступив от нижнего внутреннего края нижней челюсти к шее на 1,5 см, производят сквозной горизонтальный разрез длиной 18,0 мм, в созданное отверстие вводят свободный конец созданного кожного лоскута, края которого фиксируют швами к мягким тканям дна полости рта, а верхний край созданного отверстия, представленного слизистой, мышцами и кожей, прошивают, формируя оростому.
Способ иллюстрируется фигурами.
Фиг. 1 Распространенный рак языка, полости рта и ротоглотки (III ст.).
Фиг. 2 Последствия остеонекроза после, предварительно проведенной, мандибулотомии больному с распространенным раком полости рта и ротоглотки: расхождение фрагментов нижней челюсти, угроза выпадение фиксирующих титановых пластин с образованием ложного сустава.
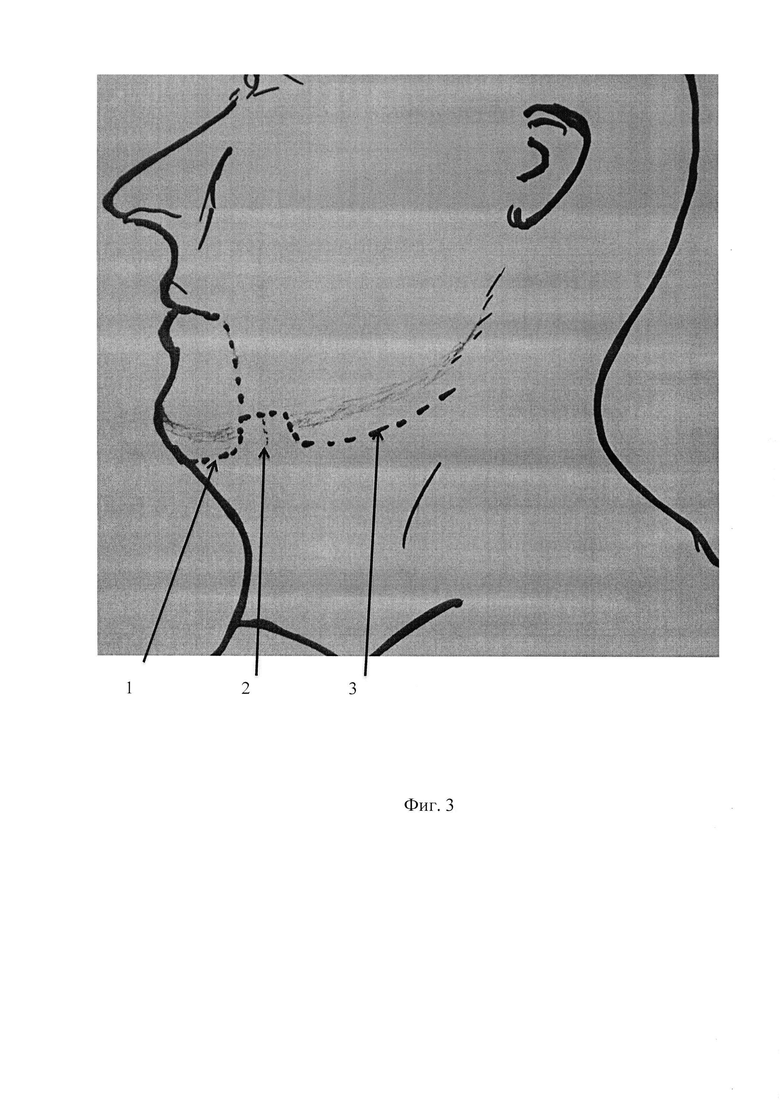
Фиг. 3. Линии кожных разрезов при обнажении переднего отдела нижней челюсти (1) и лимфаденэктомии (3), четырехугольный кожный лоскут (2) для формирования оростомы.
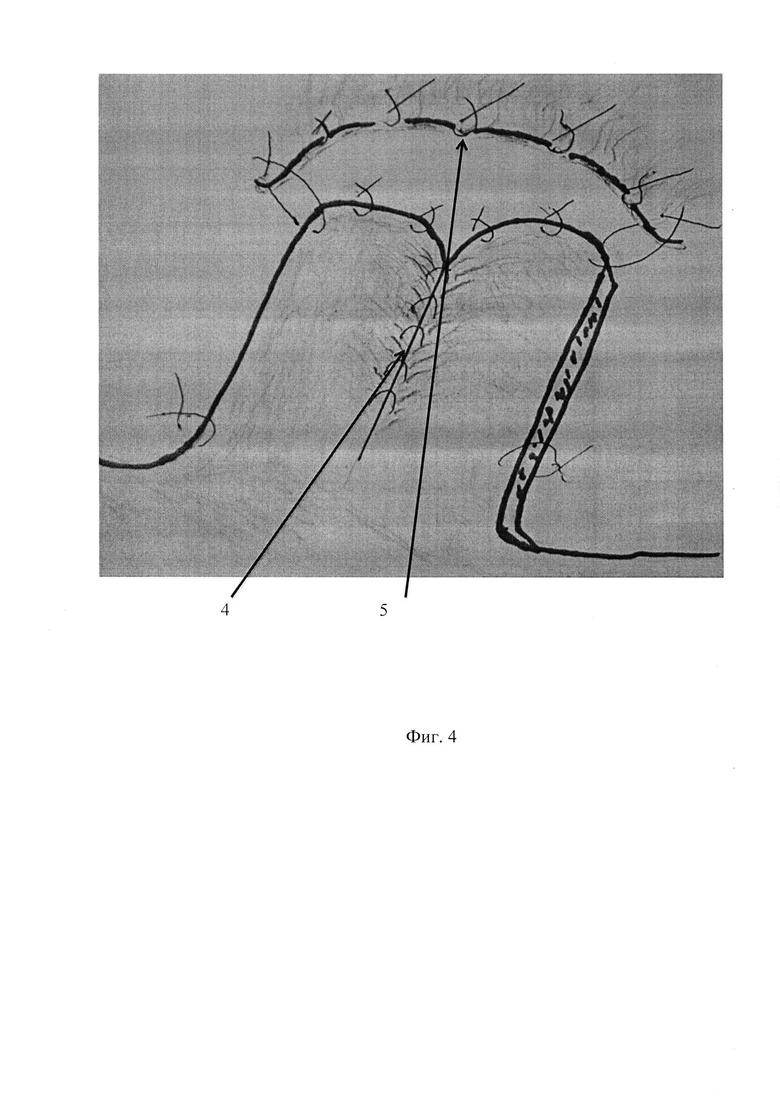
Фиг. 4. Кожный лоскут рассечен вдоль по центру и заново сшит изнутри. Сформировано продольное углубление в виде желоба (4). Швы, наложенные по краям лоскута на кожу и подкожные ткани подчелюстной области, формируют верхний край созданной оростомы (5).
Фиг. 5. Больной X. 55 лет. Д-з: Распространенный рецидив рака языка с метастазами в шейные лимфатические узлы. Состояние после шейной лимфаденэктомии, мандибулотомии, радикального удаления распространенного рака языка, формирования оростомы. Послеоперационная область дренирована резиновыми выпусниками, а оростома - марлевым тампоном
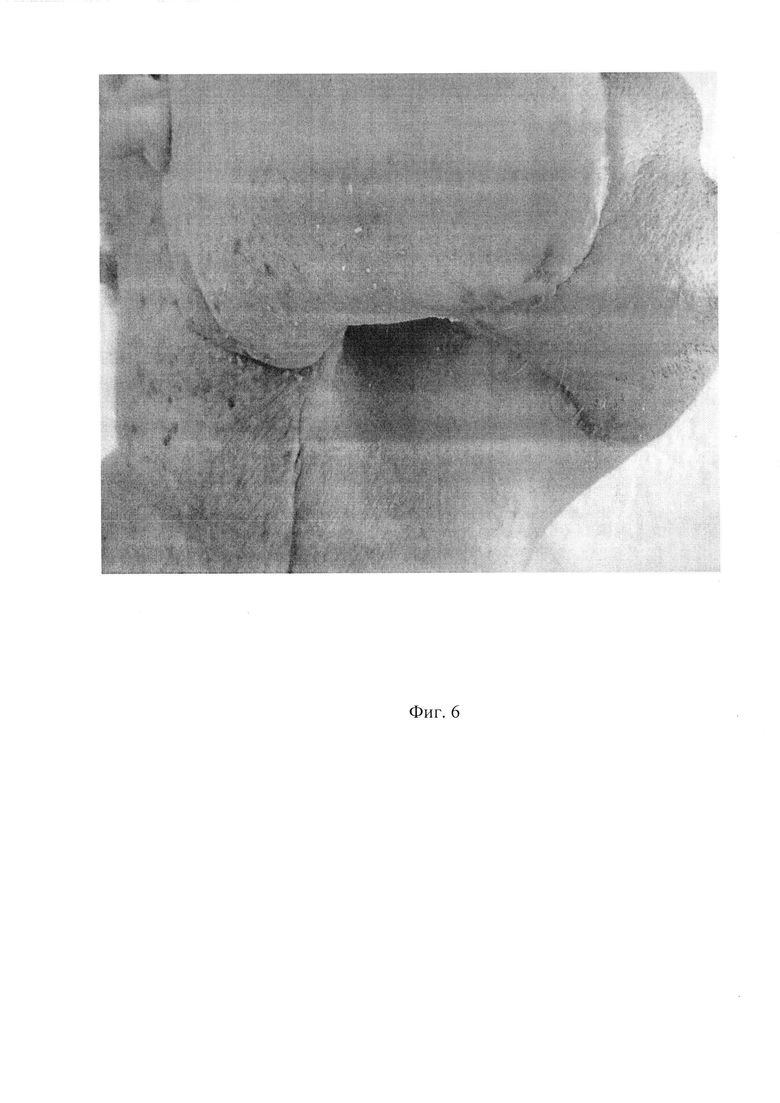
Фиг. 6. Сформированная оростома. После операции 4 месяца.
Фиг. 7. Остеосинтез после мандибулотомии и превентивной оростомы. После операции 3 месяца,
а - фас
б - профиль
Способ выполняется следующим образом.
ОРСТ формируется после удаления опухоли. Дизайн ее формирования проводится в начале операции при проведении лимфаденэктомии. Из кожи в подчелюстной области на стороне поражения формируется четырехугольный лоскут с основанием на линии разреза проводимого при шейной лимфаденэктомии. Ширина лоскута 22,0 мм, высота - 18,0 мм с основанием на пересечении вертикальной линии от угла рта вниз до края нижней челюсти и горизонтальной линии подчелюстного разреза. Медиальный край лоскута должен совпадать с проекцией вертикального разреза (Фиг. 3).
Проводится запланированная операция по удалению распространенной РОПР и РТГ. По ее окончании, до начала проведения пластики резецированных тканей, формируется ОРСТ. Для этого, заготовленный четырехугольный кожный лоскут освобождается от подкожно-жирового слоя, рассекается по центру вертикально вниз до своего основания.
Рассеченные кожные края складываются кожными поверхностями вместе и подкожно, используя для шва любые рассасывающиеся нити (викриловые и т.д.) прошиваются кожей внутрь, отступя от рассеченных краев на 2,5 мм. Этим достигается создание продольного углубления по центру основания создаваемого желоба в виде «канавки» (Фиг. 4).
Затем в полости рта на стороне поражения, латерально от уздечки языка на 1,0 см отступя от нижнего внутреннего края нижней челюсти к шее на 1,5 см делается горизонтальный разрез длиной 18,0 мм в наиболее углубленном отделе дна полости рта (см. Лойт А.А., Каюков А.В. Дно полости рта // Хирургическая анатомия головы и шеи. Санкт-Петербург, 2002).
Свободный конец созданного кожного лоскута вводится в созданное отверстие. Верхний и боковые края лоскута фиксируется швами к мягким тканям дна полости рта. Верхний края создаваемой стомы, представленный слизистой, мышцами и кожей прошивается 3-4 швами. Таким образом, уложенный в просвет разреза дна полости рта четырехугольный кожный лоскут, фиксированный к тканям дна полости рта и верхним краям созданного отверстия в полости рта, формирует желоб между полостью рта и наружным кожным отверстием - ОРСТ, через которую свободно, самопроизвольно опорожняется содержимое полости рта на кожу шеи, предотвращая застой ротовой жидкости и нагноение.
Этим достигается успешное, без нагноения послеоперационное заживление, что улучшает результаты хирургического лечения данной категории больных.
Примером конкретного применения способа может служить выписка из истории болезни.
Больной X., 1964 г.р.
Поступил в отделение «Опухолей головы и шеи» РНИОИ 20.02.2018 с диагнозом «Рецидив рака языка T4N1M0 (IV ст.)». Болен 2 года. 6 мес. назад проведена операция: резекция языка с послеоперационной лучевой терапии (СОД - 40 Гр.). Через 4 мес. отмечен продолженный рост опухоли. Проведенная химиотерапия (цисплатин, фторурацил, эрбитукс) - была без положительного эффекта. При поступлении жалобы на боли в полости рта, затрудненное глотание твердой пищи.
При осмотре правая половина языка ограничено подвижная, тело и корень языка поражены экзофитной опухолью. В подчелюстной области определяется увеличенный (3,0×4,0 см.) подвижный лимфатический узел. Гистоанализ - плоскоклеточный рак с ороговением, инфильтративным ростом и метастазированием в подчелюстную область. Больному проведено обследование - противопоказаний к операции не выявлено.
Под общим, через предварительно наложенную трахеостому, наркозом проведена операция: правосторонняя шейная лимфаденэктомия (IB, IIA уровней). Перевязка наружной и язычной артерий, мандибулотомия, резекция пораженных опухолью 2/3 языка вместе с половиной корня языка. Сформирована ОРСТ по разработанной методике. Вставлен носо-пищеводный зонд. В просвет ОРСТ рыхло вставляется марлевый дренаж смоченный в гипертоническом растворе (Фиг. 5)
Послеоперационный период проходил без осложнений с активной санацией полости рта через ОРСТ. Дренаж в стоме, по мере пропитывания содержимым полости рта, заменялся (2-3 раз в сутки). Застоя ротовой жидкости и нагноения в полости рта не наблюдалось. Содержимое полости рта самостоятельно и активно удалялось через ОРСТ.
Спустя 7 суток, без нагноения, началась эпителизация раневой поверхности в полости рта. Дренирование ОРСТ прекращено т.к. в результате срастания краев лоскута с мышечнми тканями и слизистой полости рта, при наличи в созданном желобе срединно-продольного углубления - «канавки», обеспечивалась активная утилизация содержимого полости рта.
Носо-пищеводный зонд удален на 10 сутки. Умеренное тампонирование ОРСТ позволяло питаться больному естественным путем - через рот.
Сформированная ОРСТ удерживалась не менее 4-х месяцев (Фиг. 6). К данному периоду полностью восстановились акт глотания и речь.
Наличие ОРСТ не вызывает у больного выраженного дискомфорта. Предварительная беседа с пациентом о его послеоперационном поведении и самостоятельном тампонировании стомы всегда находит полное понимание. Самостоятельное использование больным тампона, вставляемого в ОРСТ и укрытие ее лейкопластырем, не причиняет пациенту личных и социальных неудобств.
Наличие ОРСТ позволяет в послеоперационном периоде активно наблюдать за состоянием полости рта и РТГ, а при угрозе продолженного роста, предпринять адекватные действия. Через 4 мес., при отсутствии продолженного роста опухоли, проводится пластика ОРСТ. У больных, подвергнутых мандибулотомии, остеосинтез происходит без остенекроза (Фиг. 7).
Технико-экономическая эффективность изобретения «Способ повышения эффективности хирургического лечения распространенного рака органов полости рта и ротоглотки с использованием оростомы заключается в выполнении радикальной операции, объективной оценке прооперированной области, активном заживлении послеоперационной раны без нагноения.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ хирургического лечения больных распространенным раком органов полости рта и ротоглотки | 2018 |
|
RU2694215C1 |
| СПОСОБ ШЕЙНОЙ ЛИМФАДЕНЭКТОМИИ ПРИ РАСПРОСТРАНЕННОМ РАКЕ ЗАДНИХ ОТДЕЛОВ ПОЛОСТИ РТА И РОТОГЛОТКИ | 2018 |
|
RU2694518C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РАКА ОРГАНОВ ПОЛОСТИ РТА И РОТОГЛОТКИ | 2013 |
|
RU2556604C1 |
| Способ лечения местно-распространенного рака корня языка | 2017 |
|
RU2661011C1 |
| СПОСОБ УСТРАНЕНИЯ ОРОСТОМЫ В ОБЛАСТИ ДНА ПОЛОСТИ РТА | 2022 |
|
RU2802394C1 |
| Способ лечения рака языка путем гемирезекции языка внутриротовым доступом | 2023 |
|
RU2820963C1 |
| Способ обеспечения доступа при хирургическом лечении новообразований носо-, рото-, гортаноглотки и основания черепа | 2017 |
|
RU2664630C1 |
| Способ лечения рака корня языка | 1983 |
|
SU1113930A1 |
| Способ замещения пострезекционных дефектов тканей для полости рта,языка ротоглотки и нижней челюсти | 1980 |
|
SU1024067A1 |
| СПОСОБ РЕКОНСТРУКЦИИ РОТОГЛОТКИ ТОЛСТОКИШЕЧНО-САЛЬНИКОВЫМ ЛОСКУТОМ | 2003 |
|
RU2237444C1 |



Изобретение относится к медицине, а именно к хирургии и может быть применимо для повышения эффективности хирургического лечения распространенного рака органов полости рта и ротоглотки с использованием оростомы. Удаляют опухоль. Формируют четырехугольный кожный лоскут шириной 22,0 мм, высотой 18,0 мм с основанием на линии разреза, проводимого при шейной лимфаденэктомии и медиальным краем совпадающего с проекцией вертикальной линии от угла рта вниз до края нижней челюсти. Освобождают лоскут от подкожно-жирового слоя. Рассекают лоскут по центру вертикально вниз до своего основания, а рассеченные кожные края складывают кожными поверхностями вместе и подкожно прошивают кожей внутрь отступя от рассеченных краев на 2,5 мм. В полости рта на стороне поражения, латерально от уздечки языка на 1,0 см, отступив от нижнего внутреннего края нижней челюсти к шее на 1,5 см, производят сквозной горизонтальный разрез длиной 18,0 мм. В созданное отверстие вводят свободный конец созданного кожного лоскута, края которого фиксируют швами к мягким тканям дна полости рта, а верхний край созданного отверстия, представленного слизистой, мышцами и кожей, прошивают, формируя оростому. Способ уменьшает риск нагноения.
Способ повышения эффективности хирургического лечения распространенного рака органов полости рта и ротоглотки с использованием оростомы, включающий шейную лимфаденэктомию, удаление опухоли в полости рта и ротоглотке, формирование оростомы, отличающийся тем, что после удаления опухоли формируют четырехугольный кожный лоскут шириной 22,0 мм, высотой 18,0 мм с основанием на линии разреза, проводимого при шейной лимфаденэктомии и медиальным краем совпадающего с проекцией вертикальной линии от угла рта вниз до края нижней челюсти, освобождают его от подкожно-жирового слоя, рассекают по центру вертикально вниз до своего основания, а рассеченные кожные края складывают кожными поверхностями вместе и подкожно прошивают кожей внутрь отступя от рассеченных краев на 2,5 мм, затем в полости рта на стороне поражения, латерально от уздечки языка на 1,0 см, отступив от нижнего внутреннего края нижней челюсти к шее на 1,5 см, производят сквозной горизонтальный разрез длиной 18,0 мм, в созданное отверстие вводят свободный конец созданного кожного лоскута, края которого фиксируют швами к мягким тканям дна полости рта, а верхний край созданного отверстия, представленного слизистой, мышцами и кожей, прошивают, формируя оростому.
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ РАКА ДНА ПОЛОСТИ РТА | 1990 |
|
RU2028086C1 |
| Приспособление для сбрасывания на парашюте почтовых отправлений с летательных аппаратов | 1923 |
|
SU958A1 |
| АНИЧКИН В.В | |||
| и др | |||
| Метод закрытия пекторальным лоскутом фронто-латерального пострезекционного дефекта у пациентов, страдающих раком орофарингеальной области | |||
| Гомель, 2012, с.8-15 | |||
| WOO SHIK JEONG et al | |||
| Oral and Oropharyngeal Reconstruction with a Free Flap | |||
| Archives of Craniofacial Surgery, 2016, vol 17, No 2, 45-50. | |||
Авторы
Даты
2019-10-29—Публикация
2019-05-23—Подача