Область техники
Изобретение относится к медицине, а именно к абдоминальной хирургии и урологии, и может быть использовано при хирургическом лечении протяженных стриктур верхней трети мочеточника при отсутствии возможности создания уретерокаликоанастомоза / уретеропиелоанастомоза / илеопиелоанастомоза, связанных с выраженным поствоспалительным, склерозирующим изменением лоханки; нейромышечной дисплазей мочеточника, лоханочно-мочеточникового сегмента, лоханки; внутрипочечным вариантом строения лоханки в сочетании с ее малым размером. Проведение хирургического лечения протяженной стриктуры мочеточника с сохранением почки и формированием анастомоза имеет крайне важное значение, так как ранее единственным способом решения этой проблемы была нефрэктомия.
Уровень техники
Стриктура мочеточника - аномальное сужение диаметра мочеточника, при котором происходят фиброзно-склеротические изменения, затрагивающие подслизистый, мышечный и наружный слои стенки мочеточника, приводящие к нарушению нормальной функции (пассажа мочи) мочеточника - его полной или частичной проходимости.
Стриктуры могут возникать в разных отделах мочеточника и иметь различную протяженность. Говоря о протяженных стриктурах верхней трети мочеточника, основными причинами образования являются последствия травмы, нарушения целостности мочеточника в верхней трети и лоханки почки. Уровень протяженности стриктуры прямо пропорционален тяжести травмы стенки мочеточника и лоханки вследствие формирования зоны ишемии и последующего замещения фиброзной соединительной тканью (рубец/стриктура). Единственными вариантами восстановления функции пассажа мочи из почки в мочевой пузырь являются ряд хирургических методик:
1. Создание анастомоза между здоровой тканью мочеточника и здоровой тканью лоханки. Реконструкция протяженных стриктур с применением собственных неизмененных отделов мочевых путей является наиболее предпочтительным и физиологичным вариантом восстановления их проходимости. Однако, учитывая генез заболевания, данный вариант хирургического лечения малоэффективен по причине отсутствия достаточного размера здоровой ткани лоханки и мочеточника, что в последующем может привести к несостоятельности анастомоза.
Когда дефекты мочеточников настолько велики, что их невозможно восстановить с помощью собственных неизмененных тканей мочевых путей, приходится прибегать к другим методам реконструкции, позволяющим заместить их утраченные участки.
2. Использование аутотрансплантатов (изоперистальтическая кишечная пластика мочеточника). Вариант кишечной пластики является предпочтительным, так как это единственный вариант восстановления проходимости и сократительной способности (необходимой для продвижения мочи). При протяженных стриктурах мочеточника применяют частичную или полную кишечную пластику мочеточника, при которой его суженную часть замещают кишечным сегментом тонкой кишки/ аппендикулярным отростком/ крайней редко сегментом толстой кишки. Аппендикулярный отросток возможно использовать только при его наличии, достаточной протяженности и в случае стриктуры правого мочеточника. Толстокишечный сегмент в сравнении с тонкокишечным сегментом менее предпочтителен ввиду большого количества послеоперационных осложнений.
Учитывая генез заболевания, при данной патологии вариант анастомоза с лоханкой почки маловероятен по причине недостаточного размера «здоровой» ткани лоханки почки (каждый случай индивидуален), поэтому в качестве возможных вариантов рассматривалась хирургическая методика с созданием анастомоза с «обнаженной» чашечкой почки (как правило, используется нижняя группа чашечек).
Из уровня техники известен способ наложения уретерокаликоанастомоза (Патент RU 2467702), включающий отсечение мочеточника от лоханки в пределах здоровых тканей и плоскостную резекцию нижнего полюса почки. При этом по периметру почки накладывают армирующие П-образные швы через капсулу, паренхиму и стенку чашки почки, затем сшивают чашку и мочеточник с захватом наложенных ранее П-образных швов, которые служат опорой для наложения уретерокаликоанастомоза, после чего зону образованного анастомоза дополнительно укрывают свободным лоскутом капсулы почки, оставшимся после резекции нижнего полюса почки, путем фиксации краев капсулы к серозному покрову мочеточника отдельными узловыми швами.
Известен также способ лапароскопического уретерокаликоанастомоза при протяженной рецидивной стриктуре пиелоуретерального сегмента (Комяков Б.К., Гулиев Б.Г., Аль Аттар Т.Х. Лапароскопический уретерокаликоанастомоз при протяженной рецидивной стриктуре пиелоуретерального сегмента справа. Вестник урологии. 2017; 5(3):87-94.). Данный способ аналогичен предыдущему, за исключением выполнения оперативного вмешательства лапароскопическим доступом.
Недостатком данных способов является строгая зависимость выполнения операции от протяженности стриктуры мочеточника. Так как протяженные стриктуры образуются в следствие травматического агента, то процесс фиброза будет не только в области мочеточника и лоханки, а также в области окружающих тканей (по причине уриномы, гематомы и др.). Соответственно, использование оставшейся здоровой ткани мочеточника в большинстве случаев будет недостаточно для формирования адекватного анастомоза. Однако использование здоровой ткани мочеточника (отсутствие рубцового процессе в окружающих тканях, возможность мобилизации почки и смещение ее ниже типичного расположения и др.), при наличии данной возможности, является наилучшим вариантом.
Известен способ хирургического лечения протяженных стриктур тазового отдела мочеточников путем замещения дефекта червеобразным отростком с сохранением сосудисто-нервной структуры брыжейки и резекцией верхушки аппендикса (Патент RU 2308893). Согласно способу червеобразный отросток резецируют вместе с сегментом слепой кишки диаметром 10-15 мм с последующим ушиванием раны, в стенке мочевого пузыря внутрибрюшинно делают отверстие не менее 10 мм в диаметре и в него по типу конец-в-бок имплантируют полученный сегмент слепой кишки с червеобразным отростком, а дистальный конец отростка резецируют и анастомозируют по типу конец-в-конец с мочеточником, предварительно отсеченным на расстоянии не менее 4 см от границы стриктуры.
В случаях, где совершение уретерокаликоанастомоза («здоровая» ткань мочеточника с «обнаженной» чашечкой почки) или уретеропиелоанастомоза («здоровая» ткань мочеточника с лоханкой почки) не представляется возможным, как правило, осуществляют открытое оперативное вмешательство по тотальному замещению мочеточника с илеокаликостомией.
Наиболее близким к предлагаемому решению является способ тотального замещения мочеточника сегментом тонкого кишечника (Патент RU 2210327), заключающийся в том, что производят резекцию нижнего сегмента почки для обнажения просвета чашечек, мобилизуют петлю подвздошного отдела тонкого кишечника, располагают ее изоперистальтически, на всем протяжении трансплантата устанавливают фенестрированный дренаж выше уровня кишечно-почечного анастомоза, который накладывают за капсулу почки.
Недостатками данного способа могут являться риск несостоятельности илеокаликоанастомоза за счет повышенного натяжения кишечного сегмента, недостаточного количества швов (1 ряд швов) при формировании илеокаликоанастомоза, повышенная травматизация тканей во время оперативного вмешательства, а также отрицательные последствия, связанные с открытым оперативным вмешательством (длительное восстановление после оперативного лечения и др.).
Технической проблемой, на решение которой направлено настоящее изобретение, является разработка способа хирургического лечения протяженных стриктур верхней трети мочеточника, обеспечивающего снижение хирургической травмы тканей, а также снижение рисков развития таких осложнений, как несостоятельность илеокаликоанастомоза за счет уменьшения натяжения тканей и формирования лапароскопическим доступом двух рядов непрерывных швов (в сочетании с армированием второго ряда швов пластиковыми клипсами).
Техническим результатом является снижение риска несостоятельности илеокаликоанастомоза и, как следствие, развития его стеноза и формирования гидронефротической трансформации, ведущей к снижению функции почки, а также развития таких осложнений как мочевой затек, забрюшинная флегмона, перитонит. Кроме того, за счет снижения хирургической травмы тканей при выполнении оперативного лечения предлагаемым способом значительно сокращается количество дней реабилитации пациента в послеоперационном периоде.
Технический результат достигается за счет разработки способа лапароскопического хирургического лечения протяженной стриктуры верхней трети мочеточника при наличии ишемических нарушений в тканях лоханки почки, включающего установку троакаров для визуализации области правой или левой почки, восходящего или нисходящего отдела ободочной кишки для правой или левой почки, соответственно, и малого таза; мобилизацию изгиба восходящего или нисходящего отдела толстого кишечника для правой или левой почки, соответственно, с визуализацией фасции Герота и передней поверхности почки, мобилизацию двенадцатиперстной кишки по Кохеру для правой почки, мобилизацию почечной ножки, мобилизацию нижней полой вены для правой почки или аорты - для левой, выделение почечной артерии и вены оперируемой почки, мобилизацию нижнего сегмента оперируемой почки со всех сторон; введение красящего вещества в полость чашечно-лоханочной системы оперируемой почки; резекцию и иссечение нижнего полюса оперируемой почки до вскрытия расширенной нижней группы чашечек или нижней чашечки и поступления красящего вещества в брюшную полость с последующим наложением гемостатических прецизионных швов на сосуды паренхимы резецированной почки; измерение расстояния от нижнего сегмента почки до мочевого пузыря с последующей резекцией сегмента тонкой кишки с сохраненной брыжейкой длиной, соответствующей измеренному расстоянию, с отступом от илеоцекального угла на 35-40 см; формирование межкишечного анастомоза по типу «бок в бок»; мобилизацию брыжейки резецированного сегмента кишки под углом 90°; формирование тоннеля в брыжейке восходящего или нисходящего отдела ободочной кишки ближе к печеночному правому углу или селезеночному левому углу для правой или левой почки, соответственно, с последующим проведением через него резецированного кишечного сегмента на собственной брыжейке в забрюшинное пространство к нижнему сегменту почки; формирование илеокаликоанастомоза между кишечным сегментом и расширенной нижней чашечкой оперируемой почки двумя непрерывными рядами швов, при этом первый ряд швов выполняют с шагом не более 2 мм с захватом стенки кишки и слизистой чашечки почки, формирование второго ряда швов осуществляют между стенкой кишечного сегмента и паренхимой с капсулой почки начиная с захвата стенки кишки на расстоянии 5-10 мм от предыдущего шва, последующим захватом паренхимы с капсулой почки и армированием шва пластиковыми клипсами с замком на каждом выколе иглы из почки с шагом шва не более 5 мм; формирование илеовезикоанастомоза через все слои мочевого пузыря и сегмента кишки непрерывным швом; удаление троакаров с последующим ушиванием портов.
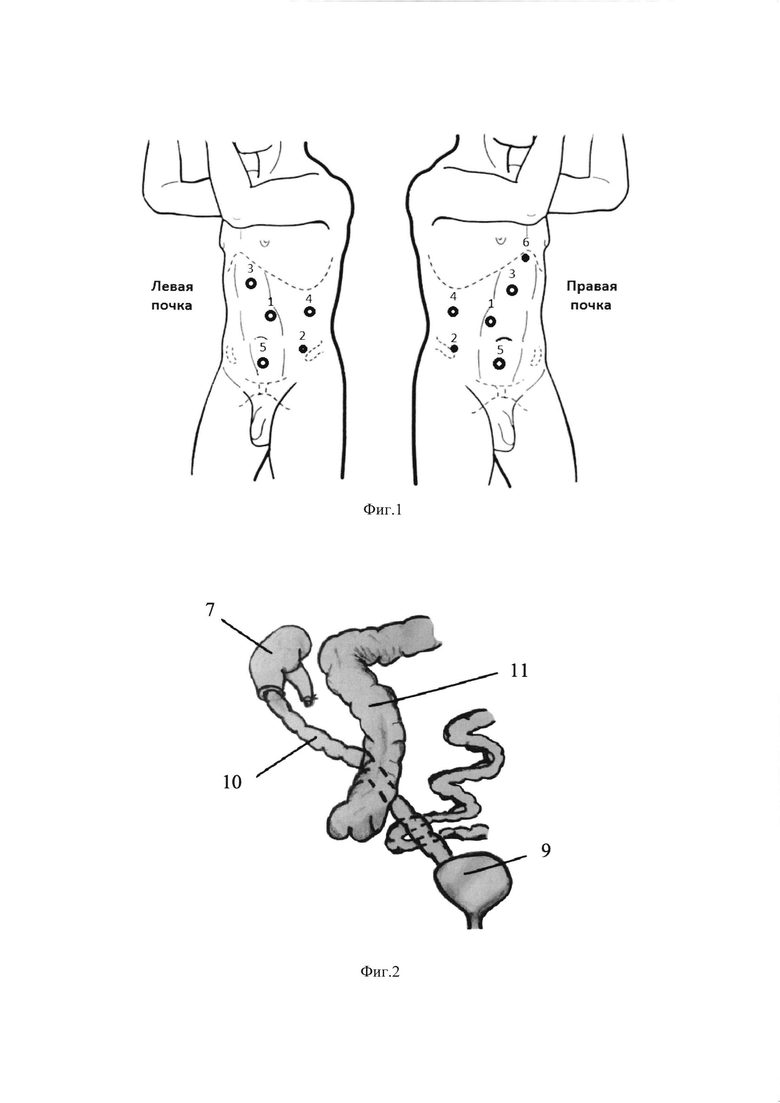
При этом для визуализации области правой почки, восходящего отдела ободочной кишки и малого таза, троакары устанавливают по схеме, в соответствии с которой 10 мм троакар устанавливают в брюшной полости справа в мезогастрии, 5 мм троакар - в правой подвздошной области, 12 мм троакар - в эпигастральной области, 5 мм троакар - под мечевидным отростком, 10 мм троакар - над лоном, 10 мм троакар - в правой боковой области. Для визуализации области левой почки, нисходящего отдела ободочной кишки и малого таза, троакары устанавливают по схеме, в соответствии с которой 10 мм троакар устанавливают в брюшной полости слева в мезогастрии, 5 мм троакар - в левой подвздошной области, 12 мм троакар - в эпигастральной области, 10 мм троакар - над лоном, 10 мм троакар - в левой боковой области.
Для уменьшения натяжения тканей осуществляют проведение резецированного кишечного сегмента на собственной брыжейке через брыжейку восходящей или нисходящей ободочной кишки к нижнему полюсу правой или левой почки, соответственно, при этом для придания жесткой фиксации самого анастомоза используют армирование шва клипсами для избежания прорезывания тканей. Выполнение операции описанным способом позволяет снизить оперативную травму.
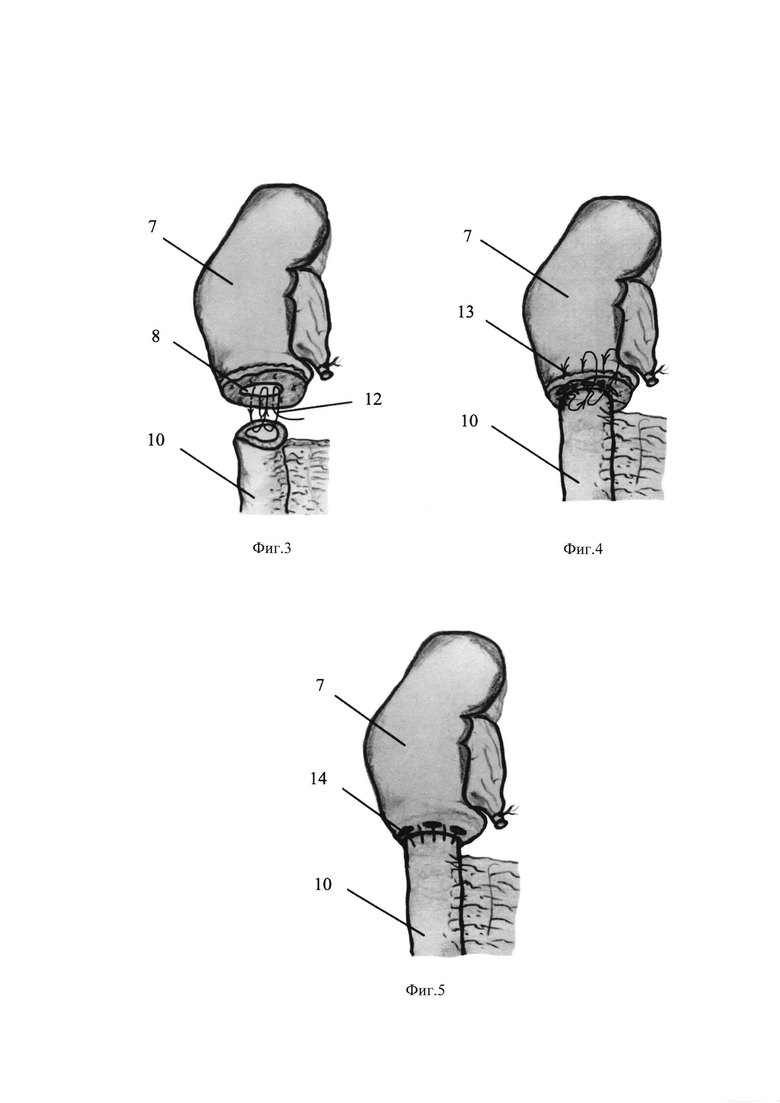
Изобретение поясняется иллюстрациями, где на Фиг. 1 представлены схемы расположения троакаров при выполнении операции на левой и правой почке, на Фиг. 2 -схема проведения кишечного сегмента через брыжейку восходящей ободочной кишки к нижнему полюсу правой почки; на Фиг. 3, 4, 5 - этапы формирования илеокаликоанастомоза.
Позициями на чертежах обозначены: 1 - троакар 10 мм, установленный в брюшной полости справа в мезогастрии, для правой почки, или в брюшной полости слева в мезогастрии, для левой почки (оптика); 2 - троакар 5 мм, установленный в правой подвздошной области, для правой почки, или в левой подвздошной области, для левой почки; 3 - троакар 12 мм, установленный в эпигастральной области; 4 - троакар 10 мм, установленный в правой боковой области, для правой почки, или в левой боковой области, для левой почки; 5 - троакар 10 мм, установленный над лоном (посередине надлобковой области); 6 - троакар 5 мм, установленный под мечевидным отростком; 7 - правая почка; 8 - расширенная нижняя чашечка оперируемой почки; 9 - мочевой пузырь; 10 - резецированный сегмент тонкой кишки (кишечный сегмент) с брыжейкой; 11 - восходящий отдел ободочной кишки; 12 - первый ряд швов при формировании илеокаликоанастомоза; 13 - второй ряд швов при формировании илеокаликоанастомоза; 14 - клипсы, армирующие второй ряд швов между стенкой кишечного сегмента и паренхимой с капсулой почки.
Осуществление изобретения
Ниже приведено подробное описание способа осуществления изобретения при выполнении оперативного вмешательства на правой почке. При выполнении операции на левой почке производят зеркально-симметричные действия, очевидные для специалиста в данной области техники.
Предварительно, всем пациентам с установленным диагнозом «протяженная стриктура мочеточника», осуществляют дренирование почки путем наложения нефростомы.
Перед планированием пластической операции по восстановлению пассажа мочи из почки в мочевой пузырь проводят тщательную санацию верхних мочевых путей согласно посеву мочи. За сутки до операции производят подготовку кишечника.
Для проведения операции пациента размещают на операционном столе в положении, обеспечивающем исключение позиционного сдавления, образования пролежней и профилактику плекситов. Для этого пациента размещают в положении на спине с приподнятой 10-см валиком правой половины спины (при операции на правой почке) по лопаточной линии под углом в 30 градусов (валик расположен вдоль тела). Ноги пациента раздвигают на 30-40 градусов (в зависимости от конституции тела) для возможности интраоперационного доступа к промежности, правую ногу располагают на 20-25 градусов выше левой. При этом левая рука пациента приведена к телу, правая рука отведена медиально на телескопической подставке (положение руки максимально приближено к физиологическому, благодаря телескопической подставке), что имеет большое значения для профилактики плекситов. Проекция области оперативного вмешательства на переднюю брюшную стенку: медиально - белая линия живота, латеральная точка - область установки нефростомического дренажа, сверху - нижний край XII ребра, снизу - линия, проведенная между передними верхними отростками подвздошной кости. Для планирования лапароскопической операции требуется установка троакаров в строго определенных точках, для создания максимально возможной визуализации области правой почки, восходящего отдела подвздошной кишки и малого таза. Справа в мезогастрии (Фиг. 1) умбиликально или параумбиликально (при выраженном подкожно-жировом слое установка троакара может быть смещена до 3-4 см латеральнее и выше) выполняют разрез кожи, в брюшную полость вводят 10 мм троакар 1 (ассистент оптический (оптика)). Далее устанавливают еще 4 троакара: 5 мм троакар 2 - в правой подвздошной области, 12 мм троакар 3 - в эпигастральной области, 10 мм троакар 4 - в правой боковой области, 10 мм троакар 5 - над лоном, а также дополнительный 5 мм троакар 6 - под мечевидным отростком для осуществления пассивной тракции печени зажимом, закрепленным за диафрагму (Фиг. 1).
Далее хирург осуществляет работу (с первого по пятый этапы) из троакаров 3 и 4, троакара 1 (оптика) и троакара 2 либо 5.
После проведения лапароскопии первым этапом производят оценку возможности проведения планируемой операции. Вторым этапом производят максимально возможную мобилизацию всех анатомических структур: мобилизацию изгиба восходящего отдела толстого кишечника для визуализации фасции Герота и передней поверхности правой почки; мобилизацию двенадцатиперстной кишки по Кохеру; производят мобилизацию правой почечной ножки; мобилизуют нижнюю полую вену; выделяют почечную артерию и вену оперируемой почки; мобилизуют нижний сегмент оперируемой почки со всех сторон. Третьим этапом производят подготовку к проведению резекции почки: для лучшей визуализации анатомических структур почки вводят в нефростомический дренаж 10-12 мл красящего вещества (индикорамин) в полость чашечно-лоханочной системы (ЧЛС) оперируемой почки и пережимают нефростомический дренаж; вводят в брюшную полость рассасывающуюся плетеную нить 3\0 для создания в будущем гемостатических швов; вводят 2-3 салфетки в брюшную полость; накладывают сосудистые зажимы типа «бульдог» на артерию и вену оперируемой почки. Рекомендованное время ишемии данного этапа должно составлять менее 20 минут. Четвертым этапом выполняют резекцию и иссечение нижнего полюса оперируемой почки 7 холодными ножницами до вскрытия расширенной нижней группы чашечек или нижней чашечки 8 и поступления красящего вещества в брюшную полость (индигокармина). Пятым этапом накладывают гемостатические прецизионные швы на сосуды паренхимы резецированной почки и снимают зажимы с почечной артерии и вены. Затем по потребности проводят остановку кровотечения из дефекта паренхимы путем точечной биполярной коагуляции. По нефростомическому дренажу проводят металлическую струну в чашечно-лоханочную систему почки и далее через вскрытую чашечку нижнего сегмента в брюшную полость и нефростому удаляют.Для создания уверенного гемостаза область резецированного сегмента почки туго тампонируют ранее введенной в брюшную полость салфеткой.
Далее хирург осуществляет работу (с шестого по восьмой этапы) из троакаров 3 и 5, троакара 1 (оптика) и троакары 4 либо 6.
Шестым этапом измеряют расстояние от нижнего сегмента почки 7 до мочевого пузыря 9 (расстояние отмечается на лапароскопических инструментах). Затем требуемый размер сегмента тонкой кишки, соответствующий измеренному расстоянию, резецируют при помощи линейного сшивающего аппарата (60 см кассета, высота скобок 3,5 мм), отходя 35-40 см от илеоцекального угла. Формируют межкишечный анастомоз по типу «бок в бок» с помощью линейного сшивающего аппарата. Укрепляют кишечный шов непрерывным интрокорпоральным швом рассасывающейся плетеной нитью размером 3\0 игла 1\2. Затем производят мобилизацию (удлинение) брыжейки резецированного сегмента кишки строго под 90 градусов для предотвращения повреждения сосудистых аркад (рассечение брыжейки вдоль основных артериальных стволов).
Седьмым этапом без повреждения артериальных сосудов формируют тоннель холодными ножницами и методом тупой диссекции (без применения электрической энергии) в брыжейке восходящего отдела ободочной кишки 11 ближе к печеночному углу (правому углу) и проводят через него резецированный кишечный сегмент 10 на собственной брыжейке в забрюшинное пространство к нижнему сегменту правой почки 7 (Фиг 2).
Восьмым этапом производят подготовку кишечного сегмента 10 к созданию илеокаликоанастомоза: производят вскрытие просвета резецированной кишки до 2 см с резекцией аппаратного шва для формирования широкого анастомоза; проводят трубку из поливинилхлорида диаметром СН 16 по струне в чашечно-лоханочную систему, а затем в ближайший отдел кишечного сегмента (на 1\3 кишечного сегмента); в брюшную полость через 12 мм троакар 3 помещают дополнительно 2 монофиламентные самофиксирующиеся нити (игла 5\8, длина 23 см) в брюшную полость; накладывают сосудистые зажимы типа «бульдог» на артерию и вену оперируемой почки для профилактики кровотечения, время ишемии не более 15 минут.
Далее на девятом этапе хирург осуществляет работу из троакаров 3 и 4, троакара 1 (оптика) и троакар 2 либо 5 (Фиг. 1). Девятым этапом выполняют илеокаликоанастомоз между кишечным сегментом 10 и расширенной нижней чашечкой 8 оперируемой почки 7 монофиламентной самофиксирующейся нитью игла 5\8 длинна 23 см: шаг шва не более 2 мм, непрерывный шов 12 (Фиг 3). Затем накладывают второй ряд швов 13 между стенкой кишечного сегмента (отступя 5-10 мм от предыдущего шва) и паренхимой с капсулой почки с одновременным армированием (укреплением) шва пластиковыми клипсами 14 с замком на каждом выколе иглы из почки: шаг шва 5 мм (Фиг 4, 5). По завершению полуокружности снимают сосудистые зажимы типа «бульдог» с артерии и вены оперируемой почки 7. Завершают анастомоз формированием второй полуокружности, параллельно выполняя гемостаз (каждый выкол из почки также армируют пластиковой клипсой с замком). Клипсы накладывают на нить под прямым углом с помощью эндоскопического клипатора.
На заключительном, десятом этапе, работа хирурга осуществляется из троакаров 4 и 5, троакара 1 (оптика) и троакара 3. Десятым этапом выполняют разрез стенки мочевого пузыря 9 при помощи ультразвукового скальпеля, вскрытие просвета до 2 см кишечного сегмента 10 с резекцией аппаратного шва и затем формируют илеовезикоанастомоз через все слои мочевого пузыря и кишки непрерывным швом, монофиламентной самофиксирующейся нитью игла 5\8 длина 23 см. Окончание операции: удаляют салфетки, клипсы, затем устанавливают страховые дренажи из поливинилхлорида в область илеовезикоанастомоза, илеокаликоанастомоза, кишечного анастомоза. Удаляют троакары под контролем зрения. Ушивают порты из-под 10 и 12 мм троакаров: брюшину и апоневроз ушивают при помощи инструмента для ушивания троакарных ран.
Клинический пример
Больной Г., 48 лет. Диагноз: Гидронефроз справа. Протяженная стриктура (облитерация) верхней трети правого мочеточника (04.2018 - пиелолитотомия, пластика лоханочно-мочеточникового сегмента, несостоятельность анастомоза). Нефростома справа. Выполнена операция: Лапароскопическая полная изоперистальтическая пластика правого мочеточника сегментом тонкой кишки, калико-илеоанастомоз.
В апреле 2018 г. было проведено плановое оперативное вмешательство по месту жительства: чрескожная пункционная нефролитолапаксия справа по поводу крупного камня лоханки правой почки, выполнена конверсия, люмботомимя, пиелолитотомия, затем интраоперационно у пациента выявлена стриктура лоханочно-мочеточникового сегмента (ЛМС) - выполнена пластика ЛМС справа. На 3 сутки после операции по страховому дренажу поступление большого количества прозрачной мочи. Проведено обследование, включая компьютерную томографию забрюшинного пространства с контрастированием, ретроградную уретерографию. Установлен диагноз - несостоятельность анастомоза, протяженная стриктура верхней трети мочеточника. Проведена чрескожная пункционная нефростомия справа. В сентябре 2018 года пациент поступает для прохождения планового оперативного лечения. Нефростомический дренаж функционирует адекватно, до 1100 мл светлой мочи в сутки.
Предоперационное обследование: Эзофагогастродуоденоскопия от 07.09.2018: Эритематозный умеренно выраженный гастродуоденит. КТ брюшной полости с КУ от 28.08.2018: Умеренное уплотнение содержимого желчного пузыря, незначительное увеличение селезенки, умеренное расширение воротной вены. Нефростома справа. Признаки пиелонефрита, преимущественно в верхних отделах правой почки. Киста средней трети правой почки до 1 см. Отсутствие контрастирования правого мочеточника. Конкремент чашки нижней трети левой почки до 6 мм. Лимфоаденопатия паракавальных лимфоузлов (в области почечных сосудов справа). Гиперплазия предстательной железы. Нефросцинтиграфия от 16.08.2018: Вклад правой почки 33%. УЗДГ вен нижних конечностей от 07.09.2018: Проходимость сосудов не нарушена. Посев мочи от 31.08.2018 (из нефростомы): Enterococcus faecalis 10*2 - без резистентности к антибматериальным препаратам, из мочевого пузыря без роста бактерий. Заранее была проведена тщательная антибактериальная санация.
По заключению консилиума пациенту проведена операция: Лапароскопическая полная изоперистальтическая пластика правого мочеточника сегментом тонкой кишки, калико-илеоанастомоз.
Пациент в положении на левом боку с валиком под правой половиной тела. Справа в мезогастрии отступя 3-4 см латеральнее и 2-3 см выше пупочного кольца произведен разрез кожи, в брюшную полость введен 10 мм троакар. Дополнительно установлены еще 4 порта: в правой подвздошной области, в эпигастральной области, под мечевидным отростком, по латеральному краю прямой мышцы живота справа.
В течение хода операции, для создания лучшей визуализации менялось положение пациента на столе (наклоны стола направо-налево, положение Фовлера - положение Тренделенбурга). Изгиб восходящего отдела толстого кишечника мобилизован, отведен медиально. Произведена мобилизация двенадцатиперстной кишки по Кохеру и нижней полой вены в области впадения в нее правой почечной вены. Тотчас за веной под ее нижним краем выделена почечная артерия. Работа на сосудах производилась «холодными» ножницами и «тупой» диссекцией. Мобилизован нижний сегмент правой почки. Через ранее установленный нефростомический дренаж введено до 10 мл индикорамина в полость ЧЛС правой почки, нефростомический дренаж пережат. В условиях тепловой ишемии (наложена клипса «Эндобульдог» на правую почечную артерию) выполнена резекция и иссечение нижнего полюса до обнажения и вскрытия расширенной нижней чашки и поступления индигокармина. Гемостаз сосудов паренхимы единичными швами, 5 мм пластиковыми клипсами с замком, биполярной коагуляцией без воздействия на ЧЛС. В нефростому введена жесткая струна, нефростома удалена. Струна захвачена зажимом через шейку нижнего бокала и проведена в брюшную полость. Тампонада резецированного сегмента салфеткой. «Эндобульдог» с артерии снят.Время ишемии 20 минут.
Следующим этапом выполнен забор кишечного сегмента. В 35-40 см от илеоцекального угла выделен кишечный сегмент длиной 25 см. При помощи сшивающего аппарата ENDO GIA™ Universal и синих кассет Endo GIA™ Universal Roticulator™ выполнена резекция сегмента с дальнейшим формированием межкишечного анастомоза "бок в бок". Аппаратный шов кишечного анастомоза укреплен интракорпорально рассасывающейся плетеной нитью 3/0.
Далее кишечный сегмент на выделенной заранее без признаков ишемии брыжейке проведен под брыжейкой правого изгиба толстой кишки в забрюшинное пространство. Сегмент расположен изоперистальтически, в дистальном конце сегмента выполнен продольный разрез 20 мм, на проксимальном конце кишечного сегмента сформировано окно до 2 см. Предварительно по струне в ЧЛС почки и далее в кишечный сегмент с целью интубации анастомоза проведена нефро-уретеростома примерно до середины неомочеточника (катетер Нелатона №16 Сн с множеством перфораций по всей длине), фиксирован к коже. Вновь выполнена тепловая ишемия (наложен «Эндобульдог» на правую почечную артерию).
Выполнен анастомоз между кишечным сегментом и расширенной нижней чашкой. Шов непрерывный при использовании монофиламентной самофиксирующейся нити (игла 1/2, толщина 00, длина 30 см). Наложены два ряда непрерывных швов: 1 ряд - между слизистой чашечки почки и стенкой кишки, 2 ряд - укрепляющий, герметизирующий, гемостатический шов между стенкой кишки и паренхимой с плотной рубцовой капсулой почки и армированием (укреплением) каждого выкола из паренхимы и капсулы почки пластиковыми клипсами с замком. «Эндобульдог» снят с артерии (конец ишемии, время ишемии 15 минут).
В нефростому и неомочеточник под давлением введен индигокармин 20 мл -герметично. Непрерывным швом при использовании монофиламентной самофиксирующейся нити (игла 1/2, толщина 00, длина 30 см) сформирован илеовезикоанастомоз, диаметр анастомоза 15-20 мм. Мочевой пузырь раздут на 350 мл - герметично. Показаний для полной интубации неомочеточника нет. Контроль гемостаза -сухо.
Установлены страховые ПВХ дренажи через латеральные порты в забрюшинное пространство под калико-илеоанастомоз и далее под печень и в малый таз. Контроль гемостаза, салфеток, инструментов. Троакары удалены под контролем зрения. Десуфляция. Послойные швы на раны, внутрикожные швы. Асептические повязки.
Продолжительность вмешательства составила 360 минут (дополнительно 30 минут «остановка безопасности» - десуфляция троакаров, снижение давления в брюшной полости для профилактики гемодинамических нарушений у пациента в связи с длительным карбоксиперитонеумом) при кровопотере менее 250 мл. Пациент активизирован в первые послеоперационные сутки. Тогда же восстановилась кишечная перистальтика. Страховой дренаж из-под печени удален на 2 сутки после операции, страховой дренаж из области илеокаликоанастомоза удален на 3 сутки после операции, страховой дренаж из области малого таза удален на 4 сутки после операции. Самостоятельный стул - на четвертый день (с учетом проведения прокинетической терапии). Проводилась посиндромная терапия, профилактика инфекционных и тромбоэмболических осложнений. Уретральный катетер удален на 7 сутки после операции.
Продолжительность послеоперационного стационарного пребывания больного составила 7 койко-дней.
Нефростомический интубатор удален амбулаторно через 6 недель после операции во время проведения антеградной пиелоилеографии (пассаж контрастного вещества до мочевого пузыря без признаков затека контрастного вещества).
По данным томографии, проведенной спустя 3 месяца после операции, функция почек сохранена, своевременна и адекватна. Спустя 6 месяцев после операции, по данным томографии, функция почек сохранена, своевременна и адекватна.
Таким образом, предлагаемый способ обеспечивает безопасность, прецизионность, адекватную визуализацию и гарантию герметичности созданного анастомоза за счет уменьшения натяжения и армирования шва клипсами. За счет большого количества точек фиксации и отсутствия фактора натяжения тканей, способ обеспечивает надежный илеокаликоанастомоз. Снижение хирургической травмы тканей при выполнении оперативного лечения предлагаемым способом значительно сокращается количество дней реабилитации пациента в послеоперационном периоде.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ оперативного лечения уротелиальной карциномы средней трети левого мочеточника | 2018 |
|
RU2678178C1 |
| СПОСОБ ВЫБОРА ТАКТИКИ ЭКЗЕНТЕРАЦИИ МАЛОГО ТАЗА | 2023 |
|
RU2808914C1 |
| Способ формирования лоханочно-кишечного анастомоза | 2024 |
|
RU2836361C1 |
| Способ проведения лапароскопической тотальной илеоуретеропластики у пациентов с протяжённой стриктурой мочеточника | 2021 |
|
RU2770606C1 |
| СПОСОБ ТОТАЛЬНОГО ЗАМЕЩЕНИЯ МОЧЕТОЧНИКА С ИЛЕОКАЛИКОСТОМИЕЙ | 2002 |
|
RU2210327C1 |
| СПОСОБ НАЛОЖЕНИЯ УРЕТЕРОКАЛИКОАНАСТОМОЗА | 2011 |
|
RU2467702C1 |
| МОДЕЛЬ ДЛЯ ОТРАБОТКИ НАВЫКА ВЫПОЛНЕНИЯ ЛАПАРОСКОПИЧЕСКОГО РЕЗЕКЦИОННОГО УРЕТЕРОПИЕЛОАНАСТОМОЗА И СПОСОБ ЕЕ ФОРМИРОВАНИЯ | 2020 |
|
RU2743969C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОЙ РАДИКАЛЬНОЙ НЕФРЭКТОМИИ С ТРОМБЭКТОМИЕЙ ИЗ НИЖНЕЙ ПОЛОЙ ВЕНЫ | 2018 |
|
RU2682597C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПРОТЯЖЕННЫХ СТРИКТУР И ОБЛИТЕРАЦИЙ СРЕДНЕЙ ТРЕТИ МОЧЕТОЧНИКА | 2020 |
|
RU2736906C1 |
| Способ лапароскопической цекоаппендикуляропластики при протяженной структуре проксимального отдела мочеточника | 2024 |
|
RU2829267C1 |
Изобретение относится к медицине, а именно к абдоминальной хирургии и урологии. Устанавливают троакары для визуализации области правой или левой почки, восходящего или нисходящего отдела ободочной кишки для правой или левой почки, соответственно, и малого таза. Проводят мобилизацию изгиба восходящего или нисходящего отдела толстого кишечника для правой или левой почки, соответственно, с визуализацией фасции Герота и передней поверхности почки. Затем проводят мобилизацию двенадцатиперстной кишки по Кохеру для правой почки, мобилизацию почечной ножки, мобилизацию нижней полой вены для правой почки или аорты - для левой. Выделяют почечную артерию и вену оперируемой почки. Проводят мобилизацию нижнего сегмента оперируемой почки со всех сторон. Вводят красящее вещество в полость чашечно-лоханочной системы оперируемой почки. Проводят резекцию и иссечение нижнего полюса оперируемой почки до вскрытия расширенной нижней группы чашечек или нижней чашечки и поступления красящего вещества в брюшную полость с последующим наложением гемостатических прецизионных швов на сосуды паренхимы резецированной почки. Измеряют расстояние от нижнего сегмента почки до мочевого пузыря с последующей резекцией сегмента тонкой кишки с сохраненной брыжейкой длиной, соответствующей измеренному расстоянию, с отступом от илеоцекального угла на 35-40 см. Формируют межкишечный анастомоз по типу «бок в бок». Проводят мобилизацию брыжейки резецированного сегмента кишки под углом 90°. Формируют тоннель в брыжейке восходящего или нисходящего отдела ободочной кишки ближе к печеночному правому углу или селезеночному левому углу для правой или левой почки, соответственно, с последующим проведением через него резецированного кишечного сегмента на собственной брыжейке в забрюшинное пространство к нижнему сегменту почки. Формируют илеокаликоанастомоз между кишечным сегментом и расширенной нижней чашечкой оперируемой почки двумя непрерывными рядами швов. При этом первый ряд швов выполняют с шагом не более 2 мм с захватом стенки кишки и слизистой чашечки почки. Осуществляют формирование второго ряда швов между стенкой кишечного сегмента и паренхимой с капсулой почки, начиная с захвата стенки кишки на расстоянии 5-10 мм от предыдущего шва, последующим захватом паренхимы с капсулой почки и армированием шва пластиковыми клипсами с замком на каждом выколе иглы из почки с шагом шва не более 5 мм. Формируют илеовезикоанастомоз через все слои мочевого пузыря и сегмента кишки непрерывным швом. Удаляют троакары с последующим ушиванием портов. Способ позволяет снизить риск несостоятельности илеокаликоанастомоза и, как следствие, развития его стеноза и формирования гидронефротической трансформации, ведущей к снижению функции почки, а также развития таких осложнений как мочевой затек, забрюшинная флегмона, перитонит. 1 з.п. ф-лы, 1 пр., 5 ил.
1. Способ лапароскопического лечения протяженной стриктуры верхней трети мочеточника при наличии ишемических нарушений в тканях лоханки почки, включающий:
установку троакаров для визуализации области правой или левой почки, восходящего или нисходящего отдела ободочной кишки для правой или левой почки, соответственно, и малого таза,
мобилизацию изгиба восходящего или нисходящего отдела толстого кишечника для правой или левой почки, соответственно, с визуализацией фасции Герота и передней поверхности почки, мобилизацию двенадцатиперстной кишки по Кохеру для правой почки, мобилизацию почечной ножки, мобилизацию нижней полой вены для правой почки или аорты - для левой, выделение почечной артерии и вены оперируемой почки, мобилизацию нижнего сегмента оперируемой почки со всех сторон;
введение красящего вещества в полость чашечно-лоханочной системы оперируемой почки;
резекцию и иссечение нижнего полюса оперируемой почки до вскрытия расширенной нижней группы чашечек или нижней чашечки и поступления красящего вещества в брюшную полость с последующим наложением гемостатических прецизионных швов на сосуды паренхимы резецированной почки;
измерение расстояния от нижнего сегмента почки до мочевого пузыря с последующей резекцией сегмента тонкой кишки с сохраненной брыжейкой длиной, соответствующей измеренному расстоянию, с отступом от илеоцекального угла на 35-40 см;
формирование межкишечного анастомоза по типу «бок в бок», мобилизацию брыжейки резецированного сегмента кишки под углом 90°;
формирование тоннеля в брыжейке восходящего или нисходящего отдела ободочной кишки ближе к печеночному правому углу или селезеночному левому углу для правой или левой почки, соответственно, с последующим проведением через него резецированного кишечного сегмента на собственной брыжейке в забрюшинное пространство к нижнему сегменту почки;
формирование илеокаликоанастомоза между кишечным сегментом и расширенной нижней чашечкой оперируемой почки двумя непрерывными рядами швов, при этом первый ряд швов выполняют с шагом не более 2 мм с захватом стенки кишки и слизистой чашечки почки, формирование второго ряда швов осуществляют между стенкой кишечного сегмента и паренхимой с капсулой почки, начиная с захвата стенки кишки на расстоянии 5-10 мм от предыдущего шва, последующим захватом паренхимы с капсулой почки и армированием шва пластиковыми клипсами с замком на каждом выколе иглы из почки с шагом шва не более 5 мм;
формирование илеовезикоанастомоза через все слои мочевого пузыря и сегмента кишки непрерывным швом;
удаление троакаров с последующим ушиванием портов.
2. Способ по п. 1, характеризующийся тем, что для визуализации области правой или левой почки, восходящего или нисходящего отдела ободочной кишки для правой или левой почки, соответственно, и малого таза, троакары устанавливают по схеме, в соответствии с которой для правой почки 10 мм троакар устанавливают в брюшной полости справа в мезогастрии, 5 мм троакар - в правой подвздошной области, 12 мм троакар - в эпигастральной области, 5 мм троакар - под мечевидным отростком, 10 мм троакар - над лоном, 10 мм троакар - в правой боковой области; для левой почки 10 мм троакар устанавливают в брюшной полости слева в мезогастрии, 5 мм троакар - в левой подвздошной области, 12 мм троакар - в эпигастральной области, 10 мм троакар - над лоном, 10 мм троакар - в левой боковой области.
| СПОСОБ ТОТАЛЬНОГО ЗАМЕЩЕНИЯ МОЧЕТОЧНИКА С ИЛЕОКАЛИКОСТОМИЕЙ | 2002 |
|
RU2210327C1 |
| US 9332990 B2, 10.05.2016 | |||
| КОЧКИН А.Д | |||
| и др., Лапароскопическая заместительная пластика мочеточников | |||
| Приспособление с иглой для прочистки кухонь типа "Примус" | 1923 |
|
SU40A1 |
| КОМЯКОВ Б.К | |||
| и др., Лапароскопическая кишечная пластика мочеточника, Эндоскопическая хирургия, 2015, 21(3), 8-12 | |||
| KUMAR S et al, Robot assisted intra-corporeal | |||
Авторы
Даты
2020-06-18—Публикация
2019-10-04—Подача