Изобретение относится к медицине, а именно к хирургии, проктологии, и предназначено для оперативного лечения больных острым геморроем с осложнениями: острым тромбозом геморроидальных узлов, кровотечением.
Целью изобретения является усовершенствование техники оперативного лечения больных острым тромбозом геморроидальных узлов и кровотечением, улучшение результатов лечения больных, сокращение сроков госпитализации, уменьшения частоты послеоперационных осложнений.
Известен хирургический подход для лечения больных острым тромбозом геморроидальных узлов - до настоящего времени в практике хирургического лечения больных острым тромбозом геморроидальных крайне редко используются оперативные методики, в основном, проводится консервативное лечение острого тромбофлебита и тромбоза геморроидальных узлов амбулаторно или стационарно. Допустимо оперативное лечение лишь при тромбофлебите одного-двух узлов без выраженного перифокального воспаления. При тромбозе возможно удаление тромботических масс из тромбированного геморроидального узла; под местной анестезией по наибольшей выпуклости тромбированного узла проводится рассечение его и тромботические массы удаляются. Назначаются анальгетики (анальгин, баралгин, спазган и т.д.), а также детралекс, анавенол, эскузан, нестероидные противовоспалительные препараты. Местно используются мази: гепариновая, гепароид, гепатромбин, троксевазиновая, проктоседил; свечи - нигепан, проктоседил и т. (Семионкин Е.И. Колопроктология (Учебное пособие) -М: ИД МЕДПРАКТИКА - М., 2004, 234 с, с. 47-49)
Известна методика подслизистой геморроидэктомии с лигированием концевых ветвей верхней прямокишечной артерии, которая была специально разработана именно для радикального хирургического лечения больных острым тромбозом геморроидальных узлов (Способ хирургического лечения острого тромбоза геморроидальных узлов, 2000 г. - Коплатадзе A.M., Шмаков В.А., Кожин Д.Г., Патент RU №2197182С2).
Известен способ лечения геморроя: операция Лонго (геморроидэктомия с помощью геморроидального степлера). Операцию Лонго проводят в операционной в положении больного на спине с ногами, приведенными к животу и уложенными на специальные подставки под общим обезболиванием. Для операции используют одноразовый набор инструментов, включающий циркулярный сшивающий аппарат. Вправляют внутренние геморроидальные узлы и проводят наложение кисетного шва. Этот шов захватывает только слизистую оболочку прямой кишки и накладывается на 4-5 см выше зубчатой линии. Его накладывают, аккуратно вращая ретрактор по окружности. Производят резекцию слизистой оболочки и ее прошивание 2-мя рядами танталовых скрепок. Затем аппарат извлекают из прямой кишки вместе с ее резецированной слизистой оболочкой. Завершается операция введением в анальный канал гемостатической губки. (Воробьев Г.И., Шелыгин Ю.А., Благодарный Л.А. Геморрой. М.: Литтерра, 2010, 116-127 с). Для лечения острого тромбоза этот метод не применялся.
При решении вопроса о тактике хирургического лечения больных с острым тромбозом геморроидальных узлов наиболее важной является оценка клинической картины острого тромбоза геморроидальных узлов, а именно распространенности тромботического процесса, наличия или отсутствия дифференциации узлов, некроза и его обширности, вторичного воспаления слизистой тромбированных узлов, выраженности отека перианальных тканей. По клиническим проявлениям выделяют три степени тяжести острого тромбоза геморроидальных узлов - легкую, среднюю и тяжелую. При легкой степени острого тромбоза геморроидальных узлов и средней без перианального отека, показана срочная радикальная операция, проводимая в первые 24 часа с момента госпитализации больного.
У больных с тяжелой степенью заболевания и средней с наличием перианального отека показана отсроченная (ранняя или поздняя) радикальная операция, проводимая позже 24 часов с момента госпитализации. Такая тактика диктуется необходимостью проведения предоперационной консервативной терапии для ликвидации перианального отека, вторичного воспаления, появления дифференциации геморроидальных узлов с целью создания наиболее благоприятных условий для выполнения операции и сведения до минимума возможности возникновения осложнений в послеоперационном периоде (Коплатадзе A.M. Модификация операции геморроидэктомии при остром тромбозе геморроидальных узлов. Российский патент 2004 г. RU 2 237 439 С2).
За прототип принята операция при оперативном лечении больных острым тромбозом геморроидальных узлов (Коплатадзе A.M. Модификация операции геморроидэктомии при остром тромбозе геморроидальных узлов, Патент RU 2 237 439 С2). При данном способе вначале выполняют лигирование концевых ветвей верхних прямокишечных артерий, питающих внутренние геморроидальные узлы. Для этого с помощью круглой иглы проводят лигатуру (хромированный кетгут) в подслизистом слое вокруг всего сосудистого пучка ножки узла. Концы лигатуры завязывают тремя узлами. После отсечения нитей узел погружается в подслизистый слой. Лигирование сосудистых пучков в ножках узлов на 3, 7 и 11 часах осуществляют на разных уровнях. Производят полуовальный разрез на коже длиной 2-2,5 см в 1 см от белой линии Хилтона в проекции расположения основания внутреннего геморроидального узла. Кожные края раны разводят зажимами Алиса. Под контролем указательного пальца хирурга, введенного в просвет анального канала, отпрепаровывают слизистую оболочку, покрывающую тромбированный узел, до верхнего уровня геморроидального узла. Затем указательным пальцем, введенным в анальный канал, узел выпячивается в рану, удаляется тромб и иссекаются все компоненты геморроидального узла - тромбированные кавернозные вены и тельца. Выполняют тщательный гемостаз. Если острый тромбоз геморроидальных узлов возник на фоне хронического геморроя 3-4 стадии, то в ряде случаев для предотвращения выпадения мобилизованной слизистой и для ликвидации образовавшегося подслизистого тоннеля, со стороны раны фиксируем мобилизованную слизистую к анальному сфинктеру узловыми кетгутовыми швами. Аналогичным путем удаляются остальные узлы. При наличии наружных геморроидальных узлов, располагающихся в проекции внутренних, производят их иссечение через эти же кожные разрезы. Края кожной раны ушиваются редкими узловыми кетгутовыми подкожными швами с захватом дна раны
Прототип имеет следующие недостатки. Лигирование концевых ветвей верхних прямокишечных артерий, питающих внутренние геморроидальные узлы, производится вслепую, без применения ультразвукового допплеровского датчика; кроме того, в условиях тромбоза ее сложно провести и выявить пульсацию артериальной ножки. Все перечисленное не гарантирует полной перевязки сосудистой ножки узла. Использование для лигатуры хромированного кетгута, который в дальнейшем рассасывается, способствует восстановлению кровотока и снижает радикальность операции. Прокалывание воспаленной слизистой «на разных уровнях» вызывает появление множественных участков кровотечения, затрудняет обзор операционного поля. Этому же способствуют «3 разреза на коже длиной 2-2,5 см в 1 см от белой линии» и отсепаровка слизистой, покрывающей тромбированный узел. Во время отсепаровки легко может возникнуть ее повреждение. Введение пальца в просвет кишки и «выдавливание» в разрез тромбированного узла часто сопровождается его лопанием и размазыванием сгустков, требует «тщательного гемостаза». Удаление «наружных геморроидальных узлов, располагающихся в проекции внутренних, их иссечение через эти же кожные разрезы повышает травматизацию воспаленных тканей и ограничивает использование операции при средней и тяжелой степени тромбоза, что подтверждается и самим автором. Ушивание «краев кожной раны редкими узловыми кетгутовыми подкожными швами с захватом дна раны», наличие множественных послеоперационных узловых швов вызывает отек и сдавление тканей до момента их рассасывания или снятия, что требует применения обезболивающих препаратов, ограничивает способность к самообслуживанию, удлиняет время оперативного вмешательства. Редкие швы на кожу могут не обеспечить должного гемостаза, поэтому кровоточивость тканей приводит к послеоперационному отеку. Кроме того, нити, выведенные и завязанные в узел на поверхности анодермы и слизистой, постоянно инфицируются содержимым прямой кишки, что также нарушает условия заживления. Гипертермия, у оперированных по прототипу больных, в ближайшем послеоперационном периоде была отмечена, по данным автора, у 10% пациентов при подслизистой геморроидэктомии. Использование этой модификации геморроидэктомии нередко приводило к возникновению в непосредственном послеоперационном периоде серьезных осложнений. В результате могут образовываться гематомы, происходить расхождение швов; может формироваться келоидный рубец, приводящий к такому осложнению отдаленного послеоперационного периода как стеноз анального отверстия (3%, по данным автора).
Недостатком этого вида хирургических подходов к лечению осложнений геморроя является отказ от радикальной операции в случае тяжелого лечения осложнений, с необходимостью длительного периоперационного консервативного лечения, что удлиняет сроки госпитализации до 6-7 дней стационарного периода и пребывания на больничном листе, повышает расходы на лечение, снижает качество жизни у активных пациентов трудоспособного возраста.
В случае осложнения в виде кровотечения использование консервативной терапии чревато рецидивом кровотечения, с необходимостью экстренной госпитализации. При остановке кровотечения выполняется прошивание кровоточащих узлов, что, в дальнейшем, приводит к рецидиву заболевания и необходимости отсроченного планового оперативного радикального вмешательства по поводу хронического геморроя. Нарушения трофики в зоне непосредственной регенерации узлов, при длительном консервативном лечении, обусловливают утяжеление степени тяжести геморроя, наличие невправимости узлов, требующих, в дальнейшем, более сложных оперативных вмешательств по фиксации прямой кишки.
Указанные недостатки побудили нас разработать новую методику операции.
Задача изобретения - выработать универсальную, легко воспроизводимую тактику и методику хирургического лечения осложненного геморроя, прежде всего -острого тромбоза геморроидальных узлов, при котором устраняются недостатки известных способов операций, прежде всего, опасность воспалительных осложнений, образования гематомы, создается хороший эстетический эффект операции, сокращается время лечения, оперативного вмешательства и анестезии.
Технический результат изобретения - простота и легкость исполнения метода, наличие четких показаний для операции, ускорение времени оперативного доступа; при этом возможно одномоментное оперативное вмешательство на множестве тромбированных узлов, а также при кровотечении и некрозе анодермы.
Предлагаемый способ обеспечивает гладкое течение послеоперационного периода, снижается продолжительность и стоимость длительного двухэтапного лечения, операция выполняется по принципам «эндоскопической» хирургии, в том числе, с косметически выгодными последствиями закрытия послеоперационной раны.
Поставленная задача достигается тем, что в заявляемом способе оперативный подход к лечению острого тромбоза начинается сразу после постановки диагноза и согласия больного на операцию, выполняется независимо от степени тяжести тромбоза, обеспечивает радикальное излечение пациента за короткий срок лечения, с краткосрочным пребыванием в стационаре.
Заявляемый способ осуществляют следующим образом. При поступлении пациента с острым наружным тромбированным геморроем в экстренном порядке, под общим наркозом (как правило, спинномозговая анестезия), проводится оперативное лечение, больного укладывают в положение на спине, с закрепленными на специальных подставках ногами, под анестезией. Операцию начинают с обработки выпавших тромбированных узлов и дивульсии мышц анального сфинктера. Первым этапом выполняют операцию циркулярной резекции слизистой прямой кишки по принципу метода Лонго, которая имеет некоторые отличия от типичной, поскольку выполняется в условиях тромбированных узлов и отечных тканей. Для операции используют одноразовый набор инструментов фирмы Ethicon либо ее аналогов, например, аппарат PYGC -32, 34, производства PRECISION (CHANGZHOU) MEDICAL INSTRUMENTS, включающий прозрачный аноскоп с обтуратором, полулунный ретрактор, проводник, крючок для подтягивания и затягивания шва, а также прямой циркулярный сшивающий аппарат диаметром 32 или 34 мм., с двумя каналами по боковым поверхностям. Наружные геморроидальные узлы не вправляют, добиваясь того, чтобы наложение кисетного шва проводилось проксимальнее границы расположения тромбированных узлов и не захватывало участок отека слизистой. Накладывается два циркулярных шва, которые захватывают слизистую оболочку прямой кишки и подслизистый слой, на 5 см выше зубчатой линии, Швы накладывают, вращая ретрактор по окружности; первый шов накладывают по часовой стрелке, выводя концы нитей справа от ануса на 9-00 часов относительно циферблата, второй шов накладывают против часовой стрелки на 4-5 мм. проксимальнее первого и выводя концы нитей на 3-00 часа по условному циферблату (влево от ануса). Производят максимальное раскручивание рабочей части аппарата (геморроидального степлера) и вводят головку аппарата через участок, прошитый кисетными швами, придерживая нити как держалки, но не затягивая их. После введения головки геморроидального степлера производят завязывание сначала правого кисетного шва, затем - левого, таким образом, чтобы швы плотно охватывали рабочий стержень аппарата под головкой. Далее проводят сдвоенные концы нитей кисетных швов с помощью крючка для подтягивания и затягивания шва соответственно в правую и левую боковые канавки рабочей части аппарата. Потягивая за нити как держалки и вращая барашек на торце аппарата, сближают головку и основание аппарата до появления линии зеленого цвета в смотровом окошке. Выдерживают 30 с в зажатом положении слизистую прямой кишки для уменьшения притока крови и лимфы и производят резекцию слизистой оболочки с одновременным прошиванием танталовыми скрепками, путем быстрого однократного сжатия рукояток аппарата, ощущая при этом хруст прошиваемых тканей. Затем аппарат извлекают из прямой кишки вместе с резецированной слизистой оболочкой, которая должна иметь кольцевидную форму, что указывает на полноту резекции. Через аноскоп контролируют гемостаз и при необходимости прошивают кровоточащие участки. После первого этапа, в результате резекции слизистой, тромбированные узлы подтягиваются ко входу в анус. Вторым этапом проводится микронадрез по типу «прокола» каждого тромбированного узла с помощью игольчатого электрокоагулятора (см. фиг. 2), через проколы производится удаление тромботических масс из узлов, они имеют обычно густую консистенцию в виде сгустков черно-багрового цвета и практически не кровоточат, ввиду тромбоза приводящих сосудов. В каждый прокол геморроидального узла вводится маленький кусочек гемостатической губки, смоченной раствором жидкого бетадина, для профилактики кровоточивости и инфицирования. Выпавшие узлы вправляются в просвет анального канала. Завершается операция введением в анальный канал гемостатической губки, также смоченной р-ром бетадина. Накладывается асептическая наклейка на обл. ануса. Третий этап лечения осуществляется в послеоперационном периоде, главным его отличием является, помимо стандартного лечения в послеоперационном периоде - анальгетики, антибиотикотерапия, спазмолитики - отказ от приема обычной пищи. В первые сутки послеоперационного периода, вместо еды и приема пищи назначается регулярный прием энтеральных хирургических смесей для послеоперационного питания («Нутридринк», «Нутрикомп», «Нутрикомп Дринк Плюс», «Нутридринк компакт протеин», «Нутризон», «Модулей»), с целью профилактики отхождения стула в послеоперационном периоде. Используется также особый питьевой режим в виде назначения «легкой» жидкости - вода без газа, чай, осветленный сок без мякоти, морсы, отвары без ягод. Такая диета назначается на 7 дней, в качестве единственного источника питания: 6-7 бутылок в день послеоперационного периода, для предотвращения формирования объемных каловых масс, что способствует быстрому и безопасному заживлению анастомоза.
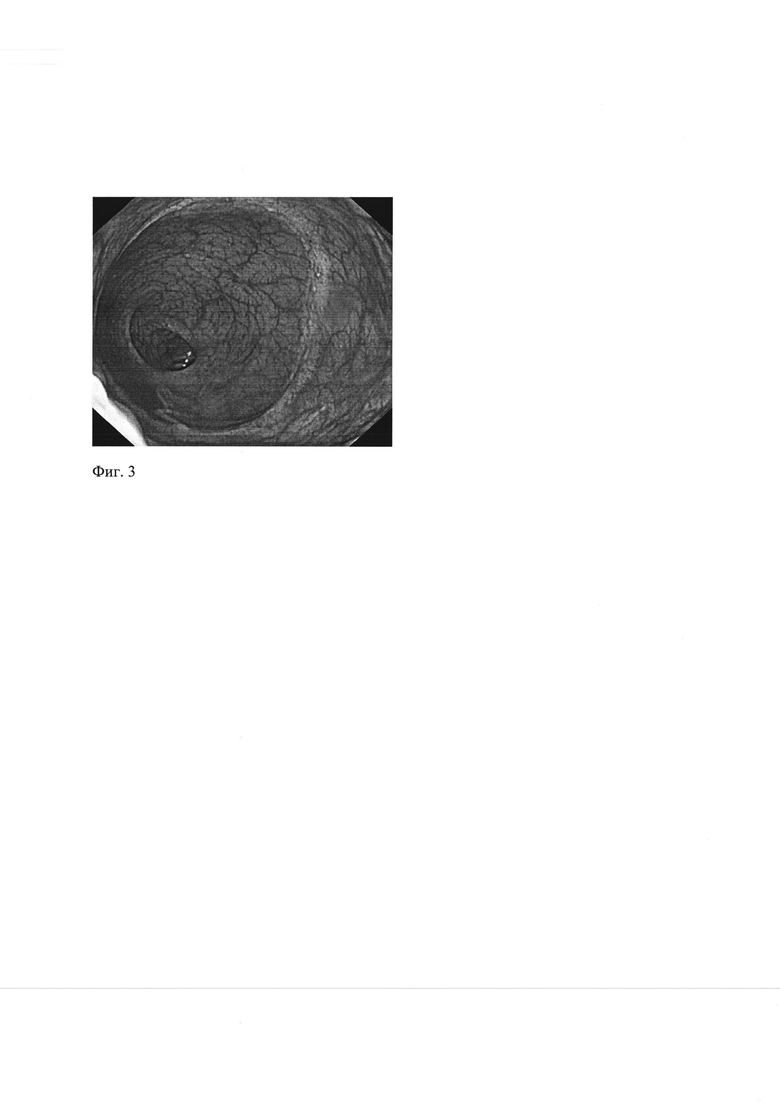
Как следствие использования механического шва, отсутствия необходимости снятия швов, рубец формируется в просвете прямой кишки, в виде тонкой, малозаметной линии (фиг. 3); отсутствуют следы швов на коже в виде «остаточных кожных бахромок». Линия анастомоза расположена вне анодермы, что резко снижает чувствительность тканей анастомоза, не требует активного обезболивания в послеоперационном периоде и перевязок. Горизонтальное расположение рубца вне зоны сфинктеров исключает появление стриктур анастомоза и стеноза ануса - одного из частых осложнений «типичной» радикальной геморроидэктомии.
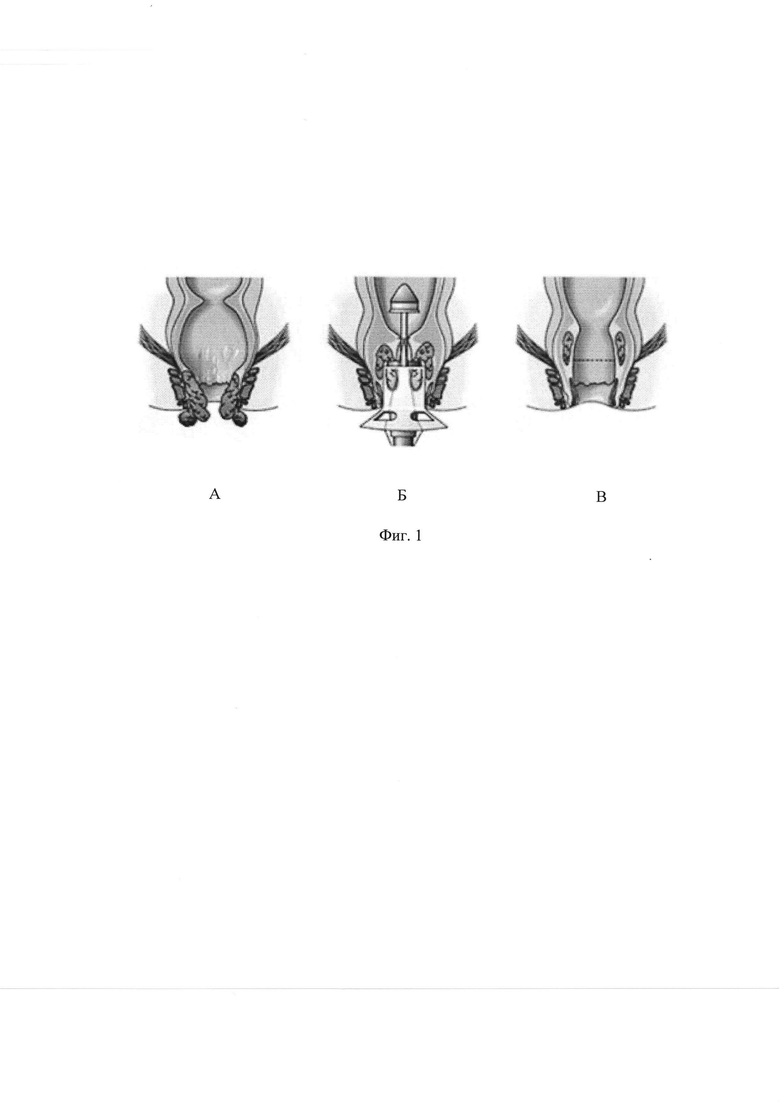
Сущность изобретения поясняется чертежами, на которых схематично показаны этапы оперативного вмешательства: лигирование концевых ветвей верхних прямокишечных артерий, питающих внутренние геморроидальные узлы путем резекции слизистой и наложения механического аппаратного шва, где А - вид до начала операции, Б - резекция слизистой кишки, В - вид после сшивания резецированной слизистой прямой кишки. Этап прокалывания тромбированных узлов и удаления тромбов (фиг. 2) и вид послеоперационного рубца при колоноскопии со стороны просвета прямой кишки в отдаленном периоде (фиг. 3).
Сопоставительный анализ заявляемого способа с прототипом показывает, что в заявляемом способе разрезы анодермы сокращены до минимума, его выполняют в виде прокола тромбированного узла, края разреза легко адаптируются, что облегчает процесс заживления. Дополнительной распрепаровки узлов во время оперативного вмешательства не требуется. Швы в виде нитей и узлов не остаются в ране. Заявляемое изобретение позволяет результативно радикально оперировать осложненный геморрой, не затягивая сроки лечения. Использование внутриузловой пломбировки участками гемостатической губки позволяет избежать дополнительного ушивания и инфицирования. Втягивание выпавших тромбированных узлов в результате внутриампулярной резекции кишки обеспечивает хороший отдаленный результат, снимает необходимость перевязок и местного лечения. Важным преимуществом предлагаемого подхода к лечению тромбированного геморроя является применимость его ко всем вариантам тромбоза, в любой стадии процесса, за исключением разве - что гнойного расплавления узлов и возникновения флегмоны. Отличием от стандартной технологии лечения при операции Лонго является наложение двух кисетных швов во взаимно противоположных направлениях, на расстоянии 4-5 мм между собой, в параллельных направлениях, что обеспечивает надежное втягивание слизистой в аппарат при наличии отека, а также отсроченное прошивание стенки прямой кишки с паузой на 30 сек., для отжатия отечной жидкости из стенки кишки. Наложение кисетных швов проксимальнее границы тромбоза, с последующей резекцией слизистой, обеспечивает прерывание притока венозной крови к геморроидальным узлам и исключает опасность перемещения тромбов в общее кровеносное русло. Быстрота выполнения наложения механического шва, отсутствие кровотечения при разрезах слизистой не ухудшают общее состояние пациента с воспалительным процессом в результате тромбоза и кровотечения. Наложение двухрядного механического шва танталовыми скобками значительно повышает надежность соединения тканей и препятствует расхождению швов. Круговое наложения непрерывного шва обеспечивает полное прерывание патологического кровотока по геморроидальным венам и концевым ветвям прямокишечной артерии, в отличие от порционного прошивания узлов. Вертикальное направление прошивания швами сужает просвет анального канала, в отличие от горизонтально-расположенного высокого уровня резекции слизистой. Важным отличием и необходимым этапом лечения в послеоперационном периоде является отказ от приема обычной пищи и использование энтеральных послеоперационных смесей для обеспечения длительного отсутствия оформленного стула, приема «легкой» жидкости. Этот вид диеты обеспечивает благоприятное протекание послеоперационного периода, отсутствие расхождения механического шва, снижение уровня болевого синдрома. Кроме того, заявляемый хирургический подход позволяет ускорить процесс лечения и выздоровления пациентов с осложненным течением геморроя, повысить радикальность оперативного вмешательства и способствует снижению числа осложнений послеоперационного периода.
Клинический пример осуществления способа.
Пример 1. Больной Г., 36 лет, поступил на операцию с диагнозом: острый наружный тромбированный геморрой. Заболел накануне, 3 дня назад, предъявлял жалобы на боли в области заднего прохода, невозможность сидеть, наличие болезненных «узлов» в области заднего прохода. При осмотре в области ануса отмечается болезненный узел, продолговатой формы, занимающий около 1/5 диаметра ануса, размерами 3,0×2,0 см., неподвижный, вокруг - умеренный отек тканей. Температура нормальная. Проведена предоперационная подготовка - антибиотикотерапия, обезболивающие, очищение кишечника препаратом «Фортране» в объеме 2 пакетов накануне операции, клизма «Микролакс» за 4 часа перед оперативным вмешательством. На следующий день выполнено оперативное вмешательство под спинномозговой анестезий в сочетании с седацией. В условиях операционной стационара одного дня, в положении для «камнесечения», произведена обработка операционного поля и выпавшего узла р-ром бетадина, а также обработка просвета прямой кишки. Выпавший узел не вправляется, фиксирован. Для дальнейшего лечения использован одноразовый геморроидальный степлер диаметром 34 мм с набором инструментов PYGC - производства PRECISION (CHANGZHOU) MEDICAL INSTRUMENTS; в просвет кишки введен прозрачный аноскоп с обтуратором, фиксирован к коже промежности 4-мя капроновыми узловыми швами по окружности, введен полулунный ретрактор, начато наложение кругового кисетного шва рассасывающейся нитью ПГА №2-00, с участка кишки на 9-00 часах по ходу часовой стрелки, прошивая слизистую прямой кишки с захватом подслизистого слоя частыми стежками длиной до 1,5 см., с интервалом около 1,0 см. Шов завершен у места первого вкола, справа от центра просвета кишки. Шов не завязан, свободные концы лигатур взяты на держалку. С противоположной стороны, на 3-00 часах, начато наложение второго кисетного шва в направлении против часовой стрелки, со стежками длиной до 1,5 см., с интервалом около 1,0 см. Шов завершен у места первого вкола, слева от центра просвета кишки. Шов не завязан, свободные концы лигатур взяты на держалку. Швы наложены по окружности прямой кишки на 5 см. от ануса, на расстоянии 4-5 мм. между собой, без перехлестывания стежков. Аппарат PYGC -34, производства PRECISION (CHANGZHOU) MEDICAL INSTRUMENTS диаметром 34 мм. раскручен с помощью барашка на торце аппарата, до максимального выдвижения рабочей головки. Используя лигатуры как держалки, в просвет прямой кишки, за линию циркулярного шва заведена головка аппарата. Вначале затянут и завязан на 3 узла кисетный шов справа, концы нитей захвачены крючком и протянуты в боковой канал аппарата. Затем завязан второй кисетный шов слева от аппарата, с проведением свободных концов нитей в противоположный боковой канал. Швы плотно охватывали рабочий стержень аппарата под головкой. Потягивая за нити как держалки и вращая барашек на торце аппарата, сблизили головку и основание аппарата до появления линии зеленого цвета в смотровом окошке. Через 30 сек. в зажатом положении сняли предохранитель и произвели резекцию слизистой оболочки с одновременным прошиванием танталовыми скрепками, путем быстрого однократного сжатия рукояток аппарата, ощущая при этом хруст прошиваемых тканей. Затем аппарат извлекли из прямой кишки вместе с резецированной слизистой оболочкой, которая была кольцевидной формы. Через аноскоп осмотрена линия анастомоза, кровотечения не отмечено. Сняты швы, фиксирующие аноскоп. Произведен прокол тромбированного узла в участке просвечивания тромботических масс с помощью электрокоагулятора с игольчатым электродом, выделилось до 4 мл. гелеобразных тромботических масс черного цвета. В просвет узла введен кусочек гемостатической губки, смоченной р-ром бетадина. тромбированный узел втянулся в просвет кишки. В анальный канал введена гемостатическая губка, смоченная р-ром бетадина. Асептическая наклейка на обл. ануса. Больной переведен в послеоперационную палату, назначено обезболивание по требованию и антибиотикотерапия. После окончания спинномозговой блокады больному однократно введены анальгетики внутривенно, в дальнейшем обезболивания не потребовалось. С первых суток послеоперационного периода, вместо еды и приема пищи начат регулярный прием энтеральной хирургической смеси «Нутрикомп Дринк Плюс», с целью профилактики отхождения стула в послеоперационном периоде. Выписан из стационара на следующий день, на 7 дней, в качестве единственного источника питания принимал 4-5 бутылок смеси «Нутрикомп Дринк Плюс» ежедневно, оформленного стула не было. Пациент был отпущен домой, где ухаживал за промежностью, протирая кожу вокруг повязки раствором хлоргексидина.
Осмотрен на 4-е сутки - поверхность кожи ануса чистая, без признаков раздражения. Отделяемого из просвета кишки нет. Анус сомкнут, тромбированный узел не визуализируется.
7-е сутки - отмечено появление жидкого стула, при ректальном пальцевом осмотре линия анастомоза состоятельна, в просвете кишки скудное сукровичное отделяемое темно-бурого цвета
10-е сутки - заживление по всей линии анастомоза первичным натяжением, пальпируются скобки, тромбированный узел не определяется.
На 20-е сутки по всей окружности анастомоза наблюдался линейный, розовый рубец, не выступающий над поверхностью слизистой прямой кишки, шириной - до 0,2 мм. Определяются единичные скобки. Геморроидального тромбированного узла нет, его месторасположение представлено неизмененной слизистой.
Через 4 месяца после операции - виден циркулярный линейный, малозаметный рубец, без деформации, шириной не более 0,1 -0,2 см., без признаков гипертрофии.
Пример 2. Пациент П., 48 лет, обратился по поводу острых болей в области ануса, плохо спит ночью из-за болей, отмечает скудные кровянистые выделения в виде маленьких сгустков темно-красного цвета. Стул болезненный, стулобоязнь. Болен 5 дней. Температура повышалась до 38,4°С. При осмотре: в области ануса/ на 1/3 окружности располагается конгломерат из 3 узлов, овоидной формы, размерами от 2,5 до 1,5 см., в центре - срединного узла - дефект анодермы диаметром до 4 мм, из которого поступает скудное геморрагическое отделяемое темно-красного цвета. Ректальное исследование резко болезненно, определяется плотный тяж на слизистой анального канала, идущий вглубь прямой кишки, болезненный. Диагноз: острый наружный тромбоз наружных и внутренних геморроидальных узлов, осложненный некрозом, кровотечением. Пациенту предложено оперативное лечение в неотложном порядке, на которое он согласился.
Проведена предоперационная подготовка - антибиотикотерапия, обезболивающие, клизма «Микролакс» за 4 часа перед оперативным вмешательством. В этот же день выполнено оперативное вмешательство под спинномозговой анестезий в сочетании с седацией в условиях операционной стационара одного дня. После обработки операционного поля и частичного удаления тромботических масс из вскрывшегося узла, в просвет кишки введен прозрачный аноскоп с обтуратором, фиксирован к коже промежности 4-мя капроновыми узловыми швами по окружности, введен полулунный ретрактор, начато наложение кругового кисетного шва рассасывающейся нитью ПГА №2-00 с участка кишки на 9-00 часах, по ходу часовой стрелки, прошивая слизистую прямой кишки с захватом подслизистого слоя частыми стежками длиной до 1,5 см., с интервалом около 1,0 см. Шов завершен у места первого вкола, справа от центра просвета кишки. Шов не завязан, свободные концы лигатур взяты на держалку. С противоположной стороны, на 3-00 часах, начато наложение второго кисетного шва в направлении против часовой стрелки, со стежками длиной до 1,5 см., с интервалом около 1,0 см. Шов завершен у места первого вкола, слева от центра просвета кишки. Шов не завязан, свободные концы лигатур взяты на держалку. Швы наложены по окружности прямой кишки на 5 см. от ануса, на расстоянии 4-5 мм. между собой. Геморроидальный степлер PYGC - 34, производства PRECISION (CHANGZHOU) MEDICAL INSTRUMENTS диаметром 34 мм. раскручен с помощью барашка на торце аппарата, до максимального выдвижения рабочей головки. Используя лигатуры как держалки, в просвет прямой кишки, за линию циркулярного шва заведена головка аппарата. Вначале затянут и завязан на 3 узла кисетный шов справа, концы нитей захвачены крючком и протянуты в боковой канал аппарата. Затем завязан второй кисетный шов слева от аппарата, с проведением свободных концов нитей в противоположный боковой канал. Швы плотно охватывали рабочий стержень аппарата под головкой. Потягивая за нити как держалки и вращая барашек на торце аппарата, сблизили головку и основание аппарата до появления линии зеленого цвета в смотровом окошке. Через 30 сек. в зажатом положении сняли предохранитель и произвели резекцию слизистой оболочки с одновременным прошиванием танталовыми скрепками, путем быстрого однократного сжатия рукояток аппарата, ощущая при этом хруст прошиваемых тканей. Затем аппарат извлекли из прямой кишки вместе с резецированной слизистой оболочкой, которая была кольцевидной формы. Сняты швы, фиксирующие аноскоп. Произведен прокол невскрытых 2 тромбированных узлов в участке просвечивания тромботических масс с помощью остроконечного скальпеля, выделилось до 10 мл. гелеобразных тромботических масс черного цвета. В просвет вскрывшегося узла и через проколы введены кусочки гемостатической губки, смоченной р-ром бетадина, тромбированные узлы втянулись в просвет кишки. В анальный канал введена гемостатическая губка, смоченная р-ром бетадина. Асептическая наклейка на обл. ануса. Больной переведен в послеоперационную палату, назначено обезболивание по требованию и антибиотикотерапия. После окончания спинномозговой блокады больному однократно введены анальгетики внутривенно, в дальнейшем обезболивания не потребовалось. С первых суток послеоперационного периода, вместо еды и приема пищи начат регулярный прием энтеральной хирургической смеси «Нутрикомп», с целью профилактики отхождения стула в послеоперационном периоде. Выписан из стационара на следующий день; 7 дней, в качестве единственного источника питания принимал 3 бутылочки смеси «Нутрикомп» ежедневно, оформленного стула не было. Пациент был отпущен домой, где ухаживал за промежностью, протирая кожу вокруг повязки раствором хлоргексидина.
Осмотрен на 5-е сутки после операции - поверхность кожи анодермы в области ануса чистая, без признаков раздражения. При ректальном исследовании: линия анастомоза состоятельна. Отделяемого из ануса нет, два дня назад было подтекание жидкого калового содержимого в небольшом количестве, отошел сгусток с гемостатической губкой; соблюдает диету, вместо еды принимает смесь «Нутрикомп».
На 7-е сутки - отмечено начало появления стула. При ректальном исследовании: линия анастомоза состоятельна. Отделяемого из ануса, помимо стула нет, соблюдает диету, начал прием легкоусвояемой пищи, «легкой» жидкости; смесь «Нутрикомп» - не принимает.
10-е сутки - Анус внешне не изменен, наружные геморроидальные узлы втянуты в просвет анального канала; ректально - определяется заживление по всей линии шва первичным натяжением, начали частично отходить скобки.
На 20-е сутки - область ануса- наружных узлов не содержит, при аноскопии наблюдался линейный розовый рубец, содержащий единичные деформированные скобки, выступающий над поверхностью слизистой до 0,2 мм., тромбированных узлов нет. Стул регулярный, безболезненный; иногда пациент замечает скудную примесь сукровицы в виде полосок, на кале, за счет отхождения скобок.
Через 3 месяца после операции анус втянут, наружных геморроидальных узлов не определяется; при ректальном исследовании- рубец линейной формы, малозаметный, без деформации, шириной 0,2 см., бледно-розового цвета, без признаков гипертрофии. Скобки не определяются. Стул регулярный, оформленный, без примеси крови и слизи, безболезненный.
За истекший период, с 2018 года авторами было проведено хирургическое лечение у 23 больных с острым наружным тромбированным геморроем, изучены ближайшие и отдаленные результаты хирургического лечения у перенесших экстренную геморроидэктомию по предлагаемой методике. Из них у всех пациентов произведено удаление тромбированных масс и одномоментная радикальная геморроидэктомия по предлагаемой методике. Исход заживления оценивали по данным болевой шкалы ВАШ, визуальной оценки формирующегося рубца, общеклиническим и лабораторным показателям. Послеоперационный период протекал гладко, без выраженного повышения температуры. Введение анальгетиков парентерально проводили в первые 24 часа, затем пациенты принимали обезболивание и антибиотики в таблетированной форме на ночь. Пациенты выписывались в 1-2 день послеоперационного периода, среднее пребывание в стационаре составило 28 часов. Пребывание на больничном листе - до 8-9 суток, включая стационар. Во всех случаях наблюдали формирование тонкого гладкого линейного рубца, расхождения швов не было. В 1 случае отмечена задержка отхождения скобки в срок до 2 мес, что потребовало удаления при ректальном осмотре, без общей анестезии. Рецидивов не отмечено. Стенозов ануса не было.
Проведенный анализ патентной и научно-медицинской литературы показал, что предлагаемый способ содержит признаки, отличающие его не только от прототипа, но и от других вариантов лечения острого тромбированного геморроя. Эти отличия позволяют сделать вывод о соответствии заявляемого технического решения критерию изобретения "новизна".
Сопоставительный анализ заявляемого способа и прототипа показывает, что заявляемый способ отличается от известного прототипа тем, что оперативное радикальное хирургическое лечение проводится всем пациентам, обратившимся с острым тромбированным геморроем, кровотечением, независимо от стадии процесса и степени его давности, а также при наличии некроза анодермы в области узлов, в экстренном порядке. Следующим отличием является то, что предварительное лигирование концевых ветвей верхней прямокишечной артерии и всего сосудистого пучка осуществляется путем циркулярной резекции слизистой и подслизистого слоя с помощью геморроидального степлера, проксимальнее зоны тромбированных узлов на 5 см., на участке неизмененной слизистой, в горизонтальном направлении. Участок резецируемой слизистой прошивается двумя кисетными швами, накладываемыми рассасывающимся шовным материалом, в противоположных друг другу направлениях: по часовой стрелке и против часовой стрелки, на расстоянии 0,4-0,5 см. друг от друга, без перехлеста стежков, со стежками длиной до 1,5 см., с интервалом около 1,0 см. Шов завершается у места первого вкола, слева и справа от центра просвета кишки на 9-00 и 15-00 часах циферблата. Важным отличием является то, что первый этап вмешательства осуществляется эндоскопически, с помощью одноразового хирургического набора из геморроидального степлера и аноскопа. Следующим отличием является наложение непрерывного механического двухрядного шва, с одномоментной резекцией слизистой в виде кольцевидной полоски, что значительно ускоряет оперативное вмешательство, повышает надежность соединения тканей в условиях инфекции, обеспечивает втяжение тромбированных узлов в просвет прямой кишки. Отличием от прототипа также является второй этап - обработка непосредственно тромбированного узла, без отсепаровки слизистой и его полного выделения, без разрезов, через прокол анодермы остроконечным скальпелем, с последующим «выдавливанием» тромботических масс до полного опорожнения узла. Через прокол в просвет узла вводится участок гемостатической губки, смоченной жидким бетадином, с целью гемостаза и профилактики инфицирования.
Новизна ведения больного на послеоперационном этапе заключается в том, что в послеоперационном периоде назначается регулярный прием энтеральных хирургических смесей для послеоперационного питания на 7 дней, в качестве единственного источника питания.
Заявляемый способ обеспечивает формирование тонкого равномерного линейного рубца на месте анастомоза, с полным прерыванием патологического кровотока по венам и концевым артериям прямокишечного сплетения. Способ позволяет уменьшить период реабилитации после операции. Уход за формирующимся рубцом в прямой кишке может осуществлять пациент в домашних условиях, соблюдая диету и соблюдая гигиенические мероприятия, периодически показываясь на осмотр. Перевязки как таковые не требуются.
Таким образом, предлагаемый способ позволяет сделать вывод о его соответствии критерию изобретения "изобретательский уровень".
Способ, составляющий заявляемое изобретение, предназначен для использования в здравоохранении. Данный способ может быть использован в проктологии, общей хирургии. Возможно применение заявляемого способа в амбулаторных условиях, а также в качестве операции в стационаре однодневного пребывания. Возможность его осуществления подтверждена описанными в заявке приемами и средствами, следовательно, предлагаемое решение соответствует критерию изобретения "промышленная применимость".
Источники информации
1. Семионкин Е.И. Колопроктология (Учебное пособие) - М: ИД МЕДПРАКТИКА -М, 2004, 234 с, с. 47-49.
2. Способ хирургического лечения острого тромбоза геморроидальных узлов, 2000 г. -Коплатадзе A.M., Шмаков В.А., Кожин Д.Г., Патент RU №2197182С2.
3. Воробьев Г.И., Шелыгин Ю.А., Благодарный Л.А. Геморрой. М.: Литтерра, 2010, 116-127 с.
4. Коплатадзе A.M. Модификация операции геморроидэктомии при остром тромбозе геморроидальных узлов. Российский патент 2004 г. RU 2 237 439 С2.
КРАТКОЕ ОПИСАНИЕ ЧЕРТЕЖЕЙ
Фиг. 1.
На фиг.1 представлены этапы лигирования концевых ветвей верхних прямокишечных артерий, питающих внутренние геморроидальные узлы путем резекции слизистой и наложения механического аппаратного шва, где А - вид до начала операции, Б - резекция слизистой кишки, В - вид после сшивания резецированной слизистой прямой кишки.
Фиг. 2.
На фиг.2 изображен этап прокалывания тромбированных узлов и удаления тромбов. Схема выполнения прокола.
Фиг. 3.
На фиг.3 вид послеоперационного рубца со стороны просвета прямой кишки в отдаленном периоде.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ хирургического лечения параректальных свищей | 2023 |
|
RU2818747C1 |
| СПОСОБ ЛЕЧЕНИЯ ГЕМОРРОЯ | 2019 |
|
RU2709143C1 |
| СПОСОБ МАЛОИНВАЗИВНОГО ЛЕЧЕНИЯ ПАЦИЕНТОВ С ГЕМОРРОЕМ 3 И 4 СТАДИИ | 2014 |
|
RU2553937C1 |
| СПОСОБ ЛЕЧЕНИЯ ХРОНИЧЕСКОГО ГЕМОРРОЯ | 2014 |
|
RU2565654C1 |
| СПОСОБ ЛЕЧЕНИЯ ГЕМОРРОИДАЛЬНОЙ БОЛЕЗНИ 2-3 СТАДИИ | 2022 |
|
RU2785255C1 |
| Способ малоинвазивного лечения геморроя | 2024 |
|
RU2833196C1 |
| СПОСОБ ДЕЗАРТЕРИЗАЦИИ ГЕМОРРОИДАЛЬНЫХ УЗЛОВ | 2013 |
|
RU2560023C2 |
| СПОСОБ РАДИКАЛЬНОЙ ГЕМОРРОИДЭКТОМИИ | 2009 |
|
RU2419389C1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ ХРОНИЧЕСКИМ ГЕМОРРОЕМ III - IV СТАДИИ | 2017 |
|
RU2648033C1 |
| Способ лечения хронического внутреннего геморроя 2-4 стадии | 2023 |
|
RU2821189C1 |

Изобретение относится к медицине, а именно к хирургии, проктологии. Накладывают два кисетных шва без перехлеста стежков проксимальнее зоны тромбированных узлов на 5 см на участке неизмененной слизистой в горизонтальном направлении, со стежками длиной до 1,5 см и интервалом 1 см. При этом первый шов накладывают по часовой стрелке, выводя концы нитей на 9-00 часов относительно условного циферблата, второй шов накладывают против часовой стрелки на расстоянии 0,4-0,5 мм от первого шва, выводя концы нитей на 3-00 часа относительно условного циферблата. Вводят головку геморроидального степлера через участок, прошитый кисетными швами. Завязывают швы таким образом, чтобы швы охватывали рабочий стержень аппарата под головкой. Производят отсроченное прошивание стенки прямой кишки с паузой на 30 с. Извлекают резерцированную слизистую из прямой кишки. Производят прокол анодермы с последующим выдавливанием тромботических масс до полного опорожнения узла. Через прокол в просвет узла вводят кусочек гемостатической губки, смоченный жидким бетадином. В послеоперационном периоде применяют энтеральные смеси для послеоперационного питания в течение 7 дней в качестве единственного источника питания. Способ обеспечивает хороший косметический и функциональный результат операции, не требует перевязок и местного лечения, позволяет уменьшить период реабилитации после операции, является малотравматичным, позволяет уменьшить возможные осложнения. 3 ил., 2 пр.
Способ хирургического лечения геморроя, осложненного острым тромбозом геморроидальных узлов, включающий предварительное лигирование сосудистого пучка путем эндоскопической циркулярной резекции слизистой прямой кишки и подслизистого слоя, отличающийся тем, что в экстренном порядке, под общим наркозом проводят оперативное лечение независимо от степени тяжести заболевания; с помощью одноразового хирургического геморроидального степлера и аноскопа, проксимальнее зоны тромбированных узлов на 5 см на участке неизмененной слизистой в горизонтальном направлении накладывают два кисетных шва без перехлеста стежков, со стежками длиной до 1,5 см и интервалом 1 см, при этом первый шов накладывают по часовой стрелке, выводя концы нитей на 9-00 часов относительно условного циферблата, второй шов накладывают против часовой стрелки на расстоянии 0,4-0,5 мм от первого шва, выводя концы нитей на 3-00 часа относительно условного циферблата; вводят головку геморроидального степлера через участок, прошитый кисетными швами; завязывают сначала первый кисетный шов, затем второй шов таким образом, чтобы швы охватывали рабочий стержень аппарата под головкой; производят отсроченное прошивание стенки прямой кишки с паузой на 30 с; извлекают резерцированную слизистую из прямой кишки; производят обработку тромбированного узла путем прокола анодермы с последующим выдавливанием тромботических масс до полного опорожнения узла; через прокол в просвет узла вводят кусочек гемостатической губки, смоченный жидким бетадином; в послеоперационном периоде применяют энтеральные смеси для послеоперационного питания в течение 7 дней в качестве единственного источника питания.
| HYEONSEOK JEONG et al | |||
| Early Experience With a Partial Stapled Hemorrhoidopexy for Treating Patients With Grades III-IV Prolapsing Hemorrhoids, Annals of Coloproctology 2017; 33(1):28-34 | |||
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ ХРОНИЧЕСКИМ ГЕМОРРОЕМ III - IV СТАДИИ | 2017 |
|
RU2648033C1 |
| Блокирующее устройство для стрелочных и маршрутных ключей | 1929 |
|
SU18513A1 |
| Устройство для автоматического прочеса и подачи стеблей льна и т.п. к мяльным машинам | 1935 |
|
SU47404A1 |
| JP 2016093483 A, 26.05.2016 | |||
| ШЕЛЫГИНА Ю.А | |||
| Клинические рекомендации | |||
Авторы
Даты
2021-12-28—Публикация
2021-03-24—Подача