Изобретение относится к области медицины, а именно к хирургии для профилактики послеоперационных грыж передней брюшной стенки и ущемления кишки после лапароскопического доступа.
По данным многоцентрового метаанализа, частота послеоперационных грыж колеблется от 4% до 10% в зависимости от вида операции. По сравнению с открытыми расширенными операциями, малоинвазивный подход принес пациентам существенную пользу за счет сокращения сроков реабилитационного периода, улучшения эстетики.
Диагностика послеоперационной грыжи в области троакара является редким, но потенциально серьезным осложнением после лапароскопического вмешательства. Большинство послеоперационных грыж (ПОГ) могут появиться в течение первых 2 недель после операции и длительное время протекать бессимптомно. Основными клиническими проявлениями могут служить симптомы ущемления петли кишечника или появление локального выпячивания передней брюшной стенки. Среди основных факторов развития ПОГ по данным ретроспективных исследований относится женский пол, пожилой возраст и высокий индекс массы тела, а также объем хирургического вмешательства и размер раны под троакар (Uslu HY, Erkek AB, Cakmak A, et al. Trocar site hernia after laparoscopic cholecystectomy. J Laparoendosc Adv Surg Tech A. 2007; 17:600-603; Tonouchi H, Ohmori Y, Kobayashi M, Kusunoki M. Trocar site hernia. Arch Surg. 2004; 139:1248-1256).
Несмотря на современные достижения в технике хирургии, например, установка безопасных троакаров без ножа, специалистами разных стран за годы практики не пришли к единому мнению о возможности исключения данного осложнения. Общепринятая хирургическая практика диктует ушивание фасциального окна в области порта размером ≥ 10 мм (Hussain A, Mahmood H, Singhal T, Balakrishnan S, Nicholls J, El-Hasani S. Long-term study of port-site incisional hernia after laparoscopic procedures. JSLS. 2009;13:346-349. [PMC free article] [PubMed] [Google Scholar]; Siqueira TM, Jr, Paterson RF, Kuo RL, Stevens LH, Lingeman JE, Shalhav AL. The use of blunt-tipped 12-mm trocars without fascial closure in laparoscopic live donor nephrectomy. JSLS. 2004;8:47-50. [PMC free article] [PubMed] [Google Scholar]; Mikhail E, Hart S. Laparoscopic port closure. Surg Technol Int. 2014;24:27-33. [PubMed] [Google Scholar]).
Известен способ пластики передней брюшной стенки при лечении послеоперационных вентральных грыж больших и гигантских размеров (RU 2503417 С1). Способ включает пластику передней брюшной стенки, которую осуществляют путем ушивания брюшины, затем в мышечно-апоневротическом пространстве на ушитой брюшине и заднем листке апоневроза фиксируют сетчатый эндопротез. К эндопротезу фиксируют передние листки апоневроза. Не укрытую часть эндопротеза укрывают лоскутом собственной кожи, предварительно иссеченной перед операцией и обработанной по Янову.
Однако недостатком данного способа является большая площадь реконструкции с использованием пластического компонента. Данный способ применим исключительно при послеоперационных вентральных грыжах больших размеров.
Известен способ ушивания лапаротомной раны в лечении эвентраций (RU 2691321 С1). 5 мм троакаром формируют симметричные каналы, прободающие кожу, подкожную клетчатку, передний листок апоневроза прямой мышцы, прямую мышцу, задний листок в косом тангенциальном направлении к ране так, чтобы он оказался в предбрюшиной клетчатке и не задел брюшину. Затем в сформированные каналы при помощи зажима Кохера проводятся трубки из поливинилхлорида, которые стягиваются и фиксируются нитью.
Однако, недостатком описанного способа является сложность воспроизведения на практике, особенно у лиц с послеоперационной грыжей, связанной с изменением анатомии слоев стенок передней брюшной стенки.
Известен способ профилактики развития послеоперационных вентральных грыж после срединной лапаротомии с использованием композитных сеток с различными свойствами поверхностей (Куликова Н.А. Принципы профилактики развития послеоперационных вентральных грыж после срединной лапаротомии: диссертация кандидата медицинских наук: 14.01.17. - Хабаровск, 2014. С. 64-70). Однако это приводит к усложнению и значительному удорожанию методики.
Известен способ профилактики послеоперационных грыж и эвентраций при срединной лапаротомии (RU2670684 С9). Для профилактики послеоперационных грыж и эвентраций при срединной лапаротомии проводят превентивную пластику брюшной стенки сетчатым имплантом. Сетчатый эндопротез помещают в преперитонеальное пространство. Первым узловым швом расположенный преперитонеально имплант шириной 3 см фиксируют у верхнего края раны. Второй шов накладывают в 5 см от первого по ходу разреза, захватывая края апоневроза и 2-3 нити центра импланта. Последующие швы накладывают каждые 5 см. Завершающий шов накладывают в нижнем углу раны, фиксируя имплант в 1 см от ее нижнего края. Далее апоневроз ушивают поверх импланта непрерывным обвивным швом с захватом сетчатого импланта в шов каждые 2,5 см шва. Способ предупреждает рецидив срединных грыж.
Однако недостатком способа является отсутствие абсолютных показаний к превентивному применению реконструктивно-пластического компонента. Наиболее целесообразным будет применение данного способа у пациентов с рецидивными послеоперационными грыжами.
Наиболее близким и схожим по механизму восстановления стенок является способ пластики передней брюшной стенки (RU 2503417 С1). Способ включает пластику передней брюшной стенки, которую осуществляют путем ушивания брюшины, затем в мышечно-апоневротическом пространстве на ушитой брюшине и заднем листке апоневроза фиксируют сетчатый эндопротез. К эндопротезу фиксируют передние листки апоневроза. Не укрытую часть эндопротеза укрывают лоскутом собственной кожи, предварительно иссеченной перед операцией и обработанной по Янову.
Техническим результатом является ликвидация раневого дефекта со стороны брюшины, плотное сопоставление апоневроза, подкожной клетчатки, профилактика риска развития грыжи и ущемления кишки в области троакарного хода.
Технический результат достигается тем, что также как и в известном способе выполняют пластику передней брюшной стенки, осуществляют ушивание брюшины и мышечно-апоневротического пространства.
Особенностью заявляемого способа является то, что выполняют послойный линейный разрез кожи: в продольном, вертикальном, горизонтальном направлениях, в параумбеликальной и параректальной области протяженностью 1,5 см и с помощью крючков Фарабеф разводят края кожи с подкожной жировой клетчаткой, вскрывают передний листок брюшины холодными ножницами и электрохирургическим ножом с разведением мышечных волокон, вскрывают задний листок брюшины, отводят предбрюшинную клетчатку и пересекают с помощью холодных «сосудистых» ножниц листок брюшины, разводят отверстие с помощью зажима Микулича и под мануальным контролем устанавливают троакар 12 мм без стилета, в параректальной области устанавливают второй троакар 12 мм со стилетом и подключают эндоскопический инсуффлятор, с достижением СО2 12 мм рт.ст., герметичность троакарного канала достигают с помощью дополнительного П-образного шва.
Изобретение поясняется подробным описанием, клиническими примерами и иллюстрациями, на которых изображено:
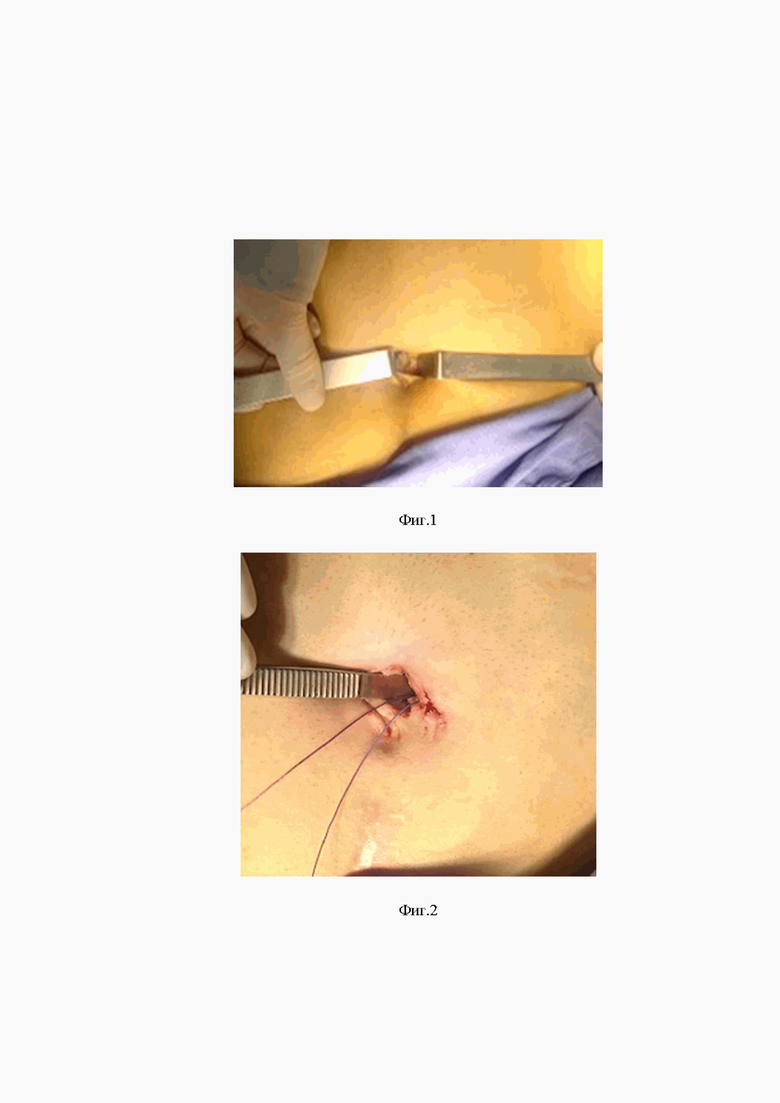
Фиг. 1 - фотоиллюстрация демонстрирует линейный разрез кожи протяженностью 1,5 см, где с помощью крючков Фарабеф разводят края кожи с подкожной жировой клетчаткой, вскрывают передний листок брюшины.
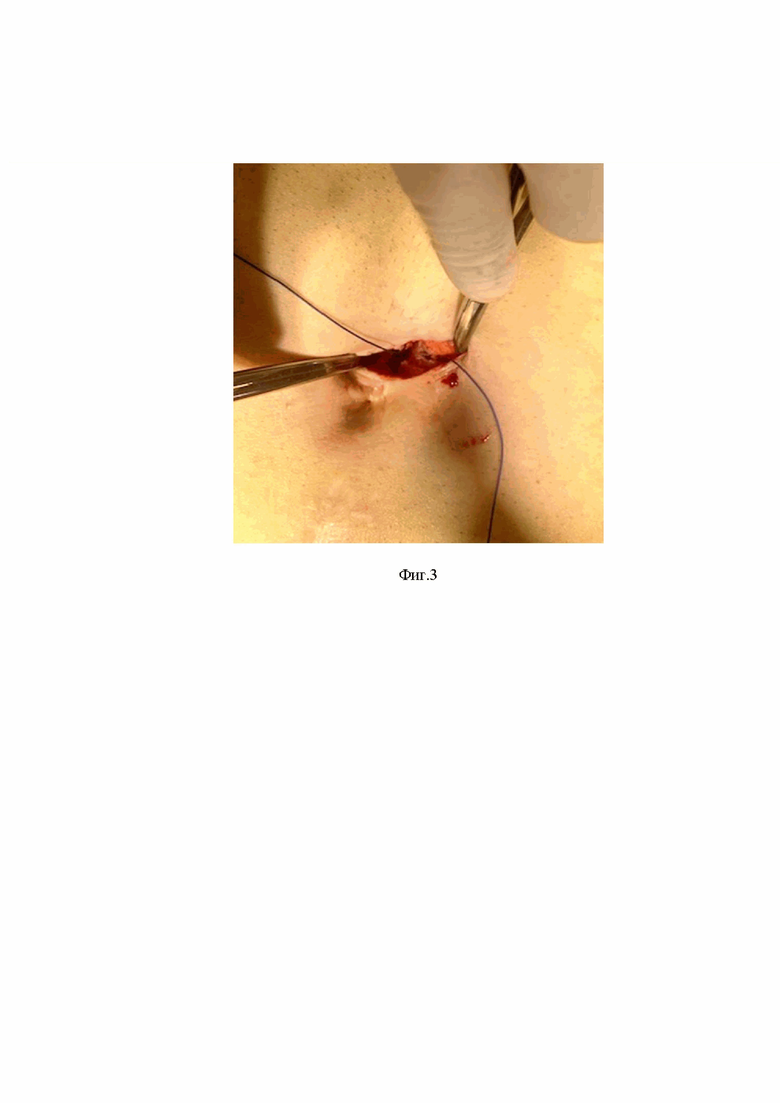
Фиг. 2 - на фотоиллюстрации показан захват заднего апоневротического листка с мышцей.
Фиг. 3 - фотоиллюстрация: послойное ушивание стенок троакарного канала инвагинирующим П-образным швом с захватом апоневротического листка.
Способ выполняют следующим образом.
В условиях общей комбинированной мультимодальной анестезии с искусственной вентиляцией легких в положении на спине в ранее размеченной точке или интраоперационно выполняют послойный линейный разрез кожи: в продольном, вертикальном, горизонтальном направлении, в параумбеликальной, параректальной области протяженностью 1,5 см и с помощью крючков Фарабеф разводят края кожи с подкожной жировой клетчаткой, вскрывают передний листок брюшины (Фиг. 1) холодными ножницами и электрохирургическим ножом с разведением мышечных волокон (Фиг. 2). Вскрывают задний листок брюшины, отводят предбрюшинную клетчатку и пересекают с помощью холодных «сосудистых» ножниц листок брюшины, разводят отверстие с помощью зажима Микулича. Под мануальным контролем осматривают площадку и устанавливают троакар 12 мм без стилета. Под контролем лапароскопа в параректальной области устанавливают второй троакар 12 мм со стилетом. Подключают эндоскопический инсуффлятор, с достижением СО2 12 мм.рт.ст. Достигают герметичности троакарного канала с помощью дополнительного П-образного шва (Фиг. 3). Троакарный канал ушивают непрерывным инвагинирующим швом со стороны париетальной брюшины и апоневроза. Таким образом, уменьшают размер отверстия практически в 2 раза и тем самым предотвращают риск развития грыжи после лапароскопического доступа.
Клинический пример 1.
Больная: К., 55 лет. Диагноз: C16.4 Рак тела желудка IB ст. pT2N0M0. 12.03.2018г. операция: Дистальная субтотальная резекция желудка, ЛАЭ Д2. В 2019 г. местный рецидив заболевания. 14.11.2019 г. операция: Экстирпация оперированного желудка. 1 курс ПХТ XELOX; 8 курсов FOLFOX (13.12.2019-15.04.2020 гг.). Стентирование левого мочеточника 07. 2020 г. стентирование правого мочеточника. 08.2020 г. рецидив в малом тазу (мтс Крукенберга). 15.01.2021г. core-биопсия опухоли через задний свод влагалища. Состояние после диагностической лапароскопии, биопсии брюшины, 1го сеанса внутрибрюшной аэрозольной химиотерапии от 01.03.2021 г., III кл. группа.
Таким образом, учитывая анамнез заболевания больной, наличие возможных спаек, не исключены технические трудности установки лапароскопических инструментов.
Под общей анестезией выполнена открытая установка первого троакара в параумбеликальной, области протяженностью 1,5 см, с помощью крючков Фарабеф развели края кожи с подкожной жировой клетчаткой, вскрыли передний листок брюшины, холодными ножницами и электрохирургическим ножом, развели мышечные волокна. Вскрыли задний листок брюшины, отвели предбрюшинную клетчатку и пересекли с помощью холодных «сосудистых» ножниц листок брюшины. Отверстие развели с помощью зажима Микулича и под мануальным контролем установили троакар 12 мм без стилета. В параректальной области установили второй троакар 12 мм со стилетом. Подключили эндоскопический инсуффлятор, после десуффляции, стенки троакарного канала последовательного ушили непрерывным инвагинирующим П-образным швом.
Послеоперационный период гладкий. В удовлетворительном состоянии больная выписана из стационара.
Клинический пример 2.
Больная: К., 37 лет. Диагноз: C16.2 Рак тела желудка IB ст. pT2N0M0. Хирургическое лечение от 07.2018 г. (Чрезбрюшинная гастрэктомия, ЛАЭ Д2, холецистэктомия). Прогрессирование от 12.2019 г. - метастазы в печень, яичники, асцит, карциноматоз. Состояние после 9 курсов ПХТ по схеме FLOT (до 05.2020 г.). Состояние после паллиативной операции от 07.08.2020 г.: Правостороння овариоэктомия, левосторонняя тубовариоэктомия, ушивание дефекта толстой кишки (МНИОИ, г. Москва). В процессе 2 линии лекарственного лечения по схеме: рамуцирумаб, иринотекан. Стабилизация процесса. Состояние после диагностической лапароскопии, биопсии брюшины, 1го сеанса внутрибрюшной аэрозольной химиотерапии от 14.12.2020 г. В процессе лекарственного лечения (6 курсов ПХТ по схеме рамуцирумаб, иринотекан). Стабилизация процесса. Состояние после диагностической лапароскопии, биопсии брюшины, 2-го сеанса внутрибрюшной аэрозольной химиотерапии от 08.02.2021 г., III кл. группа.
Учитывая анамнез заболевания больной, наличие возможных спаек, не исключены технические трудности установки лапароскопических инструментов.
Под общей анестезией выполнена открытая установка первого троакара в параумбеликальной, области протяженностью 1,5 см, с помощью крючков Фарабеф развели края кожи с подкожной жировой клетчаткой, вскрыли передний листок брюшины, холодными ножницами и электрохирургическим ножом, развели мышечные волокна. Вскрыли задний листок брюшины, отвели предбрюшинную клетчатку и пересекли с помощью холодных «сосудистых» ножниц листок брюшины. Отверстие развели с помощью зажима Микулича и под мануальным контролем установили троакар 12 мм без стилета. В параректальной области установили второй троакар 12 мм со стилетом. Подключили эндоскопический инсуффлятор, после десуффляции, стенки троакарного канала последовательного ушили непрерывным инвагинирующим П-образным швом.
Послеоперационный период гладкий. В удовлетворительном состоянии больная выписана из стационара.
Способ обеспечивает полную ликвидацию раневого дефекта со стороны брюшины, плотного сопоставления апоневроза, подкожной клетчатки, исключая риск развития грыжи и ущемления кишки в области троакарного хода.
Использование предлагаемого способа в клинической практике позволил сопоставить края брюшины, апоневроза и мышцы через все слои путем последовательного ушивания стенок, формирования непрерывного вворачивающегося шва, который обеспечивает уменьшение раневой поверхности со стороны брюшины и суживает просвет троакарного канала, что исключает образование грыж после постановки троакара.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ внутрибрюшинной лапароскопической герниопластики при вентральных и послеоперационных грыжах | 2016 |
|
RU2634038C2 |
| Способ ненатяжной пластики рецидивных вентральных грыж | 2020 |
|
RU2739679C1 |
| Способ протезирования брюшной стенки при пупочных грыжах | 2023 |
|
RU2833153C1 |
| СПОСОБ ГЕРНИОПЛАСТИКИ ПРИ БОЛЬШИХ И ГИГАНТСКИХ ПОСЛЕОПЕРАЦИОННЫХ ГРЫЖАХ ПО А.Л. ЧАРЫШКИНУ | 2010 |
|
RU2422105C1 |
| Способ создания операционного доступа при тотальной экстраперитонеальной пластике | 2021 |
|
RU2751966C1 |
| СПОСОБ ПЛАСТИКИ ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКИ ПРИ ЛЕЧЕНИИ ПОСЛЕОПЕРАЦИОННЫХ ВЕНТРАЛЬНЫХ ГРЫЖ БОЛЬШИХ И ГИГАНТСКИХ РАЗМЕРОВ | 2012 |
|
RU2503417C1 |
| Способ хирургического лечения послеоперационных и рецидивных вентральных грыж | 2018 |
|
RU2685682C1 |
| СПОСОБ ЭНДОВИДЕОХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПУПОЧНЫХ ГРЫЖ В СОЧЕТАНИИ С ДИАСТАЗОМ ПРЯМЫХ МЫШЦ ЖИВОТА | 2021 |
|
RU2763835C1 |
| СПОСОБ ВЫПОЛНЕНИЯ ВИДЕОАССИСТИРОВАННОЙ ПРОДЛЕННОЙ РЕГИОНАРНОЙ АНЕСТЕЗИИ ПРИ ЛАПАРОСКОПИЧЕСКОМ ДОСТУПЕ В АБДОМИНАЛЬНОЙ ХИРУРГИИ | 2022 |
|
RU2796868C1 |
| СПОСОБ ПРОФИЛАКТИКИ ПОСЛЕОПЕРАЦИОННЫХ "ТРОАКАРНЫХ" ГРЫЖ (ВАРИАНТЫ) | 2015 |
|
RU2604046C1 |
Изобретение относится к медицине, а именно к абдоминальной хирургии. Выполняют послойный линейный разрез кожи в параумбиликальной области протяженностью 1,5 см. Разводят края кожи с подкожной жировой клетчаткой. Вскрывают передний листок брюшины с разведением мышечных волокон. Вскрывают задний листок брюшины, отводят предбрюшинную клетчатку и пересекают листок брюшины. Под мануальным контролем устанавливают троакар 12 мм без стилета. Выполняют параректальный разрез и устанавливают второй троакар 12 мм со стилетом и подключают эндоскопический инсуффлятор, с достижением СО2 12 мм рт.ст. Герметизируют троакарный канал путем наложения дополнительного П-образного шва. После десуффляции стенки троакарного канала послойно ушивают непрерывным инвагинирующим П-образным швом со стороны париетальной брюшины и апоневроза. Способ позволяет ликвидировать раневой дефект со стороны брюшины, плотно сопоставить апоневроз, подкожную клетчатку, предупредить риск развития грыжи и ущемления кишки в области троакарного хода. 3 ил., 2 пр.
Способ профилактики послеоперационных грыж передней брюшной стенки и ущемления кишки после лапароскопического доступа, включающий выполнение пластики передней брюшной стенки, ушивание брюшины и мышечно-апоневротического пространства, отличающийся тем, что выполняют послойный линейный разрез кожи в параумбиликальной области протяженностью 1,5 см и с помощью крючков Фарабеф разводят края кожи с подкожной жировой клетчаткой, вскрывают передний листок брюшины холодными ножницами и электрохирургическим ножом с разведением мышечных волокон, вскрывают задний листок брюшины, отводят предбрюшинную клетчатку и пересекают с помощью холодных «сосудистых» ножниц листок брюшины, разводят отверстие с помощью зажима Микулича и под мануальным контролем устанавливают троакар 12 мм без стилета, затем выполняют параректальный разрез и устанавливают второй троакар 12 мм со стилетом и подключают эндоскопический инсуффлятор, с достижением СО2 12 мм рт.ст., герметизируют троакарный канал, путем наложения дополнительного П-образного шва, после десуффляции стенки троакарного канала послойно ушивают непрерывным инвагинирующим П-образным швом со стороны париетальной брюшины и апоневроза.
| СПОСОБ ПРОФИЛАКТИКИ ПОСЛЕОПЕРАЦИОННЫХ "ТРОАКАРНЫХ" ГРЫЖ (ВАРИАНТЫ) | 2015 |
|
RU2604046C1 |
| СПОСОБ ПРОФИЛАКТИКИ ОБРАЗОВАНИЯ ГРЫЖ ПОСЛЕ ЭНДОВИДЕОХИРУРГИЧЕСКИХ ОПЕРАЦИЙ | 2013 |
|
RU2525279C1 |
| УСТРОЙСТВО ДЛЯ САМОЗАГРУЗКИ АВТОМАШИН БРЕВНАМИ И ТОМУ ПОДОБНЫМИ КРУГЛЫМИ ГРУЗАМИ | 1949 |
|
SU81359A1 |
| СПОСОБ КОНСЕРВИРОВАНИЯ САХАРНЫХ СОКОВ | 1933 |
|
SU38058A1 |
| US 0009463019 B2, 11.10.2016 | |||
| ФЕДОРОВ И.В | |||
| и др | |||
| Профилактика троакарных осложнений в лапароскопии: Уч | |||
| Приспособление для суммирования отрезков прямых линий | 1923 |
|
SU2010A1 |
| MORENO-SANZ C et al | |||
| Prevention of trocar site hernias: description of the safe port plug technique and | |||
Авторы
Даты
2022-03-14—Публикация
2021-07-14—Подача