Изобретение относится к области медицины, а именно к хирургии органов дуоденопанкреатобилиарной области.
Панкреатодуоденальная резекция остается актуальной и наиболее сложной абдоминальной операцией как при билиопанкреатодуоденальных воспалительных заболеваниях, так и при опухолевых процессах. Летальность при панкреатодуоденльной резекции уменьшается, осложнения, однако, составляют 50-60% (А.Г. Кригер, Д.С. Горин, А.Р. Калдаров и др. Методологические аспекты и результаты панкреатодуоденальной резекции. // Онкология. Журнал им. П.А. Герцена. - 2016. - №5. - С. 15-21). Основными осложнениями являются кровотечение из культи поджелудочной железы, послеоперационный деструктивный панкреатит, несостоятельность швов панкреатодигестивных и билиокишечных соустий, а также гастростаз. Существуют 2 метода панкреатодуоденальной резекции: вшивание культи поджелудочной железы в тощую кишку и анастомоз с задней стенкой желудка. Значительных преимуществ ни одной из методик не получено (J.P. Duffas, В. Sue, S. Msika et al. A controlled randomized multicenter trial of pancreatogastrostomy or pancreatojejunostomy after pancreatoduodenectomy. Am J Surg. 2005; 189(6):720-729, CJ Yeo, JL Cameron, MM Maher et al. A prospective randomized trial of pancreaticogastrostomy versus pancreaticojejunostomy after pancreaticoduodenectomy. Ann Surg. 1995;222 (4): 580-588. discussion 588-592). Однако, имеются основания к применению инвагинации культи поджелудочной железы в желудок. Уменьшение осложнений связывают с отсутствием в кислой среде желудка энтерокиназы, которая активирует панкреатические ферменты и может привести к аутолизу тканей панкреатогастроанастомоза (Е.Н. Колесников. Панкреатогастроанастомозы в хирургии рака органов билиопанкреатодуоденальной зоны: Дис…. канд. мед. наук. - Ростов-на-Дону; 2005, А.В. Шабунин, М.М. Тавобилов. Выбор способа формирования панкреатодигестивного анастомоза при радикальных операциях при раке головки поджелудочной железы. // Вестник ВолгГМУ. - 2016. - Выпуск 1 (157). - С. 121-125).
Предложенный Н.С.Макохой (1968) способ вшивания культи поджелудочной железы в заднюю стенку желудка способствовал распространению метода, его соверщенствованию в нашей стране, особенно в последние годы. Наиболее частые осложнения встречаются при мягкой, «сочной» поджелудочной железе. Грубые манипуляции с культей во время инвагинации, травматичное наложение швов, особенно двухрядных, могут привести к развитию грозных осложнений: деструктивному панкреатиту, несостоятельности швов панкреатогастроанастомоза. Неушитая культя железы может привести к кровотечению, ее длинный инвагинат затрудняет процесс эпителизации. Причинами негерметичности швов желчно-кишечного соустья может служить повышение давления в протоковой желчной системе и тощекишечной петле. Одним из сложных и неизученных осложнений панкреатодуоденальной резекции является гастростаз, особенно В и С степеней, которые встречаются соответственно в 25,5% и 12,7% наблюдений (О.Г. Скипенко, А.Л. Беджанян, Г.А. Шатверян и др. Профилактика гастростаза после панкреатодуоденальной резекции: новый способ формирования гастроэнтероанастомоза. // Хирургия. Журнал им. Н.И. Пирогова. - 2015. - №4. - С. 17-24). Уменьшению частоты гастростаза и улучшению его лечения могут способствовать совершенствование хирургической техники и выбор оптимальных вариантов реконструкции при панкреатодуоденльной резекции.
Несмотря на множество предлагаемых методик панкреатогастроанастомоза при панкреатодуоденальной резекции ни одна из них не гарантирует защиту от послеоперационных осложнений. Существуют многие способы инвагинации культи поджелудочной железы в заднюю стенку желудка при панкреатодуоденальной резекции.
Известен способ панкреатогастроанастомоза впервые предложенный в нашей стране Н.С. Макохой (1968), при котором неушитую культю поджелудочной железы погружают в подслизистый слой задней стенки желудка, проток интубируют трубочкой, которую через прокол слизистой желудка погружают в его просвет. Используют узловой однорядный шов. Культю общего печеночного протока анастомозируют конец в конец с петлей тощей кишки позадиободочно. (Н.С. Макоха, С.А. Никитченко. К методике панкреатогастростомии в клинике и эксперименте. // Хирургия. Журнал им. Н.И. Пирогова. - 1968. - №1. - С. 55-60). Недостатками метода являются: неушитая культя поджелудочной железы может быть причиной кровотечения, что наблюдал автор метода. Концы печеночного протока и культи кишки имеют разный диаметр, что затрудняет анастомозирование.
Известен способ, когда при панкреатодуоденальной резекции используют разрезы передней и задней стенок желудка. С целью герметичности анастомоза разрез задней стенки желудка проводят меньше размера диаметра культи поджелудочной железы. На заднюю стенку желудка накладывают кисетный шов, культю поджелудочной железы инвагинируют на 30-40 мм в просвет желудка с «потерянным» дренажом, применяют однорядный шов из рассасывающего материала, используют тощую кишку для создания анастомоза с желудком и желчным протоком. (А.В. Шабунин, М.М. Тавобилов. Выбор способа формирования панкреатодигестивного анастомоза при радикальных операциях при раке головки поджелудочной железы. // Вестник ВолгГМУ. - 2016. - Выпуск 1 (157). - С. 121-125). Недостатки метода состоят в том, что культю поджелудочной железы не ушивают, инвагинируют в просвет на 30-40 мм, что может привести к кровотечению. Узкий разрез задней стенки затрудняет инвагинацию культи, травмирует ее паренхиматозную структуру. К тому же наложенный кисетный шов желудка вокруг культи может вызвать нарушение кровоснабжения органа. Для анастомозирования используют разрезы и задней и передней стенок желудка.
Известен способ, когда проток Вирсунга, ивагинированной в просвет желудка культи поджелудочной железы, интубируют трубочкой. Последнюю привязывают капроновой нитью и выводят через нос. Через 7-10 дней после операции путем подтягивания нити катетер удаляют. (Способ дренирования пакреатогастроанастомоза при панкреатодуоденальной резекции. Патент на изобретение РФ № RU 2004106215 А, авторы: Шестопалов С.С. Михайлов С.А.). Недостатком метода является то, что в случае, когда дренаж не отходит самостоятельно, его удаление вслепую чревато травмой культи поджелудочной железы, возможно повреждение стенок панкреатогастроанастомоза.
Известен способ, когда культю поджелудочной железы не ушивают, дренируют и инвагинируют в просвет желудка через разрез его задней стенки. Дополнительно из задней стенки выкраивают П-образный серозно-мышечный лоскут. Используют двухрядный шов анастомоза с дополнительной муфтой из лоскута. (Способ панкреатогастроанастомоза. Патент на изобретение РФ № RU 2258476 С2, авторы: Пропп А.Р., Лобанов В.Г., Полуэктов В.Л., Стефановский В.Г, Норка А.Е.). Недостатки метода заключаются в том, что культю поджелудочной железы не ушивают, что чревато развитием кровотечения. Методика использования и выкраивания лоскута для прикрытия соустья является сложным техническим приемом, судьба «потерянного» дренажа неизвестна.
Известен способ, при котором культю поджелудочной железы ушивают, ее проток дренируют, культю инвагинируют в заднюю стенку желудка с использованием двух держалок. Через поперечный разрез передней стенки желудка культю поджелудочной железы вшивают с помощью кисетного и узловых швов. (Способ панкреатогастроанастомоза при привратникосохраняющей панкреатодуоденальной резекции. Патент на изобретение РФ № RU 2254816 С2, авторы: Ершов В.В., Рыбинский А.Д., Анькин А.В.). Недостатком способа является то, что дополнительный разрез передней стенки желудка способствует инфицированию, наложение дополнительного кисета на заднюю стенку желудка в зоне анастомоза чревато нарушением кровоснабжения культи.
Известен способ панкреатодуоденальной резекции с сохранением привратника. Культю поджелудочной железы с дренажем ушивают и инвагинируют в просвет желудка. Используют дополнительный разрез передней стенки желудка для формирования панкреатогастроанастомоза. В угол разреза швов передней стенки желудка заводят зонд за дуоденоеюнальное соустье. В отдаленные сроки производят гастроскопию с описанием наличия нитей в зоне анастомоза. (А.В. Анькин. Усовершенствованные пакреатодигестивные анастомозы при панкреатодуоденальной резекции: Дис…. канд. мед. наук. - Москва; 2004). Недостатки способа в том, что осуществляют разрезы передней и задней стенок желудка, к тому же, в его полости находится культя поджелудочной железы и трансанастомозный зонд, что увеличивает частоту гастростаза при панкреатодуоденальной резекции с сохранением привратника. Проведение зонда между швами гастротомического разреза без подкрепления брюшиной передней брюшной стенки чревато подтеканием желудочного сока в зоне стояния зонда. В отдаленные сроки при использовании гастроскопии оценки эпителизации панкреатогастроанастомоза не проводят.
Известен способ, когда из большой кривизны желудка выкраивают полнослойный трансплантат 10 см длины на левых желудочно-сальниковых сосудах. Трансплантат поворачивают на 90° и вшивают конец в конец с культей поджелудочной железы. (Е.Н. Колесников.
Панкреатогастроанастомозы в хирургии рака органов билиопанкреатодуоденальной зоны: Дис…. канд. мед. наук. - Ростов-на-Дону; 2005). Недостатком способа является сложный в техническом исполнении способ сохранения жизнеспособности трансплантата и травматичное соединение двухрядным швом конец в конец культи поджелудочной железы и трансплантата.
Известен способ формирования панкреатогастроанастомоза, когда культю поджелудочной железы вшивают в разрез задней стенки желудка. Вначале соединяют серозно-мышечный слой в отверстии желудка, отступя 10 мм затем накладывают внутренний ряд швов между краем паренхимы культи и всеми слоями стенки желудка. Формируют плотную муфту задней стенки желудка на культе железы. (В.А. Кубышкин, В.А. Вишневский. Рак поджелудочной железы. - М: Медпрактика. - 2003. - С. 240-241). Недостатком метода является двухрядный шов, образование муфты задней стенки желудка вокруг культи, которые создают риск развития при мягкой, «сочной» поджелудочной железе несостоятельности анастомоза.
Известен способ использования еюностомы при панкреатодуоденальной резекции с панкреатоеюноанастомозом (Способ наложения гастроеюноанастомоза при панкреатодуоденальной резекции. Патент на изобретение РФ №2308533, авторы: Скипенко О.Г, Беджанян А.Л., Пономарь С.А.). Авторы сообщают об улучшении результатов лечения гастростаза за счет применения гастроеюнального соустья бок в бок впередиободочно. Однако, показатели гастростаза А и В степени значительны. Для раннего кормления авторы устанавливали еюностому у 17 из 113 больных, установку осуществляют в послеоперационном периоде панкреатодуоденальной резекции в химуснесущей кишке. При данной методике возможно подтекание содержимого в брюшную полость, непроходимость кишечника вокруг стомы и поступление химуса на кожу при удалении зонда.
Наиболее близким по технической сущности является (прототип) способ инвагинации мягкой, «сочной» паренхиматозной культи поджелудочной железы в заднюю стенку желудка при панкреатодуоденальной резекции (Способ формирования панкреатогастроанастомоза при панкреатодуоденальной резекции. Патент на изобретение РФ №2286728, авторы: Алибегов М.А., Сергеев О.А., Волынец А. Б., Прохоренко Т.И., Ефимкин А.С.). Этот способ состоит в следующем. После удаления панкреатодуоденального комплекса культю мягкой, «сочной» поджелудочной железы инвагинируют в разрез задней стенки желудка на 1/3 меньше длины поперечника железы, культю дренируют, не ушивают, инвагинируют в просвет желудка на 30-40 мм. С целью формирования панкреатогастроанастомоза используют 6 узловых швов нерассасывающимися нитями, отступя 40 мм от среза культи и стенки желудка. Уменьшение длины разреза стенки желудка используют с целью создания плотной муфты вокруг культи.
Недостатками этого способа является то, что мягкую, рыхлую культю поджелудочной железы инвагинируют в разрез задней стенки желудка на 1/3 меньше длины поперечника поджелудочной железы. Инвагинировать такую культю без травмы паренхимы технически крайне сложно. Это не исключает развитие острого панкреатита. Его возникновение описывают при абдоминальной травме поджелудочной железы и операциях на органах панкреатодуоденальной зоны (Д.В. Черданцев, О.В. Первова, Ю.С. Винник и др. Профилактика и лечение посттравматического панкреонекроза у больных с закрытой травмой брюшной полости. // Хирургия. Журнал им. Н.И. Пирогова. -2016. - №1. - С. 73-77; А.П. Торгуланов, С.А. Торгуланов, Э.Ф. Магеррамова и др. Профилактика посттравматического панкреатита. // Клинические аспекты хирургии. - 2012. - №. - С. 37-41). 2). Мобилизация культи поджелудочной железы более 40 мм может привести к нарушению ее васкуляризации. Использование при формировании соустья нерассасывающихся нитей не исключает развитие лигатурных гранулем. Длинная культя поджелудочной железы в просвете желудка (40 мм) создает условия для развития гастростаза. Элипсовидная форма неушитой культи железы (ширина 35 мм, толщина 20 мм) при высоте 30-40 мм имеет площадь в 6004 мм2. Значительные цифры площади культи указывают на удлинение сроков эпителизации панкреатогастроанастомоза. Авторы при использовании гастроскопии, как в раннем послеоперационном периоде, так и в отдаленные сроки не осуществляют оценку эпителизации области соустья и состояния культи поджелудочной железы.
Целью предлагаемого способа является увеличение надежности за счет использования слепого изолированного отдела тощей кишки в качестве еюностомы; повышение эффективности за счет исключения травматизации мягкой паренхиматозной ткани культи поджелудочной железы во время инвагинации и упрощения формирования панкреатогастроанастомоза с использованием непрерывного, однорядного, серомускулярного шва, как наименее травматичного и наиболее герметичного рассасывающимися нитями, уменьшение объема культи поджелудочной железы в просвете желудка для ускорения ее эпителизации.
Поставленная цель достигается тем, что после удаления панкреатодуоденального комплекса с желчным пузырем поджелудочную железу пересекают в области тела с образованием культи, которую ушивают 4 отдельными, узловыми швами рассасывающимися нитями 4/0 с оставлением концов, собранных в пучок; устанавливают дренаж протока поджелудочной железы длиной 40-50 мм; на границе тела и антрального отдела культи желудка производят поперечный разрез, соответствующий длине поперечника железы (35-40 мм), культю поджелудочной железы с дренажем протока инвагинируют на глубину 10-12 мм в полость желудка путем подтягивания за концы прошитых нитей, собранных в пучок, при этом дренаж протока поджелудочной железы заводят в полость желудка не более чем на 20 мм; панкреатогастральное соустье формируют однорядным, непрерывным, серомускулярным швом рассасывающимися нитями 3/0-4/0, отступя 4-5 мм от края среза железы и стенки желудка; пучок нитей срезают через просвет неу шитой культи желудка, подготовленной для гастроеюноанастомоза; гастроеюно- и гепатикоеюноанастомозы формируют на одной петле тощей кишки впереди ободочно непрерывным, однорядным, серомускулярным швом рассасывающимися нитями 2/0-3/0; оральный изолированный конец тощей кишки в виде подвесной энтеростомы используют для заведения зонда диаметром 5 мм дистальнее гастроеюноанастомоза на 80-100 мм; кишечный зонд и дренажную трубку удаляют к моменту выписки пациента.
Новизна предлагаемого способа заключается в том, что при выполнении панкреатодуоденальной резекции впервые используют два приема. 1. Культю поджелудочной железы ушивают 4 отдельными узловыми швами без отсечения концов нитей, которые собирают в пучок, что дает возможность при их подтягивании атравматично инвагинировать культю в просвет желудка на 10-12 мм. Общая площадь инвагинированной ушитой культи поджелудочной железы при высоте 10-12 мм составляет 1086 мм2 что в 5,5 раза меньше площади прототипа. Незначительная площадь культи способствует ускорению эпителизации панкреатогастроанастомоза. 2. Изолированный слепой отдел тощей кишки используют в виде еюиостомы с заведением зонда диаметром 5 мм дистальнее желудочного анастомоза на 80-100 мм. С помощью зонда осуществляют дозированное введение жидких энтеральных смесей с первых дней после операции ослабленным, истощенным больным и при гастростазе. Все анастомозы формируют с помощью рассасывающихся нитей непрерывным однорядным швом.
Технические решения, имеющие признаки, совпадающие с отличительными признаками предлагаемого нами способа, не выявлены, что позволяет сделать вывод о соответствии предлагаемого способа критерию «изобретательский уровень».
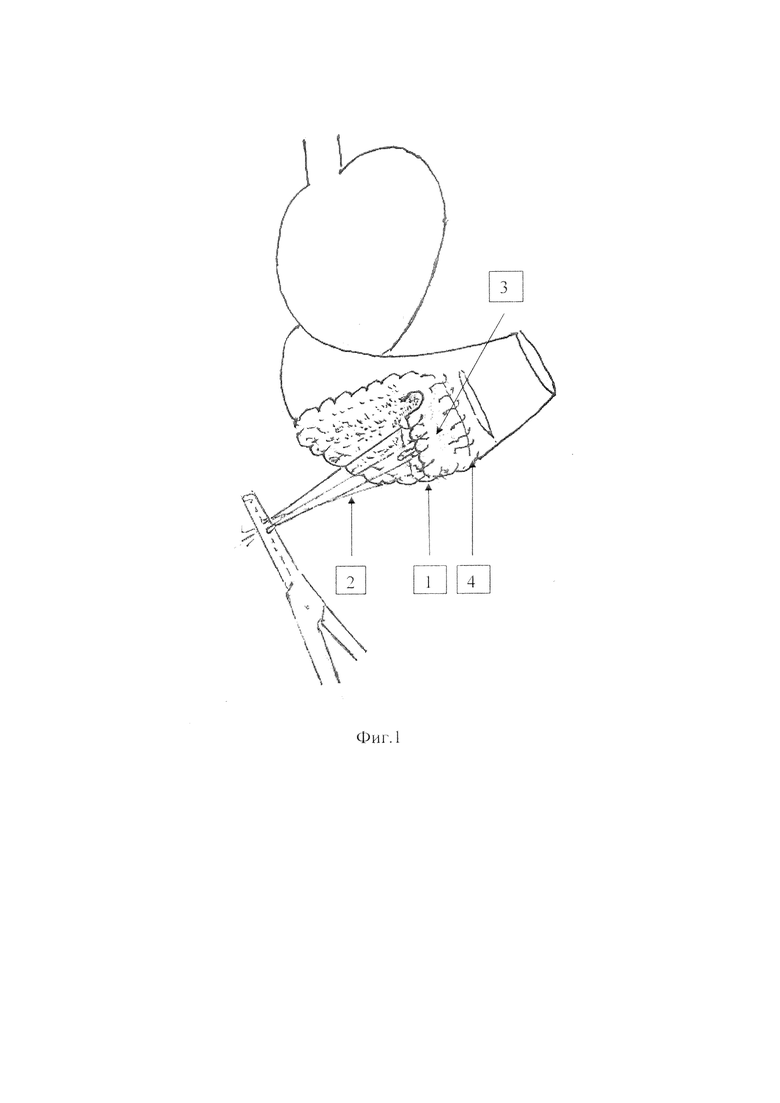
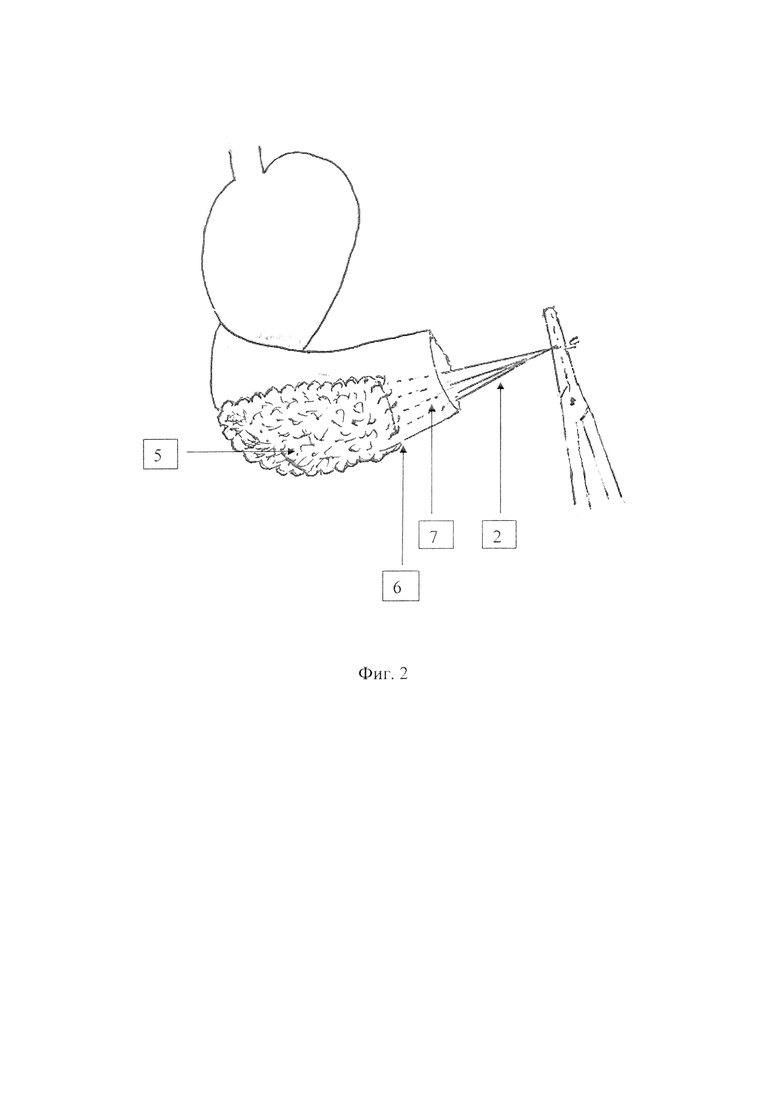
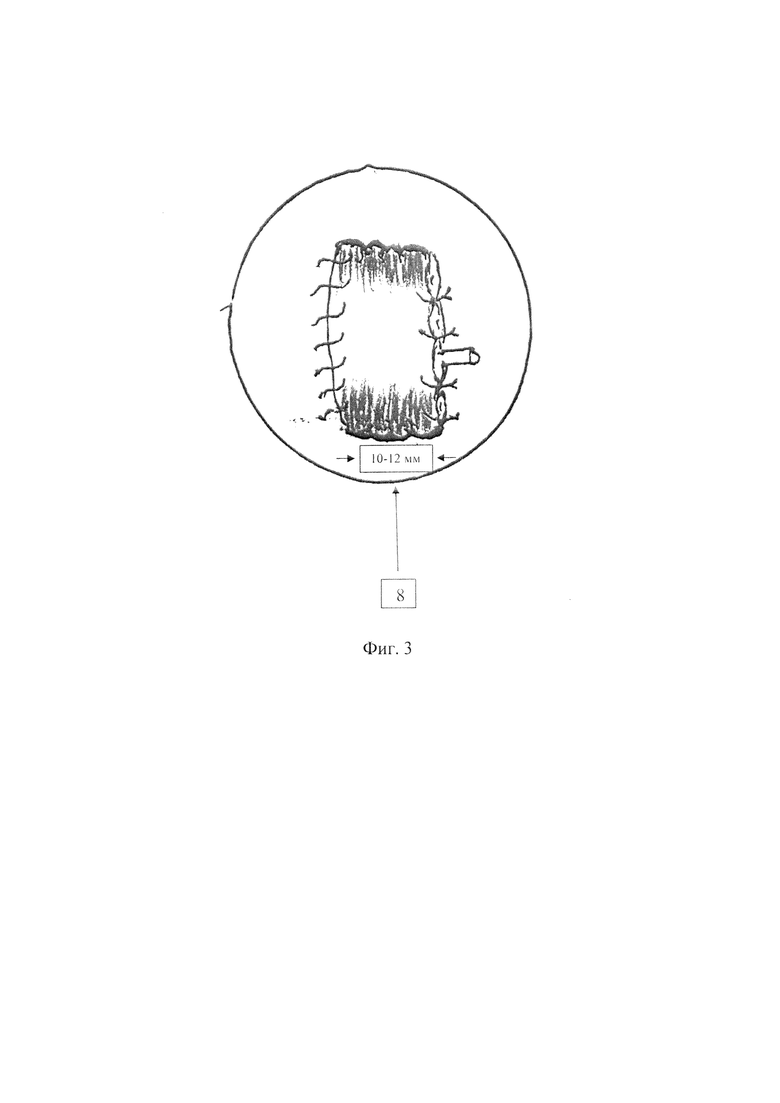
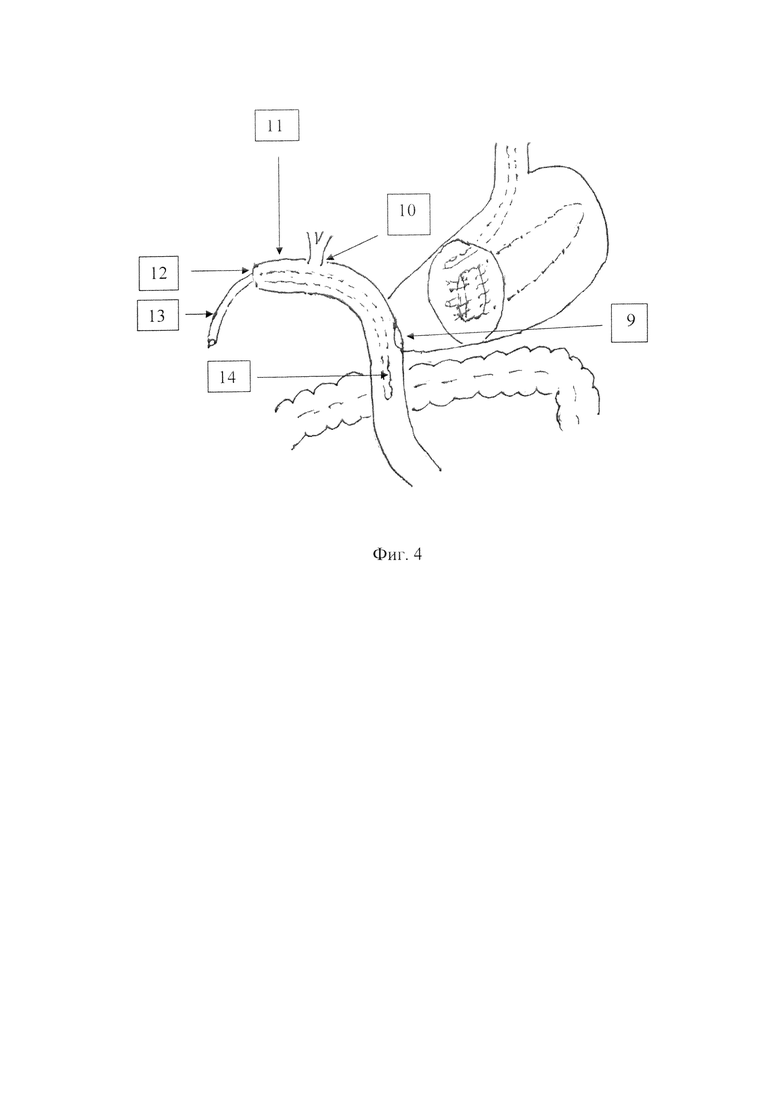
Предлагаемый способ формирования панкреатогастроананстомоза с помощью инвагинации культи поджелудочной железы в полость желудка и использование кишечного зонда при панкреатодуоденальной резекции осуществляю следующим образом (см. фиг. 1-4). По стандартной методике удаляют панкреатогастродуоденальный комплекс с желчным пузырем. Поджелудочную железу пересекают в области тела с образованием культи. Культю 1 с «потерянным» дренажем длиной 40-50 мм ушивают 4 отдельными, узловыми швами рассасывающимися нитями 4/0 без отсечения их концов, которые собирают в пучок 2. На границе тела и антрального отдела культи желудка производят поперечный разрез задней стенки желудка, соответствующий длине поперечника культи поджелудочной железы 35-40 мм. Вентральную поверхность культи поджелудочной железы 3 анастомозируют 4 со стороны проксимальной части разреза стенки желудка однорядным, непрерывным, серомускулярным швом рассасывающейся нитью 3/0-4/0. Дорзальную поверхность культи поджелудочной железы (см. фиг. 2) 5 анастомозируют 6 с задней стенкой желудка дистальнее разреза непрерывным, однорядным, серомускулярным швом рассасывающейся нитью 3/0-4/0. Пучок нитей 2 (см. фиг. 1, фиг. 2) способствует атравматичной инвагинации ушитой культи поджелудочной железы путем осторожного подтягивания нитей. Пучок нитей срезают через разрез антрального отдела желудка 7 (см. фиг. 2), подготовленного для анастомозирования. Инвагинация культи поджелудочной железы 8 (см. фиг. 3) в просвете желудка составляет 10-12 мм. Культю желудка 9 (см. фиг. 4) и общего печеночного протока 10 вшивают в тощую кишку конец в бок впереди ободочно однорядным, непрерывным, серомускулярным швом рассасывающимися нитями 2/0-3/0. Оральный слепой конец изолированного отдела тощей кишки 11 используют в качестве подвесной энтеростомы 12. Зонд 13 диаметром 5 мм заводят дистальнее желудочного анастомоза 14 на 80-100 мм для уменьшения давления в кишке и на швы анастомозов с целью профилактики несостоятельности, а также для дозированного энтерального питания с первых суток после операции.
Клинический пример №1
Больной Н., 54 лет, находился на лечении в Ярославской областной клинической больнице с 24 января по 28 февраля 2017 года с диагнозом: «Опухоль двенадцатиперстной кишки с субкомпенсированным стенозом». Решено выполнить панкреатодуоденальную резекцию с формированием панкреатогастроанастомоза.
После удаления панкреатодуоденального комплекса с желчным пузырем поджелудочная железа пересечена в области тела с образованием культи, которая ушита 4 отдельными, узловыми швами рассасывающимися нитями 4/0 с оставлением концов, собранных в пучок. Установлен дренаж в проток поджелудочной железы длиной 40 мм. На границе тела и антрального отдела культи желудка произведен поперечный разрез, соответствующий длине поперечника железы - 40 мм. Культя поджелудочной железы с дренажем инвагинирована на глубину 12 мм в полость желудка путем подтягивания за концы прошитых нитей, собранных в пучок, при этом дренаж протока поджелудочной железы заведен в полость желудка на 20 мм. Сформировано панкреатогастральное соустье однорядным, непрерывным, серомускулярным швом рассасывающимися нитями 3/0, отступя 5 мм от края среза железы и стенки желудка; пучок нитей срезан через просвет неушитой культи желудка, подготовленной для гастроеюноанастомоза. Сформированы гастроеюно- и гепатикоеюноанастомозы на одной петле тощей кишки впереди ободочно непрерывным однорядным серомускулярным швом рассасывающимися нитями 2/0. Оральный изолированный конец тощей кишки в виде подвесной энтеростомы использован для заведения зонда диаметром 5 мм дистальнее гастроеюноанастомоза на 100 мм. Кишечный зонд и дренажная трубка культи поджелудочной удалены к моменту выписки пациента.
Выписан в удовлетворительном состоянии. В течение последующих 4-х лет пациент был трудоспособен, чувствовал себя хорошо.
Предлагаемый способ формирования панкреатогастроанастомоза при панкреатодуоденальной резекции применен в ГБУЗ Ярославской области «Областная клиническая больница».
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПАНКРЕАТОГАСТРОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 1998 |
|
RU2158546C2 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТИКОГАСТРОАНАСТОМОЗА ИЗ ПРОСВЕТА ЖЕЛУДКА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2010 |
|
RU2479269C2 |
| СПОСОБ ПРОФИЛАКТИКИ ПАНКРЕАТИТА И НЕКРОЗА КУЛЬТИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2009 |
|
RU2393780C1 |
| Способ формирования панкреатогастроанастомоза при робот-ассистированной и лапароскопической панкреатодуоденальной резекциях | 2020 |
|
RU2741408C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2005 |
|
RU2286728C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОКИШЕЧНОГО АНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 1999 |
|
RU2195207C2 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОЕЮНОАНАСТОМОЗА | 2004 |
|
RU2261059C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2022 |
|
RU2803012C1 |
| СПОСОБ НАЛОЖЕНИЯ ГАСТРОЕЮНОАНАСТОМОЗА | 2009 |
|
RU2398533C1 |
| СПОСОБ ФОРМИРОВАНИЯ РЕЗЕРВУАРНОГО ИНВАГИНАЦИОННОГО ПАНКРЕАТОЕЮНОАНАСТОМОЗА | 2020 |
|
RU2741376C1 |
Изобретение относится к медицине, а именно к абдоминальной хирургии. Поджелудочную железу пересекают в области тела с образованием культи, которую ушивают 4 отдельными узловыми швами с оставлением их концов, собранных в пучок. Устанавливают дренаж в проток поджелудочной железы длиной 40-50 мм. На границе тела и антрального отдела культи желудка производят поперечный разрез, соответствующий длине поперечника железы, равной 35-40 мм. Культю поджелудочной железы с дренажем протока инвагинируют на глубину 10-12 мм в полость желудка путем подтягивания за концы прошитых нитей, собранных в пучок, при этом дренаж протока поджелудочной железы заводят в полость желудка не более чем на 20 мм. Формируют панкреатогастральное соустье непрерывным серомускулярным швом, отступя 4-5 мм от края среза железы и стенки желудка. Пучок нитей срезают через просвет неушитой культи желудка, подготовленной для гастроеюноанастомоза. Гастроеюно- и гепатикоеюноанастомозы формируют на одной петле тощей кишки впереди ободочно. Оральный изолированный конец тощей кишки в виде подвесной энтеростомы используют для заведения зонда диаметром 5 мм дистальнее гастроеюноанастомоза на 80-100 мм. Способ повышает надежность анастомоза, эффективность хирургического вмешательства за счет исключения травматизации мягкой паренхиматозной ткани культи поджелудочной железы, обеспечивает уменьшение объема культи поджелудочной железы в просвете желудка для ускорения ее эпителизации. 4 ил., 1 пр.
Способ формирования панкреатогастроанастомоза при панкреатодуоденальной резекции, включающий удаление панкреатодуоденального комплекса, инвагинацию культи поджелудочной железы в просвет желудка, отличающийся тем, что после удаления панкреатодуоденального комплекса с желчным пузырем поджелудочную железу пересекают в области тела с образованием культи, которую ушивают 4 отдельными узловыми швами рассасывающимися нитями 4/0 с оставлением их концов, собранных в пучок; устанавливают дренаж в проток поджелудочной железы длиной 40-50 мм; на границе тела и антрального отдела культи желудка производят поперечный разрез, соответствующий длине поперечника железы, равной 35-40 мм; культю поджелудочной железы с дренажем протока инвагинируют на глубину 10-12 мм в полость желудка путем подтягивания за концы прошитых нитей, собранных в пучок, при этом дренаж протока поджелудочной железы заводят в полость желудка не более чем на 20 мм; панкреатогастральное соустье формируют однорядным, непрерывным, серомускулярным швом рассасывающимися нитями 3/0-4/0, отступя 4-5 мм от края среза железы и стенки желудка; пучок нитей срезают через просвет неушитой культи желудка, подготовленной для гастроеюноанастомоза; гастроеюно- и гепатикоеюноанастомозы формируют на одной петле тощей кишки впереди ободочно непрерывным, однорядным, серомускулярным швом рассасывающимися нитями 2/0-3/0; оральный изолированный конец тощей кишки в виде подвесной энтеростомы используют для заведения зонда диаметром 5 мм дистальнее гастроеюноанастомоза на 80-100 мм; к моменту выписки пациента кишечный зонд и дренажную трубку удаляют.
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2005 |
|
RU2286728C1 |
| СПОСОБ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПРИВРАТНИКОСОХРАНЯЮЩЕЙ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2003 |
|
RU2254816C2 |
| Приспособление для автоматического отделения чушки от мульды | 1936 |
|
SU53181A1 |
| Приспособление для переноса гильз от ножниц на лоток в гильзовых машинах | 1925 |
|
SU5342A1 |
| CN 102247185 A, 23.11.2011 | |||
| СНЕЖКО А.В | |||
| Выбор способа панкреатодуоденальной резекции в радикальном хирургическом лечении рака билиопанкреатодуоденальной зоны, автореферат дисс., Ростов-на-Дону, 2015, с.15-24 | |||
| MORERA-OCON FJ, Simplified technique | |||
Авторы
Даты
2022-08-30—Публикация
2021-10-04—Подача