Предлагаемое изобретение относится к медицине, а именно хирургии, и может быть использовано при панкреатодуоденальных резекциях с использованием робот-ассистированной и лапароскопической методик, не прибегая к открытому доступу при формировании панкреатогастроанастомоза.
Использование лапароскопических и робот-ассистированных способов панкреатодуоденальной резекции, открывает новые перспективы в изучении и усовершенствовании модификаций в формировании пакреатодигестивных анастомозов. Анализ литературы (Хатьков И.Е., Цвиркун В.В., Израилов Р.Е 2007 г.) показал, что появляющиеся разрозненные сообщения не позволяют получить четкого представления, как о подходах к выполнению высокотехнологичной операции, так и по выбору способа формирования панкреатодигестивного анастомоза; в то же время, полученные результаты лечения демонстрируют возможность выполнения, как всех нюансов операции, так и снижение травматичности хирургического вмешательства, при сохранении онкологических принципов, т.е. являются выполнимыми и сопоставимыми с открытыми видами хирургического вмешательства с преимуществами малоинвазивного лечения (P.Giulianotti 2012). Предложенные способы формирования зарубежными авторами панкреатогастроанастомоза (Bassi at all 2006), а также запатентованные отечественные способы формирования панкреатодигестивного соустья (Пропп А.Р., Лобанов В.Г., Полуэктов В.Л., Стефановский В.Г., Норка A.Е. 2003 г.) не соответствуют концепции малоинвазивных способов ввиду их сложности и крайне затруднительного выполнения эндоскопическими инструментами. Таким образом требуется создание простого и надежного способа панкреатогастроанастомоза, одинаково успешно выполнимого как лапароскопически так и роботически. При анализе осложнений по данным Neidergethmann et al. 2010 в исследовании связали способ включения культи поджелудочной железы в желудочно-кишечный тракт с риском развития панкреатической фистулы при панкреатодуоденальной резекции, авторы сделали вывод о том, что наиболее унифицированным способом панкреатодигестивного соустья может являться панкреатогастроанастомоз.
Известен способ панкреатогастроанастомоза (Пропп А.P. (RU), Лобанов B.Г. (RU), Полуэктов В.Л. (RU), Стефановский В.Г. (RU), Норка А.Е. (RU) Патентообладатель: ГОУ ВПО Омская государственная медицинская академия), патент №RU 2003 122 549 А. Изобретение может быть использовано при резекции поджелудочной железы. Накладывают двухрядный шов между культей поджелудочной железы и задней стенкой желудка. При этом на задней стенке желудка выкраивают П-образный серозно-мышечный лоскут. Выполняют первый ряд задней губы у основания лоскута. Затем накладывают внутренний ряд швов задней губы, анастомозируя край слизистой оболочки желудка. Сшивают мышечную, подслизистую и слизистую оболочки желудка на протяжении угловых швов и в области передней губы анастомоза. Внутренний ряд фиксируют двумя непрерывными нитями. Связывают в натяжении между собой концы нитей. Наружный ряд швов передней губы выполняют с муфтообразной перитонизацией анастомоза выкроенным П-образным лоскутом.
Данный способ лечения имеет следующие недостатки:
1. Сложность способа, практически невыполнимо при лапароскопическом и робот-ассистированном способе.
2. Выкраивание П-образного лоскута задней стенки желудка имеет больший риск ишемических изменений вследствие большей травматичности.
3. Непрерывный двухрядный анастомоз в отношении панкреатогастроанастомоза имеет более высокий риск ишемии и как исход - несостоятельность швов, т.к. формирование панкреатогастроанастомоза прежде всего диктуется «сложной» культей поджелудочной железы.
4. Отсутствие эластической компрессии со стороны анастомозируемой стенки желудка, создание герметичности только лишь за счет непрерывного шва способствует увеличению количества осложнений.
Ближайший аналог: способ формирования панкреатогастроанастомоза при панкреатодуоденальной резекции (Алибегов Магомедрасул Абакарович, Сергеев Олег Анатольевич, Волынец Александр Борисович, Прохоренко Татьяна Игоревна, Ефимкин Андрей Сергеевич Патентообладатель: ГОУ ВПО Смоленская государственная медицинская академия), патент №RU 2 286 728 С1. Изобретение может быть использовано при панкреатодуоденальной резекции. При диаметре главного панкреатического протока меньше или равном 3 мм, после удаления панкреатодуоденального комплекса инвагинируют поджелудочную железу в заднюю стенку желудка с наложением швов. При этом выполняют разрез задней стенки желудка на 1/3 меньше культи поджелудочной железы. Инвагинацию культи осуществляют на глубину 3-4 мм.
Накладывают два угловых шва и по два узловых шва на переднюю и заднюю полуокружности анастомоза поджелудочной железы и желудка. Отступают на 4 см от края культи поджелудочной железы. Способ позволяет снизить риск несостоятельности анастомоза вследствие прорезывания швов, уменьшить травму паренхимы железы.
Данный способ лечения имеет следующие недостатки:
1. Погружение культи поджелудочной железы в заднюю стенку желудка при данном способе возможно только лапаротомным (открытым) способом, при котором, в отличии от лапароскопической и роботической методик, остается более высокий риск нагноительного процесса со стороны послеоперационной раны, а также оказывается большее травматическое воздействие на пациента;
2. Невозможность выполнить операцию полностью лапароскопически или роботически при применении данной методики панкреатогастроанастомоза приводит к более длительному периоду медико-социальной реабилитации пациента, а также больший срок восстановительного периода перед следующим этапом лечения (адъювантная терапия).
Задачи:
1). Обеспечить полноценную (100%) герметизацию и надежность панкреатогастроанастомоза;
2). Сократить сроки пребывания пациентов в стационаре;
3). Сократить время формирования панкреатогастроанастомоза;
4). Минимизировать операционную травму в области вмешательства;
5). Сохранить адекватное кровоснабжение стенок желудка и надежный гемостаз культи поджелудочной железы;
6). Минимизировать объем мобилизации со стороны культи поджелудочной железы;
7). Обеспечить конгруэнтное прилегание серозной оболочки стенки желудка к капсуле культи поджелудочной железы, исключение второго ряда швов;
8). Минимизировать общее травматическое воздействие на пациента.
Сущностью изобретения является: шов-держалку на атравматической игле с рассасывающейся нитью накладывают на культю поджелудочной железы на верхний и нижний края и на расстоянии 0,8-1,0 см от края среза и на 0,5-0,7 см от верхнего и нижнего краев к центру железы, с условиями провисания нити между зафиксированными краями; предварительно в желудочном силиконовом зонде с диаметром 4,5-5,1 мм в дистальном отверстии делают углубление в 2-3 мм, в желудочный зонд вводят плотный силиконовый проводник, таким образом, чтобы последний прошел через полученное углубление и уперся в дистальный конец зонда. Затем желудочный зонд заводят в желудок через носовой ход в гастротомное отверстие на задней стенке желудка, выводят его брюшную полость, после чего в обратном направлении подтягивают проводник на 3-4 см, освобождая от проводника углубление в зонде, в который погружают нить-держалку и блокируют ее путем введения проводника над нитью; зонд умеренно подтягивают на 4-5 см в проксимальном направлении, дистальную полуокружность гастротомного отверстия натягивают на заднюю поверхность культи поджелудочной железы на всем протяжении ее мобилизованного участка; нитью, которой прошивали проксимальную полуокружность гастротомного отверстия к передней поверхности поджелудочной железы, шов продолжают в обратном направлении, фиксируя дистальную полуокружность гастротомного отверстия и заднюю поверхность культи поджелудочной железы к началу фиксации.
Технический результат
Поставленные задачи достигаются проведением оперативного вмешательства интракорпорально без широких доступов (лапароскопически, робот-ассистированно). За счет шва держалки из рассасывающегося материала с условием провисания нити возможна тракция предварительно фиксированной культи поджелудочной железы в просвет желудка с помощью блокировки нити в специально приготовленном желудочном зонде, выведенном в брюшную полость через гастротомное отверстие на задней стенке желудка. Таким образом благодаря тракции культи поджелудочной железы создается точка опоры для натягивания стенки желудка с осуществлением ей эластической компрессии в месте соустья, что позволяет наложить непрерывный шов между стенкой желудка и капсулой поджелудочной железы с минимальной травматизацией последней, достигается полная герметичность соустья. Однорядный непрерывный шов в данном случае исключает образование свободного пространства между стенкой желудка и культей поджелудочной железы, в котором может скапливаться жидкость (инфицирование этой жидкости вызывает образование абсцесса, как причина несостоятельности швов). Также сократилось время наложения соустья за счет отказа от конверсии в лапаротомию, от проведения передней гастротомии с целью дополнительного укрепления анастомоза. За счет использования преимуществ малоинвазивного способа отмечено достоверное снижение показателей по шкале оценки болевого синдрома, срока использования наркотических анальгетиков послеоперационном периоде, а также количество койко-дней пребывания на стационарном лечении. Благодаря использованию малоинвазивного способа лечения улучшаются репарационные свойства тканей, а в случае развития осложнений дает больше возможностей для успешного применения малоинвазивных интервенционных методов лечения.
Способ апробирован на 15 больных в течение двух лет в условиях хирургического отделения. Получены хорошие результаты. У всех больных, а также в группе пожилых и ослабленных пациентов с тяжелыми сопутствующими заболеваниями, удалось сократить травматичность оперативного лечения (без широкого открытого доступа), что улучшает результаты лечения, а также уменьшает количество койко-дней стационарного лечения. Осложнений в виде несостоятельности панкреатогасроанастомоза не было. Разработанный алгоритм лапароскопического и робот-асситированного формирования панкреатогастроанастомоза мононитью, не прерываясь, с эндогастральной тракцией культи поджелудочной железы, а также возможностью эластической компрессии со стороны стенки желудка доказал на практике возможность 100% достижения гарантированного результата герметизации панкреатогастроанастомоза и простоты выполнения.
Способ дополнительно поясняется на фиг. 1-9 поэтапные схемы выполнения предлагаемого способа лечения, где
фиг. 1 - культя поджелудочной железы;
фиг. 2 - непрерывный шов между капсулой передней поверхности культи поджелудочной железы и проксимальным краем гастротомного отверстия;
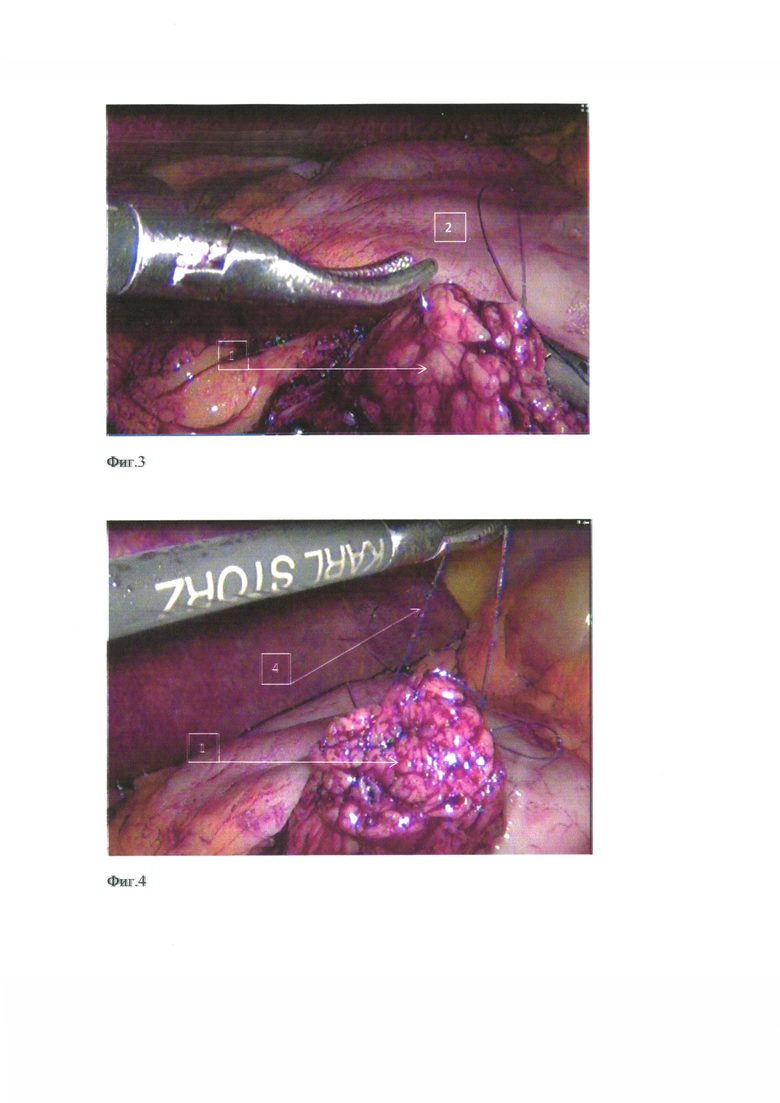
фиг. 3 - наложение рассасывающегося шва-держалки с условием провисания нити на культю pancreas;
фиг. 4 - сформированный шов - держалка с условием провисания нити;
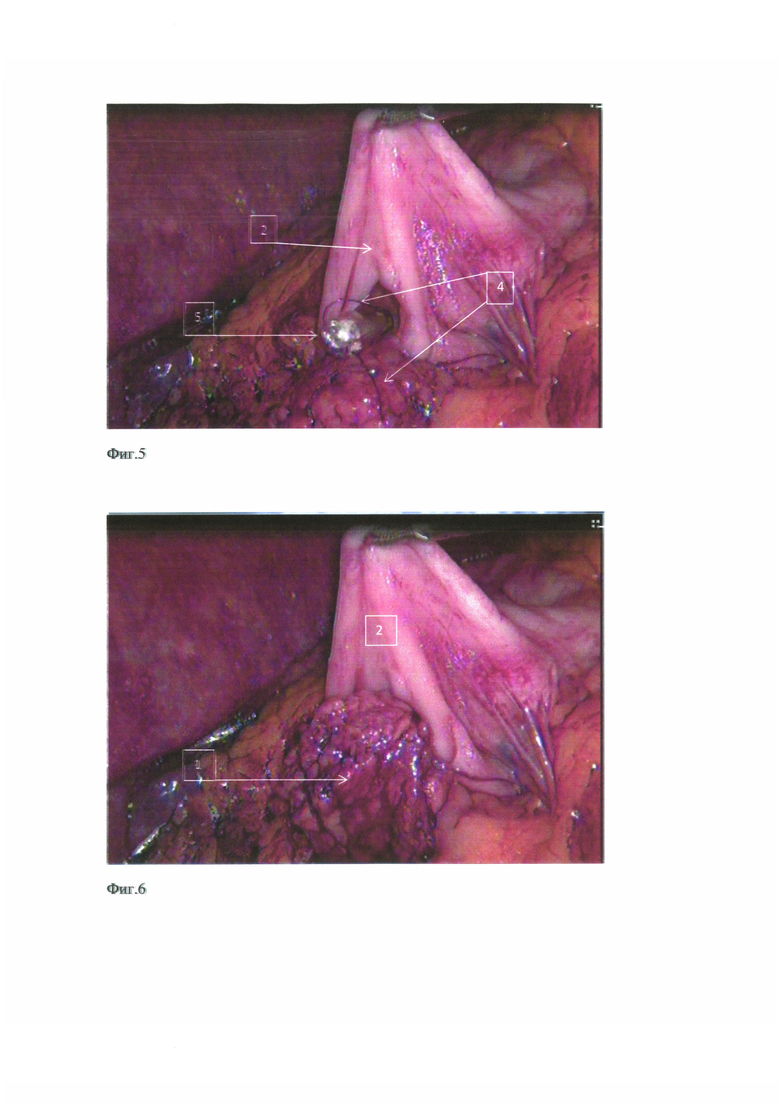
фиг. 5 - фиксация культи pancreas предварительно подготовленным силиконовым желудочным зондом;
фиг. 6 - подтягивание культи поджелудочной железы в просвет желудка;
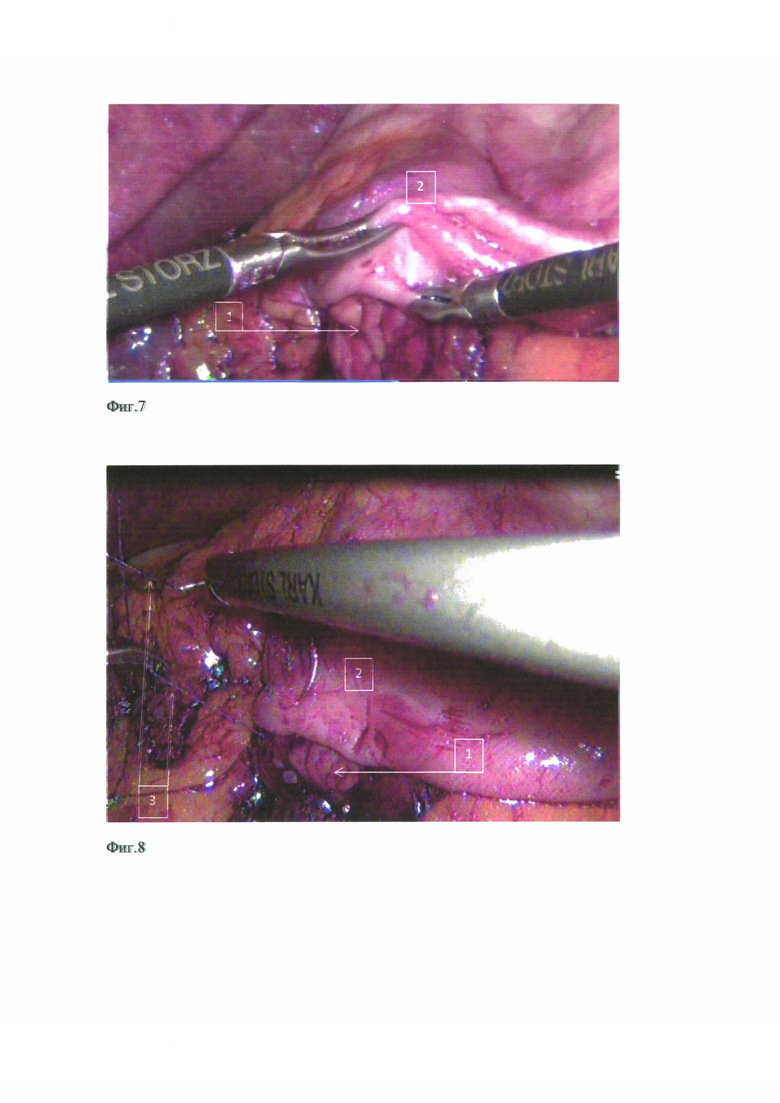
фиг. 7 - натягивание дистальной полуокружности гастротомного отверстия на культю pancreas;
фиг. 8 - наложение непрерывного мононить-шва между капсулой задней поверхности поджелудочной железы и дистальной полуокружностью гастротомического отверстия;
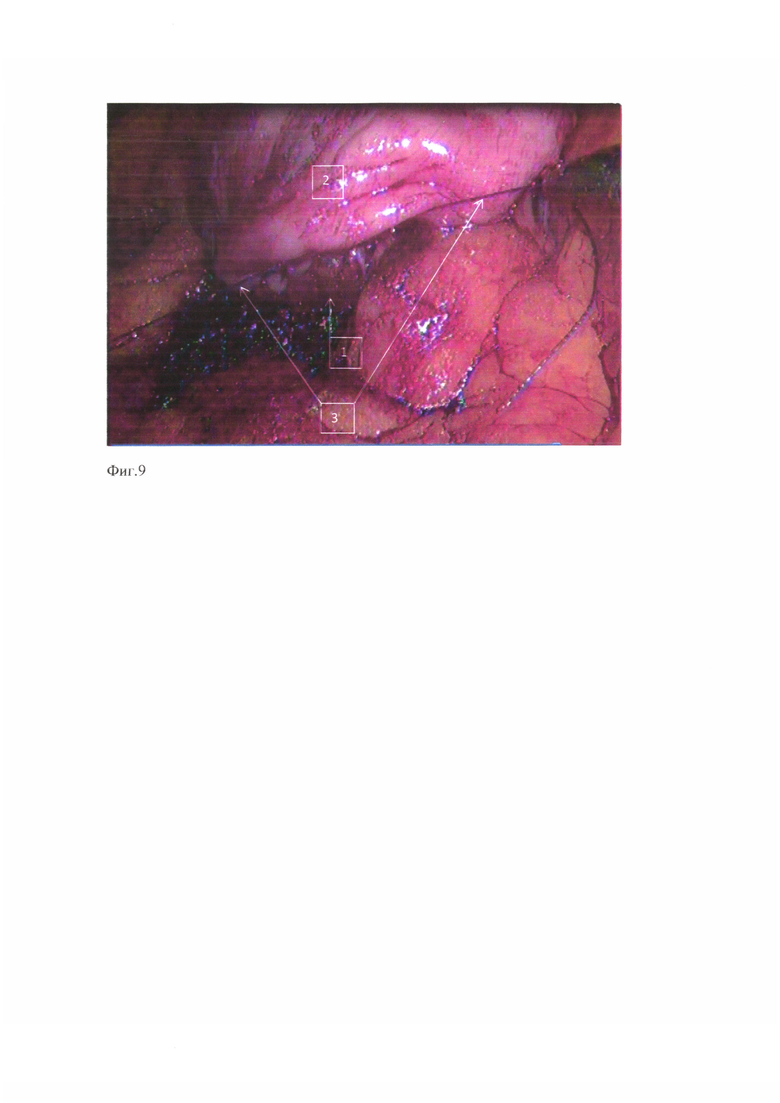
фиг. 9 - вид после завязывания нитей,
где п. 1 - культя поджелудочной железы, п. 2 - задняя стенка желудка, п. 3 - нерассасывающаяся мононить, п. 4 - шов-держалка, п. 5 - силиконовый желудочный зонд с проводником.
Способ осуществляют следующим образом
После резекционного этапа и мобилизации культи поджелудочной железы (1) на протяжении до 3,0 см (фиг. 1, фиг. 3) выполняют реконструкцию, при которой производят гастротомию на задней стенке желудка (2) в поперечном направлении, с размером гастротомного отверстия до 1/3 площади поверхности среза культи поджелудочной железы (1); фиксацию проксимальной полуокружности гастротомного отверстия задней стенки желудка (2) к передней поверхности поджелудочной железы, производят нерассасывающейся мононитью (3) (фиг. 2). На культю поджелудочной железы накладывают шов-держалку (4) на атравматической игле с рассасывающейся нитью на верхний и нижний края и на расстоянии 0,8-1,0 см от края среза, на 0,5-0,7 см от верхнего и нижнего краев к центру железы с условиями провисания нити между зафиксированными краями (фиг. 4); в желудок через носовой ход устанавливают предварительно подготовленный желудочный силиконовый зонд (5) диаметром 4,5-5,1 мм с проводником, в дистальном отверстии которого сделано углубление в 2-3 мм (фиг. 5). Затем желудочный зонд (5) с проводником, заведенный в желудок, выводят через гастротомное отверстие в брюшную полость, после чего в обратном направлении подтягивают проводник на 3-4 см, освобождая углубление в зонде, в которое погружают нить-держалку (4) и блокируют ее путем введения проводника над нитью (4) (фиг. 5); зонд умеренно подтягивают на 4-5 см в проксимальном направлении, натягивая дистальную полуокружность задней стенки желудка (2) на заднюю поверхность культи поджелудочной железы (1) на всем протяжении ее мобилизованного участка (фиг. 6, фиг. 7); нитью (3), которой прошивали проксимальную полуокружность гастротомного отверстия задней стенки желудка (2) к передней поверхности культи поджелудочной железы (1), шов продолжают в обратном направлении (фиг. 8), фиксируя дистальную полуокружность гастротомного отверстия и заднюю поверхность культи поджелудочной железы к началу проксимальной полуокружности гастротомного отверстия. Таким образом, формируют однорядный непрерывный панкреатогастроанастомоз с дополнительной эластической компрессией со стороны стенки желудка (2) на культю поджелудочной железы (1) (фиг. 9). Путем удаления проводника после завершения шва нить-держалка разблокируется самостоятельно, так как отсутствует удерживающий компонент. Нить-держалка (4) (фиг. 4) рассасывается путем гидролиза в желудочной среде. Желудочный зонд (5) (фиг. 5) остается в желудке с целью декомпрессии и минимизации воздействия на соустье в течении ближайших 2-3 суток послеоперационного периода.
Пример №1 Пациент К. 70 лет
Диагноз по международной статистической классификации болезней и проблем, связанных со здоровьем (МКБ10) С24.0 Злокачественное новообразование внепеченочного желчного протока. С-r холедоха cT2N1Mo, с/п стентирования холедоха под Rg-контролем, III В ст. 2 кл.гр. Функционирующий стент холедоха.
Сопутствующий: Гипертоническая болезнь II ст Риск 3. ХСН I, ФК I по NYHA. Искривленная перегородка носа. Хронический фарингит. Функциональная дисфония. Очаговое новообразование S2 правого легкого (4,5 мм). Хронический пиелонефрит единственной правой почки/ Киста правой почки. С-r левого мочеточника pT1NoMo, с/п радикального хирургического лечения (2015)
Операция: Робот-ассистированная панкреатодуоденальная резекция.
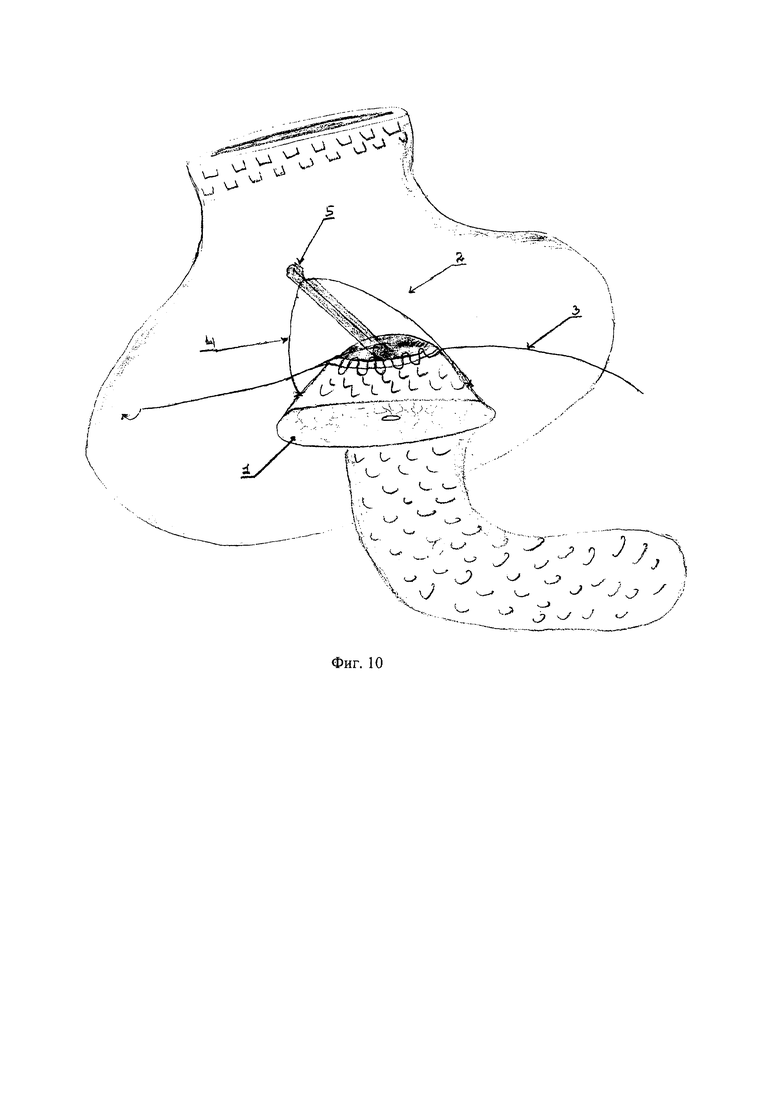
Описание операции: (см. фиг. 10)
Под эндотрахеальным наркозом после обработки операционного поля в инфраумбиликальной области в брюшную полость введен троакар, наложен карбоксиперитонеум. Через стандартные точки введены дополнительные троакары. Подключен роботический комплекс - Da Vinci. При ревизии: в брюшной полости выраженный спаечный процесс с вовлечением большого сальника, петель тонкой кишки; выпота в брюшной полости нет, канцероматоза в брюшной полости нет; желчный пузырь удален ранее, в этой зоне также определяется спаечный процесс. В проекции головки/терминального отдела холедоха определяется объемное образование, плотной консистенции при инструментальной пальпации размерами до 3 см в диаметре; в области малого сальника определяются конгломераты лимфатических узлов небольшого размера. Адгезиолизис при помощи гармонического ножа; проведена лифмодиссекция печеночно-двенадцатиперстной связки с выделением воротной вены и печеночных артерии, общая печеночная артерия имеет типичное строение; холедох пересечен в области ворот печени, край срез отправлен на экспресс ПГИ - опухолевого роста не обнаружено. A. gastro-duodenale выделена у основания, клипирована 2+1, пересечена. Произведена мобилизация ДПК по Кохеру. Мобилизован большой сальник. Через желудочно-ободочную связку вскрыта сальниковая сумка. Поджелудочная железа обработана по верхнему и нижнему краю, туннелизировано пространство между железой и v.portae; в области перешейка определяется инфильтративный процесс, признаков инвазии опухоли в вену не выявлено. Pancreas пересечена в области перешейка левее воротной вены - гемостаз прошиванием, панкреатический проток визуализирован, до 3 мм в диаметре. Консистенция паренхимы железы мягкая, легко ранимая, диаметр культи составляет до 21-22 мм. Выполнена мобилизация культи железы на протяжении 25-27 мм. С помощью эндостеплера пересечен желудок в области антрума (выше привратника), также эндостеплерным аппаратом отсечена тощая кишка на расстоянии 10 см от связки Трейца и выведена в верхний этаж брюшной полости. Органокомплекс поэтапно отделен от воротной вены с перевязкой и клипированием ее притоков, выполнена мобилизация крючковидного отростка pancreas с попутной лимфодиссекций по правой полуокружности верхней брыжеечной артерии, инвазии в a. mesenterica superior не отмечено. Рекоструктивный этап: учитывая невыраженный панкреатический проток, мягкую консистенцию культи pancreas принято решение о выполнении погружного панкреатогастроанастомоза с использованием эндогастрального захвата культи pancreas. В проекции культи железы на задней стенке желудка выполнено гастротомическое отверстие в поперечном направлении (2) площадью до 1/3 площади среза культи поджелудочной железы; передняя поверхность культи pancreas (1) фиксирована непрерывным промилен 4-0 швом (3) к проксимальной полуокружности гастротомического отверстия на 3 см от края отсечения железы; выполнено наложение двух швов одной нитью викрил 3-0 на культю pancreas по типу держалки у верхнего и нижнего краев железы на 0,5 мм к центру, от края среза на 0,8 мм, при условии провисания нити между зафиксированным краями, длиной нити 5,0 см (4); через гастротомическое отверстие в брюшную полость введен дистальный конец специально подготовленного (с углубленным дистальным отверстием на 3 мм) желудочного зонда с проводником диаметром 5,1 мм (5), заведенного через носовой ход. Выполнен захват провисающей нити (4) в углубленном дистальном отверстии зонда путем подтягивания проводника на 3-4 см проксимально и блокированием нити, при обратном его погружении над нитью. Плавным подтягиванием культи железы в просвет желудка на 4-5 см и натягиванием свободной стенки желудка на культю pancreas (1) при помощи анатомических атравматических эндоскопических зажимов, продолжен непрерывный промилен 4-0 шов между дистальной полуокружностью гастротомического отверстия и задней поверхностью железы на всем протяжении ее мобилизации. Нить завязана с нитью начала фиксации непрерывного шва (3).
Первая петля от связки Трейца тонкой кишки, мобилизована, обозначено место под холедохо-энтероанастомоз, выполнено интракорпоральное наложение непрерывного холедохо-энтероанастомоза промилен 5-0 швом, отступя 20 см дистальнее двухрядным непрерывным мононить швом наложен гастро-энтероанастомоз также интракорпорально.
Органокомплекс погружен в контейнер Endobag, удален через расширенный супраумбиликальный доступ. Установлен ПВХ - дренаж - справа - в подпеченочное пространство под гепатодуоденальную связку, конец дренажа подведен в область сальниковой сумки. Контроль гемостаза - сухо. Счет салфеток - все. Послойное сшивание ран. Асептическая повязка.
Время операции: с 10:10 по 14:00
Макропрепарат: Органокомплекс (головка поджелудочной железы, общий желчный проток, ДПК с привратником, клетчатка большого и малого сальника с л/у).
Осложнений в ближайшем и отдаленном послеоперационном периоде не было.
Пример №2 Пациент Б. 59 лет
Диагноз по международной статистической классификации болезней и проблем, связанных со здоровьем (МКБ10) С24.1 Злокачественное новообразование ампулы фатерова сосочка cT2N0M0, IB ст, после эндоскопической биопсии БДС, эндостентирования желчевыводящих протоков 17.12.2019, 2 кл. гр.
Сопутствующий: Гипертоническая болезнь 1 степень 2 стадия риск 3. ХСН 1 ст., 11 ФК по NYHA. Гиперлипидемия.
Наименование оперативного вмешательства: Лапароскопическая ПДР.
Описание операции:
Под эндотрахеальным наркозом после обработки операционного поля в инфраумбиликальной области в брюшную полость введен троакар, наложен карбоксиперитонеум, подключена видеоэндоскопическая система "Olympus". Через стандартные точки введены дополнительные троакары. При ревизии: выпота в брюшной полости нет, канцероматоза в брюшной полости нет; желчный пузырь 65×35, не наряжен, стенка не утолщена. В области малого сальника определяются конгломераты лимфатических узлов от 0,7 до 1,2 см. Проведена холецистэктомия, лифмодиссекция печеночно-двенадцатиперстной связки с выделением воротной вены и собственной печеночной артерии, общая печеночная артерия имеет типичное строение; холедох пересечен выше отхождения пузырного протока в области ворот печени с формированием единого блока. A. gastro-duodenale выделена у основания, клипирована 2+1, пересечена. Произведена мобилизация ДПК по Кохеру. Мобилизован большой сальник. Через желудочно-ободочную связку вскрыта сальниковая сумка. Поджелудочная железа обработана по верхнему и нижнему краю, туннелизировано пространство между железой и v.portae; в области перешейка инфильтративного процесса не выявлено, признаков за инвазию опухоли ДПК в вену не выявлено. В области общей печеночной артерии определяется выраженный инфильтративный процесс, за счет конгломерата л/у, выполнена лимфодиссекция области общей печеночной артерии отдельным блоком. Pancreas пересечена в области перешейка левее воротной вены, ее примерный диаметр до 25 мм в наибольшем измерении - гемостаз прошиванием, панкреатический проток визуализирован - 3 мм в диаметре; консистенция паренхимы железы мягкая, легко ранимая. С помощью эндостеплера пересечен желудок в области антрума. Также при помощи эндостеплера выполнено пересечение тощей кишки на расстоянии 10 см от связки Трейца, культя кишки выведена в верхний этаж брюшной полости. Органокомплекс поэтапно отделен от воротной вены с перевязкой и клипированием ее притоков, выполнена мобилизация крючковидного отростка pancreas с попутной лимфодиссекций по правой полуокружности верхней брыжеечной артерии. Инвазии в верхнюю брыжеечную артерию не отмечено.
Реконструктивный этап: учитывая невыраженный панкреатический проток, а также мягкую паренхиму ("сочную") pancreas, принято решение о выполнении погружного панкреатогастроанастомоза с использованием эндогастрального захвата культи pancreas. В проекции культи железы выполнено гастротомическое отверстие в поперечном направлении на задней стенке желудка в диаметре до 0,7 см; передняя поверхность pancreas фиксирована непрерывным промилен 4-0 швом к проксимальной полуокружности гастротомического отверстия на 3 см от края отсечения железы; выполнено наложение двух швов одной нитью викрил 3-0 на культю pancreas по типу держалки у верхнего и нижнего краев железы на 0,7 см к центру, от края среза на 1,0 см, при условии провисания нити между зафиксированным краями с длинной нити до 5,0 см; через гастротомическое отверстие в брюшную полость введен дистальный конец специально подготовленного (углубленным дистальным отверстием на 2 мм) желудочного зонда диаметром 4,5 мм с проводником заведенного через носовой ход. Выполнен захват провисающей нити в углубленном дистальном отверстии зонда путем подтягивания проводника на 3-4 см проксимально и блокированием нити, при обратном его погружении над нитью. Плавным подтягиванием культи железы в просвет желудка на 4-5 см и натягиванием свободной стенки желудка на культю pancreas при помощи анатомических атравматических эндоскопических зажимов, продолжен непрерывный промилен 4-0 шов между дистальной полуокружностью гастротомического отверстия и задней поверхностью железы на всем протяжении ее мобилизации. Нить завязана с нитью начала фиксации непрерывного шва. Первая петля от связки Трейца тонкой кишки, мобилизована, обозначено место под билиодигестивное соустье, выполнено интракорпоральное наложение непрерывного холедохо-энтероанастомоза промилен 5-0 швом.
Расширен параумбиликальный доступ (до 4-5 см). Органокомплекс удален. В рану выведена петля тонкой кишки, культя желудка; отступя 20 см дистальнее отводящей тонкой кишки выполнено позадоободочное формирование гастро-энтероанастомоза конец в бок. Установлен ПВХ-дренаж - справа - в подпеченочное пространство под гепатодуоденальную связку, конец дренажа подведен в область сальниковой сумки. Контроль гемостаза - сухо. Счет салфеток - все. Удален карбоксиперитонеум. Послойное ушивание ран. Асептическая повязка.
Время операции: с 9:45 по 15:40
Макропрепарат: 1. Головка поджелудочной железы с опухолью, желчный пузырь, ДПК, дистальный отдел холедоха;
2. Л/у общей печеночной артерии;
Послеоперационный клинический диагноз: ЗНО ампулы фатерова сосочка cT2N0M0, IB ст, после эндоскопической биопсии БДС, эндостентирования ЖВП 17.12.2019, 2 кл. гр.
Осложнений в ближайшем и отдаленном послеоперационном периоде не было.
Источники научной медицинской информации: RU 2192794 С2, 20.11.2002. SU 1705858 А1, 15.01.1992. SU 1165375 А, 07.07.1985. RU 94041049/14 А1, 20.09.1996. RU 2123293 С1, 20.12.1998. RU 2003120993/14 А, 20.02.2005. База данных Роспатент wwwl.fips.ru
Данилов М.В. и др. Хирургия поджелудочной железы. - М.: Медицина, 1995, с. 413-425. WO 2004032758, 22.04.2004. TAKADA Т. Duodenum-preserving total pancreatic head resection and pancreatic head resection with segmental duodenostomy. Nippon Geka Gakkai Zasshi. 2003 Jun; 104(6):476-80$
Кубышкин В.А. и др. Рак поджелудочной железы. М., 2003, 234 RU 2195204 С2, 27.12.2002. RU 2195207 С2, 27.12.2002. RU 2007126 С1, 15.02.1994. SATO N. et all Preoperative exocrine pancrestic function predicts risk of leakage of pancreaticojejunostomy. Surgery, 1998, 124(5), 871-6.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2022 |
|
RU2803012C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТИКОГАСТРОАНАСТОМОЗА ИЗ ПРОСВЕТА ЖЕЛУДКА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2010 |
|
RU2479269C2 |
| СПОСОБ НАЛОЖЕНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2000 |
|
RU2192794C2 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТИКОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2009 |
|
RU2414179C1 |
| Способ формирования пищеводно-желудочного анастомоза | 2024 |
|
RU2826391C1 |
| СПОСОБ ФОРМИРОВАНИЯ АНТИПЕРИСТАЛЬТИЧЕСКОГО ПАНКРЕАТОГАСТРОАНАСТОМОЗА | 2003 |
|
RU2254068C1 |
| СПОСОБ РЕКОНСТРУКЦИИ ПИЩЕВАРИТЕЛЬНОГО ТРАКТА ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ И ЭКСТИРПАЦИИ ЖЕЛУДКА С ВОССТАНОВЛЕНИЕМ ФИЗИОЛОГИЧЕСКОЙ И АНАТОМИЧЕСКОЙ ЦЕЛОСТНОСТИ | 2016 |
|
RU2636881C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2021 |
|
RU2779006C1 |
| Способ формирования культи двенадцатиперстной кишки | 2016 |
|
RU2613940C9 |
| Способ формирования однорядного кишечного анастомоза с использованием прецизионного шва | 2022 |
|
RU2786698C1 |

Изобретение относится к медицине, а именно к абдоминальной хирургии. Шов-держалку на атравматической игле с рассасывающейся нитью накладывают на культю поджелудочной железы на верхний и нижний края и на расстоянии 0,8-1,0 см от края среза и на 0,5-0,7 см от верхнего и нижнего краев в направлении к Вирсунгову протоку с условиями провисания нити между зафиксированными краями. Предварительно в желудочном силиконовом зонде с диаметром 4,5-5,1 мм в дистальном отверстии делают углубление в 2-3 мм. В желудочный зонд вводят силиконовый проводник таким образом, чтобы последний прошел через полученное углубление и уперся в дистальный конец зонда, затем желудочный зонд заводят в желудок через носовой ход в гастротомное отверстие на задней стенке желудка, выводят его в брюшную полость. После чего в обратном направлении подтягивают проводник на 3-4 см, освобождая от проводника углубление в зонде, в который погружают нить-держалку и блокируют ее путем введения проводника над нитью. Зонд подтягивают на 4-5 см в проксимальном направлении, дистальную полуокружность гастротомного отверстия натягивают на заднюю поверхность культи поджелудочной железы на всем протяжении ее мобилизованного участка. Нитью, которой прошивали проксимальную полуокружность гастротомного отверстия к передней поверхности поджелудочной железы, шов продолжают в обратном направлении, фиксируя дистальную полуокружность гастротомного отверстия и заднюю поверхность культи поджелудочной железы к началу фиксации. Способ позволяет проводить весь объем оперативного вмешательства интракорпорально без широких доступов, повысить надежность анастомоза, уменьшить период использования наркотических анальгетиков в послеоперационном периоде, а также количество койко-дней пребывания на стационарном лечении. 10 ил., 2 пр.
Способ формирования панкреатогастроанастомоза при робот-ассистированной и лапароскопической панкреатодуоденальной резекциях, включающий гастротомию на задней стенке желудка в поперечном направлении с формированием гастротомного отверстия, размерами до 1/3 площади среза культи поджелудочной железы, фиксацию проксимальной полуокружности гастротомного отверстия задней стенки желудка к передней поверхности поджелудочной железы, отличающийся тем, что шов-держалку на атравматической игле с рассасывающейся нитью накладывают на культю поджелудочной железы на верхний и нижний края и на расстоянии 0,8-1,0 см от края среза и на 0,5-0,7 см от верхнего и нижнего краев в направлении к Вирсунгову протоку с условиями провисания нити между зафиксированными краями; предварительно в желудочном силиконовом зонде с диаметром 4,5-5,1 мм в дистальном отверстии делают углубление в 2-3 мм, в желудочный зонд вводят силиконовый проводник таким образом, чтобы последний прошел через полученное углубление и уперся в дистальный конец зонда, затем желудочный зонд заводят в желудок через носовой ход в гастротомное отверстие на задней стенке желудка, выводят его в брюшную полость, после чего в обратном направлении подтягивают проводник на 3-4 см, освобождая от проводника углубление в зонде, в который погружают нить-держалку и блокируют ее путем введения проводника над нитью; зонд подтягивают на 4-5 см в проксимальном направлении, дистальную полуокружность гастротомного отверстия натягивают на заднюю поверхность культи поджелудочной железы на всем протяжении ее мобилизованного участка; нитью, которой прошивали проксимальную полуокружность гастротомного отверстия к передней поверхности поджелудочной железы, шов продолжают в обратном направлении, фиксируя дистальную полуокружность гастротомного отверстия и заднюю поверхность культи поджелудочной железы к началу фиксации.
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2005 |
|
RU2286728C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТИКОГАСТРОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2009 |
|
RU2414179C1 |
| Приспособление для автоматического отделения чушки от мульды | 1936 |
|
SU53181A1 |
| ПОПОВ А.Ю | |||
| и др | |||
| Ближайшие результаты открытых, лапароскопических и роботизированных панкреатодуоденальных резекций | |||
| Хирургия | |||
| Журнал им | |||
| Н.И | |||
| Пирогова | |||
| Способ получения цианистых соединений | 1924 |
|
SU2018A1 |
| АНЬКИН А.В | |||
| Усовершенствованные панкреатодигестивные анастомозы при панкреатодуоденальной резекции, | |||
Авторы
Даты
2021-01-25—Публикация
2020-05-27—Подача