Изобретение относится к области медицины, а именно к гинекологии и онкологии, и может быть использовано для лечения и профилактики стеноза шейки матки у больных с цервикальными интраэпителиальными неоплазиями и микроинвазивным раком шейки матки после конусовидной резекции (конизации) шейки матки.
В последнее десятилетие регистрируется неуклонный рост случаев рака шейки матки (РШМ) в России – с 15,5 до 25,81 на 100 000 женского населения, с наибольшим уровнем заболеваемости в возрастной категории до 35 лет. (Под ред. А.Д. Каприна, В.В. Старинского, А.О. Шахзадовой Злокачественные новообразования в России в 2020 году (заболеваемость и смертность) – М.: МНИОИ им. П.А. Герцена − филиал ФГБУ «НМИЦ радиологии» Минздрава России, − 2021. − илл. − 252 с.).
Важнейшим фактором канцерогенеза РШМ является инфицирование вирусом папилломы человека (ВПЧ) высокого канцерогенного типа (ВКР), который инициирует развитие, прогрессирование и последующую онкотрансформацию цервикальных интраэпителиальных неоплазий (CIN) от диспластичных поражений I степени (CIN I) до карциномы in situ (CIS, CIN III) с последующим его переходом в инвазивную форму злокачественного новообразования (ЗНО) шейки матки. (Короленкова Л.И. Цервикальные интраэпителиальные неоплазии и ранние формы рака шейки матки: клинико-морфологическая концепция цервикального канцерогенеза. М.; 2017. 300 с. , Крикунова Л.И., Мкртчян Л.С., Киселева В.И. Патогенетические основы развития и трансформации неопластических процессов шейки матки // Сборник научных работ лауреатов областных премий и стипендий. Выпуск 11. – Калуга: Калужский государственный институт развития образования, 2015, С. 93-102.).
Ежегодно в мире диагностируется более 40 млн. новых случаев CIN различной степени выраженности, среди них CIN II и CIN III (СIS) – соответственно облигатный и преинвазивный РШМ - примерно у 1,5 на 1000 женщин в развитых странах, и этот показатель возрастает до 8,1 в возрасте от 25 до 29 лет (Woodman CB, Collins SI, Young LS. The natural history of cervical HPV infection: unresolved issues. Nat Rev Cancer. 2007).
В Российской Федерации в 2021 г. диагностировано 5 797 случаев РШМ I стадии и 5 159 случаев CIS, при этом отмечается выраженная тенденция к повышению показателей выявления последних с 21,3 на 100 ЗНО шейки матки в 2011 г. до 34,4 – в 2021 г. (Под ред. А.Д. Каприна, В.В. Старинского, А.О. Шахзадовой Состояние онкологической помощи населению России в 2021 году. − М.: МНИОИ им. П.А. Герцена − филиал ФГБУ «НМИЦ радиологии» Минздрава России, 2022. − илл. – 239 с.).
Хирургическое лечение в виде петлевой (эксизия) или конусовидной (конизация) резекции шейки матки является основным методом лечения больных микроинвазивным РШМ (Iа1 стадия) детородного возраста, с CIN II, CIN III, а зачастую и с CIN I в возрасте старше 40 лет или при сохранении поражений более 18-24 месяцев независимо от возраста (Клинические рекомендации Цервикальная интраэпителиальная неоплазия, эрозия и эктропион шейки матки МКБ 10:N86, N87 Год утверждения (частота пересмотра): 2020). При этом иссекается вся зона трансформации с частью вышележащих эндоцервикальных крипт на глубину 7-10мм - при эксцизии, не менее 15 мм – при конизации, доходя в отдельных случаях до области внутреннего зева.
Осложнениями подобных хирургических вмешательств на шейке матки являются кровотечение, обострение воспалительных процессов, нарушение менструального цикла (аменорея, дисменорея), контактные кровянистые выделения, эндометриоз шейки матки, сужение (стеноз) цервикального канала со стриктурой внутреннего зева шейки матки. (Monteiro A.C., et al., Cervical stenosis following electrosurgical conization. Sao Paulo Med J.2008;126(4):209–14. 10.1590)
Стеноз шейки матки в виде частичной или полной непроходимости цервикального канала считается одним из наиболее частых и грозных поздних осложнений постхирургических манипуляций и в зависимости от методики хирургического вмешательства (лазерная, ножевая конизация или радиочастотная петлевая эксцизия) развивается в 3-25% случаях (Mathevet P, Chemali E, Roy M, Dargent D. Long-term outcome of a randomized study comparing three techniques of conization: cold knife, laser, and LEEP. Eur J Obstet Gynecol Reprod Biol. 2003;106(2):214-8.). Объем удаляемой ткани и глубина иссечения являются основными предикторами развития стеноза (Suh-Burgmann EJ, Whall-Strojwas D, Chang Y, Hundley D, Goodman A. Risk factors for cervical stenosis after loop electrocautery excision procedure. Obstet Gynecol. 2000;96:657–60). Необходимость широкой и глубокой резекции с целью предупреждения положительных краев обусловливает высокий риск развития стеноза шейки матки после конизации у больных с распространенными диспластическими изменениями с поражением экто- и эндоцервикса, неопластическими процессами при любом распространении процесса (Baldauf JJ, Dreyfus M, Ritter J, Meyer P, Philippe E. Risk of cervical stenosis after large loop excision or laser conization. Obstet Gynecol. 1996; 88:933–8; Клинические рекомендации Цервикальная интраэпителиальная неоплазия, эрозия и эктропион шейки матки МКБ 10:N86, N87 Год утверждения (частота пересмотра): 2020).
Однако, зачастую, достаточно большой объем ткани профилактически удаляется и при менее тяжелой и распространенной патологии шейки матки, что и предопределяет высокую встречаемость данного осложнения у больных с CIN после лечения. Заслуживает внимания, что рубцовое изменение цервикального канала диагностируется на этапе выраженного его сужения в отдаленные сроки после хирургического вмешательства, что значительно снижает эффективность лечебных мероприятий и нивелирует возможность полного восстановления структуры тканей (Baldauf J.J., et al., Risk of cervical stenosis after large loop excision or laser conization. Obstet Gynecol. 1996;88(6):933–8. 10.1016/S0029-7844(96)00331-6).
Клинические проявления от спастических болей различной интенсивности во время менструации и гематометры до бесплодия и осложнений во время беременности и/или родов являются значимой проблемой в акушерско-гинекологической практике. (Holmskov A., Qvist N., and Moller A., Conization of the cervix uteri. Complications in connection with plain catgut or silk suturing. Acta Obstet Gynecol Scand. 1984;63(7): 587–9). Кроме того, технические сложности адекватного цитологического контроля при диспансерном наблюдении больных после лечения неоплазий шейки матки затрудняют диагностику остаточных или рецидивирующих патологических процессов. Это, в свою очередь, создает основу для развития инвазивного рака шейки матки с ограничением возможностей раннего его выявления, в том числе (Newman C, Finan MA. Hysterectomy in women with cervical stenosis. Surgical indications and pathology. J Reprod Med. 2003;48(9):672-6).
В этих условиях профилактика и раннее начало лечения стеноза шейки матки приобретает важную клинико-практическую и социально-экономическую значимость. В настоящее время не существует единой стандартной процедуры профилактики и лечения стеноза шейки матки после конусовидной резекции.
Расширение стенозированной шейки матки с помощью расширителей Гегара - относительно простая рутинная амбулаторная процедура, однако для получения оптимальных результатов необходимо неоднократное дублирование, что повышает риск присоединения инфекционных процессов. Кроме того, рутинная дилатация при рубцовых изменениях тканей оказывается зачастую безуспешной, дальнейшая терапия часто остается неясной, а возникновение полной окклюзии в сочетании с гематометрой может привести к серьезным последствиям, в том числе к удалению матки.
Известны методы лечения стеноза с использованием стентирования цервикального канала.
Так, после дилатации под контролем ультразвука в цервикальный канал устанавливали на две недели мочевой катетер в качестве стента (Tan Y, Bennett MJ. Urinary catheter stent placement for treatment of cervical stenosis. Aust N Z J Obstet Gynaecol. 2007;47:406–9). Также применяли саморасширяющийся стент с нитиноловым покрытием, ко торый в интервенционной радиологии используется для стентирования сосудов (диаметр - 6 мм, длина - 40 мм) (Grund D, Köhler C, Krauel H, Schneider A. A new approach to preserve fertility by using a coated nitinol stent in a patient with recurrent cervical stenosis. Fertil Steril. 2007;87(5):1212). Избежать миграцию авторам позволяли наличие воронки, расположенной в полости матки, и три дополнительных шва на эктоцервиксе. В качестве меры безопасности стент был оснащен также рентгеноконтрастными маркерами для его обнаружения в случае миграции. К внешнему концу стента привязывали проленовую нить, чтобы обеспечить возможность его удаления в случае беременности. Удаление стента проводилось через 10 месяцев. Luesley D.M. и соавт. сообщают об использовании пластикового стента, который был вшит в послеоперационное ложе сразу после конусовидного иссечения шейки матки, а затем удален через 2 недели (Luesley D.M., et al., Prevention of post-cone biopsy cervical stenosis using a temporary cervical stent. Br J Obstet Gynaecol. 1990;97(4):334–7). Во всех исследованиях сообщается, что после удаления стентов отмечается восстановление менструальной функции со снижением циклических болей, а также появляется возможность для наступления беременности.
В доступной литературе имеется несколько сообщений о лечении стеноза шейки матки с использованием внутриматочных контрацептивных средств (ВМС). В полость матки устанавливали медную ВМС (Puzey MS, Wright M. A case of haematocervix and hematometra. S Afr Med J. 1990; 78: 46.), внутриматочную систему, высвобождающую гормон - левоноргестрел (Мирена®) (Motegi E, Hasegawa K, Kawai S, Kiuchi K, Kosaka N, Mochizuki Y, Fukasawa I. Levonorgestrel-releasing intrauterine system placement for severe uterine cervical stenosis after conization: two case reports. J Med Case Rep. 2016;10:56) или медную ВМС с привязанными к ней нейлоновыми нитями, которые выступали через стенозированный цервикальный канал (Nasu K, Narahara H. Management of severe cervical stenosis after conization by detention of nylon threads tied up to intrauterine contraceptive device. Arch Gynecol Obstet. 2010; 281: 887–9). Авторы сообщают, что ВМС обеспечивает расширение стенозированных тканей, беспрепятственное отхождение менструальной крови, а при использовании гормональной ВМС - прямое воздействие прогестерона на эндометрий, что уменьшает менструальное кровотечение и болевой синдром.
На сегодняшний день опубликовано несколько исследований, в которых для предотвращения стеноза используются специальные устройства. Описан метод применения после широкой петлевой электрохирургической эксцизии шейки матки нового эндоцервикального устройства DUDA (Vieira MA, de Araújo RLC, da Cunha Andrade CEM, Schmidt RL, Filho AL, Reis RD. A randomized clinical trial of a new anti-cervical stenosis device after conization by loop electrosurgical excision. PLoS One. 2021;16(1)). После удаления тканей шейки матки в цервикальный канал помещается DUDA, закрепляется швами в 4-х местах. Устройство изготовлено вручную на токарном станке из полиоксиметилена (полиацеталя), анатомически адаптировано к размерам цервикального канала и эктоцервикса: один конец имеет цилиндрическую форму с диаметром 2,5 см с четырьмя отверстиями (где закрепляются швы), другой – в виде цилиндрического стержня с центральным просветом длиной 2 см и диаметром 4 мм. Стержень вводится в цервикальный канал, а другой конец располагается в послеоперационном ложе шейки матки. Устройство остается в цервикальном канале в течение 30 дней и предупреждает его стенозирование. Авторы сообщают, что материал обладает низкой токсичностью и аллергенностью, высокой прочностью, низким коэффициентом трения, высокой износоустойчивостью; является непористым, предотвращая тем самым адсорбцию биологического материала и образование биопленки, что снижает риск присоединения инфекционных процессов. Исследование продемонстрировало отсутствие серьезных побочных эффектов, которые препятствовали бы установке устройства (воспалительные, инфекционные процессы), однако статистически значимой разницы в группах с/без использования устройства для предотвращения стеноза шейки матки отмечено не было. Кроме того, открытыми остаются вопросы эффективности данного устройства при использовании других техник и методик выполнения иссечения шейки матки (ножевая, лазерная и др. конусовидная резекция).
Park J.Y и соавт. для снижения риска стеноза цервикального канала после петлевого электрохирургического иссечения (LEEP) у 112 больных использовали устройство для поддержки шейки матки - Con-CapTM (Park JY, Lee YH, Chong GO, Hong DG. A uterine cervix supporting device (Con-CapTM) for reducing canal stenosis after Loop Electrosurgical Excisional Procedure. Technol Health Care. 2021;29(5):955-962). Con-CapTM вводили в эндоцервикальный канал матки в течение 4 недель после LEEP. Диаметр канала шейки матки через 6 недель после операции был значительно больше, чем до операции (расширитель Гегара 2,10 ± 0,56 против 3,21 ± 0,71, р<0,01). Авторы сообщают, что осложнения были приемлемыми, однако только 78 (69,6%) женщин завершили 6-недельный период исследования.
Все вышеописанные способы с применением различных видов стентов, ВМС и специальных устройств механически обеспечивают определяющую силу расширения фиброзной стенотической ткани цервикального канала, создавая тем самым условия для беспрепятственного отхождения менструальной крови и нивелирования болевого синдрома. Но все они являются временной мерой, так как не влияют на структуры тканей цервикального канала: после их удаления не исключается развитие рубцовых изменений или рестенозирование в случаях соответственно профилактического или лечебного использования. Кроме того, постоянное открытие наружного зева может повысить риск восходящего инфекционного процесса вплоть до метроэндометритов, сальпингооффоритов, требующих стационарного лечения. Специальные устройства, обладая безопасностью и низкой токсичностью, в то же время являются штучными изделиями, не прошедшими надлежащую стандартизацию, и имеют высокую стоимость, что также может ограничивать их широкое использование.
Существует ряд хирургических методов, использующихся для профилактики и лечения рубцовой деформации шейки матки.
Применение после ножевой конизации шейки матки кетгутовых швов для сопоставления краев раны снижало количество стенозов цервикального канала по сравнению с шовным материалом из шелка - соответственно 8,1% против 25,5% (р<0,001) (Holmskov A, Qvist N, Møller A. Conization of the cervix uteri: complications in connection with plain catgut or silk suturing. Acta Obstet Gynecol Scand. 1984;63:587–9).
Известен способ лечебно-диагностического радиохирургического воздействия на шейке матки при подозрении на ее злокачественное поражение и выбор тактики лечения (RU 2631411 C1), при котором выполняется многоэтапная/многоступенчатая радиохирургическая манипуляция на шейке матки – петлевая эксцизия эктоцервикса, конусовидное иссечение эндоцервикса, кюретаж удаленного ложа цервикального канала, что позволяет не только получить в едином блоке биоматериал различных структурных частей шейки матки для максимально точной диагностики степени тяжести CIN и стадии РШМ, но и сохранить архитектонику цервикального канала, тем самым не нарушать основные функциональные особенности шейки матки.
При стенозировании цервикального канала в качестве хирургического лечения предлагается выполнение глубоких разрезов шейки матки с последующим сшиванием и формированием цервикального канала (Die Gynäkologischen Operationen. Georg Thieme Verlag, Leipzig, Germany 1942: 223-224). Одной из наиболее распространенных является пластическая операция Эммета. Сначала шейку матки обнажают в зеркалах и низводят книзу, переднюю и заднюю губу захватывают пулевыми щипцами. Пулевые щипцы поочередно отводят к лону и к промежности для обнажения углов разрыва. По краю слизистой оболочки цервикального канала проводят разрез глубиной до 1 см, при необходимости с иссечением рубцовой ткани. Накладывают два ряда швов таким образом, что первый ряд формирует канал шейки матки, а второй располагается на шейке матки со стороны влагалища (Шейка матки, влагалище, вульва. Физиология, патология, кольпоскопия, эстетическая коррекция: руководство для практических врачей \ Под ред. С.И. Роговской, Е.В. Липовой. - М.: Издательство журнала StatusPraesens, 2014. - 832 с.).
В Способе проведения пластической операции на шейке матки при ее рубцовой деформации (RU 2663635 C1) иссекают рубцовый край шейки матки, накладывают отдельные узловые швы. При этом перед иссечением рубцовых тканей накладывают гемостатический шов выше угла «старого» разрыва. Наложение шва начинают на 0.7 см ниже гемостатического шва. Осуществляют вкол иглой на расстоянии не менее 0.5 см и не более 0.7 см от края раны, далее нить проводят через все слои без захвата эндоцервикса, не доходя до него на 1 мм. При этом нить проводят через ткани шейки матки под углом к краю раны, выкалывая иглу не менее чем на 3 мм и не более чем на 5 мм ближе к наружному зеву от вкола. Затем таким же образом проводят нить на противоположной стороне раны без захвата эндоцервикса с последующим выколом на экзоцервиксе, на расстоянии не менее 0.5 см и не более 0.7 см от края раны и на 0.7 см ниже гемостатического шва. При этом швы накладывают на расстоянии не менее 1 см от предыдущего, последний шов располагают на уровне наружного зева. Гемостатический шов по окончании операции снимают. Способ позволяет уменьшить кровопотерю, лучше сопоставить ткани, препятствует образованию эктропиона, свищей в области узлов, уменьшает риски стенозирования цервикального канала.
Однако хирургические вмешательства являются технически сложными, сопровождаются значительной кровопотерей, а расположение узлов внутри цервикального канала зачастую может способствовать образованию свищей, недостаточности шейки матки или рецидивирующему стенозированию цервикального канала. Значимым недостатком хирургических методов профилактики и лечения стенозов является непрогнозируемый характер заживления раны на шейке матки с возможным присоединением инфекционного процесса, при повышается риск развития повторных рубцовых изменений. Кроме того, при использовании шовного материла возможно расхождение краев раны при половом контакте или физическом напряжении, что также увеличивает вероятность заживления раны вторичным натяжением с последующей рубцовой деформацией шейки матки.
Известны методы ускоренного и эффективного заживления тканей с использованием аутологичной обогащенной тромбоцитами плазмы (platelet rich plasmа - PRP), которые основаны на терапевтически-регенеративной функции тромбоцитов и высвобождающихся при их активации компонентов, так называемых факторов роста тромбоцитов, таких как трансформирующий ростовой фактор (TGF-β1 и TGF-β2), тромбоцитарные ростовые факторы (PDGF-AA, PDGF-BB, PDGF-AB), инсулиноподобный фактор роста 1 (IGF-I), эпидермальный фактор роста (EGF), фактор роста фибробластов (FGF), фактор роста эндотелия сосудов (VEGF), которые способствуют регенерации тканей. Было показано, что стимуляция пролиферации эндотелиальных клеток достигает максимума при 1,25 млн. тромбоцитов/мкл, а ангиогенеза - при 1,5 × 106 тромбоцитов/мкл. (Rughetti A, Giusti I, D’Ascenzo S, Leocata P, Carta G, Pavan A, et al. Platelet gel-released supernatant modulates the angiogenic capability of human endothelial cells. Blood Transfus. 2008;6:12–7). Основываясь на научном доказательстве улучшения заживления костей и мягких тканей, было предложено рабочее определение PRP - количество тромбоцитов должно составлять не менее 1,0 млн. тромбоцитов / мкл. для проявления эффектов регенерации (Marx RE. Platelet-Rich Plasma (PRP): What Is PRP and What Is Not PRP? Implant Dent. 2001;10(4):225-8).
Так, в способе лечения гипертрофических и келоидных рубцов в области головы и шеи (RU 2744669 C1) и способе лечения пациентов с рубцовыми поражениями кожи (RU 2712183 C1), введение в область раны обогащенной факторами роста плазмы в рамках комплексного лечения позволяет сократить сроки заживления без образования шрамов по окончании лечения.
Однако данные способы предназначены для профилактики и безрубцового заживления открытых ран кожных покровов, при которых, в первую очередь, важен косметический компонент. Цервикальный канал покрыт цилиндрическим эпителием и восстановление его структуры предполагает, в первую очередь, сохранение физиологической функции – осуществление связи между полостью матки и внешней средой, в то же время предупреждая восходящее распространение инфекционного процесса.
Известен способ применения тромбоцитарной аутоплазмы при кесаревом сечении, когда для получения богатой тромбоцитами аутоплазмы производился забор 15 мл венозной крови в пробирки Plasmoliftingtm с последующим центрифугированием в течение пяти минут со скоростью 1500 об/мин. Матка ушивалась однорядным непрерывным швом. Полученная тромбоцитарнаая аутоплазма в количестве 10 мл вводилась интраоперационно в область шва на матке на расстоянии 3-5 мм от края раны с расстоянием между вколами 2 см до этапа перитонизации (Гайнутдинова Э.Р. Клинико-экспериментальное обоснование применения тромбоцитарной аутоплазмы при операции кесарева сечения: дис…….канд.мед.наук, Казань, 2019. 118 стр.).
Однако, полученная в данной пробирке аутоплазма, содержала концентрацию тромбоцитов не более 300 тыс. на 1 мкл плазмы и соответственно не могла обеспечить полноценный регенерирующий эффект. Кроме того, присутствие большого количества лейкоцитов в плазме, что являлось неизбежной при такой технике получения тромбоцитарной аутоплазмы, могло способствовать усугублению послеоперационного воспалительного ответа.
Известен способ лечения «тонкого» эндометрия у женщин репродуктивного возраста при помощи плазмы, обогащенной тромбоцитами (RU 2748490 С1), который позволяет восстановить нормальную структуру и функциональную активность эндометрия путем локального воздействия на слизистую оболочку матки факторов роста, содержащихся в аутологичной PRP, что достигается инъекционным введением аутологичной обогащенной тромбоцитами плазмы, полученной в объеме 35-40 мл иглой «МИТ» непосредственно в толщу эндометрия в пролиферативную фазу менструального цикла (до 10 дня) под контролем офисной гистероскопии. Применение иглы «МИТ», которая была изначально разработана для коррекции пузырно-мочеточникового рефлюкса и недержания мочи у детей, позволило авторам реализовать возможность локального и точного воздействия факторов роста, содержащихся в аутологичной PRP, на слизистую оболочку матки на контролируемую глубину проникновения иглы непосредственно в толщу эндометрия - 2-3 мм.
Однако, представленная технология направлена на восстановление слизистого слоя тела матки – эндометрия, в том числе, не предполагая его применение на измененных вследствие хирургических вмешательств тканях, тем более шейки матки. Кроме того, не указывается технология получения обогащенной тромбоцитами плазмы, от которой напрямую зависит уровень содержания в последней активных веществ, способствующих процессам ускоренного восстановления тканей.
Наиболее близким (прототипом) является способ активизации тканевой регенерации и заживления послеоперационной раны на матке при кесаревом сечении (RU 2781150 С1), при котором кровь, отобранную из центральной вены родильницы, центрифугируют на скорости 580g в 9-миллилитровых пробирках, содержащих цитрат натрия, на протяжении 8 минут. Далее во вторую фракцию Endoret PRGF, это 2 мл слоя плазмы над лейкоцитарной пленкой, отделенную от остальных компонентов крови при помощи экстракционного устройства - рlasma transfering device, непосредственно перед применением добавляют 50 мкл активатора PRGF-Endoret на 1 см3 плазмы и сформировавшийся тромбоцитарный сгусток активатора PRGF-Endoret распределяют на послеоперационном шве на матке и фиксируют при ушивании пузырно-маточной складки. Безусловно, применение данных пробирок позволяет получить концентрацию тромбоцитов более 800 тыс. в 1 мкл без наличия лейкоцитов, что может стимулировать процесс заживления послеоперационной раны на матке при кесаревом сечении с формированием полноценного рубца.
Однако данное количество тромбоцитов, является недостаточным для обеспечения активизации тканевой регенерации и регенераторных процессов, предупреждающих не только ускоренное заживление, но и рубцевание, а аутологичная плазма, обогащенная тромбоцитами, распределяется на послеоперационной ране тканей тела матки, которые, как известно, отличаются по функциональным и физиологическим характеристикам от тканевых структур шейки матки. Кроме того, способ предполагает его использование во время открытых хирургических вмешательств, что не требует использования дополнительных инструментально-аппаратных устройств для подведения плазмы к раневой поверхности.
Техническим решением является активизация процессов регенерации с заживлением первичным натяжением тканей шейки матки после хирургического вмешательства по поводу цервикальных интраэпителиалных неоплазий различной степени тяжести, безрубцовое восстановление цервикального канала, обеспечивающее ее проходимость и беспрепятственное отхождение менструальной крови из полости матки, сохранение фертильности, а также возможность при диспансерном наблюдении адекватного забора соскоба из цервикального канала для цитологического исследования с целью диагностики остаточных или рецидивных патологических процессов.
Поставленная цель достигается за счет способности тромбоцитов секретировать вещества, которые стимулируют процесс тканевой регенерации и регулируют ангиогенез и воспалительные реакции, предупреждая рубцовые изменения.
Технический результат достигается тем, что также, как и в известном способе, получают аутологичную плазму, обогащенную тромбоцитами.
Особенностью заявляемого способа является то, что через 28 дней после хирургического вмешательства на шейке матки, в шприц объемом 20 мл набирают 2 мл гемоконсерванта с цитрата натрия, далее в тот же шприц осуществляют забор крови больной 13 мл, перемешивают кровь и гемоконсервант, полученную смесь вводят в пробирку и выполняют центрифугирование в режиме 3500 оборотов/мин в течение 8 мин, далее в стерильный шприц выполняют прицельный забор слоя плазмы, обогащенной тромбоцитами – 0,5 мл, после чего к шприцу прикрепляют эхогенную спинномозговую иглу толщиной среза 25G и длиной 80 мм, которую под контролем УЗИ вводят в цервикальный канал, далее выполняют визуализацию эхогенной иглы в цервикальном канале и осуществляют точечное (папульное) введение аутологичной плазмы по всей окружности и протяженности цервикального канала.
Изобретение поясняется подробным описанием, клиническим примером и иллюстрациями, на которых изображено:
Фиг. 1 – фотоиллюстрация: забор крови пациентки В. в шприц объемом 20 мл., в котором предварительно набрано 2 мл гемоконсерванта (цитрат натрия).
Фиг. 2 – фотоиллюстрация: специальная пробирка в форме песочных часов, заполненная кровью пациентки В., смешанной с гемоконсервантом; суммарный объем 15 мл.
Фиг. 3 – фотоиллюстрация: подготовка к центрифугированию - пробирка помещена в бакет-ротор центрифуги напротив противовеса.
Фиг. 4 – фотоиллюстрация: плазма пациентки В., полученная после центрифугирования в режиме 3500 оборотов/мин в течение 8 мин: 1 – слой плазмы, обедненный тромбоцитами, (соломенного цвета, прозрачный), 2 - слой плазмы, обогащенный тромбоцитами, (молочного цвета, непрозрачный).
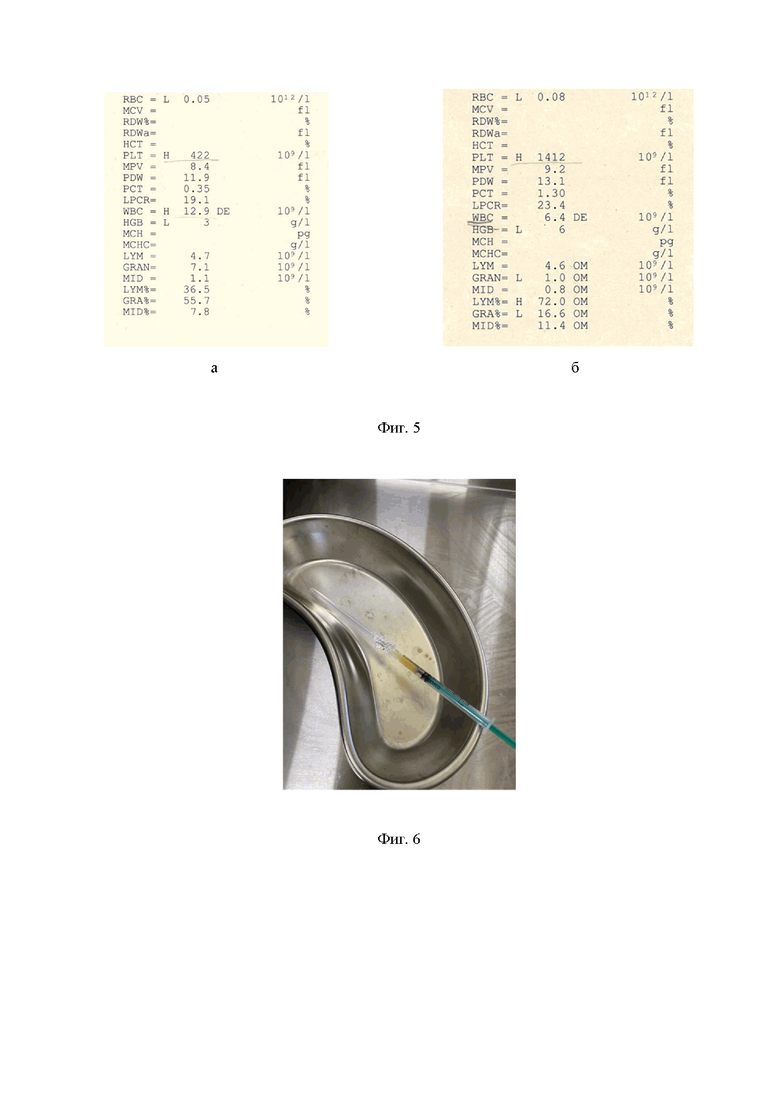
Фиг. 5 – результаты клинического анализа различных слоев плазмы пациентки В.: а) плазмы, обедненной тромбоцитами – количество тромбоцитов (PLT) 422х109/л, б) плазмы, обогащенной тромбоцитами - количество тромбоцитов (PLT) 1412х109/л (более 1,4 млн/мкл).
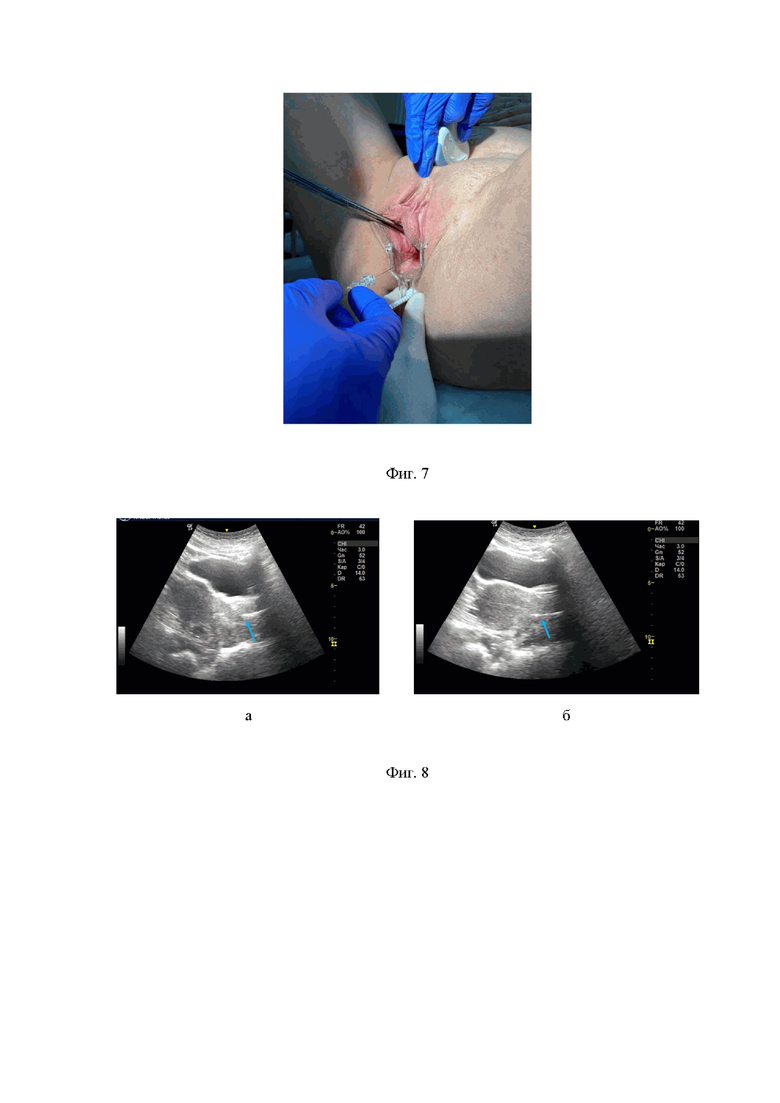
Фиг. 6 – фотоиллюстрация: подготовленный шприц с обогащенной тромбоцитами плазмой в объеме 0,5 мл, с присоединенной эхогенной иглой с толщиной среза 25G и длиной 80 мм.
Фиг. 7 – фотоиллюстрация пациентки В.: введение иглы в цервикальный канал под УЗИ-контролем.
Фиг. 8 – фотоиллюстрация пациентки В.: УЗИ-навигация эхогенной спинномозговой иглы для точечной (папульной) инъекции аутологичной плазмы, обогащенной тромбоцитами: а) в верхнюю треть передней и б) верхнюю треть задней стенок цервикального канала с контролем локализации и глубины введения.
Способ осуществляют следующим образом.
Способ выполняют в амбулаторных условиях под местной анестезией на 28-й день после хирургического вмешательства на шейке матки по поводу цервикальных интраэпителиальных неоплазий различной степени тяжести (CIN I-III) при условии отсутствия патологических изменений в крае резекции операционного материала и отсутствия неопластических изменений на данном сроке наблюдения.
У пациентки осуществляют забор крови в шприц объемом 20 мл., в котором предварительно набрано 2 мл гемоконсерванта (цитрат натрия), до суммарного объема 15 мл. После перемешивания крови и гемоконсерванта полученную смесь вводят в специальную стерильную пробирку в форме песочных часов. Пробирку помещают в бакет-ротор центрифуги напротив противовеса и выполняют центрифугирование в режиме 3500 оборотов/мин в течение 8 мин. Далее в стерильный инсулиновый шприц выполняют прицельный забор слоя плазмы, обогащенной тромбоцитами – 0,5 мл. Далее приступают к процедуре введения аутологичной плазмы в цервикальный канал. С этой целью после обработки наружных половых органов больной шейку матки обнажают в неметаллическом одноразовом зеркале Куско, обрабатывают, и берут на пулевые щипцы. В цервикальный канал вводят гель-анестетик. Под контролем УЗИ в цервикальный канал вводят эхогенную спинномозговую иглу толщиной среза 25G и длиной 80 мм. Далее, одновременно манипулируя шейкой матки за счет пулевых щипцов и нижнего зеркала (подъемник удаляют), выполняют визуализацию эхогенной иглы в цервикальном канале и осуществляют точечное (папульное) введение аутологичной плазмы по всей окружности и протяженности цервикального канала под УЗИ-навигацией.
Клинический пример.
Больная В., 16.03.1981 г.р. Диагноз: Карцинома in situ шейки матки. Состояние после конусовидной резекции шейки.
Обратилась с жалобами на контактные кровянистые выделения из половых путей. Анамнез. Наблюдается по поводу «эрозии» шейки матки в течение 6 лет. По месту жительства взят мазок на цитологическое исследование с заключением: на фоне клеток плоского эпителия, группы клеток цилиндрического эпителия обнаружены отдельные клетки метаплазированного эпителия с увеличенными ядрами. ASCUS. ПЦР-анализ на ВПЧ ВКР – ВПЧ 16, 18 положительный. Выполнена расширенная кольпоскопия, прицельная биопсия, соскоб из ц/канала. Гистологическое заключение – CIN III. Госпитализирована для проведения конусовидной резекции шейки матки. При поступлении гинекологический осмотр: наружные половые органы развиты правильно. В зеркалах - влагалище емкое, слизистая без особенностей, шейка матки с эктопическим очагом вокруг наружного зева. Бимануально: шейка матки, тело матки не увеличены, придатки с обеих сторон без особенностей. Больной выполнена конусовидная резекция шейки матки: петлевое иссечение эктоцервикса (поверхности шейки матки), конусовидное иссечение эндоцервикса (цервикального канала), соскоб из ложа цервикального канала. Операционный материал отправлен на патоморфологическое исследование. Макроскопическое исследование: ткань эктоцервикса – 22х17х7мм с эрозированной поверхностью, ткань эндоцервикса – 15 мм в наибольшем измерении, соскоб из послеоперационного ложа – хлопья до 2мм; микроскопическое исследование: ткань эктоцервикса – CIN III (плоскоклеточный рак in situ) с распространением на эндоцервикальные железы, края резекции интактны; ткань эндоцервикса – ткань цервикального канала типичного строения, опухоли не обнаружено; соскоб из послеоперационного ложа – эпителий с выраженными дистрофическими изменениями, опухоли не обнаружено. Выписана с рекомендацией контрольного обследования на сроке 3 недели послеоперационного периода, интрацервикального введения аутологичной плазмы, обогащенной тромбоцитами, на сроке 4 недели послеоперационного периода при отсутствии остаточных неопластических изменений.
Мониторинг на сроке 21 день – выполнено полное обследование. Гинекологический осмотр: наружные половые органы развиты правильно, в зеркалах - влагалище емкое, слизистая без особенностей, шейка матки сформировалась с неполной эпителизацией. Ширина цервикального канала – 4,5 по Гегара. Цитологическое исследование соскоба с поверхности шейки матки и цервикального канала – на фоне слизи и единичных элементов воспаления обнаружены клетки плоского и цилиндрического эпителия в пределах нормы. NILM. ПЦР-анализ на ВПЧ ВКР – не обнаружены.
Мониторинг на сроке 28 день – выполнено интрацервикальное введение аутологичной плазмы, обогащенной тромбоцитами. Предварительно в шприц объемом 20 мл набрано 2 мл гемоконсерванта (цитрат натрия). У пациентки осуществлен забор крови в этот шприц до суммарного объема 15 мл (Фиг.1). После перемешивания крови и гемоконсерванта полученная смесь введена в специальную стерильную пробирку в форме песочных часов (Фиг.2). Пробирка помещена в бакет-ротор центрифуги напротив противовеса, выполнено центрифугирование в режиме 3500 оборотов/мин в течение 8 мин (Фиг.3). После центрифугирования в пробирке получены 2 слоя: потенциально - плазма, обедненная тромбоцитами (Фиг.4, п. 1), плазма, обогащенная тромбоцитами (Фиг.4, п. 2). Для контроля количества тромбоцитов выполнено клиническое исследование полученных слоев плазмы, что показало присутствие в «плазме, обедненной тромбоцитами» -422х109/л тромбоцитов (Фиг.5, а), а в «плазме, обогащенной тромбоцитами» -1412х109/л тромбоцитов (Фиг.5, б). В стерильный шприц выполнен прицельный забор данного слоя плазмы – около 0,5 мл, на шприц надета эхогенная спинномозговая игла 25G х 80 мм (Фиг.6). На гинекологическом кресле проведена обработка наружных половых органов больной, шейка матки обнажена в неметаллическом одноразовом зеркале Куско, обработана, взята на пулевые щипцы, из влагалища извлечена подъемная часть неметаллического зеркала. В цервикальный канал введен гель-анестетик. Одновременно манипулируя шейкой матки за счет пулевых щипцов и нижнего зеркала под контролем УЗИ в цервикальный канал введена и визуализирована спинномозговая игла (Фиг.7). С помощью УЗИ-навигации выполнено точечное (папульное) введение аутологичной плазмы, обогащенной тромбоцитами, в верхнюю треть передней (Фиг. 8 а) и задней (Фиг. 8 б) стенок цервикального канала под контролем локализации и глубины введения.
Мониторинг на сроке 3 месяцев – жалоб не предъявляет, менструальный цикл не нарушен, болевых ощущений в перименструальном периоде не отмечает, пред- и постменструальные кровянистые выделения по типу «мазни» отсутствуют. Гинекологический осмотр: наружные половые органы развиты правильно, в зеркалах - влагалище емкое, слизистая без особенностей, шейка матки полностью сформирована, с полной эпителизацией. Ширина цервикального канала – 2,5 по Гегара, признаков стеноза не выявлено. Цитологическое исследование соскоба с поверхности шейки матки и цервикального канала – заключение: NILM. ПЦР-анализ на ВПЧ ВКР – не обнаружены.
Таким образом, у больной после конусовидной резекции шейки матки выполнено интрацервикальное введение плазмы, обогащенной тромбоцитами, с целью стимуляции репарации тканевых структур шейки матки после хирургического вмешательства. Данная цель достигается за счет способности тромбоцитов продуцировать факторы роста, которые, как известно, способствуют ускоренному заживлению тканей и процессов эпителизации.
Применение данного способа получения плазмы гарантировало содержание тромбоцитов не менее 1 млн/мкл, что, в свою очередь, обеспечивало потенциал заживления раны с активизацией регенераторных процессов и безрубцовым восстановлением целостности цервикального канала с сохранением его проходимости и позволило через влагалище подойти к цервикальному каналу и выполнить точечную (папульную) инъекцию по всей его окружности и протяженности. УЗИ-навигация предоставила возможность визуализации иглы и контроля локализации и глубины инъекций, что и обеспечивало доставку аутоплазмы по всей поверхности стенок цервикального канала.
Проведенная процедура способствовала заживлению тканей шейки матки первичным натяжением с сохранением проходимости цервикального канала, что обеспечивает беспрепятственное отхождение менструальной крови из полости матки и является залогом сохранения фертильности, а также адекватной диагностики рецидивных или неопластических патологических процессов шейки матки.
Предложенный способ позволяет реализовать системный подход к решению актуальной акушерско-гинекологической проблемы – профилактике и лечению постхирургических стенозов цервикального канала и создаёт условия для успешной реализации онкологических задач – ранней диагностики неопластических процессов шейки матки.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПРОФИЛАКТИКИ ВПЧ-АССОЦИИРОВАННЫХ РЕЦИДИВОВ CIN II-III И РШМ 1А1 СТ | 2020 |
|
RU2737051C2 |
| СПОСОБ ДИАГНОСТИКИ МЕТАСТАЗОВ В ЛИМФАТИЧЕСКИЕ УЗЛЫ МАЛОГО ТАЗА У БОЛЬНЫХ РЕЗЕКТАБЕЛЬНЫМ РАКОМ ШЕЙКИ МАТКИ | 2020 |
|
RU2750769C2 |
| СПОСОБ ВЫБОРА ТАКТИКИ ВЕДЕНИЯ БОЛЬНЫХ С НЕОПЛАЗИЯМИ ШЕЙКИ МАТКИ | 2011 |
|
RU2472424C1 |
| СПОСОБ ЛЕЧЕБНО-ДИАГНОСТИЧЕСКОГО РАДИОХИРУРГИЧЕСКОГО ВОЗДЕЙСТВИЯ НА ШЕЙКЕ МАТКИ ПРИ ПОДОЗРЕНИИ НА ЕЕ ЗЛОКАЧЕСТВЕННОЕ ПОРАЖЕНИЕ И ВЫБОР ТАКТИКИ ЛЕЧЕНИЯ | 2016 |
|
RU2631411C1 |
| СПОСОБ ПРОГНОЗИРОВАНИЯ ВЕРОЯТНОСТИ ВЫЯВЛЕНИЯ РАКА ШЕЙКИ МАТКИ НА ОСНОВЕ РУТИННЫХ ПОКАЗАТЕЛЕЙ КРОВИ | 2023 |
|
RU2802395C2 |
| СПОСОБ ЛЕЧЕНИЯ ВТОРИЧНОГО СКЛЕРОЗА ШЕЙКИ МОЧЕВОГО ПУЗЫРЯ У МУЖЧИН | 2023 |
|
RU2809669C1 |
| СПОСОБ КОНСЕРВАТИВНОГО ЛЕЧЕНИЯ И ПРОФИЛАКТИКИ РЕЦИДИВОВ ВИРУС-АССОЦИИРОВАННОГО ПРЕДРАКА И РАННЕГО РАКА ШЕЙКИ МАТКИ | 2009 |
|
RU2394616C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОСТТРАВМАТИЧЕСКОЙ ДЕФОРМАЦИИ ШЕЙКИ МАТКИ | 2002 |
|
RU2217085C1 |
| Способ лечения предрака и начальной формы рака шейки матки | 2022 |
|
RU2796184C1 |
| СПОСОБ ВЫБОРА ТАКТИКИ ЭНДОСКОПИЧЕСКОГО ЛЕЧЕНИЯ ПАЦИЕНТОВ С ХИМИЧЕСКИМИ ОЖОГАМИ ПИЩЕВОДА | 2022 |
|
RU2802745C1 |


Изобретение относится к области медицины, а именно к гинекологии и онкологии, и может быть использовано для лечения и профилактики стеноза шейки матки у больных с цервикальными интраэпителиальными неоплазиями и микроинвазивным раком шейки матки после конусовидной резекции (конизации) шейки матки. Через 28 дней после хирургического вмешательства на шейке матки, в шприц объемом 20 мл набирают 2 мл гемоконсерванта с цитрата натрия, далее в тот же шприц осуществляют забор крови больной 13 мл, перемешивают кровь и гемоконсервант, полученную смесь вводят в пробирку и выполняют центрифугирование в режиме 3500 оборотов/мин в течение 8 мин, далее в стерильный шприц выполняют прицельный забор слоя плазмы, обогащенной тромбоцитами – 0,5 мл, после чего к шприцу прикрепляют эхогенную спинномозговую иглу толщиной среза 25G и длиной 80 мм, которую под контролем УЗИ вводят в цервикальный канал, далее выполняют визуализацию эхогенной иглы в цервикальном канале и осуществляют точечное введение аутологичной плазмы по всей окружности и протяженности цервикального канала. Предложенный способ позволяет реализовать системный подход к решению актуальной акушерско-гинекологической проблемы – профилактике и лечению постхирургических стенозов цервикального канала и создаёт условия для успешной реализации онкологических задач – ранней диагностики неопластических процессов шейки матки. 8 ил.
Способ профилактики и лечения стеноза шейки матки после хирургического лечения, включающий получение аутологичной плазмы, обогащенной тромбоцитами, отличающийся тем, что через 28 дней после хирургического вмешательства на шейке матки в шприц объемом 20 мл набирают 2 мл гемоконсерванта цитрата натрия, далее в тот же шприц осуществляют забор крови больной 13 мл, перемешивают кровь и гемоконсервант, полученную смесь вводят в пробирку и выполняют центрифугирование в режиме 3500 об/мин в течение 8 мин, далее в стерильный шприц выполняют прицельный забор слоя плазмы, обогащенной тромбоцитами – 0,5 мл, после чего к шприцу прикрепляют эхогенную спинномозговую иглу толщиной среза 25G и длиной 80 мм, которую под контролем УЗИ вводят в цервикальный канал, далее выполняют визуализацию эхогенной иглы в цервикальном канале и осуществляют точечное введение аутологичной плазмы по всей окружности и протяженности цервикального канала.
| Способ активизации тканевой регенерации и заживления послеоперационной раны на матке при кесаревом сечении | 2021 |
|
RU2781150C1 |
| СПОСОБ ПРОВЕДЕНИЯ ПЛАСТИЧЕСКОЙ ОПЕРАЦИИ НА ШЕЙКЕ МАТКИ ПРИ ЕЕ РУБЦОВОЙ ДЕФОРМАЦИИ | 2017 |
|
RU2663635C1 |
| СПОСОБ ЛЕЧЕНИЯ «ТОНКОГО» ЭНДОМЕТРИЯ У ЖЕНЩИН РЕПРОДУКТИВНОГО ВОЗРАСТА ПРИ ПОМОЩИ АУТОЛОГИЧНОЙ ПЛАЗМЫ, ОБОГАЩЕННОЙ ТРОМБОЦИТАМИ | 2020 |
|
RU2748490C1 |
| БАДРЕТДИНОВА Ф.Ф | |||
| и др | |||
| Некоторые аспекты профилактики и лечения последствий акушерской травмы шейки матки | |||
| Лечение и профилактика, 2015, 2(14), с | |||
| Кипятильник для воды | 1921 |
|
SU5A1 |
| MARCO MOUANNESS et al | |||
| Use of Intra-uterine Injection of Platelet-rich Plasma (PRP) for Endometrial Receptivity | |||
Авторы
Даты
2023-05-31—Публикация
2023-03-17—Подача