Область техники
Изобретение относится к медицине, а именно к оториноларингологии и может быть использовано для хирургического лечения хронического гнойного или полипозно-гнойного риносинусита у детей с муковисицидозом (кистозным фиброзом).
Уровень техники.
Хронический риносинусит (ХРС) может наблюдаться у пациентов с муковисцидозом (MB) с раннего детского возраста [Schraven S.P., Wehrmann М., Wagner W., Blumenstock G., Koitschev A. Prevalence and histopathology of chronic polypoid sinusitis in pediatric patients with cystic fibrosis. J. Cyst. Fibros. 2011; 10(3): 181-6]. При этом околоносовые пазухи (ОНП) рассматриваются в качестве основного резервуара патогенной микрофлоры, которая при контаминации нижних отделов респираторного тракта приводит к прогрессии поражения легких, дыхательной недостаточности и ухудшает прогноз заболевания, сокращает продолжительность жизни. Хирургическому лечению, по данным различных авторов, в разных регионах и возрастных группах пациентов подвергается от 24 до 60% детей с ХРС на фоне муковисцидоза [Virgin F, Huang L, Roberson DW, Sawicki GS. Inter-hospital variation in the frequency of sinus surgery in children with cystic fibrosis. Pediatr Pulmonol. 2015 Mar; 50(3):231-235. doi: 10.1002; Tipirneni KE, Woodworth BA, Medical and Surgical Advancements in the Management of Cystic Fibrosis Chronic Rhinosinusitis. Curr Otorhinolaryngol Rep.2017 Mar; 5(1):24-34. doi: 10.1007/s40136-017-0139-3].
Основными целями ринохирургического вмешательства у таких пациентов являются улучшение носового дыхания за счет устранения назальной обструкции, создание условий и путей для доставки топических лекарственных средств, в т.ч. ингаляционных, а также санация ОНП для временного снижения степени обсеменения нижележащих отделов респираторного тракта. При этом наибольшее значение отводится верхнечелюстной пазухе, которая в силу ряда анатомических факторов, а именно наибольшего объема, нахождения соустья в максимально верхних отделах, вносит наибольший вклад в респираторный инфекционный процесс.
В настоящее время в данной области известны и широко применяются различные способы хирургического лечения ХРС, направленные на санацию верхнечелюстной пазухи, отличающиеся прежде всего разной степенью радикальности и инвазивности.
К описанным в настоящее время способам хирургической санации верхнечелюстной пазухи у пациентов с муковисцидозом относятся: полипотомия носа [Сагателян М.О. Патология околоносовых пазух при муковисцидозе у детей. Дисс. канд. мед. наук. М., 2010. 26 с; Oomen KPQ, April MM. Sinonasal manifestations in cystic fibrosis. Int J Otolaryngol, 2012], операция «открытым доступом» no Caldwell-Luc с доступом в верхнечелюстную пазуху через ее переднюю стенку [Moss RB, King VV. Management of sinusitis in cystic fibrosis by endoscopic surgery and serial antimicrobial lavage. Reduction in recurrence requiring surgery. Arch Otolaryngol Head Neck Surg. 1995 May;121(5):566-72; Crockett DM, McGill TJ, Healy GB, Friedman EM, Salkeld LJ. Nasal and paranasal sinus surgery in children with cystic fibrosis. Ann Otol Rhinol Laryngol Jul-Aug 1987;96(4):367-72], «стандартный» объем функциональной эндоскопической хирургии ОНП (т.н. Functional Endoscopic Sinus Surgery, FESS) [Шумкова Г.Л. Особенности патологии носа и околоносовых пазух у взрослых больных муковисцидозом: распространенность, клиническое течение и тактика ведения, М., 2020, 196 с; Yung MW, Gould J, Upton GJG. Nasal polyposis in children with cystic fibrosis: a long-term follow-up study. Ann Otol Rhinol Laryngol. 2002 Dec;l 11(12 Pt 1): 1081-6; Keck T, Rozsasi A. Medium-term symptom outcomes after paranasal sinus in children and young adults with cystic fibrosis. Laryngoscope. 2007; 117(3): 475-9; Rickert S, Banuchi VE, Germana JD, Stewart MG, April MM. Cystic fibrosis and endoscopic sinus surgery. Arch Otolaryngol Neck Surg. 2010; 136(10):988; Kovell LC, Wang G, Ishman SL, Zeitlin PL, Boss EF. Cystic fibrosis and sinusitis in children. Otolaryngol Neck Surg. 2011; 145(1): 146-53], комбинированный доступ, представляющий собой сочетание эндоскопической операции и вмешательства по типу Caldwell-Luc [Shatz А. Management of recurrent sinus disease in children with cystic fibrosis: A combined approach. Otolaryngol Head Neck Surg. 2006;135:248-52] и модифицированная эндоскопическая медиальная максиллэктомия (modified endoscopic medial maxillectomy, MEMM) [Shatz A. Management of reccurent sinus disease in children with cystic fibrosis: A combined approach. Otolaryngol Head Neck Surg. 2006;135:248-52; Virgin FW, Rowe SM, Wade MB, Gaggar A, Leon KJ, Young KR et al. Extensive surgical and comprehensive postoperative medical treatment for cystic fibrosis chronic rhinosinusitis. Am J Rhinol Allergy. 2012; 26(1): 70-75; Vital D, Hofer M, Boehler A, Holzmann D. Posttransplant sinus surgery in lung transplant recipients with cystic fibrosis: a single institutional experience. Eur Arch Oto-Rhino-Laryngol. 2013; 270(1): 135-9].
Но, несмотря на предложенное большое число способов, их объединяет ряд недостатков. Прежде всего, все описанные методы предлагают сохранение или частичное/фрагментарное удаление слизистой оболочки верхнечелюстной пазухи, которая несет в себе необратимые морфологические изменения, отражающие хроническое воспаление [Wu, X., Amorn, М. М., Aujla, Р. К., Rice, S., Mimms, R., Watson, A. M., Peters-Hall, J. R., Rose, M. С, & Репа, M. T. (2011). Histologic characteristics and mucin immunohistochemistry of cystic fibrosis sinus mucosa. Archives of otolaryngology-head&neck surgery, 137(4), 383-389. https://doi.org/10.1001/archoto.2011.34], и высокую степень контаминации клинически значимой патогенной микрофлорой. Во-вторых, ни один из предложенных методов не позволяет добиться визуального контроля всех отделов верхнечелюстной пазухи (например, области передней стенки и альвеолярной бухты как при эндоскопическом, так и «открытом» доступе по Caldwell-Luc), что подразумевает вероятное сохранение скопления гнойных масс и патологически измененной слизистой оболочки в данных трудно визуализируемых анатомических зонах. В-третьих, «открытый» доступ Caldwell-Luc, используемый изолированно или в комбинации с эндоскопическим, несет в себе риск инфицирования мягких тканей щеки, формирования зоны ретракции слизисто-надкостничного лоскута на фоне неизбежного продолжения воспалительного процесса в отдаленном периоде, а при применении у детей до 7-9 лет несет потенциальный риск повреждения зачатков коренных зубов.
Основной характеристикой результативности хирургического лечения ХРС при MB является потребность в повторных хирургических вмешательствах, которая в большинстве случаев возникает в сроки от 1 до 4 лет вне зависимости от радикальности предшествующей операции [Keck Т., Rozsasi A. Medium-term symptom outcomes after paranasal sinus surgery in children and young adults with cystic fibrosis. Laryngoscope. 2007;117:475-9. doi: 10.1097/MLG.0b013e31802d6e4f.]. Можно предположить, что отчасти это связано с объединяющим описанные выше методы недостатком -сохранением воспаленной слизистой оболочки.
Учитывая вышеуказанное, до сих пор отсутствует приоритетный метод хирургической санации верхнечелюстной пазухи при муковисцидозе. Подобные положения выявили необходимость поиска новых методов лечения, которые способны увеличить межрецидивный и межоперационный промежутки.
Наиболее близким к предлагаемому нами способу является предложенный Virgin FW, Rowe SM, Wade MB, Gaggar A, Leon KJ, Young KR et al. в 2012 г. Описанный способ марсупиализации верхнечелюстной пазухи заключается в удалении ее медиальной стенки от уровня передней трети нижней носовой раковины и отступя несколько миллиметров от выходного отверстия носо-слезного канала спереди, до уровня задней стенки верхнечелюстной пазухи сзади, дна орбиты сверху и дна полости носа снизу с удалением костного выступа основания латеральной стенки полости носа и переносом лоскута слизистой оболочки дна полости носа на дно верхнечелюстной пазухи с «попыткой тщательного сохранения слизистой оболочки во всех случаях» [Virgin FW, Rowe SM, Wade MB, Gaggar A, Leon KJ, Young KR, Woodworm BA. Extensive surgical and comprehensive postoperative medical treatment for cystic fibrosis chronic rhinosinusitis. Am J Rhinol Allergy. 2012 Jan-Feb;26(l):70-5]. Применение данного хирургического приема приводило к значимому улучшению со стороны симптоматики ХРС, а также сокращению объема пазухи в отдаленном периоде наблюдения за счет остеогенеза, однако не улучшало показателей функции внешнего дыхания (ФВД). Недостатками данного метода по-прежнему остаются сохранение слизистой оболочки с высокой степенью инфицирования патогенными бактериями и большим числом слизистых желез, обуславливающих продолжение патологической секреции в прежнем объеме.
Задачами, решаемыми с помощью предлагаемого изобретения, является разработка наиболее эффективного метода хирургической санации ВЧП при MB, который позволит снизить частоту рецидивов и/или отсрочить необходимость повторного хирургического вмешательства.
Для решения этой задачи мы предлагаем разработанный нами способ хирургического лечения хронического риносинусита у пациентов с муковисцидозом, заключающийся в том, что трансназально производят удаление медиальной стенки верхнечелюстной пазухи от уровня задней ее стенки сзади, орбитальной стенки сверху, лобного отростка верхней челюсти спереди, без пересечения слезных путей, нижней носовой раковины с частичным удалением ее остова и сохранением переднего конца снизу, формируя мегаантростому, затем через мегаантростому производят полное удаление слизистой оболочки верхнечелюстной пазухи, отделяя слизистую пазухи от надкостницы, начиная от границы мегаантростомы и продвигаясь в латеральном направлении, с отсепаровкой в области скуловой бухты и альвеолярной бухты, после чего проводят визуальный контроль полноты удаления слизистой оболочки видеофиброскопом и выполняют электрокоагуляцию слизистой оболочки по периметру образованной мегаантростомы, затем через сформированную мегаантростому в верхнечелюстную пазуху вводят световод лазера с длиной волны 0,89 мкм и облучают ткани пазухи расфокусированным пучком с мощностью 5 Вт в течение 1 минуты, затем на следующий день после операции проводят чрескожное облучение проекции передней стенки верхнечелюстной пазухи в следующих точках: первая точка находится на 1 см ниже угла нижней стенки орбиты и на 1 см латеральнее носогубной складки, вторая и третья точки находятся на горизонтальной линии, проведенной в латеральном направлении от первой, вторая - на расстоянии 1 см от первой, третья - на расстоянии 1 см от второй, четвертая, пятая и шестая точки находятся на 1 см ниже по вертикали первой, второй и третьей соответственно, сфокусированным лучом лазера с длиной волны 0,89 мкм мощностью 500 мВт в 6 точках по 20 секунд каждая, 2 раза в день в течение 4 дней.
Технический результат предлагаемого способа заключается в том, что после операции происходит эпителизация пазухи более плотной слизистой оболочкой с меньшим потенциалом секреции что в конечном итоге снижает выраженность хронического риносинусита. Этот эффект достигается за счет удаления всей слизистой оболочки с обнажением надкостницы верхнечелюстной пазухи единым блоком («мешком») на уровне границы задней, медиальной и орбитальной стенок с отделением ее от надкостницы последовательно в латеральном, с тщательной отсепаровкой в области скуловой бухты, являющейся местом наиболее интимного крепления к надкостнице, переднем и нижнем направлениях с вылущиванием из альвеолярной бухты. Интраоперационно проводится осмотр передненижних отделов верхнечелюстной пазухи с помощью видеофиброскопа, поскольку указанные области обычно недоступны для визуализации с помощью стандартных угловых ригидных эндоскопов.
Использование лазера с длиной волны 0,89 мкм для облучения тканей пазухи расфокусированным пучком обеспечивает бактерицидный эффект, позволяя добиться большей степени деконтаминации.
Воздействие лазером в послеоперационном периоде способствует стимуляции кровообращения в костной ткани и обнаженной надкостнице, что в конечном итоге приводит к более интенсивному неоостеогенезу и, как следствие, уменьшению объема пазухи.
Выбранные точки проекции соответствуют большей части площади передней костной стенки верхнечелюстной пазухи.
Сочетание предлагаемых приемов лечения ХРС обеспечивает увеличение степени хирургической санации верхнечелюстной пазухи при муковисцидозе.
Краткое описание поясняющих материалов
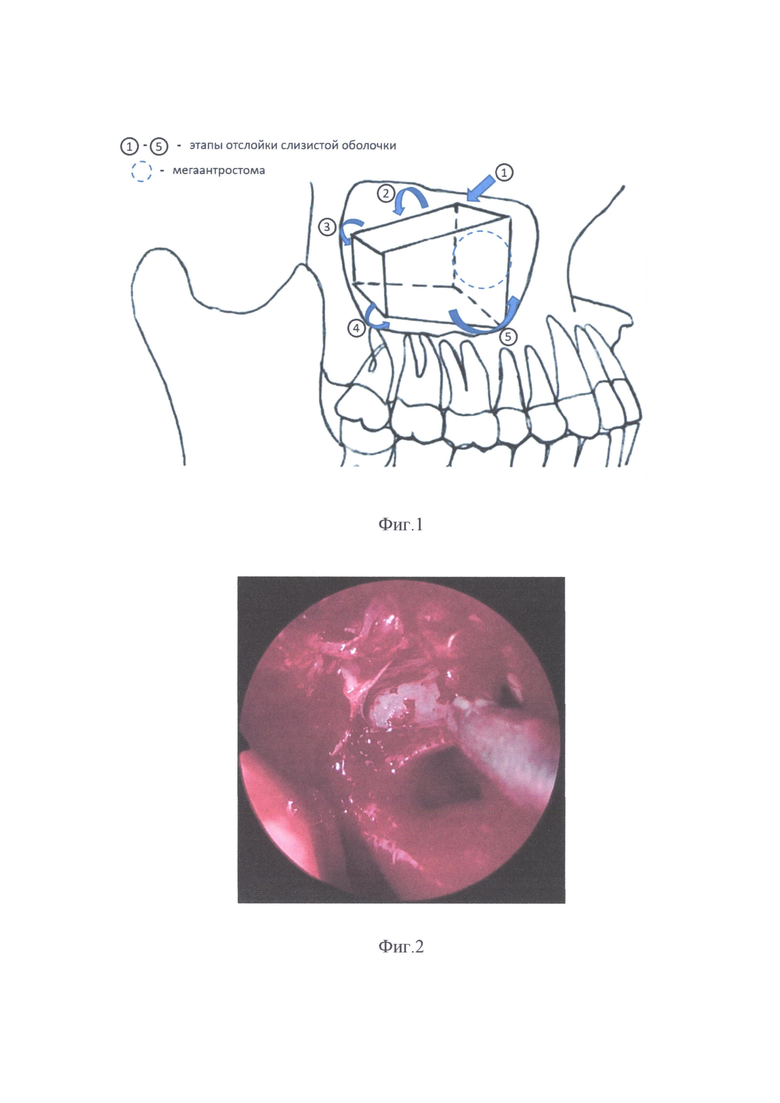
Фиг. 1 Схема и последовательность отслойки слизистой оболочки верхнечелюстной пазухи, где 1-5 - этапы отслойки слизистой оболочки, пунктиром обозначена сформированная мегаантростома,
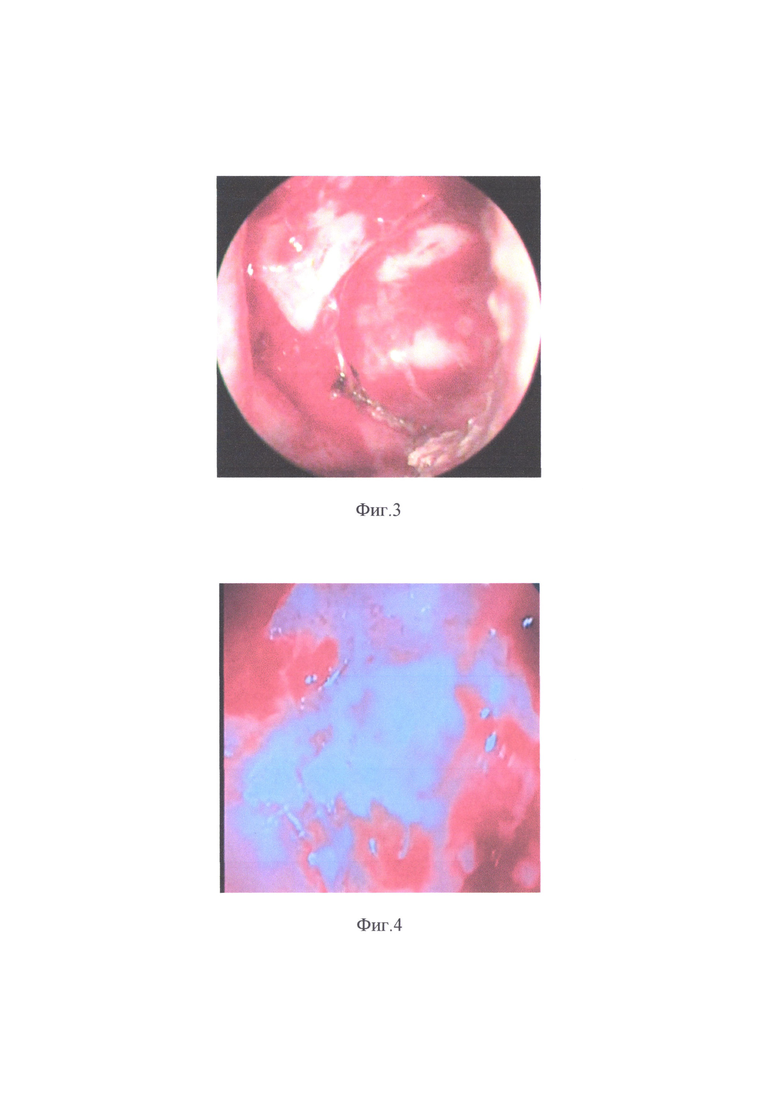
Фиг. 2 Интраоперационная эндофотография (осмотр ригидным эндоскопом 30°) начала отслойки слизистой оболочки на уровне границы задней, медиальной и орбитальной стенок с отделением ее от надкостницы
Фиг. 3 Интраоперационная эндофотография (осмотр ригидным эндоскопом 45°) после полной отслойки слизистой оболочки верхнечелюстной пазухи: визуализируется надкостница задней и орбитальной стенок
Фиг. 4 Интраоперационная эндофотография (контроль видеофиброскопом) после полной отслойки слизистой оболочки верхнечелюстной пазухи: визуализируется передне-нижняя стенка пазухи (альвеолярая бухта), свободные от слизистой оболочки.
Осуществление изобретения
Способ осуществляется следующим образом. Под эндотрахеальным комбинированным наркозом под контролем ригидных эндоскопов диаметром 4 мм с углами зрения 0°, 30° и 45°, например, фирмы "Karl Storz", трансназально микродебридером, например, фирмы "Medtronic", производится удаление костных структур медиальной стенки верхнечелюстной пазухи от уровня задней ее стенки сзади, орбитальной стенки сверху, лобного отростка верхней челюсти спереди, без пересечения слезных путей, нижней носовой раковины с частичным (от проекции дистального отдела слезных путей до уровня задней стенки верхнечелюстной пазухи) удалением ее остова и сохранением переднего конца снизу. Таким образом формируется мегаантростома (в зависимости от возраста и соответственно исходных анатомических размеров медиальной стенки верхнечелюстной пазухи формируется дефект от 1,5 до 3,5 см в диаметре). Затем через мегаантростому производится удаление слизистой выстилки верхнечелюстной пазухи единым блоком («мешком») с началом ее отсепаровки тупым изогнутым металлическим аспирационным катетером или изогнутым пуговчатым зондом для верхнечелюстной пазухи, например, фирмы Karl Storz, на уровне границы задней, орбитальной, нижней и лицевой стенок с отделением ее от надкостницы последовательно в латеральном, с тщательной отсепаровкой в области скуловой бухты, переднем и нижнем направлениях с вылущиванием из альвеолярной бухты.
Контроль полноты удаления слизистой оболочки осуществляется видеофиброскопом, например фирмы «Olympus», особенно в области передней стенки и альвеолярной бухты.
Затем выполняется электрокоагуляция слизистой оболочки по периметру образованной мегаантростомы.
В завершение через сформированную антростому в верхнечелюстную пазуху вводили световод полупроводникового/диодного лазера, например аппарат высокоинтенсивной лазерной терапии BTL-6000 (Великобритания), с длиной волны 0,89 мкм и облучали ткани пазухи расфокусированным пучком с мощностью 5 Вт в течение 1 минуты, затем на следующий день после операции проводят чрескожное облучение точек в проекции передней стенки верхнечелюстной пазухи сфокусированным лучом
полупроводникового/диодного лазера с длиной волны 0,89 мкм мощностью 500 мВт в 6 точках по 20 секунд каждая, 2 раза в день в течение 4 дней.
Точки в проекции передней стенки верхнечелюстной пазухи определяются следующим образом: первая точка находится на 1 см ниже угла нижней стенки орбиты и на 1 см латеральнее носогубной складки, вторая и третья точки находятся на горизонтальной линии, проведенной в латеральном направлении от первой, вторая - на расстоянии 1 см от первой, третья - на расстоянии 1 см от второй, четвертая, пятая и шестая точки находятся на 1 см ниже по вертикали первой, второй и третьей соответственно.
Изобретение подтверждается следующими клиническими примерами. Пример-контроль.
Пациентка Н., 10 лет, с диагнозом: «Муковисцидоз, смешанная форма, гомозигота F508del. Хронический полипозно-гнойный пансинусит на фоне муковисцидоза» поступила в детское оториноларингологическое отделение ФГБУ «Научно-клинический центр оториноларингологии» ФМБА России 07 апреля 2017 года. При поступлении: жалобы на затруднение носового дыхания вплоть до его отсутствия, обильное гнойное отделяемое из носа с обеих сторон; описанные жалобы отмечают с возраста 3 лет. Общее состояние средней тяжести за счет хронического инфекционно-воспалительного поражения верхних и нижних дыхательных путей, умеренных нарушений функции легких, стабильное. При осмотре: форма наружного носа изменена за счет расширения спинки носа в области проекции клеток решетчатого лабиринта, области проекции верхнечелюстных пазух не изменены, безболезненны; дыхание через нос практически отсутствует. При риноскопии и эндоскопии полости носа отмечается отек и полипозная трансформация слизистой оболочки полости носа, множественные полипы, практически обтурирующие общие носовые ходы, обильное густое гнойное отделяемое. При фарингоскопии, ларингоскопии и отомикроскопии патологических изменений не выявлено. При мультиспиральной компьютерной томографии околоносовых пазух отмечается тотальное заполнение верхнечелюстных пазух, клеток решетчатого лабиринта, верхних и средних носовых ходов субстратом мягкотканной плотности, лобные и клиновидные пазухи резко гипоплазированы, костные стенки верхнечелюстных пазух деформированы, контур их фрагментарно не просматривается.
Клинико-лабораторное обследование не выявило противопоказаний к общей анестезии и хирургическому лечению. В течение 3 дней проводилась предоперационная гемостатическая терапия препаратми витамина К. 10.04.2017 под эндотрахеальным комбинированным наркозом была выполнена эндоскопическая полисинусотомия по «стандартному протоколу» функциональной эндоскопической хирургии околоносовых пазух, а именно: под контролем ригидных эндоскопов диаметром 4 мм. с углами зрения 0°, 30° и 45° трансназально микродебридером и щипцами Блэксли удалены полипы полости носа, с помощью обратного выкусывателя Штанбергера расширено соустье верхнечелюстной пазухи кпереди до уровня места прикрепления крючковидного отростка, ножницами и прокусывающими инструментами - кзади до уровня задней фонтанеллы; изогнутым наконечником микродебридера и антральными щипцами удалены полипы из полости верхнечелюстной пазухи с сохранением ее выстилки (слизистой оболочки), выполнена передняя и задняя этмоидотомия (аналогичный протокол операции применен к обеим половинам носа); тампонада полости носа на 24 часа. Операция и общая анестезия не сопровождались развитием осложнений. С учетом выделенной из нижних и верхних дыхательных путей микрофлоры (а именно, Pseudomonas aeruginosa 10×5 КОЕ/мл) проведена периоперационная внутривенная антибиотикопрофилактика с последующим курсом лечения тем же антибиотиком в течение 7 дней. Послеоперационный период протекал без особенностей. При выписке на седьмые сутки после операции состояние средней тяжести по основному заболеванию, отмечается выраженное улучшение носового дыхания; при осмотре отмечается умеренный отек слизистой оболочки полости носа, средние и общие носовые ходы свободны от полипозной ткани, скудное слизисто-геморрагическое отделяемое.
При катамнестическом наблюдении с периодичностью 1 раз в месяц через 3 месяца выявлен рецидив назального полипоза с выраженным затруднением носового дыхания вплоть до его отсутствия с обеих сторон, что определило показания к повторной операции на околоносовых пазухах через полгода после первичного вмешательства. При последующих микробиологических исследованиях отделяемого из верхних дыхательных путей (в т.ч. из верхнечелюстных пазух) выделена аналогичная предоперационной флора - Pseudomonas aeruginosa 10×6 КОЕ/мл с тем же спектром чувствительности к антибиотикам. При измерении объема верхнечелюстных пазух с помощью волюметрии на мультиспиральных компьютерных томограммах объем правой и левой верхнечелюстной пазух составил до операции 10,6 и 11,4 см3, после операции - 10,7 и 11,1 см3 соответственно, т.е. значимо не изменился.
Пример №1
Пациент П., 6 лет, госпитализирован 04 сентября 2020 года в детское оториноларингологическое отделение ФГБУ НМИЦО ФМБА России с диагнозом «Муковисцидоз, смешанная форма, тяжелое течение. Генетический диагноз: A=F508del/F508del. Хронический полипозно-гнойный пансинусит». При госпитализации в отделение состояние стабильное, тяжелое по основному заболеванию, дыхательная недостаточность 0-1 степени. При оториноларингологическом осмотре отмечается отсутствие носового дыхания с обеих сторон за счет обтурирующего назального полипоза, микроабсцессы полипов, обильное казеозно-гнойное отделяемое между полипами. Области проекции околоносовых пазух визуально не изменены, безболезненны при перкуссии и пальпации. Иной патологии со стороны ЛОР-органов не выявлено. На МСКТ околоносовых пазух отмечается тотальное снижение пневматизации всех развитых групп пазух (аплазия лобных пазух) за счет субстрата мягкотканной плотности с явлениями естественного контрастирования, частичной медиализации и деструкции носовых стенок обеих верхнечелюстных пазух. На предоперационном этапе - парентеральное введение препарата витамина К с целью снижения риска интенсивного интраоперационного кровотечения. Предоперационное микробиологическое исследование отделяемого из носа выявило рост Pseudomonas aeruginosa 10×6 КОЕ/мл, Achromobacter spp. 10×4 КОЕ/мл, Staphylococcus aureus (MSSA) 10×6 КОЕ/мл. (первые два микроорганизма принято считать прогностически неблагоприятными с точки зрения прогрессирования инфекционно-воспалительного бронхо-легочного процесса).
07 сентября 2020 года под общей анестезией (комбинированный эндотрахеальный наркоз) выполнено хирургическое вмешательство в объеме модифицированной эндоскопической максиллэктомии с удалением всей слизистой оболочки обеих верхнечелюстных пазух, передней и задней этмоидотомии с двух сторон. Под контролем ригидной эндоскопии с использованием оптики диаметром 4 мм и углами зрения 0°, 30° и 45° микродебридером удалены полипы полости носа, выполнена передняя этмоидотомия с удалением полипов и костных перегородок, кпереди от линии крепления крючковидного отростка и непосредственно кзади от linea maxillaris (область проекции носослезного канала) произведена пенетрация медиальной стенки верхнечелюстной пазухи и последовательное удаление ее манульным эндоскопическим инструментарием кверху до уровня дна орбиты, книзу - до шейки нижней носовой раковины с частичной ее резекцией (от уровня проекции дистальных отделов слезных путей до уровня задней стенки верхнечелюстной пазухи), но сохранением переднего ее конца, кзади - до уровня задней стенки верхнечелюстной пазухи; таким образом сформирована мегаантростома диаметром 3,5 см; антральным щупом произведена отслойка слизистой оболочки верхнечелюстной пазухи от надкостницы на границе верхней, задней и медиальной ее стенок, после чего тупым путем произведена последовательная отсепаровка слизистой оболочки от орбитальной, латеральной (включая скуловую бухту), передней и нижней стенок верхнечелюстной пазухи, после чего произведено удаление ее единым блоком («мешком»); контроль отслойки слизистой оболочки в труднообозримых участках видеофиброскопом, который подтвердил ее полное удаление); биполярная электрокоагуляция периметра сформированной мегаантростомы; задняя этмоидотомия.
В завершение операции через сформированную антростому в верхнечелюстную пазуху вводили световод полупроводникового/диодного лазера с длиной волны 0,89 мкм и облучали ткани пазухи расфокусированным пучком с мощностью 5 Вт в течение 1 минуты, затем осуществляли тампонаду полости носа и верхнечелюстных пазух мазевыми турундами. На следующий день после операции проводили чрескожное облучение точек в проекции передней стенки верхнечелюстной пазухи сфокусированным лучом полупроводникового/диодного лазера с длиной волны 0,89 мкм мощностью 500 мВт в 6 точках по 20 секунд каждая, 2 раза в день в течение 4 дней.
Осложнений анестезии и хирургического вмешательства зафиксировано не было. Ранний послеоперационный период протекал «гладко». Периоперационная внутривенная антибактериальная терапия с учетом микробиологического статуса пациента в течение 7 дней. Пациент выписан на восьмые сутки после операции. При выписке состояние стабильное, без отрицательной динамики по общесоматическому статусу, отмечает полную нормализацию носового дыхания. При передней риноскопии и эндоскопическом осмотре полости носа: слизистая оболочка полости носа розовая, не отечна; визуализируются мегаантростомы, надкостница задней стенки верхнечелюстной пазухи; единичные корки, скудное слизистое отделяемое.
При катамнестическом наблюдении с периодичностью 1-3 месяца в течение 18 месяцев отмечается сохранение нормального носового дыхания; при осмотрах слизистая оболочка розовая, не отечна, мегаантростомы проходимы, слизистая оболочка верхнечелюстных пазух белесоватая (фиброзно-измененная), все отделы верхнечелюстных пазух четко визуализируются при осмотре угловой ригидной оптикой и видеофиброскопом, скудное слизистое (иногда слизисто-гнойное) содержимое. В течение всего периода катамнестического наблюдения рецидива назального полипоза не отмечено. При повторных (через 3, 6 и 12 месяцев после операции) микробиологических исследованиях отделяемого получен рост метициллин-чувствительного Staphylococcus aureus (MSSA) 10×4, 10×3 и 10×4 КОЕ/мл соответственно. Таким образом, можно было констатировать элиминацию Pseudomonas aeruginosa и Achromobacter spp.из полости носа и околоносовых пазух и снижение степени контаминации Staphylococcus aureus (MSSA). При волюметрии верхнечелюстных пазух на мультиспиральных компьютерных томограммах объем правой и левой верхнечелюстной пазух составлял до операции 9,9 и 9,3 см3, через 7 мес.после операции - 6,7 и 7,1 см3 соответственно. Таким образом, достигнуто сокращение объема пазух в 1,48 раза справа ив 1,31 раза слева. Этот факт можно считать важным достижением с позиций суждения о верхнечелюстных пазухах как основном резервуаре гнойного содержимого и источника нисходящей контаминации нижних отделов респираторного тракта. Следует отметить, что эти изменения видятся еще более значимыми, учитывая рост ребенка.
Пример №2.
Пациентка А., 2 лет 11 месяцев, госпитализирована 26 октября 2021 года в детское оториноларингологическое отделение ФГБУ НМИЦО ФМБА России с диагнозом «Муковисцидоз, смешанная форма, тяжелое течение. Генетический диагноз: F508del/E92K. Хронический полипозно-гнойный пансинусит». При госпитализации в отделение состояние стабильное, среднетяжелое по основному заболеванию, данных за дыхательную недостаточность нет. При оториноларингологическом осмотре отмечается отсутствие носового дыхания с обеих сторон за счет обтурирующего назального полипоза, обильное гнойное отделяемое между полипами, на дне полости носа. Области проекции околоносовых пазух визуально не изменены, безболезненны при перкуссии и пальпации. Иной патологии со стороны ЛОР-органов не выявлено. На МСКТ околоносовых пазух от 18 сентября 2021 отмечается тотальное снижение пневматизации всех развитых групп пазух (аплазия лобных и клиновидных пазух) за счет субстрата мягкотканной плотности с явлениями естественного контрастирования, выраженной медиализации и истончения носовых стенок обеих верхнечелюстных пазух. На предоперационном этапе (амбулаторно) -парентеральное введение препарата витамина К с целью снижения риска интенсивного интраоперационного кровотечения. Предоперационное микробиологическое исследование отделяемого из носа выявило рост Enterobacter cloacae 10×4 КОЕ/мл и Staphylococcus aureus (MSSA) 10×4 КОЕ/мл.
27 октября 2021 года под общей анестезией (комбинированный эндотрахеальный наркоз) выполнено хирургическое вмешательство в объеме модифицированной эндоскопической максиллэктомии с удалением всей слизистой оболочки обеих верхнечелюстных пазух, передней и задней этмоидотомии с двух сторон. Под контролем ригидной эндоскопии с использованием оптики диаметром 4 мм и углами зрения 0, 30 и 45° микродебридером удалены полипы полости носа, выполнена передняя этмоидотомия с удалением полипов и костных перегородок, кпереди от линии крепления крючковидного отростка и непосредственно кзади от Hnea maxillaris (область проекции носослезного канала) произведена пенетрация медиальной стенки верхнечелюстной пазухи и последовательное удаление ее манульным эндоскопическим инструментарием кверху до уровня дна орбиты, книзу - до шейки нижней носовой раковины с частичной ее резекцией (от уровня проекции дистальных отделов слезных путей до уровня задней стенки верхнечелюстной пазухи), но сохранением переднего ее конца, кзади - до уровня задней стенки верхнечелюстной пазухи; таким образом сформирована мегаантростома диаметром 1,5 см; антральным щупом произведена отслойка слизистой оболочки верхнечелюстной пазухи от надкостницы на границе верхней, задней и медиальной ее стенок, после чего тупым путем произведена последовательная отсепаровка слизистой оболочки от орбитальной, латеральной (включая скуловую бухту), передней и нижней стенок верхнечелюстной пазухи, после чего произведено удаление ее единым блоком («мешком»); контроль отслойки слизистой оболочки в труднообозримых участках видеофиброскопом, который подтвердил ее полное удаление); биполярная электрокоагуляция периметра сформированной мегаантростомы; задняя этмоидотомия.
В завершение операции через сформированную антростому в верхнечелюстную пазуху (сначала справа, затем слева) вводили световод полупроводникового/диодного лазера с длиной волны 0,89 мкм и облучали ткани пазухи расфокусированным пучком с мощностью 5 Вт в течение 1 минуты, затем осуществляли тампонаду полости носа и верхнечелюстных пазух мазевыми турундами. На следующий день после операции после удаления тампонады проводили чрескожное облучение точек в проекции передней стенки верхнечелюстной пазухи сфокусированным лучом полупроводникового/диодного лазера с длиной волны 0,89 мкм мощностью 500 мВт в 6 точках по 20 секунд каждая, 2 раза в день в течение 4 дней.
Осложнений анестезии и хирургического вмешательства зафиксировано не было. Ранний послеоперационный период протекал «гладко». Периоперационная внутривенная антибактериальная терапия с учетом микробиологического статуса пациента в течение 6 дней. Пациент выписан на седьмые сутки после операции. При выписке состояние стабильное, без отрицательной динамики по общесоматическому статусу, отмечает полную нормализацию носового дыхания, сокращение объема отделяемого. При передней риноскопии и эндоскопическом осмотре полости носа: слизистая оболочка полости носа розовая, не отечна; визуализируются мегаантростомы, надкостница задней и частично орбитальной стенок верхнечелюстной пазухи; единичные корки, скудное слизистое отделяемое.
При катамнестическом наблюдении с периодичностью 1-3 месяца в течение 15 месяцев отмечается сохранение нормального носового дыхания с обеих сторон; при осмотрах слизистая оболочка розовая, не отечна, мегаантростомы проходимы, слизистая оболочка верхнечелюстных пазух белесоватая, тонкая (фиброзно-измененная), все отделы верхнечелюстных пазух четко визуализируются при осмотре видеофиброскопом, скудное слизистое содержимое. В течение всего периода катамнестического наблюдения рецидива назального полипоза не отмечено. При повторных (через 3 и 9 месяцев после операции) микробиологических исследованиях отделяемого получен рост метициллин-чувствительного Staphylococcus aureus (MSSA) 10×2 и 10×4 КОЕ/мл соответственно. Таким образом, можно было констатировать элиминацию грам-отрицательной флоры (Enterobacter cloacae), из полости носа и околоносовых пазух. При волюметрии верхнечелюстных пазух на мультиспиральных компьютерных томограммах объем правой и левой верхнечелюстной пазух составлял до операции 4,7 и 4,4 см3, через 12 мес.после операции - 3,6 и 3,9 см3 соответственно за счет выраженного неоостеогенеза. Таким образом, достигнуто сокращение объема пазух в 1,3 раза справа и в 1,13 раза слева (с учетом роста ребенка, т.е. ожидаемого роста их размеров).
За период с 2006 по 2023 г. коллективом авторов выполнено 118 операций у 73 пациентов в возрасте от 2 до 18 лет с установленным диагнозом муковисцидоз (кистозный фиброз). С 2018 года начал применяться предлагаемый способ операции (62 операции у 57 пациентов). В результате применения способа хирургического лечения хронического риносинусита у пациентов с муковисцидозом согласно предлагаемому изобретению, наблюдалось снижение частоты рецидивов ХРС и увеличение временного интервала между проведенным и повторным хирургическим вмешательством, улучшение микробиологического профиля и уменьшение степени контаминации слизистой оболочки полости носа и околоносовых пазух, уменьшение объема верхнечелюстных пазух.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ получения материала из верхнечелюстной пазухи для микробиологического исследования у пациентов с муковисцидозом, перенесших эндоскопическое хирургическое лечение по поводу хронического риносинусита | 2022 |
|
RU2794083C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОДОНТОГЕННЫХ ВЕРХНЕЧЕЛЮСТНЫХ СИНУСИТОВ ЭНДОСКОПИЧЕСКИМ ИНФРАТУРБИНАЛЬНЫМ ДОСТУПОМ С ПЛАСТИЧЕСКИМ ЗАКРЫТИЕМ АНТРОСТОМЫ | 2016 |
|
RU2644697C2 |
| Способ проведения задней этмоидотомии с помощью диссекции тканей марлевой турундой | 2023 |
|
RU2817499C1 |
| Способ формирования лоскута слизистой оболочки при хирургическом доступе к верхнечелюстной пазухе через нижний носовой ход | 2019 |
|
RU2714260C1 |
| Способ доступа в верхнечелюстную пазуху через нижнюю носовую раковину | 2016 |
|
RU2620499C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ВЕРХНЕЧЕЛЮСТНЫХ СИНУСИТОВ ЧЕРЕЗ ГРУШЕВИДНЫЙ ГРЕБЕНЬ ПРИ ПОМОЩИ БОРОВ | 2014 |
|
RU2558993C1 |
| СПОСОБ ОСТЕОПЛАСТИЧЕСКОЙ УЛЬТРАЗВУКОВОЙ ХИРУРГИИ ОКОЛОНОСОВЫХ ПАЗУХ | 2014 |
|
RU2572552C2 |
| Комбинированный эндоназальный способ хирургического лечения посттравматического дакриоцистита | 2021 |
|
RU2795960C1 |
| СПОСОБ ЛЕЧЕНИЯ ОДОНТОГЕННОГО ВЕРХНЕЧЕЛЮСТНОГО СИНУСИТА | 2007 |
|
RU2331374C1 |
| СПОСОБ УЛЬТРАЗВУКОВОГО ИССЛЕДОВАНИЯ ЗАБОЛЕВАНИЙ ОКОЛОНОСОВЫХ ПАЗУХ | 2007 |
|
RU2331362C1 |
Изобретение относится к медицине, а именно к оториноларингологии. Трансназально формируют мегаантростому, через которую производят удаление всей слизистой оболочки верхнечелюстной пазухи. Проводят визуальный контроль удаления слизистой оболочки видеофиброскопом. Выполняют электрокоагуляцию слизистой оболочки по периметру образованной мегаантростомы. Затем через сформированную мегаантростому в верхнечелюстную пазуху вводят световод лазера с длиной волны 0,89 мкм и облучают ткани пазухи расфокусированным пучком с мощностью 5 Вт в течение 1 минуты. На следующий день после операции проводят чрескожное облучение проекции передней стенки верхнечелюстной пазухи сфокусированным лучом лазера с длиной волны 0,89 мкм мощностью 500 мВт в 6 точках по 20 секунд каждая, 2 раза в день в течение 4 дней. Способ позволяет провести хирургическую санацию верхнечелюстной пазухи при муковисцидозе, снизить частоту рецидивов хронического риносинусита и увеличить временной интервал между проведенным и повторным хирургическим вмешательством, улучшить микробиологический профиль и уменьшить степень контаминации слизистой оболочки полости носа и околоносовых пазух, уменьшить объем верхнечелюстных пазух. 3 пр., 4 ил.
Способ хирургического лечения хронического риносинусита у пациентов с муковисцидозом, заключающийся в том, что трансназально производят удаление медиальной стенки верхнечелюстной пазухи от уровня задней ее стенки сзади, орбитальной стенки сверху, лобного отростка верхней челюсти спереди, без пересечения слезных путей, нижней носовой раковины с удалением части остова нижней носовой раковины от проекции дистального отдела слезных путей до уровня задней стенки верхнечелюстной пазухи и сохранением переднего конца нижней носовой раковины снизу, формируя мегаантростому, затем через мегаантростому производят удаление всей слизистой оболочки верхнечелюстной пазухи, отделяя слизистую пазухи от надкостницы, начиная от границы мегаантростомы и продвигаясь в латеральном направлении, с отсепаровкой в области скуловой бухты и альвеолярной бухты, после чего проводят визуальный контроль удаления слизистой оболочки видеофиброскопом и выполняют электрокоагуляцию слизистой оболочки по периметру образованной мегаантростомы, затем через сформированную мегаантростому в верхнечелюстную пазуху вводят световод лазера с длиной волны 0,89 мкм и облучают ткани пазухи расфокусированным пучком с мощностью 5 Вт в течение 1 минуты, затем на следующий день после операции проводят чрескожное облучение проекции передней стенки верхнечелюстной пазухи в следующих точках: первая точка находится на 1 см ниже угла нижней стенки орбиты и на 1 см латеральнее носогубной складки, вторая и третья точки находятся на горизонтальной линии, проведенной в латеральном направлении от первой, вторая - на расстоянии 1 см от первой, третья - на расстоянии 1 см от второй, четвертая, пятая и шестая точки находятся на 1 см ниже по вертикали первой, второй и третьей соответственно, сфокусированным лучом лазера с длиной волны 0,89 мкм мощностью 500 мВт в 6 точках по 20 секунд каждая, 2 раза в день в течение 4 дней.
| Frank W | |||
| Virgin et al | |||
| Extensive surgical and comprehensive postoperative medical management for cystic fibrosis chronic rhinosinusitis | |||
| American Journal of Rhinology & Allergy, January-February 2012, Vol | |||
| Прибор для получения стереоскопических впечатлений от двух изображений различного масштаба | 1917 |
|
SU26A1 |
| Печь для непрерывного получения сернистого натрия | 1921 |
|
SU1A1 |
| Деревянный торцевой шкив | 1922 |
|
SU70A1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ВЕРХНЕЧЕЛЮСТНЫХ СИНУСИТОВ ЧЕРЕЗ ГРУШЕВИДНЫЙ ГРЕБЕНЬ ПРИ ПОМОЩИ БОРОВ | 2014 |
|
RU2558993C1 |
| Приспособление для равномерного распределения по цилиндрам горючей жидкости в многоцилиндровых двигателях внутреннего горения | 1924 |
|
SU1282A1 |
| Поляков Д.П | |||
| и др | |||
| Риносинусохирургия у детей с муковисцидозом | |||
| Head | |||
Авторы
Даты
2023-11-30—Публикация
2023-03-17—Подача