Предлагаемое изобретение относится к области медицины, а именно, к лечению хирургических заболеваний предплечья, кисти, голени и стопы.
Важнейшим фактором успеха в лечении хирургических заболеваний предплечья, кисти, голени и стопы является своевременное и адекватное оперативное вмешательство, основным моментом которого является полноценное выполнения хирургического пособия (хирургический доступ, выделение анатомический образований и патологических процессов в том числе) некрэктомия, пластика сухожилий, остеосинтез, санация и дренирование. Качественное хирургическое лечение невозможно провести без адекватного анестезиологического пособия, позволяющего произвести адекватный доступ ко всем анатомическим образованиям в области операционного поля.
Известен способ анестезии верхней конечности при хирургическом лечении предплечья и кисти (патент РФ №2775804 опубл. 11.07.2022, Бюл. 20), при котором датчик УЗИ устанавливается на уровне пересечения наружного края большой грудной мышцы с мышцей бицепса перпендикулярно коже, перпендикулярно длинной оси плечевой кости в положении, визуализируется подмышечная артерия и нервы плечевого сплетения в поперечном ультразвуковом срезе, далее датчик ультразвукового аппарата смещается на 3 см дистальнее (ближе к кисти) и на 1,5 см латеральнее (наружу), до момента обнаружения в одной плоскости четырех основных нервов плечевого сплетения в подмышечной области: кожно-мышечного, срединного, лучевого и локтевого. После установки ультразвукового датчика и идентифицировав сосудисто-нервные структур осуществляли вкол изолированной иглой для проводниковой анестезии с латеральной стороны ультразвукового датчика, отступив на 1 см. Продвинув иглу до контакта с мышечно-кожным нервом под контролем зрения по ультразвуковой картине вводится анестетик. Игла продвигается вдоль продольной оси датчика и строго в плоскости распространения УЗ (ультразвуковой) луча. В результате визуализируется эхографическая картина распространения анестетика относительно блокируемого нерва.
Однако, данный способ не является безупречными, так как не позволяет пролонгировать срок аналгезии, что позволяет купировать болевой синдром в послеоперационном периоде до 3-5 суток и зачастую неадекватную анестезию, а при использовании адъювантов, типа адреналина, или большого объема анестетика возможны неврологический осложнения, такие как нейропатии.
Таким образом, известный способ позволяет обеспечить полноценную анестезию кисти, однако он не позволяет выполнить пролонгированную аналгезию с минимальной травматизацией окружающих тканей, так как при этом способе из-за конструктивных особенностей иглы есть риск повреждения сосудов, образование постпункционной гематомы и увеличивается риск развития гнойных осложнений в месте пункции и неврологических нарушений в следствии сдавления или повреждения самих нервных.
Наиболее близких аналогов к заявленному из области техники не выявлено.
Достигаемым при использовании предлагаемого изобретения техническим результатом является повышение эффективности лечения путем обеспечения улучшения микроциркуляции в оперированной конечности, пролонгированного послеоперационного обезболивания, снижение нейрогуморального ответа организма на операционную травму, уменьшение интраоперационной кровопотери за счет наложения жгута без чувства дискомфорта для пациента.
Указанный технический результат достигается тем, что в заявляемом способе анестезии верхней или нижней конечности при хирургическом лечении, пациента укладывают на спину или на живот в зависимости от блокады верхней или нижней конечности, затем под контролем УЗИ визулищируют нерв по его длине, после чего проводят анестезию кожи, при этом после анестезии кожи осуществляют вкол изогнутой смоделированной иглой для проводниковой анестезии под контролем УЗИ и вводят катетер через иглу по ходу нерва, по которому перед оперативным вмешательством вводят 5 мл 1% раствора артикаина (средняя доза для развития анестезии) и для продления аналгезии осуществляют введение 1% раствора артикаина со скоростью 1-2 мл в час (скорость введения анестетика подбираем по визуально аналоговой шкале «ВАШ») используя инфузомат, в течение 1-4 суток (количество суток введения анестетика зависит от продолжительности болевого синдрома).
Технический результат достигается и тем, что для реализации заявленного способа предлагается использование специально смоделированной изогнутой иглы радиусом и длинной зависящих от глубины залегания нерва экспериментальным путем были определены параметры иглы: длина 60-80 мм, угол изгиба по радиусу овала 120-130 градусов моделируется путем изгибания в зависимости от толщины подкожно-жирового слоя и мышц, сечение иглы 22G. Исходя из экспериментальных данных были определены 3 варианта исполнения иглы, данные приведены в Таблице 1.
Таким образом предлагаемый способ и устройство анестезии дает возможность лучшей визуализации анатомических структур, минимизируется возможность травматизация нерва. При динамическом наблюдении за пациентами и прослеживании отдаленных результатов, наш способ позволил сократить сроки стационарного лечения, способствовал раннему проведению реабилитационных мероприятий, позволял быстрее восстановить функциональную активность оперируемой конечности, что способствовало более быстрой социально-трудовой адаптации.
Способ является безопасным и эффективным способом регионарной анестезии, подходящий для широкого спектра процедур как в стационарных, так и в амбулаторных условиях. Изменение и оптимизация традиционного способа позволяет минимизировать контакт с сосудистыми и лимфатическими структурами. Выполнение блокады нерва по нашему способу не вызывает значимых изменений основных показателей центральной и периферической гемодинамики. Данный способ способствует улучшению кровоснабжения в оперированной области, позволяет купировать болевой синдром в раннем послеоперационном периоде.
Способ поясняется рисунками, где:
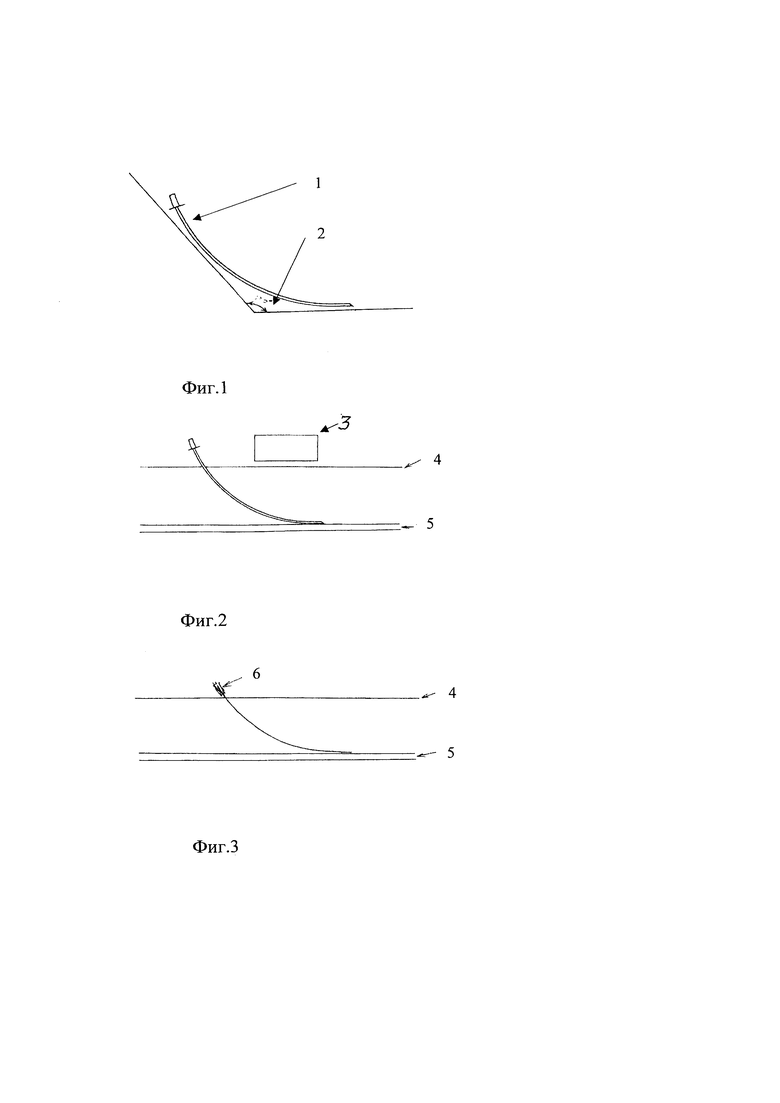
на Фиг. 1 - схематично представлена игла 1 для продленной проводниковой анестезии с изгибом 2 по радиусу овала под углом 120-130 градусов, где иллюстрируется установка ультразвукового датчика 3.
на Фиг. 2 - схематично представлен способ продленной проводниковой анестезии при хирургическом лечении предплечья, кисти, голени и стопы, где иллюстрируется установка ультразвукового датчика 3 для визуализации нервов 5, место введения иглы в кожу 4 для продленной проводниковой анестезии и ее ход к месту установки катетера 6.
на Фиг. 3 - схематично представлено расположение катетера 6 для продленной проводниковой анестезии относительно кожи 4 и нерва 5.
Предлагаемый способ реализуется следующим образом
Оперированный сегмент укладывается: верхняя конечность - пациент укладывается на спину с отведением верхней конечности, ладонью кверху, под углом 90° относительно туловища, нижняя конечность - пациент укладывается на живот или на бок, если пациент седатирован, благодаря чему нервные структуры не смещаются, находятся более компактно, легче визуализируются. Ультразвуковое сканирование проводится датчиком 3 линейного типа рабочей частотой 4-12 МГц. При выполнении блокады верхней конечности датчик 3 устанавливается на уровне пересечения наружного края большой грудной мышцы с мышцей бицепса перпендикулярно коже 4, при выполнении блокады нижней конечности датчик 3 устанавливается на уровне подколенной ямки, визуализируются необходимый для анестезии нервы 5 в поперечном ультразвуковом срезе. Артерия идентифицируется как округлое пульсирующее гипоэхогенное образование, не спадающееся при надавливании ультразвуковым датчиком 3, нерв 5 лежит около артерии и вены. После установки ультразвукового датчика 3 и идентифицировав сосудисто-нервные структуры проводят анестезию кожи 4 раствором лидокаина 1 мл 0,5% иглой 1 для подкожных инъекций с узкой стороны датчика 3 (в месте предстоящей инъекции). После обезболивания кожи 4 осуществляют вкол изолированной смоделированной изогнутой иглой 1, (на фиг. 1 схематично представлена игла 1 для продленной проводниковой анестезии с изгибом 2 по радиусу овала под углом 120-130 градусов, где иллюстрируется установка ультразвукового датчика 3).
Продвинув иглу 1 по радиусу ее окружности до контакта с нервом 5 под контролем зрения по ультразвуковой картине вводится катетер 6 по ходу нерва 5, за счет изгиба иглы 1 катетер 6 вплотную подводится к нерву 5 на протяжении 5-10 мм, что позволяет увеличить площадь орошения нерва 5 раствором местного анестетика (на Фиг. 2 схематично иллюстрируется установка ультразвукового датчика 3 для визуализации нервов 5, место введения иглы в кожу 4 для продленной проводниковой анестезии и ее ход к месту установки катетера 6).
По катетеру 6 перед оперативным вмешательством вводят 5 мл 1% раствора артикаина и продленную проводниковую анестезию осуществляли 1% раствором артикаина со скоростью 1-2 мл в час использовали инфузомат, (на Фиг. 3 схематично представлено расположение катетера 6 для продленной проводниковой анестезии относительно кожи 4 и нерва 5). В результате достигается эффект пролонгированной анестезии до 5 суток, а путем подбора дозировки скорости введения анестетика достигается эффект аналгезии, но сохранение моторики мышц конечности, что позволяло начать раннюю реабилитацию (для подбора дозировки и скорости введения анестетика использовали шкалу оценки интенсивности боли (Визуальная аналоговая шкала «ВАШ»), в которой целевыми значениями боли были 0-3).
Таким образом предлагаемый способ лечения дает возможность лучшей визуализации пораженных структур, достигается меньшая кровопотеря и малое количество послеоперационных осложнений. При динамическом наблюдении за пациентами и прослеживании отдаленных результатов, наш метод позволил сократить сроки стационарного лечения, способствовал раннему проведению реабилитационных мероприятий, позволял быстрее восстановить функциональную активность кисти пациента, что способствовало более быстрой социально-трудовой адаптации.
Способ является безопасным и эффективным методом регионарной анестезии, подходящий для широкого спектра процедур как в стационарных, так и в амбулаторных условиях. Изменение и оптимизация традиционного метода позволяет минимизировать контакт с сосудистыми и лимфатическими структурами, которые находятся в достаточно большом количестве в подмышечной области. Выполнение блокады плечевого сплетения по нашему методу не вызывает значимых изменений основных показателей центральной и периферической гемодинамики. Данный способ способствует улучшению кровоснабжения в оперированной области, позволяет купировать болевой синдром в раннем послеоперационном периоде, обеспечивается контроль и купирования распространения гнойного процесса.
Сопоставимый анализ с прототипом показывает, что предлагаемый способ отличатся от известного тем, что пункция иглой производится под более безопасным углом, позволяет установить катетер для проводниковой анестезии как можно ближе к нерву на необходимом расстоянии, тем самым, минимизирует повреждения сосудисто-нервного пучка, что позволяет улучшить кровоснабжение, четче визуализировать границу сосудисто-нервных структур, уменьшить риск постпункционных осложнений и купировать болевой синдром в раннем послеоперационном периоде.
Новая совокупность признаков позволяет повысить эффективность хирургического лечения конечностей за счет снижения послеоперационных осложнений, обеспечивая полную ревизию раны, возможность проведения динамического цитологического контроля за течением и распространением раневого процесса, во время перевязок облегчается занятия ранней реабилитации для достижения хорошего функционального результат в более короткие сроки.
Предлагаемый способ проводниковой анестезии был применен при операциях на предплечья 12 больных, кисти 17 больных, голени 18 больных и стопы 11 больных, все пациенты выписаны с хорошими косметическими и функциональными результатами.
Способ поясняется клиническими примерами.
Клинический пример №1.
Больной Р., 22 года, вес - 76 кг, поступил в хирургическое отделение военного госпиталя г. Москвы 23.09.2022 г. с диагнозом: флегмона ладонной поверхности правой кисти. Больным считает себя в течении двух суток, когда на правой кисти у основания 2 и 3 пальца в области инфицированной потертости появился отек и гиперемия. 23.09.2022 г выполнена УЗИ мягких тканей, подтвержден диагноз: флегмона правой кисти.
При поступлении состояние больного оценивалось как средней степени тяжести. Предъявляет жалобы на распирающие боли в кисти и ограничение движения 2-3 пальцев, плохое общее самочувствие. Кожные покровы физиологической окраски. Периферические лимфатические узлы не увеличены. Имеется потертость в области основания 2-3 пальцев ладонной поверхности правой кисти размером до 1,5 см в диаметре, кожный покров гиперемирован, отмечается выраженный отек, при пальпации резкая болезненность и флюктуация в центре. Второй и третий пальцы в полусогнутом состоянии, (по сравнению со здоровой кистью пациента окружность на уровне пястных костей+2 сантиметра), основные фаланги утолщены, по ладонной поверхности на средней фаланге умеренная гиперемия. Движения в пальцах болезненны. Температура тела 37.5 град. В легких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные. Артериальное давление - 125/75 мм. рт.ст, пульс - 92 уд. в минуту. Живот мягкий, безболезненный. Поколачивание по области почек безболезненно с обеих сторон.
При поступлении общий анализ крови: эритроциты - 4,3×1012/л, гемоглобин - 134 г/л, лейкоциты - 8,5×109/л, СОЭ - 11 мм/час; анализ мочи в норме. Рентгенография правой кисти: костной патологии и инородных тел не выявлено.
Больной доставлен в операционную. Под продленной проводниковой анестезией с ультразвуковым контролем по описанному способу, с наложением жгута на предплечье выполнен зигзагообразный разреза 3,0 см по кожной складке ладонной поверхности между основанием лучей 2 и 3 пальцев правой кисти через зону максимальной флюктуации вскрыт гнойник с иссечением кожного лоскута толщиной 2 мм. Выделилось до 5,0 мл густого гноя. Посев. При ревизии: дерма и мягкие ткани некротизированы в области разреза, определяется единичные очаги некроза червеобразной мышц которая образует дно раны. Некрэктомия в пределах технических возможностей. Рана обильно промыта раствором перекиси водорода, дренирована полоской перчаточной латексным дренажом с мазью Левомеколь. Выполнен дополнительный разрез длиной 2 см в области карпальной связки с последующим ее рассечением (декомпрессия корпального канала), контрольный дренаж, наводящие швы. Асептическая повязка. Иммобилизация правой кисти и предплечья в физиологическом положении, термопластиковой повязкой. Послеоперационный диагноз: комиссуральная флегмона основания 2-3 пальцев правой кисти. Ночь пациент спал. На следующие сутки жалобы активно не предъявляет, отмечал улучшение общего самочувствия. На перевязке: отек кисти уменьшился, рана со скудным серозным отделяемым, перевязка с Левомеколем безболезненна на фоне продолжающегося введения анестетика по катетеру. Послеоперационный период без осложнений, рана зажила первичным натяжением, катетер был удален на 4 сутки, в месте стояния катетера признаков воспаления нет. Пациент на 7-е сутки выписан в удовлетворительном состоянии. Осмотрен через 2 месяца: по ладонной поверхности кисти послеоперационные нежные рубцы по кожным складкам, безболезненные при пальпации, объем движений полный.
Клинический пример №2.
Больной Б., 29 лет, вес - 94 кг, поступил в хирургическое отделение военного госпиталя г. Москвы 11.08.2022 г. с диагнозом: флегмона тыльной поверхности нижней трети правого предплечья. Больным считает себя в течении трех суток, когда на тыльной поверхности нижней трети правого предплечья в области инфицированной раны появился отек и гиперемия. 11.08.2022 г выполнено УЗИ мягких тканей, подтвержден диагноз: флегмона тыльной поверхности нижней трети правого предплечья. При поступлении состояние больного оценивалось как средней степени тяжести. Предъявляет жалобы на распирающие боли в предплечье и ограничение кисти, плохое общее самочувствие. Кожные покровы физиологической окраски. Периферические лимфатические узлы не увеличены. Имеется рана в области нижней трети правого предплечья размером до 3 см в длину, кожный покров гиперемирован, отмечается выраженный отек, при пальпации резкая болезненность и флюктуация в центре. Движение кистью болезненны. Температура тела 37.3 град. В легких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные. Артериальное давление - 122/78 мм. рт.ст, пульс - 90 уд. в минуту. Живот мягкий, безболезненный. Поколачивание по области почек безболезненно с обеих сторон.
При поступлении общий анализ крови: эритроциты - 4,4×1012/л, гемоглобин - 138 г/л, лейкоциты - 8,7×109/л, СОЭ - 12 мм/час; анализ мочи в норме. Рентгенография правого предплечья: костной патологии и инородных тел не выявлено.
Больной доставлен в операционную. Под продленной проводниковой анестезией с ультразвуковым контролем по описанному способу, с наложением жгута на предплечье выполнен зигзагообразный разреза 4,0 см через зону максимальной флюктуации вскрыт гнойник. Выделилось до 9,0 мл густого гноя. Посев. При ревизии: дерма и мягкие ткани некротизированы в области разреза. Некрэктомия в пределах технических возможностей. Рана обильно промыта раствором перекиси водорода, дренирована полоской перчаточной латексным дренажом с мазью Левомеколь. Асептическая повязка. Иммобилизация правой кисти и предплечья в физиологическом положении, термопластиковой повязкой.
Послеоперационный диагноз: комиссуральная флегмона тыльной поверхности нижней трети правого предплечья. Ночь пациент спал. На следующие сутки жалобы активно не предъявляет, отмечал улучшение общего самочувствия. На перевязке: отек предплечья уменьшился, рана со скудным серозным отделяемым, перевязка с Левомеколем безболезненна на фоне продолжающегося введения анестетика по катетеру. Послеоперационный период без осложнений, рана зажила первичным натяжением, катетер был удален на 4 сутки, в месте стояния катетера признаков воспаления нет. Пациент на 7-е сутки выписан в удовлетворительном состоянии. Осмотрен через 1,5 месяца: по тыльной поверхности нижней трети правого предплечья послеоперационный нежный рубец, безболезненные при пальпации, объем движений полный.
Клинический пример №3.
Больной Г., 34 года, вес - 88 кг, поступил в хирургическое отделение военного госпиталя г. Москвы 15.09.2022 г. с диагнозом: флегмона медиальной поверхности нижней трети левой голени. Больным считает себя в течении четырех суток, когда на медиальной поверхности нижней трети левой голени в области инфицированной потертости появился отек и гиперемия. 15.08.2022 г выполнено УЗИ мягких тканей, подтвержден диагноз: флегмона тыльной поверхности нижней трети правого предплечья. При поступлении состояние больного оценивалось как средней степени тяжести. Предъявляет жалобы на распирающие боли в левой голени и ограничение движений в стопе, плохое общее самочувствие. Кожные покровы физиологической окраски. Периферические лимфатические узлы не увеличены. Имеется потертость в области медиальной поверхности левой голени до 2,5 см в диаметре, кожный покров гиперемирован, отмечается выраженный отек, при пальпации резкая болезненность и флюктуация в центре. Движение стопой болезненно. Температура тела 37.6 град. В легких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные.
Артериальное давление - 118/72 мм. рт.ст, пульс - 98 уд. в минуту. Живот мягкий, безболезненный. Поколачивание по области почек безболезненно с обеих сторон.
При поступлении общий анализ крови: эритроциты - 4,5×1012/л, гемоглобин - 131 г/л, лейкоциты - 9,1×109/л, СОЭ - 10 мм/час; анализ мочи в норме. Рентгенография левой голени: костной патологии и инородных тел не выявлено.
Больной доставлен в операционную. Под продленной проводниковой анестезией с ультразвуковым контролем по описанному способу, выполнен зигзагообразный разреза 3,5 см по зоне максимальной флюктуации вскрыт гнойник с иссечением кожного лоскута толщиной 2 мм. Выделилось до 8,0 мл густого гноя. Посев. При ревизии: дерма и мягкие ткани некротизированы в области разреза. Некрэктомия в пределах технических возможностей. Рана обильно промыта раствором перекиси водорода, дренирована полоской перчаточной латексным дренажом с мазью Левомеколь. Наводящие швы. Асептическая повязка. Иммобилизация левой голени и стопы в физиологическом положении, термопластиковой повязкой. Послеоперационный диагноз: комиссуральная флегмона медиальной поверхности нижней трети левой голени. Ночь пациент спал. На следующие сутки жалобы активно не предъявляет, отмечал улучшение общего самочувствия. На перевязке: отек голени уменьшился, рана со скудным серозным отделяемым, перевязка с Левомеколем безболезненна на фоне продолжающегося введения анестетика по катетеру. Послеоперационный период без осложнений, рана зажила первичным натяжением, катетер был удален на 4 сутки, в месте стояния катетера признаков воспаления нет. Пациент на 8-е сутки выписан в удовлетворительном состоянии. Осмотрен через 2 месяца: по медиальной поверхности голени послеоперационный нежный рубец, безболезненные при пальпации, объем движений полный.
Клинический пример №4.
Больной А., 34 года, вес - 78 кг, поступил в хирургическое отделение военного госпиталя г. Москвы 21.09.2022 г. с диагнозом: флегмона свода правой стопы. Больным считает себя в течении четырех суток, когда на своде правой стопы в области инфицированной потертости появился отек и гиперемия. 21.09.2022 г выполнена УЗИ мягких тканей, подтвержден диагноз: флегмона свода правой стопы.
При поступлении состояние больного оценивалось как средней степени тяжести. Предъявляет жалобы на распирающие боли в стопе и ограничение движения пальцев, плохое общее самочувствие. Кожные покровы физиологической окраски. Периферические лимфатические узлы не увеличены. Имеется потертость в области свода правой стопы размером до 2 см в диаметре, кожный покров гиперемирован, отмечается выраженный отек, при пальпации резкая болезненность и флюктуация в центре. Движения в пальцах болезненны. Температура тела 37.2 град. В легких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные. Артериальное давление - 134/78 мм. рт.ст, пульс - 94 уд. в минуту. Живот мягкий, безболезненный. Поколачивание по области почек безболезненно с обеих сторон.
При поступлении общий анализ крови: эритроциты - 4,5×1012/л, гемоглобин - 134 г/л, лейкоциты - 9,5×109/л, СОЭ - 11 мм/час; анализ мочи в норме. Рентгенография правой стопы: костной патологии и инородных тел не выявлено.
Больной доставлен в операционную. Под продленной проводниковой анестезией с ультразвуковым контролем по описанному способу, с наложением жгута на голень выполнен зигзагообразный разреза 4,0 см по кожной складке правой стопы через зону максимальной флюктуации вскрыт гнойник с иссечением кожного лоскута толщиной 3 мм. Выделилось до 6,0 мл густого гноя. Посев. При ревизии: дерма и мягкие ткани некротизированы в области разреза. Некрэктомия в пределах технических возможностей. Рана обильно промыта раствором перекиси водорода, дренирована полоской перчаточной латексным дренажом с мазью Левомеколь. Наводящие швы. Асептическая повязка. Иммобилизация правой стопы и голени в физиологическом положении, термопластиковой повязкой. Послеоперационный диагноз: комиссуральная флегмона свода правой стопы. Ночь пациент спал. На следующие сутки жалобы активно не предъявляет, отмечал улучшение общего самочувствия. На перевязке: отек стопы уменьшился, рана со скудным серозным отделяемым, перевязка с Левомеколем безболезненна на фоне продолжающегося введения анестетика по катетеру. Послеоперационный период без осложнений, рана зажила первичным натяжением, катетер был удален на 4 сутки, в месте стояния катетера признаков воспаления нет. Пациент на 9-е сутки выписан в удовлетворительном состоянии. Осмотрен через 2 месяца: по своде правой стопы послеоперационный нежный рубец по кожным складкам, безболезненные при пальпации, объем движений полный.

| название | год | авторы | номер документа |
|---|---|---|---|
| Способ анестезии верхней конечности при хирургическом лечении предплечья и кисти | 2021 |
|
RU2775804C1 |
| Способ хирургического лечения флегмоны ладонной поверхности кисти | 2018 |
|
RU2709110C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ФЛЕГМОНЫ КИСТИ | 2021 |
|
RU2762494C1 |
| СПОСОБ ДВУХЭТАПНОГО ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОСЛОЖНЕННОГО ПАТОЛОГИЧЕСКОГО ПЕРЕЛОМА (ВЫВИХА) ФАЛАНГИ ПАЛЬЦА НА ФОНЕ КОСТНОГО (КОСТНО-СУСТАВНОГО) ПАНАРИЦИЯ | 2018 |
|
RU2724185C2 |
| СПОСОБ ЛЕЧЕНИЯ РАЗРЫВА СУХОЖИЛИЯ С ПРИМЕНЕНИЕМ КЛЕТОК СТРОМАЛЬНО-СОСУДИСТОЙ ФРАКЦИИ | 2021 |
|
RU2770631C1 |
| СПОСОБ ОТГРАНИЧЕНИЯ ОПЕРАЦИОННОГО ПОЛЯ С ОДНОМОМЕНТНЫМ СОЗДАНИЕМ ОТЖИМНОГО ЖГУТА НА ПАЛЬЦАХ КИСТИ | 2019 |
|
RU2714477C1 |
| Способ лечения фантомной боли в нижней конечности | 2023 |
|
RU2817812C1 |
| СПОСОБ ЛЕЧЕНИЯ ПАНАРИЦИЯ СРЕДНЕЙ И НОГТЕВОЙ ФАЛАНГ ПАЛЬЦА КИСТИ | 2007 |
|
RU2350292C2 |
| СПОСОБ ЛЕЧЕНИЯ ГНОЙНОГО ЗАБОЛЕВАНИЯ ПАЛЬЦА КИСТИ | 2004 |
|
RU2280469C2 |
| Способ подготовки раневой поверхности к трансплантации мышечного лоскута на питающей ножке путем использования системы отрицательного давления | 2023 |
|
RU2832061C1 |
Группа изобретений относится к медицине, а именно к анестезиологии, травматологии и ортопедии, и может быть использована при проведении продленной проводниковой анестезии при хирургическом лечении предплечья, кисти, голени и стопы. Под ультразвуковым контролем визуализируют нерв. После анестезии кожи осуществляют вкол изогнутой иглой для проводниковой анестезии под контролем УЗИ и вводят катетер через иглу по ходу нерва, по которому перед оперативным вмешательством вводят 5 мл 1% раствора артикаина и для продления аналгезии осуществляют введение 1% раствора артикаина со скоростью 1-2 мл в час, используя инфузомат, в течение 1-4 суток. При этом используют иглу для проводниковой анестезии с углом изгиба по радиусу овала 120-130 градусов при длине 60-80 мм, при этом сечение иглы равно 22G. Способ позволяет повысить эффективность хирургического лечения конечностей путем снижения послеоперационных осложнений, возможности проведения динамического цитологического контроля за течением и распространением раневого процесса, возможности осуществления ранних реабилитационных мероприятий за счет совокупности приемов заявленного изобретения. 2 н.п. ф-лы, 3 ил., 1 табл., 4 пр.
1. Способ анестезии верхней или нижней конечности при хирургическом лечении, включающий укладывание пациента на спину или на живот в зависимости от блокады верхней или нижней конечности, затем под датчиком УЗИ визуализируют нерв по его длине, после чего проводят анестезию кожи, отличающийся тем, что после анестезии кожи осуществляют вкол изогнутой иглой для проводниковой анестезии под контролем УЗИ и вводят катетер через иглу по ходу нерва, по которому перед оперативным вмешательством вводят 5 мл 1% раствора артикаина и для продления аналгезии осуществляют введение 1% раствора артикаина со скоростью 1-2 мл в час, используя инфузомат, в течение 1-4 суток.
2. Игла для проводниковой анестезии при осуществлении способа по п.1, выполненная с углом изгиба по радиусу овала 120-130 градусов при длине 60-80 мм, при этом сечение иглы равно 22G.
| CN 2936284 Y, 22.08.2007 | |||
| Приспособление к штабелирующей машине для формирования непрерывных лент | 1946 |
|
SU68279A1 |
| US 2014276622 A1, 18.09.2014 | |||
| Способ анестезии верхней конечности при хирургическом лечении предплечья и кисти | 2021 |
|
RU2775804C1 |
| СПОСОБ ОБЕЗБОЛИВАНИЯ ПРИ ОПЕРАЦИЯХ НА НИЖНИХ КОНЕЧНОСТЯХ | 2008 |
|
RU2385743C1 |
| СПОСОБ ОБЕЗБОЛИВАНИЯ ПРИ ОПЕРАЦИЯХ НА НИЖНИХ КОНЕЧНОСТЯХ | 2008 |
|
RU2385743C1 |
| ГУДАНТОВ Р.Б | |||
| и др | |||
| Выбор тактики лечения тяжелых форм панариция: особенности анестезии и хирургических методов лечения | |||
| Госпитальная медицина: наука и практика | |||
| Способ восстановления спиралей из вольфрамовой проволоки для электрических ламп накаливания, наполненных газом | 1924 |
|
SU2020A1 |
| Видоизменение прибора с двумя приемами для рассматривания проекционные увеличенных и удаленных от зрителя стереограмм | 1919 |
|
SU28A1 |
Авторы
Даты
2023-12-27—Публикация
2023-03-17—Подача