Изобретение относится к медицине, а именно к хирургии пищевода.
Для выполнения радикальных оперативных вмешательств при кардиоэзофагеальном, гастроэзофагеальном раке предложен ряд доступов (Черноусов А.Ф., с соавт. Пластинка пищевода желудком при раке и доброкачественных структурах. -М., 1990. -143 с.), из которых наибольшее распространение получил: левосторонняя торакофренолапаротомия, комбинированные доступы (операции по типу Льюиса, Гарлока), лапаротомия с широкой сигиттальной диафрагмокрутомией по А.Г.Савиных.
Недостатками торакофренолапаротомии следует считать: одновременное вскрытие одним травматичным разрезом грудной и брюшной полостей и диафрагмы, что ведет к ее параличу, развитие в послеоперационном периоде острой дыхательной недостаточности.
Из вышеназванных доступов комбинированный (из 2-х отделенных разрезов - брюшного и торакального) самый громоздкий, самый сложный, самый тяжелый, поэтому он нецелесообразен. А группе больных с прогнозируемыми легочными осложнениями комбинированный доступ противопоказан.
Значительно менее травматичен доступ, предложенный А.Г.Савиных, включающий широкое раскрытие задне-нижнего отдела средостения путем сагиттального рассечения диафрагмы (Савиных А.Г. Радикальное лечение рака кардин и нижнего отдела пищевода // Труды 24 Всесоюзного съезда хирургов. -Харьков, 1938, -С. 516-519), однако и при таком способе мобилизации дистального отдела пищевода возможны осложнения, и в частности, кровотечения, пневмоторакс и парез диафрагмы, что усложняет внедрение его в практику.
Основным недостатком анастомозов пищевода с желудочной или кишечной трубкой, обычно формируемых по типу "конец в конец", является высокий процент рефлексо-эзофагитов в послеоперационном периоде.
Задачей изобретения является разработка менее травматичного способа абжоминально-медиастинальной резекции и его пластинки, позволяющий предупредить развитие ранних послеоперационных осложнений, а также сократить послеоперационный койко-день.
Основой, обеспечивающей эффективность способа, является менее инвазивный, мануальный путь раскрытия заднего средостения путем пальцевого растяжения пищеводного отверстия диафрагмы с ретроградной мобилизацией грудного отдела пищевода, что позволяет увеличить длину поддиафрагмального его отдела до 10-12 см сформированием анастомоза в заднем средостении с использованием прецизионной техники.
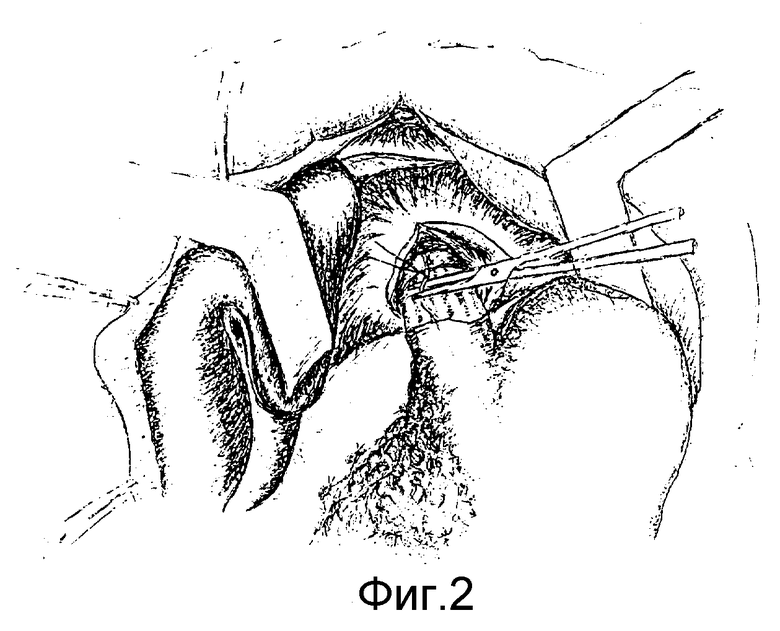
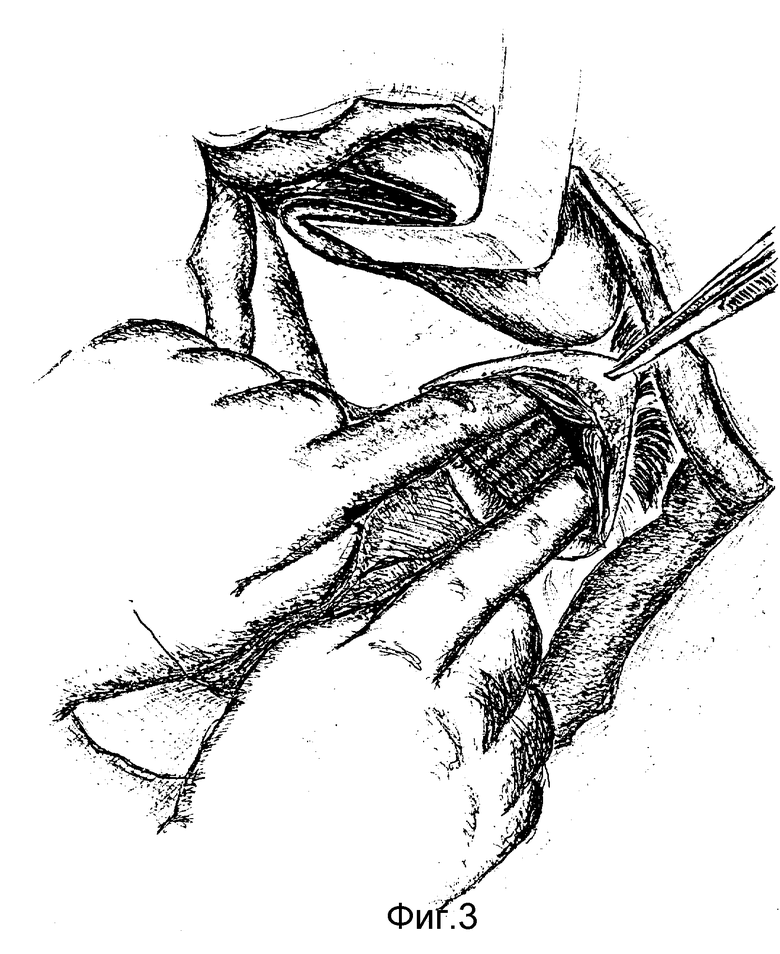
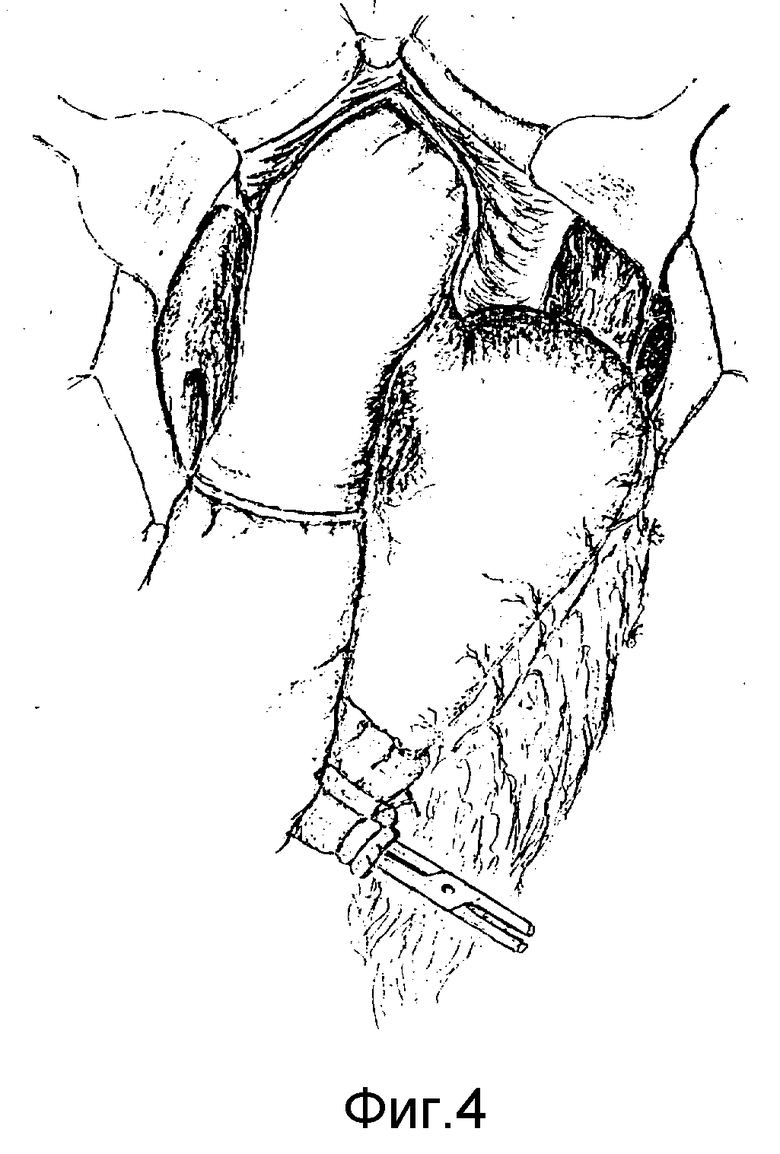
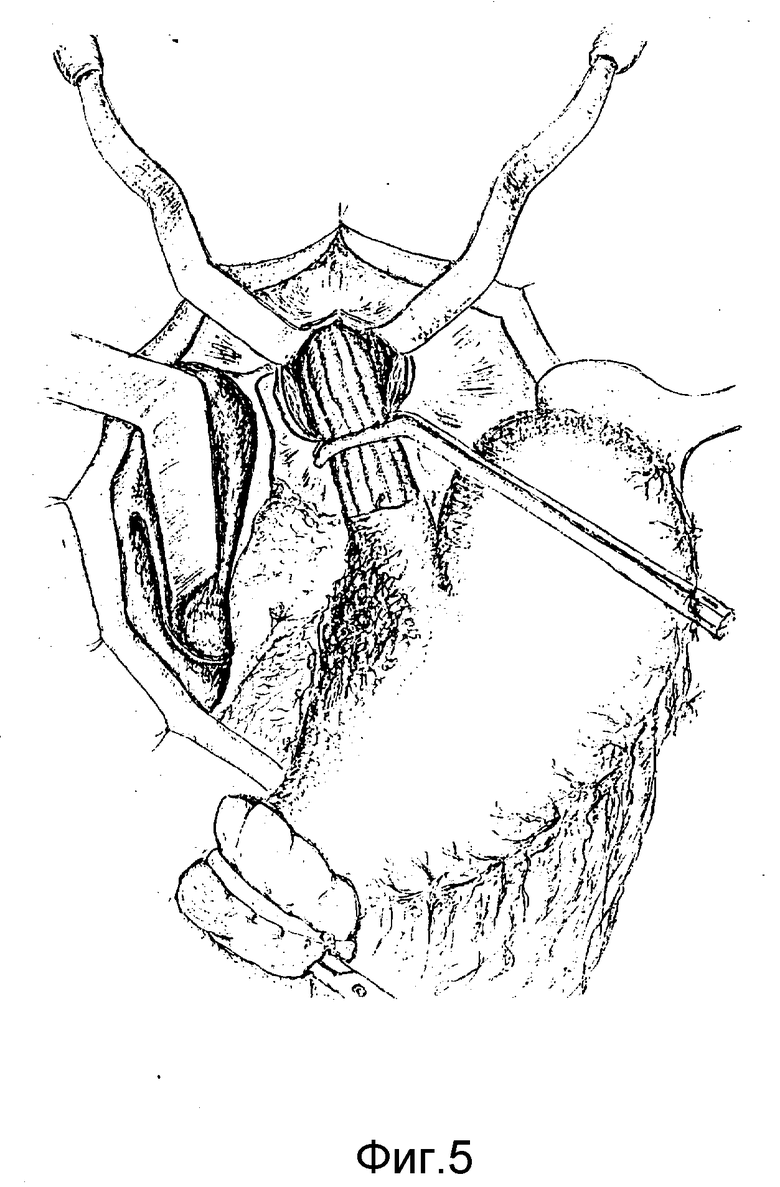
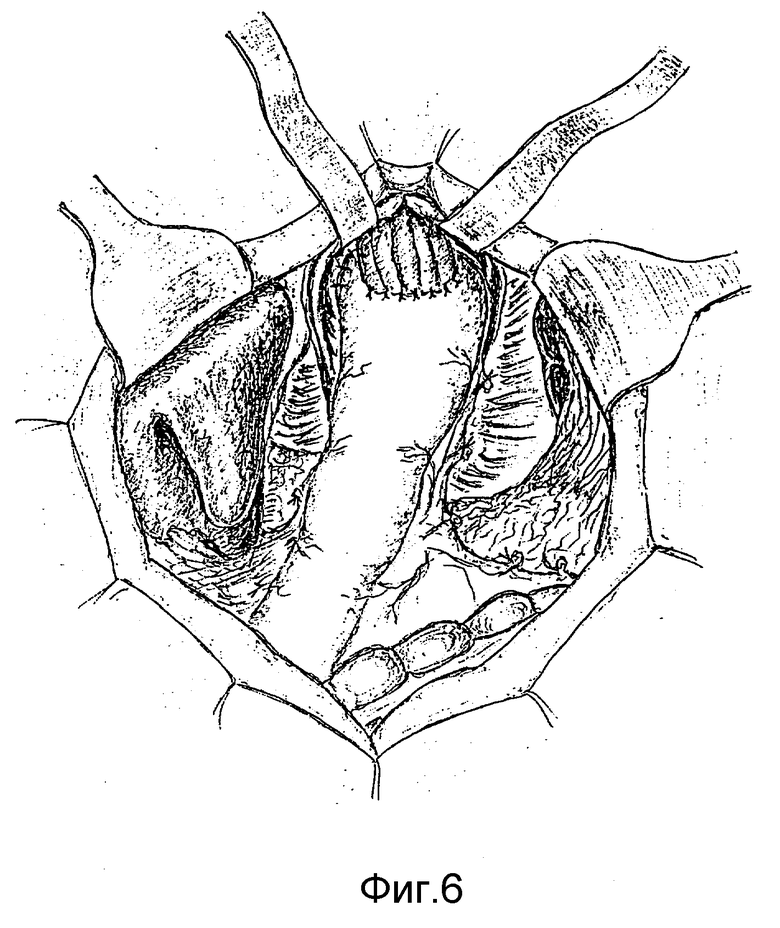
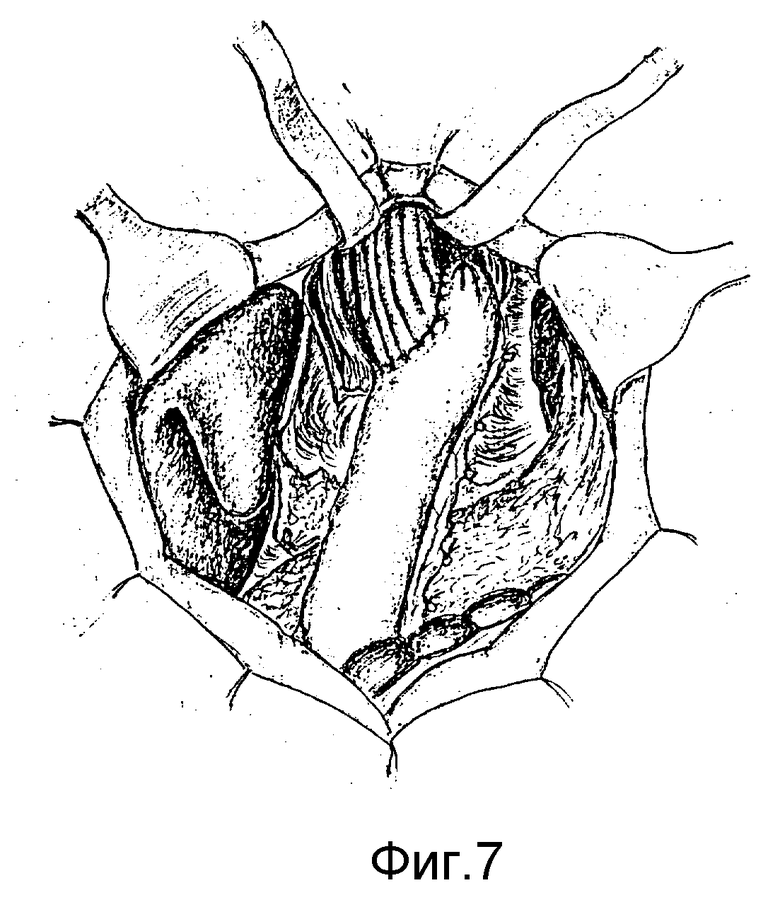
Способ осуществляется следующим образом. После рассечения левой треугольной связки печени (фиг.1), пищеводно-диафрагмальной связки и пересечения стволов блуждающих нервов (фиг.2) в средостении по бокам пищевода (справа и слева от него) трансихиатально вводим указательные пальцы кистей (фиг.3) и тупо во фронтальной плоскости растягиваем края пищеводного отверстия диафрагм до диаметра 8-10 см, что позволяет ввести в средостение кисть правой руки и мобилизовать нижний и среднегрудный отделы пищевода вместе с окружающей фасцией и клетчаткой (фиг.4). После мобилизации пищевод частично низводится в поддиафрагмальное пространство, увеличивая длину поддиафрагмального его отдела до 10-12 см (фиг.5). Под визуальным контролем выполняется тщательный гемостаз в средостении и, отступая от границ опухоли не менее 5 см, пищевод пересекается. Мобилизованный с соблюдением онкологических требований проксимальный отдел желудка (при кардиоэзофатеальном раке), либо весь желудок (при гастроэзофагеальном раке) удаляется единым блоком с резецированным пищеводом. Анастомоз между пищеводом и сформированной из дистального отдела желудка трубкой (при кардиоэзофагеальном раке) или пищеводом и тонкокишечным трансплантатом, сформированным из начального отдела тонкой кишки (при гастроэзофагеальном раке), формируется в заднем средостении. Соустье формируется, как правило, по типу конец пищевода в бок, либо желудочной трубки, либо тощей кишки (фиг.6, 7) с использованием однорядного прецизионного шва.
Для анатомо-физиологического обеспечения чрезбрюшинно-медиастинального доступа нами в анатомическом эксперименте в 11 наблюдениях выполнены антропометрические исследования с изучением параметров, соответствующих требованиям, разработанным А. Ю. Созон-Ярошевич. Приводим эти параметры, характеризующие качества чрезбрюшинно-медиастинального доступа при резекции кардиоэзофагеального комплекса. Средняя величина: глубина раны - 17,2 см, наклонения оси операционного действия - 50o, угла операционного действия - 35o. Эти характеристики создают ортогональную проекцию анатомического объекта, обеспечивая доступ к пищеводу, и позволяют "на глаз" мобилизовать весь грудной отдел органа.
Топографоанатомическое обеспечение операции способствует снижению числа послеоперационных осложнений путем уменьшения травматичности, сокращения времени операции и сроков лечения. Вышеуказанное подтверждается 78 клиническими наблюдениями, одно из которых мы приводим.
Больной 69 лет (ист. бол. 183) поступил в клинику общей хирургии 3 января 1992 года с жалобами на затрудненное глотание, умеренные загрудинные боли, боли в эпигастрии с иррадиацией в спину. Отмечается снижение аппетита, прогрессирующую слабость. Потеря в массе за 6 месяцев составляет 20 кг.
Из анамнеза заболевания известно, что 10 лет назад перенес субтотальную трубковидную резекцию желудка по Бильрот-1 по поводу кровоточащей, пенетрирующей язвы субкардии.
Гистологическое заключение - хроническая прогрессирующая язва желудка.
Ранний и поздний послеоперационные периоды протекали гладко. До настоящего времени заболевания чувствовал себя хорошо. Ухудшение состояния отмечает за полгода до поступления в клинику, когда определилась дисфагия с болевым синдромом, анорексия, слабость с тенденцией ухудшения состояния. Клиническая картина высокого опухолевого поражения гастроэзофагеальной зоны осложнилась и профузным кровотечением. По экстренным показаниям госпитализирован в одну из клиник города. Уточнен генез кровотечения и проводилась традиционно гомостатическая терапия с эффектом. С диагнозом кардиоэзофагеальный рак IV ст. выписан под наблюдение онколога.
Из анамнеза жизни: страдает ИБС, стенокардией напряжения, хроническим бронхитом, пневмосклерозом, эмфиземой легких.
При обследовании в клинике. Истощен. Кожные покровы бледные, сухие. Тургор тканей снижен. Пульс 82, ритмичный. Тоны сердца глухие. Над легкими жесткое дыхание. Язык обложен. Живот мягкий, безболезненный. В брюшной полости опухолевые образование не пальпируются. Печень, селезенка, почки без патологических изменений.
Рентгенологическое исследование - пищевод плохо проходим для контрастной массы. Абдоминальный и нижегрудной отделы пищевода циркулярно сужены до 6 мм на протяжении 5 см. Четко определяется ступенька Гаудека.
При эндоскопии имеется опухолевая инфильтрация в нижней трети пищевода с кольцевидным его сужением. Кардия непроходима для аппарата. Взяты биоптаты.
Клинико-рентгено-эндоскопическая картина позволила установить диагноз - рак культи желудка с переходом на абдоминальный и нижнегрудный отделы пищевода. Диагноз верифицирован патологически, гистологически. После предоперационной подготовки 21.01.92 г. выполнена операция.
Кстирпация культи желудка с абдоминальным и нижнегрудным отделами пищевода через абдоминальный доступ при распространенном раке оперированного желудка у пожилого больного.
Верхнесрединная лепаротомия с иссечением старого послеоперационного рубца. В брюшной полости выраженный спаечный процесс как следствие ранее перенесенной операции - резекции желудка. В левой доле печени метастазов нет, правая не дифференцируется. После рассечения спаек со значительными техническими трудностями выделена культя желудка. В проксимальной части ее имеется злокачественная опухоль, размерами 8 х 7 см, концентрически охватывающая просвет с переходом на абдоминальный и нижнегрудной отделы пищевода. Опухоль прорастает во все слои стенки, а по задней поверхности и в тело поджелудочной железы. Произведено выделение культи желудка с паренхимой поджелудочной железы на участке прорастания ее.
После мобилизации левой доли печения надсечением пищеводно-диафрагмальной связки произведено пальцевое растяжение пищеводного отверстия во фронтальной плоскости и ретроградная мобилизация грудного отдела пищевода с пересечением блуждающих нервов, что позволило удлинить абдоминальную его часть на 10 см. Разрезами, отступя на 5 см от границы опухоли кардиоэзофагельной зоны и через верхнюю горизонтальную часть двенадцатиперсной кишки, препарат удален единым блоком с большим и малым сальниками и чревной забрюшиной лимфаденэктомией. Дефект ткани поджелудочной железы прикрыт брыжейкой поперечно-ободочной кишки. Сформирован тонкокишечный трансплантат длиной 40 см, кровоснабжаемый за счет пристеночной сосудистой аркады, и под визуальным контролем наложен в заднем стердостении пищеводно-кишечный анастомоз по типу "конец пищевода в бок" тонкокишечного трансплантата. При формировании пифщеводно-кишечного соустью низведен конец назоинтенсинального полихлорвинилового зонда ниже анастомоза по Ру для энтерального питания.
Послеоперационное течение без осложнений. Через год и 9 месяцев признаков рецидива рака не выявлено.
Таким образом, достигнута основная цель, а именно: упрощение технического исполнения, уменьшения риска и длительности операции.
Традиционный вариант операции по А.Г.Савиных иллюстрирует следующее клиническое наблюдение.
Больная Л., 55 лет (ист. бол. 15804) поступила в клинику общей хирургии 16 июня 1982 года с жалобами на дисфагию, боли в загрудинной области и в эпигастрии, прогрессирующее похудание. Потеря в массе за 6 месяцев составила 13 кг.
Заболела за полгода до поступления в клинику, когда определилось затрудненное глотание, неприятные ощущения за грудиной. Дисфагия постепенно прогрессировала, поэтому с "потерей времени" обратилась к врачу. В клинике на основании клинических, рентгенологических, эндоскопических данных с биопсией установлен диагноз гастроэзофагеальный рак в III стадии.
После предоперационный подготовки 21.01.82 выполнена операция.
Гастроэктомия с резекцией абдоминального и нижнегрудного отделов пищевода с наложением эзофагоеюностимии на выключенной петле по Ру.
Верхнесрединнная лапаротомия. При ревизии выявлено опухолевое поражение верхней трети желудка с переходом на абдоминальный отдел пищевода. Опухоль прорастает во все слои стенки, в задний листок париетальной брюшины, ножки диафрагмы. Определяются увеличенные лимфатические узлы и в желудочно-поджелудочной связке. Отдаленных метастазов не выявлено.
Брюшина над пищеводом рассечена и после обнажения пищеводно-желудочного перехода произведена сагиттальная диафрагмотомия с предварительным обшиванием нижней диафрагмальной вены и выделением дистального отдела пищевода.
Мы считаем слабым местом этого способа методический прием диафрагмотомии. Поэтому основной "ключ" операции выполняется технически сложнее, по времени продолжительнее, и соответственно возможность ошибки значительно возрастает.
С техническими трудностями мобилизован и желудок вместе со связочным аппаратом и региональными лимфатическими узлами. Отступя на 5 см от границы опухоли кардиоэзофагеальной зоны, и через верхнюю горизонтальную часть двенадцатиперсной кишки препарат удален единым блоком с большим и малым сальниками, абдоминальным и нижнегрудным отделами пищевода. Культя двенадцатиперсной кишки ушита двурядным швом. Сформирован трансплантат на выключенной петле по Ру и наложен пищеводно-кишечный анастомоз по типу "конец пищевода в бок" трансплантата.
Послеоперационное течение протекало тяжело, с двусторонней пневманией.
Сопоставительный анализ наблюдений оперированных по методике Савиных (n= 4) с мобифицированным способом абдоминально-медиастинальной резекции и пластики пищевода (n=4) показал, что второй способ имеет и объективно доказанные преимущества: сокращение продолжительности операции на 35 минут и снижение послеоперационного койко-дня на 6,3.
Таким образом, диафрагмотомия по традиционной методике делает операцию более травматичной, опасной, увеличивает операционный риск, а мануальный трансхиатальный путь раскрытия заднего средостения менее инвазивный, позволяет предупредить развитие ранних послеоперационных осложнений и указывает на резервы для улучшения результатов операции по поводу гастроэзофагеального рака. В частности, разработанный способ улучшает ориентацию, позволяет избежать грубых тракций патологически измененного сегмента, обеспечивает низведение дистального отдела пищевода с сохранением кровоснабжения, способствует абластичности вмешательства и, наконец, представляется возможность закончить операцию чрезбрюшинно-медиастинальным доступом. А сама методика наложения пищеводно-желудочного или пищеводно-кишечного соустья является действенной мерой в профилактике рефлюкс-эзофагита.
| название | год | авторы | номер документа |
|---|---|---|---|
| ОПЕРАЦИОННЫЙ ДОСТУП К ПРОКСИМАЛЬНОМУ ОТДЕЛУ ЖЕЛУДКА ДЛЯ ЕГО РЕЗЕКЦИИ | 2000 |
|
RU2200474C2 |
| СПОСОБ ОПЕРАТИВНОГО ЛЕЧЕНИЯ КАРДИОЭЗОФАГЕАЛЬНОГО РАКА | 2005 |
|
RU2288646C2 |
| Способ лечения заболеваний грудного отдела пищевода | 2015 |
|
RU2612098C1 |
| СПОСОБ ПИЛОРУССОХРАНЯЮЩЕЙ ГАСТРЭКТОМИИ | 2009 |
|
RU2417771C1 |
| СПОСОБ РЕЗЕКЦИИ ПИЩЕВОДА | 2012 |
|
RU2500358C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ АХАЛАЗИИ КАРДИАЛЬНОГО ОТДЕЛА ПИЩЕВОДА | 2021 |
|
RU2757527C1 |
| АНТИРЕФЛЮКСНАЯ ОПЕРАЦИЯ ПРИ КОРОТКОМ ПИЩЕВОДЕ | 1999 |
|
RU2179411C2 |
| СОЗДАНИЕ АНТИРЕФЛЮКСНОГО КЛАПАНА НАД ДИАФРАГМОЙ У ПАЦИЕНТОВ С КОРОТКИМ ПИЩЕВОДОМ 2-Й СТЕПЕНИ ИЗ АБДОМИНАЛЬНОГО ДОСТУПА | 2001 |
|
RU2199280C1 |
| СПОСОБ ЛЕЧЕНИЯ ГАСТРОЭЗОФАГЕАЛЬНОЙ РЕФЛЮКСНОЙ БОЛЕЗНИ ВОССТАНОВЛЕНИЕМ ФУНКЦИИ КЛАПАНА ГУБАРЕВА НАД ДИАФРАГМОЙ | 2001 |
|
RU2198603C2 |
| Способ лапароскопической рефундопликации при рецидивах гастроэзофагеальной рефлюксной болезни и грыжи пищеводного отверстия диафрагмы | 2024 |
|
RU2835442C1 |
Изобретение относится к медицине, к хирургии пищевода, и может быть использовано в абдоминомедиастинальной резекции и пластике пищевода. Раскрывают задне-нижний отдел средостения. Вводят указательные пальцы в средостение по бокам пищевода. Трансхиатально тупо во фронтальной плоскости растягивают пищеводное отверстие диафрагмы. Фиксируют диафрагму двумя медиастинальными крючками. Мобилизуют ретроградно нижне- и средне-грудной отделы пищевода с окружающей фасцией и клетчаткой. Низводят пищевод в брюшную полость. Резецируют единым блоком пищевод и желудок. В заднем средостении накладывают пищеводно-желудочный или пищеводно-кишечный анастомоз. Используют однорядный прецизионный шов. Способ позволяет выполнить атравметичную резекцию и пластику пищевода. 7 ил.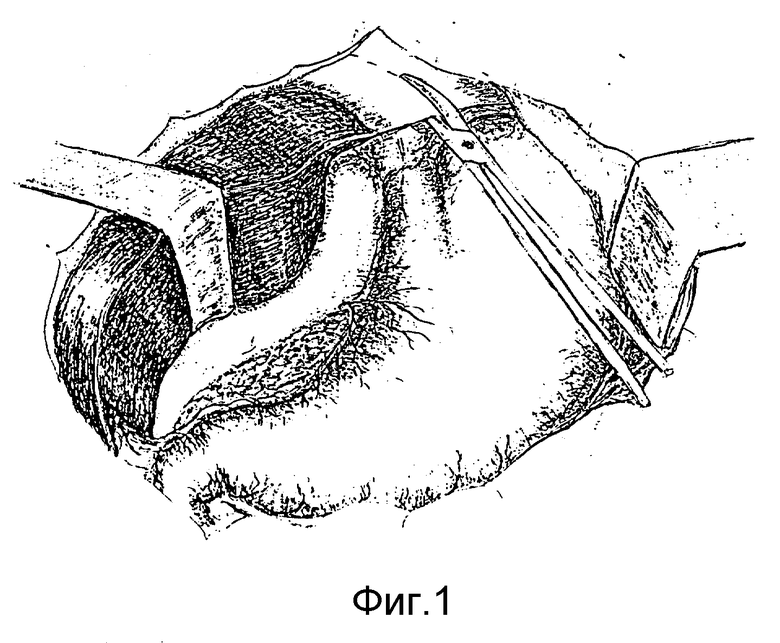
Способ абдомино-медиастинальной резекции и пластики пищевода путем раскрытия задне-нижнего отдела средостения, отличающийся тем, что, вводя указательные пальцы в средостение по бокам пищевода, трансхиатально тупо во фронтальной плоскости производят растяжение пищеводного отверстия диафрагмы, после чего фиксируют двумя медиастинальными крючками и осуществляют ретроградную мобилизацию с помощью пальцев кисти нижне- и средне-грудного отдела пищевода вместе с окружающей фасцией и клетчаткой с последующим низведением его в брюшную полость и после резекции единым блоком пищевода и желудка одномоментно в заднем средостении накладывается либо пищеводно-желудочное либо пищеводно-кишечное соустье с использованием однорядного прецизионного шва.
| Савиных А.Г | |||
| Пишущая машина для тюркско-арабского шрифта | 1922 |
|
SU24A1 |
| - Харьков, 1938, 516 - 519. | |||
Авторы
Даты
1999-04-20—Публикация
1995-08-03—Подача