Изобретение относится к медицине, а именно к детской хирургии.
Тупая травма живота является одним из самых сложных разделов неотложной хирургии. Особое качество эта проблема приобретает в неотложной хирургии детского возраста, где послеоперационная летальность колеблется от 7 до 54,5% [Бадаев Т.Б., Дустов К.А. Закрытые повреждения живота у детей. Здравоохранение Таджикистана, 1991, 5, с. 97-99]. Наиболее часто встречаются повреждения селезенки (50%) [Григович И.Н., Дербенев В.В. Неотложная лапароскопия при закрытой травме живота у детей. Актуальные вопросы детской хирургии. Сб. научных трудов. Иркутск, 1996, с. 146-149; Ашкрафт К.У., Холдер Т.М. Детская хирургия. - СПб., Хардфорд, 1996, с. 153]. До настоящего времени остаются дискуссионными вопросы хирургической тактики, частоты возможных осложнений, полноты восстановления анатомических и функциональных показателей органа при различных вариантах проведенного лечения [Розинов В.М., Савельев С. Б. и соавт. Органсохраняющее лечение повреждений селезенки в детском возрасте. Российский вестник перинатологии и педиатрии. М.: Медицина, 1994, 2, с. 20-25].
Известен оперативный доступ - срединная лапаротомия и ее модификации, применяется как для диагностики, так и для хирургического лечения при повреждениях селезенки. Если источник кровотечения точно не выявлен, производят верхнюю срединную лапаротомию, а при необходимости доступ расширяют боковым левосторонним разрезом. При диагностированном изолированном повреждении селезенки применяют косой левосторонний доступ на 2-3 см ниже реберной дуги [Баиров Г. А. Срочная хирургия детей: руководство для врачей. СПб.: Питер Пресс, 1997, с. 260, 268]. В последнее время предшествующая лапаротомии диагностика тупой травмы живота наряду с различными инструментальными методами дополняется лапароскопией [Платошкин Э.Н., Нитиш В.Э., Рагунович И.М. Опыт применения лапароскопии при тупой травме живота. Здравоохранение Беларуси, 1992, 4, с. 50-52]. Лапароскопия является безопасным и эффективным средством для исключения или подтверждения травмы селезенки у детей [Федоров И.В., Сигал Е. И. , Одинцов В.В. Эндоскопическая хирургия. М.: ГЭОТАР МЕДИЦИНА, 1998, с. 336]. Однако объем операционной травмы при комбинации лапароскопии и лапаротомии сохраняется прежним.
Отрицательным следствием увеличения зоны оперирования за счет широкого хирургического доступа является значительная операционная травма, что в раннем послеоперационном периоде приводит к усугублению пареза кишечника, развитию гнойных осложнений и риску несостоятельности швов раны, а в отдаленном послеоперационном периоде развитию спаечной кишечной непроходимости и повторным операциям по этой причине [Прудков М.И. Эндохирургия XXI век, 2000, 2, с. 2].
Известен способ [Исаков Ю.Ф., Степанов Э.А., Красовская Т.В. Абдоминальная хирургия у детей: руководство. М.: Медицина, 1988, с. 355; Матяшин И.М., Глузман А. М. Справочник хирургических операций. Киев: Здоров'я, 1979, с. 179] хирургического лечения изолированных повреждений селезенки левосторонним косым подреберным доступом по Шпренгелю, выбранный в качестве прототипа, при котором выполняют косой разрез по краю левой реберной дуги с поперечным пересечением левой прямой мышцы живота и дополнительным разрезом в виде крючка, который начинают от латерального края первого разреза.
Недостатки способа: при выполнении доступа пересекается левая прямая мышца живота, что в послеоперационном периоде удлиняет процесс заживления раны, а обширная травма мягких тканей может вызвать гнойное осложнение. Пересечение прямой мышцы грозит формированием послеоперационной грыжи передней брюшной стенки и повторной операции по этой причине.
Задача изобретения состоит в уменьшении травматичности операции у детей любого возраста, сокращении сроков лечения за счет раннего активного режима пациентов и снижении количества возможных осложнений.
Задача достигается тем, что после выполнения диагностической и санационной видеолапароскопии с установлением разрыва селезенки и интенсивности внутрибрюшного кровотечения по краю левой реберной дуги выполняют косой разрез длиной 5-6 см от края левой прямой мышцы живота по направлению к передней акселярной линии на 3 см ниже края 12 ребра, в полученный разрез вводят клинок ретроперитонеоскопа перпендикулярно линии разреза и параллельно переднему краю селезенки, приподнимая и смещая край реберных дуг вверх, при этом желоб клинка ретроперитонеоскопа располагают над висцеральной поверхностью селезенки и ее сосудами. При необходимости удаления селезенки производят лигирование артерий и вен селезенки, ее отсечение и удаление из брюшной полости фрагментарно по желобу ретроперитонеоскопа.
Способ решает данную проблему за счет сочетания малоинвазивных хирургических аппаратов (лапароскоп и ретроперитонеоскоп), которые позволяют выполнить диагностическую и хирургическую задачу, за счет малых доступов (0,5-1 см для диагностической видеолапароскопии, 5-6 см для клинка ретроперитонеоскопа), щадящего отношения к мягким тканям. Мышцы, сосуды, нервы не пересекаются, а раздвигаются и отодвигаются, достаточно визуального контроля для выполнения всех этапов операции.
Новизна способа
1. Выполнение косого разреза по краю левой реберной дуги длиной 5-6 см от края левой прямой мышцы живота по направлению к передней акселярной линии и на 3 см ниже края 12 ребра обеспечивает оптимальный доступ к левому подреберью и селезенке без рассечения левой прямой мышцы живота.
2. Использование ретроперитонеоскопа в этом доступе позволяет увеличить операционное поле до площади используемого клинка ретроперитонеоскопа, а приподнимая и смещая клинком край реберных дуг вверх удается не только осмотреть висцеральную и диафрагмальную поверхность селезенки и ее сосуды, но и манипулируя инструментами в желобе ретроперитонеоскопа выполнить гемостатический шов разрывов паренхимы селезенки.
3. При необходимости удаления селезенки через имеющийся доступ ретроперитонеоскоп обеспечивает достаточный визуальный контроль лигирования и рассечения артерий и вен селезенки, а отсеченный орган легко удаляется фрагментами по желобу ретроперитонеоскопа.
Изобретение поясняется чертежом, где показана схема выполнения доступов.
Способ осуществляется следующим образом.
1. При поступлении больного с подозрением на повреждение селезенки параллельно с противошоковыми мероприятиями (согревание, анальгетик) в приемно-диагностическом отделении выполняется УЗИ брюшной полости, производится забор крови для лабораторных анализов (общий анализ крови, группа крови, резус-фактор, коагулограмма) и контроль гемодинамических показателей (АД, частота сердечных сокращений). При обнаружении при УЗИ жидкости в брюшной полости (гемоперитонеум) и подозрении на разрыв селезенки ребенок на каталке транспортируется в операционную.
2. В операционной под общим обезболиванием после обработки кожи раствором антисептика выполняют поперечный разрез кожи до 1,0 см выше пупочной ямки 5 см и слева от средней линии живота 3 см. Через разрез вводят иглу Вериши. В брюшную полость инсуфлируют 1-1,5 л закиси азота. После удаления иглы через разрез вводят тубус лапароскопа. Через тубус в брюшную полость вводят оптическую систему лапароскопа, подключенную к видеомонитору. Оценивают интенсивность кровотечения. Через разрез 0,5-0,6 см на уровне пупочной ямки и слева от средней линии 4 см в брюшную полость вводят систему эксфузии крови, состоящую из троакара и стандартной металлической трубки. Через разрез 0,5-0,6 см, расположенный выше пупочной ямки на 5 см и справа от средней линии живота 4 см, вводят троакар и манипулятор. Одновременно определяют локализацию разрыва селезенки и проводят аспирацию крови из отлогих мест брюшной полости. Аспирированную кровь фильтруют, помещают в стерильный флакон с цитратом Na и используют для аутогемотрансфузии. Для более удобного выполнения операции манипулятор и трубку для аспирации крови можно менять, не удаляя при этом установленные ранее тубусы троакаров за счет одинакового диаметра последних.
3. После выполнения диагностической, санационной видеолапароскопии и установления источника внутрибрюшного кровотечения отключают инсуфлятор, осветитель лапароскопа. Кожу в левом подреберье повторно обрабатывают антисептиком. Выполняют разрез длиной 5-6 см от края левой прямой мышцы живота по направлению к передней аксилярной линии на 3 см ниже края 12 ребра. Клинок ретроперитонеоскопа вводят перпендикулярно линии разреза и параллельно переднему краю селезенки таким образом, чтобы он приподнимал и смещал край реберных дуг вверх, а желоб клинка располагался над висцеральной поверхностью селезенки и ее сосудами. К последнему подключают через световод осветитель от лапароскопа. Под сосуды селезенки подводят турникет, что позволяет зафиксировать орган и осуществить временную редукцию кровотока. Выполняют ревизию имеющихся разрывов паренхиматозного органа. Применяя хирургические инструменты осуществляют гемостатический шов раны, наложение клипс и т. д. При необходимости удаления органа производится лигирование артерий и вен селезенки. Селезенка отсекается от сосудистой ножки и удаляется из брюшной полости фрагментарно по желобу ретроперитонеоскопа и имеющийся хирургический доступ. Аппарат для ретроперитонеоскопии удаляют из брюшной полости. Рану ушивают послойно отдельными швами.
4. После ушивания раны с применением видеолапароскопии выполняется промывание брюшной полости через лапароскопические доступы 0,9% раствором NaCl с попеременным введением и удалением электроотсосом промывной жидкости. Этап выполняют под постоянным контролем видеомониторинга, что позволяет удалить не только жидкую кровь, но и большую часть имеющихся в свободной брюшной полости сгустков крови. Лаваж брюшной полости выполняется до приобретения удаляемого из брюшной полости раствора исходной прозрачности.
5. После видеоэндоскопической санации через оптическую систему лапароскопа выполняют осмотр брюшной полости с целью контроля возможного кровотечения из места разрыва селезенки или лигированных сосудов. После завершения осмотра из брюшной полости удаляют газ, лапароскоп и троакары. Раны ушиваются отдельными швами.
Предлагаемый способ позволяет выполнить необходимый объем операции при различных вариантах повреждения селезенки в условиях минимальной инвазивности у детей любого возраста. Значительно сокращает сроки лечения за счет раннего активного режима больных. Способствует уменьшению осложнений, связанных с поперечным рассечением волокон мышц передней брюшной стенки.
Клинический пример 1
Алехин Максим 7 лет поступил в клинику в 21.50 04.07.1998, выписан 17.07.1998. История болезни 5243.
Жалобы при поступлении: головная боль, боль в животе.
An.morbi: В 20.00, катаясь на велосипеде, упал, ударился животом. Появилась боль в животе. Бригадой скорой мед. помощи через 60 мин доставлен в детское хирургическое отделение. При поступлении состояние к средней тяжести за счет травмы. Температура тела 36,6oC. Кожа обычной окраски. Пульс до 100 в мин, АД 110/60. Живот не вздут, передняя брюшная стенка участвует в акте дыхания. При пальпации активное напряжение передней брюшной стенки и боль слева. Симптомы раздражения брюшины положительны. Общий анализ крови: эритроциты 4,8 MIL, гемоглобин 12,0 g/dl, гематокрит 36,8, лейкоциты 13,6 THOU, СОЭ 9 мм/час. Общий анализ мочи, биохимические показатели крови в пределах возрастной нормы. По данным УЗИ в малом тазу жидкость до 50-80 мл. В проекции нижнего полюса селезенки визуализируется разрыв паренхимы.
Диагноз при поступлении: Закрытое повреждение брюшной полости. Разрыв селезенки.
Из приемно-диагностического отделения ребенок доставлен в операционную, где под эндотрахеальным наркозом выполнена операция: диагностическая и санационная видеолапароскопия, ушивание разрыва селезенки, лаваж, дренирование брюшной полости.
После обработки кожи раствором хлоргексидина разрез до 1,0 см в точке выше пупочной ямки на 5 см и слева от средней линии живота на 3 см. В брюшную полость через разрез введена игла Вериши. Брюшная полость заполнена закисью азота, после чего через описанный доступ введен троакар и лапароскоп. При осмотре брюшной полости выявлена жидкая кровь и сгустки в объеме 100-150 мл, распространяющаяся по левому фланку. На передней брюшной стенке в точке, расположенной на уровне пупочной ямки, отступя от последней влево 4 см, и точке выше пупочной ямки на 5 см, отступя от средней линии живота вправо 4 см, рассечена кожа до 0,5 см. Через доступы под контролем лапароскопа введены троакары для манипулятора и системы эксфузии крови. Из брюшной полости удалено 150 мл крови. Кровь помещена в стерильные флаконы, использована для аутогемотрансфузии. При дальнейшем осмотре выявлен источник кровотечения - разрыв селезенки в проекции нижнего полюса с продолжающимся кровотечением. Лапароскоп отключен от осветителя. После обработки кожи в левом подреберье антисептиком выполнен разрез длиной 5 см от края левой прямой мышцы живота по направлению к передней аксилярной линии, отступя 3 см от края 12 ребра. Мышцы передней брюшной стенки по ходу волокон разведены до брюшины. Брюшина вскрыта, в брюшную полость перпендикулярно разрезу кожи введен клинок ретроперитонеоскопа, подключенный к осветителю лапароскопа. В проекции дна операционной раны под желобом клинка ретроперитонеоскопа визуализируется селезенка. Манипуляцией ретроперитонеоскопа выявлен разрыв нижнего полюса 4,0:1,0 см. По желобу ретроперитонеоскопа в брюшную полость введен зажим и иглодержатель с иглой. Осуществлен гемостатический шов разрыва селезенки отдельными кетгутовыми швами. К нижнему полюсу селезенки через отдельный прокол передней брюшной стенки подведена силиконовая трубка с перфоративными отверстиями для дренажа. Контроль гемостаза. Ретроперитонеоскоп удален из брюшной полости. Послойно швы на рану. После чего выполнен лаваж брюшной полости 0,9% раствором NaCl общим объемом 400 мл. При контрольной лапароскопии осмотрены швы паренхимы селезенки, кровотечения нет. Операция закончена удалением газа, лапароскопа и троакаров из брюшной полости.
Диагноз после операции: Закрытое повреждение брюшной полости. Разрыв нижнего полюса селезенки. Внутрибрюшное кровотечение.
Из операционной ребенок переведен в отделение реанимации, где была продолжена стандартная симптоматическая терапия.
05.07.98. Состояние ребенка средней тяжести. На фоне восстановления самостоятельного дыхания произведена экстубация трахеи. Температура тела на протяжении суток от 36,7 до 37,3oC. Пульс 100 в мин, АД 120/70. Ребенок доступен контакту. Жалоб нет. Живот не вздут, при пальпации умеренная боль в области раны. Аускультативно перистальтика кишечника вялая. По зонду из желудка отделяемого нет, последний удален. Диурез 2050 мл.
06.07.98. Состояние прежнее. Жалоб нет. Температура тела 36,7-37,6oC. Начат прием жидкости per os до 250 мл в течение суток. Рвоты не отмечено. Живот мягкий. Клинически сохраняется парез кишечника до I степени. Аускультативно удовлетворительные перистальтические шумы. Диурез 1870 мл. На фоне стимуляции кишечника 0,05% раствором прозерина четыре раза стул. Контрольное УЗИ брюшной полости - свободной жидкости в брюшной полости нет, структурных изменений печени, почек нет. Контрольные биохимические анализы крови без патологии. Общий анализ крови: эритроциты 3,45 MIL, гемоглобин 9,2 g/dl, лейкоциты 8,4 THOU, гематокрит 27,2%, СОЭ 14 мм/час. На перевязке: туалет раны, удален дренаж из брюшной полости. Асептическая повязка. Ребенок для дальнейшего лечения переведен в отделение детской хирургии.
7-10.07.98. Состояние ребенка стабильное к средней степени тяжести. Жалоб не предъявляет. Температура тела 36,6oC. Произведено расширение режима, разрешено ходить. Гемодинамика стабильна, пульс 70-80 уд. в мин, АД 120/70. Живот не вздут, при пальпации мягкий. Перитонеальная симптоматика отсутствует. Аускультативно перистальтика удовлетворительная. Локально: отека, инфильтрации в области послеоперационной раны нет, линия швов спокойна. Перевязка. Стул самостоятельный, оформленный. Диурез 1000 мл. Контрольный анализ крови: эритроциты 3,9 МIL, гемоглобин 10,4 g/dl, лейкоциты 7,4 ТНОU, лейкоцитарная формула не изменена. Произведена отмена инфузионной, антибактериальной терапии. Начат курс послеоперационной реабилитации (УВЧ на рану).
10-15.07.98. Состояние ребенка удовлетворительное. Относительно активен. Температура тела 36,6oC. Получает общий стол. Рвоты нет. Пульс до 90 в мин, АД 120/70. Живот не вздут, при пальпации мягкий, безболезненный во всех отделах. Аускультативно перистальтика удовлетворительная. Стул самостоятельный, оформлен. Дизурии нет. Послеоперационные раны без признаков воспаления. В условиях перевязочной сняты швы, заживление ран первичным натяжением.
15-17.07.98. Состояние удовлетворительное. Жалоб нет. Температура тела 36,6oC. Живот мягкий, безболезненный. Признаков воспаления в области послеоперационных ран нет. Заживление последних первичным натяжением. Анализ крови при выписке: эритроциты 3,35 MIL, гемоглобин 115 g/dl, лейкоциты 6,0 THOU, СОЭ 11 мм/ч. Закончен курс лечения. Ребенок выписан домой с рекомендациями. Диагноз при выписке: Закрытое повреждение брюшной полости. Разрыв нижнего полюса селезенки. Внутрибрюшное кровотечение.
Клинический пример 2
Иващенко Дима 14 лет поступил в клинику в 19.00 21.03.1998, выписан 01.04.1998. История болезни 2229.
Жалобы при поступлении на боль в левой половине живота.
An. morbi: В 18.00, играя, ребенок ударился животом о перила. Появилась боль в животе. Бригадой скорой мед. помощи через 55 мин доставлен в детское хирургическое отделение. При поступлении состояние тяжелое за счет травмы. Температура тела 36,0oC. Кожа бледная. Положение вынужденное - сидя с приведенными к животу руками. Одышка до 19 в мин. Пульс до 80 в мин, АД 80/40. Живот не вздут, передняя брюшная стенка не участвует в акте дыхания. При пальпации выраженное напряжение передней брюшной стенки и резкая боль слева по фланку. Симптомы раздражения брюшины резко положительны. Общий анализ крови: эритроциты 4,9 MIL, гемоглобин 12,8 g/dl, гематокрит 39,6, лейкоциты 7,9 THOU, СОЭ 5 мм/час. Общий анализ мочи, биохимические показатели крови в пределах возрастной нормы. По данным УЗИ в малом тазу и по левому фланку жидкость до 80-100 мл. Разрыв селезенки не визуализируется.
Диагноз при поступлении: Закрытое повреждение брюшной полости. Разрыв селезенки. Геморрагический шок I-II степени.
Из приемно-диагностического отделения ребенок доставлен в операционную, где под эндотрахеальным наркозом выполнена операция: диагностическая лапароскопия, санационная видеолапароскопия, спленэктомия, лаваж брюшной полости.
После обработки кожи раствором хлоргексидина разрез до 1,0 см в точке выше пупочной ямки на 5 см и слева от средней линии живота на 3 см. В брюшную полость через разрез введена игла Вериши. Брюшная полость заполнена закисью азота, после чего через описанный доступ введен троакар и лапароскоп. При осмотре брюшной полости выявлена жидкая кровь в объеме 800-900 мл, распространяющаяся по левому фланку и малому тазу. Дополнительно на передней брюшной стенке в точке, расположенной на уровне пупочной ямки, отступя от последней влево 4 см, и точке выше пупочной ямки на 5 см, отступя от средней линии живота вправо 4 см, рассечена кожа до 0,7 см. Через доступы под контролем лапароскопа введены троакары для манипулятора и системы эксфузии крови. После аспирации крови общим количеством до 600 мл в стерильные флаконы начата аутогемотрансфузия. При дальнейшем осмотре выявлен источник кровотечения - разрыв селезенки в проекции ее ворот с продолжающимся кровотечением. Лапароскоп отключен от осветителя. Система аспирации крови сохранена, находясь в активном режиме эксфузии крови. После дополнительной обработки антисептиком кожи в левом подреберье выполнен разрез кожи длиной 6 см от края левой прямой мышцы живота по направлению к передней аксилярной линии, отступя 3 см от края 12 ребра. Мышцы передней брюшной стенки по ходу волокон разведены до брюшины. Брюшина вскрыта, в брюшную полость перпендикулярно разрезу кожи введен клинок ретроперитонеоскопа, подключенный к осветителю лапароскопа. В проекции дна операционной раны под желобом клинка ретроперитонеоскопа визуализируется селезенка. Манипуляцией ретроперитонеоскопа выявлен разрыв селезенки в средней ее трети, через ворота с отрывом и размозжением сосудов. Попытка ушивания разрыва эффекта не принесла. Артерии и вены селезенки перевязаны, рассечены. Спленэктомия. Из брюшной полости селезенка удалена через имеющийся доступ фрагментарно. Контроль гемостаза. Ретроперитонеоскоп удален из брюшной полости. Послойно швы на рану. После чего выполнен лаваж брюшной полости 0,9% раствором NaCl общим объемом 500 мл. При контрольной лапароскопии осмотрено ложе удаленной селезенки, кровотечения из сосудов удаленной селезенки нет. Операция закончена удалением газа, лапароскопа и троакаров из брюшной полости.
Диагноз после операции: Закрытое повреждение брюшной полости. Разрыв селезенки. Внутрибрюшное кровотечение. Геморрагический шок I-II степени.
Из операционной ребенок переведен в отделение реанимации, где были продолжены противошоковые мероприятия, гемотрансфузия и стандартная симптоматическая терапия.
21.03.98. Состояние ребенка тяжелое. На фоне восстановления самостоятельного дыхания произведена экстубация трахеи. Температура тела на протяжении суток от 37,5 до 37,9oC. Пульс 100 в мин, АД 130/70. Ребенок доступен контакту. Жалоб нет. Живот не вздут, при пальпации умеренная боль в области раны. Сохраняется посттравматический парез кишечника I степени. Аускультативно перистальтика вялая. По зонду из желудка 100 мл слизи. Диурез 1300 мл.
22.03.98. Состояние прежнее. Жалоб нет. Температура тела 37,0oC. Живот мягкий. Клинически сохраняется парез кишечника до I степени. Аускультативно удовлетворительные перистальтические шумы. По зонду из желудка отделяемого нет, последний удален. Начат прием жидкости per os до 350 мл в течение суток. Рвоты не отмечено. Диурез 2000 мл. Однократно на фоне стимуляции кишечника самостоятельный стул и дважды после клизмы. УЗИ брюшной полости - свободной жидкости в брюшной полости нет, структурных изменений печени, почек нет. Контрольные биохимические анализы крови без патологии. Общий анализ крови: эритроциты 2,9 MIL, гемоглобин 8,1 g/dl, лейкоциты 21,2 THOU, сохраняется сдвиг формулы влево, СОЭ 25 мм/час.
23.03.98. Состояние ребенка стабильное к средней степени тяжести. Жалоб не предъявляет. Температура тела 36,6-37,2oC. Гемодинамика стабильна, пульс 70-80 уд. в мин, АД 120/70. Живот не вздут, при пальпации мягкий. Перитонеальная симптоматика отсутствует. Аускультативно перистальтика удовлетворительная. Стул на фоне стимуляций кишечника в течение суток три раза. Диурез 1050 мл. Контрольный ананализ крови: эритроциты 3,9 MIL, гемоглобин 10,4 g/dl, лейкоциты 11,4 ТНОU, лейкоцитарная формула не изменена, СОЭ 37 мм/час. Биохимические анализы крови в пределах возрастной нормы. Ребенок для дальнейшего лечения переведен в отделение детской хирургии.
24-26.03.98. Состояние ребенка стабильное, к удовлетворительному. Относительно активен. Разрешено вставать, ходить. Температура тела 36,6oC. Получает общий стол. Рвоты нет. Пульс до 90 в мин, АД 120/70. Живот не вздут, при пальпации мягкий, безболезненный во всех отделах. Послеоперационные раны без признаков воспаления. Аускультативно перистальтика удовлетворительная. Стул самостоятельный, оформлен. Дизурии нет. Произведена отмена инфузионной, антибактериальной терапии. Начат курс послеоперационной реабилитации (УВЧ на рану, дыхательная гимнастика).
27.03. -01.04.98. Состояние удовлетворительное. Жалоб нет. Температура тела 36,6oC. Живот мягкий, безболезненный. Признаков воспаления в области послеоперационных ран нет. Заживление последних первичным натяжением. УЗИ печени в динамике без особенностей. Закончен курс лечения. В условиях перевязочной сняты швы (на 9 сутки послеоперационного периода). Анализ крови: эритроциты 4,13 MIL, гемоглобин 105 g/dl, лейкоциты 6,0 THOU, тромбоциты 56,5%, СОЭ 31 мм/ч. Ребенок выписан домой с рекомендациями. Диагноз при выписке: Закрытое повреждение брюшной полости. Разрыв селезенки. Внутрибрюшное кровотечение. Геморрагический шок I-II степени.
С применением данного способа в клинике выполнено 17 операций у детей в возрасте от 3 до 14 лет. У всех детей при проведении видеолапароскопии выявлен источник кровотечения. У 12 детей произведено ушивание ран селезенки, у 5 - спленэктомия. Все дети выписаны с выздоровлением. Амбулаторное наблюдение в течение 1 года не выявило осложнений.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ОПЕРАТИВНОГО ЛЕЧЕНИЯ ЗАКРЫТЫХ ПОВРЕЖДЕНИЙ ПЕЧЕНИ У ДЕТЕЙ | 2000 |
|
RU2195182C2 |
| СПОСОБ ОПЕРАТИВНОГО ЛЕЧЕНИЯ ПЕРИТОНИТА У ДЕТЕЙ | 1997 |
|
RU2145807C1 |
| СПОСОБ ВРЕМЕННОЙ РЕДУКЦИИ КРОВОТОКА ПРИ ОПЕРАЦИЯХ НА СЕЛЕЗЕНКЕ | 2001 |
|
RU2208396C2 |
| УСТРОЙСТВО ДЛЯ ВРЕМЕННОЙ РЕДУКЦИИ КРОВОТОКА И ДРЕНИРОВАНИЯ БРЮШНОЙ ПОЛОСТИ ПРИ ОПЕРАЦИЯХ НА СЕЛЕЗЕНКЕ | 2000 |
|
RU2199962C2 |
| СПОСОБ ПРЕДБРЮШИННОЙ ГЕРНИОПЛАСТИКИ ГРЫЖ ПАХОВОЙ ЛОКАЛИЗАЦИИ | 2000 |
|
RU2160562C1 |
| СПОСОБ УСТАНОВКИ ИМПЛАНТАТА ПРИ ПРЕДБРЮШИННОЙ ГЕРНИОПЛАСТИКЕ | 2000 |
|
RU2187970C1 |
| СПОСОБ ДРЕНИРОВАНИЯ ПЛЕВРАЛЬНОЙ ПОЛОСТИ | 2002 |
|
RU2232549C2 |
| СПОСОБ УСТАНОВКИ ИМПЛАНТАТА ПРИ ПРЕДБРЮШИННОЙ ГЕРНИОПЛАСТИКЕ | 2000 |
|
RU2187971C1 |
| АППАРАТ ДЛЯ РЕТРОПЕРИТОНЕОСКОПИИ | 1996 |
|
RU2113188C1 |
| СПОСОБ ФОРМИРОВАНИЯ ХИРУРГИЧЕСКОГО ДОСТУПА ПРИ ОПЕРАЦИЯХ НА ГРУДНОЙ КЛЕТКЕ | 2001 |
|
RU2208395C2 |
Изобретение относится к медицине, а именно к детской хирургии. Выполняют диагностическую и санационную видеолапароскопию. Косой разрез по краю левой реберной дуги длиной 5-6 см проводят от края левой прямой мышцы живота по направлению к передней аксиллярной линии на 3 см ниже края 12 ребра. В полученный разрез вводят клинок ретроперитонеоскопа перпендикулярно линии разреза и параллельно переднему краю селезенки, приподнимая и смещая край реберных дуг вверх. При этом желоб клинка ретроперитонеоскопа располагают над висцеральной поверхностью селезенки и ее сосудами. При необходимости удаления селезенки производят лигирование артерий и вен селезенки, ее отсечение и удаление из брюшной полости фрагментарно по желобу ретроперитонеоскопа. Способ позволяет уменьшить травматичность операции. 1 з.п. ф-лы, 1 ил.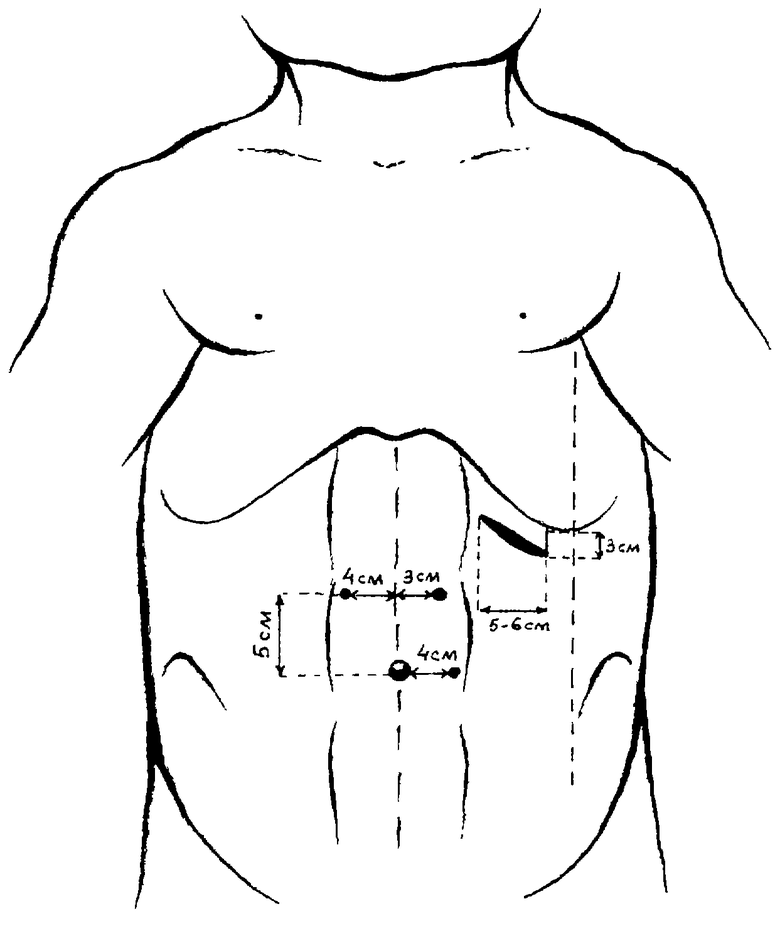
| ИСАКОВ Ю.Ф | |||
| и др | |||
| Абдоминальная хирургия у детей | |||
| - М., 1988, с.355 | |||
| МАТЯШИН И.М., ГЛУЗМАН А.М | |||
| Справочник хирургических операций | |||
| - Киев, 1979, с.179 | |||
| ФЕДОРОВ И.В | |||
| и др | |||
| Эндоскопическая хирургия | |||
| - М., 1998, с.366. |
Авторы
Даты
2002-03-27—Публикация
2000-07-27—Подача