Травматические повреждения радужки и хрусталика - наиболее частые и тяжелые последствия травм глазного яблока, занимающие ведущее место в структуре инвалидности по зрению у лиц трудоспособного возраста. Травматические катаракты, осложненные иридодиализом, чаще всего встречаются после контузионных травм. Известно, что травматические катаракты в 7,6% случаев сочетаются с иридодиализом. Среди повреждений радужной оболочки иридодиализ (отрыв радужки от корня) занимает особую группу. Наличие помимо зрачка дополнительного отверстия по месту отрыва радужки неблагоприятно влияет на остроту зрения даже при сохранности прозрачности оптических сред и может значительно снижать функциональный результат операции. В большинстве случаев больные жалуются на засветы, монокулярную диплопию, светобоязнь. Если иридодиализ располагается в нижней половине глазного яблока - это является и серьезным косметическим недостатком.
Известен способ коррекции иридодиализа, по которому отсепаровку конъюнктивы по лимбу выполняют в проекции иридодиализа. Далее глазное яблоко вскрывают в лимбе, ближе к склере. Через этот разрез пинцетом захватывают радужку и подтягивают к разрезу. Оторванный корень радужки фиксируется швом к склеральной губе, далее разрез герметизируется швом на конъюнктиву и склеру (Скрипниченко З.М. Операции на радужной оболочке при травматических повреждениях глаза и их последствиях. // Офтальм.журнал – 1972. - № 7. - С. 502-505).
Наиболее близким является хирургический способ лечения травматической катаракты, осложненной иридодиализом, по которому в случае ограниченного иридодиализа, локализующегося в нижнем сегменте глазного яблока, удаление катаракты производят через корнеосклеральный разрез в верхнем сегменте глазного яблока, после чего операционный разрез герметизируют 2-3 швами. Далее через дополнительный операционный разрез, проведенный соответственно иридодиализу, подшивают оторванную радужку к склеральной губе узловыми швами, после чего дополнительный разрез ушивают (Федоров С.Н., Егорова Э.В. Хирургическое лечение травматических катаракт с интраокулярной коррекцией. М.: Медицина. - 1985. - С.166-171).
Однако для выполнения этих способов необходим большой разрез, обеспечивающий доступ к радужке. Большой разрез осложняет поддержание постоянной глубины передней камеры, необходимой для проведения иридопластики. Это, в свою очередь, увеличивает риск механического повреждения эндотелия роговой оболочки при манипуляциях хирургическим инструментом во время операции. Широкий хирургический доступ вызывает разгерметизацию глазного яблока, повышает вероятность интраоперационных осложнений, увеличивает сроки заживления операционной раны, приводит к формированию послеоперационного индуцированного астигматизма, что в конечном итоге снижает функциональные результаты операции и увеличивает сроки социальной реабилитации пациентов.
Техническим результатом предлагаемого способа является достижение максимально возможной остроты зрения, снижение операционных и послеоперационных осложнений и сроков реабилитации, устранение косметических дефектов.
Новым в достижении технического результата является то, что формируют роговичный двухступенчатый самогерметизирующийся тоннельный разрез, после проведения факоэмульсификации катаракты устраняют иридодиализ путем наложения П-образных радужно-склеральных швов.
Новым является также то, что для наложения швов выполняют парацентез и склеральный надрез, через склеральный надрез в переднюю камеру вводят изогнутую иглу с нитью, захватывают край отрыва радужки и выводят иглу с нитью через парацентез, затем иглу с нитью вводят в переднюю камеру через парацентез, захватывают край отрыва радужки на расстоянии 5 мм от первого вкола и выводят иглу через надрез в склере, далее завязывают узлы.
Новым является и то, что при отрыве радужки до 45 градусов парацентез и склеральный надрез выполняют в проекции иридодиализа.
Новым является также то, что при отрыве радужки от 45 до 120 градусов дополнительно формируют 1-2 склеральных надреза в проекции иридодиализа, парацентез выполняют в противоположном иридодиализу сегменте, накладывают несколько П-образных швов через каждый из склеральных надрезов.
Исключение наложения швов на роговицу не вызывает индуцирования послеоперационного астигматизма, что обеспечивает достижение высокой остроты зрения.
Наложение П-образных радужно-склеральных швов с расстоянием 5 мм обеспечивает надежную фиксацию радужки, что, в свою очередь, снижает риск послеоперационных осложнений и обеспечивает полную реабилитацию в короткие сроки и устранение косметических недостатков.
Выполнение надрезов в склере и парацентеза облегчает хирургические манипуляции, снижает операционную травму, способствует быстрой реабилитации пациента, обеспечивает поддержание постоянной глубины передней камеры глаза, за счет чего отсутствует пролапс радужки в операционную рану или коллапс глазного яблока, уменьшается риск повреждения эндотелия роговой оболочки.
Сопоставительный анализ с прототипом показывает, что предлагаемый способ отличается тем, что формируют роговичный двухступенчатый самогерметизирующийся тоннельный разрез. После проведения факоэмульсификации катаракты устраняют иридодиализ путем наложения П-образных радужно-склеральных швов, при этом для наложения швов выполняют парацентез и склеральный надрез, через склеральный надрез в переднюю камеру вводят изогнутую иглу с нитью, захватывают край отрыва радужки и выводят иглу с нитью через парацентез, затем иглу с нитью вводят в переднюю камеру через парацентез, захватывая край радужки на расстоянии 5 мм от первого вкола и выводят иглу через надрез в склере, далее завязывают узловые швы; при отрыве радужки до 45 градусов парацентез и склеральный надрез выполняют в проекции иридодиализа, а при отрыве радужки от 45 до 120 градусов дополнительно формируют 1-2 склеральных надреза в проекции иридодиализа, парацентез выполняют в противоположном иридодиализу сегменте, накладывают несколько П-образных швов через каждый из склеральных надрезов. Все это соответствует критерию “новизна”.
Новая совокупность признаков обеспечивает достижение максимально возможной остроты зрения, снижение операционных и послеоперационных осложнений и сроков реабилитации пациентов, устранение косметических недостатков, не требует специального инструментария и игл, обеспечивает одномоментную факоэмульсификацию и “закрытую” иридопластику через малый операционный разрез, что соответствует критерию “промышленная применимость”.
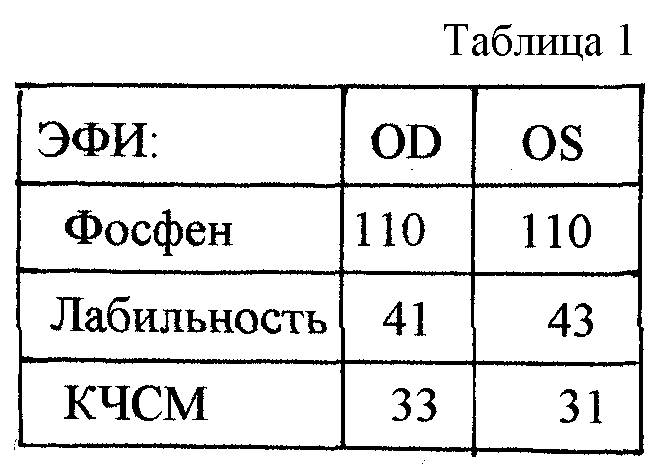
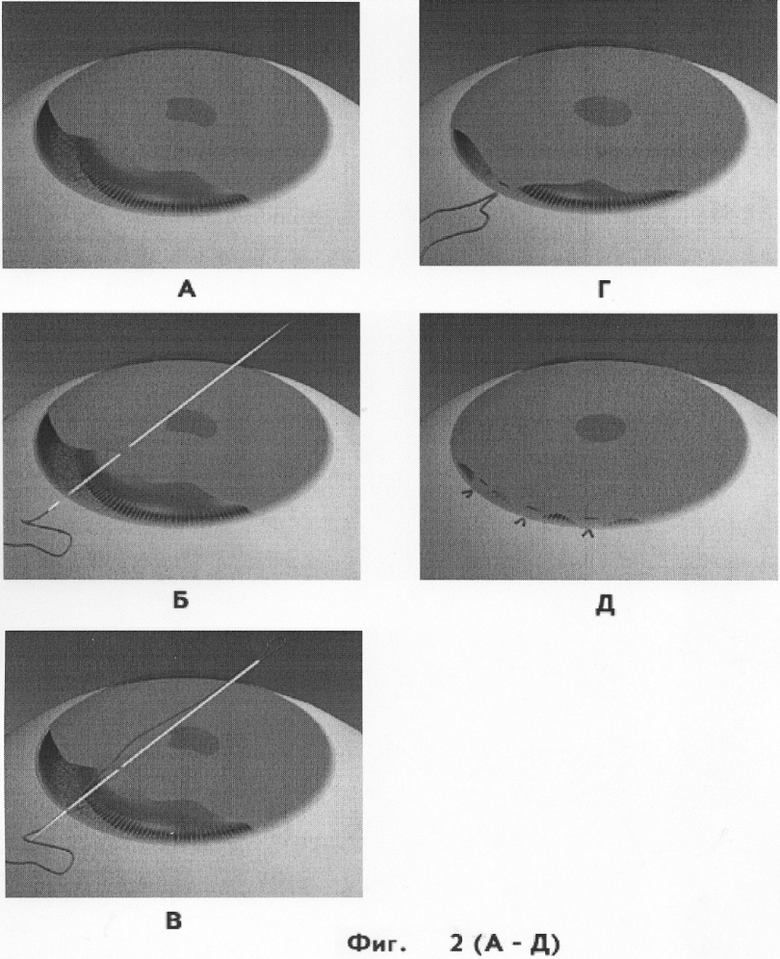
Предлагаемый способ поясняется следующими чертежами, где на фиг.1 показана последовательность устранения иридодиализа при отрыве радужки до 45 градусов, где А - вкол иглы через склеральный разрез, захват края отрыва радужки и выкол через парацеитез; Б - обратный ход иглы; В - завязывание узлового шва. На фиг.2 - последовательность устранения иридодиализа при отрыве радужки протяженностью от 45 градусов до 120 градусов, где А - отрыв радужки, Б - вкол иглы через склеральный надрез, захват края отрыва радужки и выкол через парацентез в противоположном сегменте, В - обратный ход иглы, Г - завязывание узлового шва, Д - завершение иридопластики. На фиг.3 показано подтягивание зрачкового края к месту фиксации отрыва радужки и центрация зрачка.
Способ осуществляют следующим образом.
Операцию проводят под местной и нейролептанальгезией. Верхнюю прямую мышцу на шов-держалку не берут. Формируют роговичный двухступенчатый самогерметизирующийся тоннельный разрез длиной 3,2 мм, который выполняют по возможности с учетом данных кератотопографии. Затем проводят факоэмульсификацию катаракты, техника которой зависит от степени плотности ядра хрусталика. Для имплантации используют ИОЛ из сополимера коллагена модели RSP-2. Устранение иридодиализа проводят на заключительном этапе операции путем наложения П-образных радужно-склеральных швов. Для этого выполняют надрезы в склере и дополнительный парацентез роговицы. Количество надрезов в склере обусловлено протяженностью отрыва радужки. При отрыве радужки протяженностью до 45 градусов накладывают один П-образный фиксирующий шов. Для этого в проекции иридодиализа проводят надрез в склере. Через него в переднюю камеру глаза вводят изогнутую иглу фирмы "Alcon" с нитью нейлон 10-00. Иглой захватывают край отрыва радужки и выводят ее через дополнительный парацентез, выполненный в проекции иридодиализа. Далее иглу вводят в переднюю камеру через этот же парацентез, повторно захватывают ею край отрыва на расстоянии 5 мм от первого вкола. Иглу выводят из передней камеры через ранее произведенный склеральный надрез. Завязывают 3-4 узловых шва, которые погружают в склеральный надрез (фиг.1). Концы нити отрезают ножницами Ваннас. При отрыве радужки от 45 до 120 градусов устранение иридодиализа проводят с использованием прямой иглы фирмы "Alcon" с нитью пропилен 10-00.
Количество П-образных швов зависит от протяженности отрыва радужки. Для этого выполняют 2 или 3 склеральных надреза в проекции иридодиализа. В противоположном сегменте выполняют парацентез. Иглу вводят в переднюю камеру через надрез в склере. Через парацентез навстречу игле вводят шпатель, с помощью которого нанизывают край отрыва на иглу. Иглу выводят из передней камеры с помощью канюли, введенной в парацентез, далее через этот же парацентез иглу повторно вводят в переднюю камеру, захватывают ею край отрыва на расстоянии 5 мм от первого вкола и выводят ее через надрез в склере. Завязывают 3-4 узла, которые погружают в склеральный надрез. Концы нити отрезают ножницами Ваннас. Аналогичную манипуляцию повторяют до устранения иридодиализа. Для этого используют один парацентез и разные надрезы в склере (фиг.2). При иридодиализе в 120 градусов после фиксации оторванного корня радужки к склере отмечают подтягивание зрачка к месту фиксации. Для центрации зрачка и придания ему округлой формы в этом случае накладывают дополнительные узловые швы на зрачковый край (фиг.3). В переднюю камеру глаза через парацентез вводят прямую иглу, захватывают край колобомы и выкол проводят через роговицу в противоположном сегменте. Свободный конец нити оставляют в парацентезе. Крючком через парацентез из передней камеры выводят другой конец нити, оставленный в парацентезе, концы нити растягивают в противоположные стороны, завязывая узел. Узел завязывают трижды.
Для профилактики механического повреждения эндотелия роговой оболочки на всех этапах операции используют вископротекторы (визитил). В конце операции визитил из передней камеры удаляют. Переднюю камеру восстанавливают физиологическим раствором. Швы на роговичный разрез не накладывают. Операцию заканчивают субконъюнктивальной инъекцией раствора дексазона и гентамицина.
Предлагаемый способ поясняется следующими клиническими примерами.
Клинический пример 1.
Пациент И., 1978 г. р., поступил в Иркутский филиал ГУ МНТК “Микрохирургия глаза” 10.11.2000 г. с диагнозом: Травматическая катаракта, иридодиализ OD. При поступлении:
Острота зрения: OD 0,08-0,1 н.к.
OS 1,0
ВГД: OD 21 мм рт.ст.
OS 19 мм рт.ст.
Эхобиометрия: OD 23,58 мм
OS 24,03 мм
Кератоофтальмометрия: OD 42,35 ax 171
43,09 ax 81
OS 42,65 ax 170
42,95 ax 80
St.localis:
OD - спокоен. Роговица прозрачная. Передняя камера равномерная до 3,0 мм. В сегменте 6-8 часов (45 градусов) иридодиализ. Зрачок 3,0-3,5 мм неправильной формы за счет небольшого смещения в сторону, противоположную иридодиализу. Реакция на свет живая, неравномерная. Плоскостная синехия с передней капсулой хрусталика в проекции иридодиализа. В хрусталике помутнения в ядерно-кортикальных слоях. Детали глазного дна не офтальмоскопируются.
11.11.2000 г. выполнена операция на OD факоэмульсификация травматической катаракты с имплантацией ИОЛ, пластика радужки.
Операция проводилась под местной и нейролептанальгезией. Шов-держалка на верхнюю прямую мышцу не накладывался. Сформирован роговичный двухступенчатый самогерметизирующийся тоннельный разрез длиной 3,2 мм, который выполнялся по возможности с учетом данных кератотопографии. Шпателем произведено разделение плоскостных синехий в сегменте 6-8 часов. Через этот разрез проведено удаление травматической катаракты методом факоэмульсификации. Передняя камера заполнена визитилом. В капсуллярной мешок имплантирована эластичная ИОЛ из сополимера коллагена модели RSP-2. На 7 часах выполнен надрез в склере. Через него в переднюю камеру глаза введена изогнутая игла фирмы "Alcon" с нитью нейлон 10-00. Иглой захвачен край отрыва, и игла выведена из передней камеры через дополнительный парацентез, произведенный в проекции иридодиализа (7 часов). Далее игла введена в переднюю камеру через этот же парацентез, и на расстоянии около 5 мм от первого вкола ею повторно захвачен край отрыва. Игла выведена из передней камеры через ранее произведенный надрез в склере. Завязано 3 узловых шва, которые погружены в склеральный надрез. Концы нити отрезаны ножницами Ваннас. Визитил удален из передней камеры. Передняя камера восстановлена физиологическим раствором. Швы на роговичный разрез не накладывали. Субконъюнктивально введен раствор гентамицина и дексазона. Послеоперационный период протекал без особенностей. Проводилась стандартная противовоспалительная терапия. Острота зрения правого глаза на 5 сутки -0,9 и оставалась стабильной в сроки наблюдения до 1,5 лет. Данные кератотопографа свидетельствуют об отсутствии индуцированного послеоперационного астигматизма. Иридопластика и косметический эффект оставались стабильными в течение всего периода наблюдения.
Клинический пример 2.
Пациент Р., 1963 г. р., поступил в Иркутский филиал ГУ МНТК “Микрохирургия глаза” 15.10.2001 г. с диагнозом: Травматическая катаракта, иридодиализ OD.
При поступлении:
Острота зрения: OD-pr.1.certa.
OS 1,0.
ВГД: OD 22 мм рт.ст.
OS 19 мм рт.ст.
Эхобиометрия: OD 24,12 мм
OS 24,05 мм
Кератоофтальмометрия: OD 42,25 ax 18
43,05 ax 108
OS 43,21 ax 31
44,01 ax 121

St.localis:
OD - спокоен. Роговица прозрачная. Передняя камера до 3,0 мм. В сегменте 6-10 часов (100 градусов) отрыв радужки от корня. Зрачок неправильной формы 2,5 мм на 3,5 мм, смещен к 3 часам. Реакция на свет неравномерная из-за плоскостных синехий в проекции иридодиализа. Хрусталик диффузно мутный. Глазное дно не офтальмоскопируется.
16.10.2001 г. выполнена операция на OD - факоэмульсификация травматической катаракты с имплантацией ИОЛ, пластика радужки.
Операция проводилась под местной и нейролептанальгезией. Шов-держалка на верхнюю прямую мышцу не накладывался. Сформирован роговичный двухступенчатый самогерметизирующийся тоннельный разрез длиной 3,2 мм, который выполнялся по возможности с учетом данных кератотопографии. Шпателем произведено разделение плоскостных синехий в сегменте 6-10 часов. Через этот разрез проведено удаление травматической катаракты методом факоэмульсификации. Передняя камера заполнена визитилом. В капсулярный мешок имплантирована эластичная из сополимера коллагена. На 7-30 и 9 часах выполнены надрезы в склере, на 2 часах парацентез роговицы. Через надрез в склере на 7-30 и в переднюю камеру введена игла фирмы "Alcon" с нитью пропилен 10-00. Навстречу ей через парацентез на 2 часах введен шпатель, с помощью которого край отрыва нанизан на иглу. Игла выведена из передней камеры через парацентез по шпателю. Через этот же парацентез игла вновь введена в переднюю камеру, и ею захвачен край отрыва на расстоянии 5 мм от первого вкола. Игла выведена из передней камеры через надрез в склере на 7-30. Завязано 3 узловых шва, концы нити отсечены ножницами Ваннас, узел погружен в склеральный надрез. Аналогичная манипуляция произведена через надрез в склере на 9 часах и тот же парацентез на 2 часах. Таким образом фиксирован отрыв радужки к склере. После этого для центрации зрачка наложен узловой шов по зрачковому краю в меридиане 8 часов. Для этого в переднюю камеру глаза через парацентез введена прямая игла, захвачен край колобомы, и выкол произведен через роговицу в противоположном сегменте. Свободный конец нити оставлен в парацентезе. Крючком через парацентез из передней камеры выведен другой конец нити, образуя петлю, которая захвачена шовным пинцетом и 2 раза навита на бранши второго шовного пинцета. Захвачен свободный конец нити, оставленный в парацентезе, концы нити растянуты в противоположные стороны, таким образом завязывая узел. Узел завязан трижды.
Визитил удален из передней камеры. Передняя камера восстановлена физиологическим раствором. Швы на роговичный разрез не накладывали. Субконъюнктивально введен раствор гентамицина и дексазона. В послеоперационном периоде отмечалась гифема до 0,5 мм, которая рассосалась на 2 сутки на фоне проводимой стандартной противовоспалительной и рассасывающей терапии. Острота зрения правого глаза на 5 сутки -0,8 и оставалась стабильной в сроки наблюдения до 7 месяцев. Данные кератотопографа свидетельствуют об отсутствии индуцированного послеоперационного астигматизма. Иридопластика и косметический эффект оставались стабильными в течение всего периода наблюдения.
Таким образом, предлагаемый способ позволяет получить высокую остроту зрения у пациентов трудоспособного возраста, обеспечить их полную реабилитацию в короткие сроки, использовать все преимущества малого разреза в хирургии травматических катаракт, осложненных иридодиализом.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ устранения иридодиализа | 2023 |
|
RU2817971C1 |
| Способ хирургического устранения иридодиализа с последующей центрацией зрачка | 2024 |
|
RU2831333C1 |
| СПОСОБ ФАКОЭМУЛЬСИФИКАЦИИ ТРАВМАТИЧЕСКОЙ КАТАРАКТЫ, ОСЛОЖНЕННОЙ ИРИДОДИАЛИЗОМ | 2009 |
|
RU2409333C1 |
| Способ устранения иридодиализа | 2020 |
|
RU2746542C1 |
| СПОСОБ КОРРЕКЦИИ ТРАВМАТИЧЕСКИХ ДЕФЕКТОВ РАДУЖНОЙ ОБОЛОЧКИ ГЛАЗА | 2001 |
|
RU2209055C1 |
| Способ пластики радужной оболочки при массивном травматическом иридодиализе | 2017 |
|
RU2665122C1 |
| Способ устранения иридодиализа | 2023 |
|
RU2818179C1 |
| Способ комбинированного лечения травматического циклодиализа в сочетании с катарактой | 2022 |
|
RU2793217C1 |
| Способ склеральной фиксации торической заднекамерной ИОЛ при несостоятельности связочного аппарата хрусталика или отсутствии капсульного мешка | 2021 |
|
RU2785485C2 |
| СПОСОБ УСТРАНЕНИЯ ИРИДОДИАЛИЗА | 2001 |
|
RU2203639C1 |

Изобретение относится к медицине, а именно к офтальмологии, и предназначено для хирургического лечения травматической катаракты, осложненной иридодиализом. Формируют двухступенчатый самогерметизирующийся тоннельный разрез, проводят факоэмульсификацию. Накладывают П-образные радужно-склеральные швы. Для наложения швов осуществляют парацентез и склеральный надрез. Через склеральный надрез в переднюю камеру вводят изогнутую иглу с нитью, захватывают край отрыва радужки и выводят иглу с нитью через парацентез. Иглу с нитью вновь вводят в переднюю камеру через парацентез, захватывают край радужки на расстоянии 5 мм от первого вкола и выводят иглу через надрез в склере. Завязывают узловые швы. При отрыве радужки протяженностью до 45 градусов парацентез и склеральный надрез выполняют в проекции иридодиализа. При отрыве радужки протяженностью от 45 до 120 градусов дополнительно формируют 1-2 склеральных надреза в проекции иридодиализа, а парацентез выполняют в противоположенном иридодиализу сегменте и накладывают несколько П-образных швов через каждый из склеральных надрезов. Способ позволяет получить стабильную остроту зрения, обеспечить меньшую травматизацию тканей за счет проведения малых разрезов. 2 з.п.ф., 3 ил., 2 табл.
| ФЕДОРОВ С.Н., ЕГОРОВА Э.В | |||
| Хирургическое лечение травматических катаракт с интраокулярной коррекцией | |||
| - М.: Медицина, 1985, с.166-171 | |||
| СПОСОБ УСТРАНЕНИЯ ДЕФЕКТОВ РАДУЖНОЙ ОБОЛОЧКИ | 1999 |
|
RU2156613C1 |
| СПОСОБ УСТРАНЕНИЯ ИРИДОДИАЛИЗА | 2000 |
|
RU2181272C2 |
| Способ устранения иридодиализа | 1988 |
|
SU1718912A1 |
| СПОСОБ УСТРАНЕНИЯ ИРИДОДИАЛИЗА | 2001 |
|
RU2203639C1 |
Авторы
Даты
2004-06-20—Публикация
2002-07-18—Подача