Предлагаемое изобретение относится к медицине, а именно к хирургической гастроэнтерологии, и может быть использовано в хирургическом лечении низких осложненных кровотечением язв двенадцатиперстной кишки (ЯДПК).
По данным отечественных авторов, язвенная болезнь обнаруживается примерно у 12-13% взрослого населения (Комаров Ф.И., 1995). А низкие язвы по данным литературы встречаются в 3-8% случаев.
Хирургическое лечение даже низких осложненных пенетрацией в поджелудочную железу и гепатодуоденальную связку дуоденальных язв в настоящее время успешно решается с помощью органосохраняющих технологий (В.И.Оноприев, 1995), целью которых является:
1. Сохранение привратника, а значит и желудка и обеспечение адекватной моторно-секреторной функции желудка, т.е. сохранение и восстановление желудочного этапа пищеварения.
2. Анатомическое сохранение и восстановление ДПК, т.е. сохранение и восстановление дуоденального этапа пищеварения.
3. Последующая дозированная медикаментозная или хирургическая регуляция уровня кислото- и пепсинопродукции желудком, т.е. осуществление концепции и принципов полного морфофункционального восстановления гастродуоденального комплекса (ГДК).
Все эти требования в полной мере можно осуществить радикальной дуоденопластикой и идеальной СПВ (Оноприев В.И., 1995. Этюды функциональной хирургии язвенной болезни).
Радикальная дуоденопластика - это предельно локальное и максимально радикальное устранение осложненных язв двенадцатиперстной кишки с сохранением привратника, с последующей пластикой дефектов стенок двенадцатиперстной кишки, пилорического жома, терминальных отделов желчных и панкреатических путей в случаях их повреждений язвами.
Идеальное СПВ - это гарантированная денервация кислотопродуцирующего проксимального отдела желудка, гарантированное сохранение иннервации пилороантрального отдела и полное восстановление всех пяти арефлюксных анатомических компонентов физиологической кардии.
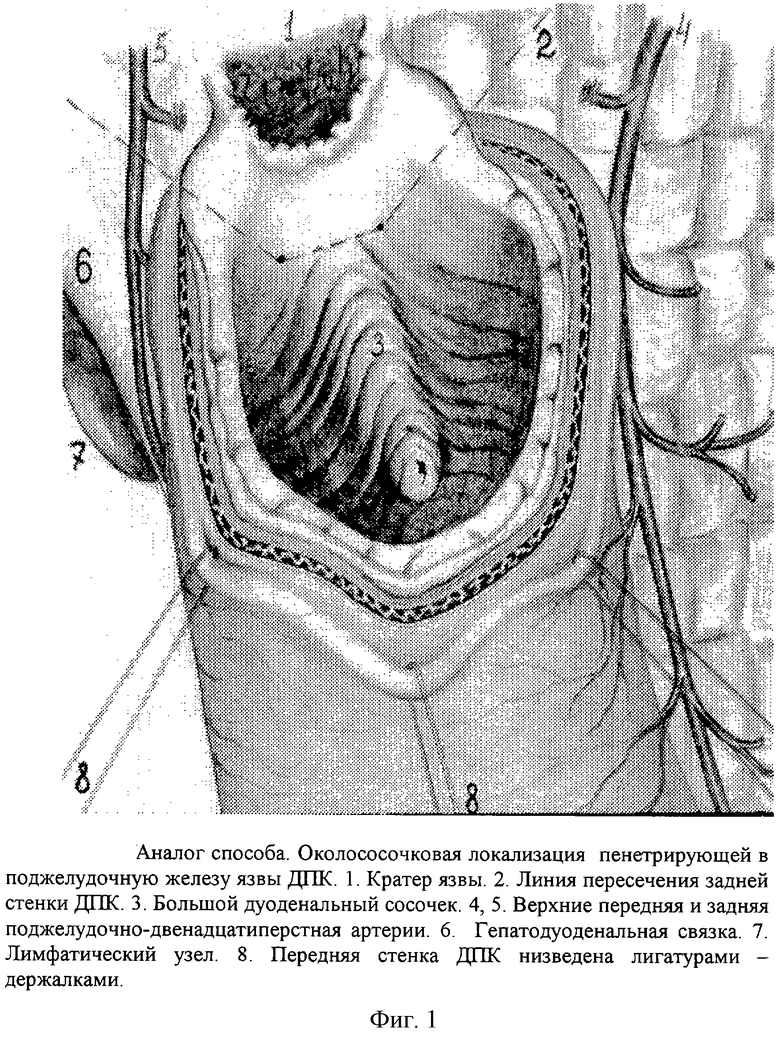
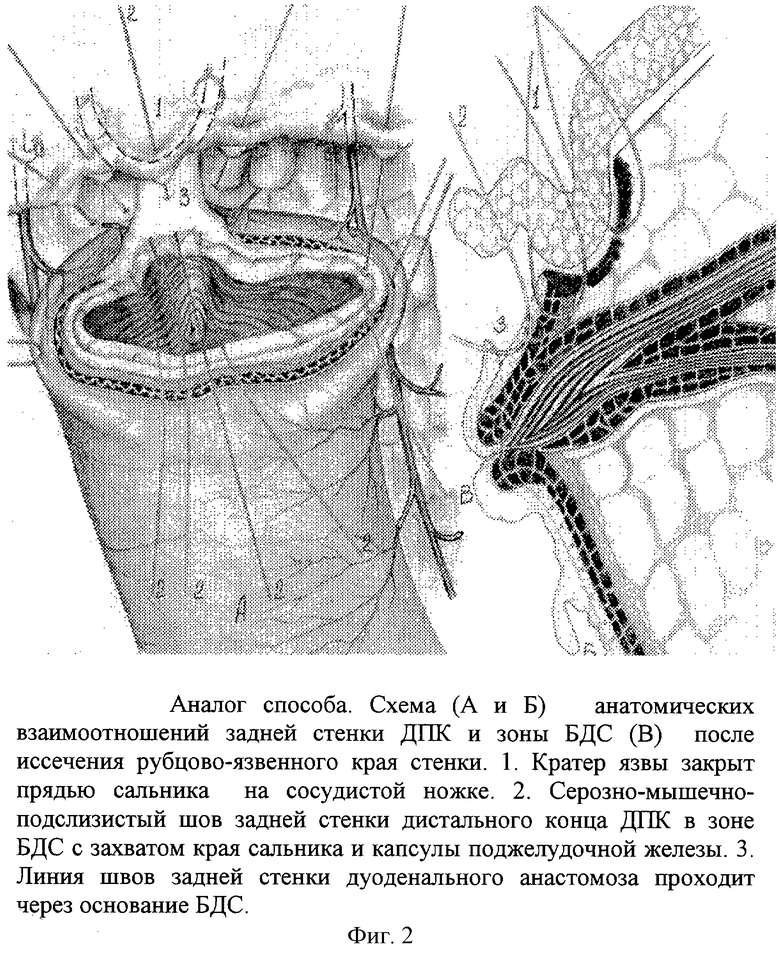
Аналогом предлагаемого способа следует считать сегментарную дуоденопластику (фиг.1-2. Этюды функциональной хирургии язвенной болезни. Оноприев В.И., 1995, рис 146-147).
При постбульбарной стенозирующей язве, располагающейся на 1-1,5 см выше БДС, стенки дистальной культи легко отделяются от края пенетрирующей язвы, достаточно широко мобилизуются в пределах здоровых тканей. После удаления рубцовых инфильтрированных тканей и мобилизации края задней стенки обнажается основание БДС. После оментопластики кратера язвы линия задней стенки анастомоза проходит через основание БДС, который фактически попадает в зону дуоденального анастомоза, что опасно из-за развития отека, нарушением его проходимости и развитием острого послеоперационного панкреатита.
При гигантских пенетрирующих язвах задней стенки ДПК разработаны технологические приемы сегментарной радикальной дуоденопластики, которые включают снятие рубцово-спаечной мантии, дуоденотомию, отсечение стенок ДПК от края кратера пенетрации. Кратер язвы обрабатывают путем выскабливания и устраняют его оментизацией участком сальника на сосудистой ножке. После чего выполняют дуоденальный анастомоз, сегментарную дуоденопластику.
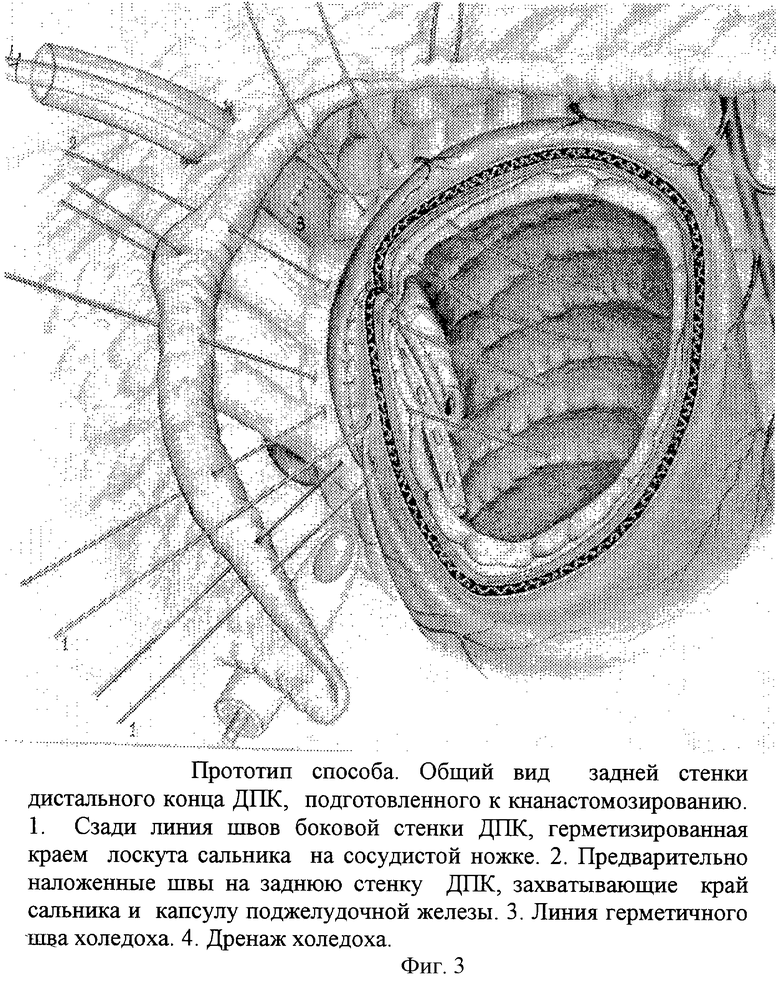
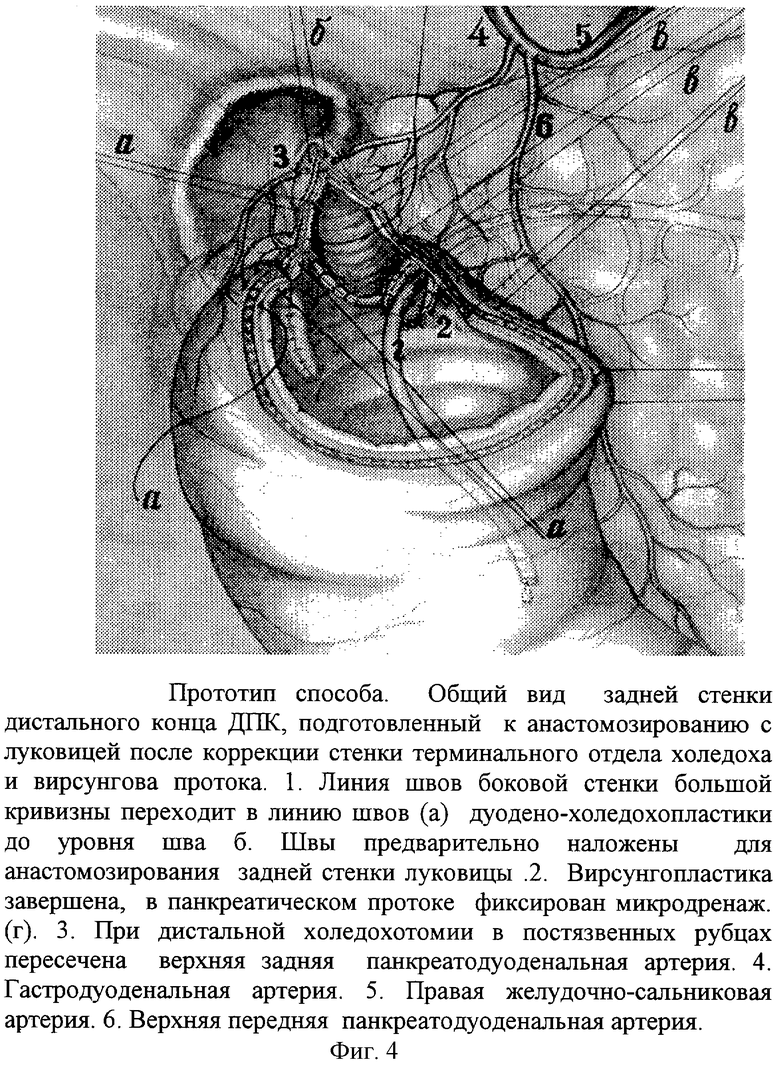
Прототипом способа можно считать холедохо- и вирсунгопластику (фиг.3, 4, 5. Этюды функциональной хирургии язвенной болезни. Оноприев В.И. 1995, фиг.155, 156, 157).
Если пенетрирующая в гепатодуоденальную связку язва, располагаясь на уровне большого дуоденального сосочка на боковой стенке большой кривизны, вызывает рубцовый стеноз сосочка, то выполняют резекцию половины БДС вместе с боковой его стенкой и одномоментную пластику дефекта двенадцатиперстной кишки и папиллосфинктеропластику. При стриктуре вирсунгова протока операцию дополняют вирсунгопластикой. Коррекцию БДС, терминальных отделов желчных и панкреатических путей выполняют и при сегментарной и при мостовидной дуоденопластике. Одновременно выполняют внутреннее дренирование просвета панкреатического протока силиконовой трубкой малого диаметра с фиксацией к слизистой ДПК в области швов. Обязательным этапом таких операций является мобилизация нижней горизонтальной части ДПК, обеспечивающая подвижность стенок, что значительно облегчает выполнение дуоденопластики в случае, когда в непосредственной близости от края кратера язвы определяется стенозированная ампула большого дуоденального сосочка (БДС). Проводят мобилизацию проксимального и дистального концов ДПК от кратера язвы. Иссекают рубцово-язвенные участки стенки кишки до здоровых тканей. После холедохотомии проводят бужирование БДС и по бужу выполняют папиллотомию. Кратер язвы выскабливают и тампонируют участком сальника на сосудистой ножке с фиксацией последнего к дну кратера. Выполняют папиллосфиктеропластику с вшиванием в заднюю линию швов дуоденальной раны.
Описанные способы адекватно решают хирургическую задачу, но только для конкретной патоморфологии осложненных низких язв. Технологических решений для случаев обнаружения в кратере пенетрирующей язвы обнаженного на достаточном протяжении Санториниева протока и тем более поврежденного язвой пока нет.
Такая ситуация нам встретилась у 5 больных при пенетрирующих в поджелудочную железу гигантских язв задней стенки из 567 больных с низкими осложненными околососочковыми язвами. По данным литературы у 30% больных встречается изолированное впадение Санториниева протока и дифференцируется малый дуоденальный сосочек (МДС).
Только прецизионное обследование обширного и глубокого кратера язвы в поджелудочной железе всегда позволяет обнаружить обнаженный и тем более поврежденный язвой Санториниев проток.
Цель: разработать безопасные для жизни пациентов технологии радикальной дуоденопластики с пластикой Санториниева протока, обнаженного или поврежденного в кратере поджелудочной железы пенетрирующей язвой.
Задачи:
1. Сохранить или восстановить проходимость Санториниева протока и предупредить развитие в раннем послеоперационном периоде панкреатита и панкреонекроза, опасных для жизни больных.
2. Максимально сохранить и восстановить структуру и функцию гастродуоденального комплекса, поврежденного язвенным процессом, и тем самым:
А) Улучшить непосредственные результаты лечения больных с осложненными низкими дуоденальными язвами за счет исключения опасных для жизни послеоперационных осложнений и летальных исходов.
Б) Значительно улучшить отдаленные функциональные результаты лечения больных с низкими гигантскими пенетрирующими дуоденальными язвами, повредившими Санториниев проток.
Хирургическая патоморфология гигантских пенетрирующих в поджелудочную железу с обнажением и повреждением терминальных отделов Санториниева протока.
Гистотопография хронической пенетрирующей язвы давно детально описана и признана всеми морфологами. В ней выделяются 4 слоя:
1. Поверхностный слой представлен фибринозно-некротическими наложениями и экссудатом, состоящим из фибрина, мукоидного секрета, обрывков некротизированного слизистого и подслизистого слоев, лейкоцитов, эритроцитов.
2. Слой дистрофически измененных и некротизированных коллагеновых волокон.
3. Грануляционный слой, содержащий фибробласты, плазматические клетки, фиброциты, лейкоциты.
4. Рубцовый (фиброзный) слой.
Истинные размеры пенетрации в поджелудочную железу и гепатодуоденальную связку трудно определить при эндоскопическом исследовании, т.к. кратер язвы прикрывается краями всегда наползающей и заворачивающейся слизистой. Часто складки слизистой, конвергируясь, плотно соприкасаются и вообще закрывают хроническую пенетрирующую в поджелудочную железу язву. Даже рентгенконтрастное вещество не может проникнуть в щелевидный кратер язвы. Остается эффективным только сочетанное эндоскопическое и ультразвуковое исследование.
Возможны различные варианты впадения устья Санториниева протока в заднюю стенку ДПК, поэтому при тщательной ревизии кратера кровоточащей и пенетрирующей язвы задней стенки необходимо установить наличие Санториниева протока и его степень язвенного повреждения.
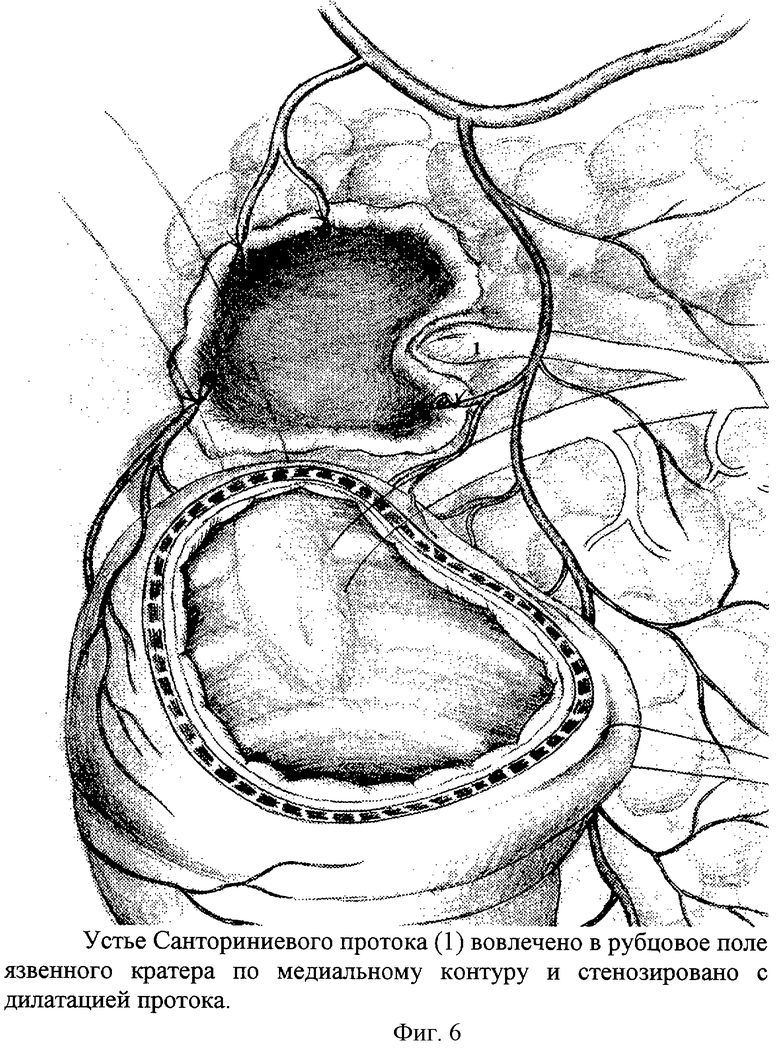
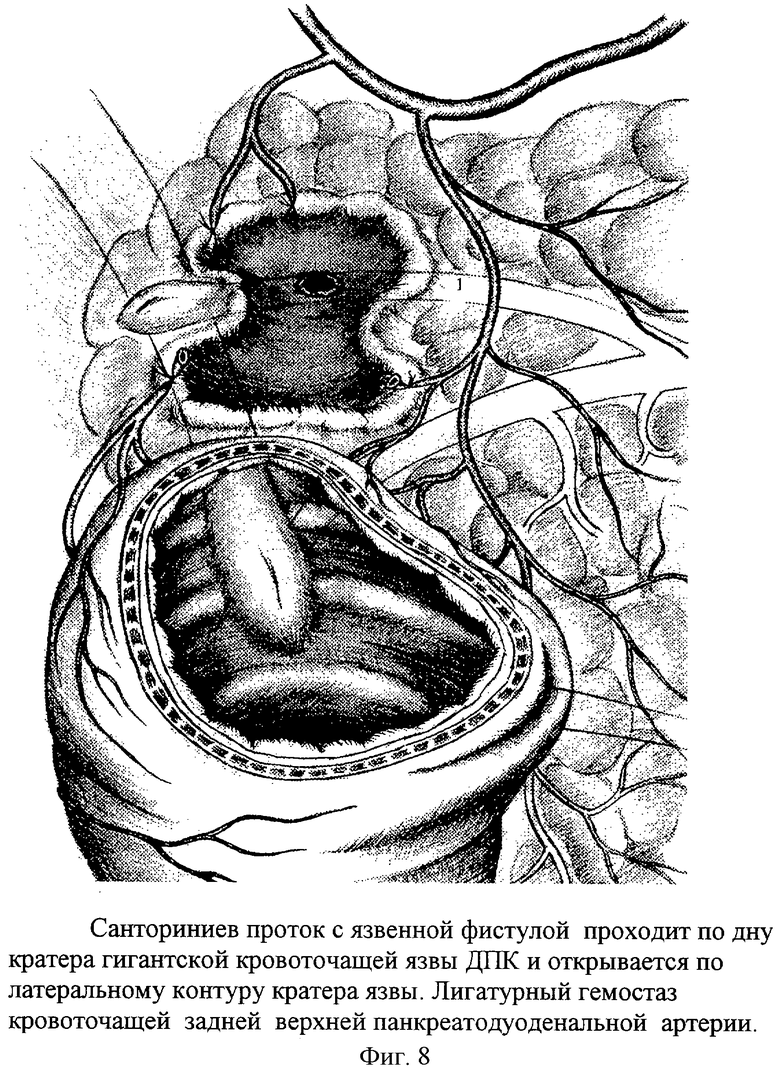
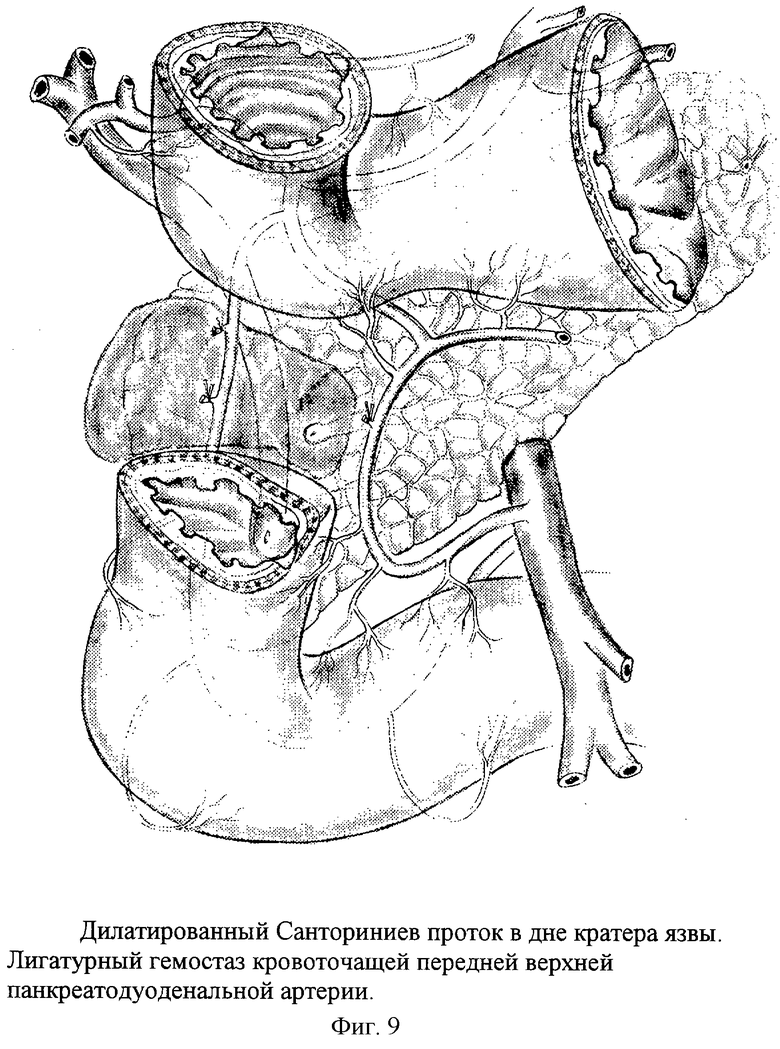
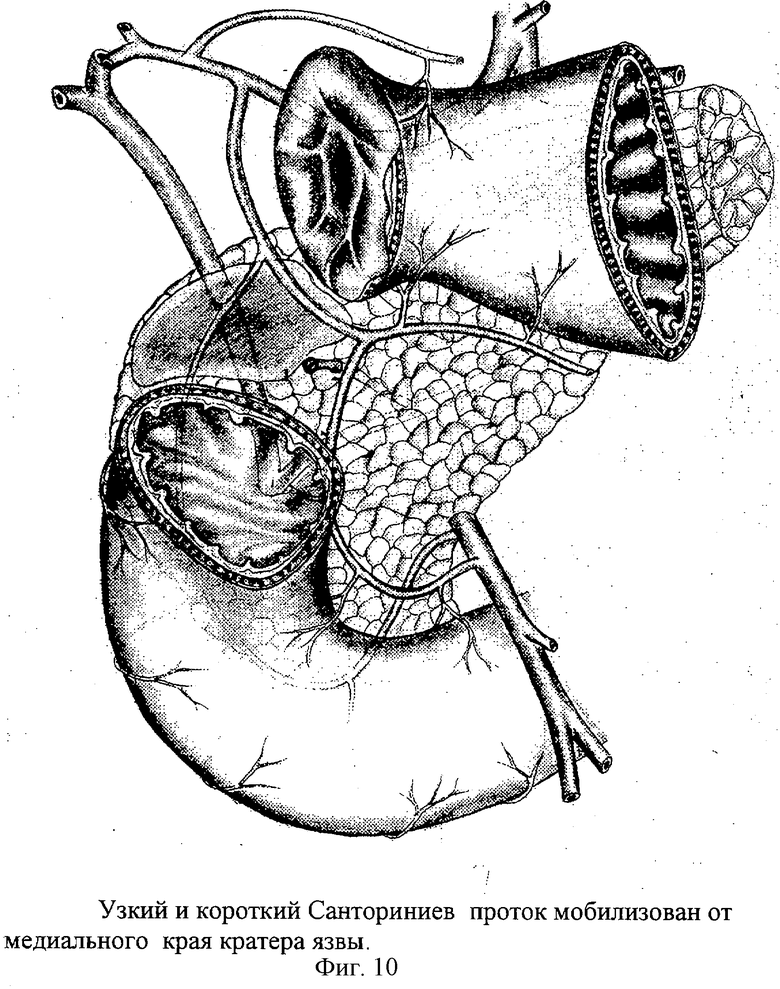
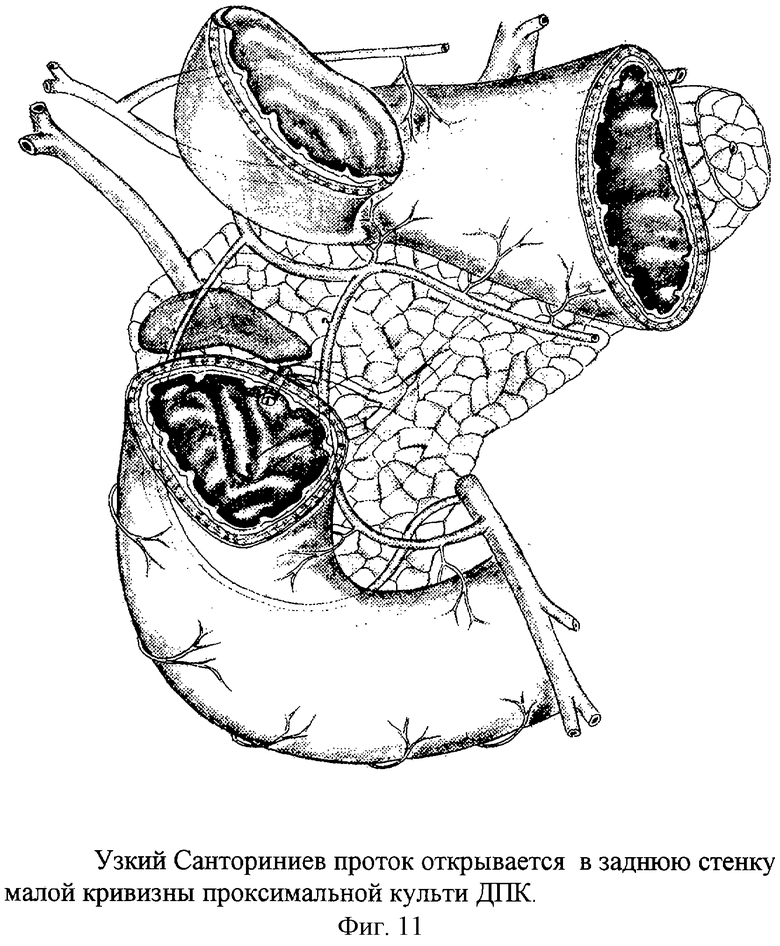
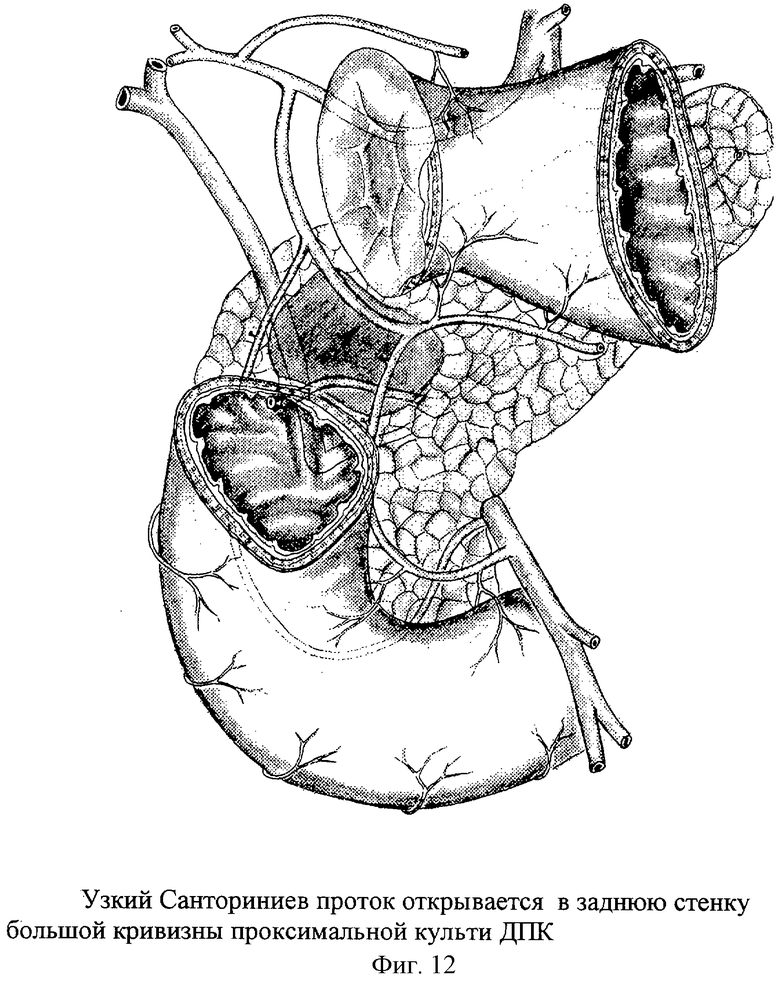
Чаще всего очередное обострение язвенной болезни протекает по типу очагового некроза тканей по краям и в дне язвы. Некротические массы отторгаются и расширяются зоны грануляционной и рубцовой ткани, обуславливая тем самым увеличение дефекта, т.е. размеров язвы. Очаги некроза в пенетрирующей язве распространяются также и на прилежащие органы. При пенетрации в гепатодуоденальную связку и в поджелудочную железу происходит некроз жировой клетчатки, капсулы и паренхимы поджелудочной железы с обнажением и разрушением стенок протоковой системы и магистральных и терминальных сосудов. При этом формируются желчные, панкреатические внутридуоденальные свищи и возникают профузные кровотечения (фиг.6-8). В таких язвах наблюдаются очаги некроза, т.е. зоны деструкции стенок протоков и сосудов на фоне распространенного фиброза окружающего эти важные анатомические структуры. В краях и дне таких язв возможны рубцовые или отечно воспалительные стриктуры, сдавления терминальных отделов желчных и панкреатических путей и дилятация протоков (фиг.9-12). В таких язвах выделять, т.е. препарировать, стенки поврежденных протоков и сосудов трудно. Здесь нужна особая технология.
Патогенез и механизм формирования гигантских по размеру язв иной. За короткое время сразу вся рубцовая ткань хронической язвы или постязвенного рубца лизируется (аутоиммунный лизис). Дефект расширяется и углубляется и за счет некроза рыхлой и жировой клетчатки, капиллярной их сети. Обнажаются плотные анатомические структуры, дольки поджелудочной железы, протоки и сосуды. Рыхлые клетчаточные пространства от язвенного отграничены лишь отечной полоской (0,5 см) рыхлой или жировой ткани. Стенки ДПК отслаиваются тупфером. Обнаженные сосуды пульсируют. Стенки протоков эластичны. Рубцовая ткань отсутствует. В стенках могут быть дефекты - очаги лизиса. Рубцовой ткани - кровотечение. На этой стадии вынуждает оперировать кровотечение. Дефекты стенок крупных магистральных сосудов и крупных протоков можно ушить и оментизировать. Далее, т.е. значительно позже дефект покрывается толстым рыхлым слоем грануляций, закрывающим обнаженные протоки и сосуды. Грануляции уплотняются, медленно с большой задержкой созревает грануляционная ткань. Формируется огромный толстостенный кратер - т.е. псевдоопухолевая ("раковая") язва. Регенерация задерживается и появляются очаговые некрозы с осложнениями: кровотечениями и свищами желчных и панкреатических протоков.
При гигантских размерах язвы и глубоком некротическом разрушении в кратере язве оказываются вовлеченными в воспалительный перипроцесс Санториниев и вирсунгов протоки. При близком расположении края кратера пенетрации от малого и большого дуоденального сосочков возможно формирование воспалительной или рубцовой стриктуры последних с дилятацией протоков. Однако в отдельных случаях при достаточном пассаже панкреатического секрета через вирсунгов проток дилятации Санториниева протока не происходит. Необходимость выделения проксимального края стенки кишки для последующего ушивания дуоденальной раны приводит к необходимости отсекать МДС от края язвы. В случае расположения Санториниева протока в дне кратере язвы удается мобилизовать культю Санториниева протока на всю длину его в кратере пенетрации - до 1,5-2 см. В этом случае выполняется выскабливание кратера язвы до рубцового слоя вокруг культи Санториниева протока. На дно кратера язвы укладывается сальник с питающим сосудом. При достаточной дилятации Санториниева протока выполняется вшивание его устья в заднюю линию швов дуоденального анастомоза, а при малом диаметре просвета протока - перемещение его культи в просвет кишки выше или ниже линии планируемого дуоденального анастомоза.
Сущностью предлагаемого способа является то, что выполняют оментопластику кратера язвы и радикальную дуоденопластику с транспозицией мобилизованной культи Санториниева протока в просвет ДПК. Возможны два варианта.
Вариант 1. При узком просвете (1-2 мм) Санториниева протока через прокол - разрез в задней стенке ДПК выполняют транспозицию его культи в просвет ДПК с фиксацией к краю слизистой оболочки ДПК после выполнения задней линии анастомоза радикальной дуоденопластики.
Вариант 2. При широком просвете (3-5 мм) Санториниева протока культю протока вшивают в заднюю линию дуоденального анастомоза.
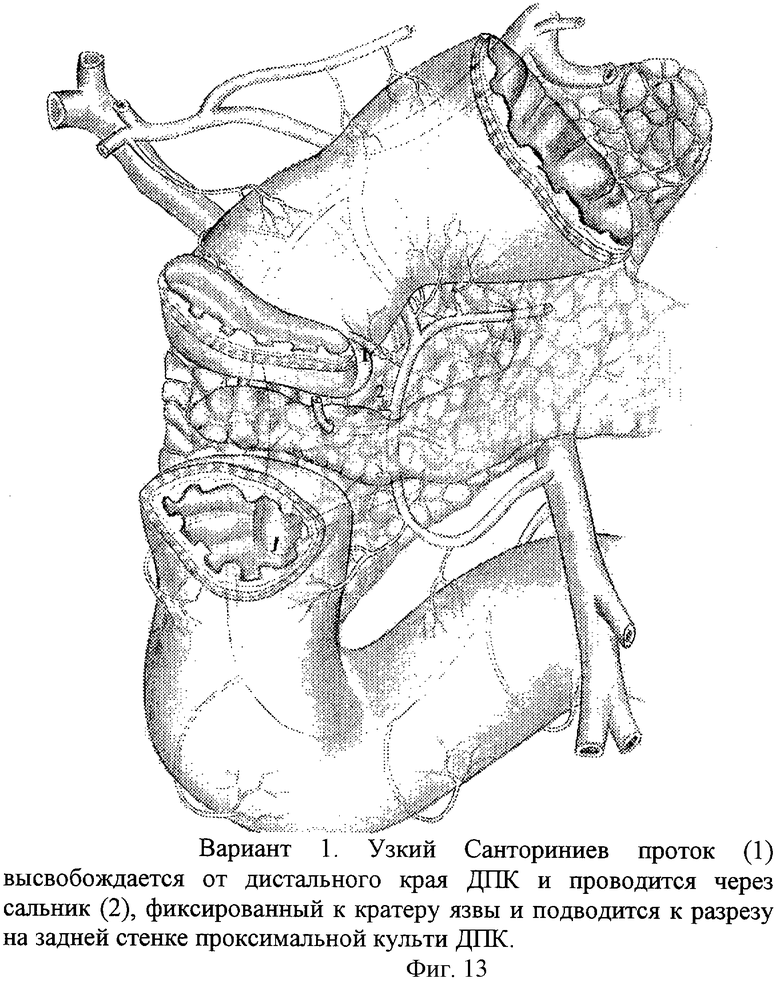
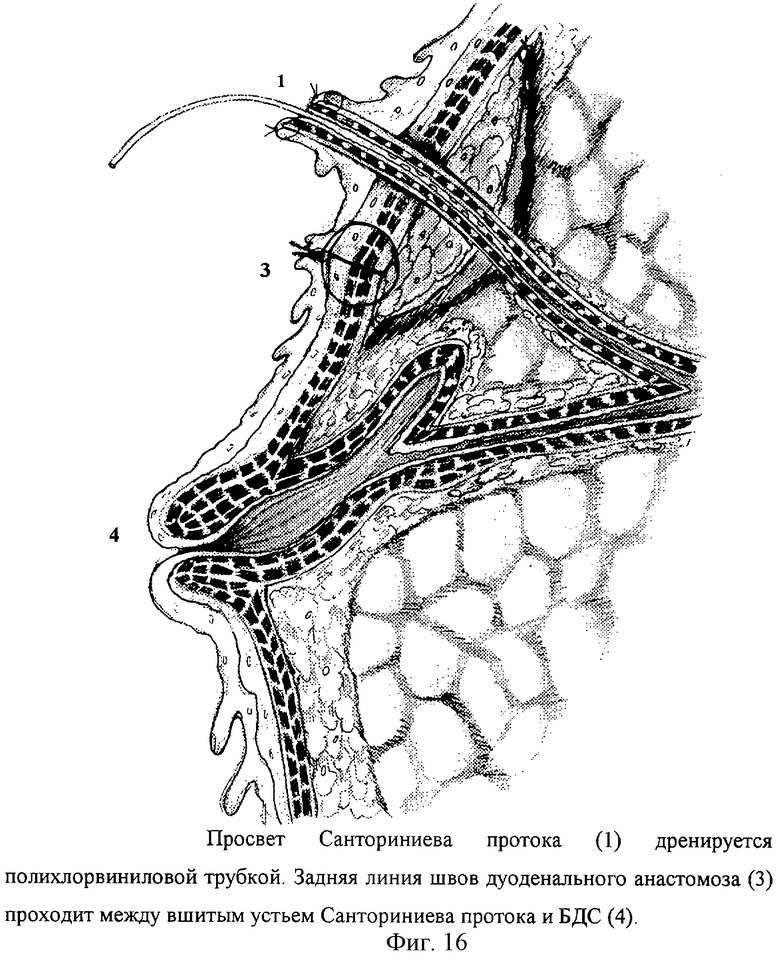
Вариант 1 выполняют следующим образом. Верхнесрединная лапаротомия с аппаратной коррекцией доступа. Интраоперационное исследование. Мобилизация двенадцатиперстной кишки и головки поджелудочной железы с рассечением парадуоденальной париетальной брюшины вдоль верхней и нисходящей части. Мобилизация корня брыжейки поперечно-ободочной кишки и правого печеночного изгиба толстой кишки. Снимают мантию с проксимальной части ДПК. Выполняют поперечную дуоденотомию в проекции язвы по нижнему ее контуру. Отсекают стенку ДПК от края кратера пенетрации. Проводят ревизию кратера язвы. Мобилизуют проксимальный и дистальный край стенки кишки и освобождают от рубцов. При обнаружении в кратере, как правило, глубокой язвы свободно лежащим Санториниева протока, устье которого вовлекается в края кратера язвы, выполняют его ревизию. В случае, если обнаруживается узкий просвет протока (не более 1-2 мм) с сохраненным пассажем секрета поджелудочной железы, выполняют его мобилизацию от рубцовых краев в стенке ДПК. Кратер язвы выскабливают с удалением элементов тканевого распада и грануляций до рубцового слоя и поджелудочной железы. Выкраивают свободный лоскут сальника, укладывают на дно кратера язвы с предварительным проведением через отверстие в нем Санториниева протока. Сальник (фиг.13) отдельными швами фиксируют к краям кратера. Через разрез в задней стенке проксимальной (дистальной) культи ДПК Санториниев проток проводят в просвет ДПК. Выполняют прецизионный шов задней стенки дуоденального анастомоза с включением в линию швов края сальника и капсулы поджелудочной железы (фиг.14). После чего при минимальной тракции за проток выполняют его продленную фиксацию отдельным швом к слизистой ДПК на необходимом расстоянии от конца протока, свободно свисающего в просвете ДПК. При широком просвете выполняется прецизионное вшивание предварительно рассеченного Санториниева протока в заднюю стенку проксимальной культи ДПК (фиг.15), просвет Санториниева протока дренируется микродренажем (фиг.16). После чего выполняют шов передней стенки ДПК отдельными узловыми швами узелками наружу. Сверху линия однорядного шва герметизируют сальником. В послеоперационном периоде проводят постоянную назогастральную интубацию, антибактериальную терапию, профилактику панкреатита блокаторами желудочной и поджелудочной секреции. В последующем для профилактики язвообразования выполняют селективную проксимальную ваготомию.
Вариант 2 выполняют следующим образом.
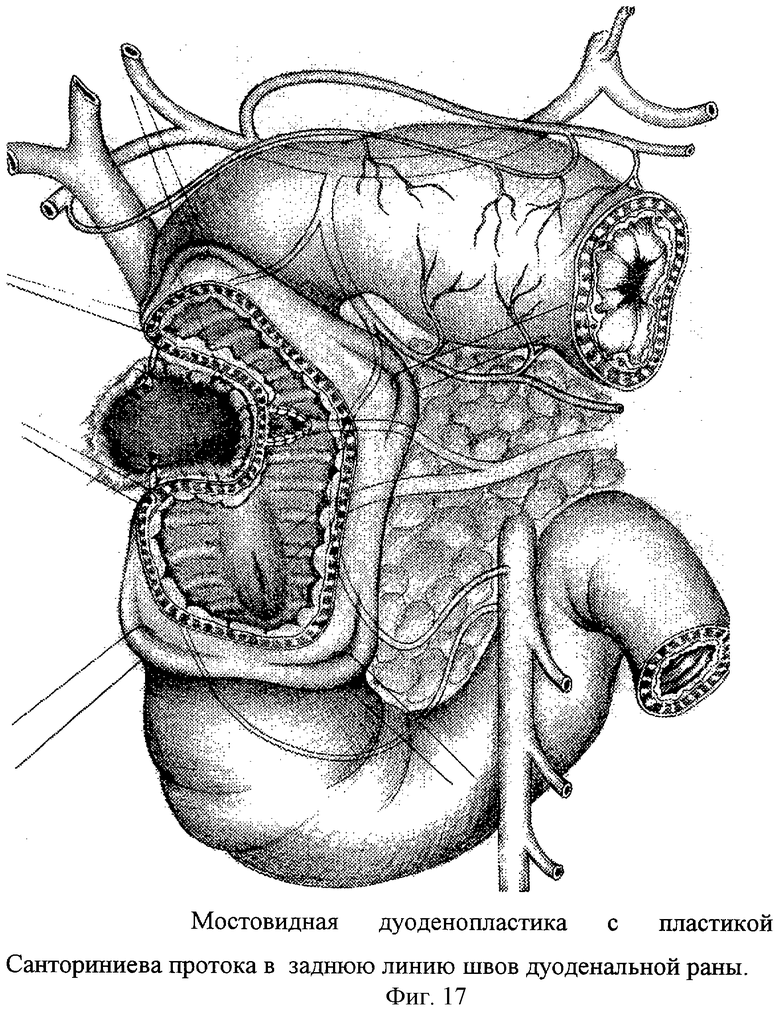
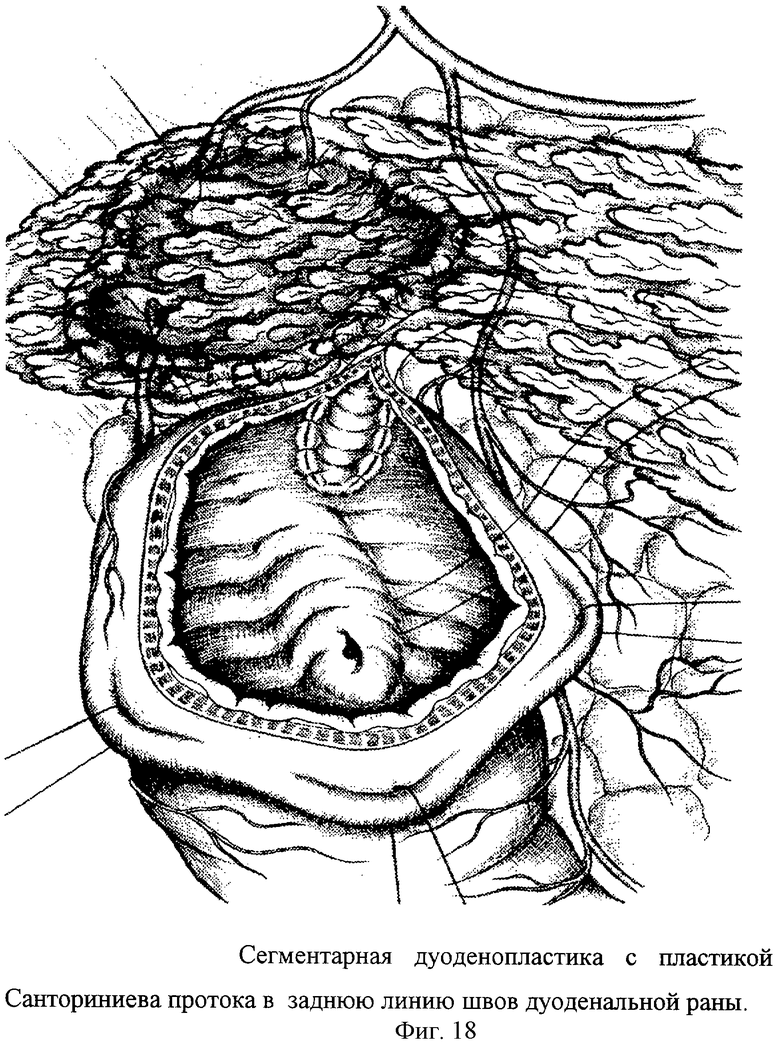
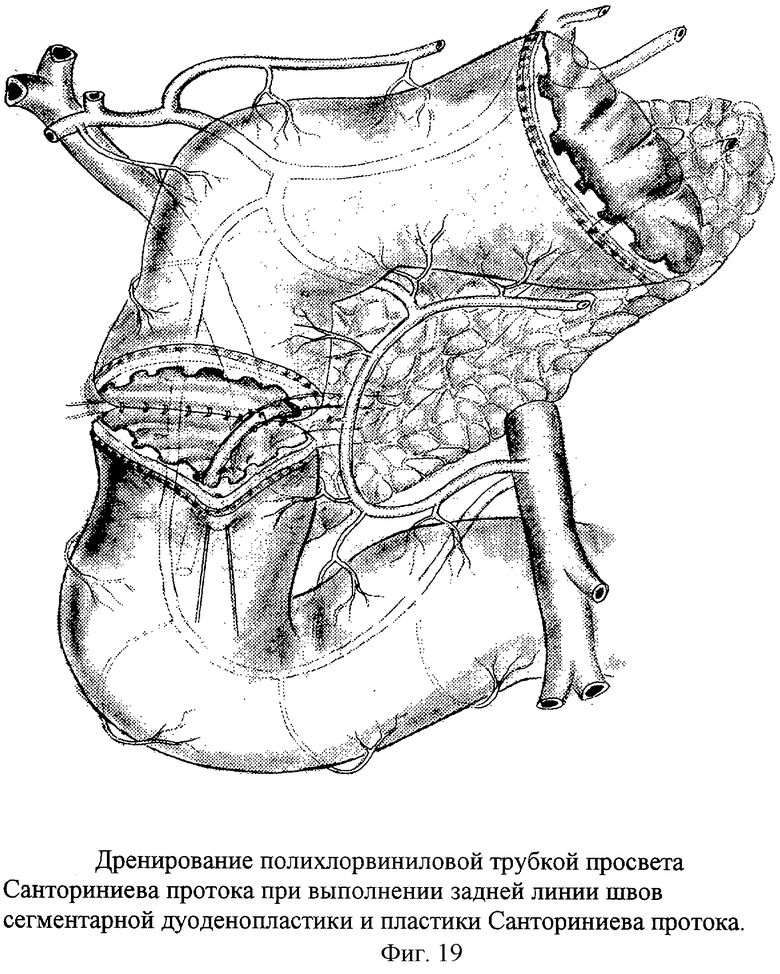
Верхнесрединная лапаротомия с аппаратной коррекцией доступа аппаратом М.З.Сигала, обеспечивающая тракцию за левую реберную дугу и операционный доступ к проксимальному отделу ДПК. Мобилизация ДПК по В.И.Оноприеву - т.е. по парадуоденальным клетчаточным пространствам. Интраоперационное исследование включает изучение патоморфологии осложненной дуоденальной язвы. После снятия воспалительной мантии оценивается степень язвенного поражения стенок ДПК, привратника, окружающих органов. Поперечная дуоденотомия по нижнему контуру язвенного кратера. Исследование из просвета ДПК помогает идентифицировать привратник, БДС, МДС. Тщательно изучают кратер пенетрации. Стенку ДПК отсекают по краю язвенного инфильтрата. Удаляют рубцово-измененные стенки кишки. При этом устраняют язвенную конвергенцию края стенки кишки. Она свободно расправляется, хорошо дифференцируются все слои кишки. Тщательно с микрохирургическим увеличением изучают кратер язвы. После отсечения рубцовых стенок необходимы как минимум 5 мм здоровой стенки кишки, свободные от капсулы поджелудочной железы. При попытке мобилизации дистального края стенки кишки от кратера пенетрации обнаруживается плотное отечное устье Санториниева протока, с трудом идентифицируемое в конвергированных складках слизистой оболочки. Для обеспечения подвижности задней стенки после иссечения рубцов отсекают устье МДС от края пенетрации. При этом задняя стенка становится подвижной, складки слизистой легко расправляются. Проток в дистальной части значительно сужен за счет рубцового процесса. Вышележащий отдел Санториниева протока косо поперечно пересекает кратер язвы и выходит из глубины поджелудочной железы до уровня края язвы по малой кривизне ДПК. Размеры выделенного Санториниева протока, свободно лежащего в кратере язвы: длина - 2 см, ширина - 5 мм. Кратер язвы выскоблен вокруг Санториниева протока. Выкроен сальник на питающей сосудистой ножке. Суженная и стенозированная ампула МДС резецируется. На кратер язвы укладывается сальник с предварительным проведением через сделанное перфоративное отверстие культя Санториниева протока. Заднюю стенку радикальной дуоденопластики ушивают отдельными узловыми швами с включением в линию швов края сальника, капсулы поджелудочной железы и просвета культи Санториниева протока - санторино-дуоденопластика. Возможно выполнение мостовидной дуоденопластики (фиг.17) или сегментарной дуоденопластики (фиг.18) с пластикой устья Санториниева протока и его вшиванием в заднюю линию швов дуоденальной раны. Во всех случаях выполняется дренирование просвета Санториниева протока тонким микродренажом с перфоративными отверстиями (фиг.19). При этом полихлорвиниловый дренаж фиксируют к слизистой ДПК возле анастомоза отдельным узловым швом мононитью для последующего эндоскопического извлечения дренажа. Для исключения стенозирующего папиллита проводится ревизия БДС. И в случае необходимости операция дополняется папиллосфинктеропластикой и холецисто(холедохо)стомией. Переднюю линию швов кишки выполняют отдельными узловыми серозно-мышечно-подслизистыми швами.
Пример 1. Больной М.. 45 лет, поступил в отделение на плановое оперативное лечение по поводу длительного рецидивирующего течения язвенной болезни 12 перстной кишки, осложненной стенозом. При эндоскопии имеется язва задней стенки размерами 2,5 см. В анамнезе неоднократные эпизоды желудочно-кишечного кровотечения, купированные в районной больнице консервативными мероприятиями.
Больному под общим обезболиванием выполнена верхнесрединная лапаротомия с аппаратной коррекцией доступа. Интраоперационно желудок умеренно дилятирован. В области луковицы ДПК и гепатодуоденальной связки рубцово-язвенный перипроцесс. Плотная мантия укрывает проксимальные отделы ДПК. Новокаиновая блокада парадуоденальной клетчатки: раствор новокаина 0,5% - 100 мл. Рассечена брюшина вдоль вертикальной ветви ДПК. Пересечена печеночно-толстокишечная связка. Правый купол толстой кишки низведен книзу. Мобилизована двенадцатиперстная кишка с головкой поджелудочной железы. На уровне верхнего изгиба и проекции бульбодуоденального сфинктера в проекции латерального края язвы выполнена дуоденотомия. На задней стенке проксимальной части кишки имеется гигантская язва ДПК, выше которой четко определяется умеренно спазмированный привратник. Стенка кишки отсечена от края кратера пенетрации. При мобилизации проксимальной культи на задней стенке после иссечения рубцов сохраняется участок около 2 см до уровня привратника. При мобилизации дистальной культи до БДС около 3 см. И проксимальная, и дистальная культя ДПК достаточно легко смещаются друг к другу. При выделении дистальной культи в крае обнаружен узкий Санториниев проток, который легко мобилизован в дне кратере язвы на протяжении 1,5 см. Его просвет не более 2 мм. Из просвета протока скудно поступает секрет поджелудочной железы. Кратер язвы обработан выскабливанием. После мобилизации проксимальной и дистальной культи имеется свободная смещаемость проксимальной культи, что позволяет без натяжения сопоставить их для выполнения кишечного анастомоза. Выполнена оментопластика кратера язвы с предварительным проведением через него культи Санториниева протока. Далее через разрез в задней стенке проксимальной культи ДПК проведен Санториниев проток в просвет кишки. Задняя линия швов дуоденального анастомоза выполнена с прошиванием края сальника и капсулы поджелудочной железы. При умеренной тракции в просвет ДПК Санториниев проток подшит на уровне слизистой оболочки со свободным свисанием культи в просвете кишки. Передняя линия анастомоза выполнена однорядным серозно-мышечно-подслизистым швом узелками наружу с укрытием линии швов сальником. Послеоперационный период протекал без осложнений. Назогастральный дренаж обеспечивал защиту дуоденального шва в течение 5 суток, в течение которых в условиях отделения интенсивной терапии проводилась комплексная профилактика послеоперационных осложнений, в том числе и панкреатита. На 10 сутки в удовлетворительном состоянии больной был выписан домой. Обследован через 3 месяца. Для профилактики рецидива дуоденальной язвы выполнена СПВ. При обследовании через 1 год состояние удовлетворительное. Трудоспособен. Жалоб нет.
Пример 2. Больной С., 38 лет, поступил в хирургическое отделение с диагнозом: Язвенная болезнь 12 перстной кишки, осложненная кровотечением. Страдает язвенной болезнью 20 лет. Обострения носят сезонный характер, консервативное лечение приносит временное облегчение. Очередное обострение сопровождалось клиникой желудочно-кишечного кровотечения. При экстренном эндоскопическом исследовании диагностирована язва двенадцатиперстной кишки, осложненная кровотечением. Оперирован экстренно на высоте кровотечения.
Верхнесрединная лапаротомия с аппаратной коррекцией доступа аппаратом М.З.Сигала. При интраоперационном исследовании в кишечнике выявлена кровь. Желудок умеренно увеличен. В правом подпеченочном пространстве воспалительный инфильтрат, в который вовлечены антральный отдел желудка, круглая связка печени, желчный пузырь, большой сальник, правый отдел толстой кишки. После разобщения рыхлого воспалительного инфильтрата тупым и острым путем и снятия воспалительной мантии с передней стенки ДПК обнаружен язвенный процесс на задней стенке с вовлечением поджелудочной железы и гепатодуоденальной связки. После новокаиновой парадуоденальной блокады выполнена мобилизация верхней, нисходящей и нижней части ДПК. На уровне бульбодуоденального изгиба в проекции нижнего края язвы выполнена поперечная дуоденотомия. При ревизии из просвета ДПК обнаружен кратер гигантской язвы задней стенки размерами 2-3 см и глубиной около 1 см. В кратере язвы обнаружены тромбированные сосуды, исходящие из ткани поджелудочной железы. Окаймляющим разрезом отсечена передняя стенка ДПК от края кратера язвы по всему периметру язвы. Привратник интактен. Иссечены рубцовые измененные края стенки ДПК. Имеется продленный дефект проксимального отдела задней стенки на расстоянии около 2 см от привратника. При мобилизации дистального края дуоденальной стенки обнаружено стенозированное устье Санториниева протока в складках слизистой оболочки ДПК, ниже которого на расстоянии около 2 см обнаружено устье большого дуоденального сосочка. Выполнено освобождение края стенки кишки от капсулы поджелудочной железы на глубину 5 мм. При этом в дне кратере язвы обнаружен Санториниев проток 1 см длиной, с дилятацией просвета до 5 мм. Кратер язвы обработан с удалением тканевого детрита и грануляций. Кровоточащие сосуды изолированно прецизионно прошиты отдельными 8-образными швами. Выделен лоскут большого сальника на питающей ножке, который уложен в кратере с проведением Санториниева протока через отверстие в сальнике. Отдельными узловыми швами дексоном сальник фиксирован к дну кратера. Мобилизованные проксимальная и дистальная культи ДПК сшиты между собой таким образом, что в заднюю стенку вшито устье Санториниева протока. После вшивания устья Санториниева протока в него свободно оставлен микроирригатор с перфоративными отверстиями на глубину 2 см, фиксированный к краю слизистой оболочки кишки и выведенный трансназально. Задняя линия анастомоза выполнена с прошиванием края сальника и капсулы поджелудочной железы отдельными узловыми швами узелками внутрь однорядным швом. Передняя линия анастомоза выполнена однорядным узловым швом узелками наружу и с фиксацией сальником к линии шва.
Послеоперационный период протекал без осложнений. В послеоперационном периоде проводилась стандартная профилактика панкреатита с включением постоянного назогастрального дренирования, интенсивной инфузионной терапии, введение даларгина, блокаторов желудочной секреции, антибиотиков.
Дренаж из желудка удален на 5 сутки, на 10 сутки извлечен дренаж из Санториниева протока. В удовлетворительном состоянии больной выписан на амбулаторное лечение у терапевта по месту жительства. Обследован через 3 месяца. Жалоб нет. Рецидива язвы нет. Для профилактики рецидива язвообразования выполнена СПВ. В отдаленные сроки через 1 год состояние больного удовлетворительное. Трудоспособен. При эндоскопическом исследовании рецидива язвы нет.
Предлагаемые технологии лечения имеют важное социально-экономическое значение, так как способствуют профилактике развития тяжелых ранних послеоперационных осложнений, таких как панкреатит и панкреонекроз. Это обеспечивает значительное сокращение сроков ранней и поздней реабилитации больных, уменьшению сроков пребывания больных после операции в стационаре и на амбулаторном лечении. В комплексе с СПВ технология способствует быстрому и радикальному излечению больных от язвенной болезни с полным восстановлению трудоспособности, что значительно сокращает экономические затраты на противорецидивное лечение, повторные операции, инвалидность.




Изобретение относится к медицине, хирургической гастроэнтерологии, может быть использовано при оперативном лечении низких осложненных гигантских дуоденальных язв с повреждением Санториниева протока. В кратере язвы выделяют конец Санториниева протока. Выполняют оментопластику кратера. Проводят проток через прокол в сальнике. При ширине протока не более 2 мм проводят проток через прокол задней стенки проксимальной или дистальной культи двенадцатиперстной кишки. Фиксируют проток к краям прокола со свисанием его культи в просвет кишки. Выполняют радикальную дуоденопластику. При ширине протока 3-5 мм его вшивают в заднюю линию дуоденального анастомоза или в заднюю линию швов дуоденальной раны при выполнении радикальной дуоденопластики. Способ позволяет произвести радикальную дуоденопластику с пластикой Санториниева протока при пенетрирующей дуоденальной язве с наличием Санториниева протока в кратере. 19 ил.
Способ хирургического лечения низких осложненных пенетрацией гигантских дуоденальных язв с повреждением Санториниева протока (далее протока), включающий радикальную дуоденопластику в сочетании с пересадкой протока, для чего выделяют в кратере язвы конец протока, выполняют оментопластику кратера и проводят проток через прокол в сальнике, далее при ширине протока не более 2 мм проводят проток через прокол задней стенки проксимальной или дистальной культи двенадцатиперстной кишки, фиксируют его швами к краям прокола в слизистой оболочке со свободным свисанием его культи в просвет кишки и выполняют радикальную дуоденопластику, а при ширине протока 3-5 мм его вшивают в заднюю линию дуоденального анастомоза или в заднюю линию швов дуоденальной раны при выполнении радикальной дуоденопластики.
| ОНОПРИЕВ В.И | |||
| Этюды функциональной хирургии язвенной болезни, 1995, 155 | |||
| СПОСОБ РАДИКАЛЬНОЙ ДУОДЕНОПЛАСТИКИ ПРИ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ, ОСЛОЖНЕННОЙ ПЕНЕТРАЦИЕЙ В ПОДЖЕЛУДОЧНУЮ ЖЕЛЕЗУ С ЛОКАЛИЗАЦИЕЙ ОЧАГА В ПРЕДЕЛАХ ЗАДНЕЙ СТЕНКИ ТЕЛА ЛУКОВИЦЫ | 2002 |
|
RU2218874C1 |
| СПОСОБ РАДИКАЛЬНОЙ ДУОДЕНОПЛАСТИКИ ПРИ ЯЗВЕННОЙ БОЛЕЗНИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ С ДВОЙНОЙ ЛОКАЛИЗАЦИЕЙ ЯЗВ НА ПЕРЕДНЕЙ И ЗАДНЕЙ СТЕНКАХ ЛУКОВИЦЫ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ, ОСЛОЖНЕННЫХ ПЕРФОРАЦИЕЙ И КРОВОТЕЧЕНИЕМ | 2002 |
|
RU2218873C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОСЛОЖНЕННЫХ ЯЗВ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 1999 |
|
RU2195882C2 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ КРОВОТОЧАЩЕЙ ПОСТБУЛЬБАРНОЙ ЯЗВЫ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ С ПЕНЕТРАЦИЕЙ В СТЕНКУ ОБЩЕГО ЖЕЛЧНОГО ПРОТОКА | 1997 |
|
RU2157661C2 |
Авторы
Даты
2005-08-27—Публикация
2004-03-05—Подача