Изобретение относится к медицине, а именно к терапии и микробиологии, и может быть использовано для оценки терапии инфекционного заболевания.
Взаимодействие микробиоценозов слизистых открытых полостей макроорганизма носит динамический характер, обеспечивает жизненно необходимый оптимальный уровень реактивности макроорганизма и антиинфекционную его резистентность, а также является объективным критерием состояния здоровья, качества жизни человека и объективным диагностическим и прогностическим тестом течения инфекционного и неинфекционного заболевания. Тем самым достоверно подтверждается роль микроорганизмов в обучении защитных систем макроорганизма в онтогенезе. Постоянный контакт микроорганизмов биотопов слизистых сопровождается активным обменом между ними разноплановой информацией с приобретением ими новых фенотипических свойств на фоне неизмененного генотипа. Подключение иммунных и неиммунных факторов самих слизистых к процессу обмена информацией может инициировать модификацию их патогенности с проявлением у них факторов вирулентности. Результаты такого обучения микроорганизмов необходимо учитывать при эпидемиологических исследованиях, а также при проведении лечебно-профилактических мероприятий.
Имеющее место совершенствование генофонда микроорганизмов (бактерий, вирусов, простейших, риккетсий, хламидий, микоплазм) заставляет практическое здравоохранение обращать все большее внимание на лечение, профилактику ранее известных и вновь выявляемых инфекционных заболеваний, на реабилитацию больных с острыми и хроническими инфекционными болезнями. Патогенный микроорганизм заставляет хозяина адаптироваться к его изменениям, но, с другой стороны, микроб сталкивается с проблемами выживания в адаптивно меняющейся среде хозяина (защитные системы), т.е. происходит ко-эволюция паразита и хозяина. Приспособление микроорганизма, и особенно патогенного, к изменяющимся условиям связано с их генетической вариабельностью. Существует несколько различных механизмов, приводящих к генетической вариабельности, - это накопление точечных мутаций, генетические перестройки и приобретение нового генетического материала посредством горизонтального переноса генов и, в первую очередь, у возбудителей инфекционных заболеваний, затрагивающих факторы патогенности. Факторы патогенности микроорганизмов кодируются геномными островками - островками патогенности. Детерминанты островков патогенности способны распространяться среди одного или родственных видов бактерий путем конъюгации, трансдукции или трансформации. Интеграция, стабилизация и экспрессия генов вирулентности, входящих в островок патогенности, лежат в основе формирования новых свойств, в том числе патогенных, у родственных непатогенных видов бактерий различных таксономических групп. Однако возникновение островков патогенности является длительным процессом. Сначала островки патогенности встраиваются в геном определенного патогенного микроорганизма, далее, если патогенный вариант становится «успешным», эволюционный прессинг идет по пути "homing" (закрепление, фиксация) этого островка в геноме, что в дальнейшем приводит к возникновению нового «патогенного» варианта. А дальнейшая эволюция идет по пути появления изменений и в самих островках патогенности, что способствует приобретению новых дополнительных свойств и дает микробам возможность адаптироваться к изменяющимся условиям существования в организме хозяина.
Большое значение приобрели инфекции, вызываемые условно-патогенными микроорганизмами, госпитальные инфекции, феномен суперинфицирования. Установление и сопоставление фенотипических и генотипических свойств индигенных пробиотических микроорганизмов позволяет индивидуализировать оценку их роли в поддержании гомеостаза каждого обследуемого, а также объективизировать оценку производственных штаммов и эффективности применения пробиотических препаратов с учетом их приживляемости в конкретном организме. В последние два десятилетия исследователями во всем мире отмечается значительное изменение эпидемиологии внутрибольничных (нозокомиальных) и внебольничных инфекционных заболеваний человека. Появляются вновь возникающие (эмерджентные) инфекции, а известные ранее патогены изменяют свои свойства, приобретая новые признаки, увеличивающие их вирулентность и устойчивость к лекарственным средствам.
Восстановление микробиоценозов открытых полостей и устранение их дисбаланса возможно включением в общепринятые алгоритмы лечения заболеваний иммуноглобулиновых и цитокиновых иммунобиологических препаратов. Условно-патогенная микрофлора выступает объективным индикатором инфекционного и неинфекционного процессов приобретения факторов патогенности (чаще антибиотикорезистентности), повышением логарифма высеваемости [1, 2, 3].
Нормальная микрофлора способствует поддержанию необходимого барьерного уровня слизистых оболочек, кожи и образует первую линию защиты от инфекций, а также выполняет ряд других важных функций в организме человека. Изменения в видовом составе микрофлоры не только свидетельствуют о нарушении бактериального равновесия в разных микробиотопах, но и являются показателями функциональных и анатомических повреждений определенных структурно-физиологических мест организма [2]. Микробиоценоз является весьма чувствительным индикатором, реагирующим количественными и качественными изменениями на любые сдвиги внешней и внутренней среды [3]. Известно, что исследование микрофлоры организма - это высокоинформативный и доступный метод оценки состояния здоровья человека, коррелирующий с другими клиническими и лабораторными показателями. Разрабатываются региональные значения норм микрофлоры, которые отличаются от общероссийских, показана зависимость микробиоценоза от возраста.
Установлено, что в процессе развития человека наблюдаются определенные критические периоды, когда на антигенное воздействие иммунная система дает неадекватный или парадоксальный ответ [4]. Было показано, что каждому периоду критического развития иммунной системы детей соответствует определенная микрофлора кишечника. При этом во всех периодах отмечается угнетение индигенной микрофлоры и увеличение условно-патогенной микрофлоры (УПМ) [5].
Чувствительность/устойчивость к антибиотикам в настоящее время рассматриваются как объективные показатели генотипических и фенотипических особенностей конкретного микроорганизма. Антибиотикочувствительность можно рассматривать как фактор патогенности, выявляемый у патогенов при выраженном инфекционном процессе и отсутствующий у этих микроорганизмов при выздоровлении, а также как дополнительный диагностический признак при идентификации некоторых пробиотических штаммов, в том числе при осуществлении контроля за используемыми на производстве культурами. В клинике целесообразно одновременно проводить оценку антибиотикорезистентности как штаммов-возбудителей, так и штаммов - сателлитов - УПМ. Иммуномодуляторы способны влиять на селекцию антибиотикорезистентных культур в процессе лечения [4]. Раскрыты механизмы антибиотикорезистентности как грамотрицательных бактерий, так и грамположительных бактерий. Классическими считаются пять механизмов устойчивости к антибиотикам: модификация мишени, инактивация антибиотика, активное выведение антибиотика из микробной клетки, формирование метаболического «шунта» [5]. Установлен факт дозозависимого влияния в клеточной среде и in vitro цитокинов на выраженность антимикробного действия антибиотиков и антимикробных препаратов [6, 7]. В последнее время выделяют микробную биопленочную антибиотикорезистентность: увеличение в биопленках персистеров с заторможенным метаболизмом, фильтрующая способность матрикса биопленки, наличие слизи в биопленке, присутствие в биопленках популяций бактерий одного вида или полимикробная ассоциация с разными механизмами резистентности, дополняющими друг друга. К факторам, формирующим антибиотикорезистетность биопленочных бактерий, относятся микроокружение и сигналы «кворум сенсинг». Повышенная выживаемость биопленочных микроорганизмов при терапевтических концентрациях антимикробных препаратов может быть также обусловлена снижением скорости их фильтрации через биопленку [8, 9, 10]. Данные об антибиотикорезистентности различных видов бактерий в стационарах разного профиля значительно отличаются, что в большинстве случаев определяется политикой применения антибактериальных препаратов [11, 12, 13, 14]. Так же, как и гены патогенности, гены антибиотикорезистентности способны распространяться в популяции микроорганизмов либо за счет конъюгативных процессов, либо при трансдукции. В настоящее время коагулазонегативные стафилококки, такие как Staphylococcus haemolyticus и S. epidermidis, рассматриваются как внутрибольничный резервуар генетической информации для S. aureus [15, 16]. В качестве резервуара генов антибиотикорезистентности могут выступать также индигенные микроорганизмы, такие как лактобациллы и бифидобактерии [4, 17]. Однако ведущим механизмом появления антибиотикорезистентных микробных клеток в организме человека, находящегося в стационаре, является попадание их извне. Временные рамки обсеменения госпитальной флорой различных биотопов пациентов, поступающих в стационар, варьируют, по данным разных авторов, от 1 до 10 дней пребывания в условиях госпитальной среды [18, 19].
Микробиоценозы слизистых открытых полостей макроорганизма чутко реагируют на разнообразные изменения во внешней среде обитания, а также реагируют и участвуют в развитии инфекционной и неинфекционной патологии. Реакция на внешние и внутренние воздействия проявляется развитием дисбактериоза, появлением в биотопах слизистых микроорганизмов, не свойственных для них в нормальных условиях жизни; приобретением ими за счет возможного взаимовлияния микроорганизмов различных родов и видов новых генотипических (обмен генами - горизонтальный перенос, секвенстипирование) и фенотипических свойств; повышением частоты высеваемости отдельных микроорганизмов (высеваемости в титре ≥5,0-6,0 lg КОЕ/г/мл), повышением патогенетических свойств (повышение вирулентности - приобретение островков патогенности, структурных и биохимических показателей вирулентности, филогенетический анализ). Все это способствует развитию инфекционного процесса, а также утяжеляет течение, провоцирует и обеспечивает возникновение соматических заболеваний. Во всех случаях выраженность генотипических и фенотипических изменений микроорганизмов биотопа слизистых коррелирует с интенсивностью внешних воздействий и с тяжестью клинических проявлений, а при их исчезновении и/или снижении их выраженности генотипические и фенотипические показатели микроорганизмов возвращаются к исходным уровням, в том числе и благодаря взаимовлиянию микроорганизмов в биотопе слизистых, а также воздействию цитокинового и иммуноглобулинового звеньев иммунитета.
Установление генотипических и фенотипических свойств микроорганизмов биотопов слизистых открытых полостей макроорганизма, частоты высеваемости и их патогенетических свойств (вирулентности - приобретение островков патогенности, структурных и биохимических показателей вирулентности) наряду с общепринятыми для конкретного заболевания лабораторно-диагностическими исследованиями ускоряет и повышает информативность лабораторной диагностики. Критерии оценки состояния микробиоценозов как показателя общей реактивности макроорганизма позволяют судить и о состоянии здоровья обследуемого.
Нами поставлена задача разработать достоверный способ оценки эффективности терапии инфекционного заболевания путем оценки микробиоценоза слизистой открытых полостей.
Технический результат, достигаемый при осуществлении изобретения, заключается в повышении объективности оценки, включая ранние стадии инфекционного заболевания путем анализа состояния микробиоценоза слизистой открытых полостей.
Сущность изобретения заключается в следующем.
Для оценки эффективности терапии инфекционного заболевания проводят посев содержимого слизистой открытой полости на индикаторные штаммы условно патогенных микроорганизмов (УПМ). Определяют у выявленных штаммов наличие антибиотикорезистентности.
При высеваемости по меньшей мере одного индикаторного штамма УПМ в титре больше или равном 5 lg КОЕ/г или 5 lg КОЕ/мл содержимого слизистой открытой полости и выявлении у него моно- или полиантибиотикорезистентности проводимую терапию считают неэффективной.
При высеваемости монокультуры индикаторного или индикаторных штаммов УПМ в титре меньше или равном 4 lg КОЕ/г или 4 lg КОЕ/мл содержимого слизистой открытой полости и отсутствии у них моно- или полиантибиотикорезистентности проводимую терапию считают эффективной.
Способ осуществляется следующим образом.
В качестве слизистой открытых полостей может быть выбрана слизистая толстой кишки, влагалища, верхних дыхательных путей. Посев индикаторных штаммов УПМ, а также выявление их антибиотикорезистентности производится в соответствии с принятыми в микробиологии требованиями.
В качестве индикаторных штаммов УПМ выбирают те, которые являются ответственными за развитие дисбактериоза.
Заявляемое изобретение подтверждается на следующих примерах.
Пример 1. Оценка микробиоценоза (выраженности антибиотикорезистентности клебсиел) слизистой толстого кишечника детей, проживающих в условиях техногенного воздействия крупного промышленного города, как диагностического и прогностического критерия дисбиотических нарушений симбионтной микрофлоры
Многие патогенные и условно-патогенные микроорганизмы в процессе эволюции приобретают свойства, направленные не столько на поражение хозяина, сколько на взаимную адаптацию, позволяющую возбудителю длительно персистировать в условиях организма-хозяина. В результате возникают хронические инфекции и бактерионосительство [11, 16].
Частота встречаемости клебсиелл в содержимом толстой кишки обследованных жителей в зависимости от возраста может достигать 60%. При этом на долю К. oxytoca приходится практически 70%, а на К. pneumoniae - до 30%. Наиболее актуальна колонизация клебсиеллами слизистой кишечника детей до 1 года, причем длительность их высеваемости может продолжаться до 2-3 лет.
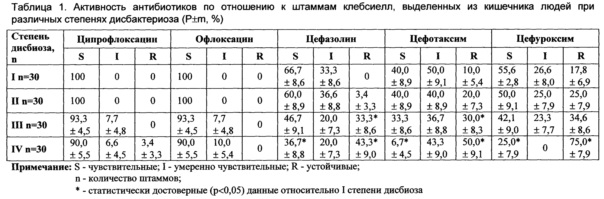
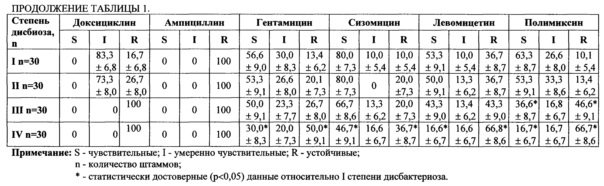
Изучена чувствительность к антибиотикам штаммов клебсиелл, выделенных от 120 пациентов при разных степенях и длительности дисбиотических процессов в кишечнике. Уровень высеваемости Klebsiella spp. при дисбиотических процессах составил ≥106 Lg КОЕ/г (в норме ≤104 Lg КОЕ/г). Установлено, что при I и II степени дисбактериоза полученные антибиотикограммы были практически идентичны. Имеющаяся разница между ними статистически недостоверна (р>0,05) (см. табл. 1). Наибольшей активностью в отношении клебсиелл обладали препараты фторхинолонового ряда - ципрофлоксацин и офлоксацин, ингибирующие при I и II степени дисбактериоза 100% выделенных штаммов клебсиелл. Среди цефалоспоринов, использованных в исследовании, наиболее активным оказался цефазолин, подавляющий 66,7% штаммов клебсиелл при I стадии дисбактериоза и 60% - при II; активность цефуроксима при I степени дисбактериоза составила 55,6%, а при II не превышала 50%, тогда как цефотаксим и при I, и при II степени дисбиоза угнетал рост и размножение только 40% выделенных штаммов клебсиелл (р>0,05). Из аминогликозидов 80% штаммов (при I и II стадии дисбактериоза) подавлялось сизомицином и только 56,6% и 53,3% соответственно гентамицином (р>0,05).
Активность полимиксина М в отношении штаммов клебсиелл, выделенных при I степени дисбиотических нарушений, составила 63,3% и при II - 53,3% (р>0,05). Левомицетин подавлял 53,3% штаммов при I степени и 50,0% - при II (р>0,05). При анализе результатов антибиотикограмм у штаммов клебсиелл, выделенных при III и IV степени дисбиотических нарушений, было отмечено статистически достоверное (р<0,05) увеличение количества устойчивых и снижение чувствительных штаммов к наиболее часто применяемым антибиотикам: цефалоспоринам, аминогликазидам, левомицетину, полимиксину М. Так, чувствительными к цефазолину в IV стадии оказались только 36,7% штаммов клебсиелл, к цефуроксиму их частота снижалась до 25%, а в 75% случаев высевались устойчивые штаммы (р<0,05).
Цефотаксим же ингибировал рост и размножение 6,7% штаммов клебсиелл (р<0,05). Активность гентамицина и сизомицина при IV степени была выявлена только по отношению к 30,0% и 46,7% штаммов клебсиелл (р<0,05). Полимиксин М и левомицетин угнетали рост и размножение только 16,7% штаммов, тогда как количество резистентных штаммов, выделенных при IV степени дисбиоза, достигало 66,8% (р<0,05). Активность ципрофлоксацина и офлоксацина при III и IV степени в сравнении с первой практически не изменялась (р>0,05), что, вероятно, связано с возрастными ограничениями по применению данной группы антимикробных препаратов. К доксициклину и ампициллину при всех степенях дисбиоза выделенные штаммы клебсиелл проявляли 100% устойчивость.
Таким образом, полученные результаты позволяют сделать заключение, что чувствительность клебсиелл к антимикробным препаратам снижается соответственно усугублению степени дисбиотических нарушений. После проведенной общепринятой коррекции дисбиотических проявлений высеваемость составила ≤104 Lg КОЕ/г, а показатели чувствительности к антибиотикам вернулись к показателям I степени дисбиотических проявлений кишечника.
Пример 2. Оценка микробиоценоза (выраженности антибиотикорезистентности и устойчивости к фунгицидным препаратам условно-патогенных микроорганизмов) слизистой влагалища женщин как диагностического и прогностического критерия при уреаплазмозе
Лечение больных I группы (25 пациентов) включало только антибактериальные препараты широкого спектра действия (тиберал, доксициклин, вильпрофен, фторхинолоны), противогрибковые препараты (нистатин, низорал, дифлюкан), витамины С и Е, местное лечение (свечи "Тержинан"). Во II группе (25 больных) в приведенный выше курс лечения был включен препарат "Кипферон, суппозитории". Контрольная группа (группа сравнения) включала 40 клинически здоровых женщин.
Выявлялись 2-4-компонентные ассоциации индикаторных штаммов факультативно- и облигатно-анаэробных микроорганизмов пептострептококков, гарднерелл, пропионибактерий, стрептококков, энтерококков, стафилококков, энтеробактерий, высевавшиеся в титре ≥5,0-6,0 Lg КОЕ/г. При определении антибиотикочувствительности уреаплазм выявлена высокая чувствительность штаммов к доксициклину, миноциклину, тетрациклину, пристиномицину; к джозамицину, эритромицину и офлоксацину штаммы были умеренно устойчивы; к клиндамицину - в основном устойчивы.
Характерной особенностью подавляющего большинства культур грамположительных и грамотрицательных факультативно- и облигатно-анаэробных бактерий, изолированных от больных с уреаплазменной инфекцией, являлось наличие у них полирезистентности к большому числу антимикробных препаратов. Так, если микроорганизмы, устойчивые к 1-3 препаратам, изолированные от клинически здоровых женщин, выявлялись в 56,3% случаев, то количество штаммов, устойчивых к 1-2 антимикробным препаратам, изолированных от больных, было более чем в 2 раза меньше - 21,7% (р<0,05). Напротив, полирезистентные культуры (устойчивые к 5 и более из 14 исследованных препаратов) выявлялись у больных с уреаплазмозом в 44,6% случаев, у клинически здоровых женщин такие культуры обнаруживались только в 12,3% случаев (р<0,05). Наблюдалось увеличение резистентности культур УПМ, выделенных от больных уреаплазмозом к доксициклину и фторхинолонам, что связано с интенсивным использованием этих препаратов при лечении ИППП. При определении чувствительности грибов рода Candida, выделенных от больных и обследованных контрольной группы, к фунгицидным препаратам не выявлено устойчивости штаммов к нистатину и амфотерицину. Выявлена устойчивость одного штамма, выделенного от обследованных контрольной группы, к клотримазолу и флюконазолу. Из 24 штаммов грибов, изолированных от больных уреаплазмозом, 5 (20,8%) штаммов были устойчивы к клотримазолу, флюконазолу и кетоконазолу, 7 (29,2%) - к клотримазолу и флюконазолу и 5 (20,8%) - к клотримазолу. 7 штаммов, выделенных от больных, были чувствительны ко всем 5-ти противогрибковым препаратам.
Таким образом, при ассоциированной уреаплазменной инфекции антибактериальную терапию необходимо подбирать в зависимости от чувствительности не только U. urealyticum, но и сопутствующих микробов-сателлитов. Препаратами выбора являются антибиотики широкого спектра действия: тетрациклины, фторхинолоны.
При повторном исследовании 20 штаммов уреаплазм, 13 изолированных от больных I группы и 7 - от больных II группы после первого курса лечения практически не было выявлено культур, чувствительных к препаратам, широко используемым для лечения внутриклеточных инфекций: джозамицину, клиндамицину, эритромицину. К доксициклину, тетрациклину и офлоксацину выявлена устойчивость 7,7% (1), 15,4% (2) и 38,5% (5) штаммов уреаплазм, выделенных от больных I группы, и 14,3% - по 1 штамму, выделенному от больных II группы после лечения, соответственно. Препаратами выбора являлись миноциклин, доксициклин и пристиномицин - 0-14,3% устойчивых штаммов, выделенных от больных I и II групп после первого курса лечения.
При определении антибиотикочувствительности 109 штаммов микроорганизмов, выделенных от больных после первого курса лечения, к 14 антибактериальным препаратам (ампициллину, цефалексину, цефазолину, доксициклину, гентамицину, эритромицину, азитромицину, клиндамицину, пефлоксацину, ципрофлоксацину, ломефлоксацину, имепенему, метронидазолу и налидиксовой кислоте) выявлено значительное увеличение числа полирезистентных культур, выделенных от больных I группы, по сравнению со II группой. Наблюдалось нарастание резистентности штаммов к клиндамицину, доксициклину, фторхинолонам и макролидам, что связано с использованием этих препаратов при лечении уреаплазменной микстинфекции. Микроорганизмы, устойчивые к 1-3 препаратам, выявлялись от больных до лечения в 21,7% случаев, после лечения их количество не превышало 4,6% (р>0,05 по сравнению с уровнем до лечения) в первой группе больных и 3,7% - во второй (р≤0,05 по сравнению с уровнем до лечения). Частота встречаемости полирезистентных штаммов бактерий после первого курса лечения была достоверно выше почти в 2 раза у больных I группы. Так, культуры, устойчивые к 5 и более из 14 исследованных препаратов, выявлялись у больных с уреаплазмозом до лечения в 44,6% случаев, после лечения у больных I группы - в 40,4% случаев (р>0,05 по сравнению с уровнем до лечения), у больных II группы - в 22,0% случаев (р≤0,01 по сравнению с уровнем до лечения); различия между I и II группами после лечения достоверны (р≤0,05). Высеваемость штаммов микроорганизмов составила в 75% случаев <4 Lg КОЕ/г.
Анализ частоты встречаемости антибиотикоустойчивых штаммов уреаплазм и других УПМ у больных I и II групп показал, что применение препарата "Кипферон-суппозитории" значительно снижало селекцию антибиотикорезистентных культур в процессе лечения у больных II группы, что, вероятно, связано как с более эффективной элиминацией возбудителей, так и с возможной блокировкой экспрессии генов антибиотикорезистености у штаммов микроорганизмов при сочетанном применении антибиотиков и иммуномодулятора. Сравнительный анализ внутригрупповой чувствительности грибов рода Candida к противогрибковым препаратам выявил достоверно более высокую встречаемость устойчивости штаммов у больных I группы после лечения по сравнению со второй (р≤0,05). Полученные результаты согласуются с данными по частоте обнаружения антибиотикорезистентных уреаплазм и УПМ до и после лечения у больных I и II групп. Высеваемость штаммов микроорганизмов составила в 100% случаев <4 Lg КОЕ/г.
Таким образом, предложенная методология оценки выраженности нарушений микробиоценоза Вл по регистрации частоты встречаемости антибиотикорезистентности у монокультур или у ассоциации индикаторных штаммов УПМ, а также наличие или отсутствие полиантибиотикорезистентности, а также ее сочетания с устойчивостью к другим антибактериальным препаратам в динамике патологического процесса позволяет судить о тяжести течения инфекционного процесса, адекватности проводимой терапии и прогнозировать его исход.
Пример 3. Оценка выраженности антибиотикорезистентности производственных и вновь выделенных пробиотических штаммов как диагностический и прогностический критерий их фенотипической характеристики
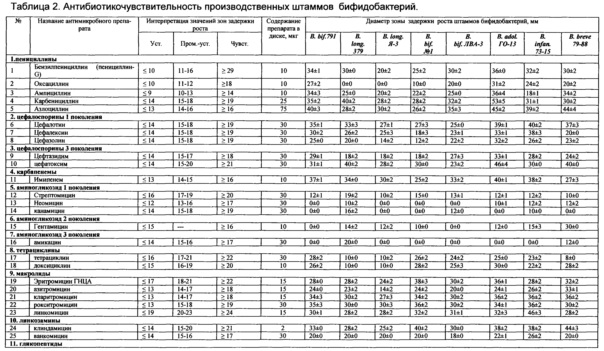
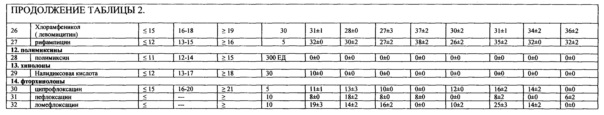
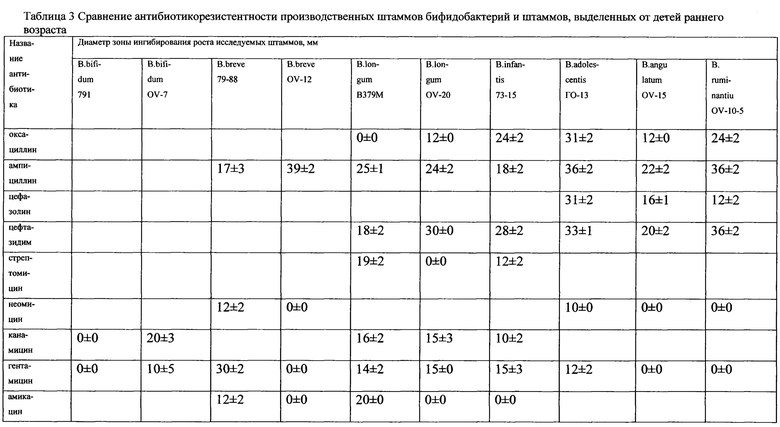
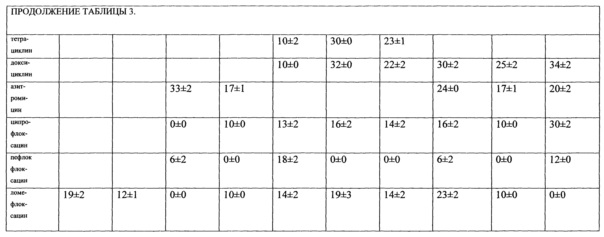
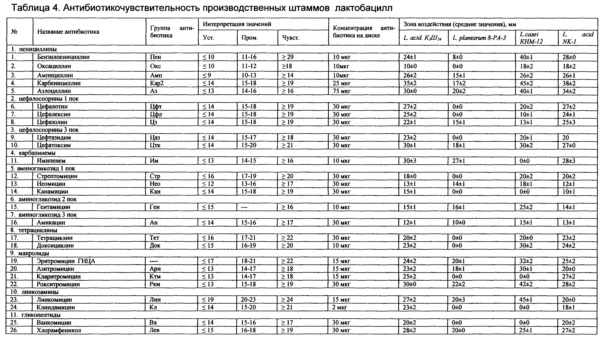
Изучена чувствительность (табл. 2, 3.) 8 производственно-перспективных штаммов Bifidobacterium (относящихся к видам В. longum, В. bifidum, В. adolescentis, В. infantis, В. breve и 4 штаммов Lactobacillus (L. acidophilus, L. casei, L. plantarum) к 32 антибиотикам, относящимся к 14 группам антимикробных веществ: пенициллинам, цефалоспоринам первого и третьего поколения, карбапинемам, аминогликозидам первого, второго и третьего поколения, тетрациклинам, макролидам, линкозаминам, гликопептидам, полимиксинам, хинололам и фторхинолонам. Был применен модифицированный для анаэробов дискодиффузный метод на основе МУК 4.2.1890-04 («Методические рекомендации по определению чувствительности микроорганизмов к антибактериальным препаратам») и рекомендаций Национального Комитета клинических лабораторных стандартов (NCCL, 2002 г., США). Использовали диски с антибиотиками производства ФГУН НИИЭМ им. Пастера (Россия, Санкт-Петербург). Бактериальную культуру готовили общепринятым методом из лиофилизированного материала. Предварительный учет зон задержки роста культур проводился через 24 ч выращивания в термостате при 37,0±1°C, окончательный - через 48 ч.
Выявлена высокая чувствительность производственных штаммов бифидобактерий к целому ряду антибиотиков, относящихся к группам: пенициллинов, макролидов, линкозаминов, гликопептидов, цефалоспоринов и карбопинемов, но наряду с этим они устойчивы к аминогликозидам первого, второго и третьего поколения, полимиксинам, хинолонам и фторхинололам. Можно предположить, что отношение к антибактериальным препаратам является общим признаком для всех представителей рода Bifidobacterium. Различия проявляются только в степени чувствительности к отдельным группам антибиотиков. На этом фоне существуют отдельные исключения. Так, штаммы В. bifidum 1, В. longum 379 и В. longum Я-3 на фоне остальных изученных культур проявили устойчивость к оксациллину; В. bifidum 1 и В. longum Я-3 - к цефазолину. Наиболее широким спектром антибиотикорезистентности обладают штаммы вида В. longum.
Лактобациллы (Табл. 4.) по сравнению с бифидобактериями имели большую устойчивость к цефалоспоринам, аминогликозидам, линкозаминам и гликопептидам. Lactobacillus plantarum 8-РА-3 и Lactobacillus acidophilus К3ш24 устойчивы к пенициллинам. Lactobacillus plantarum 8-РА-3 обладает наиболее широким спектром антибиотикорезистентности.
Изучение антибиотикорезистентности также предварял этап отработки методики и обоснованного выбора панели антибиотиков. Применение двух методических подходов позволило испытать 36 антимикробных препаратов, определить для них пределы чувствительности бифидобактерий. В ходе экспериментов был выбран метод нанесения инокулята на чашку, отработан трафарет нанесения дисков с антибиотиками. Проведенное исследование показало, что производственные и вновь выделенные штаммы всегда устойчивы к противогрибковым препаратам; полимиксину, хинолонам и фторхинолонам и всегда чувствительны к 14 антимикробным веществам: пенициллинам (ампициллину, карбенициллину, азлоциллину); цефалоспоринам 1 поколения (цефалотину); макролидам (эритромицину, кларитромицину, рокситромицину); линкозаминам (линкомицину и клиндамицину); гликопептиду (ванкомицину); хлорамфениколу и ансамицину (рифампицину). Панель антибиотиков была сокращена до 11 значимых в дифференциации штаммов бифидобактерий: пенициллины - бензилпенициллин, оксациллин; цефалоспорины 1 поколения - цефалексин, цефазолин; цефалоспорины 3 поколения - цефтазидим; аминогликозиды 1 поколения - стрептомицин, канамицин; аминогликозид 2 поколения - гентамицин; тетрациклины - тетрациклин, доксициклин; макролиды - азитромицин.
Таким образом, антибиотикочувствительность можно рассматривать как дополнительный диагностический признак при идентификации некоторых про-биотических штаммов, в том числе при осуществлении контроля за используемыми на производстве культурами. Данные имеют и большое клиническое значение. Высокая чувствительность нормальной микрофлоры ЖКТ к антибактериальным средствам подтверждает высокий риск развития дисбиотических состояний на фоне антибиотикотерапии и их клинических проявлений в виде расстройств пищеварения, что требует обязательной коррекции. Общепринятым подходом к восстановлению микробиоценоза является назначение пероральных пробиотиков после окончания курса специального лечения антибиотиками.
Пример 4. Оценка микробиоценоза (выраженности антибиотикорезистентности условно-патогенных микроорганизмов) слизистой верхних дыхательных путей как диагностического и прогностического критерия при бронхиальной астме.
Антибиотикорезистентность УПМ, колонизирующих слизистую задней стенки глотки больных бронхиальной астмой и здоровых детей. Характерной особенностью подавляющего большинства культур грамположительных и грамотрицательных аэробных и факультативно-анаэробных бактерий, изолированных нами из ЗСГ детей с бронхиальной астмой, являлось наличие у них полирезистентности к большому числу антимикробных препаратов, а также высеваемость индикаторных штаммов стрептококков с внутриродовой ассоциацией из 3-4 видов составляла в среднем 6,8±0,24 lg КОЕ/мл. Микроорганизмы, устойчивые к 1-3 антибиотикам, изолированные от здоровых детей, выявлялись в 54,5% случаев, а количество штаммов, чувствительных к 1-3 антимикробным препаратам, изолированных от больных детей, было значительно меньше - 20,7%. Напротив, полирезистентные культуры (к 6-7 и более из 20 исследованных антибиотиков) выявлялись нами у детей с бронхиальной астмой в 42,8% случаев, у здоровых детей такие культуры обнаруживались только в 14,3% случаев. Таким образом, даже при отсутствии явных признаков бактериальной инфекции у больных бронхиальной астмой выделялись культуры микроорганизмов, характеризующиеся полиантибиотикорезистентностью (табл. 5).
Обнаружение полирезистентных культур у больных с бронхиальной астмой имеет важное клиническое значение, поскольку требует от клинициста обязательного учета антибиотикограммы при выборе соответствующего антибиотика для элиминации подобных микрооганизмов из дыхательных путей.
Кроме того, можно предположить, что в процессе химиотерапии больных бронхиальной астмой в результате переноса генов антибиотикорезистентности штаммы микроорганизмов, колонизирующие ротоглотку больных, могут приобретать перечисленные выше факторы агрессии и защиты, а также повышенную адгезивную активность.
После проведенной общепринятой терапии бронхиальной астмы высеваемость индикаторного штамма составила ≤104 Lg КОЕ/г в монокультуре (показатели высеваемости других штаммов биотопа находились в пределах физиологической нормы), а показатели чувствительности к антибиотикам вернулись к исходным уровням.
Таким образом, предложенная методология оценки выраженности нарушений микробиоценоза слизистой ротоглотки по регистрации частоты встречаемости антибиотикорезистентности у монокультур или у ассоциации индикаторных штаммов УПМ, а также наличие или отсутствие полиантибиотикорезистентности, а также ее сочетания с устойчивостью к другим антибактериальным препаратам в динамике патологического процесса позволяет судить о тяжести течения инфекционного процесса, адекватности проводимой терапии и прогнозировать его исход.
Литература
1. Интерфероновый статус, препараты интерферона в лечении и профилактике инфекционных заболеваний и реабилитация больных. С.С. Афанасьев, Г.Г. Онищенко, В.А. Алешкин и др. (ред.). Москва: Триада-Х; 2005, 767 с.
2. Hawkey P.M., Jones A.M. The changing epidemiology of resistance. Antimicrob. Chemother. 2009; 64. Suppl. 1:i3-10. doi: 10.1093/jac/dkp256.
3. Алешкин A.B., Караулов A.B., Светоч Э.А. и др. Бактериофаги - пробиотические средства регуляции микробиоценозов и деконтаминации микроорганизмами продуктов питания, животных и растений. Иммунопатология, Аллергология, Инфектология. 2013; (3): 80-89.
4. Иммунобиологические препараты, перспективы применения в инфектологии. Г.Г. Онищенко, В.А. Алешкин, С.С. Афанасьев, В.В. Поспелова (ред.). Москва, ГОУ ВУНМЦ МЗ РФ; 2002, 608 с.
5. Практическое руководство по антиинфекционной химиотерапии. / Под ред. Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова. Смоленск: Мак-мах; 2007, 463 с.
6. Афанасьев С.С, Алешкин В.А., Воробьев А.А. и др. Влияние препаратов цитокинов на устойчивость бактерий к антибиотикам in vitro. Журн. микробиол. 2005; (3): 95-97.
7. Серебрянский Ю.Е., Афанасьев С.С., Алешкин В.А. и др. Проблемы цитокинотерапии инфекционных заболеваний. Москва; 2000, 106 с.
8. Гостев В.В., Сидоренко С.В. Бактериальные биопленки и инфекции. Журн. инфектологии. 2010; 2(3): 4-15.
9. Brackman G., Cos P., Maes L. et al. Quorum sensing inhibitors increase the susceptibility of bacterial biofllms to antibiotics in vitro and in vivo. Antimicrob. Agents Chemotherap. 2011; 55(6): 2655-2660. doi: 10.1128/AAC.00045-11.
10. Чеботарь И.В. Биопленки Staphylococcus aureus: структурно-функциональные характеристики и взаимоотношения с нейтрофилами: Автореф. дисс… докт. мед. наук. Москва; 2013, 42 с.
11. Белобородов В.Б. Проблема антибактериальной терапии инфекций в отделениях реанимации и интенсивной терапии с позиций доказательной медицины. Consilium medicum. 2002; 4(10): 31-38.
12. Белобородова Н.В., Кузнецова С.Т., Попов Д.А. и др. Клинический опыт лечения тяжелых госпитальных инфекций с применением ингибиторозащищенного цефалоспорина третьего поколения цефоперазона/сульбактама. Антибиотики и химиотерапия. 2005; (4): 33-39.
13. Martinez J.A., Nicolas J.M., Marco F. et al. Comparison of antimicrobial cycling and mixing strategies in two medical intensive care units. Crit. Care Med. 2006; 34(2): 329-336. doi: 10.1097/01.CCM.0000195010.63855.45.
14. Smith D., Dushoff J., Perencevich E.N. Persistent colonization and the spread of antibiotic resistance in nosocomial pathogens - resistance is regional problem. J. Population Biology. 2004; 101(10): 3709-3714. doi: 10.1073/pnas.0400456101.
15. Дмитриенко O.A., Шагинян И.А., Прохоров В.Я. и др. Молекулярно-генетическое типирование метициллинрезистентных штаммов Staphylococcus aureus, выделенных в стационарах различных регионов России и Беларуси. Журн. микробиол. 2005; (4): 46-52.
16. Сидоренко С.В., Резван С.П., Еремина Л.В. и др. Этиология тяжелых госпитальных инфекций в отделениях реанимации и антибиотикорезистентность среди их возбудителей. Антибиотики и химиотерапия. 2005; 2-3: 33-41.
17. Temmreman R. Identification and antibiotic susceptibility of bacterial isolates from probiotic products. Int. J. Food Microbiol. 2003; 81(1): 1-10. doi:10.1016/S0168-1605(02)00162-9.
18. Внутрибольничные инфекции: Пер. с англ. / Под ред. Р.П. Венцела. Москва: Медицина; 1990, 656 с.
19. Брусина Е.Б., Рычагов И.П. Эпидемиология внутрибольничных гнойно-септических инфекций в хирургии. Новосибирск: Наука; 2006, 171 с.


| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ОЦЕНКИ СОСТОЯНИЯ ЗДОРОВЬЯ ЧЕЛОВЕКА ПРИ ПРОГНОЗИРОВАНИИ ТЕЧЕНИЯ ИНФЕКЦИОННОГО ЗАБОЛЕВАНИЯ | 2014 |
|
RU2595863C2 |
| СПОСОБ ОЦЕНКИ СОСТОЯНИЯ ЗДОРОВЬЯ ЖЕНЩИН ПРИ ПРОГНОЗИРОВАНИИ ФИЗИОЛОГИЧЕСКОГО И ОСЛОЖНЕННОГО ТЕЧЕНИЯ БЕРЕМЕННОСТИ НА РАННИХ СРОКАХ ГЕСТАЦИИ | 2014 |
|
RU2578028C1 |
| СПОСОБ ОЦЕНКИ СОСТОЯНИЯ МУКОЗАЛЬНОГО ИММУНИТЕТА СЛИЗИСТЫХ ОТКРЫТЫХ ПОЛОСТЕЙ РАЗЛИЧНОЙ ЛОКАЛИЗАЦИИ ПРИ ПРОГНОЗИРОВАНИИ ТЕЧЕНИЯ ИНФЕКЦИОННО-ВОСПАЛИТЕЛЬНЫХ ПРОЦЕССОВ И СПОСОБ КОРРЕКЦИИ ИНФЕКЦИОННО-ВОСПАЛИТЕЛЬНЫХ ПРОЦЕССОВ | 2014 |
|
RU2556958C1 |
| МЕТАБИОТИЧЕСКАЯ КОМПОЗИЦИЯ ДЛЯ ОБЕСПЕЧЕНИЯ КОЛОНИЗАЦИОННОЙ РЕЗИСТЕНТНОСТИ МИКРОБИОЦЕНОЗА КИШЕЧНИКА ЧЕЛОВЕКА | 2015 |
|
RU2589818C1 |
| СПОСОБ ОЦЕНКИ СОСТОЯНИЯ КОЛОНИЗАЦИОННОЙ РЕЗИСТЕНТНОСТИ МИКРОБИОЦЕНОЗА БИОТОПА ОРГАНИЗМА ЧЕЛОВЕКА (ВАРИАНТЫ) | 2008 |
|
RU2381504C1 |
| СИНБИОТИЧЕСКАЯ КОМПОЗИЦИЯ ДЛЯ КОРРЕКЦИИ ДИСБИОТИЧЕСКИХ НАРУШЕНИЙ МИКРОБИОЦЕНОЗА ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА | 2015 |
|
RU2592988C1 |
| ШТАММ Lactobacillus fermentum Z, ИСПОЛЬЗУЕМЫЙ ДЛЯ ПРОИЗВОДСТВА ПРОБИОТИЧЕСКИХ МОЛОЧНОКИСЛЫХ ПРОДУКТОВ | 2008 |
|
RU2412239C2 |
| СПОСОБ ОПРЕДЕЛЕНИЯ НЕОБХОДИМОСТИ ПРОВЕДЕНИЯ ЛАЗЕРНОЙ ДЕЭПИТЕЛИЗАЦИИ ПАРОДОНТАЛЬНОГО КАРМАНА ПРИ ЛЕЧЕНИИ ХРОНИЧЕСКОГО ГЕНЕРАЛИЗОВАННОГО ПАРОДОНТИТА | 2013 |
|
RU2569764C2 |
| СПОСОБ ОЦЕНКИ МИКРОБИОЦЕНОЗА ПОЛОСТИ МАТКИ У ЖЕНЩИН С ПОЛИПАМИ ЭНДОМЕТРИЯ В ПОСТМЕНОПАУЗАЛЬНОМ ПЕРИОДЕ | 2010 |
|
RU2430365C1 |
| СПОСОБ ПРЕДОТВРАЩЕНИЯ РАЗВИТИЯ КИШЕЧНОЙ ИНФЕКЦИИ БАКТЕРИАЛЬНОЙ ПРИРОДЫ | 2012 |
|
RU2526806C2 |
Изобретение относится к медицине, а именно к терапии и микробиологии, и касается оценки эффективности терапии инфекционного заболевания. Для этого проводят посев содержимого слизистой открытой полости на индикаторные штаммы условно патогенных микроорганизмов (УПМ). Определяют у выявленных штаммов наличие антибиотикорезистентности. При высеваемости по меньшей мере одного индикаторного штамма УПМ в титре больше или равном 5 lg КОЕ/г или 5 lg КОЕ/мл содержимого слизистой открытой полости и выявлении у него моно- или полиантибиотикорезистентности проводимую терапию считают неэффективной. При высеваемости монокультуры индикаторного или индикаторных штаммов УПМ в титре меньше или равном 4 lg КОЕ/г или 4 lg КОЕ/мл содержимого открытой полости и отсутствии у них моно- или полиантибиотикорезистентности проводимую терапию считают эффективной. Способ обеспечивает объективную оценку эффективности проводимой терапии на ранних стадиях инфекционного заболевания. 5 табл., 4 пр.
Способ оценки эффективности терапии инфекционного заболевания, отличающийся тем, что проводят посев содержимого слизистой открытой полости на индикаторные штаммы условно-патогенных микроорганизмов (УПМ) и определяют у выявленных штаммов наличие антибиотикорезистентности, и при высеваемости по меньшей мере одного индикаторного штамма УПМ в титре больше или равном 5 lg КОЕ/г или 5 lg КОЕ/мл содержимого слизистой открытой полости и выявлении у него моно- или полиантибиотикорезистентности проводимую терапию считают неэффективной; а при высеваемости монокультуры индикаторного или индикаторных штаммов УПМ в титре меньше или равном 4 lg КОЕ/г или 4 lg КОЕ/мл содержимого слизистой открытой полости и отсутствии у них моно- или полиантибиотикорезистентности проводимую терапию считают эффективной.
| Способ оценки эффективности лечения инфекционных и соматических заболеваний | 1990 |
|
SU1814070A1 |
| САМОПИШУЩИЙ ТЕОДОЛИТ | 1924 |
|
SU3104A1 |
| АФАНАСЬЕВ С.С | |||
| и др | |||
| "Микробиоценозы открытых полостей и мукозальный иммунитет" | |||
| Эффективная фармакология | |||
| Многоступенчатая активно-реактивная турбина | 1924 |
|
SU2013A1 |
| CAMARGO JF et al | |||
| Приспособление для точного наложения листов бумаги при снятии оттисков | 1922 |
|
SU6A1 |
| Устройство для закрепления лыж на раме мотоциклов и велосипедов взамен переднего колеса | 1924 |
|
SU2015A1 |
Авторы
Даты
2017-04-04—Публикация
2015-12-18—Подача