Перекрестные ссылки на родственные заявки
По данной заявке испрашивается приоритет в соответствии с 35 U.S.С. §119 по предварительной заявке No.61/492,609, поданной 2 июня 2011, и No.61/601,745, поданной 22 февраля 2012, полное содержание которых включено в настоящее описание посредством ссылки.
Перечень последовательностей
Заявка, рассматриваемая в данный момент, включает Перечень последовательностей, который был представлен в формате ASCII посредством EFS-Web и включены посредством ссылки в полном объеме. Указанная копия ASCII, созданная 30 мая 2012, названа 00280606-txt и по размеру 7,292 байт.
Область техники
Технология, описанная в настоящей заявке, относится к способам и применению систем для живых органов, тканей и клеток ex vivo.
Уровень техники
Одним из ограничений технологии тканевой инженерии и стратегий роста ткани in vitro была проблема повторения естественных структур тканей и органов. Для того чтобы расти одинаково однородной тканью, должен быть достигнут совершенный баланс сложного состава из факторов роста, сигнальных молекул, питательных веществ, каркасов внеклеточного матрикса и механической силы, которые изменяются со временем, или клетки не смогут корректно формироваться в структуры ткани и органа. В ином случае, извлечение существующей структуры ткани или органа у субъекта с целью исследования или размножения ткани ех vivo может нарушить целостность ткани и восстановить правильное прохождение питательных веществ в ткань в культуре или в процессе транспортировки для трансплантации оказалось затруднительно.
Например, гемопоэтические стволовые клетки, применяемые в качестве источника терапевтического материала для трансплантации или для изготовления заменителей дифференциальных кровяных клеток (например, эритроцитов, тромбоцитов или лейкоцитов), не поддаются культивированию in vitro. Некоторые исследователи пытались культивировать и развивать гемопоэтические стволовые клетки (ГСК) in vitro, но длительное приживление и проведение восстановления кроветворения из культивированных ГСК было крайне неэффективно (Csaszar, E. et al. Cell Stem Cell 10, 218-229 (2012); Boitano, A.E. et al. Science 329, 1345-348 (2010); Cook, M.M. et al. Tissue Eng, 18, 319-328 (2012)). Мультипотентные ГСК трудно поддерживать in vitro, потому что они в большинстве случаев дифференцируют при извлечении из ниши сложного костного мозга, которая содержит многочисленные химические, структурные, механические и пространственные сигналы, которые необходимы для поддержания особенности их стволовых клеток (Takagi, M. J. Biosci. Bioeng. 99, 189-196 (2005); Nichols, J.E. et al. Biomaterials 30, 1071-1079 (2009); Maggio, N.D. et al. Biomaterials 32, 321-329 (2011)).
Таким образом, существует необходимость в экспериментальных средствах и способах, которые способствуют сборке многоклеточных и многотканевых органо-подобных структур, которые обладают ключевой структурной организацией и физиологической функцией смоделированных тканей и органов и, которые смогут выжить и сохранить функционирование ex vivo.
Сущность изобретения
Технология, описанная в настоящей заявке, направлена на способы и устройства, которые могут быть использованы для стимуляции функциональных структур клетки, ткани и органа для формирования и/или развития в имплантируемом устройстве путем его имплантации в тело живого животного in vivo и позволяет клеткам и тканям наполнять имплантируемое устройство и обеспечивая нормальное микроокружение структуры и поверхностей раздела ткань-ткань и/или органоподобных структур и функций. Затем устройство целиком, включая содержащиеся клетки и ткани, может быть хирургическим путем извлечено. В некоторых вариантах осуществления изобретения, клетки, ткани и/или органоиды, которые сформированы и/или развиты в имплантируемом устройстве в то время, когда они были имплантированы или впоследствии и, необязательно, имплантируемое устройство может быть трансплантировано другому животному. В некоторых вариантах осуществления изобретения клетки, ткани и/или органоиды, сформированные и/или развитые в имплантируемом устройстве в то время как они были имплантированы или впоследствии могут поддерживаться как жизнеспособные in vitro с помощью перфузии клеток, тканей и/или органоидов средой и/или газами, необходимыми для выживания клеток в имплантируемом устройстве или после извлечения из имплантируемого устройства, и помещали в микрофлюидное устройство. Сложный имитирующий орган может поддерживаться жизнеспособным in vitro посредством, например, непрерывной перфузии через микрофлюидные каналы и использоваться для изучения весьма сложных функций клеток и тканей в их обычном трехмерном окружении с уровнем сложности, невозможным с использованием любой существующей модельной системы in vitro. Он также может быть использован как производственная стратегия для получения трансплантируемых терапевтических микро-органов или как производственное устройство для производства клеток или продуктов клеток.
В соответствии с одним аспектом технологии, описанной в настоящей заявке, имплантируемое устройство, имеющее, по меньшей мере, одну камеру роста клеток, может быть имплантировано in vivo в животное. В некоторых вариантах осуществления изобретения имплантируемое устройство содержит соединения, индуцирующие рост желаемого типа или типов ткани в камере, которая имеет одно или более соответствующих отверстий в камере роста клеток (например, порты) в пространство окружающей ткани. В качестве примера, для того, чтобы индуцировать рост кости, имплантируемое устройство может содержать материалы, индуцирующие кость, например, деминерализованный костный порошок и/или костные морфогенетические белки (BMP). В результате заживления ран, соединительные ткани содержащие микрокапилляры и мезинхимальные стволовые клетки, могут расти в камере роста клеток имплантируемого устройства и при наличие материала, индуцирующего кости, могут формироваться кость с пространством, которое заполняется циркулирующими гемопоэтическими клетками-предшественниками для формирования полноценного клеточного мозга. В некоторых вариантах осуществления изобретения имплантируемое устройство может быть имплантировано подкожно. В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано под почечную капсулу. В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано внутрибрюшинно. В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано внутримышечно. В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано подкожно с, по меньшей мере, камерой роста клеток с одним отверстием (например, порт, позволяющий проникновение и/или выход клеток), обращенной к поверхности мышцы.
В некоторых вариантах осуществления изобретения, после того, как процесс прорастания ткани завершится место операции можно снова открыть, имплантируемое устройство с новообразованной и/или развитой ткани, подобной органным композитам, может быть отсечена от поверхности окружающих тканей. В некоторых вариантах осуществления клетки, ткани и/или органоиды, и необязательно, имплантируемое устройство может быть трансплантированы во второе животное. В некоторых вариантах осуществления клетки, ткани и/или сформированные и/или развитые органоиды могут быть извлечены из имплантируемого устройства и помещены в микрофлюидное устройство для перфузии новообразованных и/или развитых тканей и структур со средой, кислородом, питательными веществами и поддерживающими факторами, необходимыми для поддержания их жизнеспособности и функционирования in vitro. В некоторых вариантах осуществления клетки, ткани и/или органоиды и имплантируемое устройство могут быть извлечены и соединены с микрофлюидным устройством и/или системой для перфузии новообразованных и/или развитых тканей и структур со средой, кислородом, питательными веществами и поддерживающими факторами, необходимыми для поддержания их жизнеспособности и функционирования in vitro.
В соответствии с одним из аспектов технологии, описанной в настоящей заявке, имплантируемое устройство представляет собой микрофлюидное устройство. В некоторых вариантах осуществления изобретения микрофлюидное устройство, имеющее, по меньшей мере, одну камеру роста клеток и, по меньшей мере, один примыкающий канал миграции флюида, может быть имплантировано in vivo в животное, в котором имплантируемое устройство содержит соединения, индуцирующие рост желаемого типа или типов ткани в камере, которая имеет одно или несколько соответствующих отверстий в камере роста клеток (например, порты, позволяющие клеткам проникать и/или выходить из устройства) в пространство окружающей ткани. Камера роста клеток представляет собой часть микрофлюидного устройства, в котором клетки, ткани и/или органоиды формируются и/или развиваются. Канал миграции флюида представляет собой часть микрофлюидного устройства, посредством которого жидкость входит, проходит через и/или выходит из микрофлюидного чипа. В некоторых вариантах осуществления изобретения камера роста клеток является частью одного или нескольких каналов миграции флюида (например, канал миграции флюида может содержать камеру роста клеток). В некоторых вариантах осуществления изобретения камера роста клеток соединена с одним или несколькими каналами миграции флюида, но каналы миграции флюида не содержат камеру роста клеток. Канал миграции флюидов может быть закрыт в ходе имплантации с помощью закрытия его торцовых портов или заполнения его твердым удаляемым материалом, таким как твердый стержень или пробка. В качестве примера, для того, чтобы вызвать рост кости, имплантируемое устройство может содержать материалы, индуцирующие кость, например, деминерализованный костный порошок и/или костные морфогенетические белки (BMP). В результате заживления ран, соединительные ткани, содержащие микрокапилляры и мезинхимальные клетки могут расти в камере роста клеток имплантируемого устройства и, при наличии материала, индуцирующего кость, могут формировать и/или развивать кость с пространствами, которые заполняются циркулирующими гемопоэтическими клетками-предшественниками для формирования полноценного клеточного мозга. В некоторых вариантах осуществления микрофлюидное устройство может быть имплантировано подкожно. В некоторых вариантах осуществления микрофлюидное устройство может быть имплантировано под почечную капсулу. В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано внутрибрюшинно. В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано внутримышечно. В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано подкожно с, по меньшей мере, камерой роста клеток с одним отверстием, обращенного к поверхности мышцы.
В некоторых вариантах осуществления, как только процесс прорастания ткани завершится место операции можно снова открыть, и канал миграции флюида может быть открыт путем извлечения стержня или пробки и может затем быть соединен с резервуаром для жидкости так, чтобы культуральная среда, содержащая питательные вещества и газы, необходимые для выживания клеток, может закачиваться через канал миграции флюида и проходить сквозь поры разделительного компонента (например, мембрану или микрокапилляры) в камеру роста клеток, содержащую сформированную ткань. Целиком микрофлюидное устройство может затем быть вырезано без окружающей ткани и со средой, протекающей в микрофлюидном устройстве, может быть извлечено из животного и пассировано в инкубатор для тканевых культур и поддерживаться в культуре с, например, непрерывным потоком флюида через второй канал и дополнительный поток может быть добавлен к первому каналу, также, при желании, соединен с его входом и выходом портов.
Клетки, ткань и/или структуры органов, содержащиеся в имплантируемом устройстве, могут формироваться и/или развиваться правильной структуры и организации ткани и, следовательно, создавать сложное трехмерное микроокружение, которое более точно имитирует условия in vivo, чем другие технологии для культивирования клеток in vitro. В некоторых вариантах осуществления изобретения ткань, содержащаяся в имплантируемом устройстве, может затем применяться для исследования неповрежденной функции ткани in vitro как в контролируемой среде. В некоторых вариантах осуществления ткань, содержащаяся в имплантируемом устройстве, может затем применяться для проведения скрининга соединений для взаимодействия с этой тканью, включающее токсичность или изменение развития, функции, структуры, роста, выживаемости и/или дифференциации.
В некоторых вариантах осуществления изобретения ткань и/или клетки, содержащиеся в имплантируемом устройстве, могут затем применяться для получения клеток или факторов клеточного происхождения. В некоторых вариантах осуществления клетки или факторы клеточного происхождения, полученные таким образом, могут быть введены в субъект. В некоторых вариантах осуществления изобретения ткань, содержащаяся в имплантируемом устройстве, включает костный мозг. В некоторых вариантах осуществления гемопоэтические клетки или факторы костномозгового происхождения могут быть введены в субъект. В некоторых вариантах осуществления изобретения субъект может иметь злокачественную опухоль, гемопоэтическое заболевание или иммунодефицит. В некоторых вариантах осуществления субъект может подвергаться химиотерапии или радиотерапии.
В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано в животное, имеющее человеческие или гуманизированные клетки, тем самым обеспечивая человеческую или гуманизированную ткань и/или клетки в имплантируемом устройстве. В некоторых вариантах осуществления человеческие клетки в животном могут быть получены из злокачественной опухоли или человека, имеющего заболевание, которое влияет на тип клеток, растущих в имплантируемом устройстве.
В некоторых вариантах осуществления имплантируемое устройство может быть имплантировано в животное, имеющее человеческий или гуманизированный костный мозг и/или гемопоэтические клетки, тем самым обеспечивая человеческую или гуманизированную костномозговую ткань и/или гемопоэтические клетки в имплантируемом устройстве. В некоторых вариантах осуществления человеческие клетки в животном могут быть получены из костного мозга здорового испытуемого человека или человека со злокачественной опухолью или другим заболеванием, которое влияет на гемопоэтические клетки.
В некоторых вариантах осуществления ткань и/или клетки, содержащиеся в имплантируемом устройстве, или ткань и/или клетки, извлеченные из имплантируемого устройства, могут быть трансплантированы во второй субъект. В некоторых вариантах осуществления, костномозговая ткань и/или гемопоэтические клетки, содержащиеся в имплантируемом устройстве или костномозговая ткань и/или гемопоэтические клетки, извлеченные из имплантируемого устройства, могут быть трансплантированы во второй субъект. В некоторых вариантах осуществления изобретения, субъект имеет злокачественную опухоль, гемопоэтическое заболевание, радиационную токсичность или иммунодефицит. В некоторых вариантах осуществления субъект может подвергаться химиотерапии и/или радиотерапии.
В некоторых вариантах воплощения изобретения более чем одно имплантируемое устройство, содержащее ткань и/или клетки, или более чем одну ткань можно имплантировать во второй субъект. В качестве неограничивающего примера, человеческий костный мозг в имплантируемом устройстве может быть имплантирован в мышь, а злокачественные клетки человека могут быть имплантированы либо в виде биопсии, либо содержаться во втором имплантируемом устройстве на втором участке той же мыши. Данная модель может применяться для исследования иммунного ответа человека на злокачественную опухоль. Еще одним неограничивающим примером является имплантация костного мозга человека в чип, а второй имплантат ткани человека, такой как кожа, на втором участке у субъекта в целях исследования аутоиммунного заболевания.
В некоторых вариантах воплощения изобретения первый субъект, в которого имплантируемое устройство имплантировано, может быть субъектом, не относящимся к человеку, имеющим человеческие или гуманизированные клетки. В некоторых вариантах воплощения первым субъектом и вторым субъектом может быть один и тот же субъект и способ, включающий дополнительный этап поддержания имплантируемого устройства, содержащего ткань и/или клетки in vitro между извлечением из участка имплантации и трансплантации обратно в субъект. В некоторых вариантах осуществления изобретения поддержание может включать в себя заморозку, охлаждение и/или соединение имплантируемого устройства с микрофлюидной системой и обеспечение перфузии жидкости к имплантируемому устройству после извлечения чипа из участка имплантации и после трансплантации его обратно в субъект.
Краткое описание чертежей
На Фигурах 1А-1С показаны диаграммы и фотография одного из вариантов осуществления (с открытым каналом) микрофлюидного устройства, описанного в настоящей заявке.
На Фигурах 2А-2В показан второй вариант осуществления микрофлюидного устройства, описанного в настоящей заявке. Фигура 2А показывает оптический вид сверху и диаграмму вертикального поперечного среза одноканального устройства. Фигура 2В показывает оптический вид сверху и диаграмму вертикального поперечного среза устройства с закрытым каналом.
На Фигурах 3A-3D показан второй вариант осуществления имплантируемого устройства, описанного в настоящей заявке. На Фигуре 3А показано имплантируемое устройство в луночном формате почти с монету в десять центов для перспективы. На Фигуре 3В показано имплантируемое устройство в луночном формате с двумя отверстиями и имплантируемое устройство в луночном формате с одним отверстием после культивирования in vivo. На Фигуре 3С показана диаграмма имплантируемого устройства в луночном формате с двумя отверстиями. На Фигуре 3D показана диаграмма имплантируемого устройства в луночном формате с одним отверстием.
На Фигурах 4А-4С показаны фотографии, изображающие подкожную имплантацию имплантируемого устройства в мышь. На Фигурах 4А-4 В изображают PDMS лунки, сшитые с мышцей в подкожном участке в мыши. На Фигуре 4С показано оптическое изображение имплантата в PDMS лунках после 8 недель подкожной имплантации.
На Фигуре 5 показаны диаграммы и изображения имплантируемого устройства в луночном формате, имеющего одно отверстие или два отверстия. Фотографии показывают имплантируемое устройство через 4 недели подкожного роста in vivo в мыши.
На Фигурах 6А-6С показано окрашивание гематоксилином и эозином, содержимого имплантируемого устройства в луночном формате с одним отверстием после 8 недель имплантации. Фигура 6А ориентирована так, что отверстие имплантируемого устройства будет ниже каждого изображения. Масштабная шкала, как показано.
На Фигурах 7A-7D показано окрашивание гематоксилином и эозином содержимого имплантируемого устройства в луночном формате с двумя отверстиями 4 недели (7А-7В) и 8 недель (7C-7D) после имплантации. Масштабная шкала, как показано.
На Фигуре 8 показана диаграмма линии гемопоэтических стволовых клеток и маркеров, которые могут быть использованы для идентификации каждого типа клеток.
На Фигурах 9А-9Е показаны результаты FACS анализа определения гемопоэтических стволовых клеток: 9А показывает профиль, наблюдаемый из костного мозга мыши (mBM), 9В показывает профиль, наблюдаемый из периферической крови мыши (mPB), что эритроциты были лизированы, 9С показывает профиль, наблюдаемый из ткани, извлеченной из имплантируемого устройства после 4 недель роста in vivo (sBM 4 w) и 9D показывает профиль, наблюдаемый для ткани, извлеченной из имплантируемого устройства после 8 недель роста in vivo (sBM 8w). Антитела использовали, которые признавались маркерами, указанные на x- и y-осях на Фигурах 9A-9D. Фигура 9Е сравнивает популяции на одном графике.
На Фигурах 10А-10Е показаны результаты FACS анализа определения гемопоэтических клеток-предшественников. 10А показывает профиль, наблюдаемый из костного мозга мыши (mBM), 10B показывает профиль, наблюдаемый из периферической крови мыши (mPB), что эритроциты были лизированы, 10С показывает профиль, наблюдаемый из ткани, извлеченной из имплантируемого устройства после 4 недель роста in vivo (sBM 4 w) и 10D показывает профиль, наблюдаемый из ткани, извлеченной из имплантируемого устройства после 8 недель роста in vivo (sBM 8 w). Антитела использовали, которые признавались маркерами, указанные на x- и y-осях на Фигурах 10А-10D. Фигура 10Е сравнивает популяции на одном графике.
На Фигурах 11А-11Е показаны результаты FACS анализа определения доли, которую составляют эритроциты и лейкоциты. На 11А показан профиль, наблюдаемый из костного мозга мыши (mBM), на 11В показывает профиль, наблюдаемый из периферической крови мыши (mPB), на 11С показан профиль, наблюдаемый из ткани, извлеченной из имплантируемого устройства после 4 недель роста in vivo (sBM 4 w) и на 11D показан профиль, наблюдаемый из ткани, извлеченной из имплантируемого устройства после 8 недель роста in vivo (sBM 8 w). Антитела использовали, которые признавались маркерами, указанные на x- и y-осях на Фигурах 11 А-11D. Фигура НЕ сравнивает популяции на одном графике.
На Фигурах 12А-12Е показаны результаты FACS анализа определения лейкоцитов. На 12А показан профиль, наблюдаемый из костного мозга мыши (mBM), на 12В показан профиль, наблюдаемый из периферической крови мыши (mPB), на 12С показан профиль, наблюдаемый из ткани, извлеченной из имплантируемого устройства после 4 недель роста in vivo (sBM 4 w) и на 12D показан профиль, наблюдаемый из ткани, извлеченной из имплантируемого устройства после 8 недель роста in vivo (sBM 8 w). Антитела использовали, которые признавались маркерами, указанные на x- и y-осях на Фигурах 12А-12D. Фигура 12Е сравнивает популяции на одном графике.
На Фигуре 13 показана диаграмма дополнительного варианта осуществления имплантируемого устройства, имеющего несколько слоев, которые могут быть разделены с помощью пористой мембраны.
На Фигурах 14А-14В показано устройство формата биопсии. На Фигуре 14А представлена диаграмма микрофлюидного устройства, а на Фигуре 14В показано оптическое изображение микрофлюидного устройства с образцом биопсии, присутствующем в камере роста клеток.
На Фигуре 15 изображено имплантируемое устройство после завершения этапа имплантации in vivo и устройство было извлечено из первого субъекта с тканью костного мозга, видимого в центре имплантируемого устройства, и соединено с микрофлюидной системой.
На Фигурах 16A-16D изображен созданный in vivo костный мозг. На верхнем изображении на Фигуре 16А изображено имплантируемое устройство, заполненное материалом, индуцирующим кость, и рост костного мозга после 4 и 8 недель имплантации. На Фигуре 16В изображены микрофотографии большого увеличения естественного костного мозга мыши из бедра и синтезированного костного мозга из имплантируемого устройства на Фигуре 61А. на Фигурах 16C-16D изображены графические представления популяций гемопоэтических стволовых клеток и клеток-предшественников (Фигура 16С) и популяции дифференцированных клеток крови (Фигура 16D) представленные в бедре мыши (mBM), созданном костном мозге 4 недели (еВМ 4wk) и 8 недель (еВМ 8wk) после имплантации в мышь, по сравнению с периферической кровью мыши (mPB).
На Фигуре 17 изображена микрофлюидная культура синтезированного костного мозга и трансплантация в мышь, облученная летальной дозой. Нижний правый график изображает распределение типов клеток в культивируемом синтезированном костном мозге на день 0 и на день 4 культивирования ех vivo. На нижнем левом графики изображена доля трансплантированного костного мозга в популяции периферической крови через 6 недель после трансплантации.
На Фигуре 18 изображен дополнительный вариант осуществления имплантируемого устройства.
На Фигурах 19A-19D показаны изображения микрокомпьютерной томографии (микро-СТ) созданного костного мозга 4 (Фигура 19А) и 8 недель (Фигура 19В) после имплантации и позвоночник мыши (Фигура 19С). (Фигура 19D) Сравнение поперечного сечения созданного костного мозга через 8 недель после имплантации с поперечным сечением позвоночника мыши. Изображения микро-СТ демонстрируют структуру и степень минерализации костей.
На Фигурах 20А-20Е изображены результаты проведения эксперимента по трансплантации. На Фигуре 20А изображена степень приживления в мыши, облученную летальной дозой, трансплантированных клеток костного мозга бедра мыши и клеток созданного костного мозга после 4 дней культивирования in vitro. Приживление трансплантата оценивали на 6 и 16 недели после трансплантации. На Фигуре 20В изображено распространение дифференцированных клеток крови в пересажанной CD45+ популяции. (Фигура 20С) Жизнеспособность клеток крови после 4 дней культивирования по сравнению со свежевыделенным костным мозгом бедра мыши (mBM) и созданным костным мозгом (еВМ). Созданный костный мозг культивировали в устройстве в течение 4 дней (еВМ, D4). Клетки костного мозга, выделенные из бедра мыши, культивировали на слое стромальных клеток в чашке в течение 4 дней (mBM, D4). (Фигуры 20D-20E) Графическое изображение популяций гемопоэтических стволовых клеток и клеток-предшественников (Фигура 20D) и долгоживущая популяция гемопоэтических стволовых клеток (Lin-CD150+CD48-) (Фигура 20Е).
На Фигурах 21А-21В изображены графики результатов проведения культивирования клеток пуповинной крови человека. Созданный костный мозг, содержащий hCB клетки, культивировали в микрофлюидной устройстве в течение 4 дней (еВМ, D4) или 7 дней (еВМ, D7), тогда как перфузирующая культуральная среда для поддержания ГСК. hCB клетки были также культивированы в чашке в течение 4 дней (mBM, D4) или 7 дней (тВМ, D7). (Фигура 21А) Жизнеспособность hCBs после 4 дней культивирования по сравнению со свежевыделенными hCB. (Фигура 21В) Графическое изображение популяции гемопоэтических стволовых клеток (Lin-CD34+CD38-CD90+).
Подробное описание изобретения
Определения
Для удобства, смысл некоторых терминов и фраз, используемых в описании, примерах и прилагаемых пунктах формулы изобретения приводится ниже. Если есть очевидное несоответствие между использованием термина и его определением, приводимым здесь, определение, данное в описании, будет иметь преимущественную силу.
Определения общепринятых терминов в клеточной биологии и молекулярной биологии могут быть найдены в "The Merck Manual of Diagnosis and Therapy", 18-е издание, опубликованное Merck Research Laboratories, 2006 (ISBN 0-911910-18-2); Robert S. Porter et al. (eds.). The Encyclopedia of Molecular Biology, опубликованное Blackwell Science Ltd., 1994 (ISBN 0-632-02182-9); and Robert A. Meyers (ed.). Molecular Biology and Biotechnology: a Comprehensive Desk Reference, опубликованное VCH Publishers, Inc., 1995 (ISBN 1-56081-569-8); The ELISA guidebook (Methods in molecular biology 149) by Crowther J. R. (2000); Fundamentals of RIA and Other Ligand Assays by Jeffrey Travis, 1979, Scientific Newsletters; Immunology by Wemer Luttmann, published by Elsevier, 2006. Определения общепринятых терминов в молекулярной биологии также можно найти в Benjamin Lewin, Genes IX, published by Jones & Bartlett Publishing, 2007 (ISBN-13: 9780763740634); Kendrew et al. (eds.), Molecular Biology and Biotechnology: a Comprehensive Desk Reference, опубликованное VCH Publishers, Inc., 1995 (ISBN 1-56081-569-8) and Current Protocols in Protein Sciences 2009, Wiley Intersciences, Coligan et al., eds.
Если не указано иное, эксперименты, испытания и способы, описанные в настоящей заявке, осуществлялись с использованием стандартных методик, как описано, например, в Methods in Enzymology, Volume 289: Solid-Phase Peptide Synthesis, J.N. Abelson, M.I. Simon, G.B. Fields (Editors), Academic Press; 1st edition (1997) (ISBN-13: 978-0121821906); U. S. Pat. Nos: 4,965,343, and 5,849,954; Maniatis et al., Molecular Cloning: A Laboratory Manual, Cold Spring Harbor Laboratory Press, Cold Spring Harbor, N.Y., USA (1982); Sambrook et al., Molecular Cloning: A Laboratory Manual (2 ed.). Cold Spring Harbor Laboratory Press, Cold Spring Harbor, N.Y., USA (1989); Davis et al., Basic Methods in Molecular Biology, Elsevier Science Publishing, Inc., New York, USA (1986); или Methods in Enzymology: Guide to Molecular Cloning Techniques Vol.152, S.L. Berger and A. R. Kimmeri Eds., Academic Press Inc., San Diego, USA (1987); Current Protocols in Protein Science (CPPS) (John E. Coligan, et. al., ed., John Wiley and Sons, Inc.), Current Protocols in Cell Biology (CPCB) (Juan S. Bonifacino et. al. ed., John Wiley and Sons, Inc.), и Culture of Animal Cells: A Manual of Basic Technique by R. lan Freshney, Publisher: Wiley-Liss; 5-e издание (2005), Animal Cell Culture Methods (Methods in Cell Biology, Vol.57, Jennie P. Mather and David Bames editors, Academic Press, 1-е издание, (1998), которые все полностью включены в данный документ посредством ссылки.
Термины «уменьшение», «снижение», «ослабление», «понижение» или «ингибирование» используются в настоящей заявке, как правило, для обозначения снижения статистически значимого количества. Однако, во избежание неверного толкования, «снижение», «понижение» или «уменьшение» или «ингибирование» означает снижение, по меньшей мере, на 10% по сравнению с контрольным уровнем, например, снижение, по меньшей мере, на 20% или, по меньшей мере, на 30% или, по меньшей мере, на 40% или, по меньшей мере, на 50%, или, по меньшей мере, на 60% или, по меньшей мере, на 70% или, по меньшей мере, на 80% или, по меньшей мере, на 90% или вплоть до 100% снижения (например, уровень отсутствует или уровень не определяется по сравнению с контрольным образцом) или любое снижение между 10-100% по сравнению с контрольным уровнем. В контексте маркера заболевания или симптома подразумевается статистически значимое снижение такого уровня. Снижение может быть, например, по меньшей мере, 10%, по меньшей мере, 20%, по меньшей мере, 30%, по меньшей мере, 40% или более и, предпочтительно, до уровня, принятого в пределах нормального для человека без такого расстройства.
Термины «повышенный», «увеличение» или «усиление» или «активирование» используются в настоящей заявке для, как правило, обозначения увеличения статистически значимого значения; во избежание неверного толкования, термины «повышенный», «увеличение» или «усиление» или «активирование» обозначают увеличение, по меньшей мере, на 10% по сравнению с контрольным уровнем, например, увеличение, по меньшей мере, на 20% или, по меньшей мере, приблизительно на 30% или, по меньшей мере, приблизительно на 40% или, по меньшей мере, приблизительно на 50% или, по меньшей мере, приблизительно на 60% или, по меньшей мере, приблизительно на 70% или, по меньшей мере, приблизительно на 80% или, по меньшей мере, приблизительно на 90% или вплоть до 100% увеличение или любое увеличение между 10-100% по сравнению с контрольным уровнем или, по меньшей мере, приблизительно двукратное или, по меньшей мере, приблизительно трехкратное или, по меньшей мере, приблизительно четырехкратное или, по меньшей мере, приблизительно пятикратное или, по меньшей мере, приблизительно десятикратное или любое увеличение между двукратным и десятикратным или большим по сравнению с контрольным уровнем.
В данном контексте, «субъект» означает человека или животного. Обычно животные представляют собой позвоночное животное, такое как примат, грызун, домашнее животное или дичь. Приматы включают в себя шимпанзе, яванского макака, паукообразную обезьяну и макаку, например резус. Грызуны включают в себя мышей, крыс, сурков, хорьков, кроликов и хомяков. Домашние животные и дичь включают в себя коров, лошадей, свиней, оленей, бизонов, буйволов, животных из семейства кошачьих, например домашнюю кошку, представителей семейства псовых, например собаку, лисицу, волка, виды птиц, например курицу, эму, страуса, и рыбу, например форель, сома и лосося. Субъект включает в себя любую субпопуляцию из вышеуказанных, например, все вышеуказанные, но за исключением одной или нескольких групп или видов, таких как люди, приматы и грызуны. В некоторых вариантах осуществления изобретения субъект представляет собой млекопитающее, например, примата, например, человека. Термины "индивидуум", "пациент" и "субъект" употребляются как синонимы в настоящей заявке.
Предпочтительно, субъект представляет собой млекопитающее. Млекопитающим может быть человек, низший примат, мышь, крыса, собака, кошка, лошадь или корова, но не ограничиваются этими примерами. Млекопитающими, кроме человека, могут предпочтительно использоваться в качестве субъектов, которые представляют животные модели формирования и роста кости и/или костного мозга. Субъект может быть женского или мужского пола.
В данном контексте, «гемопоэтическое заболевание», «гемопоэтическое состояние» или «гемопоэтическое расстройство» употребляются как синонимы и относятся к состоянию, в котором любой тип клеток гемопоэтического происхождения вырабатывается в избыточном количестве, вырабатывается в недостаточном количестве или показывает абберантное функционирование или поведение.
В данном контексте, «гемопоэтические стволовые клетки» относятся к клеткам, способным к самообновлению и дифференциации, чтобы стать одним из зрелых типов клеток гемопоэтической клеточной линии.
В данном контексте, «гемопоэтическая клетка-предшественник» относится к клетке, способной дифференцироваться для возникновения, по меньшей мере, одного зрелого типа клеток гемопоэтической клеточной линии. Гемопоэтические клетки-предшественники включают в себя, но не ограничиваются ими, предшественников Т-клеток, предшественников В-клеток, бластные колониеобразующие клетки, эритро-мегакариоцитарную клетку-предшественника (МЕР), общую миелоидную клетку-предшественника (СМР), гранулоцитарно-макрофагальный предшественник (GMP) и клетки гранулоцитарно-моноцитарного колониестимулирующего фактора.
В данном контексте, «гемопоэтические клетки» включают в себя любые зрелые клетки гемопоэтической линии, любые гемопоэтические клетки-предшественники и/или любые гемопоэтические стволовые клетки.
В данном контексте, «поддержание» относится к сохранению жизнеспособности ткани или популяции клеток. Поддерживаемая ткань будет иметь популяцию метаболически активных клеток. Количество этих клеток может быть приблизительно стабильным на протяжении, по меньшей мере, двух недель или могут расти.
В данном контексте, термин «имплантируемое устройство» или «чип» относятся к структуре или субстрату, который содержит в себе или на себе, по меньшей мере, камеру роста клеток и один порт. Имплантируемое устройство может быть имплантировано в субъект и быть заселено с помощью клеток, тканей и/или органоидов, как описано в настоящей заявке. В некоторых вариантах осуществления изобретения имплантируемое устройство может относится к микрофлюидному устройству, микрофлюидному чипу или их части. В некоторых вариантах воплощения изобретения имплантируемое устройство может быть соединено с одним или несколькими дополнительными структурами для создания микрофлюидного устройства или чипа.
В данном контексте, термины «микрофлюидное устройство» или «микрофлюидный чип» употребляются как синонимы и относятся к структуре или субстрату, имеющему микрофлюидные структуры, содержащиеся в них или на них. В некоторых вариантах осуществления изобретения чип может быть соединен с микрофлюидной системой с возможностью отсоединения.
В данном контексте, термин «канал» относится к любому капилляру, каналу, трубке или желобку, который смежен в или на субстрат. Канал может быть микроканалом, каналом, который рассчитан для прохождения микрообъемов жидкости.
В данном контексте, термин «камера роста клеток» относится к пустому пространству в имплантируемом устройстве, которое может быть в определенной форме для контроля роста прорастающих клеток, тканей и/или органоидов так, чтобы клетки, ткани и/или органоиды принимали определенную трехмерную форму. В некоторых вариантах осуществления изобретения клетки, ткани и/или органоиды помещали в камеру роста клеток. В некоторых вариантах осуществления клетки, ткани и/или органоиды были индуцированы к заселению в камере роста клеток. В некоторых вариантах осуществления камерой роста клеток может быть канал.
В данном контексте, термин «порт» относится к части имплантируемого устройства или микрофлюидного чипа, которая обеспечивает возможность жидкости и/или клеткам входить и/или выходить в устройство и/или чип. Порт может позволять прохождение жидкости и/или клеток в и/или из устройства и/или чипа в процессе роста in vivo. Порт может быть такого размера и/или формы, чтобы принимать и/или обеспечивать соединение с трубками, средствами доставки или переходниками микрофлюидной системы и давать возможность прохождению жидкости и/или клеток при присоединении к микрофлюидной системе. Порт может быть выполнен с возможностью проникновения только жидкости или только клеток в и/или из устройства или может быть выполнен с возможностью проникновения как жидкости и/или клеток в и/или из устройства. Порт, который обеспечивает возможность клеткам входить и/или выходить из камеры роста клеток из внешней части устройства и/или чипа, также называется в данном контексте как «отверстие камеры роста клеток».
В данном контексте, термин «микрофлюидная система» относится к устройству, способному манипулировать с микролитровым и/или нанолитровым объемами жидкости.
Термин «статистически значимый» или «значительно» относятся к статистической значимости и, как правило, означает два квадратичных отклонения (2SD) ниже нормы, или ниже, концентрации маркера. Термин относится к статистическим данным, которые представляют разницу. Она определяется как вероятность принятия решения в отклонении нулевой гипотезы, когда основная гипотеза является на самом деле истиной. Решение часто делается с использованием р-значения.
За исключением рабочих примеров или где не указано иное, все числа, указывающие количества ингредиентов или условий реакции, используемые в настоящей заявке, следует понимать как модифицированные во всех случаях термином «приблизительно». Термин «приблизительно», когда используется вместе с процентами, может означать ±1%.
Все патенты и другие выявленные публикации явным образом полностью включены в настоящую заявку посредством ссылок с целью описания и раскрытия, например, методологии, описанной в таких публикациях, которые могут быть использованы вместе с технологией, описанной в настоящей заявке. Данные публикации приведены только для их раскрытия до даты подачи настоящей заявки. Ничто в связи с этим не должно рассматриваться как признание того, что заявители не вправе датировать задним числом такое раскрытие на основании более раннего изобретения или иных оснований. Все утверждения относительно даты или утверждения относительно содержания данных документов основаны на информации, доступной заявителям и не представляют собой какого-либо признания относительно дат или содержаний данных документов.
Имплантируемые устройства
На Фигурах 1А-1С изображен один из вариантов осуществления имплантируемого устройства или чипа, описанного в настоящей заявке. Воплощения, показанные на Фигурах 1А-1С, должны упоминаться здесь в качестве формата открытого канала. На Фигуре 1А показан чип PDMS 10 почти с монету в десять центов для перспективы, хотя имплантируемое устройство может быть больше или меньше в зависимости от области применения имплантируемого устройства. Как показано, чип может быть сформирован в восьмиугольной форме, хотя могут быть использованы другие формы. В некоторых вариантах осуществления технологии, описанной в настоящей заявке, размер и форма чипа 10 может быть выбрана для того, чтобы позволить использовать чип в конкретной микрофлюидной системе. В некоторых вариантах воплощения размер, форма и конфигурация чипа 10 может быть выбрана так, чтобы чип можно было использовать в качестве сменного для других чипов, предусмотренных производителями или поставщиками для конкретной микрофлюидной системы. В некоторых вариантах осуществления изобретения чип 10 может включать в себя одно или несколько входных отверстий 12, соединенных с одним или несколькими выходными портами 14 с помощью одного или нескольких микрофлюидных каналов 20. Порты 12, 14 могут быть предусмотрены в определенном размере и форме, необходимой для связывания трубочек и/или соединителей конкретной микрофлюидной системы. В некоторых вариантах воплощения входной порт 12 и выходной порт 14 могут быть присоединены для того, чтобы поступающая жидкость во входной порт 12 проходила полностью или частично флюидный канал 20, не доходя до выходного отверстия. В некоторых вариантах осуществления несколько портов может быть соединено к флюидным каналам.
На Фигуре 1В показан вид сверху одного из вариантов воплощения технологии, описанной в настоящей заявке. Согласно некоторым вариантам осуществления технологии, описанной в настоящей заявке, чип 10 может включать в себя один или несколько флюидных каналов 24, 26 и один или несколько камер роста клеток 22. В соответствие с одним из вариантов осуществления технологии, описанной в настоящей заявке, каждый канал 22, 24, 26 может быть, по меньшей мере, 100 мкм в ширину, по меньшей мере, 200 мкм в ширину, по меньшей мере, 300 мкм в ширину, по меньшей мере, 500 мкм в ширину, по меньшей мере, 750 мкм в ширину, по меньшей мере, 1000 мкм в ширину или, по меньшей мере, 2000 мкм в ширину. Согласно одному из вариантов воплощения технологии, описанной в настоящей заявке два флюидных канала 24, 26 могут быть разделены камерой роста клеток 22. Граница между камерой роста клеток и флюидным каналом может быть создана микрокапиллярами 16. В данном варианте осуществления расстояние между микрокапиллярами 16 может быть адаптировано для обеспечения обмена заранее определенного количества жидкости между флюидным каналом 24, 26 и камерой роста клеток 22 для поддержания и ускорения клеточного роста. Микрокапилляр может быть, например, по меньшей мере, 25 мкм в ширину, по меньшей мере, 50 мкм в ширину, по меньшей мере, 100 мкм в ширину, по меньшей мере, 250 мкм в ширину, по меньшей мере, 500 мкм в ширину или, по меньшей мере, 1000 мкм в ширину. Расстояние между микрокапиллярами может быть приблизительно такого же размера как микрокапилляры. Расстояния между микрокапиллярами может быть, например, по меньшей мере, 25 мкм в ширину, по меньшей мере, 50 мкм в ширину, по меньшей мере, 100 мкм в ширину, по меньшей мере, 250 мкм в ширину, по меньшей мере, 500 мкм в ширину или, по меньшей мере, 1000 мкм в ширину.
На Фигуре 1C показано поперечное сечение флюидного канала 24, 26 и камеры роста клеток 22 в микрофлюидном устройстве в соответствии с вариантом осуществления технологии, описанной в настоящей заявке. В соответствии с некоторыми вариантами осуществления технологии, описанной в настоящей заявке, может быть один флюидный канал, примыкающий к камере роста клеток. В альтернативных вариантах осуществления, может быть два, три, четыре, пять, шесть или больше флюидных каналов, примыкающих к камере роста клеток. Флюидные каналы могут распространяться параллельно камере роста клеток 22 и располагаться вдоль стороны, а также выше и/или ниже камеры роста клеток 22. В некоторых вариантах осуществления различные флюидные каналы могут примыкать к камере роста клеток при различном местонахождении вдоль камеры роста клеток. В некоторых вариантах осуществления камера роста клеток примыкает к флюидным каналам на приблизительно 180 градусов в целом. В некоторых вариантах осуществления камера роста клеток примыкает к флюидным каналам на приблизительно 45 градусов, приблизительно 90 градусов, приблизительно 135 градусов, приблизительно 180 градусов, приблизительно 225 градусов, приблизительно 270 градусов или приблизительно 315 градусов. В некоторых вариантах осуществления флюидные каналы и/или камера роста клеток имеет квадратное поперечное сечение. В других вариантах осуществления изобретения флюидные каналы и/или камера роста клеток может каждая иметь приблизительно круглое поперечное сечение, частично круглое поперечное сечение, овальное поперечное сечение, прямоугольное, пятиугольное, шестиугольное, семиугольное, восьмиугольное, девятиугольное или десятиугольное поперечное сечение. В некоторых вариантах осуществления изобретения, как показано на Фигуре 1C, по меньшей мере, одна сторона камеры роста клеток (6) не соединена с любым другим компонентом PDMS чипа (1) и может непосредственно подвергаться воздействию условий среды, окружающей чип.
В соответствии с некоторыми вариантами осуществления изобретения каждый канал 22, 24, 26 может быть, по меньшей мере, 500 мкм в высоту, по меньшей мере, 200 мкм в высоту, по меньшей мере, 300 мкм в высоту, по меньшей мере, 500 мкм в высоту, по меньшей мере, 750 мкм в высоту, по меньшей мере, 1000 мкм в высоту или, по меньшей мере, 2000 мкм в высоту. Глубина камеры роста клеток может быть, по меньшей мере, 50 мкм в высоту, по меньшей мере, 200 мкм в высоту, по меньшей мере, 300 мкм в высоту, по меньшей мере, 500 мкм в высоту, по меньшей мере, 750 мкм в высоту, по меньшей мере, 1000 мкм в высоту или, по меньшей мере, 2000 мкм в высоту. Толщина, то есть размер по высоте, чипа или содержащегося микрофлюидного устройства может быть достаточной для структурной целостности имплантируемого устройства для его предназначения и цели. В некоторых вариантах осуществления изобретения толщина микрофлюидное устройство может колебаться в пределах от, по меньшей мере, 250 мкм в высоту, по меньшей мере, 500 мкм в высоту, по меньшей мере, 1 мм в высоту, по меньшей мере, 2 мм в высоту, по меньшей мере, 5 мм в высоту или, по меньшей мере, 10 мм в высоту.
В варианте осуществления изобретения, показанном на Фигурах 1А-1С, чип составляет 500 мкм в глубину. Флюидные каналы 24, 26 составляют 750 мкм-1 мм в ширину. Камера роста клеток 22 составляет 3 мм в длину, 500 мкм в ширину и 250 мкм в глубину. Порты 16 составляют 100 мкм × 200 мкм с промежутками 100 мкм между портами.
На Фигурах 2А-2В и Фигурах 3A-3D изображены другие варианты осуществления имплантируемого устройства согласно технологии, описанной в настоящей заявке. На Фигуре 2А изображены вид сверху и горизонтальное поперечное сечение микрофлюидного устройства с одним закрытым каналом. В данном варианте воплощения чип 10 может иметь 4 порта 12, 14; два из которых расположены непосредственно на верхней поверхности чипа, а два других расположены непосредственно на нижней поверхности чипа. Порты могут соединяться с одним или несколькими каналами (3/4), которые выполняют функцию как камеры роста клеток, так и флюдного канала.
На Фигуре 2В изображен вид сверху и горизонтальное поперечное сечение микрофлюидного устройства с закрытым каналом согласно с альтернативным вариантом осуществления изобретения. В данном варианте осуществления чип 10 может включать в себя 4 порта 12, 14; два из которых расположены на верхней поверхности чипа, а два других расположены на нижней стороне чипа. Порты соединены с камерой роста клеток 22, дополненной двумя флюидными каналами 24, 26. В данном варианте осуществления микрокапилляры 16 могут быть использованы, чтобы отделить камеру роста клеток 22 от флюидных каналов 24, 26, но позволяют перемещение жидкостей, веществ и факторов между флюидными каналами и камерой роста. В других вариантах осуществления различные разделительные элементы могут быть использованы, включая перегородки с окнами, отверстия или щели, мембраны и другие проницаемые материалы.
В варианте осуществления, представленном на Фигуре 2А, чип 10 составляет 8-10 мм в ширину, 10-15 мм в длину и 2 мм в высоту. Порты 12, 14 составляют 2 мм в диаметре. Камера роста клеток 22 составляет 3-5 мм длиной, 1 мм в ширину и 400 мкм в глубину. В варианте осуществления изобретения, представленного на Фигуре 2В, чип 10 составляет 8 мм шириной и 12 мм в длину. Порты 12, 14 составляют 2 мм в диаметре. Камера роста клеток 22 составляет 3 мм длиной. Флюидные каналы 24, 26 составляют 750 мкм-1 мм в ширину. Порты 16, составляют 150 мкм × 200 мкм, с промежутками 100 мкм между портами.
На Фигурах 3A-3D изображены варианты двух луночных форматов или резервуара. На Фигуре 3А изображена фотография чипа луночного формата почти с монету в десять центов для перспективы, хотя имплантируемое устройство может быть больше или меньше в соответствии с применением имплантируемого устройства. На Фигуре 3В показаны два чипа луночного формата после стадии имплантации in vivo. Имплантируемое устройство может включать в себя отверстия 18 для скрепления швов. На Фигуре 3С показана диаграмма чипа луночного формата, имеющего камеру роста клеток 22, соединенную с двумя отверстиями (или портами), один посредством верхней части имплантируемого устройства, а другой посредством нижней части имплантируемого устройства. В данном варианте осуществления порты 12 (которые могут в данном варианте выполнять функцию отверстий камеры роста клеток) и камера роста клеток 22 могут быть одинаковыми по протяженности и флюидный канал (не показан) и камера роста клеток 22 могут быть объединены, например, когда флюидный канал продолжается в или через камеру роста клеток. На Фигуре 3D изображен вариант осуществления чипа луночного формата 10, имеющего одно отверстие. В данном варианте осуществления изобретения, порт 12 и отверстие камеры роста клеток могут быть, по меньшей мере, частично одинаковыми по протяженности. В изображенном варианте осуществления камера роста клеток 22 составляет 4 мм в диаметр с глубиной в пределах от 1 мм до 2 мм, чип 10 составляет 2 мм в глубину и 8 мм в диаметре. Углубления 18 могут быть, например, 1 мм в диаметре.
Варианты осуществления изобретения, показанные на Фигурах 3A-3D, могут быть частью системы на основе гильзы, В данных вариантах осуществления чип или устройство 10 может быть, например, круглым или цилиндрическим, как показано на Фигурах 3B-3D, или любой другой многоугольной формы, такой как квадрат или прямоугольник, как показано на Фигуре 3А. Кроме того, камера роста клеток или канал 22 может быть, например, круглой, как показано на Фигурах 3A-3D, или любой другой формы, включая овальную, квадратную, прямоугольную или многоугольную форму. В данном варианте осуществления чип или устройство может служить в качестве гильзы, которая выполнена с возможностью введения в микрофлюидное устройство, имеющее один или несколько флюидных каналов, которые позволяют жидкости протекать в смежную камеру роста клеток. В некоторых вариантах осуществления несколько резервуаров 10 может быть вставлено в одно устройство.
Дополнительный вариант осуществления изобретения показан на Фигуре 13. В данном варианте осуществления чип 10 состоит из двух слоев PDMS 30, 32, разделенных с помощью пористой мембраны PDMS 34. Верхний слой 32 имеет микрофлюидный канал 24 для возможности перфузии среды, тогда как нижний слой имеет цилиндрическую камеру роста клеток 22. Имплантируемое устройство, заполненное материалом, индуцирующим кость, может быть имплантировано подкожно в субъект, а затем хирургическим путем извлечено после роста in vivo. Перед присоединением к микрофлюидной системе, нижний флюидный канал 26 может быть соединен с нижней частью имплантируемого устройства для перфузии культуральной средой. В изображенном варианте осуществления чип 10 составляет от 10-15 мм в длину и 8-10 мм в ширину. Порты 12, 14 составляют 1 мм в диаметре, где они соединены с микрофлюидной системой. Нижний слой 30 составляет 500 мкм в глубину с камерой роста клеток 22 диаметром 3 мм. Верхний слой 32 составляет 10-15 мм в ширину и длину с глубиной 1 мм. Флюидный канал 24 составляет 200 мкм в глубину и 3 мм ширину. Порты 14, 16 составляют 1 мм в ширину и могут составлять в длину от 1 мм до 7 мм. Сторона, содержащая нижний флюидный канал 26, может быть такой же, как и верхний слой 32. Мембрана PDMS 34 составляет 10 мкм в глубину.
Еще один вариант осуществления изобретения показан на Фигуре 18. В данном варианте осуществления чип 10 содержит средний слой PDMS 30, включающий чип луночного формата с камерой роста клеток 22, как описано выше в настоящей заявке. Камера роста клеток 22 в среднем слое 30, заполненном материалом, индуцирующим кость, может быть имплантирована подкожно в субъект, а затем хирургическим путем извлечена после роста in vivo. После извлечения каждое отверстие камеры роста клеток 22 среднего слоя 30 может быть покрыто пористой мембраной PDMS 34. Мембраны PDMS 34 могут быть покрыты верхним слоем PDMS 32 и нижним слоем PDMS 36. Верхний слой 32 может включать в себя микрофлюидный канал 24 для возможности перфузии средой и порты 12, 14 для соединения с микрофлюидной системой. По меньшей мере, два порта соединено с верхней поверхностью фикрофлюидного канала 24 и, по меньшей мере, два порта соединено с нижней поверхностью микрофлюидного канала 26 в нижнем слое 36. С нижним слоем 36 и верхним слоем 32 на месте, весь чип 10 может быть соединен с микрофлюидной системой. В изображенном варианте осуществления чип 10 может составлять от 10-15 мм в длину и 8-12 мм в ширину. Порты 12, 14 могут быть от 0.25 до 3 мм, предпочтительно 1 мм в диаметре, где они соединены с микрофлюидной системой, например, порты 12, 14 могут быть от 0.5 до 2 мм в диаметре, от 0.75 до 2 мм в диаметре или от 0.8 до 1.5 мм в диаметре где они соединены с микрофлюидной системой. Средний слой 30 может быть от 400 до 600 мкм в глубину, например, от 450 до 550 мкм в глубину или от 475 до 525 мкм в глубину и могут иметь от 2 до 6 мм диаметр камеры роста клеток 22, например, от 2.5 до 5.5 мм диаметр камеры роста клеток, от 3 до 5 мм диаметр камеры роста клеток или приблизительно 4 мм диаметр камеры роста клеток. Верхний слой 32 может быть 8-16 мм в ширину и длину, например, от 9 до 15 мм, или от 10 до 14 мм, или от 11 до 13 мм в ширину и длину и может составлять от 3 до 7 мм в глубину, например, от 4 до 6 мм или приблизительно 5 мм в глубину. Флюидный канал 24 может составлять от 50 до 400 мкм в глубину, например, от 100 до 300 мкм, или от 150 до 250 мкм или приблизительно 200 мкм в глубину и составлять от 2 до 6 мм в ширину, например, от 3 до 5 мм, или от 3.5 до 4.5 мм или приблизительно 4 мм в ширину. Порты 12, 14 могут быть от 0.25 до 3 мм, предпочтительно 1 мм в диаметре, например, порты 12, 14 могут быть от 0.5 до 2 мм в диаметре, от 0.75 до 2 мм в диаметре, или от 0.8 до 1.5 мм в диаметре. Нижний слой 36, содержащий нижний флюидный канал 26, может иметь одинаковые размеры с верхним слоем 32. Мембрана PDMS 34 может быть от 2 до 20 мкм в глубину, например, от 5 до 15 мкм, от 8 до 13 мкм, от 9 до 11 мкм или приблизительно 10 мкм в глубину.
Еще один вариант осуществления изобретения показан на Фигуре 14А-14 В. В данном варианте осуществления чип 10 (3 мм глубина, 50 мм в длину) может включать в себя 5 портов 12, 14, 18. Четыре порта 12, 14 соединены с двумя флюидными каналами 24, 26. Пятый порт 18, входное отверстие для биопсии, соединяется с камерой роста клеток 22, которая составляет 500 мкм в ширину, 10 мм в длину и составляет от 200-350 мкм в глубину. В данном варианте осуществления микрокапилляры 16 (составляющие в размере от 50-150 мкм × 100-200 мкм, с промежутком 50-100 мкм между микрокапиллярами) могут быть использованы для отделения камеры роста клеток 22 от флюидных каналов 24, 26 (1 мм ширина), но позволяют перемещение жидкостей, веществ и факторов между флюидными каналами и каналом для роста. Биопсия диаметром 500 мкм может быть введена в средний канал, сохраняя отрицательное давление на выходных отверстиях.
Как замкнутая система, чип 10, описанный в настоящей заявке, позволяет, например, костному мозгу культивироваться in vitro вместе с тем сохранять структуру и жизнеспособность костного мозга либо для продленной культуры в процессе переноса для трансплантации в субъект или переноса в микрофлюидную систему.
Камера роста клеток имплантируемого устройства, описанного в настоящей заявке, обеспечивает пространство, которое может быть заселено, например, клетками костного мозга или клетками-предшественниками костного мозга в процессе имплантации in vivo имплантируемого устройства. Открытая сторона камеры роста клеток может предусматривать миграцию клеток в камеру роста клеток. Когда имплантируемое устройство извлекают из субъекта, чип может быть помещен в или соединен с совместимой микрофлюидной системой подачи и поток желаемой жидкости может быть установлен путем соединения микрофлюидной системы подачи с портами входа и выхода (см. Фигуру 13). В случае течения жидкости через флюидные каналы и микрокапилляры или другие, разделительный компонент дает позволяет обмениваться жидкостью между камерой роста клеток и флюидными каналами. Таким образом, питательные вещества, факторы роста, гормоны, исследуемые соединения, малые молекулы и т.д. могут обеспечиваться для клеток в камере роста клеток для поддержания их жизнеспособности и/или способствования их росту in vitro и позволить испытывать и оценивать. Кроме того, продукты и/или отходы клеток могут быть извлечены из камеры роста клеток и выходить в микрофлюидную систему, где они могут быть утилизированы и/или проанализированы. Флюидные каналы также позволяют доставлять исследуемое соединение к клеткам костного мозга в камеру роста клеток. Клетки костного мозга в камере роста клеток могут давать начало клеткам, которые проникают во флюидные каналы и могут быть собраны в микрофлюидной системе для дальнейшего исследования. Согласно различным вариантам осуществлений изобретения пористый разделительный компонент может быть использован для разделения камеры роста или канала от флюидных каналов, выбранный для избирательного пропускания жидкостей, молекул и клеток для протекания между камерой роста клеток или пространства и флюидными каналами. Например, в некоторых вариантах осуществления изобретения микростержни и промежутки между ними могут быть выбраны для возможности, по меньшей мере, некоторым клеткам в камере роста клеток остаться на месте и не быть извлеченными из чипа путем протекания жидкости. Выбранный размер стержней и промежутков может быть использован для определения объема обменной жидкости и материала, которой клетки в камере роста клеток подвергаются, и может быть изменен для достижения степени обменной жидкости, которая требуется и/или необходима для конкретного применения. В некоторых вариантах осуществления промежутки могут быть сделаны регулируемыми, например, с использованием набора раздвижных окон (щель) или мембран, имеющих регулируемую проницаемость.
Корпус чипа или устройства 10 может быть сделан из эластичного материала или неэластичного материала в соответствии с конструкцией и назначением. Необходимо отметить, что микроканальная конструкция является примером и не ограничивает конфигурации, показанные на фигурах. Чип 10 может быть выполнен из эластичного биосовместимого материала, включающего, но не ограничиваясь этим, биосовместимый материал, такой как полидиметилсилоксан (PDMS), полиуретан или полиимид. Чип 10 может также быть выполнен из неэластичных материалов, таких как стекло, кремний, полисульфон, жесткого пластика и т.п., а также комбинации этих материалов. Чип 10 может также может быть изготовлен с использованием любых подходящих биосовместимых и/или биоразлагаемых материалов, таких как полилактид-ко-гликолида кислоты (PLGA) и, в некоторых вариантах осуществления, устройство, имитирующее орган, может быть пригодно для трансплантации или имплантации in vivo.
В соответствии с некоторыми вариантами осуществления технологии, описанной в настоящей заявке, камера роста клеток может быть отделена от флюидных каналов с помощью разделительного компонента (например, совокупностью микростержней), который может быть сформирован как травлением, SD-печатью или микрообработкой. Кроме того, разделительный компонент может включать в себя выборочно проницаемую или полупроницаемую мембрану, например, также сформированную из PDMS или пористого поликарбонатного фильтра. В других вариантах осуществления мембрана может быть выполнена из других материалов или комбинации материалов, включающих PDMS.
Биосовместимый полимер относится к материалам, которые не имеют токсичного или вредного влияния на биологические функции. Биосовместимые полимеры включают природные или синтетические полимеры. Примеры биосовместимых полимеров включают в себя, но не ограничиваясь ими, коллаген, поли(альфа эфиры), такие как полилактат, поли(гликолевая кислота), полиортоэфиры и полиангидриды и их сополимеры, полигликолиевая кислота и полиглактин, простой эфир целлюлозы, целлюлоза, целлюлозный эфир, фторированный полиэтилен, фенольная смола, поли-4-метилпентен, полиакрилонитрил, полиамид, полиамидимид, полиакрилат, полибензоксазол, поликарбонат, полицианоарилэфир, полиэфир, полиэфиркарбонат, полиэфир, полиэфирэфиркетон, полиэфиримид, полиэфиркетон, полиэфирсульфон, полиэтилен, полифторолефин, полимид, полиолефин, полиоксадиазол, полифениленоксид, полифениленсульфид, полипропилен, полистирол, полисульфид, полисульфон, полихлортрифторэтилен, политиоэфир, полиаминотриазол, полиуретан, поливинил, поливинилиденфторид, гидратцеллюлоза, силикон, мочевина-формальдегид, полиглактин или сополимеры или физические смеси этих материалов.
Биосовместимым материалом может также быть, например, керамические покрытия на металлической основе. Но любой тип покрывающего материала и покрытия может быть выполнен из различных типов материалов: металлов, керамики, полимеров, гидрогелей или любой комбинации этих материалов. Биосовместимый материал включает в себя, но не ограничивается ими, оксид, фосфат, карбонат, нитрид или карбонитрид. Из оксида предпочтительны следующие: оксид тантала, оксид алюминия, оксид иридий, оксид циркония или оксид титана. Основа изготовлена из материалов, таких как металлы, керамика, полимеры или сочетание любого из них. Металлы, такие как нержавеющая сталь, нитинол, титан, титановые сплавы или алюминий и керамики, такие как диоксид циркония, окись алюминия или фосфат кальция представляют особый интерес.
Биосовместимый материал также может быть биоразлагаемым, поскольку он будет растворяться в течение продолжительного периода и может быть заменен живой тканью. Такого рода биоразлагаемые материалы включают, но не ограничиваются ими, поли(лактид-ко-гликолид), полилактид, полигликолиевую кислоту (PGA), коллаген или другие молекулы ЕСМ, другие белки соединительной ткани, магниевый сплав, поликапролактон, гиалуроновую кислоту, адгезивные белки, биоразлагаемые полимеры, синтетический, биосовместимый и биоразлагаемый материал, такой как биополимеры, биостекло, биокерамика, сернокислый кальций, фосфат кальция, такой как, например, моногидрат монокальцийфосфата, безводный монокальцийфосфат, дикальцийфосфат водный, дикальцийфосфат безводный, тетракальцийфосфат, ортофосфат кальция, пирофосфат кальция, альфа-трикальций фосфат, бета-трикальций фосфат, апатит, такой как гидроксиапатит или полимеры, такие как, например, поли(альфа-гидрооксиэфиры), поли(ортоэфиры), поли(эфир алкоксикислоты), полиангидриды, поли (фосфазены), поли(пропилен фумараты), поли(эфирамиды), поли(этиленфумараты), поли(аминокислоты), полисахариды, полипептиды, поли(гидроксибутираты), поли(гидроксивалераты), полиуретаны, поли(яблочная кислота), полилактиды, полигликолиды, поликапролактоны, поли(гликолид-ко-триметилен карбонаты), полидиоксаноны или сополимеры, их терполимеры или смеси этих полимеров или комбинация биосовместимого и биоразлагаемого материалов. Можно также использовать биоразлагаемое стекло и биологически активное самоупрочняющееся стекло и сверхвысокой прочности биорассасывающиеся смеси, собранные из частично кристаллических биорассасываемых полимеров, такие как полигликолиды, полилактиды и/или сополимеры гликолида/лактида.
Биосовместимый полимер может принимать форму с использованием таких способов, как, например, формирование окунанием в раствор, прямое прессование, вытягивание нити, сцепление, выщелачивание, плетение и покрытие. При формировании окунанием в раствор, раствор одного или нескольких полимеров в соответствующем растворителе, таком как метиленхлорид, отливают в виде разветвленного образца рельефной структуры. После испарения растворителя, получается тонкая пленка. При прямом прессовании полимер прессуется под давлением в пределах 30,000 фунтов на кв. дюйм в подходящем образце. Вытягивание нити включает вытягивание плавленого полимера, а сцепление включает формирование сетки путем сжатия волокон в войлокообразный материал. При выщелачивании, раствор, содержащий два материала, распределяется в форме, близкой к форме "мата". Далее растворитель используют для растворения одного из компонентов, что приводит к образованию пор (см. Mikos, патент США. No.5,514,378, включенный посредством ссылки). При нуклеации, тонкие пленки в форме "мата" подвергаются воздействию радиоактивных продуктов деления, которые создают следы на материале, поврежденном радиацией. Далее поликарбонатные листы травят кислотой или щелочью, превращая следы радиационного повреждения материала в поры. В заключении, лазер может быть использован для формирования и выжигания отдельных отверстий через несколько материалов для формирования структуры "мата" с одинаковым размером пор. Покрытие относится к покрытию или пропитыванию полимерной структуры с материалами, таким как, например, сжижженным полимером (поли-DL-лактид-ко-полимер 50:50 80 мг/мл метиленхлорида) для изменения его механических свойств. Покрытие может осуществляться в один слой или несколько слоев пока не будут достигнуты желаемые механические свойства. Такие методики формирования могут применяться в сочетании, например, полимерный связующий материал может быть сплетен, получен методом прессования в форме и склеен. Кроме того, различные полимерные материалы, сформированные с помощью различных процессов, могут быть соединены друг с другом для образования композитной формы. Композитная форма может быть многослойной структурой. Например, полимерный связующий материал может быть присоединен к одному или нескольким полимерным связующим материалам для образования многослойной структуры полимерного связующего материала. Присоединение может быть осуществлено с помощью склеивания с жидким полимером или путем сшивания. Кроме того, полимерный связующий материал может быть выполнен в виде твердого блока и принимать форму с помощью лазера или других стандартных методик обработки для его желаемой конечной формы. Придание формы лазером относится к процессу извлечения материалов с применением лазера.
В некоторых вариантах осуществления изобретения чип 10, включающий в себя один или несколько слоев, может быть установлен в или между одной или несколькими акриловыми пластинами 40. Акриловые пластины могут иметь одно или несколько отверстий для возможности доступа микрофлюидных трубочек к портам 12, 14 чипа 10. Кроме того, акриловые пластины могут иметь центральное отверстие, которое не покрывает всю поверхность чипа 10. Акриловые пластины могут быть присоединены с помощью винтов, болтов, шпилек, клеящих соединений или любыми другими крепежными средствами, известными из уровня техники. В качестве неограничивающего примера, в варианте осуществления, изображенном на Фигуре 15, чип 10 может быть помещен между двумя акриловыми пластинами 40. Каждая акриловая пластина 40, изображенная на Фигуре 15, может составлять 25 мм в диаметре и 2 мм в толщину. Акриловая пластина 40 может защищать чип 10 от повреждения и/или загрязнения. Акриловые пластины 40 могут иметь такой размер и форму, чтобы помещаться в микрофлюидную систему.
Методы
В соответствии с различными вариантами осуществления технологии, описанной в настоящей заявке, чип, описанный в заявке, может быть заполнен гидрогелем, таким как, коллагеновый гель, смесь с другими веществами или составами для индуцирования, притягивания и/или поддержания миграции клеток и/или заселения в камере роста клеток. В некоторых вариантах осуществления клетки, заселяющие камеру роста клеток, моли быть стволовыми клетками. В некоторых вариантах осуществления изобретения клетки, заселяющие камеру роста клеток, моли быть клетками-предшественниками. В некоторых вариантах осуществления, стволовые клетки и/или клетки-предшественники, заселяющие камеру роста клеток, могут дифференцироваться и давать начало одному или нескольким типам дифференцированных клеток. В некоторых вариантах осуществления клетки, заселяющие камеру роста клеток, могут формировать структуры ткани или структуры органов небольшого размера. Типы клеток и/или тканей, которые могут заселяться или возникать из стволовых клеток в камере роста клеток, включают, но не ограничиваются ими, мезенхимальные стволовые клетки, стволовые клетки, полученные из жировой ткани, эндотелиальные стволовые клетки, гемопоэтические стволовые клетки, костные клетки, клетки костного мозга, клетки печени, клетки крови, жировые клетки, мышечные клетки, стволовые клетки, клетки сосудов, иммунные клетки, дифференцированные клетки, пораженные клетки, соединительная ткань, мышечная ткань, нервная ткань, и/или эпителиальная ткань.
В некоторых вариантах осуществления изобретения гидрогель может включать в себя композиции, которые усиливают или стимулируют рост кости. В некоторых вариантах осуществления эти композиции может включать в себя деминерализованный костный порошок и/или морфогенетические белки кости 2 (BMP-2) (SEQ ID NO:01, NCBI ID NO:NP001191.1) и/или BMP-4 (SEQ ID NO:02, NCBI ID NO:NP_001193, NP_570911 и NP_570912). В некоторых вариантах осуществления эти композиции могут включать в себя деминерализованный костный порошок и/или белки ВМР-2 и/или ВМР-4 и, необязательно, другие материалы, индуцирующие кость, то есть материал, такой как малые молекулы, пептиды или белки, которые способствуют в обеспечении основы для роста клеток, привлечения клеточной миграции в имплантируемое устройство, стимулируя рост клеток, стимулируя рост костных клеток, стимулируя рост клеток костного мозга, стимулируя дифференциацию костных клеток, стимулируя дифференциацию клеток костного мозга, стимулируя рост костной ткани и/или стимулируя рост костно-мозговой ткани. В некоторых вариантах осуществления смесь геля может быть помещен в порты, во флюидные каналы и/или в камеру роста клеток. В некоторых вариантах осуществления материал, индуцирующий кость, может быть помещен в камеру роста клеток, а коллаген может быть помещен в порты. В некоторых вариантах осуществления изобретения материал, индуцирующий кость, может быть помещен в камеру роста клеток и флюидные каналы, а коллаген может быть помещен в порты.
Деминерализованный костный порошок можно приобрести на коммерческой основе. Кроме того, деминерализованный костный порошок может быть приготовлен путем вырезания, дробления и просеивания бедра мыши с получением частиц менее, чем 250 мкм в диаметре. Порошок может затем быть деминерализован с использованием 0.5 N HCl.
Примером смеси геля гидрогеля может быть приготовление с использованием коллагенового геля I типа (3 мг/мл), деминерализованного костного порошка (0.1 мг/uL), BMP-2 (5 нг/uL) и BMP-4 (5 нг/uL). BMP-2 и BMP-4 являются коммерчески доступными от Sigma Aldrich (St. Louis МО; Catalog Numbers B3555 и В2680, соответственно).
В других вариантах осуществления изобретения ткань, выращиваемая в чипе, может быть гемопоэтической или тканью иммунной системы, включающей в себя, например, костный мозг, лимфатическую железу или селезенку, а коллагеновый гель может включать композиции, которые усиливают или стимулируют рост, например, ткани лимфатической железы или селезенки. В некоторых вариантах осуществления эти композиции могут включать интерлейкины, хемокины, интерфероны, фактор некроза опухолей, гематопоетины, гранулоцитарный колониестимулирующий фактор (Г-КСФ) и гранулоцитарно-моноцитарный колониестимулирующий фактор (ГМ-КСФ).
В других вариантах осуществления ткань, выращиваемая в чипе, может быть, например, соединительной тканью, сосудистой тканью или структурами типа фасции, а коллагеновый гель может включать в себя композиции, которые усиливают или стимулируют рост, например, соединительной ткани, сосудистой ткани или структур типа фасции. В некоторых вариантах осуществления эти композиции могут включать в себя VEGF (Cat #V7259, Sigma Aldrich, St. Louis, МО) и PDGF (Cat #P8147, Sigma Aldrich, St. Louis, МО).
В соответствии с некоторыми вариантами осуществления технологии, описанной в настоящей заявке, чип может затем быть имплантирован в субъект. В некоторых вариантах осуществления чип может быть имплантирован подкожно. В некоторых вариантах осуществления чип может быть имплантирован внутрибрюшинно. В некоторых вариантах осуществления чип может быть имплантирован внутримышечно. В некоторых вариантах осуществления чип может быть пришит к мышце при подкожном размещении. Чип может быть обеспечен одним или несколькими отверстиями для возможности прохождения хирургической иглы и/или нанизывания имплантируемого устройства. В предпочтительном варианте воплощения чип может быть помещен так, что открытая сторона и/или порты камеры роста клеток обращены к подлежащей мышечной ткани субъекта.
В некоторых вариантах осуществления изобретения стадия имплантации in vivo может длиться, по меньшей мере, 1 неделю, по меньшей мере, 2 недели, по меньшей мере, 4 недели, по меньшей мере, 6 недель, по меньшей мере, 8 недель, по меньшей мере, 10 недель или дольше. Длительность стадии имплантации может быть определена в зависимости от необходимого количества миграции и заселения клеток в камере роста клеток или пространстве. Это может зависеть от субъекта и композиции коллагенового геля или смеси, обеспеченной в камере роста клеток или пространстве.
В некоторых вариантах осуществления полагают, что, когда чип имплантирован подкожно, процессы заживления ран приводят к соединительным тканям, содержащим микрокапилляры, мезенхимальные стволовые клетки, стволовые клетки, сосудистые клетки, иммунные клетки, дифференцированные клетки и/или пораженные клетки, растущие в камере роста клеток имплантируемого устройства и, в связи с наличием материала, индуцирующего кость, может формировать кость с промежутками, которые пополняются циркулирующими гемопоэтическими клетками-предшественниками для формирования полнофункционального костного мозга.
В некоторых вариантах осуществления изобретения чип 10 может быть имплантирован в субъект. В некоторых вариантах осуществления имплантируемое устройство, включающее в себя часть набора микрофлюидного чипа, например, средний слой 30 чипа 10, может быть имплантирован в субъект. В некоторых вариантах осуществления имплантируемое устройство, которое не включает в себя часть набора микрофлюидного чипа, например, устройство, имеющее структуру среднего слоя 30 (например, гильзы), но которое не позже соединено с дополнительными структурами для составления набора микрофлюидного чипа, может быть имплантирован в субъект. В некоторых вариантах осуществления изобретения имплантируемое устройство могло быть имплантировано в субъект, а после завершения стадии роста in vivo имплантируемое устройство могло быть соединено с микрофлюидной системой без извлечения клеток, тканей и/или органоидов из имплантируемого устройства и/или чипа. В некоторых вариантах осуществления имплантируемое устройство могло быть имплантировано в субъект, а после завершения стадии роста in vivo клетки, ткани и/или органоиды могут быть извлечены из имплантируемого устройства и помещены в микрофлюидное устройство, которое могло быть соединено с микрофлюидной системой. В некоторых вариантах осуществления изобретения имплантируемое устройство может быть имплантировано в субъект, а после завершения стадии роста in vivo имплантируемое устройство может быть трансплантировано в субъект без извлечения клеток, тканей и/или органоидов из имплантируемого устройства. В некоторых вариантах осуществления изобретения имплантируемое устройство могло быть имплантировано в субъект, а после завершения стадии роста in vivo клетки, ткани и/или органоиды могут быть извлечены из имплантируемого устройства и трансплантированы в субъект.
Методы in vitro/ex vivo
Некоторые варианты осуществления технологии, описанной в настоящем изобретении, относится к формированию функционального органа, состоящего из двух или более физиологически или структурно-интегрированных тканей в процессе стадии имплантации in vivo и поддержанию соотношения этих структурных и функциональных в процессе, по меньшей мере, части стадии in vitro и/или ex vivo, описанных в настоящей заявке ниже.
В соответствии с некоторыми вариантами осуществления технологии, описанной в настоящей заявке, когда стадия имплантации in vivo заканчивается, чип может быть извлечен из субъекта и помещен в или соединен с микрофлюидной системой. В некоторых вариантах осуществления микрофлюидная система может быть использована для непрерывной перфузии средой, например, используя один или несколько флюидных каналов для развития и/или поддержания жизнеспособности клеток и ткани. В некоторых вариантах осуществления чип может быть извлечен из места имплантации и затем соединен с микрофлюидной системой, где начинается перфузия. В других вариантах осуществления чип может быть соединен с микрофлюидной системой до извлечения из места имплантации и перфузия начинается в любое время до завершения отслоения чипа и ткани, содержащейся в нем из ткани из места имплантации.
В некоторых вариантах осуществления чип может быть помещен в питательную среду после извлечения из места имплантации для того, чтобы потом поместить чип в микрофлюидную систему.
В соответствии с некоторыми вариантами осуществления клетки, присутствующие в чипе, могут быть культивированы при непрерывной перфузии и могут дифференцироваться и/или производить больше ткани. В альтернативном варианте осуществления клетки могут быть культивированы при использовании большого числа профилей перфузии и условий, требуемых для контроля развития и поддержания культивируемых клеток. В соответствии с некоторыми вариантами осуществления клетки, присутствующие в чипе, могут быть культивированы в условиях непрерывной перфузии и могут дифференцироваться в костный мозг и/или производить больше костно-мозговой ткани. В некоторых вариантах осуществления изобретения жизнеспособность клеток, присутствующих в чипе, может поддерживаться посредством перфузии прежде, чем имплантируемое устройство имплантировали во второй субъект. Соответствующая среда для перфузии, которая может также быть использована в качестве питательной среды для транспортировки чипа, имеется в продаже и среда, предназначенная для конкретной ткани, растущей в чипе, хорошо известна специалистам в данной области техники. Среда может быть дополненной, например, дополнительными питательными веществами, антибиотиками, факторами роста или другими компонентами, которые усиливают рост желаемых клеток in vitro. В качестве только примера, соответствующей средой для роста печеночной ткани может быть среда Игла в модификации Дульбекко (DMEM), содержащая 10% (об/об) эмбриональной бычьей сыворотки (FBS), 100 ед/мл пенициллина и 100 ед/мл стрептомицина, тогда как средой для роста костного мозга может быть среда MyeloCul M5300 (Stem Cell Technologies), содержащая незаменимые аминокислоты (Gibco) пирувата натрия (Gibco), 100 ед/мл пенициллина и 100 ед/мл стрептомицина.
В некоторых вариантах осуществления рост клеток и/или ткани в чипе может быть использован для получения клеток или стволовых клеток in vitro в терапевтических или исследовательских целях. В некоторых вариантах осуществления рост клеток и/или ткани в чипе может быть использован для получения гемопоэтических клеток или гемопоэтических стволовых клеток in vivo в терапевтических или исследовательских целях. В некоторых вариантах осуществления гемопоэтические клетки могут быть выбраны из группы, состоящей из эритроцитов, лейкоцитов, тромбоцитов, гемопоэтических стволовых клеток, лимфоцитов, эозинофилов, нейтрофилов, моноцитов, гемопоэтических клеток-предшественников, стромальных клеток и смеси двух или больше этих типов клеток. В некоторых вариантах осуществления клетки могут быть собраны из вытекающего потока из чипа. В некоторых вариантах осуществления клетки могут быть собраны путем извлечения клеток и/или ткани из камеры роста клеток 22. В некоторых вариантах осуществления клетки могут быть использованы для терапевтических или исследовательских целей, при этом находится в чипе.
В некоторых вариантах осуществления изобретения факторы роста или соединения, которые усиливали производство желаемых типов клеток, могут быть добавлены к перфузионной жидкости. В качестве неограничивающего примера, эритропоэтин стимулирует производство эритроцитов, VEGF стимулирует ангиогенез, а тромбопоэтин стимулирует производство мегакариоцитов и тромбоцитов.
Клетки, получаемые согласно способам, описанным в настоящей заявке, могут быть использованы для терапевтических или исследовательских целей без дальнейшей обработки или могут быть обработаны перед их окончательным использованием. Как неограничивающий пример, обработка клеток может включать в себя отбор в соответствии с типом клеток, развитие в культуре, смешивание с другими соединениями фармацевтической композиции, контактирование клеток с соединением, которое изменяет состояние, функцию или функциональность клетки (например, уклеиновая кислота, белок, пептид и/или малые молекулы), замораживание и/или охлаждение.
В некоторых вариантах осуществления способы и устройства, направленные на изготовление чипа, содержащего ткани и/или клетки, могут также использоваться для изучения ответа клеток и/или ткани, таких как, например, ткань костного мозга и/или гемопоэтические клетки, для некоторых соединений (например, химиотерапия или радиотерапия). В некоторых вариантах осуществления чип, содержащий ткань и/или клетки, также может быть использован для изучения механизмов, участвующих в контроле дифференциации, формирования, выживаемости, функционирования и/или ремоделирование клеток, тканей и/или структур органоидов. В данных вариантах осуществления изобретения это может быть желательным для доставки некоторых соединений к клеткам в камере роста клеток в предопределенные интервалы времени или профили доставки (в соответствии с концентрациями, количествами и временными интервалами) через флюидные каналы (например, гормонов, таких как тромбопоэтин, который регулирует производство тромбоцитов, или эритропоэтин, который контролирует производство эритроцитов). Соединения, которые могут быть доставлены к клеткам в камеру роста клеток через флюидные каналы, включают в себя, но не ограничиваются ими, гормоны, ферменты, клетки, молекулы подавления транскрипции гена, ингибиторы некоторых ферментов, малые молекулы, пептиды, белки, нуклеотиды, антитела, факторы роста, вирусы, бактерии, паразиты, маркеры и/или красители.
В некоторых вариантах осуществления изобретения ткани и/или клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на токсичность. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на токсичность по отношению к костному мозгу. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на способность увеличивать рост, развитие и/или функции ткани или ее компонента. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на способность увеличения роста, развития, выживаемости, роста и/или функции костного мозга или его компонента. В некоторых вариантах осуществления ткань и/или клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на способность ингибировать рост, выживаемость, развитие и/или функции ткани или ее компонента. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на способность ингибировать рост, выживаемость, развитие и/или функции костного мозга или его компонента. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на способность мобилизировать некоторые клетки и/или неклеточные продукты из костного мозга. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на способность ингибировать мобилизацию некоторых клеток и/или неклеточных продуктов из костного мозга. В некоторых вариантах осуществления ткань и/или клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на возможность применения в качестве визуализирующих веществ для ткани или ее компонента. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для проведения скрининга соединений на возможность применения в качестве визуализирующих веществ для костного мозга или его компонентов. В некоторых вариантах осуществления ткань и/или клетки, присутствующие в чипе, могут быть использованы для характеристики фармакокинетики препаратов или соединения-прототипа. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для характеристики фармакокинетики препаратов или соединения-прототипа. В некоторых вариантах осуществления ткань и/или клетки, присутствующие в чипе, могут быть использованы для изучения микроокружения, структуры, функции и/или развития этого типа ткани. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для изучения микроокружения, структуры, функции и/или развития костного мозга.
В некоторых вариантах осуществления ткань и/или клетки, присутствующие в чипе, могут быть использованы для получения клеток и/или неклеточных факторов или соединений, полученных с помощью ткани для использования в дополнительных системах и/или моделях in vitro. В некоторых вариантах осуществления ткань костного мозга и/или гемопоэтические клетки, присутствующие в чипе, могут быть использованы для получения эритроцитов, иммунных клеток, других производных костно-мозговых клеток и/или неклеточных факторов или соединений, полученных с помощью костного мозга для использовании в дополнительных системах и/или моделях in vitro. Как неограничивающий пример, костно-мозговой производный фактор может быть пептидом, белком, малой молекулой, нуклеотидом, липидом, углеводом, цитокином и/или фактором роста. Как неограничивающий пример, реакция ткани печени на соединения может включать в себя иммунный компонент, который отсутствовал в ткани печени моделей in vitro. Иммунные клетки, полученные с помощью клеток костного мозга и/или ткани, присутствующих в чипе, могут быть доставлены к ткани печени модели in vitro для образования наиболее полной функции и реакции модели печени. В некоторых вариантах осуществления продукты костного мозга могут быть собраны из чипа, как описано в настоящей заявки, и добавлены к дополнительной системе и/или модели in vitro. В некоторых вариантах осуществления чип, содержащий костный мозг, может быть расположен в такой же микрофлюидной системе, как дополнительная модель и/или система in vitro. Перфузионная жидкость может быть пропущена через чип, содержащий костный мозг, а вытекающая жидкость, содержащая продукты костного мозга, может быть доставлена к дополнительной модели и/или системе in vitro. Чип, содержащий костный мозг, может располагаться выше, ниже или и в том, и в другом месте относительно дополнительной модели и/или системы in vitro. Вся или часть вытекающей жидкости из чипа, содержащего костный мозг, может быть доставлена к дополнительной модели и/или системе in vitro.
В некоторых вариантах осуществления изобретения способы и устройства, описанные в настоящей заявке, могут быть использованы для изучения или получения клеток и/или тканей на определенном этапе развития. Путем изменения времени имплантации, идентичности и концентрации материала, индуцирующего ткань, конструкцию чипа и композицию перфузионной жидкости, стадию развития клеток и/или ткани, присутствующей в чипе, можно изменять. В некоторых вариантах осуществления это может применяться для изучения, например, процесса развития костного мозга, функции компонентов костного мозга в некоторых точках развития, дифференциальные эффекты соединений на костный мозг в ходе развития и/или влияния соединений на развитие костного мозга. Как неограничивающий пример, соединение может быть химиотерапевтическим препаратом, радиотерапией, модификатором дифференциации, формирования, функции или ремоделирования, гормоном, нуклеиновой кислотой, пептидом, антителом, малой молекулой, препаратом-прототипом, ферментом, клеткой, вирусом, бактерией, паразитом, нуклеотидом, маркером, краской, визуализирующим веществом, ферментом, наночастицей и/или молекула, подавляющая транскрипцию гена.
В некоторых вариантах осуществления изобретения ткани и/или клетки, присутствующие в чипе, могут быть человеческими клетками и/или тканями без имплантации в человека. В данных вариантах осуществления, чип может быть имплантирован в животное, имеющее человеческие и/или гуманизированные клетки. Как неограничивающий пример, мышь могли облучать для уничтожения ее эндогенного костного мозга, а затем пересаживали человеческий костный мозг и/или человеческие гемопоэтические стволовые клетки. Когда чип будет имплантирован, неважно до, в течение или после вышеуказанных процедур, он будет в конце заполнен человеческими клетками костного мозга. Когда извлекают из места имплантации и помещают в микрофлюидную систему, костный мозг, содержащийся в чипе, будет генетически человеческим. Костный мозг, полученный таким образом, может применяться в любом из вариантов осуществлений, описанных в настоящей заявке.
В некоторых вариантах осуществления изобретения источником ксенотрансплантированных человеческих клеток является раковая опухоль или раковая ткани и/или клетки. В некоторых вариантах осуществления, подходящие типы злокачественных опухолей могут включать в себя, но не ограничиваются ими, лейкоз, лимфому, лимфому Ходжкина, миелопролиферативные заболевания, лангергансоклеточный гистиоцитоз, миелому и миелодиспластические синдромы. В некоторых вариантах осуществления, ксенотрансплантированные человеческие клетки могут быть получены из пораженной ткани. В некоторых вариантах осуществления, ксенотрансплантированные человеческие клетки могут быть получены от человека, имеющего гемопоэтическое заболевание. Гемопоэтическое заболевание включает в себя, но не ограничивается ими, талассемию, дефицит фактора IX, гемофилию, серповидно-клеточную анемию, амилоидоз, агранулоцитоз, анемию, лейкопению, нейтропению, тромбоцитопению, панцитопению, тромбастению Гланцманна, уремию, заболевание пула тромбоцитов, болезнь Виллебранда, афибриногенемию и аутоиммунное заболевание.
В некоторых вариантах осуществления изобретения, когда чип извлечен из первого субъекта, некоторые или все клетки, присутствующие в чипе, могут быть извлечены из чипа. Как неограничивающий пример, клетки костного мозга, которые имели заселенную нишу костного мозга в чипе, могут быть извлечены химическим и/или физическим способом. Клетки в камере роста клеток чипа могут быть извлечены из чипа и/или сделаться нежизнеспособными любым способом, известным из уровня техники для частично или полностью децеллюляризации ткани. Неограничивающие примеры включают в себя: 1) промывание чипа и/или ткани с детергентами; или 2) промывание чипа буфером, затем фиксация ткани с параформальдегидом. В некоторых вариантах осуществления чип и/или ткань могут быть децеллюляризованными путем фиксации с 4% параформальдегидом (PFA) в течение 48 часов при 4°С и затем погружением чипа и/или ткани в 70% этанол на 24 часа при 4°С и три раза в PBS при 4°С в течение 2 часов для отмывки от PFA. В некоторых вариантах осуществления внутренний костный мозг углубления чипа может быть извлечен путем разрезания маленьких отверстий на краю углубления и промыванием средой.
Оставшийся децеллюляризованный каркас костного мозга может быть использован ех vivo и/или in vitro и повторно заселен костным мозгом и/или эритроцитами, обеспеченными от другого источника. Ткань выращивают в чипе in vivo, а вторая популяция клеток может быть от различных видов, например, чип может быть имплантирован в мышь и децеллюляризован ех vivo, затем повторно заселен человеческими клетками костного мозга.
Методы in vivo
В некоторых вариантах осуществления изобретения чип, содержащий ткань и/или клетки или ткань и/или клетки, извлеченные из чипа, после извлечения из первого субъекта могут быть имплантированы во второй субъект (например, человека или животное) и использоваться in vivo. В некоторых вариантах осуществления чип, содержащий ткань и/или клетки, или ткань и/или клетки, извлеченные из чипа, могут быть имплантированы во второй субъект подкожно. Любое количество ткани и/или клеток из чипа может применяться in vivo, например, от 0.1% до 100% ткани и/или клеток в чипе могут использоваться in vivo. Например, по меньшей мере, 0.1% ткани или клеток в чипе, по меньшей мере, 1% ткани или клеток в чипе, по меньшей мере, 10% ткани или клеток в чипе, по меньшей мере, 50% ткани или клеток в чипе, по меньшей мере, 90% ткани или клеток в чипе или, по меньшей мере, 95% ткани или клеток в чипе могут использоваться in vivo. Ткань и/или клетки могут быть выбраны и/или отделены до использования in vivo, например, сортировкой клеток (например, FACS) или физическим отделением некоторых частей ткани и/или клеток.
В некоторых вариантах осуществления изобретения первый и второй субъекты могут быть животными. В некоторых вариантах осуществления первый и второй субъекты могут быть животными, не принадлежащий к человеческому роду, одного вида, например, оба субъекта могут быть мышью. В некоторых вариантах осуществления первый и второй субъекты могут быть человеком. В некоторых вариантах осуществления первый и второй субъекты могут быть одним и тем же субъектом. В некоторых вариантах осуществления первый и второй субъекты могут быть различными видами, например, первый субъект может быть мышью, а второй субъект может быть человеком.
В некоторых вариантах осуществления изобретения чип может быть имплантирован в мышь, имеющую человеческие и/или гуманизированные клетки. После стадии роста in vivo, чип, содержащий ткань и/или клетки, или ткань и/или клетки, извлеченные из чипа, могут быть трансплантированы в человека, нуждающегося в трансплантации типа клеток, выращенного в чипе. В некоторых вариантах осуществления чип может быть имплантирован в мышь, имеющую человеческие и/или гуманизированные клетки костного мозга или гемопоэтические клетки. После стадии роста in vivo, чип трансплантируют в человека, нуждающегося в трансплантации клеток костного мозга и/или гемопоэтических клеток.
В некоторых вариантах осуществления изобретения получающий (например, второй) субъект может иметь злокачественную опухоль, гемопоэтическое заболевание, радиационную токсичность или иммунодефицит. В некоторых вариантах осуществления получающий субъект может подвергаться химиотерапии или радиотерапии. В некоторых вариантах осуществления получающим является субъект с диагнозом, который имеет гемопоэтическое заболевание, при котором один или несколько типов клеток крови, найденных в костном мозге, оказываются неправильно функционирующими. В некоторых вариантах осуществления получающим является человек, который получает лечение, повреждающее, нарушающее или уничтожающее его эндогенный костный мозг. Такое лечение может включать, например, химиотерапию, радиотерапию. В некоторых вариантах осуществления человеком может быть лицо, подвергающееся источнику излучения или химических веществ, загрязнителям или инфекции, которые повреждают, нарушают или уничтожат его эндогенный костный мозг. Примеры таких химических веществ, загрязняющих веществ или инфекций включают, но не ограничиваются ими, алкоголь, бензол, гепатиты, вирус Эпштейна-Барра, цитомегаловирус, парвовирус В19 и ВИЧ.
В других вариантах осуществления изобретения ткань и/или стволовые клетки могут быть извлечены из человека до получения им лечения, которое повреждает, нарушает или уничтожает этот тип ткани и/или клеток. Как неограничивающий пример, ткань костного мозга и/или гемопоэтические стволовые клетки могут быть извлечены из человека до получения им лечения, которое повреждает, нарушает или уничтожает его костный мозг. Ткань костного мозга и/или гемопоэтические стволовые клетки, извлеченные из человека, могут быть имплантированы в животное с ослабленным иммунитетом. Чип, имплантированный в такую мышь, будет заселяться тканью костного мозга и/или гемопоэтическими клетками, которые генетически идентичны человеку, и чип после стадии роста in vivo в животном может быть имплантирован в человека, или клетки и/или ткань, содержащиеся в чипе, могут быть имплантированы в человека, тем самым обеспечивая источник ткани костного мозга и/или гемопоэтических клеток, которые генетически идентичны человеку. В некоторых вариантах осуществления изобретения чип или клетки и/или ткань, содержащиеся в чипе, могут храниться, сохраняться или поддерживаться после извлечения их из места имплантации в мыши и до их трансплантации человеку. В некоторых вариантах осуществления чип или клетки и/или ткани могут быть сохранены путем заморозки. В некоторых вариантах осуществления чип или клетки и/или ткани могут быть сохранены путем охлаждения. В некоторых вариантах осуществления клетки, содержащиеся в чипе, могут поддерживаться путем извлечения чипа из места имплантации и соединения его с микрофлюидной системой, как описано в настоящей заявке. Перфузионная жидкость может обеспечиваться через микрофлюидную систему и клетки, содержащиеся в чипе, поддерживают свою жизнеспособность, пока она необходима для трансплантации чипа или ткани костного мозга и/или гемопоэтических клеток в человека.
В некоторых вариантах осуществления изобретения чип может быть имплантирован в субъект. После стадии роста in vivo, чип может быть соединен с микрофлюидной системой и ткань и/или клетки, содержащиеся в чипе, могут поддерживаться с помощью перфузии жидкости, как описано в настоящей заявке. После извлечения чипа из места имплантации, субъект получает лечение, которое повреждает, нарушает или уничтожает тип клеток и/или ткани, который был выращен на чипе. После завершения такого лечения, чип, содержащий ткань и/или клетки, или ткань и/или клетки, извлеченные из чипа, могут быть имплантированы в субъект, тем самым обеспечивая источник ткани и/или клеток, которые генетически идентичны субъекту. Как неограничивающий пример, после стадии роста in vivo, где рост кости был индуцирован в чипе, чип может быть соединен с микрофлюидной системой и ткань костного мозга и/или гемопоэтические клетки, содержащиеся в чипе, могут поддерживаться с помощью перфузии жидкости, как описано в настоящей заявке. После извлечения чипа из места имплантации, субъект получает лечение, которое повреждает, нарушает или уничтожает его эндогенный костный мозг. После завершения такого лечения, чип, содержащий ткань костного мозга и/или гемопоэтические клетки, или ткан костного мозга и/или гемопоэтические клетки, извлеченные из чипа, могут быть имплантированы в субъект, тем самым обеспечивая источник ткани костного мозга и/или гемопоэтические клетки, которые генетически идентичны субъекту.
В некоторых вариантах осуществления изобретения чип или ткань и/или клетки, содержащиеся в чипе, могут храниться, сохраняться или поддерживаться после извлечения их из места имплантации в первом субъекте и до возвращения их во второй субъект и/или после извлечения их из места имплантации в первом субъекте и до возвращения их в первый субъект. В некоторых вариантах осуществления чип или клетки и/или ткань могут быть сохранены с помощью заморозки. В некоторых вариантах осуществления чип или клетки и/или ткань могут быть сохранены с помощью охлаждения. В некоторых вариантах осуществления клетки, содержащиеся в чипе, могут поддерживаться с помощью извлечения чипа из места имплантации и соединения его с микрофлюидной системой, как описано в настоящей заявке. Перфузия жидкости может обеспечиваться через микрофлюидную систему и клетки, содержащиеся в чипе, поддерживают свою жизнеспособность, пока она необходима для трансплантации чипа или ткани костного мозга и/или гемопоэтических клеток в человека. В некоторых вариантах осуществления чип и/или ткань и/или клетки, содержащиеся в чипе, могут подвергаться нескольким способам поддержания, сохранения или защиты клеток и/или ткани ex vivo, например, ткань в чипе может культивироваться в микрофлюидном устройстве и затем заморожена, а потом разморожена перед трансплантацией в получающий субъект.
В некоторых вариантах осуществления изобретения чип и/или ткань и/или клетки, содержащиеся в чипе, могут быть трансплантированы непосредственно из первого субъекта во второй субъект без поддержания, сохранения и/или защиты клеток и/или ткани ех vivo.
В некоторых вариантах осуществления изобретения ткань и/или клетки, содержащиеся в имплантируемом устройстве, являются генетически модифицированными до трансплантации во второй субъект. В некоторых вариантах осуществления устройство заселено клетками, которые являются генетически модифицированными, например, первый субъект включает в себя генетически модифицированные клетки. В некоторых вариантах осуществления первый субъект представляет собой генетически модифицированный субъект. В некоторых вариантах осуществления ткань и/или клетки являются генетически модифицированными после имплантируемого устройства и ткань и/или клетки, содержащиеся в нем, извлекаются из первого субъекта. В некоторых вариантах осуществления, ткань и/или клетки являются генетически модифицированными после извлечения ткани и/или клеток из имплантируемого устройства. В некоторых вариантах осуществления ткань и/или клетки являются генетически модифицированными, тогда как ткань и/или клетки поддерживаются или культивируются в микрофлюидном устройстве или системе. Как неограничивающий пример, ткань и/или клетки могут быть генетически модифицированными для увеличения или снижения экспрессии гена или для экспрессии экзогенного гена (например, маркерного гена). Способы генетической модификации ткани и/или клеток хорошо известны из уровня техники и могут включать в себя, но не ограничиваться ими, вирусные векторы, плазмидные векторы, гемологическую рекомбинацию, устойчивое интегрирование и кратковременную экспрессию.
Фармацевтическая композиция
Для введения субъекту, чип, содержащий клетки и/или ткань или клетки и/или ткань, содержащиеся в чипе, или продукты клеток и/или ткани, содержащихся в чипе, могут быть представлены в фармацевтически приемлемых композициях. Такие фармацевтически приемлемые композиции включают в себя чип, клетки, ткань и/или продукту клеток или ткани, как описано выше, объединенные с фармацевтически приемлемыми носителями (наполнителями) и/или растворителями. Как подробно описано ниже, фармацевтические композиции по технологии, описанной в настоящей заявке, могут быть специально приготовлены для введения в твердой или жидкой форме, в том числе, приспособленные для следующего: (1) орального введения, например, вливание (водные или неводные растворы или суспензии), леденцы, драже, капсулы, пилюли, таблетки (например, те, которые предназначены для внутриротовой, подъязычной и системной адсорбции), болюсы, порошки, гранулы, паста для применения на язык; (2) парентерального введения, например, путем подкожной, внутримышечной, внутривенной или эпидуральной инъекции, например, стерильного раствора или суспензии или препарата с замедленным высвобождением; (3) местного применения, например, в качестве крема, лосьона, геля, мази или пластыря с контролируемым высвобождением или распылителя, применяемого на кожу; (4) интравагинальный или ректальный, например, в качестве вагинального суппозитория, крема, свечки или пены; (5) сублингвально; (6) через глаза; (7) трансдермально; (8) через слизистую оболочку; или (9) назально. Кроме того, композиции могут быть имплантированы в пациента или введены с использованием системы доставки препаратов. Покрытые устройства доставки могут быть также использованы (см., например, Urquhart и др., Ann. Rev. Pharmacol. Toxicol. 24: 199-236 (1984); Lewis, ed. "Controlled Release of Pesticides and Pharmaceuticals" (Plenum Press, New York, 1981); патент США No.3,773,919; патент США No.6,747,014 и патент США No.35 3,270,960). В данном контексте, термин «фармацевтически приемлемый» относится к тем соединениям, материалам, композициям и/или лекарственным формам, которые в пределах с медицинской точки зрения подходят для использования в контакте с тканями человека и животных без избыточной токсичности, раздражения, аллергической реакции или других проблем или осложнений, с разумным соотношением пользы/риска.
В данном контексте, термин «фармацевтически приемлемый носитель» означает фармацевтически приемлемый материал, композицию или основу, такую как жидкий или твердый наполнитель, растворитель, экципиент, производственное дополнительное вещество (например, смазывающее вещество, тальк стеарата магния, кальция или цинка или стеариновой кислоты) или материал для инкапсулирования растворителя, участвующего в ношении или транспортировке указанного соединения из одного органа или части тела к другому органу или части тела. Каждый носитель должен быть «приемлемым» в том смысле, что отвечать требованиям других ингредиентов композиции и не вредным для пациента. Некоторые примеры материалов, которые могут служить в качестве фармацевтически приемлемых носителей включают в себя, но не ограничиваются ими: (1) сахара, такие как лактоза, глюкоза и сахароза; (2) крахмалы, такие как кукурузный крахмал и картофельный крахмал; (3) целлюлоза и ее производные, такие как натриевая соль карбоксиметилцеллюлозы, метилцеллюлоза, этилцеллюлоза, микрокристаллическая целлюлоза и ацетатцеллюлоза; (4) порошкообразный трагакант; (5) солод; (6) желатин; (7) смазывающие вещества, такие как стеарат магния, лаурилсульфат натрия и тальк; (8) эксципиенты, такие как масло какао и воски для суппозиториев; (9) масла, такие как арахисовое масло, хлопковое масло, сафлоровое масло, кунжутное масло, оливковое масло, кукурузное масло и соевое масло; (10) гликоли, такие как пропиленгликоль; (11) полиолы, такие как глицерин, сорбит, маннит и полиэтиленгликоль (ПЭГ); (12) сложные эфиры, такие как этилолеат и этиллаурат; (13) агар, (14) буферные вещества, такие как гидроксид магния и гидроксид алюминия; (15) альгиновая кислота; (16) апирогенная вода; (17) изотонический раствор; (18) раствор Рингера; (19) этиловый спирт; (20) рН буферные растворы; (21) полиэфиры, поликарбонаты и/или полиангидриды; (22) объемообразующие агенты, такие как полипептиды и аминокислоты (23) компонент сыворотки, такой как сывороточный альбумин, HDL и LDL, (22) С2-С12 спирты, такие как этанол; и (23) другие нетоксичные совместимые вещества, используемые в фармацевтических композициях. Смачивающие вещества, объемообразующие агенты, наполнители, смазывающие вещества, красители, разрыхлители, разделительные вещества, покрывающие вещества, подсластители, вкусовые добавки, ароматизирующие добавки, консерванты, вода, раствор солей, спирты, антиоксиданты, полиэтиленгликоли, желатин, лактоза, амилоза, стеарат магния, тальк, кремниевая кислота, вязкий парафин, гидроксиметилцеллюлоза, поливинилпирролидон и тому подобное может также присутствовать в композиции. Термины, такие как «эксципиент», «носитель», «фармацевтически приемлемый носитель» или подобные употребляются как синонимы в данном контексте.
Многие организованные структуры поверхностно-активных веществ были изучены и применялись для приготовления препаратов. Они включают в себя монослойные структуры, мицеллы, двухслойные структуры и пузырьки. Везикулы, такие как липосомы, привлекли большой интерес, вследствие их специфичности и длительного действия, которые они обеспечивают с точки зрения доставки препаратов. Липосомы представляют собой однослойные или многослойные везикулы, которые имеют мембрану, образованную из липофильного вещества и водной внутренней среды. Водная часть содержит композицию, подлежащую доставке. Липосомы могут быть катионными (Wang et al., Biochem. Biophys. Res. Commun., 1987, 147, 980-985), анионными (Zhou et al., Journal of Controlled Release, 1992, 19, 269-274) или неионными (Ни et al. S.T.P. Pharma. Sci., 1994, 4, 6, 466). Липосомы могут включать в себя несколько различных фосфолипидов, липидов, гликолипидов и/или полимеров, которые могут придавать специфические свойства, полезные в некоторых областях применения, и которые были описаны в уровне техники (Alien et al., FEBS Letters, 1987, 223, 42; Wu et al., Cancer Research, 1993, 53, 3765; Papahadjopoulos et al. Ann. N.Y. Acad. Sci., 1987, 507, 64; Gabizon et al. PNAS, 1988, 85, 6949; Klibanov et al. FEBS Lett., 1990, 268, 235; Sunamoto et al. Bull. Chem. Soc. Jpn., 1980, 53, 2778; Ilium et al. FEBS Lett., 1984, 167, 79; Blume et al. Biochimica et Biophysica Acta, 1990, 1029, 91; патенты США No. 4,837,028; 5,543,152; 4,426,330; 4,534,899; 5,013,556; 5,356,633; 5,213,804; 5,225,212; 5,540,935; 5,556,948; 5,264,221; 5,665,710; Европейские патенты ЕР 0 445 131 B1; EP 0 496 813 В1 и публикации Европейских патентов WO 88/04924; WO 97/13499; WO 90/04384; WO 91/05545; WO 94/20073; WO 96/10391; WO 96/40062; WO 97/0478).
Композиции по технологии, описанной в настоящей заявке, могут быть приготовлены и образованы в виде эмульсий или микроэмульсий. Эмульсии представляют собой, как правило, гетерогенные системы из одной жидкости диспергированной в другой в форме капель, обычно превышающих 0.1 μm в диаметре и которые были описаны в данной области техники. Микроэмульсия может быть определена как система из воды, масла и амфифильного вещества, которые представляют собой единый оптически изотропный и термодинамически стабильный жидкий раствор, и может включать в себя поверхностно-активные вещества и вторичные поверхностно-активные вещества. Оба этих средства для доставки лекарственного препарата были описаны в уровне техники (см., например, Ansel's Pharmaceutical Dosage Forms and Drug Delivery Systems, Alien, LV., Popovich NG., and Ansel HC., 2004, Lippincott Williams & Wilkins (8th ed.). New York, NY;, Idson, in Pharmaceutical Dosage Forms, Lieberman Rieger and Banker (Eds.), 1988, Marcel Dekker, Inc., New York, N.Y., volume 1, p.199; Rosoff, in Pharmaceutical Dosage Forms, Lieberman, Rieger and Banker (Eds.), 1988, Marcel Dekker, Inc., New York, N.Y., Volume 1, p.245; Block in Pharmaceutical Dosage Forms, Lieberman, Rieger and Banker (Eds.), 1988, Marcel Dekker, Inc., New York, N.Y., volume 2, p.199, 245, & 335; Higuchi et al., in Remington's Pharmaceutical Sciences, Mack Publishing Co., Easton, Pa., 1985, p.301; Leung and Shah, in: Controlled Release of Drugs: Polymers and Aggregate Systems, Rosoff, M., Ed., 1989, VCH Publishers, New York, pages 185-215; Schott, in Remington's Pharmaceutical Sciences, Mack Publishing Co., Easton, Pa., 1985, p.271; Constantinides et al., Pharmaceutical Research, 1994, 11, 1385-1390; Ritschel, Meth. Find. Exp.Clin. PharmacoL, 1993, 13, 205; Но et al., J. Pharm. Sci., 1996, 85, 138-143; Lee et al., Critical Reviews in Therapeutic Drug Carrier Systems, 1991, p.92; патенты США No.6,191,105; 7,063,860; 7,070,802; 7,157,099).
В одном варианте осуществления изобретения, композиция липосомы или эмульсии включают в себя поверхностно-активное вещество. Поверхностно-активные вещества находят широкое применение в композициях, таких как эмульсии (включая микроэмульсии) и липосомы. Природа гидрофильной группы (также известной как «голова») обеспечивает наиболее полезные свойства для распределения по категориям различных поверхностно-активных веществ, применяемых в композициях (Rieger, in Pharmaceutical Dosage Forms, Marcel Dekker, Inc., New York, N.Y., 1988, p.285). Подходящие поверхностно-активные вещества включают в себя жирные кислоты и/или сложные эфиры или их соли, желчные кислоты и/или их соли. В некоторых вариантах осуществления поверхностно-активные вещества могут быть анионными, катионными или неионными. Применение поверхностно-активных веществ в готовых лекарственных формах, композициях и в эмульсиях было рассмотрено (Rieger, in Pharmaceutical Dosage Forms, Marcel Dekker, Inc., New York, N.Y., 1988, p.285).
В некоторых вариантах осуществления технология, описанная в настоящей заявке, применяет различные вещества, способствующие проникновению для осуществления эффективной доставки соединений через клеточные мембраны. Вещества, способствующие проникновению, могут быть классифицированы как принадлежащие к одной из пяти широких категорий, например, поверхностно-активные вещества, жирные кислоты, соли желчных кислот, хелатирующие вещества и нехелатирующие не поверхностно-активные вещества все, которые были описаны в других местах (см., например, Malmsten, M. Surfactants and polymers in drug delivery, Informa Health Care, New York, NY, 2002; Lee et al., Critical Reviews in Therapeutic Drug Carrier Systems, 1991, p.92; Takahashi et al., J. Pharm. Pharmacol., 1988, 40, 252; Touitou, E., et al. Enhancement in Drug Delivery, CRC Press, Danvers, MA, 2006; Muranishi, Critical Reviews in Therapeutic Drug Carrier Systems, 1990, 7, 1-33; El Hariri et al., J. Pharm. Pharmacol., 1992, 44, 651-654; Brunton, Chapter 38 in: Goodman & Oilman's The Pharmacological Basis of Therapeutics, 9th Ed., Hardman et al. Eds., McGraw-Hill, New York, 1996, pp.934-935; Swinyard, Chapter 39 In: Remington's Pharmaceutical Sciences, 18th Ed., Gennaro, ed., Mack Publishing Co., Easton, Pa., 1990, pages 782-783; Yamamoto et al., J. Pharm. Exp. Ther., 1992, 263, 25; Yamashita et al., J. Pharm. Sci., 1990, 79, 579-583; Jan-en, J. Chromatogr., 1993, 618, 315-339; Katdare, A. et al., Excipient development for pharmaceutical, biotechnology, and drug delivery, CRC Press, Danvers, MA, 2006; Buur et al., J. Control Rel., 1990, 14, 43-51).
Оральные композиции и их приготовление описаны подробно в патенте США 6,887,906, публикации заявки США. No.20030027780 и патенте США No. 6,747,014, каждая из которых включена в настоящую заявку посредством ссылки. Композиции и лекарственные формы для парентального, интрапаренхиматозного (в мозг), интратекального, интравентрикулярного или внутрипеченочного введения могут включать в себя стерильные водные растворы, которые могут также включать буферы, растворители и другие подходящие добавки, такие как, но не ограничиваясь ими, вещества, способствующие проникновению, соединения носители и другие фармацевтически приемлемые носители или экципиенты. Водные суспензии могут дополнительно содержать вещества, которые увеличивают вязкость суспензии, включая, например, натриевую соль карбоксиметилцеллюлозы, сорбит и/или декстран. Суспензия может также включать стабилизирующие вещества.
Аэрозоли для доставки в дыхательные пути известны из уровня техники (см., например, Adjei, A. and Garren, J. Pharm. Res., 1: 565-569 (1990); Zanen, P. and Lamm, J.-W. J. Int. J. Pharm., 114: 111-115 (1995); Gonda, I. "Aerosols for delivery of therapeutic an diagnostic agents to the respiratory tract," in Critical Reviews in Therapeutic Drug Carrier Systems. 6:273-313 (1990); Anderson et al. Am. Rev. Respir. Dis., 140: 1317-1324 (1989)) and have potential for the systemic delivery of peptides and proteins as well (Patton and Platz, Advanced Drug Delivery Reviews, 8:179-196 (1992)); Timsina et. al., Int. J. Pharm., 101: 1-13 (1995); and Tansey, I.P., Spray Technol. Market, 4:26-29 (1994); French, D.L., Edwards, D.A. and Niven, R. W., Aerosol Sci., 27: 769-783 (1996); Visser, J., Powder Technology 58: 1-10 (1989)); Rudt, S. and R. H. Muller, J. Controlled Release, 22: 263-272 (1992); Tabata, Y, and Y. Ikada, Biomed. Mater. Res., 22: 837-858 (1988); Wall, D.A., Drug Delivery, 2: 10 1-20 1995); Patton, J. and Platz, R., Adv. Drug Del. Rev., 8: 179-196 (1992); Bryon, P., Adv. Drug. Del. Rev., 5: 107-132 (1990); Patton, J.S., et al., Controlled Release, 28: 15 79-85 (1994); Damms, В. and Bains, W., Nature Biotechnology (1996); Niven, R.W., et al., Pharm. Res., 12(9); 1343-1349 (1995); и Kobayashi, S., et al., Pharm. Res., 13(1): 80-83 (1996)), содержание которых включены в настоящую заявку посредством ссылки.
Композиции по технологии, описанной в настоящей заявке, могут дополнительно включать в себя другие вспомогательные вещества, обычно используемые в фармацевтических композициях, в их установленных уровнях применения в данной области. Таким образом, например, композиции могут включать в себя дополнительные, совместимые, фармацевтически активные материалы, такие как, например, противозудные вещества, вяжущие средства, местные анестетики или противовоспалительные вещества, или могут включать в себя дополнительные материалы, полезные в физических разработках различных лекарственных форм композиций по технологии, описанной в настоящей заявке, такие как красители, вкусовые добавки, консерванты, антиоксиданты, замутняющие агенты, загустители и стабилизирующие вещества. Однако такие материалы при добавлении не должны чрезмерно мешать биологической активности компонентов композиции по технологии, описанной в настоящей заявке. Композиции могут быть стерилизованы и, при необходимости, смешаны с вспомогательными веществами, например, смазывающими веществами, консервантами, стабилизирующими веществами, смачивающими веществами, эмульгирующими веществами, солями для влияния на осмотическое давление, буферы, красители, ароматизаторы и/или ароматические вещества и подобные, которые не оказывают вредного влияния при взаимодействии с компонентами композиции.
Описание вариантов осуществления изобретения не предназначено быть исчерпывающим или ограничивать изобретение в определенной форме раскрытия. Вместе с тем, конкретные варианты осуществления и примеры для раскрытия, описанные в настоящей заявке, в целях иллюстрации, различные эквивалентные модификации возможны в пределах объема изобретения, которые специалистам в данной области техники будет понятно. Например, несмотря на то, что стадии способа или функции представлены в том или ином порядке, дополнительные варианты осуществления могут осуществлять функции в различном порядке, или функции могут осуществляться по существу параллельно. Идеи раскрытия, представленные в настоящей заявке, могут быть применены к другим процессам или способам в соответствующих случаях. Различные варианты осуществления, описанные в настоящей заявке, могут быть объединены для обеспечения дополнительных вариантов осуществления. Аспекты раскрытия могут быть изменены, при необходимости, для использования композиций, функций и понятий вышеуказанных ссылок и применения для обеспечения еще дополнительных вариантов осуществления раскрытия. Эти и другие изменения могут быть сделаны к раскрытию в свете подробного описания.
Конкретные элементы любых вышеуказанных вариантов осуществления могут быть объединены или использоваться вместо элементов в других вариантах осуществления. Кроме того, что преимущества, связанные с определенными вариантами осуществлений раскрытия, были описаны в контексте данных вариантов осуществлений, другие варианты осуществления могут также показывать такие преимущества и не всем вариантам осуществлений нужно обязательно показывать такие преимущества, чтобы попадать под действие раскрытия.
Все выявленные патенты и другие публикации явным образом полностью включены в настоящую заявку посредством ссылок с целью описания и раскрытия, например, методологий, описанных в таких публикациях, которые могут быть использованы в связи с технологией, описанной в настоящей заявке. Эти публикации приведены только для их раскрытия до даты подачи настоящей заявки. Ничто в связи с этим не должно рассматриваться как признание, что изобретатели не вправе задним числом датировать такое раскрытие на основании предшествующих изобретений или по иным основаниям. Все заявления относительно даты или утверждения относительно содержания данного документа основаны на информации, находящейся в распоряжении заявителей и не являются каким-либо признанием, относительно правильности дат или информации, содержащейся в этих документах.
Технология, описанная в настоящей заявке, дополнительно иллюстрирована следующими примерами, которые не следует рассматривать как ограничивающие. Некоторые варианты осуществлений технологии, описанной в настоящей заявке, может быть определены как любой из следующих пронумерованных параграфов:
1. Способ поддержания ткани ex vivo, включающий:
имплантацию имплантируемого устройства в субъект, в результате чего имплантируемое устройство заселено, по меньшей мере, одними из стволовых клеток, дифференцированных клеток и пораженных клеток;
извлечение имплантируемого устройства и ткани, содержащейся в имплантируемом устройстве, из субъекта;
обеспечение перфузии жидкости к ткани.
2. Способ по параграфу 1, дополнительно включающий стадию извлечения ткани из имплантируемого устройства до обеспечения перфузии жидкости.
3. Способ по параграфу 2, дополнительно включающий стадию помещения ткани в микрофлюидную систему до обеспечения перфузии жидкости.
4. Способ по любому из параграфов 1-4, отличающийся тем, что имплантируемое устройство включает в себя, по меньшей мере, одну камеру роста клеток и, по меньшей мере, один открытый порт, обеспечивающий прохождение к камере роста клеток для обеспечения возможности клеткам входить в камеру роста клеток для заселения клетками.
5. Способ по параграфу 1, отличающийся тем, что имплантируемое устройство представляет собой микрофлюидное устройство.
6. Способ по параграфу 5, дополнительно включающий соединение микрофлюидного устройства с микрофлюидной системой.
7. Способ по любому из параграфов 5-6, отличающийся тем, что микрофлюидное устройство включает в себя, по меньшей мере, одну камеру роста клеток и, по меньшей мере, один открытый порт, обеспечивающий прохождение в камеру роста клеток для возможности клеткам входить в камеру роста клеток для заселения клетками.
8. Способ по любому из параграфов 5-7, отличающийся тем, что микрофлюидное устройство включает в себя, по меньшей мере, один флюидный канал, отделенный от, по меньшей мере, одной камеры роста клеток с помощью разделительного пористого компонента.
9. Способ по любому из параграфов 5-8, отличающийся тем, что микрофлюидное устройство включает в себя, по меньшей мере, один входной порт и, по меньшей мере, один выход, соединенный, по меньшей мере, одним флюидным каналом с микрофлюидной системой и обеспечивающий перфузию жидкости в, по меньшей мере, одну камеру роста клеток посредством пористого разделительного компонента.
10. Способ по любому из параграфов 1-9, отличающийся тем, что имплантируемое устройство имплантируется таким образом, что, по меньшей мере, один порт обращен к мышечной ткани субъекта.
11. Способ по любому из параграфов 1-10, отличающийся тем, что ткань представляет собой ткань костного мозга.
12. Способ по любому из параграфов 1-12, отличающийся тем, что ткань костного мозга, поддерживаемая ex vivo, используется для получения гемопоэтических клеток или костно-мозговых производных факторов.
13. Способ по параграфу 12, отличающийся тем, что гемопоэтические клетки выбраны из группы, состоящей из эритроцитов, лейкоцитов, тромбоцитов, гемопоэтических стволовых клеток, лимфоцитов, эозинофилов, нейтрофилов, моноцитов, гемопоэтических клеток-предшественников, стромальных клеток и смеси из двух или более этих типов клеток.
14. Способ по параграфу 12, отличающийся тем, что костно-мозговые производные факторы выбраны из группы, состоящей из пептида, белка, малой молекулы, нуклеотидов, липидов, углеводов, цитокинов и факторов роста.
15. Способ по любому из параграфов 12-14, отличающийся тем, что гемопоэтические клетки и/или костно-мозговые производные факторы вводят в субъект.
16. Способ по параграфу 15, отличающийся тем, что субъект имеет состояние, выбранное из группы, состоящей из иммунодефицита, злокачественной опухоли, аутоиммунного заболевания, радиационной токсичности и гемопоэтического заболевания.
17. Способ по параграфу 16, отличающийся тем, что злокачественная опухоль выбрана из группы, состоящей из лейкоза, лимфома, лимфома Ходжкина, миелопролиферативных нарушений, лангергансоклеточного гистиоцитоза, миеломы и миелодиспластических синдромов.
18. Способ по параграфу 16, отличающийся тем, что гемопоэтическое заболевание выбрано из группы, состоящей из талассемии, дефицита фактора IX, гемофилии, серповидно-клеточной анемии, амилоидоза, агранулоцитоза, анемии, лейкопении, нейтропении, тромбоцитопении, панцитопении, тромбастении Гланцманна, уремии, заболевание пула тромбоцитов, болезни Виллебранда и афибриногенемии.
19. Способ по параграфу 15, отличающийся тем, что субъект подвергался химиотерапии и/или радиотерапии.
20. Способ по параграфу 12, отличающийся тем, что гемопоэтические клетки и/или костно-мозговые производные факторы используются для поддержания другого типа ткани in vitro.
21. Способ по любому из параграфов 1-11, отличающийся тем, что ткань, поддерживаемая ex vivo, используется для изучения влияния соединений или взаимодействий соединений с тканью, где соединение выбрано из группы, состоящей из химиотерапевтических веществ, радиотерапии, модификаторов дифференциации, функции или ремоделирования, гормонов, нуклеиновых кислот, пептидов, белков, антител, малых молекул, препаратов-прототипов, ферментов, клеток, вирусов, бактерий, паразитов, нуклеотидов, красителей, визуализирующих веществ, ферментов, наночастиц и молекул, подавляющих транскрипцию гена.
22. Способ по любому из параграфов 1-11, отличающийся тем, что ткань поддерживается ех vivo на любой стадии развития.
23. Способ по любому из параграфов 1-22, отличающийся тем, что имплантируемое устройство имплантируют в субъект, не относящемуся к человеку.
24. Способ по любому из параграфов 1 -22, отличающийся тем, что имплантируемое устройство имплантируют в субъект, не относящийся к человеку, имеющий человеческие или гуманизированные гемопоэтические клетки.
25. Способ по параграфу 24, отличающийся тем, что субъект, не относящийся к человеку, имеет человеческие гемопоэтические клетки, полученные из злокачественной опухоли или человека, имеющего гемопоэтическое заболевание.
26. Способ по параграфу 25, отличающийся тем, что злокачественная опухоль выбрана из группы, состоящей из лейкоза, лимфома, лимфома Ходжкина, миелопролиферативных нарушений, лангергансоклеточного гистиоцитоза, миеломы и миелодиспластических синдромов.
27. Способ по параграфу 25, отличающийся тем, что гемопоэтическое заболевание выбрано из группы, состоящей из талассемии, дефицита фактора IX, гемофилии, серповидно-клеточной анемии, амилоидоза, агранулоцитоза, анемии, лейкопении, нейтропении, тромбоцитопении, панцитопении, тромбастении Гланцманна, уремии, заболевание пула тромбоцитов, болезни Виллебранда и афибриногенемии.
28. Способ получения ткани или клеток для имплантации в субъект, включающий:
имплантацию имплантируемого устройства в первый субъект, в результате чего имплантируемое устройство заселяется тканью или клетками;
извлечение имплантируемого устройства и ткани, содержащейся в имплантируемом устройстве, из первого субъекта;
трансплантация имплантируемого устройства или, по меньшей мере, ткани или клеток, содержащихся в имплантируемом устройстве, во второй субъект, тем самым обеспечивая ткань или клетки во втором субъекте;
тем самым, имплантированная ткань или клетки показывает рост и функцию клеток во втором субъекте.
29. Способ по параграфу 28, отличающийся тем, что имплантируемое устройство включает, по меньшей мере, одну камеру роста клеток и, по меньшей мере, один открытый порт, обеспечивающий прохождение к камере роста клеток для возможности клеткам войти в камеру роста клеток для заселения клетками.
30. Способ по параграфу 28, отличающийся тем, что имплантируемое устройство представляет собой микрофлюидное устройство.
31. Способ по параграфу 30, отличающийся тем, что микрофлюидное устройство включает, по меньшей мере, одну камеру роста клеток и, по меньшей мере, один открытый порт, обеспечивающий прохождение к камере роста клеток для возможности клеткам войти в камеру роста клеток для заселения клетками.
32. Способ по любому из параграфов 30-31, отличающийся тем, что микрофлюидное устройство включает, по меньшей мере, одни флюидный канал, отделенный от, по меньшей мере, камеры роста клеток, с помощью пористого разделительного компонента.
33. Способ по любому из параграфов 30-32, отличающийся тем, что микрофлюидное устройство включает, по меньшей мере, один входной порт и, по меньшей мере, один выход, соединенный, по меньшей мере, одним флюидным каналом с микрофлюидной системой и обеспечивающий перфузию жидкости в, по меньшей мере, одну камеру роста клеток посредством пористого разделительного компонента.
34. Способ по любому из параграфов 28-33, отличающийся тем, что имплантируемое устройство имплантировано так, что, по меньшей мере, один порт обращен к мышечной ткани субъекта.
35. Способ по любому из параграфов 28-34, отличающийся тем, что ткань или клетки включают ткань костного мозга или гемопоэтические клетки.
36. Способ по любому из параграфов 28-35, отличающийся тем, что второй субъект, получающий трансплантат, имеет диагноз с состояние, выбранным из группы, состоящей из иммунодефицита, злокачественной опухоли, аутоиммунного заболевания и гемопоэтического заболевания.
37. Способ по параграфу 36, отличающийся тем, что злокачественная опухоль выбрана из группы, состоящей из лейкоза, лимфома, лимфома Ходжкина, миелопролиферативных нарушений, лангергансоклеточного гистиоцитоза, миеломы и миелодиспластических синдромов.
38. Способ по параграфу 36, отличающийся тем, что гемопоэтическое заболевание выбрано из группы, состоящей из талассемии, дефицита фактора IX, гемофилии, серповидно-клеточной анемии, амилоидоза, агранулоцитоза, анемии, лейкопении, нейтропении, тромбоцитопении,панцитопении, тромбастении Гланцманна, уремии, заболевание пула тромбоцитов, болезни Виллебранда и афибриногенемии.
39. Способ по любому из параграфов 28-38, отличающийся тем, что второй субъект подвергался химиотерапии и/или радиотерапии.
40. Способ по любому из параграфов 28-39, отличающийся тем, что имплантируемое устройство имплантировано в первый субъект, не относящемуся к человеку, имеющему человеческие или гуманизированные гемопоэтические клетки.
41. Способ по любому из параграфов 28-40, отличающийся тем, что первый и второй субъекты один и тот же индивид и способ включает дополнительную стадию поддержания либо имплантируемого устройства, содержащего ткань костного мозга и/или гемопоэтические клетки или ткань костного мозга или гемопоэтические клетки после извлечения из имплантируемого устройства между извлечением из места имплантации и трансплантации в субъект.
42. Способ по любому из параграфов 28-40, отличающийся тем, что способ включат дополнительную стадию поддержания либо имплантируемого устройства, содержащего ткань костного мозга и/или гемопоэтические клетки или ткань костного мозга или гемопоэтические клетки после извлечения из имплантируемого устройства между извлечением из места имплантации до трансплантации во второй субъект.
43. Способ по любому из параграфов 28-42, отличающийся тем, что поддержание имплантируемого устройства, содержащего ткань костного мозга или гемопоэтические клетки, ex vivo включает замораживание или охлаждение либо имплантируемого устройства, содержащего ткань костного мозга и/или гемопоэтические клетки или ткань костного мозга или гемопоэтические клетки после извлечения из имплантируемого устройства.
44. Способ по любому из параграфов 28-42, отличающийся тем, что поддержание имплантируемого устройства, содержащего ткань костного мозга или гемопоэтические клетки, ех vivo включает:
соединение имплантируемого устройства с микрофлюидными системами;
обеспечение перфузии жидкости к имплантируемому устройству.
45. Способ по любому из параграфов 28-44, отличающийся тем, что ткань или клетки, содержащиеся в имплантируемом устройстве, являются генетически модифицированными до имплантации во второй субъект.
46. Фармацевтическая композиция включает ткань костного мозга, гемопоэтические клетки или дифференцированные клетки крови, полученные из ткани костного мозга, поддерживаемой ех vivo в соответствии со способом по параграфу 1.
47. Фармацевтическая композиция включает ткань костного мозга и/или гемопоэтические клетки, полученные из ткани костного мозга, поддерживаемой ех vivo в соответствии со способом по параграфу 28.
48. Композиция по любому из параграфов 46-47, отличающаяся тем, что ткань костного мозга и/или гемопоэтические клетки содержатся в имплантируемом устройстве.
49. Способ получения или производства гемопоэтических клеток, включающий имплантацию имплантируемого устройства в субъект, тем самым имплантируемое устройство заселяется стволовыми клетками, сосудистыми клетками, иммунными клетками или дифференцированными клетками;
извлечение имплантируемого устройства и ткани, содержащейся в имплантируемом устройстве, из субъекта;
обеспечение перфузии жидкости к ткани;
отличающийся тем, что имплантируемое устройство включает в себя, по меньшей мере, одну камеру роста клеток и, по меньшей мере, один открытый порт, обеспечивающийся прохождение к камере роста клеток для возможности клеткам входить в камеру роста клеток для заселения клетками;
отличающийся тем, что ткань представляет собой ткань костного мозга;
и отличающийся тем, что ткань костного мозга, поддерживаемая ex vivo, используется для получения гемопоэтических клеток.
50. Способ по параграфу 49, отличающийся тем, что гемопоэтические клетки выбраны из группы, состоящей из эритроцитов, лейкоцитов, тромбоцитов, гемопоэтических стволовых клеток, лимфоцитов, эозинофилов, нейтрофилов, моноцитов, гемопоэтических клеток-предшественников, стромальных клеток и смесь двух или более этих типов клеток.
Примеры
Пример 1: Имплантируемые устройства луночного формата
Культивирование in vitro ткани костного мозга в имплантируемом устройстве впервые было изучено с использование чипа, как показано на Фигуре 13С, т.е. имплантируемого устройства луночного формата, имеющего два отверстия. Лунка была заполнена смесью коллагенового геля, содержащего коллаген I типа, деминерализованным костным порошком, ВМР-2 и ВМР-4, как описано в настоящей заявке. Имплантируемое устройство затем было имплантировано подкожно в мышь (Фигуры 4А-4В). Имплантируемое устройство извлекали из субъекта после 4 недель или 8 недель имплантации и содержимое чипа было изучено для определения наличия ткани костного мозга в имплантируемом устройстве.
Гистологическое окрашивание посредством окрашивания гематоксилином и эозином показало новые образованный костный мозг, окруженный комбинацией из новой кости и оригинального деминирализованного костного порошка (Фигуры 7A-7D). Окрашивание на активность щелочной фосфатазы с использованием NBT/BCIP готовых к использованию таблиц (cat. #11-697-471-001, Roche applied science) показало, что растущая ткань в чипе содержит зоны активного костеобразования по сравнению с участком бедренной кости мыши (данные не показаны). В присутствии щелочной фосфатазы BCIP (5-бром-4-хлор-3-индолил фосфатаза, соль толуидина) дефосфорилируется и затем окисляется NBT (нитросиний тетразолий хлорид) для выхода осадка цвета темно-синий индиго.
Присутствие эритроидных клеток устанавливали окрашиванием с флюоресцентными маркерами (данные не показаны). Эритроидные клетки, как обнаружено окрашиванием Ter119, обнаружены в наличии как после 4-недельного, так и после 8-недельного роста ткани т vivo. Наличие лейкоцитов оценивали окрашиванием с флюоресцентными маркерами (данные не показаны). Лейкоциты, как обнаружено окрашиванием CD45, обнаружены в наличии после 4-недельного, так и после 8-недельного роста ткани in vivo.
Пример 2: Сравнение имплантируемого устройства луночного формата с один или двумя отверстиями
В костном мозгу в чипах с двумя отверстиями преобладали адипоциты, тип клеток, как известно, обладает ингибирующим влиянием на гемопоэтическое микроокружение. Для улучшения качества создаваемого костного мозга, форма полимера была предназначена для предотвращения проникновения адипоцитов с помощью блокирования концов центральной полости полимера, которая обращена к жировой ткани кожи, сохраняя при этом отверстия, обращенные к мышечной поверхности (Фигура 3D). Продуктивность чипов луночного формата, имеющих одно отверстие или два отверстия сравнивали. Чипы были заполнены коллагеновой смесью, как описано в настоящей заявке, и имплантированы подкожно в мышь. На Фигуре 5 отображена диаграмма каждого типа чипа и фотографии чипов после 4 недель роста in vivo. Чипы были имплантированы подкожно в мышей и чипа, имеющие одно отверстие были ориентированы таким образом, что отверстие было обращено к мышце мыши. Гистологическая окраска посредством окрашивания гематоксилином и эозином показало новые образованный костный мозг в окружении новой кости в обоих типах чипов после 8 недель (Фигуры 6А-6С и Фигуры 7C-7D). Новый сформированный костный мозг в чипах с двумя отверстиями преобладали адипоциты и показывал низкий уровень насыщенности клетками (Фигуры 7A-7D), вполне возможно потому, что жировые клетки ингибировали гемопоэз (Naverias О, et al. Nature 460, 259-263 (2009)). Гистологический анализ костного мозга в чипе, имеющего одно отверстие показал, что толстая оболочка хорошо сформированной кости окружена в большей степени клетками костного мозга с морфологией почти идентичной костному мозгу бедренной кости (Фигура 16В). Анализ компьютерной микротомографией (микроСТ) показал, что разработанный костный мозг был окружен минерализованным кортикальным слоем кости и проницаемым губчатым веществом со структурными свойствами, похожими на природное губчатое вещество, встречающееся в позвонках взрослой мыши (Фигуры 19A-19D).
Пример 3: FACS анализ клеток, выращенных в имплантируемом устройстве
Идентичность клеток, растущих в этих чипах, далее изучалась путем FACS анализа, предназначенного для обнаружения гемопоэтических стволовых клеток и их дифференцированные типы клеток потомков. Для определения гемопоэтического клеточного состава отделения костного мозга, разработанный костный мозг диссоциировали сразу после хирургического извлечения и анализировали с использованием проточной цитометрии с антителами, направленными против Lineage cocktail (Lin), Sca-1, c-Kit, CD34, CD135, Ter119, CD45, Mac-1, Gr-1, CD19 и CD3 для определения HSCs (Lin-c-Kit+Sca-1+), клетки-предшественники (Lin-c-Kit+, Lin-Sca-1+, Lin-CD34+ и Lin-CD135+), эритроциты (Ter119+), лейкоциты (CD45+, макрофаги (CD45+Mac-1+), гранулоциты (CD45+Gr-1+), В клетки (CD45+CD19+), Т клетки (CD45+CD3+) (Фигуры 16C-16D). На Фигуре 8 изображена линия гемопоэтических стволовых клеток и маркеры, используемые для обнаружения определенных типов клеток. Клетки, которые выращены в чипе луночного формата, имеющего одно отверстие, имплантировали подкожно в мышь, так что отверстие обращено к мышке мыши. Чипы собирали из мышей через 4 недели и 8 недель после имплантации. Ткань в имплантируемых устройствах была извлечена, нарезана на маленькие кусочки и расщеплена с использованием 1 мг/мл коллагеназы в течение 30 минут, чтобы собрать клетки внутри ткани. Клетки были окрашены с антителами как отображено и анализировали с использованием проточной цитометрии. Один миллион клеток окрашивали с 100 мл окрашивающего раствора в течение 30 минут. Раствор вымывали и заменяли буфером, а затем клетки анализировали с использованием проточной цитометрии.
Для панели HSC красящим раствором был: 20 мкл мышиная гемопоэтическая клеточная линия eFluor 450 Cocktail, 2 мкл антимышиные CD34 FITC, 0.3 мкл антимышиные Ly-6А/Е (Sca-1) АРС, 5 мкл анти-мышиные CD135 (Flt3) РЕ, 0.65 мкл антимышиные CD117 (c-Kit) APC-eFluor 780 и 72 мкл красящего буфера. Для панели клеточной линии красящим раствором был: 2.5 мкл антимышиные CD19 eFluor 450, 0.5 мкл антимышиные CD45 FITC, 0.65 мкл антимышиные Ly-6G (Gr-1) АРС, 0.65 мкл антимышиные CD11b (Мас-1) РЕ, 2.5 мкл антимышиные Teri 19 APC-eFluor 780, 5 мкл антимышиные CD3 РЕ-Cy5 и 90 мкл красящего буфера. Красящим буфером был 3% FBS и 0.05% азид натрия в PBS(-). Сортировочным буфером был 0.1% бычий сывороточный альбумин (BSA) и 0.5% FBS в PBS(-). Антитела были получены от eBioscience или BD Biosciences.
Для анализа HSC в образцах периферической крови, эти образцы вначале подвергались лизису эритроцитов. Три мл Эритроцитарного лизирующего буфера (R7757, Sigma) добавляли к клеточной массе периферической крови и пипетировали вверх и вниз один раз. После 5 минут инкубировали при комнатной температуре, добавляли 20 мл раствора PBS(-) к разбавленному буферу. Буфер был удален путем центрифугирования (450 г в течение 7 минут).
Ткань, извлеченная из чипа после 4 недель роста in vivo (Фигуры 9С, 10С,11C, 12С) или 8 недель роста in vivo (Фигуры 9D, 10D, 11D, 12D), сравнивалась с клеточным профилем мышиного костного мозга (Фигуры 9А, 10А, 11А, 12А) и периферической кровью (Фигуры 9В, 10 В, 11 В, 12 В). Результаты анализа FACS показаны на Фигурах 9А-9Е, 10А-10Е, 11А-11Е и 12А-12Е.
Устройства, собранные на 4- или 8-й неделе после имплантации, содержит все типы гемопоэтических клеток, включая гемопоэтические стволовые клетки и клетки-предшественники и дифференцированные линии эритроцитов и лейкоцитов (Фигуры 16C-16D). Хотя количество гемопоэтических стволовых клеток и клеток-предшественников ниже в разработанном костном мозге на 4 неделях, чем в костном мозге бедренной кости взрослой мыши, костный мозг, собранный из имплантируемых устройств на 8 неделю, показал распространенность гемопоэтических стволовых клеток, предшественников и дифференцированных клеток крови из всех линий почти идентичных с выделенными из костного мозга неповрежденного бедра. Эти данные показывают, что гемопоэтический отдел разработанного костного мозга полностью повторяет набор клеточных компонентов природного костного мозга.
Смесь коллагенового геля, включающего деминерализованный костный порошок и костные морфогенетические белки, способен пополнять как кость, так и формирование костного мозга от хозяина в подкожном месте. После 4 недель роста in vivo, наблюдалось формирование костного мозга в имплантируемом устройстве и 4 миллиона клеток могло быть собрано из чипа. Популяция клеток крови, сформированная в имплантируемом устройстве, была в некоторой степени похожа на костный мозг мыши. На 8-й неделе чип в основном заполнен костным мозгом и более 10 миллионов клеток могут быть собраны из чипа. Популяция клеток крови, сформированная в чипе, была идентична мышиному костному мозгу. Эти результаты показывают, что функциональный разработанный костный мозг присутствует в микрофлюидном чипе после роста in vivo.
Пример 4: Одноканальный чип
Производительность одноканальный чип (показан на Фигуре 2А) оценивали. Одноканальный чип был заполнен деминерализованным костным порошком, ВМР-2 и ВМР-4 в коллагеновом геле, как описано в настоящей заявке. Порты были заполнены гелем из коллагена I типа. Чип был имплантирован подкожно в трансгенную мышь, экспрессирующую GFP. После 4 недель роста in vivo чип был извлечен и клетки, растущие в камере, были исследованы. Каналы были заселены GFP-экспрессирующими клетками и после извлечения материала, индуцирующего кость, GFP-экспрессирующие клетки оставались присоединенные к каналу (данные не показаны). Большое количество GFP-экспрессирующих клеток было обнаружено в канале и окрашивание Ter119 для эритроидных клеток показало их наличие в канале (данные не показаны). Гистологическое исследование посредством окрашивания гематоксилином и эозином также показало рост костной ткани (данные не показаны).
Пример 5: Чип с закрытым каналом
Производительность чипа чип с закрытым каналом (показан на Фигуре 2В) также была исследована. Камера роста клеток была заполнена деминерализованным костным порошком, ВМР-2 и ВМР-4 в коллагеновом геле, как описано в настоящей заявке. Порты были заполнены гелем из коллагена I типа. Чип был имплантирован подкожно в мышь и рост in vivo продолжался 4 недели. Чип затем извлекали и исследовали. При изучении оптически, темное вещество присутствовало в преимуществе в камере роста клеток. Чипы окрашивали с красителем Hoechst DNA и яркое флюоресцентное окрашивание указывало, что клетки присутствуют в камере роста клеток (данные не показаны).
Пример 6: Биопсия опухоли
Клетки рака легкого мыши, преобразованные с Cherry (красный цвет), были введены подкожно в GFP-мышь, чьи клетки показывают зеленую флюоресценцию. В результате опухоль, образованную у мыши, собирали и затем биопсией вводили в камеру роста клеток микрофлюидного чипа, как описано в настоящей заявке. Культуральная среда перфузировалась непрерывно при 1 мкл/мин. Среду использовали Игла в модификации Дульбекко (DMEM), содержащая 10% (объем/объем) эмбриональной бычьей сыворотки (FBS), 100 ед./мл пенициллина и 100 ед./мл стрептомицина. Затем исследовали через 5 дней после биопсии, наблюдали ярко-красную флюоресценцию (клетки опухоли) и зеленую флюоресценцию (мышиные клетки), показывающую, что клетки опухоли и клетки мыши остались живыми (данные не показаны). Кроме того, клетки опухоли мигрировали из среднего канала, показывая, что клетки опухоли продолжают пролиферировать в микрофлюидном устройстве.
Пример 7: Биопсия печени
Печень мыши была собрана и затем биопсия печени была введена в камеру роста клеток микрофлюидного чипа, как описано в настоящей заявке. Культуральная среда перфузировалась непрерывно при 1 мкл/мин. Среду использовали Игла в модификации Дульбекко (DMEM), содержащая 10% (объем/объем) эмбриональной бычьей сыворотки (FBS), 100 ед./мл пенициллина и 100 ед./мл стрептомицина. Форму биопсии печени поддерживали в течение 4 дней в камере роста клеток. Окрашивание биопсии печени с кальцеином-АМ (зеленый; окрашивает клетки печени) и этидиумгомодимером (красный; окрашивает мертвые клетки) 3 дня после сбора показывает, что большинство клеток остались живыми после 3 дней роста in vitro (данные не показаны).
Пример 8: Трансплантация костного мозга
Материал, индуцирующий кости, был имплантирован подкожно на спине мыши с использованием чипа, как показано на Фигуре 16А и 17. После 8 недель имплантации, кость и костный мозг формируется в материале. Визуальное изучение после того, как устройство было извлечено из мыши, показывает красное окрашивание в связи с присутствием эритроцитов в ткани, присутствующей в чипе.
Материалы характеризовались гистологически (Фигура 16В). Нижнее изображение Фигуры 16 показывает поперечное сечение бедренной кости мыши. Оранжевое окрашивание указывает, что костный мозг находится внутри костной ткани. Верхнее и среднее изображение показывает поперечный срез синтезированного костного мозга после 4 недель и 8 недель имплантации, соответственно. Кость, содержащая костный мозг, наблюдается. Синтезированный костный мозг почти идентичен мышиному костному мозгу. При большом увеличении, как показано, клетки выглядят точно такими же.
Для определения, насколько схож синтезированный костный мозг на самом деле с мышиным костным мозгом, распределение клеток было проанализировано с использованием антител и проточной цитометрии. На Фигурах 16C-16D показано распределение дифференцированных клеток крови и гемопоэтических клеток и клеток-предшественников. После 4 дней в культуре клетки костного мозга их устройства были собраны и сравнивались с клетками, выделенными из естественного костного мозга бедренной кости мыши, которые были помещены в Dexter-культуру с поддерживающим слоем стромальных клеток, который является наиболее распространенным способом, используемым для поддержания гемопоэтических стволовых клеток и клеток-предшественников in vitro. Проточный цитометрический анализ показал, что распространение гемопоэтических стволовых клеток и клеток-предшественников в созданном костном мозге (еВМ, D4) остается схожим с только что полученным костным мозгом бедренной кости мыши (Фигура 20D), тогда как состав клеток крови в Dexter-культуре (mBM, D4) значительно отличается от только что собранного костного мозга бедренной кости мыши, как сообщалось ранее. После 4 дней в Dexter-культуре, доля, которую составляет долговременные HSCs (Lin-CD150+CD48- окрашенные клетки) снижается, а гемопоэтических клеток-предшественников (Lin-c-Kit+, Lin-Sca-1+, Lin-CD34+, and Lin-CD135+ окрашенные клетки) увеличивается по сравнению с количеством, найденным в нормальном костном мозге мыши, что свидетельствует о том, что HSCs являются дифференцированными и утратили свою мультипотентность в этих условиях. В отличие от этого, после культивирования 4 дня костного мозга в микрофлюидном чипе, созданный костный мозг сохранил свое нормальное распределение HSCs, а также предшественников. Эти результаты показывают успешно созданный новый костный мозг.
Синтезированный костный мозг культивировали в микрофлюидном устройстве для питания живых клеток in vitro. Синтезированный костный мозг, собранный из мыши, помещали в микрофлюидное устройство, состоящий из двухканальных слоев. Культуральная среда перфузировала посредством верхнего и нижнего каналов. Изображения системы показаны на Фигуре 17. Синтезированный костный мозг помещали между двумя каналами и культивировали с одновременной перфузией среды. После 4 дней в культуре синтезированные клетки костного мозга были собраны и проанализированы. Нижний правый график на Фигуре 17 показывает распределение гемопоэтических стволовых клеток и клеток-предшественников. Распределение клеток после 4 дней в культуре схоже при анализе непосредственно после сбора.
Эти данные показывают, что система создания костного мозга, описанная в настоящей заявке, может сохранять гемопоэтическую функциональную нишу, способную поддерживать гемопоэтические стволовые клетки и клетки-предшественники in vitro; однако, для подтверждения того, что созданный костный мозг сохраняет функциональность, необходимо показать его функциональность in vivo. Для решения этой задачи, клетки, выделенные из созданного костного мозга после 4 дней в культуре, и свежевыделенные из естественного костного мозга кости бедра мыши, экспрессирующие устойчиво зеленый флуоресцентный белок (GFP) были трансплантированы в облученную летальной дозой сингенную мышь. Наличие кратковременных и долговременных HSCs в созданном костном мозге оценивали путем определения способности GFP-меченных клеток костного мозга к восстановлению клеточных компонентов периферической крови через 6 недель и 16 недель после трансплантации, соответственно. Костный мозг собирали из устройства следующие 4 дня в культуре микрофлюидной системы, успешно внедренной в мышь, с такой же скоростью как и свежесобранный костный мозг бедренной кости мыши (Фигура 20А). После трансплантации культивированный костный мозг успешно вырабатывает все линии дифференцированных клеток крови in vivo. На 6 и 16 недели после трансплантации 65% и 85% (соответственно) клеток крови в реципиенте произошли от трансплантированных клеток. Эти данные подтверждают, что костный мозг, который был создан in vivo, как описано в настоящей заявке, является полнофункциональным костным мозгом и, что созданный костный мозг, культивированный в микрофлюидном чипе, способен сохранять функциональность HSCs m vitro.
После 4 недель имплантации, материалы, индуцирующие кость, вызывают формирование кости внутри устройства. После 8 недель имплантации, синтезированная кость состоит из кортикального слоя кости на внешней стороне и губчатого вещества кости на внутренней стороне со схожими структурными свойствами позвонка мыши (Фигура 19A-19D).
Клетки костного мозга, выделенные из синтезированного костного мозга после 4 дней в культуре микрофлюидного устройства, были трансплантированы в мышь, облученную летальной дозой. Клетки синтезированного костного мозга успешно прижились в мыши и заполнили все клеточные линии дифференцированных клеток на 16 неделе после трансплантации (Фигуры 20А-20В). Скорость приживления клеток синтезированного костного мозга на 16 неделю после трансплантации была идентична с клетками мышиного костного мозга, собранных из бедренной кости мыши, показывая что устройство, описанное в настоящей заявке, способно сохранить функциональными долговременные гемопоэтические стволовые клетки с ех vivo.
Пример 9: Костный мозг человека
Критическое значение по технологии костного мозга-на-чипе для применения в медицинской практике, такой как получение клеток крови, зависит от способности его к адаптации для использования с гемопоэтическими клетками. Для изучения этой возможности, костный диск мыши был создан подкожно, как описано в настоящей заявке, и хирургическим путем извлекался из животного. Внутренний мозг полости чипа выделялся путем разрезания маленьких отверстий на его краю и промывали полость средой для очищения его от неприкрепленных мышиных клеток после фиксирования их парафармальдегидом для сохранения структуры ниши. Клетки человеческой пуповинной крови (huCBCs) были введены в создаваемый костный мозг посредством тех же отверстий на краю, которые были впоследствии герметизированы с использованием Матригеля. Фиксированная созданная кость, содержащая huCBCs внутри его полости костного мозга, культивировали в потоке (1 мкл/мин, 0.005 дин/см2) в микрофлюидном устройстве в среде, предназначенной для поддержания человеческих HSCs. Когда клетки были покрывали слоем стандартную плоскую культуральную чашку, анализ проточной цитометрии показал, что жизнеспособность huCBCs и количество человеческих HSCs (Lin-CD34+CD38-CD90+ окрашенные клетки) в культуре резко снизилось в течение 7 дней. В противоположность этому, когда культивировали в микрофлюидном чипе костный мозг, жизнеспособность как huCBCs так и человеческих HSCs сохранялась в течение 7 дней in vitro (Фигуры 21А-21В). Эти данные показывают, что созданная ниша костного мозга мыши сохраняет все микроокружающие сигналы, необходимые для поддержания жизнеспособности человеческих HSCs в культуре, и, что технология культивирования микрофлюидного чипа может дать возможность сохранения и распространения этих клеток в культуре для применения экспериментального, терапевтического и производства клеток крови.
Существует необходимость в развитии надежных систем in vitro, которые смогут восстанавливать сложную нишу человеческого костного мозга в клинических и научных целей. Развитие микроустройства, которое может сохранить жизнеспособность и самовосстанавливающую функцию кратковременных и долговременных HSCs, а также их способность дифференцироваться в различные типы клеток крови будет иметь огромное значение во многих областях применения. Гемопоэтическую токсичность, определяемая на моделях животных, является основным источником раннего отказа от потенциального лекарственного препарата в процессе разработки лекарственного препарата; однако, животные модели не всегда прогнозируют результаты на людях. Чипы с костным мозгом, содержащие человеческие HSCs и их различные линии, могут обеспечить альтернативный путь исследования гемопоэтического влияния лекарственного препарата, а также токсичность и дозу радиации на человеческий костный мозг перед попаданием его в клинические испытания. Они могут также дать возможность улучшить современные способы трансплантации костного мозга путем распространения клеток, выделенных из одного клинического пунктата костного мозга для достаточно большого количества in vitro, которые они могут путем заморозки и хранения использовать для нескольких трансплантатов для одного и того же пациента впоследствии.
Источники донора крови ограничены и осложнены риском инфекции (например, ВИЧ), они также нуждаются в высоком уровне качества источника человеческих клеток крови (лейкоциты, эритроциты, тромбоциты) для терапевтического применения. Чипы с костным мозгом могут сохранить жизнеспособные человеческие HSCs in vitro и дают возможность непрерывно получать дифференцированные типы клеток крови, могут обеспечивать альтернативную производственную стратегию.
В заключение, понимание физиологии гемопоэтической ниши до сих пор остается неполным в связи с ограниченным доступом соответствующих моделей in vitro, которые успешно восстанавливают и/или имитируют естественную окружающую среду костного мозга живого животного. Микротехнологии чипа с костный мозгом, описанные в настоящей заявке, обеспечивают создание орган-на-устройстве чипа, который восстанавливает целый функциональный костный мозг и проникающий матрикс губчатого вещества кости, а также обеспечивает возможность культивировать HSCs и производить различные клеточные линии in vitro.













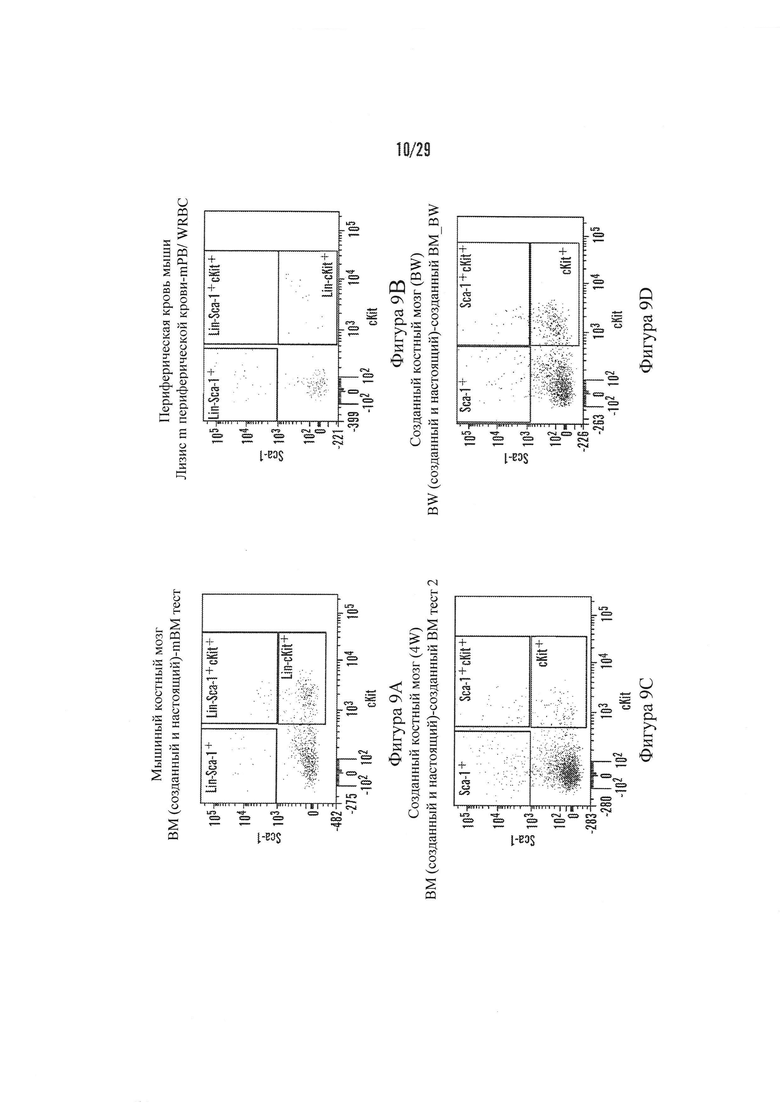


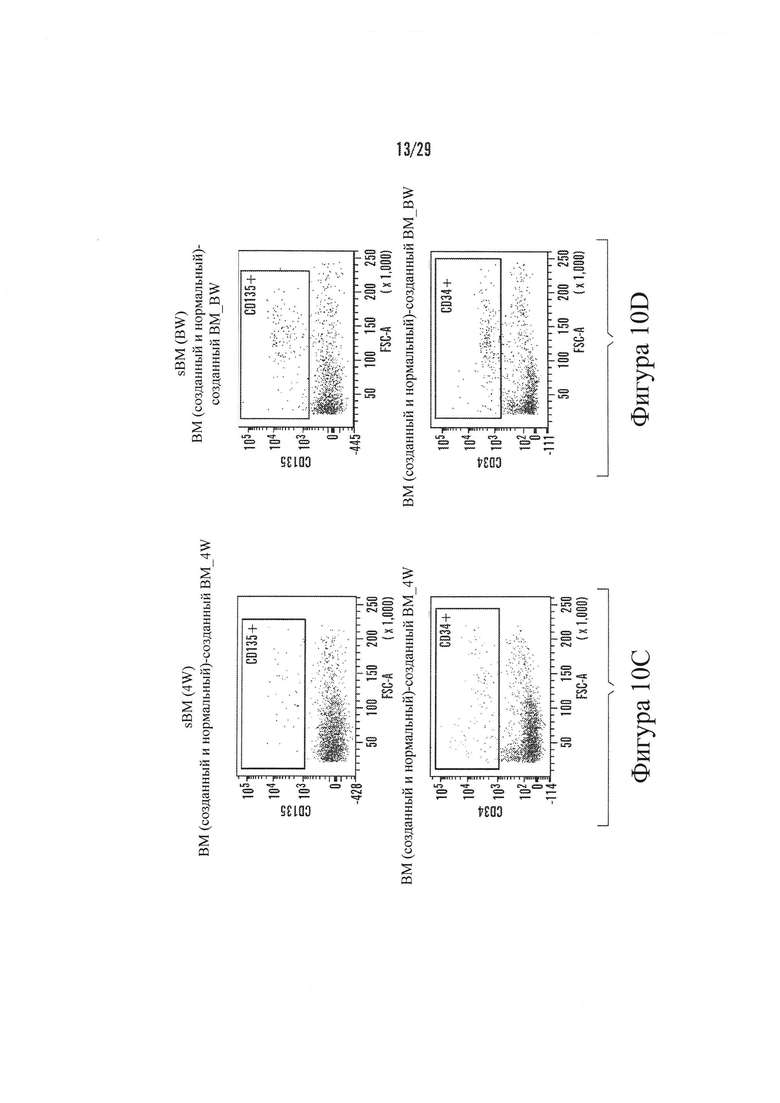




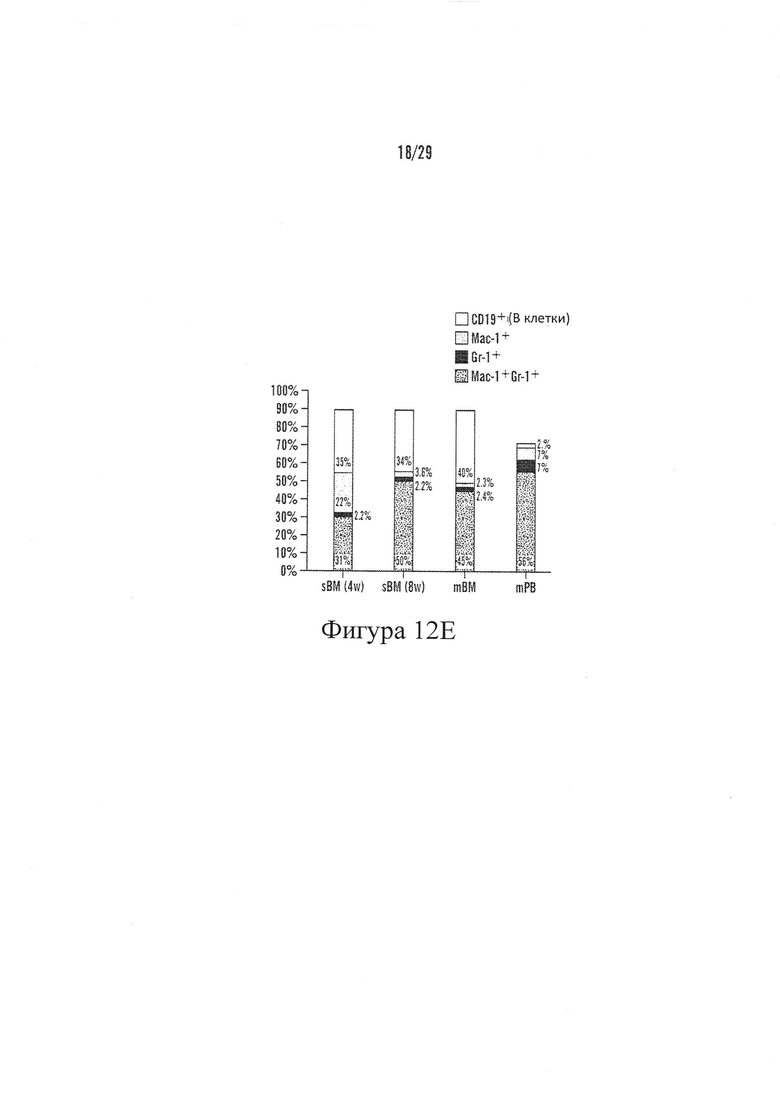

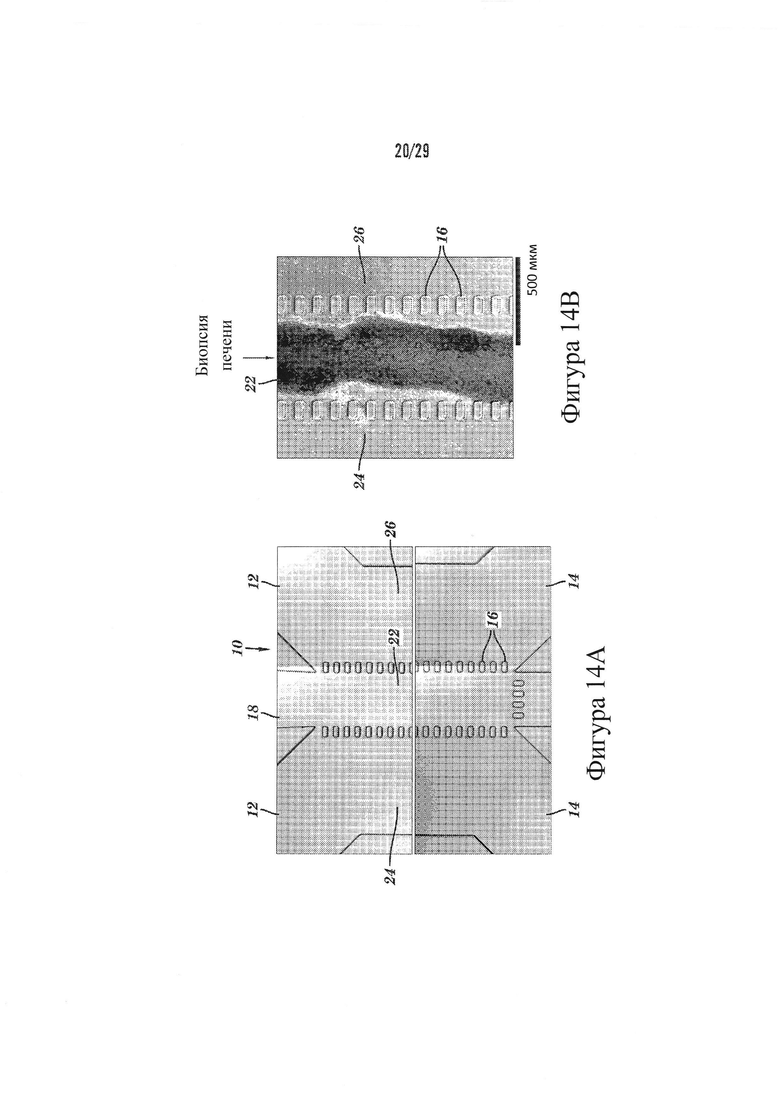


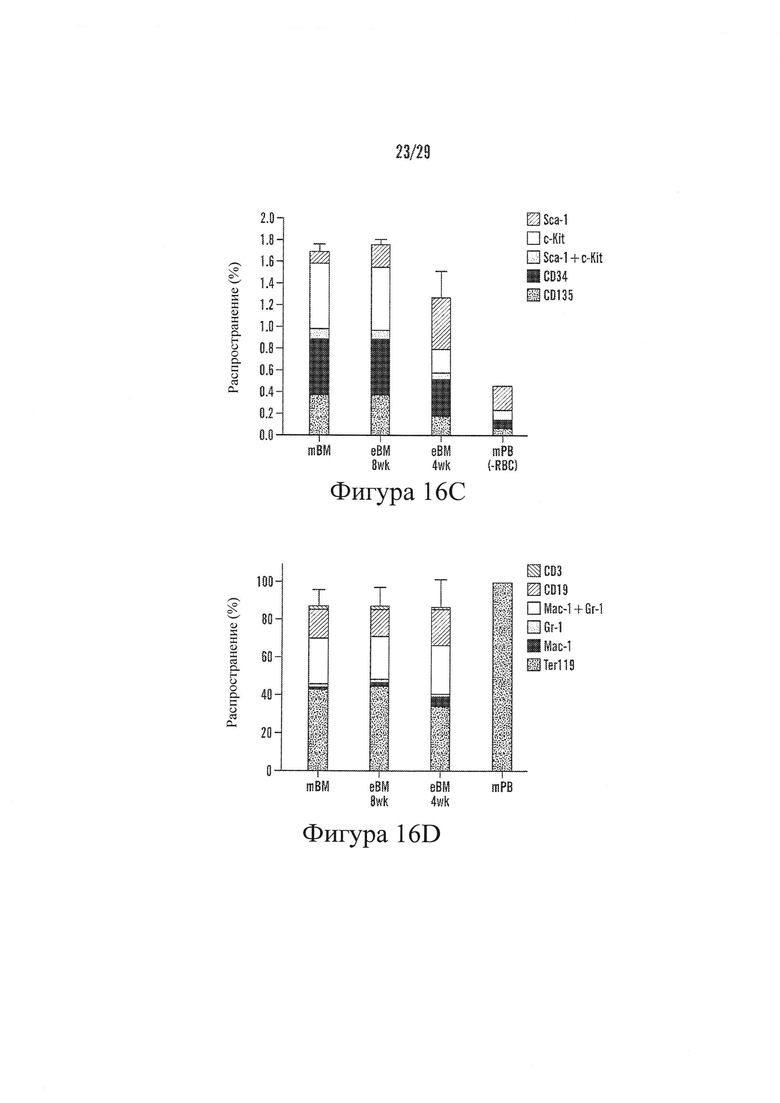






Настоящее изобретение относится к биохимии, в частности к способу получения ткани костного мозга. Настоящий способ предполагает имплантацию микрофлюидного устройства, которое содержит камеру для роста клеток, открытый порт, а также деминерализованный костный порошок и костный морфогенетический белок, в субъект на 4 недели и более, в результате в нем образуется ткань костного мозга. После чего указанное микрофлюидное устройство с содержащейся в нем образованной тканью извлекают из субъекта. Далее обеспечивают перфузию жидкости к ткани костного мозга для поддержания ткани костного мозга ex vivo. Имплантация микрофлюидного устройства может быть подкожной, внутрибрюшинной или внутримышечной. Настоящее изобретение позволяет получать ткань костного мозга, которая будет сохранять функционирование ex vivo. 7 з.п. ф-лы, 21 ил., 9 пр.
1. Способ получения или производства ткани костного мозга, включающий имплантацию микрофлюидного имплантируемого устройства в субъект по меньшей мере на 4 недели, в результате чего ткань костного мозга образуется в микрофлюидном имплантируемом устройстве;
извлечение микрофлюидного имплантируемого устройства и ткани костного мозга, содержащейся в имплантируемом устройстве, из субъекта;
обеспечение перфузии жидкости к ткани костного мозга для поддержания ткани костного мозга ex vivo;
где имплантация является подкожной, внутрибрюшинной или внутримышечной; и
где микрофлюидное имплантируемое устройство включает в себя по меньшей мере одну камеру роста клеток; по меньшей мере один открытый порт, обеспечивающий прохождение к камере роста клеток для возможности клеткам входить в камеру роста клеток после указанной имплантации; и по меньшей мере одно из деминерализованного костного порошка и костного морфогенетического белка (BMP).
2. Способ по п. 1, где ткань костного мозга, содержащаяся в имплантируемом устройстве, содержит гемопоэтические клетки.
3. Способ по п. 2, где ткань костного мозга, поддерживаемая ex vivo, содержит гемопоэтические клетки.
4. Способ по п. 2 или 3, где гемопоэтические клетки выбраны из группы, состоящей из эритроцитов, лейкоцитов, тромбоцитов, гемопоэтических стволовых клеток, лимфоцитов, эозинофилов, нейтрофилов, моноцитов, гемопоэтических клеток-предшественников и смеси двух или более этих типов клеток.
5. Способ по п. 1, где имплантация является подкожной.
6. Способ по п. 3, где гемопоэтические клетки вводят субъекту.
7. Способ по п. 3, где обеспечивают гемопоэтические клетки для другого типа ткани, поддерживаемой in vitro.
8. Способ по п. 1, где микрофлюидное имплантируемое устройство имплантируется в субъект на от 4 до 8 недель.
| TORIKAI K., et al., A self-renewing, tissue-engineered vascular graft for arterial reconstruction, J Thorac Cardiovasc Surg., 2008, 136(1), pp.37-45 | |||
| VINCENTELLI A., et al., In vivo autologous recellularization of a tissue-engineered heart valve: Are bone marrow mesenchymal stem cells the best candidates, J Thorac Cardiovasc Surg., 2007, 134(2), pp.424-432 | |||
| MIKOS A.G | |||
| et al., Prevascularization of porous biodegradable polymers, Biotechnol Bioeng., 1993, 42(6), pp.716-723 | |||
| ВАЙНЕР О.Б., и др., ИСПОЛЬЗОВАНИЕ МИКРОКАНАЛЬНЫХ КРЕМНИЕВЫХ МАТРИЦ ДЛЯ РАЗМЕР-СЕЛЕКТИВНОЙ СЕПАРАЦИИ КЛЕТОК, Вестник НГУ | |||
| Серия: Биология, клиническая медицина, 2010, Том 8, выпуск 2, с.5-12. |
Авторы
Даты
2017-09-26—Публикация
2012-05-31—Подача