Изобретение относится к медицине, в частности к онкологии и торакальной хирургии, а именно с заболеваниями вилочковой железы и выраженным смещением средостения.
Тимэктомия является одной из наиболее часто выполняемых хирургических операций на органах средостения. Показаниями являются опухоли вилочковой железы, доброкачественной или злокачественной природы. На долю данных заболеваний приходится 20-25% от всех опухолей средостения и до 50% опухолей переднего средостения. Пик заболеваемости находится между 35 и 70 годами. Половая принадлежность не выражена, но отмечается небольшое увеличение предрасположенности в группе пожилых женщин.
Так же одним из показаний к тимэктомии является генерализованная форма миастении с повышенным титром антител к ацетелихолиновому рецептору. Миастения - аутоиммунное заболевание, характеризующееся нарушением нервно-мышечной передачи и проявляющееся слабостью и патологической утомляемостью скелетных мышц. Заболевание имеет два возрастных пика, один из которых приходится на 15 лет, другой начинается после 40 лет. У 15% заболевших отмечается окулярная форма миастении, которая редко переходит в генерализованную форму. У большинства больных с течением времени тяжесть заболевание варьирует от окулярной до генерализованной формы. Нередким проявлением миастении являются миастенические кризы, возникающие в результате инфекции или приема противопоказанного лекарственного препарата, с развитием острой мышечной слабости. Механизм развития миастенического синдрома у больных тимомой - выработка аутоантител к рецепторам ацетилхолина в клетках вилочковой железы. В настоящее время тимэктомия применяется в качестве основного метода длительного лечения у этой категории больных.
Впервые тимэктомия была выполнена Blalock у 26-летней женщины с кистами тимуса и миастенией. Впоследствии автор опубликовал работу, описывающую 20 пациентов, которым была выполнена тимэктомия с хорошим отдаленным результатом. Стандартным хирургическим доступом для тимэктомии в течение длительного времени являлась полная продольная стернотомия. Разведение краев грудины открывает доступ к переднему средостению, перикарду, позволяет максимально эффективно и безопасно выполнить мобилизацию и удаление ткани вилочковой железы с клетчаткой переднего средостения в случае расширенной тимэктомии. С внедрением в торакальную хирургию эндоскопических технологий в середине 1990-х годов, все большую популярность стала приобретать торакоскопическая тимэктомия. Такие факторы как снижение послеоперационного болевого синдрома, отсутствие необходимости пересечения грудины, лучший косметический результат, уменьшение частоты инфекционных и респираторных осложнений в послеоперационном периоде сделали торакоскопическую тимэктомию методом выбора в хирургическом лечении заболеваний вилочковой железы. Однако, данный метод требует селективной однолегочной интубации с последующим коллабированием легкого на стороне операции, что невозможно у пациентов с сопутствующими заболеваниями легких, приведших к значительным снижениям функциональных резервов дыхательной системы, например, после пневмонэктомии или перенесенного тяжелого гнойно-деструктивного процесса. Многие хирурги отмечают ограничения метода в мобилизации верхних рогов тимуса, что особенно актуально у пациентов с тимус-зависимой формой миастении, которым показана расширенная тимэктомия. На фоне приема медикаментозной терапии включающей высокие дозы глюкокортикостероидов у данной категории пациентов отмечается гиперплазия жировой ткани, при этом выполнение тимэктомии становится технически сложным. В случае выраженного смещения средостения, например, после пневмонэктомии, особенно левосторонней или после перенесенного деструктивного гнойно-воспалительного процесса, срединная стернотомия не позволяет выполнить адекватную мобилизацию ткани тимуса в связи с резкой ротацией и смещением переднего средостения в соответствующую сторону. Также при стернотомии в этом случае высок риск повреждения здорового легкого при выполнении оперативного доступа из-за так называемой «легочной грыжи».
При систематическом поиске среди источников нами не найдено упоминаний о применении парастернального доступа для тимэктомии у пациентов со смещением средостения.
Технический результат направлен на выполнение тимэктомии у пациентов с сопутствующими заболеваниями легких, приведшим к смещению средостения вследствие уменьшения объема свободной плевральной полости, у которых невозможно проведение торакоскопической операции в связи с выраженным снижением дыхательных резервов, а срединная стернотомия не обеспечивает адекватной визуализации смещенных и ротированных структур средостения.
Указанный технический результат при осуществлении изобретения достигается за счет того, что выполняют окаймляющий разрез в проекции передних отрезков хрящевых фрагментов ребер, отступая на 2 см от наружного края грудины, на протяжении от 1 до 5 межреберья, формируют лоскут из большой и малой грудных мышц и вместе с тканью молочной железы - отводят латерально, обнажают передние отрезки хрящевых фрагментов 2, 3, 4 ребер, отслаивают надхрящницу по передней поверхности хрящевых отрезков ребер на протяжении 5 см по боковой и задней полуокружности, пересекают и удаляют хрящевые части 2, 3, 4 ребер на участке, свободном от надхрящницы, далее фрагменты надхрящницы пересекают на расстоянии 1 см латеральнее края грудины, пересеченные части вместе с межреберными мышцами отводят кнаружи и выполняют тимэктомию, после чего операцию завершают дренированием переднего средостения и, в случае нарушения целостности плевры плевральной полости - дренированием плевральной полости на соответствующей стороне. В случае гиперплазированных верхних рогов тимуса, доступ дополняют поперечным разрезом шеи по Кохеру на 1 см выше грудино-ключичного соединения.
Способ поясняется подробным описанием, клиническими примерами и иллюстрациями, на которых изображено:
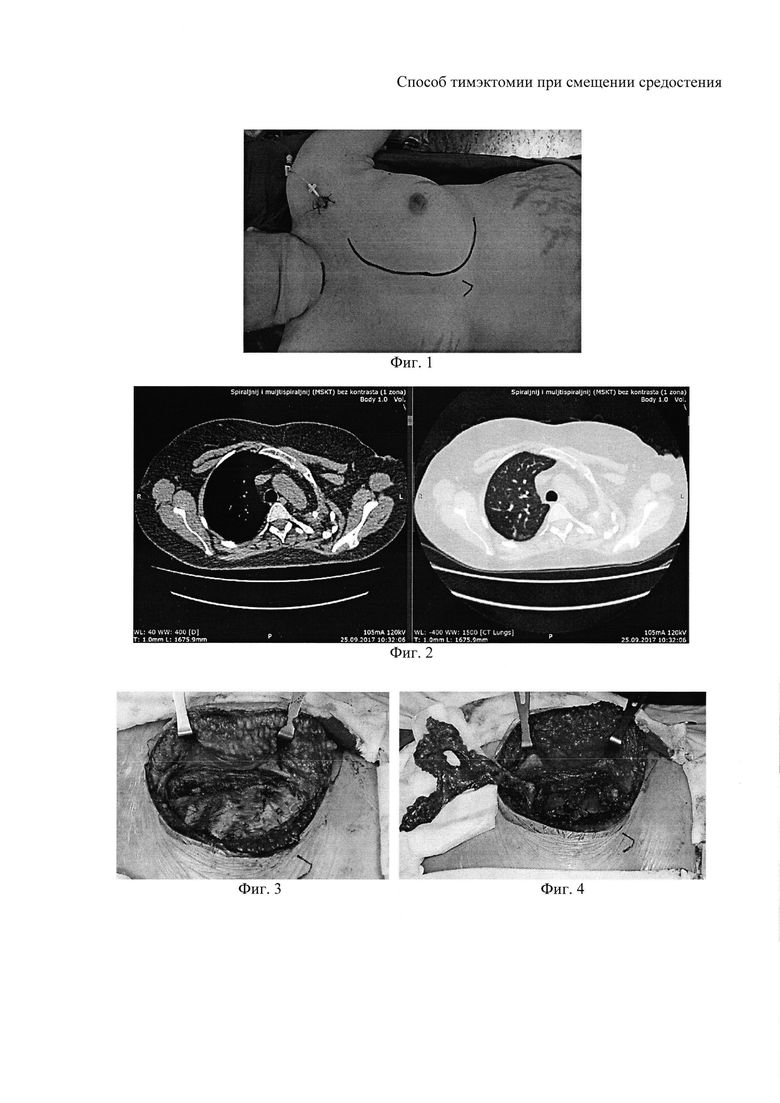
Фиг. 1 - разметка парастернального разреза, поперечного разреза шеи по Кохеру на 1 см выше грудино-ключичного соединения.
Фиг. 2 - пациентка М, правое легкое компенсаторно увеличено, выраженное смещение органов средостения влево.
Фиг. 3 - выполнен окаймляющий кожный парастернальный разрез слева; ткань молочной железы, левая большая грудная мышца мобилизованы латерально.
Фиг. 4 - ткань вилочковой железы мобилизована единым блоком с окружающей клетчаткой переднего средостения от диафрагмы до уровня левой плечеголовной вены.
Фиг. 5 - надхрящница 2, 3, 4 ребер и фрагменты межреберных мышц соответствующих межреберных промежутков соединены отдельными узловыми швами.
Фиг. 6 - вид пациентки М., после операции: послойное ушивание раны (внутрикожный шов).
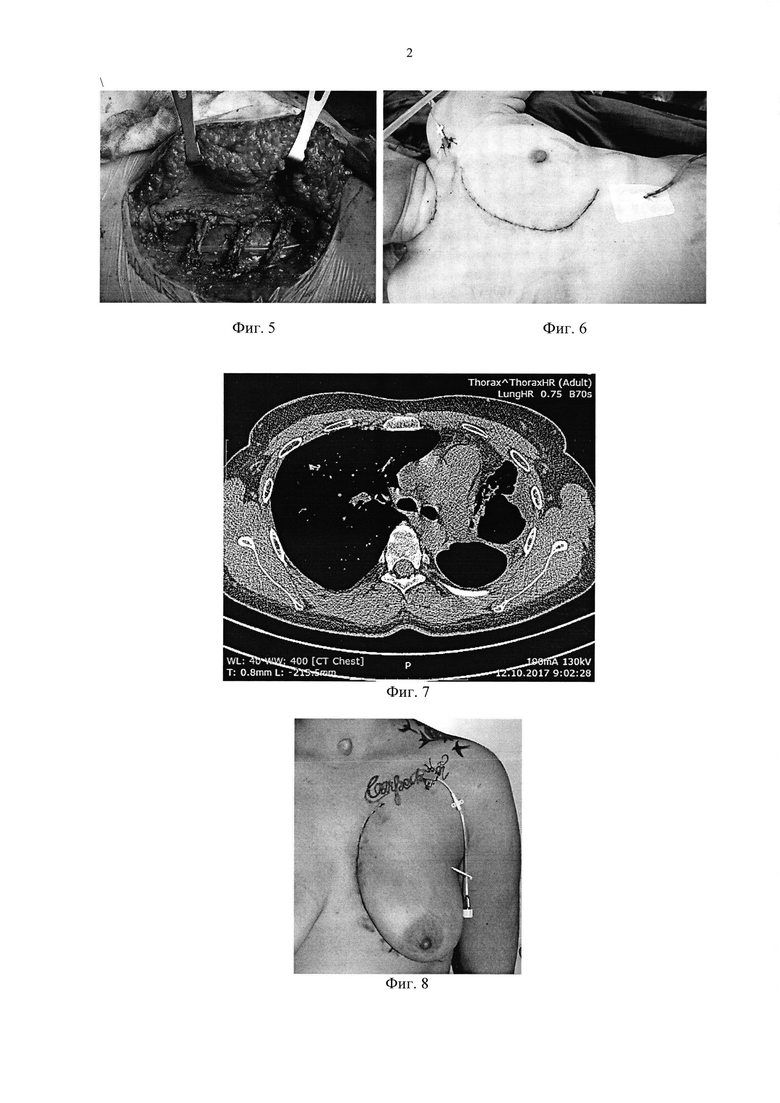
Фиг. 7 - пациентка П., средостение смещено влево.
Фиг. 8 - вид операционной раны на 3 сутки после операции.
Способ осуществляют следующим образом.
Операцию проводят в положении пациента на спине с валиком под плечами, головной конец в положении разгибания. Выполняют окаймляющий разрез в проекции передних отрезков хрящевых фрагментов ребер, отступая на 2 см от наружного края грудины, на протяжении от 1 до 5 межреберья. Рассекают кожу, подкожную жировую клетчатку. При помощи монополярной коагуляции формируют лоскут из большой и малой грудных мышц и вместе с тканью молочной железы его отводят латерально.
Обнажают передние отрезки хрящевых фрагментов 2, 3, 4 ребер. При помощи прямого распатора отслаивают надхрящницу по передней поверхности хрящевых отрезков ребер на протяжении 5 см. Реберным распатором Дуайена надхрящницу отслаивают по боковой и задней полуокружности. Реберными кусачками пересекают хрящевые части 2, 3, 4 ребер на участке, свободном от надхрящницы, хрящевые части удаляют. Фрагменты надхрящницы пересекают на расстоянии 1 см латеральнее края грудины, пересеченные части вместе с межреберными мышцами отводят кнаружи. Выполняют тимэктомию. Во время оперативного приема используют элевацию грудины для адекватной визуализации сосудистых структур средостения, что особенно важно в области слияния плечеголовных вен. В случае гиперплазированных верхних рогов тимуса, доступ возможно дополнить поперечным разрезом шеи по Кохеру на 1 см выше грудино-ключичного соединения. (Фиг. 1). Операцию завершают дренированием переднего средостения и, в случае нарушения целостности плевры плевральной полости - дренированием плевральной полости на соответствующей стороне.
Парастернальный доступ со стороны компрометированного легкого или остаточной плевральной полости в случае ранее выполненной пневмонэктомии, позволяет выполнить адекватную мобилизацию и удаление ткани тимуса с окружающей жировой клетчаткой переднего средостения, осуществить контроль над магистральными сосудистыми структурами средостения. При необходимости полного удаления гиперплазированных верхних рогов тимуса возможно дополнение доступа поперечным разрезом шеи по Кохеру на уровне 1 см выше грудиноключичного соединения. Использование в клинической практике заявляемого способа позволяет выполнить тимэктомию в полном объеме у данной категории пациентов.
Клинические примеры осуществления способа.
Пример 1. Пациентка М., 35 лет. В 2005 г. по поводу туберкулеза левого легкого в течение года получала терапию изониозидом, рифампицином, этамбутолом, пиранзинамидом, в связи с неэффективностью лекарственной терапии в 2005 г. выполнена пневмонэктомия слева. Снята с диспансерного учета по туберкулезу в 2012 г. В 2015 г. после вторых родов отметила мимическую слабость. Установлен диагноз миастении, проводилась терапия ингибиторами холинэстеразы, глюкокортикостероидами. Находилась на лечении в Научном центре неврологии (г. Москва), медикаментозная ремиссия достигнута на фоне высоких доз глюкокортикостероидов, длительный прием которых угрожаем по реактивации туберкулеза. Определены показания к тимэктомии.
При обследовании по данным компьютерной томографии органов грудной клетки: в верхней доле правого легкого остаточные поствоспалительные изменения. Правое легкое компенсаторно увеличено, медиальный край легкого достигает уровня передних хрящевых отрезков ребер слева (Фиг. 2). Клетчатка переднего средостения увеличена в размерах, уплотнена.
Больной выполнена операция: тимэктомия из комбинированного парастернального и шейного доступов.
В положении больной на спине, с валиком под плечами, выполнен окаймляющий кожный парастернальный разрез слева. Ткань молочной железы, левая большая грудная мышца мобилизованы латерально (Фиг. 3). Выделены, с сохранением надхрящницы, пересечены и удалены хрящевые отрезки 2, 3, 4 ребер. Визуализированы левые маммарные сосуды, выделены, перевязаны и пересечены. Разделена внутренняя грудная фасция. Ткань вилочковой железы мобилизована единым блоком с окружающей клетчаткой переднего средостения от диафрагмы до уровня левой плечеголовной вены (Фиг. 4). С целью адекватной мобилизации рогов тимуса, визуализации сосудистых структур верхнего средостения решено дополнительно выполнить шейный доступ. Поперечный разрез по Кохеру на 1 см выше яремной вырезки. Разделены передние шейные мышцы. Выделены верхние левый и правый рога тимуса, претрахеальная клетчатка смещена к препарату. Прослежена левая плечеголовная вена, мобилизована от окружающей жировой клетчатки. Препарат удален единым блоком. Гемостаз. В область переднего средостения установлен дренаж, налажена система активной аспирации. Надхрящница 2, 3, 4 ребер и фрагменты межреберных мышц соответствующих межреберных промежутков соединены отдельными узловыми швами (Фиг. 5). Послойное ушивание раны, внутрикожный шов (Фиг. 6).
Гистологическое заключение: гиперплазия тимуса. Послеоперационный период протекал без осложнений. Дренаж был удален на 5 сутки.
Пример 2. Пациентка П., 25 лет. Считает себя больной с 2014 г., когда возникла миастения. Лечилась по месту жительства (г. Тверь). В конце апреля 2015 г. на фоне благополучного состояния по миастении - выявлена 2-х сторонняя пневмония. При подробном обследования установлен диагноз инфильтративный туберкулез, в связи с чем 10.06.2015 была госпитализирована. На фоне приема противотуберкулезных препаратов (паск, пиразинамид, тизидон, рифампицин, флуимуцил, этамбутол) в течение месяца - не отмечалось положительной динамики по туберкулезу. Однако, после внутримышечного введения каприомицина - резкое ухудшение по миастении (июль 2015): развился миастенический криз с остановкой дыхания. Выполнена трахеостомия, находилась на ИВЛ 4 суток. Криз удалось купировать, выписана с рекомендациями приема феднизолона по 64 мг через день, калимин 3т в сутки и калия хлорид 3-4 г в сутки. На этом фоне продолжила лечение туберкулезного процесса, была переведена под наблюдение в НИИ Туберкулеза на Яузе (август 2015), где модифицирована схема лечения на паск, пирозинамид, этамбутол - исключен из ведения рифампицин, каприомицин и этамбутол. На фоне приема данной терапии - благополучное течение миастении, однако в августе 2016 отмечено обострение туберкулеза. Добавлен препарат сертура и проводилось параллельно снижение дозы метипреда. Однако последовало обострение миастении в конце декабря 2016 г. до предкризового состояния. Последнее купировано по месту жительства (г. Тверь) пульс терапией солумедролом 1000 мг N 9 с улучшением, но не полным восстановлением по миастении. Выписана с рекомендациями приема метилпреднизолона 80 и 32 мг по чередующейся ежедневной схеме. На данных дозах обратилась В НИИ Неврологии для уточнения дальнейшей тактики лечения миастении с учетом наличия туберкулеза. Рекомендовано проведение тимэктомии.
При обследовании: слева верхняя доля уменьшена в объеме, в S1-2, S3, S6 - крупные неправильной формы полости распада с деформированными стенками, вокруг, а также в пределах верхней доли - множественные мелкие полостные образования по типу ретенционных кист и буллезно-дистрофических изменений; слева субтотально, справа - в пределах верхней доли - очагово-фокусное обсеменение. Структуры корней легких отчетливо дифференцируются, средостение смещено влево (Фиг. 7). По данным спирометрии - крайне резкое нарушение проходимости дыхательных путей, ОФВ1 - 28%.
Больной выполнена операция: тимэктомия парастернальным доступом слева.
В положении больной на спине, с валиком под плечами, выполнен окаймляющий кожный парастернальный разрез слева. Ткань молочной железы, левая большая грудная мышца мобилизованы латерально. Поднадхрястнично выделены, пересечены и удалены хрящевые отрезки 2, 3, 4 ребер. Визуализированы левые маммарные сосуды, выделены, перевязаны и пересечены. Разделена внутренняя грудная фасция. Ткань вилочковой железы мобилизована единым блоком с окружающей клетчаткой переднего средостения. Визуализирована левая плечеголовная вена. Выделены верхние левый и правый рога тимуса, претрахеальная клетчатка смещена к препарату. Прослежена левая плечеголовная вена, мобилизована от окружающей жировой клетчатки. Препарат удален единым блоком. Гемостаз. В область переднего средостения установлен дренаж, налажена система активной аспирации. Надхрящницы 2, 3, 4 ребер соединены отдельными узловыми швами. Послойное ушивание раны, внутрикожный шов. Ас. наклейка.
Гистологическое заключение: гиперплазия тимуса.
Послеоперационный период протекал без осложнений. Дренаж был удален на 2 сутки. (Фиг. 8).
Использование заявленного способа в медицинской практике позволяет достичь следующие технические и лечебные результаты:
- выполнить радикальную тимэктомию у пациентов с выраженным смещением и ротацией переднего средостения от средней линии вследствие уменьшения объема соответствующей плевральной полости;
- выполнить радикальную тимэктомию без использования селективной однолегочной искусственной вентиляции легких, что особенно важно у категории пациентов со сниженными функциональными резервами дыхательной системы или наличии только одного легкого после перенесенной ранее пневмонэктомии, когда торакоскопическая операция технически невозможна;
- получить адекватный операционный доступ к вилочковой железе, магистральным сосудам средостения, обеспечив радикальность и безопасность хирургического вмешательства;
- минимизировать косметический дефект формированием лоскута из грудных мышц, с сохранением надхрящницы ребер с последующей реконструкцией.
- снизить частоту послеоперационных респираторных нарушений в связи с отсутствием необходимости интраоперационной однолегочной вентиляции легкого.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ торакоскопического удаления вилочковой железы | 2024 |
|
RU2840825C1 |
| Способ хирургической профилактики развития постпневмонэктомического синдрома | 2022 |
|
RU2808346C1 |
| Тимомтимэктомия при опухолях и кистах левой половины вилочковой железы правосторонним торакоскопическим доступом | 2022 |
|
RU2801472C1 |
| СПОСОБ ХИРУРГИЧЕСКОЙ ОСТАНОВКИ ЛЕГОЧНОГО КРОВОТЕЧЕНИЯ | 2001 |
|
RU2177262C1 |
| Способ профилактики постпневмонэктомического синдрома | 2015 |
|
RU2614525C1 |
| Способ стернотомии | 1980 |
|
SU921540A1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОСТПНЕВМОНЭКТОМИЧЕСКОГО СИНДРОМА | 2010 |
|
RU2427327C1 |
| СПОСОБ ПРОФИЛАКТИКИ ПОСТПНЕВМОНЭКТОМИЧЕСКОГО СИНДРОМА | 2010 |
|
RU2428942C1 |
| Способ лечения постпневмонэктомического синдрома | 2018 |
|
RU2701772C1 |
| Способ лечения распространённого туберкулёза единственного лёгкого с этапной коррекцией постпневмонэктомического синдрома | 2020 |
|
RU2750971C1 |
Изобретение относится к торакальной хирургии и может быть применимо для тимэктомии при смещении органов средостения. На протяжении от 1 до 5 межреберья формируют лоскут из большой и малой грудных мышц вместе с тканью молочной железы. Обнажают передние отрезки хрящевых фрагментов 2, 3, 4 ребер. Отслаивают надхрящницу по передней поверхности хрящевых отрезков ребер на протяжении 5 см по боковой и задней полуокружности. Пересекают и удаляют хрящевые части 2, 3, 4 ребер на участке, свободном от надхрящницы. Фрагменты надхрящницы пересекают на расстоянии 1 см латеральнее края грудины. Пересеченные части вместе с межреберными мышцами отводят кнаружи и выполняют тимэктомию. Операцию завершают послойным ушиванием раны с восстановлением целостности пересеченной надхрящницы, дренированием переднего средостения. Способ обеспечивает адекватную визуализацию смещённых структур средостения. 1 з.п. ф-лы, 8 ил.
1. Способ тимэктомии при смещении органов средостения, включающий окаймляющий разрез в проекции передних отрезков хрящевых фрагментов ребер, отступя на 2 см от наружного края грудины, на протяжении от 1 до 5 межреберья, формируют лоскут из большой и малой грудных мышц вместе с тканью молочной железы, обнажают передние отрезки хрящевых фрагментов 2, 3, 4 ребер, отслаивают надхрящницу по передней поверхности хрящевых отрезков ребер на протяжении 5 см по боковой и задней полуокружности, пересекают и удаляют хрящевые части 2, 3, 4 ребер на участке, свободном от надхрящницы, далее фрагменты надхрящницы пересекают на расстоянии 1 см латеральнее края грудины, пересеченные части вместе с межреберными мышцами отводят кнаружи и выполняют тимэктомию, после чего операцию завершают послойным ушиванием раны с восстановлением целостности пересеченной надхрящницы, дренированием переднего средостения и, в случае нарушения целостности плевры плевральной полости - дренированием плевральной полости на соответствующей стороне.
2. Способ по 1, отличающийся тем, что в случае гиперплазированных верхних рогов тимуса, доступ дополняют поперечным разрезом шеи по Кохеру на 1 см выше грудино-ключичного соединения.
| LIANG XUE et al | |||
| Extended thymectomy by a cervical incision additional to bilateral VATS approach | |||
| Автомобиль-сани, движущиеся на полозьях посредством устанавливающихся по высоте колес с шинами | 1924 |
|
SU2017A1 |
| Способ стернотомии | 1980 |
|
SU921540A1 |
| Гидравлический пресс для испытания труб | 1929 |
|
SU21529A1 |
| Под редакцией КОВАНОВА В.В | |||
| Оперативная хирургия и топографическая анатомия | |||
| М., "Медицина", 1995, c.278. | |||
Авторы
Даты
2018-08-01—Публикация
2017-12-28—Подача