Изобретение относится к медицине, а именно к хирургии, может быть использовано при дистальной резекции поджелудочной железы при операциях по поводу рака поджелудочной железы, а также при комбинированных операциях по поводу прорастающих в поджелудочную железу опухолей.
Известен способ герметизации культи поджелудочной железы брыжейкой поперечной ободочной кишки, париетальной брюшиной и поперечной фасцией (Гастрэктомия и резекция желудка по поводу рака. Сигал М.З., Ахметзянов Ф.Ш. издательство Казанского университета, 1987 год, стр. 210).
Описанный способ не гарантирует полной изоляции зоны культи железы и адекватного дренирования в случае несостоятельности швов: развиваются перитонит, флегмона забрюшинной клетчатки
В качестве прототипа выбран способ резекции поджелудочной железы, при котором прошивают ткань поджелудочной железы на резекционном уровне аппаратом УКЛ, затем отсекают поджелудочную железу влево от линии скобок (ближе к селезенке), линию танталовых швов укрывают поперечной фасцией (Сигал М.З., Абдуллин А.С. Оперативное лечение рака желудка. Татарское книжное издательство, 1976 г., с. 92).
Вышеуказанный способ имеет существенные недостатки:
1. Способ предусматривает сдавление, травмирование тканей поджелудочной железы в ходе прошивания между браншами сшивающего аппарата.
2. В ходе прошивания сшивающим аппаратом нарушается микроциркуляция в тканях культи поджелудочной железы.
3. В ходе прошивания сшивающим аппаратом повреждаются стромалъные элементы культи поджелудочной железы, что также способствует истечению панкреатического сока.
Назначением изобретения является предупреждение развития ферментативного перитонита за счет предотвращения истечения панкреатического сока в брюшную полость.
Назначение достигается способом дистальной резекции поджелудочной железы, включающим выполнение резекции поджелудочной железы, прошивание культи железы одиночными П-образными швами. Формирование панкреатоеюноанастомоза на расстоянии 30-ти см от связки Трейца на боковой поверхности тощей кишки. Для этого выполняют разрез стенки тощей кишки, соответствующий поперечному размеру культи поджелудочной железы. Накладывают одиночные швы атравматичной иглой, не рассасывающейся нитью пролен размером 2/0, фиксируя стенку тощей кишки к капсуле поджелудочной железы на расстоянии 0,3 см от линии П-образных швов, тем самым погружая культю поджелудочной железы в просвет тощей кишки, швы накладывают по периметру культи поджелудочной железы. Далее формируют энтероэнтероанастомоз между приводящей и отводящей петлями тонкой кишки по типу бок в бок двумя рядами швов: первый ряд непрерывный шов нитью викрил 2/0, второй ряд одиночные узловые швы капроновой нитью 0, длина анастомоза 4 см, на расстоянии 50-ти см от связки Трейца. Дренируют брюшную полость. Послойно ушивают лапаротомную рану.
Новизна изобретения:
- Формируют панкреатоеюноанастомоз на расстоянии 30-ти см от связки Трейца. Расстояние 30 см наиболее оптимально, не происходит излишнее натяжение кишки, не происходит провисание кишки, препятствующее нарушению пассажа кишечного содержимого.
- Анастомоз формируют на боковой поверхности тощей кишки, разрез стенки тощей кишки соответствует поперечному размеру культи поджелудочной железы. Накладывают одиночные швы атравматичной иглой, не рассасывающейся нитью пролен размером 2/0, фиксируя стенку тощей кишки к капсуле культи поджелудочной железы на расстоянии 0,3 см от линии П-образных швов, тем самым погружая культю поджелудочной железы в просвет тощей кишки, швы накладывают по периметру поджелудочной железы.
- Далее формируют энтероэнтероанастомоз между приводящей и отводящей петлями тонкой кишки по типу бок в бок двумя рядами швов, длина анастомоза 4 см, на расстоянии 50-ти см от связки Трейца, для улучшения пассажа кишечного химуса.
Совокупность существенных признаков изобретения позволяет получить новый технический результат.
Надежно укрыть культю поджелудочной железы, за счет погружения ее в стенку тощей кисти и наложения швов по периметру культи железы с минимизацией риска развития ферментативного перитонита в раннем послеоперационном периоде.
Минимизировать риск развития панкреатического свища в позднем послеоперационном периоде и избежать послеоперационных осложнений, сократить сроки реабилитации, т.е. повысить эффективность лечения.
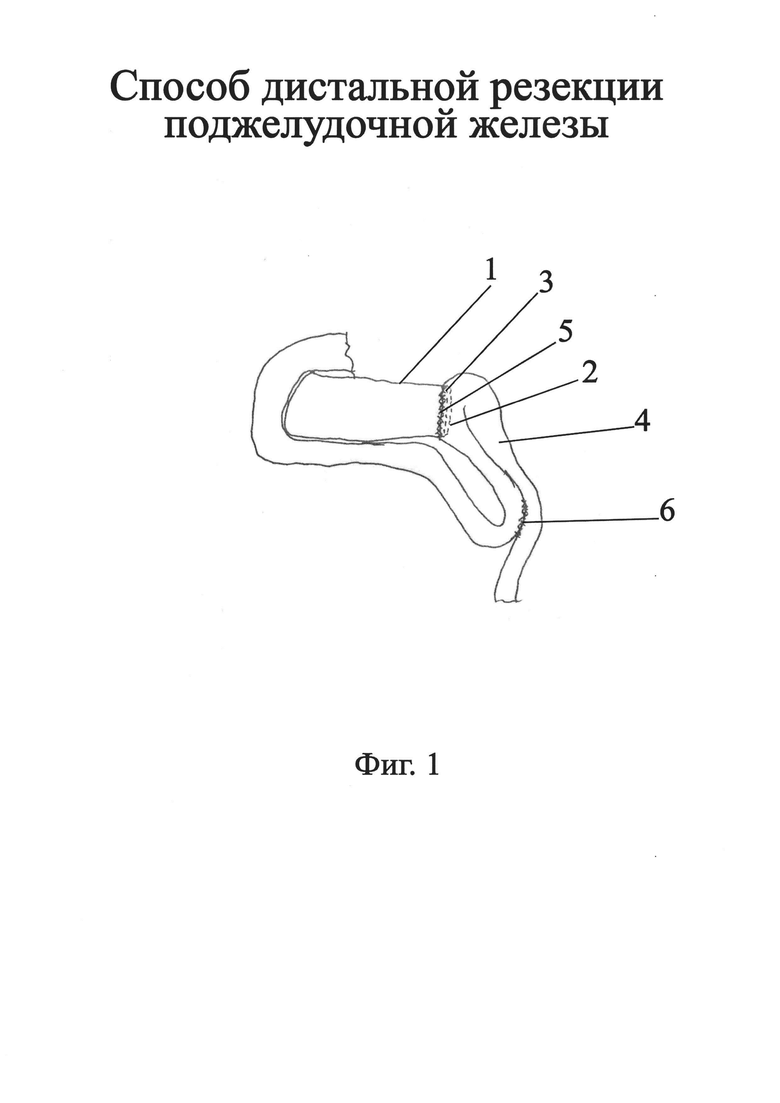
Изобретение поясняется схематическими изображениями на Фиг. 1
На Фиг. 1 схематическое изображение способа во фронтальной плоскости.
На Фиг. 1 изображены:
1 - культя поджелудочной железы;
2 - П-образный шов
3 - панкреатоеюноанастомоз;
4 - тощая кишка;
5 - одиночные швы
6 - энтероэнтероанастомоз по Брауну;
Способ осуществляется следующим образом.
Выполняют верхнесрединную, среднесрединную лапаротомию, выделяют и перевязывают селезеночную артерию и вену на резекционном уровне. Проводят мобилизацию тела и хвоста поджелудочной железы до резекционного уровня поджелудочной железы. Прошивают культю поджелудочной железы 1 одиночными П-образными швами 2 не рассасывающейся нитью пролен размером 2/0. Далее формируют панкреатоеюноанастомоз 3 на расстоянии 30-ти см от связки Трейца. Анастомоз формируют на боковой поверхности тощей кишки 4, выполняя разрез стенки кишки, соответствующий поперечному размеру культи поджелудочной железы 1. Накладывают одиночные швы 4 атравматичной иглой, нерассасывающейся нитью пролен размером 2/0, фиксируя стенку тощей кишки к капсуле культи поджелудочной железы на расстоянии 0,3 см от линии П-образных швов 2, тем самым погружая культю поджелудочной железы в просвет тощей кишки 4, швы накладывают по периметру поджелудочной железы. Далее формируют энтероэнтероанастомоз 6 по Брауну между приводящей и отводящей петлями тонкой кишки по типу бок в бок двумя рядами швов: первый ряд непрерывный шов нитью викрил 2/0, второй ряд одиночные узловые швы капроновой нитью 0. Длина анастомоза 4 см, на расстоянии 50-ти см от связки Трейца. Дренируют брюшную полость. Послойно ушивают лапаротомную рану.
Пример.
Пациентка X. 85 лет, поступила в КГБУЗ Ульчская РБ 12.04.17 г. с диагнозом: острая кишечная непроходимость. Жалобы на задержку стула и газов около 3-х суток.
Общее состояние средней степени тяжести. Температура тела 36,3°С. В сознании, адекватна, ориентирована в месте и времени. Кожные покровы обычной окраски. Подкожно-жировая клетчатка умеренно развита. Периферические лимфатические узлы не увеличены. Костно-суставная система без признаков патологии. Носовое дыхание свободное. Грудная клетка правильной формы, симметрична. Перкуторно легочный звук. Аускультативно жесткое дыхание во всех отделах, хрипов нет. ЧДД 16 в минуту. Тоны сердца ясные, ритмичные, пульс 84 в минуту удовлетворительного наполнения, напряжения. Артериальное давление 100/70 torr. Язык суховат, чистый. Живот правильной формы, симметричный, вздут. Печень по краю реберной дуги, размеры 10*9*8 см. Желчный пузырь не определяется. Перкуторно тимпанит. Селезенка не определяется. Раздражения брюшины нет. Перистальтика активна. Поясничная область не изменена. Симптомы поколачивания отрицательные слева, справа. Мочеиспускание свободное, безболезненное. Диурез сохранен.
По R-данным раздутые кишечные петли.
Общий анализ крови: Эр - 2,3×10 12/л; Hb - 70 г/л; ЦП - 0,88; СОЭ - 48 мм/ч; Л - 10,1×10 9/л.
Коагуллограмма: ПТИ-90%; фибриноген 2,0 г/л; О/б - 70 г/л; креатинин - 96 ммолъ/л; АЛТ - 15; ACT - 20; сахар - 7,6.
Общий анализ мочи: уд. вес - 1002, белок - отр, Л - 25-30 в п/зр.;
ЭКГ - ритм синусовый, ЧСС=80 в мин, отклонение ЭОС влево, гипертрофия левого желудочка миокарда.
При проведении пробы Напалкова через сутки бариевая взвесь в тонкой кишке и частично в слепой и восходящей ободочной кишке, петли толстой кишки раздуты, движения контраста нет. Учитывая клиническую и параклиническую картину проведено оперативное лечение по жизненным показаниям.
Под эндотрахеальным наркозом выполнена среднесрединная, средненижняя лапаротомия, в брюшной полости до 500 мл серозной жидкости, санирована, при осмотре определяются раздутые петли толстой кишки от слепой до уровня селезеночного угла. В области селезеночного угла ободочной кишки определяется плотный конгломерат с вовлечением в процесс хвоста поджелудочной железы, ворот селезенки. Другой патологии в брюшной полости нет. Учитывая интраоперационную находку, признаки опухолевого процесса толстой кишки, распространение процесса на хвост поджелудочной железы, ворота селезенки, показано проведение оперативного лечения левосторонней гемиколэктомии, резекции хвоста поджелудочной железы, спленэктомии. Произведена мобилизация толстой кишки в едином блоке с селезенкой, хвостом поджелудочной железы. Гемиколэктомия единым блоком со спленэктомией, резекцией хвоста поджелудочной железы. Селезеночная артерия и вена перевязаны с прошиванием. Культя поджелудочной железы прошита одиночными П-образными швами нитью пролен размером 2/0. Учитывая возможность несостоятельности культи поджелудочной железы, решено провести наложение панкреатоеюнального анастомоза на расстоянии 30-ти см от связки Трейца. Анастомоз сформирован на боковой поверхности тощей кишки, для чего выполнен разрез стенки кишки 2 см, что соответствует поперечному размеру культи поджелудочной железы. Наложены одиночные швы атравматичной иглой, не рассасывающейся нитью пролен размером 2/0, которые фиксируют стенку тощей кишки к капсуле культи поджелудочной железы на расстоянии 0,3 см от линии П-образных швов. Культя поджелудочной железы погружена в просвет тощей кишки. Одиночные швы выполнены по периметру культи поджелудочной железы. Для улучшения пассажа кишечного химуса, на расстоянии 50-ти см от связки Трейца наложен энтероэнтероанастомоз по Брауну длиной 4 см двумя рядами швов, первый ряд непрерывный шов нитью викрил 2/0, второй ряд одиночные узловые швы капроновой нитью 0. Культя сигмовидной кишки ушита 2-мя рядами швов не рассасывающейся нитью капрон 0. В правую подвздошную область наложена концевая асценденсстома через контрапертуру. Брюшная полость санирована. Дренирование малого таза, дренирование пространства в области панкреатоеюноанастомоза. Гемостаз - сухо. Послойное ушивание. Резиновый выпускник. Асептическая повязка.
П/о диагноз: с-r селезеночного угла ободочной кишки, распространение процесса на хвост поджелудочной железы, ворота селезенки. Обтурационная толстокишечная непроходимость.
Длительность операции 3 часа 30 минут.
Стул по стоме на 3-й сутки, дренажные трубки из брюшной полости удалены на 5-е сутки. Питание с 3-х суток. При УЗИ исследовании в послеоперационном периоде патологических очагов жидкости не обнаружено. Гистологическое заключение низкодифференцированный железистый рак.
Швы удалены на 12-е сутки, заживление раны первичным натяжением.
Выписана из стационара через 14 дней.
При контрольном осмотре через 3 месяца данных за рецидив нет, болевого синдрома не отмечает, питание усваивает. При контрольном осмотре через 5 месяцев данных за рецидив нет, болевого синдрома не отмечает, питание усваивает.
Заявленный способ позволил минимизировать послеоперационные осложнения, сократить сроки реабилитации, т.е. повысить эффективность лечения.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения свища поджелудочной железы | 1982 |
|
SU1066571A1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОГАСТРОАНАСТОМОЗА ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2022 |
|
RU2803012C1 |
| СПОСОБ РЕКОНСТРУКЦИИ ПИЩЕВАРИТЕЛЬНОГО ТРАКТА ПОСЛЕ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ И ЭКСТИРПАЦИИ ЖЕЛУДКА С ВОССТАНОВЛЕНИЕМ ФИЗИОЛОГИЧЕСКОЙ И АНАТОМИЧЕСКОЙ ЦЕЛОСТНОСТИ | 2016 |
|
RU2636881C1 |
| СПОСОБ ФОРМИРОВАНИЯ ТЕРМИНОЛАТЕРАЛЬНОГО ПАНКРЕАТОЕЮНОАНАСТОМОЗА ПРИ ПАНКРЕАТОДУОДЕНАЛЬНОЙ РЕЗЕКЦИИ | 2006 |
|
RU2293530C1 |
| СПОСОБ РЕКОНСТРУКЦИИ ПАНКРЕАТОЕЮНАЛЬНОГО СОУСТЬЯ В УСЛОВИЯХ ЭКСТИРПАЦИИ ЖЕЛУДКА | 2016 |
|
RU2641167C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОЕЮНОАНАСТОМОЗА | 2004 |
|
RU2261059C1 |
| СПОСОБ ГЕРМЕТИЗАЦИИ ПАНКРЕАТО-КИШЕЧНОГО АНАСТОМОЗА | 2014 |
|
RU2549484C1 |
| СПОСОБ ФОРМИРОВАНИЯ РЕЗЕРВУАРНОГО ИНВАГИНАЦИОННОГО ПАНКРЕАТОЕЮНОАНАСТОМОЗА | 2020 |
|
RU2741376C1 |
| СПОСОБ ФОРМИРОВАНИЯ ПАНКРЕАТОЕЮНОАНАСТОМОЗА ПРИ ПРОКСИМАЛЬНОЙ РЕЗЕКЦИИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2010 |
|
RU2432126C2 |
| Способ хирургического лечения хронического панкреатита, осложненного дуоденальной непроходимостью | 2024 |
|
RU2835587C1 |
Изобретение относится к хирургии и может быть применимо для дистальной резекции поджелудочной железы. Формируют панкреатоеюноанастомоз на расстоянии 30 см от связки Трейца на боковой поверхности тощей кишки. Выполняют разрез стенки тощей кишки, соответствующий поперечному размеру культи поджелудочной железы. Накладывают одиночные швы атравматичной иглой, не рассасывающейся нитью пролен размером 2/0, фиксируя стенку тощей кишки к капсуле поджелудочной железы, тем самым погружая культю поджелудочной железы в просвет тощей кишки. Накладывают швы по периметру культи поджелудочной железы. Формируют энтероэнтероанастомоз между приводящей и отводящей петлями тонкой кишки по типу бок в бок двумя рядами швов: первый ряд непрерывный шов нитью викрил 2/0, второй ряд одиночные узловые швы капроновой нитью 0, длина анастомоза 4 см, на расстоянии 50 см от связки Трейца. Дренируют малый таз и область анастомоза. Способ позволяет предотвратить развитие ферментативного перитонита. 1 пр., 1 ил.
Способ дистальной резекции поджелудочной железы, включающий выполнение резекции поджелудочной железы, прошивание культи железы одиночными П-образными швами, отличающийся тем, что формируют панкреатоеюноанастомоз на расстоянии 30 см от связки Трейца на боковой поверхности тощей кишки, выполняют разрез стенки тощей кишки, соответствующий поперечному размеру культи поджелудочной железы, накладывают одиночные швы атравматичной иглой, не рассасывающейся нитью пролен размером 2/0, фиксируя стенку тощей кишки к капсуле поджелудочной железы на расстоянии 0,3 см от линии П-образных швов, тем самым погружая культю поджелудочной железы в просвет тощей кишки, швы накладывают по периметру культи поджелудочной железы, далее формируют энтероэнтероанастомоз между приводящей и отводящей петлями тонкой кишки по типу бок в бок двумя рядами швов: первый ряд непрерывный шов нитью викрил 2/0, второй ряд одиночные узловые швы капроновой нитью 0, длина анастомоза 4 см, на расстоянии 50 см от связки Трейца, дренируют малый таз и область анастомоза.
| СПОСОБ НАЛОЖЕНИЯ ТЕРМИНОЛАТЕРАЛЬНОГО ПАНКРЕАТОЕЮНОАНАСТОМОЗА ПРИ ТРАВМАТИЧЕСКИХ ПОВРЕЖДЕНИЯХ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ | 2000 |
|
RU2194461C2 |
| Способ получения бумаги повышенной крепости | 1934 |
|
SU41332A1 |
| ЛИТТМАНН И | |||
| Брюшная хирургия | |||
| Будапешт, издательство Академии наук Венгрии, 1970, с.494 | |||
| MICHALSKI C.W | |||
| et al | |||
| Closure of pancreas stump after distal and segmental resection : Suture, stapler, coverage or anastomosis? Chirurg | |||
| Автомобиль-сани, движущиеся на полозьях посредством устанавливающихся по высоте колес с шинами | 1924 |
|
SU2017A1 |
Авторы
Даты
2018-09-07—Публикация
2017-09-27—Подача