Данное изобретение относится к челюстно-лицевой хирургии и может быть использовано для лечения детей с поверхностной мелкокистозной формой лимфатической или лимфовенозной мальформации языка. При этом для обозначения данной патологии используется классификация Международного сообщества по изучению сосудистых аномалий (The International Society for the Study of Vascular Anomalies, ISSVA) в редакции 2014 года.
Лимфатическая и лимфовенозная мальформации в области языка представлены мелкокистозной формой (кисты менее 0,5 см в диаметре). На поверхности языка патологические ткани определяются мелкими пузырьками с просяное зерно, заполненными лимфой (лимфатическая мальформация) или лимфой с примесью венозной крови (лимфовенозная мальформация). Первые имеют желтоватый цвет или окраску окружающей слизистой оболочки, а вторые - бордовый или темно-красный цвет. Диаметр кист обычно составляет около 1 мм. Кроме этого патологические ткани могут быть представлены гипертрофированной слизистой оболочкой в виде сосочковидных разрастаний, которые образуют плотно-эластичный, конгломерат, значительно возвышающийся над поверхностью языка. Данные сосочковидные разрастания имеют извитые дилатированные лимфатические полости, расположенные преимущественно в слизистой оболочке, сообщающиеся с извитыми застойно-полнокровными венозными полостями, окруженными фиброзированной стромой, что соответствует лимфовенозной мальформации. Вся поверхность языка может быть представлена патологическими тканями.
Мелкокистозная форма лимфатической и лимфовенозной мальформаций на поверхности языка является причиной нарушения речи, пережевывания пищи, акта глотания. Кроме того, на фоне общего острого воспалительного процесса кисты увеличиваются в объеме, что повышает риск травматизации патологических тканей об острые края зубов, грубую пищу. Все это приводит к лимфорее, кровотечениям из данных образований. Состояние ребенка прогрессивно ухудшается: снижается аппетит, отмечается боль и дискомфорт в области языка в покое, при приеме пищи и разговоре. В связи с наличием вышеуказанных функциональных нарушений данным пациентам показано удаление патологических тканей.
Известна методика удаления патологических тканей в области языка посредством ультразвуковой деструкции (УЗД) (Рогинский В.В. Лечение детей с лимфатическими мальформациями языка и слизистой оболочки полости рта. / Рогинский В.В., Овчинников И.А., Гавеля Е.Ю., Ломака М.А. // Голова и шея. - 2015. - №2. - С. 60; Ломака М.А. Оптимизация методов диагностики и лечения детей с лимфатическими мальформациями головы и шеи: дис. … канд. мед. наук. - М., 2016. - 159 с.). Методика операции заключается в следующем: патологические ткани разрушаются с использованием аппарата CUSA Excel (Integra LifeSciences, США). CUSA - это аббревиатура от первых букв термина Cavitation Ultrasound Surgical Aspirator, которая переводится как кавитационный ультразвуковой хирургический аспиратор. Принцип действия аппарата основан на фрагментации тканей лимфатической мальформации за счет воздействия непрерывных или импульсных ультразвуковых волн при соприкосновении с наконечником. В рукоятке происходит преобразование энергии, передаваемой генератором, в ультразвуковую вибрацию с частотой 23-35 кГц и амплитудой ультразвуковых колебаний наконечника около 200 мкм. Наряду с кавитационным разрушением клеток происходит охлаждение зоны воздействия путем ирригации и одновременная аспирация разрушенной ткани. Температура в рабочей части рукоятки не превышает 40°С. Для удаления фрагментированных клеток одномоментно происходит вакуумная аспирация с разряжением 600 мм рт.ст.
Описанный способ имеет следующие недостатки и нерешенные вопросы:
- в приведенных литературных источниках указывается, что проводилось удаление поверхностно расположенных элементов лимфатической мальформации на слизистой оболочке языка, дна полости рта, щек, губ. Типы слизистой оболочки полости рта в указанных отделах отличаются друг от друга так же, как и формы лимфатической мальформации. В связи с этим эффект от данной методики при воздействии на патологические ткани оказывается неопределенным;
- поскольку у аппарата CUSA отсутствует коагулирующий эффект, возможна повышенная интраоперационная кровопотеря и необходимо принимать дополнительные меры для обеспечения гемостаза в ходе и в конце операции;
- сохраняется ли вкусовая чувствительность у языка после удаления патологических тканей с применением аппарата CUSA? На данный вопрос также ответа в работе нет;
- стоимость американского ультразвукового аппарата значительно превышает стоимость отечественных лазерных систем.
Известен способ удаления сосудистых образований при помощи лазерного излучения (Мозокина М.М. Применение хирургических лазеров в лечении образований сосудистого характера в челюстно-лицевой области. // Кафедра. - 2011. - №36. - С. 25-29) при котором используются 2 типа лазерного излучения - излучение с длиной волны 0,98 мкм в импульсно-периодическом режиме, с мощностью 2-5 Вт (аппарат D15 Ceralas) и излучение с длиной волны 1,06 мкм в импульсно-периодическом режиме с частотой 80 Гц и средней мощностью 3,3 Вт (аппарат SmartFile на АИГ:Nd), Удаление сосудистых образований проводилось под местной анестезией Sol. Ultracaini DS 4% (до 1 мл); бесконтактно и контактно (концом световода). Бесконтактный способ применяют при лечении поверхностно расположенных сосудистых образований. Волокно ориентируют перпендикулярно обрабатываемой поверхности, расстояние от рабочего конца световода до поверхности патологических тканей составляет 2-3 мм. Данным методом проводилось лечение сосудистых образований капиллярного и венозного типов. На образование воздействовали лазерным излучением до его полной коагуляции. Критериями успешного воздействия служит побеление обрабатываемой поверхности и уменьшение сосудистого образования в объеме. При достижении клинического эффекта волокно перемещают на соседний участок, подвергая воздействию весь объем патологических тканей. При лечении поверхностно расположенных объемных сосудистых образований осуществляли комбинированное бесконтактное воздействие с последующим погружением световода в полость образования. При лечении объемных образований, расположенных в толще мягких тканей, применяют контактный метод. Световод вводят в полость образования с помощью одноразового внутривенного катетера (диаметр 1,3 мм).
Недостатками этого способа являются:
- несмотря на общность названия («… лечение образований сосудистого характера в челюстно-лицевой области»), описывается только воздействие на эндотелий венозных сосудов и капилляров. Не рассматривается лечение лимфатических мальформаций и облитерация лимфатических капилляров и сосудов, которые из-за использованных длин волн излучения малоэффективны;
- использование при операции местной анестезии нельзя считать оптимальным в детской хирургии головы и шеи, поскольку она не позволяет полностью обездвижить пациента и повышает риск вредного воздействия лазерного излучения на окружающие ткани. Только общая анестезия позволяет безопасно работать в полости рта у ребенка, исключает случайное воздействие лазерного излучения на ребенка и окружающий медицинский персонал.
Известен способ рассечения биоткани лазерным излучением (Минаев В.П., «Способ рассечения биоткани лазерным излучением и устройство для его осуществления» патент RU 2535454(13) С2), в котором используются выводимые через одно волокно два излучения с длинами волн 1,5-1,75 мкм и 1,87-2,05 мкм. При этом излучение с первой длиной волны используется для обеспечения гемостаза, а излучение с длиной волны около 2 мкм, сильно поглощаемое в биотканях (глубина поглощения около 0,1 мкм) используется для рассечения биоткани. Этот способ не позволяет реализовать малообъемное (размером около 1 мм) воздействие на мальформации, необходимое для их успешного малоинвазивного лечения.
Наиболее близким к заявленному изобретению является способ лечения ребенка с мелкокистозной формой лимфатической мальформации в области верхней губы с использованием лазерного излучения с длиной волны 0,97 мкм диодного лазерного аппарата "Лазон-10-П" (Комелягин Д.Ю. Лечение детей с обширными лимфатическими и лимфовенозными мальформациями в области головы и шеи. / Комелягин Д.Ю., Петухов А.В., Дубин С.А., Гонтарев С.Н., Дергаченко А.В., Владимиров Ф.И., Слипенко В.Г., Хаспеков Д.В., Дергаченко Ан.В., Гонтарева И.С., Пачес О.А., Фокин Е.И., Иванов А.В., Вафина Х.Я., Пасечников А.В., Строгонов И.А., Стрига Е.В., Замулин Д.О. // Сборник трудов по материалам VIII Международной научно-практической конференции под. ред. А.В. Цимбалистова, Б.В. Трифонова, А.А. Копытова. - ИД "Белгород", 2015. - С. 144-147). Основными недостатками этого способа является отсутствие положительного эффекта от лечения в связи с сохранением объема патологических тканей и недостаточная эффективность воздействия на лимфатические образования.
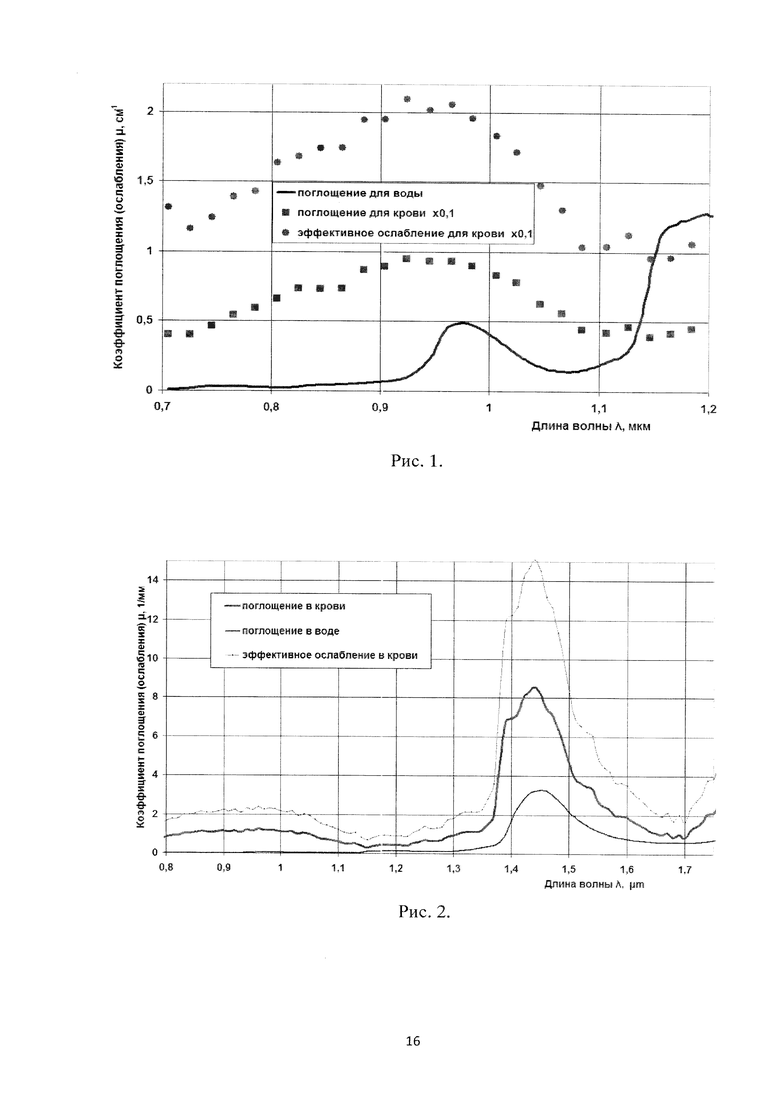
Известно (Yaroslavsky A.N. Optical properties of blood in the near-infrared spectral range. / Yaroslavsky A.N., Yaroslavsky I.V.; Goldbach Т.; Schwarzmaier H.-J. // Optical Diagnostics of Living Cells and Biofluids. - Proc. SPIE. - 1996. - v. 2678. - P. 314-324), что коэффициент поглощения в крови (основное поглощающее вещество - гемоглобин) для излучения с длиной волны в диапазоне 0,91…1 мкм более, чем в 20 раз превышает коэффициент поглощения в воде (рис. 1 Спектры коэффициента поглощения μа в воде и цельной оксигенированной крови и эффективного коэффициента ослабления μэфф в крови в диапазоне 0,7-1,2 мкм).
Этим объясняется то, что такое излучение, поглощаемое кровосодержащими тканями лимфовенозной мальформации на глубине 0,5-2 мм обеспечивает их эффективное удаление. Недостаточная эффективность при лечении лимфатических мальформаций определяется отсутствием поглощающего такое излучение гемоглобина в лимфе.
Вместе с тем, известно (Zhilin K.M. Effect of laser radiation absorption in water and blood on the optimal wavelength for endovenous obliteration of varicose veins. / Zhilin K.M., Minaev V.P., Sokolov A.L. // Quantum Electronics. - 2009. - v. 39. - №8. - P. 781-784), что в диапазоне длин волн 1,5-1,75 мкм значительная часть в поглощении (в отличие от излучения диапазона 0,91…1 мкм) приходится на водную составляющую биотканей (рис. 2 Спектры коэффициента поглощения μа в воде и цельной оксигенированной крови и эффективного коэффициента ослабления μэфф в крови в диапазоне 0,8-1,75 мкм.). То есть такое излучение должно хорошо поглощаться в не содержащей гемоглобина лимфе лимфатических мальформаций в пределах глубины 0,5-2 мм.
Раскрытие изобретения.
Целью настоящего изобретения является разработка способа лечения детей с лимфатической и лимфовенозной мальформациями в области языка, обеспечивающего:
1) повышение качества лечения, выражающегося в сохранение вкусовой чувствительности, снижение болевого эффекта, снижение риска возникновения отека тканей, а также предотвращение кровопотери за счет лазерной коагуляции источников кровотечения;
2) снижение количества осложнений в лечении данной группы детей;
3) достижение стойкого функционального и косметического результатов.
Поставленная цель достигается за счет применения, для патогенетического воздействия лазерного излучения, двух разных длин волн - 0,96±0,05 мкм и 1,55±0,05 мкм, выводимых через один рабочий световод, при этом, с целью оптимизации характера воздействия, во время операции выбор длины волны излучения определяется тем, на какую - лимфатическую или лимфовенозную - мальформацию это воздействие осуществляется. Для удобства выполнения лечения важно, что использование излучений с двумя разными длинами волн не требует использования двух отдельных лазерных аппаратов и перехода в процессе лечения с одного аппарата на другой и обратно. Более того, при этом способе возможно осуществление сочетанного воздействия одновременно двух излучений с разными длинами волн, что расширяет возможности хирурга.
Предложенный способ имеет следующее название: «Способ удаления поверхностной мелкокистозной формы лимфатической или лимфовенозной мальформации языка».
В качестве примера реализации на практике может служить лечение нескольких пациентов с рассматриваемыми видами патологий с использованием двухволнового аппарата для хирургии ЛСП-«ИРЭ-Полюс» с длинами волн 1,55 и 0,97 мкм, независимо регулируемых по мощности (Регистрационное удостоверение № РЗН 2013/850). Этот аппарат позволяет обеспечить необходимую для реализации способа мощность рабочих излучений в пределах 1-5 Вт.
Операция проводится в условиях общей анестезии (ингаляционный наркоз с интубацией трахеи). Хирург и ассистент используют защитные очки. Язык выводится из полости рта методом прошивания и взятия на держалки.
Для удаления мелких кист, заполненных лимфой, применяется лазерное излучение с длиной волны 1,55 мкм, хорошо поглощаемое водой. При наличии лимфы с венозной кровью в кистах используется длина волны 0,97 мкм, которая активно поглощается гемоглобином, тогда как поглощение водой оказывается примерно в 20 раз меньше.
При поверхностной мелкокистозной форме лимфатической и лимфовенозной мальформаций языка применяется контактный способ вывода лазерного излучения торцом световода в непрерывном или импульсно-периодическом режимах (импульс длиной 500 мс). Мощность лазерного излучения устанавливается в пределах от 1 до 5 Вт в зависимости от размера патологического образования. Увеличение мощности более 5 Вт нежелательно, поскольку при этом труднее контролировать глубину проникновения лазерного излучения и формирование зоны коагуляционного некроза. Ожог окружающих мальформацию тканей является минимальным, так как жидкостное содержимое пузырьков является защитным барьером, предохраняющим окружающие ткани от недопустимого теплового повреждения при воздействии лазерного излучения. Также от более глубокого повреждающего действия тепла ткани оберегаются омывающей их кровью.
Данный процесс может быть описан следующим образом: концевой участок рабочей части кварц-кварцевого световода подводится к патологическим тканям, которые начинают коагулироваться и испаряться сразу же при начале воздействия лазерного излучения. В начале операции используется минимальная мощность лазерного излучения - 1 Вт. При большом объеме патологических тканей и отсутствии эффекта испарения после начала удаления мальформации мощность излучения повышается до достижения видимого клинического эффекта: быстрое уменьшение объема патологических тканей; визуализация нагара на слизистой оболочке языка, легко удаляемого влажной марлевой салфеткой; отсутствие кровотечения. Если при удалении обуглившихся тканей возникает кровотечение, его останавливают коагуляцией лазерным излучением длиной волны 0,97 мкм.
Критериями окончания операции являются отсутствие патологических тканей и визуализация поверхности мышц языка. Послеоперационная рана имеет вид дефекта слизистой оболочки, неровную поверхность, коричнево-черный цвет.
Ранний послеоперационный период характеризуется незначительным отеком тканей в области оперативного вмешательства. В частности, отек языка выражен минимально, не нарушает его функцию. Боль после лазерного воздействия у пациентов не определяется. В редких случаях появление боли купируется приемом нестероидных противовоспалительных препаратов в возрастных дозировках. Раневая поверхность в первые сутки после хирургического вмешательства покрыта фибрином, в связи с чем имеет белесый или желтовато-белый цвет. После операции ежедневно проводятся полоскания полости рта растворами антисептиков, обработка раневой поверхности 1% спиртовым раствором бриллиантового зеленого. Пациент находится под наблюдением хирурга в условиях стационара в течение 3-х суток после операции. Эпителизация раневой поверхности происходит в течение 10-14 суток. Дальнейшие осмотры проводятся через 2 недели, 1 месяц, 3 месяца, 6 и 12 месяцев после операции.
Клинический пример №1.
Ребенок Р., 2 лет, находился на лечении в отделении челюстно-лицевой хирургии ДГКБ святого Владимира с диагнозом: лимфатическая мальформация в области языка, поверхностная мелкокистозная форма. Из анамнеза известно, что образования были выявлены у ребенка на первом месяце жизни. По мере роста ребенка количество кист на поверхности языка медленно увеличивалось. Мама пациента предъявляла жалобы на образование в области спинки языка, которое вызывает дискомфорт у больного при приеме пищи.
При осмотре полости рта на спинке языка в центральном отделе определялась поверхностная мелкокистозная лимфатическая мальформация: конгломерат пузырьков диаметром около 1 мм. Образования имели цвет окружающей слизистой оболочки. Содержимое заполненных лимфой пузырьков было прозрачным или желтоватого цвета (рис. 3 Лимфатическая мальформация в области языка, поверхностная мелкокистозная форма). По функциональным и косметическим показаниям пациенту была проведена операция: лазерное удаление поверхностной мелкокистозной формы лимфатической мальформации языка в условиях общей анестезии (ингаляционный наркоз с интубацией трахеи). Хирургическое вмешательство проводилось при следующих параметрах работы лазера: длина волны излучения 1,55 мкм, мощность 1-5 Вт, непрерывный режим. Кровопотери не было. На рис.4 представлена фотография поверхности языка после удаления патологических тканей с применением лазерного излучения. При контрольном осмотре через 3 месяца патологические ткани в области языка не определялись. На рис. 5 представлена фотография поверхности языка через 12 месяцев после операции. Патологические ткани не определяются, исчез дискомфорт при приеме пищи.
Клинический пример №2.
Пациент А., 7 лет, проходил лечение в отделении челюстно-лицевой хирургии ДГКБ святого Владимира с диагнозом: лимфовенозная мальформация в области языка, мелкокистозная поверхностная форма.
При поступлении пациент предъявлял жалобы на выраженный рвотный рефлекс, дискомфорт при приеме пищи, который проявлялся постоянным чувством нахождения в полости рта инородного тела, мешающего равномерно пережевывать пищу, а также не дающего одномоментно проглотить пищевой комок, сформированный в результате жевания. Мама пациента отмечала у ребенка периодически возникающее поперхивание в покое, отсутствие четкого произношения слов из-за невозможности полного прижатия верхней поверхности языка к небу при произношении звуков. При заболевании острой респираторной вирусной инфекцией (ОРВИ) у больного отмечалось значительное увеличение объема мальформации, кровотечения капиллярного характера из патологических тканей.
При осмотре полости рта на спинке языка определялись образования в виде плотно-эластичных конгломератов неправильной формы, неравномерно распределенных по поверхности, значительно возвышающихся (до 1,5 см) над окружающей слизистой оболочкой. Образования имели бледно-розовый цвет, плотно-эластичную консистенцию. Пальпация образований была безболезненная. Внешний вид языка представлен на рис. 6. Патологические ткани представлены гипертрофированной слизистой оболочкой в виде сосочковидных разрастаний, которые образуют плотно-эластичный конгломерат. При патологоанатомическом исследовании данные образования имеют извитые дилатированные лимфатические полости, расположенные преимущественно в слизистой оболочке, сообщающиеся с извитыми застойно-полнокровными венозными полостями, окруженными фиброзированной стромой.
Ребенку было проведено хирургическое вмешательство по функциональным и косметическим показаниям, выполнена операция: лазерное удаление поверхностной мелкокистозной формы лимфовенозной мальформации языка в условиях общей анестезии (ингаляционный наркоз с интубацией трахеи). Режим: длина волны излучения 0,97 мкм, мощность 1-5 Вт, непрерывный импульс. В ходе операции были полностью удалены патологические ткани, поражающие поверхность языка. Внешний вид поверхности языка после удаления патологических тканей с применением лазерного излучения представлен на рис. 7. При контрольном осмотре через 3 месяца патологические ткани на языке не определялись (рис. 8.) В результате лечения были достигнуты хорошие функциональный и косметический результаты: элементы мальформации в полости рта отсутствовали, прекратились поперхивания, прием пищи перестал причинять беспокойство ребенку, произношение звуков стало более четким. Ребенок прибавил в весе, у него улучшились отношения со сверстниками.
Клинический пример №3.
Пациент З., 6 лет, находился на лечении в отделении челюстно-лицевой хирургии ДГКБ святого Владимира с диагнозом: лимфатическая и лимфовенозная мальформации в области языка, мелкокистозная поверхностная форма.
В анамнезе у пациента было отмечено, что образования на языке появились у ребенка в течение первого года жизни, количество кист медленно увеличивалось. При заболеваниях ОРВИ или другими заболеваниями челюстно-лицевой области воспалительного характера, появлялось кровотечение капиллярного характера из патологических тканей. Также нарушался прием пищи.
При осмотре полости рта на верхней и нижней поверхностях языка определялись патологические ткани в виде единичных и множественных пузырьков, заполненных прозрачной или желтоватого цвета жидкостью, а также кист красно-бордового цвета, заполненных лимфой с кровью (рис. 9а, б.). Размеры кист составляли 1-2 мм.
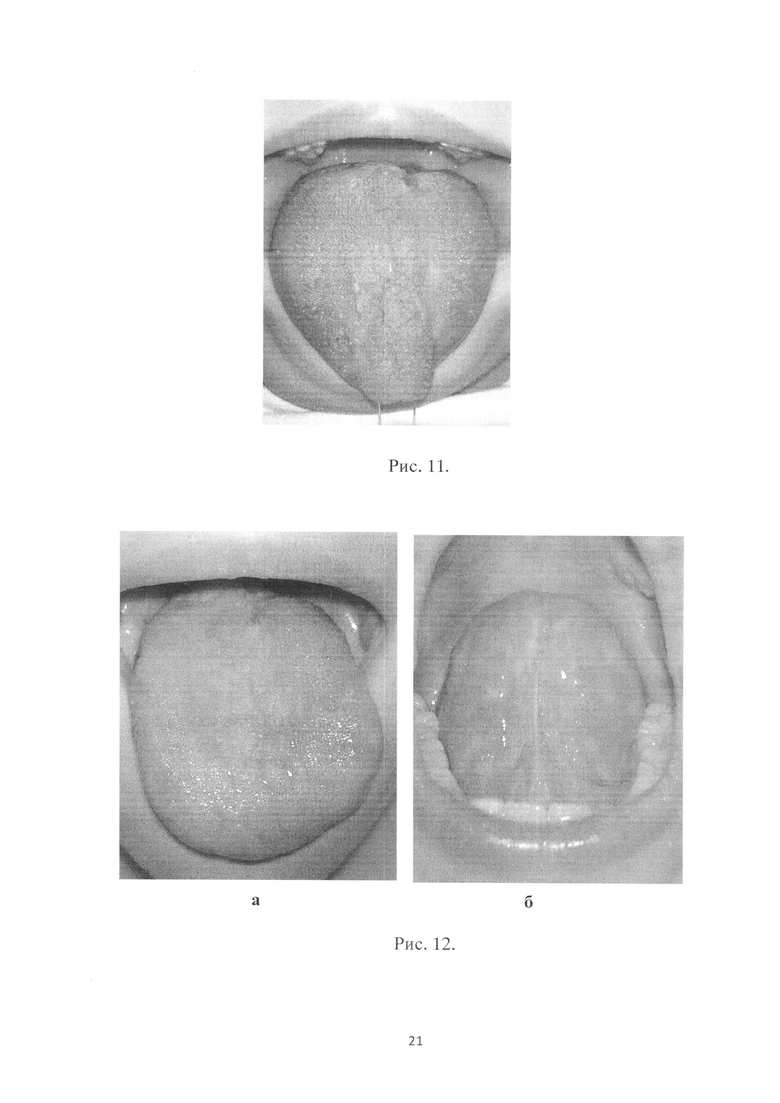
Больному была проведена операция: лазерное удаление поверхностной мелкокистозной формы лимфовенозной мальформации языка в условиях общей анестезии. Параметры работы лазера были следующие: длина волны при удалении пузырьков с лимфой - 1, 55 мкм, при выпаривании пузырьков с лимфой и примесью крови - 0,97 мкм, мощность 1-5 Вт, импульсно-периодический и непрерывный режимы. В результате операции патологические ткани были удалены полностью (рис. 10а, б). При контрольных осмотрах через 3 и 12 месяцев патологические ткани на поверхности языка не определялись (рис. 11 Внешний вид поверхности языка через 3 месяца после операции; рис.12а, 6 Внешний вид поверхностей языка через 12 месяцев после операции). У больного были достигнуты хороший функциональный и косметический результаты: полностью удалены патологические ткани; прекратились кровотечения из полоти рта при развитии ОРВИ; прием пищи перестал причинять дискомфорт ребенку.
Преимуществами данного метода лечения являются: отсутствие кровопотери за счет одновременной лазерной коагуляции источников кровотечения; минимальный отек тканей; отсутствие боли; сохранение вкусовой чувствительности; стойкие положительные функциональный и косметический эффекты.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ удаления артериовенозной мальформации нижней челюсти | 2023 |
|
RU2812016C1 |
| Способ лечения сосудистых мальформаций и гиперплазии кровеносных сосудов у детей с использованием лазерной коагуляции | 2022 |
|
RU2814409C1 |
| Способ лечения кавернозных форм гемангиом у детей | 2016 |
|
RU2629802C1 |
| Способ лечения детей с капиллярными мальформациями в области лица с использованием комбинированного метода | 2022 |
|
RU2814408C1 |
| Способ реконструкции дефектов дна полости рта при раке слизистой оболочки полости рта и подчелюстной железы | 2018 |
|
RU2706031C1 |
| СПОСОБ ДЛЯ РАСШИРЕНИЯ ВЕТВИ НИЖНЕЙ ЧЕЛЮСТИ И КОМПРЕССИОННО-ДИСТРАКЦИОННОЕ УСТРОЙСТВО ДЛЯ ЕГО ОСУЩЕСТВЛЕНИЯ | 2015 |
|
RU2599370C1 |
| Способ эндоскопического пункционного лазерного удаления кисты верхнечелюстной пазухи | 2018 |
|
RU2693449C1 |
| Комплексный способ лечения атрофического фарингита | 2023 |
|
RU2803947C1 |
| Способ деструкции венозных и лимфовенозных мальформаций путем прошивания, склерозирования и компрессии | 2021 |
|
RU2780546C1 |
| Способ устранения анкилозирующих поражений височно-нижнечелюстного сустава | 2018 |
|
RU2699000C1 |




Группа изобретений относится к медицине, а именно к челюстно-лицевой хирургии, и может быть использована для лечения детей с мелкокистозной формой сосудистой мальформации языка. Осуществляют контактное воздействие лазерным излучением в непрерывном или импульсно-периодическом режиме с длительностью импульса 500 мс и мощностью 1-5 Вт. При лимфатической мальформации воздействуют с длиной волны 1,55 мкм. При лимфовенозной мальформации - с длиной волны 0,97 мкм. Группа изобретений обеспечивает снижение риска развития рецидива за счет полного и одномоментного удаления патологических тканей; уменьшение травматичности операции за счет точечного действия лазерного излучения, а также одновременного коагулирующего эффекта лазерного излучения; повышение функционального и косметического результатов лечения. 2 н.п. ф-лы, 12 ил., 3 пр.
1. Способ лечения детей с мелкокистозной формой сосудистой мальформации языка лазерным излучением, выводимым через рабочий световод, отличающийся тем, что при лимфатической мальформации осуществляют контактное воздействие лазерным излучением в непрерывном или импульсно-периодическом режиме с длительностью импульса 500 мс мощностью 1-5 Вт с длиной волны 1,55 мкм.
2. Способ лечения детей с мелкокистозной формой сосудистой мальформации языка лазерным излучением, выводимым через рабочий световод, отличающийся тем, что при лимфовенозной мальформации осуществляют контактное воздействие лазерным излучением в непрерывном или импульсно-периодическом режиме с длительностью импульса 500 мс мощностью 1-5 Вт с длиной волны 0,97 мкм.
| КОМЕЛЯГИН Д.Ю | |||
| и др | |||
| Лечение детей с обширными лимфатическими и лимфовенозными мальформациями в обоасти головы и шеи | |||
| Устройство для закрепления лыж на раме мотоциклов и велосипедов взамен переднего колеса | 1924 |
|
SU2015A1 |
| Стоматология славянских государств | |||
| Сборник трудов, с.144-147 | |||
| СПОСОБ ЛЕЧЕНИЯ ГЕМАНГИОМ | 1992 |
|
RU2076644C1 |
| СПОСОБ ЛЕЧЕНИЯ ОПУХОЛЕВЫХ ЗАБОЛЕВАНИЙ КОЖИ И СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА | 1994 |
|
RU2101045C1 |
| СПОСОБ ЛЕЧЕНИЯ СОСУДИСТЫХ МАЛЬФОРМАЦИЙ | 2011 |
|
RU2476249C2 |
| МИНАЕВ В.П., ЖИЛИН К.М | |||
| Современные лазерные аппараты для хирургии и силовой терапии на основе полупроводниковых и волоконных лазеров | |||
| М., 2009, с.33-35 | |||
| КУЛАКОВ А.А | |||
| и др | |||
| Применение диодного лазерного скальпеля в амбулаторной хирургической стоматологии | |||
| М., 2008, с.10-12 | |||
| Babu DB et al | |||
| A Case of Intraoral Lymphangioma Circumscripta - A Diagnostic Dilemma | |||
| J Clin Diagn Res | |||
| Устройство для закрепления лыж на раме мотоциклов и велосипедов взамен переднего колеса | 1924 |
|
SU2015A1 |
Авторы
Даты
2019-01-11—Публикация
2017-06-30—Подача