Предлагаемое изобретение относится к медицине, в частности к микрохирургии глаза и имплантологии при наличии обширных дефектов зонулярного аппарата и децентрации либо полной дислокации заднекамерной интраокулярной линзы (ИОЛ) в витреальную полость.
Известен способ репозиции интраокулярной линзы, дислоцированной или децентрированной вместе с капсульным мешком. Способ заключается в том, что после проведения роговичных парацентезов и формирования склеро-конъюнктивального лоскута вводят в переднюю камеру вискоэластик. Производят отделение капсульного мешка от передней поверхности ИОЛ. Между линзой и капсулой к экватору капсульного мешка имплантируют внутрикапсульный имплантат, выполненный из биологически инертного материала. Имплантат имеет вид незамкнутого кольца с отверстиями на концах, один из которых спиралевидно загнут внутрь. Перед введением имплантата к отверстию на внутреннем его конце фиксируют нить с изогнутой иглой. Имплантат вводят между телом линзы и капсулой к экватору капсульного мешка таким образом, чтобы спиралевидно загнутый конец имплантата проецировался на центр дефекта связочного аппарата. После предварительного натяжения нити и центрации ИОЛ производят фиксацию нити к склере в месте проекции цилиарной борозды и, соответственно, середины дефекта связочного аппарата хрусталика (патент РФ на изобретение №2375996).
Недостатками способа является травматизация, связанная с формированием склеро-конъюнктивального лоскута, а отделение капсульного мешка от передней поверхности ИОЛ может привести к нарушению целостности капсульного мешка.
Недостатком способа также является необходимость использования дополнительного элемента - внутрикапсульного кольца.
Задачей изобретения является создание эффективного малотравматичного способа репозиции заднекамерной ИОЛ, дислоцированной или децентрированной вместе с капсульным мешком.
Техническим результатом является снижение риска интраоперационных осложнений, связанных с уменьшением степени травматизации тканей, снижение вероятности развития воспалительных реакций, уменьшение времени хирургического вмешательства.
Технический результат достигается тем, что в способе репозиции заднекамерной ИОЛ, дислоцированной или децентрированной вместе с капсульным мешком, включающем формирование роговичных парацентезов и подшивание ИОЛ через плоскую часть цилиарного тела, согласно изобретению, предварительно в 2,5 мм от лимба оппозиционно в одном из косых меридианов производят два сквозных прокола склеры и цилиарного тела в проекции гаптических элементов иглой 25 или 23 G, соответственно над местами проколов формируют по одному лимбальному парацентезу роговицы, и в перпендикулярном косом меридиане еще два диаметрально расположенных лимбальных парацентеза роговицы, через один из склеральных проколов (первый прокол) проводят иглу с нитью в виде петли тыльной частью вперед над ИОЛ, не касаясь ее, затем тыльную часть иглы извлекают наружу через парацентез роговицы, расположенный на 90 угловых градусов по часовой стрелке от первого прокола, после этого в первый прокол проводят иглу-проводник 25 или 23 G под комплекс ИОЛ-капсульный мешок, в области ближнего гаптического элемента, и центрируют ИОЛ, через иглу-проводник проводят режущую часть иглы с нитью и выводят их наружу через первый прокол; затем снаружи формируют петлю «удавку», которую затягивают на гаптическом элементе ИОЛ, иглу с нитью вкалывают в первый прокол и проводят интрасклерально и интракорнеально через обе губы парацентеза, ближнего к этому проколу, иглу с нитью тыльной стороной извлекают из парацентеза наружу, формируют «якорный» узел, отрезают остаток нити с иглой, а узел погружают в парацентез, те же самые хирургические действия производят с оппозиционной стороны через второй склеральный прокол.
Между совокупностью существенных признаков и достигаемым техническим результатом существует причинно-следственная связь.
Формирование склеральных доступов с помощью иглы 23 или 25 G позволяет минимизировать травматизацию тканей, исключая этап формирования склеро-конъюнктивального лоскута.
Погружение якорных узлов в парацентезы и способ формирования склеральных доступов позволяет избежать необходимости дополнительных конъюнктивальных швов и, как следствие, исключить снятие швов в послеоперационном периоде.
Предлагаемый способ репозиции ИОЛ позволяет центрировать и фиксировать ИОЛ без удаления капсульного мешка и без применения дополнительных элементов.
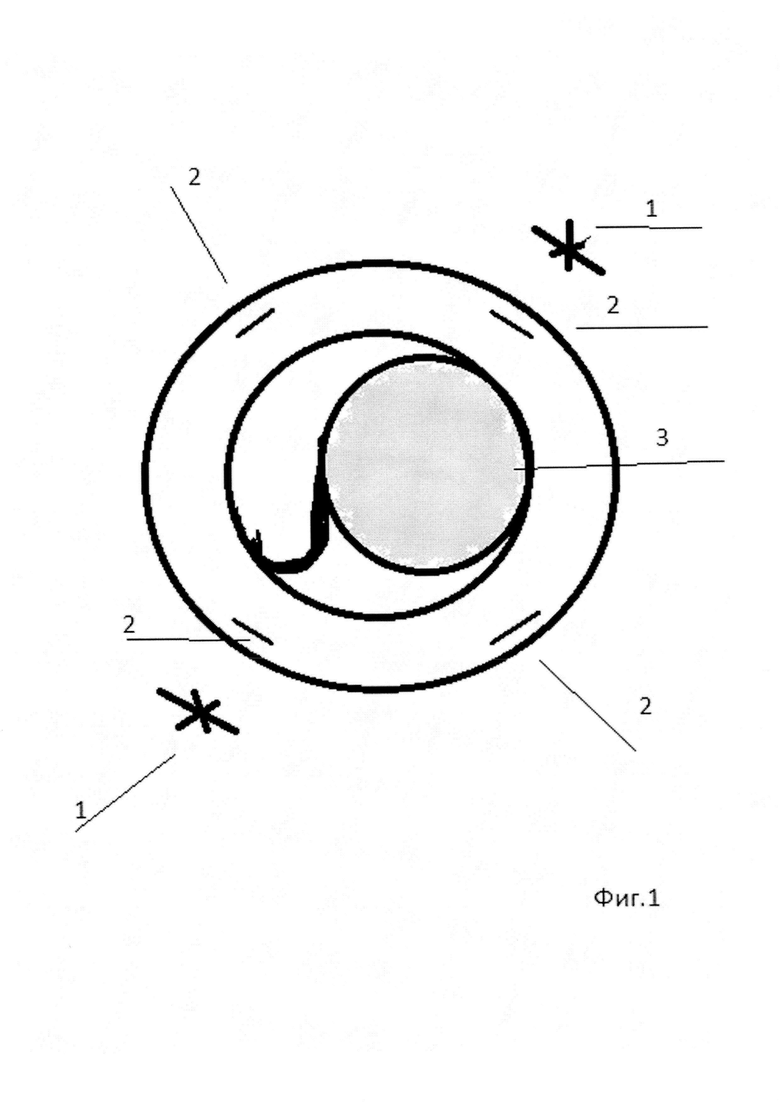
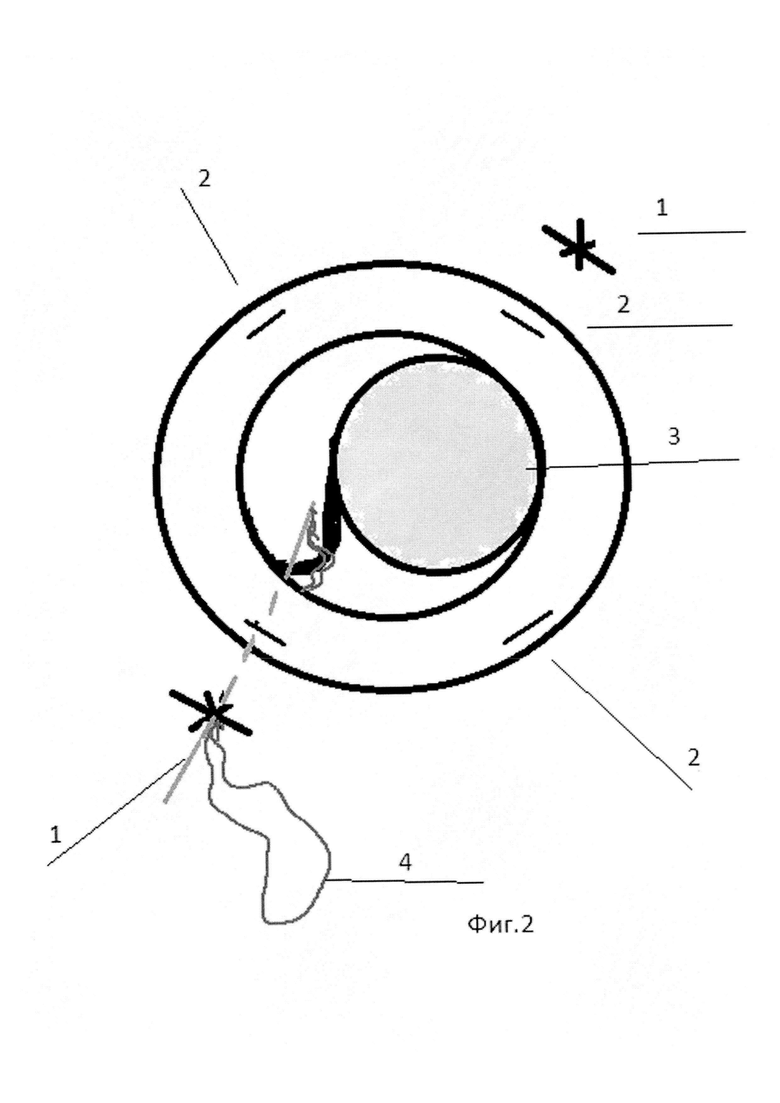
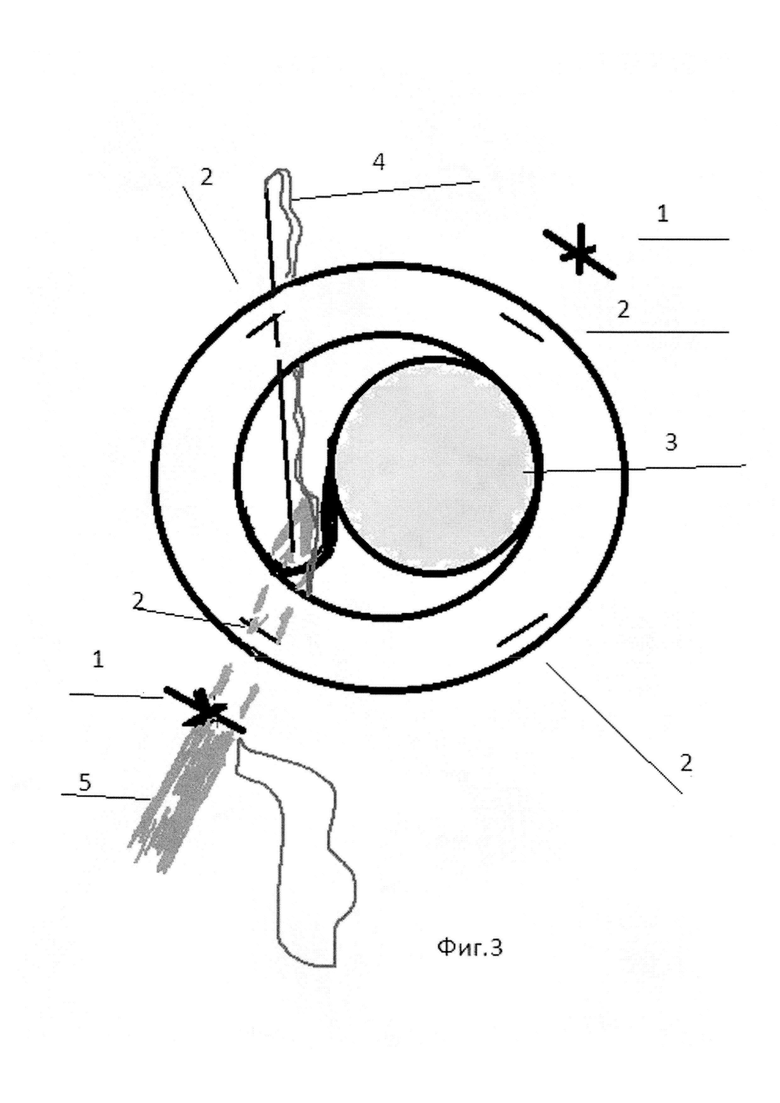
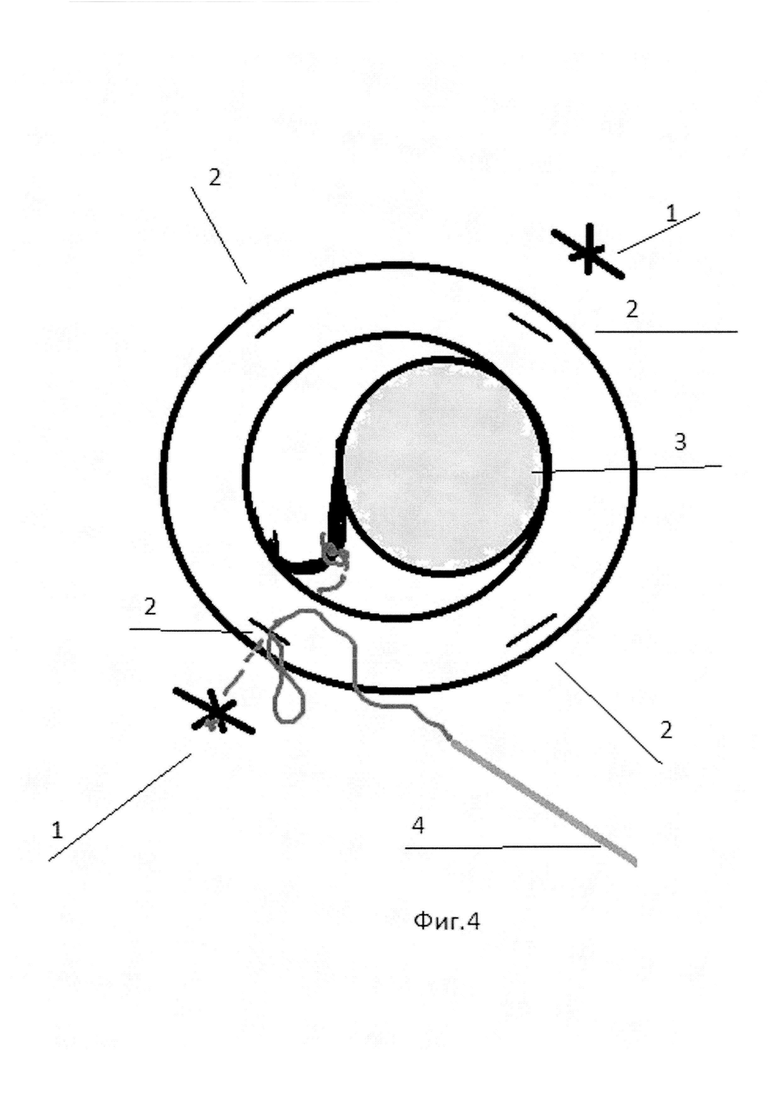
Способ поясняется фигурами 1-4. На фиг. 1 изображено расположение 2-х сформированных склеральных проколов и роговичных парацентезов, на фиг. 2 - проведение иглы с нитью над ИОЛ тыльной частью в парацентез, на фиг. 3 - проведение режущей части иглы с нитью через иглу-проводник, на фиг. 4 - формирование «якорного» узла в парацентезе.
Позицией 1 обозначены склеральные проколы, 2 - парацентезы, 3 - ИОЛ в капсульном мешке, 4 - игла с нитью, 5 - игла-проводник.
Способ осуществляется следующим образом:
Сначала в 2,5 мм от лимба оппозиционно (диаметрально противоположно) в одном из косых меридианов производили два сквозных прокола склеры и цилиарного тела в проекции гаптических элементов иглой 25 или 23 G. Соответственно над местами проколов формировали по одному лимбальному парацентезу роговицы, и в перпендикулярном косом меридиане еще два диаметрально расположенных лимбальных парацентеза роговицы. Через один из склеральных проколов (первый прокол) проводили иглу с нитью в виде петли тыльной частью вперед над ИОЛ, не касаясь ее. Затем тыльную часть иглы извлекали наружу через парацентез роговицы, расположенный на 90 угловых градусов от первого прокола. Затем в первый прокол, (в который вводили иглу с нитью), проводили иглу-проводник 25 или 23 G под комплекс ИОЛ-капсульный мешок, в области ближнего гаптического элемента, и центрировали ИОЛ. Через иглу-проводник проводили режущую часть иглы с нитью и выводили их (комплекс - игла с нитью и игла-проводник) наружу через первый прокол. Затем снаружи формировали петлю «удавку», которую затягивали на гаптическом элементе ИОЛ. Затем иглу с нитью вкалывали в первый прокол и проводили интрасклерально и интракорнеально через обе губы парацентеза, ближнего к этому проколу. Иглу с нитью тыльной стороной извлекали из парацентеза наружу. Формировали «якорный» узел, отрезали остаток нити с иглой, а узел погружали в парацентез. Те же самые хирургические действия производили с оппозиционной (противоположной стороны) через второй склеральный прокол. Так как разрезов склеры и конъюнктивы не производили, после операции на глазу не оставалось швов, которые требовалось бы снимать в дальнейшем.
Способ поясняется примерами его осуществления.
Клинический пример 1. Пациент Р., 66 лет поступил с диагнозом «Артифакия; дислокация ИОЛ с сублюксацией в стекловидное тело левого глаза». Из анамнеза заболевания известно, что 3 месяца назад пациент был прооперирован по поводу катаракты левого глаза с имплантацией заднекамерной моноблочной ИОЛ с S-образной модификацией гаптических элементов (Acrysof IQ, Alcon). При выписке зрение левого глаза было 1,0. За неделю до осмотра получил легкую травму головы, зрение левого глаза резко ухудшилось. Во время предоперационного осмотра острота зрения левого глаза 0,03 с коррекцией sph +12,0 D=0,9. Поле зрения и ВГД в пределах нормы, глазное дно - без грубой патологии. При проведении биомикроскопии переднего отрезка выявлена полная дислокация ИОЛ в стекловидное тело. Пациент был прооперирован по предложенному способу репозиции ИОЛ.
В предоперационном периоде с помощью мидриатиков расширен зрачок на левом глазу. Выполнена стандартная обработка операционного поля антисептиком. Установлен векорасширитель. Выполнена местная анестезия путем инсталляции анестетиков, и субтеноновой анестезии. С помощью иглы 25G сделано два оппозиционных прокола склеры и цилиарного тела на 2 и 8 часах. С помощью алмазного ножа, в проекции склеральных проколов, сделано два оппозиционных лимбальных парацентезов шириной 1 мм. Еще два дополнительных лимбальных парацентеза роговицы сформировано в перпендикулярном косом меридиане, на 5 и 11 часах соответственно. Через склеральный прокол на 2 часах проведена игла с двойной нитью в виде петли, тыльной частью вперед над ИОЛ (не касаясь ИОЛ). Тыльная часть иглы извлечена наружу через парацентез роговицы на 5 часах. Затем точно в месте склерального прокола на 2 часах ввели иглу-проводник 25 G под ИОЛ, которой центрировали ИОЛ. Через иглу-проводник провели режущую часть иглы с нитью и вывели иглу с нитью вместе с иглой-проводником наружу. Снаружи сформировали петлю «удавку», которую затянули на гаптическом элементе ИОЛ. Затем иглу с нитью вкололи точно в место склерального прокола и провели интрасклерально, а затем интракорнеально через обе губы парацентеза. Игла с нитью тыльной стороной извлечена из парацентеза наружу. Сформирован «якорный» узел, а остаток нити с иглой отрезан. Узел погружен в парацентез. Те же самые хирургические действия производили с оппозиционной стороны на 8 часах. Края парацентезов герметизированы с помощью гидратации сбалансированным физиологическим раствором. Под конъюнктиву введен раствор антибиотика. Наложена асептическая повязка. Операция и послеоперационный период протекали без осложнений. Острота зрения на 2-й день после операции - 0,9, при осмотре через неделю - 1,0. Поле зрения - в пределах нормы. Внутриглазное давление - 18 мм.рт.ст. На глазном дне без изменений.
Клинический пример 2. Пациентка В., 69 лет, поступила в плановом порядке для экстракции катаракты левого глаза. Диагноз: «Зрелая катаракта; сублюксация хрусталика в стекловидное тело левого глаза; начальная возрастная макулодистрофия, сухая форма. Артифакия правого глаза. Из анамнеза заболевания известно, что 2 года назад пациентке была выполнена факоэмульсификация катаракты правого глаза с имплантацией ИОЛ. При осмотре до операции: зрение левого глаза - 0,01 с корр. sph.+13,0D=0,7. Поле зрения - в пределах нормы. Внутриглазное давление - 19 мм.рт.ст. На глазном дне в макулярной зоне начальная диспигментация. Диск зрительного нерва и периферия без грубой патологии.
В предоперационном периоде с помощью мидриатиков расширен зрачок на левом глазу. Выполнена стандартная обработка операционного поля антисептиком. Установлен векорасширитель. Выполнена местная анестезия путем инсталляции анестетиков, акинезия верхней прямой мышцы. С помощью алмазного ножа сделано два оппозиционных лимбальных парацентеза роговицы на 2 и 8 часах, один дополнительный лимбальный парацентез роговицы на 5 часах и основной туннельный разрез роговицы 2,2 мм вдоль верхнего лимба на 11 часах. В переднюю камеру левого глаза введены вискоэластические растворы. Под прикрытием вископротекторов капсульным пинцетом вскрыта передняя капсула хрусталика и сформирован капсулорексис диаметром 5 мм. Проведена гидродиссекция ядра хрусталика физиологическим раствором. Капсула хрусталика фиксирована ирис-ретракторами. Наконечником факоэмульсификатора и чоппером ядро разделено на сегменты и поэтапно удалено. Капсула очищена от кортикальных масс. В капсульный мешок имплантирована заднекамерная ИОЛ Akreos Adapt (Bausch&Lomb) с четырехточечным дизайном гаптики. После удаления ирисретракторов был обнаружен значительный дефект цинновых связок на протяжении с 1 до 9 часов (на 240 градусов) и децентрация ИОЛ вместе с капсульным мешком. В связи с этим было принято решение провести репозицию ИОЛ по предложенному способу, как в примере 1. Края парацентезов и основного разрезов герметизированы с помощью гидратации сбалансированным физиологическим раствором. Под конъюнктиву введен раствор антибиотика. Наложена асептическая повязка. Острота зрения при выписке на 2-й день после операции - 0,7 не корригирует (из-за сопутствующих дистрофических изменений на глазном дне). Поле зрения - в пределах нормы. Внутриглазное давление - 15 мм.рт.ст. На глазном дне без динамики.
Таким образом, предложенный способ позволяет минимизировать травматичность хирургического вмешательства, исключить этап наложения конъюнктивальных и склеральных швов, требующих обязательного снятия в послеоперационном периоде и может применяться для репозиции ИОЛ с различной модификацией гаптических элементов.
Изобретение относится к области медицины, а именно к микрохирургии глаза. Для репозиции заднекамерной интраокулярной линзы (ИОЛ), дислоцированной или децентрированной вместе с капсульным мешком, в 2,5 мм от лимба оппозиционно в одном из косых меридианов производят два сквозных прокола склеры и цилиарного тела в проекции гаптических элементов иглой 25 или 23 G соответственно. Над местами проколов формируют по одному лимбальному парацентезу роговицы и в перпендикулярном косом меридиане - еще два диаметрально расположенных лимбальных парацентеза роговицы. Через один из склеральных проколов (первый прокол) проводят иглу с нитью в виде петли тыльной частью вперед над ИОЛ, не касаясь ее, затем тыльную часть иглы извлекают наружу через парацентез роговицы, расположенный на 90 угловых градусов от первого прокола. После этого в первый прокол проводят иглу-проводник 25 или 23 G под комплекс ИОЛ-капсульный мешок, в области ближнего гаптического элемента, и центрируют ИОЛ, через иглу-проводник проводят режущую часть иглы с нитью и выводят их наружу через первый прокол. Затем снаружи формируют петлю «удавку», которую затягивают на гаптическом элементе ИОЛ. Иглу с нитью вкалывают в первый прокол и проводят интрасклерально и интракорнеально через обе губы парацентеза, ближнего к этому проколу, иглу с нитью тыльной стороной извлекают из парацентеза наружу, формируют «якорный» узел, отрезают остаток нити с иглой, а узел погружают в парацентез. Те же самые хирургические действия производят с оппозиционной стороны через второй склеральный прокол. Способ позволяет снизить риск интраоперационных осложнений, связанных с уменьшением степени травматизации тканей, снизить вероятность развития воспалительных реакций, уменьшить время хирургического вмешательства. 4 ил., 2 пр.
Способ репозиции заднекамерной интраокулярной линзы (ИОЛ), дислоцированной или децентрированной вместе с капсульным мешком, включающий формирование роговичных парацентезов и подшивание ИОЛ через плоскую часть цилиарного тела, отличающийся тем, что предварительно в 2,5 мм от лимба оппозиционно в одном из косых меридианов производят два сквозных прокола склеры и цилиарного тела в проекции гаптических элементов иглой 25 или 23 G, соответственно над местами проколов формируют по одному лимбальному парацентезу роговицы и в перпендикулярном косом меридиане - еще два диаметрально расположенных лимбальных парацентеза роговицы; через один из склеральных проколов (первый прокол) проводят иглу с нитью в виде петли тыльной частью вперед над ИОЛ, не касаясь ее, затем тыльную часть иглы извлекают наружу через парацентез роговицы, расположенный на 90 угловых градусов от первого прокола, после этого в первый прокол проводят иглу-проводник 25 или 23 G под комплекс ИОЛ-капсульный мешок, в области ближнего гаптического элемента, и центрируют ИОЛ, через иглу-проводник проводят режущую часть иглы с нитью и выводят их наружу через первый прокол; затем снаружи формируют петлю «удавку», которую затягивают на гаптическом элементе ИОЛ, иглу с нитью вкалывают в первый прокол и проводят интрасклерально и интракорнеально через обе губы парацентеза, ближнего к этому проколу, иглу с нитью тыльной стороной извлекают из парацентеза наружу, формируют «якорный» узел, отрезают остаток нити с иглой, а узел погружают в парацентез, те же самые хирургические действия производят с оппозиционной стороны через второй склеральный прокол.
| СПОСОБ РЕПОЗИЦИИ ИНТРАОКУЛЯРНОЙ ЛИНЗЫ, ДИСЛОЦИРОВАННОЙ ИЛИ ДЕЦЕНТРИРОВАННОЙ ВМЕСТЕ С КАПСУЛЬНЫМ МЕШКОМ | 2008 |
|
RU2375996C1 |
| Способ фиксации зрачковой интраокулярной линзы после ее имплантации на глазах без капсульной поддержки | 2017 |
|
RU2649139C1 |
| СПОСОБ ИМПЛАНТАЦИИ ИНТРАОКУЛЯРНОЙ ЛИНЗЫ БОЛЬНЫМ С ЭКТОПИЕЙ ХРУСТАЛИКА | 2012 |
|
RU2527844C2 |
| СПОСОБ ИМПЛАНТАЦИИ И ФИКСАЦИИ ЗАДНЕКАМЕРНОЙ ИНТРАОКУЛЯРНОЙ ЛИНЗЫ (ИОЛ) ПРИ ЭНОФТАЛЬМЕ И УЗКОЙ ГЛАЗНОЙ ЩЕЛИ | 2016 |
|
RU2637920C1 |
| Коновалов М.Е | |||
| и др | |||
| Новый способ склерокорнеальной фиксации заднекамерных интраокулярных линз, Офтальмологический журнал, 2015;3:9-12 | |||
| Кожухов А.А | |||
| Фиксация различных типов заднекамерных интраокулярных линз в осложненных случаях хирургии катаракты, Современные технологии в офтальмологии, N6, 2017, c.48-49. | |||
Авторы
Даты
2019-06-18—Публикация
2018-09-27—Подача