Изобретение относится к области медицины, а именно к травматологии и ортопедии при хирургическом лечении травм коленных суставов.
Известен способ хирургического лечения разрыва передней крестообразной связки коленного сустава, заключающийся в том, что осуществляют диагностику разрыва и частичное удаление остатков передней крестообразной связки, затем формируют тоннели для аутотрансплантата: тибиальный тоннель в большеберцовой кости и бедренный тоннель в бедренной кости, далее осуществляют формирование четырехпучкового аутотрансплантата из сухожилия полусухожильной мышцы, в котором формируют швы: дистальный и проксимальный циркулярные швы на расстоянии от торцов аутотрансплантата, при этом гофрирующие швы формируют на концах аутотрансплантата прошиванием поперечным швом его пучков с последующим обвязыванием, затем осуществляют пластику передней крестообразной связки протягиванием аутотрансплантата через тибиальный и бедренный тоннели под контролем артроскопической техники, после этого при постоянной тяге за нити для кортикальной фиксации на большеберцовой кости выполняют циклы пассивного сгибания и разгибания в коленном суставе, осуществляют натяжение аутотрансплантата и окончательную установку бедренного фиксатора и тибиального фиксатора на передне-внутренней поверхности большеберцовой кости (патент RU2647613, МПК A61B17/00 (2006.01), Опубликовано: 16.03.2018, Бюл.№8).
Данному техническому решению присуща совокупность признаков, наиболее близкая к совокупности существенных признаков изобретения, оно имеет назначение, совпадающее с назначением изобретения, и является наиболее близким по достигаемому результату, поэтому оно принято за прототип.
Недостатками прототипа являются невозможность проведения ревизионной операции без костной пластики из-за проникновения в тоннели разрушающей их стенки суставной жидкости и неравномерным воздействием сгибных и осевых усилий от пучков трансплантата на стенки тоннелей из-за нестабильного положения гофрирующих нитей в свободно установленном тибиальном фиксаторе, допускающим скручивание пучков трансплантата.
Технический результат от использования изобретения заключается в обеспечении возможности проведения ревизионной операции без предварительной костной пластики путем сохранения размеров костных тоннелей.
Эта задача решается исключением проникновения в тоннели разрушающей их стенки суставной жидкости и равномерным распределением сгибных и осевых микровоздействий пучков трансплантата на стенки тоннелей посредством стабильной кортикальной фиксации гофрирующих нитей в плоскости перпендикулярной поверхности изгиба трансплантата.
Ниже приведены общие и частные существенные признаки, характеризующие причинно-следственную связь заявленного решения с указанным техническим результатом на основании уровня техники.
Способ хирургического лечения разрыва передней крестообразной связки коленного сустава, заключающийся в том, что осуществляют диагностику разрыва и частичное удаление остатков передней крестообразной связки. Затем формируют тоннели для аутотрансплантата: тибиальный тоннель в большеберцовой кости и бедренный тоннель в бедренной кости. Далее, осуществляют формирование четырехпучкового аутотрансплантата из сухожилия полусухожильной мышцы, в котором формируют швы: дистальный и проксимальный циркулярные швы на расстоянии от торцов аутотрансплантата. Гофрирующие швы формируют на концах аутотрансплантата прошиванием поперечным швом его пучков с последующим обвязыванием. Затем осуществляют пластику передней крестообразной связки протягиванием аутотрансплантата через тибиальный и бедренный тоннели под контролем артроскопической техники. После этого при постоянной тяге за нити для кортикальной фиксации на большеберцовой кости выполняют циклы пассивного сгибания и разгибания в коленном суставе, осуществляют натяжение аутотрансплантата и окончательную установку бедренного фиксатора и тибиального фиксатора на передне-внутренней поверхности большеберцовой кости. По направляющей спице, установленной в области культи передней крестообразной связки на бедренной кости формируют бедренный тоннель путем сквозного рассверливания тоннеля сверлом диаметром 4,5 мм. Затем по этой же спице со стороны сустава осуществляют зенковку тоннеля, диаметром, соответствующим диаметру аутотрансплантата на глубину 2 см. Затем формируют тибиальный тоннель канюлированным сверлом диаметром, соответствующим диаметру аутотрансплантата, по спице с использованием тибиального направителя с расположением точки входа над областью сухожилий «гусиной лапки» по передне-внутренней поверхности большеберцовой кости в верхней трети. Точку выхода в суставе позиционируют в центре области прикрепления культи передней крестообразной связки на плато большеберцовой кости. Между указанными циркулярными швами, в проксимальной и дистальной части трансплантата соединяют с помощью проксимальных и дистальных гофрирующих нитей проксимальную и дистальную расширительные зоны, при этом длина указанных зон обеспечивает увеличение их диаметра при затягивании гофрирующих нитей аутотрансплантата не менее чем на 20%. Концы нитей дистального гофрирующего шва, проксимального гофрирующего шва и нитей для кортикальной фиксации на большеберцовой кости попарно продевают в отверстия тибиального фиксатора выполненного в виде двухступенчатой заглушки, первую ступень которой со срезанным наклонной плоскостью торцом выполняют в форме полого цилиндра диаметром, не превышающим диаметр тибиального тоннеля. Сопряженная с первой ступенью вторая ступень имеет форму диска, выступающего за пределы указанного цилиндра, причем диск имеет секториальные плоские срезы параллельные между собой и продольной вертикальной плоскости, проходящей через большую ось сечения наклонного среза цилиндра. В пределах внутреннего объема сопряженного цилиндра на диске выполнены четыре сквозных отверстия, два из которых расположены в указанной продольной вертикальной плоскости с ориентацией на метку на диске в направлении среза цилиндра, а два других сквозных отверстия расположены в продольной горизонтальной плоскости, проходящей через малую ось эллипса наклонного среза цилиндра. Со стороны упомянутого цилиндра на выступающей части диска расположены заостренные шипы, далее тибиальный фиксатор захватывают за упомянутые плоские срезы зажимом и позиционируют его путем ориентации метки в направлении коленного сустава, тибиальный фиксатор полностью погружают цилиндром в тибиальный тоннель. В отверстия его диска в продольной вертикальной плоскости пропускают нити для кортикальной фиксации на большеберцовой кости, а в отверстия в продольной горизонтальной плоскости диска пропускают гофрирующие нити проксимальной и дистальной расширительных частей. После этого в положении постоянного натяжения аутотрансплантата путем сгибания в коленном суставе на угол 30° затягивают сначала нити для кортикальной фиксации на большеберцовой кости, а затем - гофрирующие нити проксимальной и дистальной расширительных частей аутотрансплантата. При этом осуществляют внедрение в кость заостренных шипов диска. После этого концы нитей срезают, накладывают на раны швы и асептические повязки, а коленный сустав иммобилизируют ортезом в положении разгибания.
Обычно оторванная передняя крестообразная связка (при наличии ее остатков) частично удаляется, чтобы не мешать установке трансплантата. Нередко при операциях передняя крестообразная связка уже почти полностью отсутствует. Предложенная методика позволяет также максимально сохранять остатки передней крестообразной связки при установке трансплантата, что необходимо для обеспечения проприорецепции коленного сустава.
Использование тибиального фиксатора большого диаметра, чем размер бедренного фиксатора является преимуществом по сравнению с прототипом, однако его можно ставить только для фиксации на голени.
На бедренной кости для установки такого фиксатора нужно делать большой дополнительный разрез. Тоннель на голени нужен, чтобы провести трансплантат в коленный сустав и затем в бедренный тоннель. При этом часть тоннеля на бедре можно сделать настолько тонкой, чтобы через него прошел только фиксатор небольшого размера, обеспечивая низкую травматичность операции.
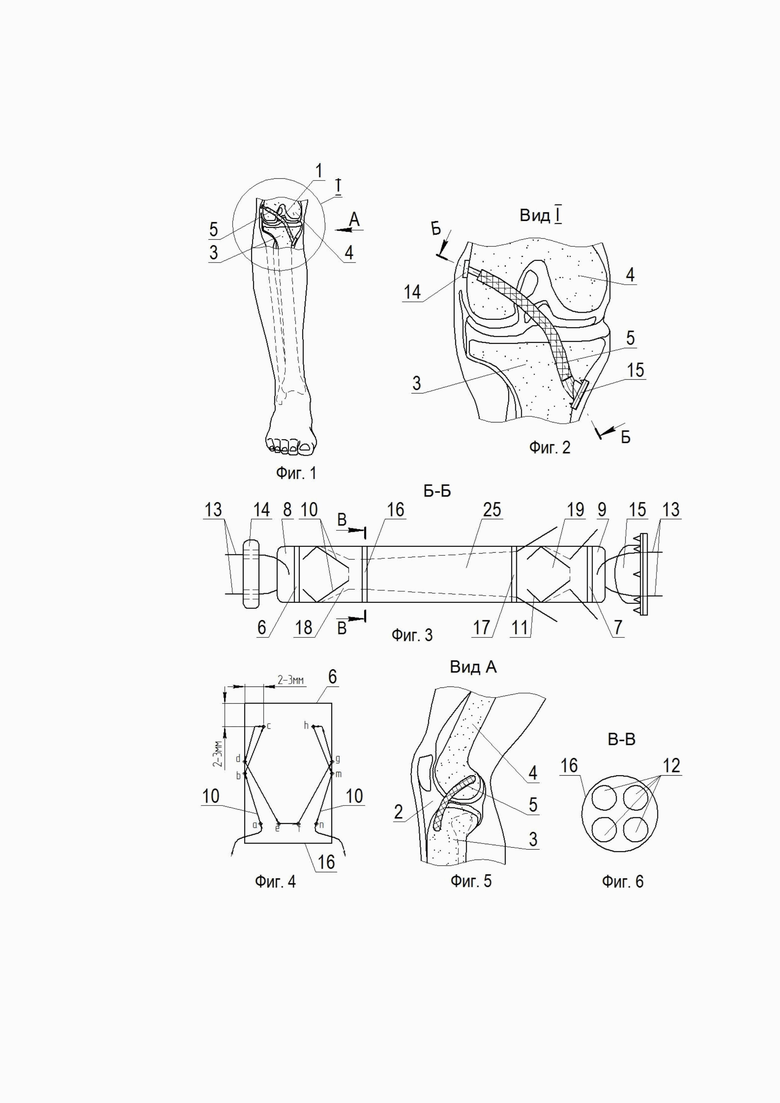
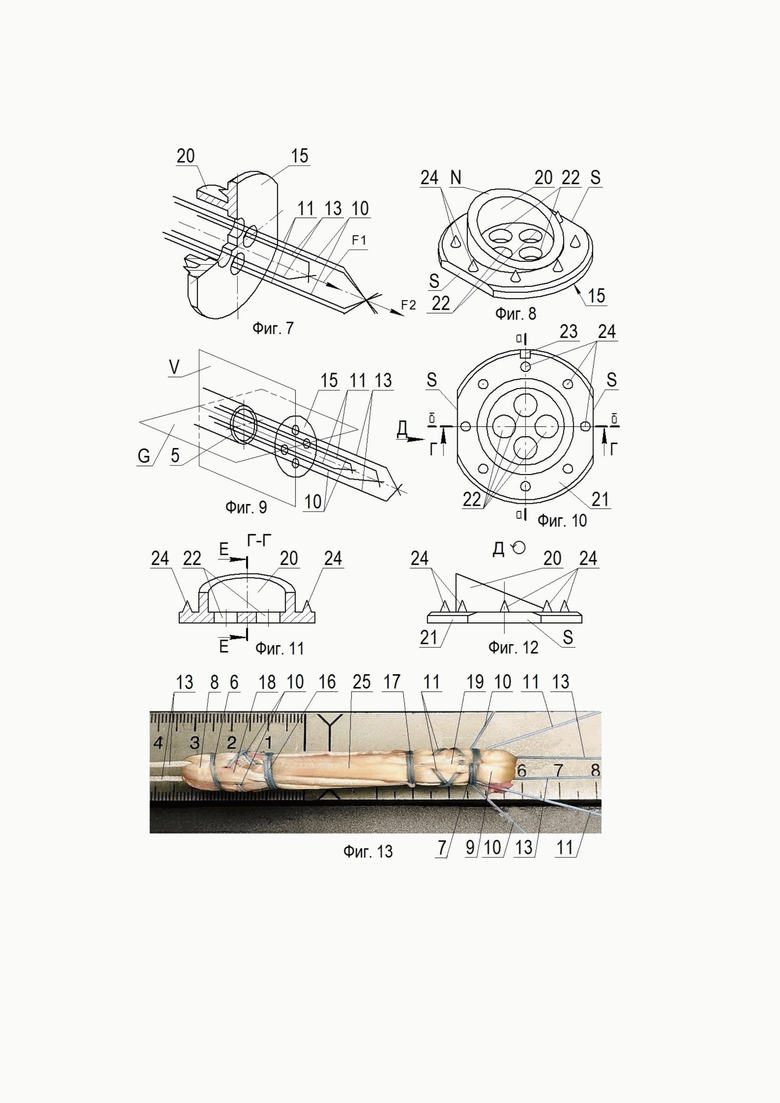
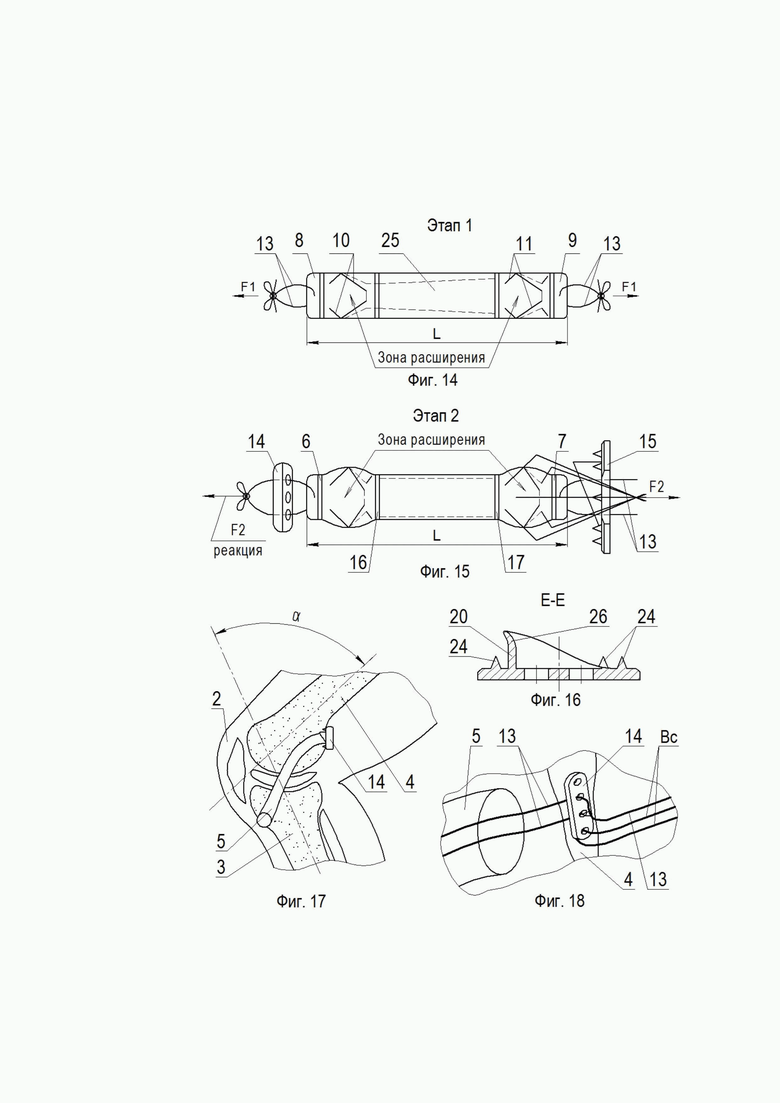
Осуществление способа хирургического лечения по изобретению иллюстрируется чертежами, где: на фиг.1 - установка трансплантата в коленном суставе; на фиг.2 - вид I на фиг.1; фиг.3 - развертка трансплантата по сечению Б-Б; на фиг.4 - траектория прошивки расширительной зоны гофрирующим швом; на фиг.5 - вид А на фиг.1; на фиг.6 - сечение В-В на фиг.3; разрез Б-Б на фиг.2; на фиг.7 - вид ¾ разреза тибиального фиксатора в аксонометрии; на фиг.8 - общий вид тибиального фиксатора, аксонометрия; на фиг.9 -расположение стяжных и гофрирующих нитей в тибиальном фиксаторе; на фиг.10 - вид сверху на тибиальный фиксатор; на фиг.11 - разрез Г-Г на фиг.10; на фиг.12 - тибиальный фиксатор, вид справа; на фиг.13 - фотография трансплантата; на фиг.14 - этап 1 крепления трансплантата стяжными нитями в тоннелях; на фиг.15 - этап 2 фиксация трансплантата в тоннелях гофрирующими нитями; на фиг.16 - вариант тибиального фиксатора; на фиг.17 - расположение болшеберцовой и бедренной костей при натяжении стяжных нитей; на фиг.18 - затяжка стяжных нитей на бедренном фиксаторе.
Способ хирургического лечения разрыва передней крестообразной связки 1 коленного сустава 2 заключается в том, что осуществляют диагностику разрыва и частичное удаление остатков передней крестообразной связки 1.
Затем формируют тоннели для аутотрансплантата: тибиальный тоннель в большеберцовой кости 3 и бедренный тоннель в бедренной кости 4.
Далее осуществляют формирование четырехпучкового аутотрансплантата 5 из сухожилия полусухожильной мышцы, в котором формируют швы: проксимальный 6 и дистальный 7 циркулярные швы на расстоянии от торцов 8 и 9 аутотрансплантата 5, преимущественно 1-2 см.
При этом гофрирующие швы 10 и 11, формируют на концах аутотрансплантата 5 прошиванием поперечным швом его пучков 12 с последующим обвязыванием.
Затем осуществляют пластику передней крестообразной связки протягиванием аутотрансплантата 5 через тибиальный и бедренный тоннели под контролем артроскопической техники.
После этого при постоянной тяге за нити 13 для кортикальной фиксации на большеберцовой кости выполняют циклы пассивного сгибания и разгибания в коленном суставе 2, осуществляют натяжение аутотрансплантата 5 и окончательную установку бедреннего фиксатора 14 и тибиального фиксатора 15 на передне-внутренней поверхности большеберцовой кости 3.
Указанный тоннель в бедренной кости 4 формируют из двух тоннелей разных диаметров: выполняют проходное отверстие диаметром 4,5 мм, затем со стороны сустава 2 осуществляют зенковку диаметром соответствующим диаметру аутотрансплантата 5 на глубину два сантиметра, затем формируют тибиальный тоннель с расположением точки входа над областью сухожилий «гусиной лапки» по передне-внутренней поверхности большеберцовой кости 3 в верхней трети, а точки выхода в суставе 2 позиционируют в центре области прикрепления культи передней крестообразной связки 1 на плато большеберцовой кости 3.
Между указанными циркулярными швами в проксимальной 6 и в дистальной 7 частях аутотрансплантата 5 соединяют с помощью проксимальных и дистальных гофрирующих нитей проксимальную 18 и дистальную 19 расширительные зоны (фиг.13, фиг.14), при этом длина указанных зон обеспечивает увеличение их диаметра при затягивании гофрирующих нитей 10 и 11 аутотрансплантата 5 не менее чем на 20%.
Концы нитей 13 дистального гофрирующего шва, проксимального гофрирующего шва и нитей для кортикальной фиксации на большеберцовой кости 3 попарно продевают в отверстия тибиального фиксатора 15 выполненного в виде двухступенчатой заглушки, первую ступень которой со срезанным наклонной плоскостью торцом выполняют в форме полого цилиндра 20 диаметром, не превышающим диаметр тибиального тоннеля.
При этом сопряженная с первой ступенью вторая ступень имеет форму диска 21, выступающего за пределы указанного цилиндра 20, причем диск 21 имеет секториальные плоские срезы S параллельные между собой и продольной вертикальной плоскости V, проходящей через большую ось а-а сечения наклонного среза N цилиндра 20.
На диске 21 в пределах внутреннего объема сопряженного цилиндра 20 выполнены четыре сквозных отверстия 22, два из которых расположены в указанной продольной вертикальной плоскости V с ориентацией на метку 23 на диске 21 в направлении среза N цилиндра 20, а два других сквозных отверстия 22 расположены в продольной горизонтальной плоскости G, проходящей через малую ось б-б эллипса наклонного среза N цилиндра 20.
При этом со стороны упомянутого цилиндра 20 на выступающей части диска 21 расположены заостренные шипы 24.
Далее тибиальный фиксатор 15 захватывают за упомянутые плоские срезы S зажимом (не показано) и позиционируют его путем ориентации метки 23 в направлении коленного сустава 2.
Затем тибиальный фиксатор 15 полностью погружают цилиндром 20 в тибиальный тоннель.
В отверстия 22 его диска 21 в продольной вертикальной плоскости V пропускают нити 13 для кортикальной фиксации на большеберцовой кости 3, а в отверстия 22 в продольной горизонтальной плоскости G диска пропускают гофрирующие нити 10 проксимальной и 11 дистальной расширительных частей 18 и 19.
После этого в положении постоянного натяжения аутотрансплантата 5 путем сгибания в коленном суставе на угол 30° (фиг.18) затягивают сначала нити 13 для кортикальной фиксации на большеберцовой кости 3, а затем - гофрирующие нити 10 проксимальной и 11 дистальной расширительных частей 18 и 19 аутотрансплантата 5.
При этом осуществляют внедрение в кость заостренных шипов 24 диска 21.
Далее концы нитей 10, 11, 13 срезают, накладывают на раны швы и асептические повязки, а коленный сустав 2 иммобилизируют ортезом в положении разгибания.
Сравнение заявленного технического решения с уровнем техники известным из научно-технической и патентной документации на дату приоритета в основной и смежной рубриках не выявило средство, которому присущи признаки, идентичные всем признакам, содержащимся в предложенной заявителем формуле изобретения, включая характеристику назначения.
Т.е., совокупность существенных признаков заявленного решения ранее не была известна и не тождественна каким-либо известным техническим решениям, следовательно, оно соответствует условию патентоспособности "новизна".
Анализ известных технических решений в данной области техники показал, что предложенное техническое решение не следует для специалиста явным образом из уровня техники, поскольку не выявлены решения, имеющие признаки, совпадающие с его отличительными признаками, или такие решения выявлены, но не подтверждена известность влияния отличительных признаков на указанный в материалах заявки технический результат.
Т.е. заявленное решение имеет признаки, которые отсутствуют в известных технических решениях, а использование этих признаков в заявленной совокупности существенных признаков дает возможность получить новый технический результат - обеспечение возможности проведения ревизионной операции без костной пластики путем сохранения размеров костных тоннелей.
Следовательно, предложенное техническое решение может быть получено только путем творческого подхода и неочевидно для среднего специалиста в этой области, т.е. имеет изобретательский уровень по сравнению с существующим уровнем техники.
Данное техническое решение промышленно применимо, поскольку в описании к заявке и названии изобретения указано его назначение, оно может быть осуществлено промышленным способом для хирургического лечения разрыва передней крестообразной связки коленного сустава.
Изобретение осуществимо и воспроизводимо, а отличительные признаки, приведенные в формуле изобретения относятся к существенным, поскольку они влияют на возможность решения указанной в заявке технической проблемы и получение обеспечиваемого изобретением технического результата, то есть находятся в причинно-следственной связи с указанным результатом и, поэтому являются существенными.
Изобретение в том виде, как оно охарактеризовано в каждом из пунктов формулы, может быть осуществлено с помощью средств и методов, описанных в патенте RU 26476136, ставшим общедоступным до даты приоритета изобретения.
Кроме того, осуществление заявленного изобретения достигается реализацией указанного назначения.
Следовательно, заявленное техническое решение соответствует условию патентоспособности "промышленная применимость", что также иллюстрируется приведенным ниже клиническим примером реализации данного способа лечения, подтверждающим возможность получения заявленного технического результата.
Реализация способа иллюстрируется следующим клиническим примером.
Пациент К., 28 лет, обратился с жалобами на боль и нестабильность в левом коленном суставе, которые появились за 2 месяца до обращения, после травмы во время игры в футбол - подвернул левую голень. При обследовании диагностирована хроническая передне-внутренняя нестабильность левого коленного сустава 2 степени - тесты переднего выдвижного ящика, Лахмана и pivot-shift тест положительные; медиальная нестабильность при вальгусном стрессовом тесте в сгибании коленного сустава на 20°.
При МРТ левого коленного сустава выявлены признаки разрыва передней крестообразной связки.
Пациенту, учитывая проведенные тесты, жалобы и данные МРТ, выполнено оперативное лечение - артроскопия левого коленного сустава, аутопластика передней крестообразной связки трансплантатом 5 из сухожилия полусухожильной мышцы левого бедра с кортикальной фиксацией на бедренной 4 и большеберцовой 3 костях и применением гофрирующих швов.
Забор сухожилия полусухожильной мышцы производили через продольный доступ по передневнутренней поверхности голени в верхней трети длиной 2 см.
После извлечения сухожилие на препаровочном столике освободили от мышечной ткани и сухожильных перемычек. В фиксаторах препаровочного столика установили посредством нити Вс (фиг.17), бедренный фиксатор 14 с затягивающейся во время установки петлей TightRope RT (Arthrex) нити 13 для последующей бедренной фиксации, и петлю нити 13, использующейся для дальнейшей фиксации на голени 3.
Таким образом, образовались две петли из нитей 13 (одна для фиксации на голени, другая - на бедре) напротив друг друга.
Сухожилие продели через образовавшиеся петли таким образом, чтобы каждый из его концов прошел через каждую дважды, при этом один из концов продевается по часовой, а другой - против часовой стрелки. Затем оба конца сопоставили друг с другом и прошили одинарным провизорным швом.
Область контакта свободных концов сухожилия сместили к дистальному концу трансплантата 5 Фиг.12).
В результате сформировали четырехпучковый трансплантат по методике, описанной Lubowitz J.H. [Lubowitz J.H. All-inside anterior cruciate ligament graft link: graft preparation technique. Arthrosc Tech. 2012; 1(2):e165-8. doi:10.1016/j.eats.2012.06.002].
При умеренном потягивании за нити 13, закрепленные в фиксаторах препаровочного столика, трансплантат 5 из округлой формы приобретает вытянутую форму. Пучки 12 расположили таким образом, чтобы область контакта свободных концов сухожилия оказалась прикрыта окружающими пучками.
Далее сформировали дистальный 6 и проксимальный 7 циркулярные швы, затем гофрирующие швы 10 и 11.
Для наложения проксимального гофрирующего шва 10 нить проводили спереди назад на 0,3 см проксимальнее нити 6 (Фиг.5), отступив от края трансплантата 5 на 1/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Затем нить 10 укладывали на поверхности трансплантата 5 в проксимальном направлении на протяжении 1,3 см и прошивали ей трансплантат 5 спереди назад, отступив от его края на 1/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Затем нить 10 укладывали на поверхности трансплантата 5 в дистальном направлении на протяжении 1,3 см и прошивали ей трансплантат 5 спереди назад, отступив от края трансплантата 5 на 2/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Далее на том же уровне нитью 10 прошивали трансплантат 5 сзади наперед, отступая на 2/5 его толщины от противоположной стороны, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Нить 10 укладывали на поверхности трансплантата 5 в проксимальном направлении на протяжении 1,3 см и прошивали ей трансплантат 5 сзади наперед, отступив от края трансплантата 5 на 1/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Затем нить 10 укладывали на поверхности трансплантата 5 в дистальном направлении на протяжении 1,3 см и прошивали ей трансплантат 5 сзади наперед, отступив от края трансплантата 5 на 1/5 его толщины, а от нити 10 в проксимальном направлении на 0,3 см, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 2.
После формирования данного шва 6 концы нитей погружали вдоль трансплантата 5 в его толщу и выводили на его поверхность только ниже дистального шва 7.
Для наложения дистального гофрирующего шва 7 нить 11 проводили спереди назад на 0,3 см, отступив от края трансплантата 5 на 1/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Затем ее укладывали на поверхности трансплантата 5 в проксимальном направлении на протяжении 1,3 см и прошивали трансплантат 5 спереди назад, отступив от края трансплантата 5 на 1/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Затем нить 11 укладывали на поверхности трансплантата 5 в дистальном направлении на протяжении 1,3 см и прошивали ей трансплантат 5 спереди назад, отступив от края трансплантата на 2/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Далее на том же уровне нитью 11 прошивали трансплантат 5 сзади наперед, отступая на 2/5 его толщины от противоположной стороны, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
Нить укладывали на поверхности трансплантата 5 в проксимальном направлении на протяжении 1,3 см и прошивали ей трансплантат 5 сзади наперед, отступив от края трансплантата на 1/5 его толщины, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата. Затем нить укладывали на поверхности трансплантата 5 в дистальном направлении на протяжении 1,3 см и прошивали ей трансплантат 5 сзади наперед, отступив от края трансплантата на 1/5 его толщины, а от нити 4 в дистальном направлении на 0,3 см, таким образом, чтобы в переднезаднем направлении прошитыми оказались два пучка трансплантата 5.
При этом, между дополнительными циркулярными швами 18 и 19 образована силовая (рабочая) зона 26 аутотрансплантата 5, воспринимающая основную тяговую нагрузку в процессе работы коленного сустава 2.
После формирования переднемедиального и верхнего переднелатерального портов в левом коленном суставе через медиальный артроскопический порт под артроскопическим контролем производили формирование бедренного тоннеля: по направляющей спице, установленной в области культи передней крестообразной связки на бедренной кости 4, производили сквозное рассверливание тоннеля сверлом диаметром 4,5 мм, затем по этой же спице проводили формирование «глухого» тоннеля зенкованием диаметром 8,5 мм (в соответствии с диаметром сформированного трансплантата 5) на глубину 2 см.
Затем производили формирование тибиального тоннеля по спице с использованием тибиального направителя: точку входа спицы располагали над областью сухожилий «гусиной лапки» по передне-внутренней поверхности большеберцовой кости 3 в верхней трети, точку выхода направляющей спицы в суставе позиционировали с помощью тибиального направляющего устройства таким образом, чтобы она располагалась в центре области прикрепления культи передней крестообразной связки 1 на плато большеберцовой кости 3. Затем по спице формировали сквозной тоннель канюлированным сверлом, диаметром 8,5 мм (в соответствии с определенным ранее диаметром трансплантата 5).
Трансплантат 5 вводили ретроградно через большеберцовый тоннель, в полость коленного сустава 2, а затем в бедренный тоннель, на бедренной кости 4 использовали фиксатор 14 TightRope RT (Arthrex).
После установки трансплантата 5 центральная его часть находилась в полости коленного сустава 2, проксимальная часть (прошитая нитью 10 по траектории a-b-c-d-e-f-g-h-m-n, фиг.5) была погружена в бедренный костный тоннель, дистальная часть (прошитая нитью 11) занимала проксимальную часть большеберцового тоннеля.
Затем при постоянной тяге за нити 13 усилием F1 выполняли несколько циклов пассивного сгибания и разгибания в коленном суставе 2.
После установки и фиксации сухожильного трансплантата на бедренной кости 4, нити, которыми прошит дистальный конец трансплантата 5, попарно разделили и продели в отверстия тибиального фиксатора 15.
Затем тибиальный фиксатор 15 захватили за плоские грани S изогнутым зажимом Бильрота, позиционировали так, чтобы метка 23 указывала на коленный сустав 2.
Тибиальный фиксатор 15 с помощью зажима установили на выходе из большеберцового костного тоннеля таким образом, чтобы цилиндр 20 полностью погрузился в костный тоннель и упирался в проксимальный, по отношению к коленному суставу 2, край большеберцового костного тоннеля.
В положении постоянного натяжения усилием F1 при сгибании в коленном суставе на угол 30° нити, выходящие из отверстий тибиального фиксатора, попарно завязали над «мостиками» между отверстиями: сначала завязали нити 13, а затем после натяжения усилием F2 завязали нити 10 и 11. Концы нитей срезали.
Наложили швы на раны, асептические повязки. Коленный сустав 2 иммобилизировали ортезом в положении разгибания.
Пример подтверждает возможность реализации заявленной совокупности существенных признаков формулы изобретения способа хирургического лечения разрыва передней крестообразной связки с достижением заявленного технического результата - обеспечения возможности проведения ревизионной операции (при ее необходимости в случае несостоятельности трансплантата в результате повторной травмы и других причин) без костной пластики путем сохранения размеров костных тоннелей.
Использование изобретения позволяет уменьшить расширение костных тоннелей после пластики передней крестообразной связки и обеспечить стабильную кортикальную фиксацию трансплантата, что в случае необходимости ревизионной операции позволит выполнить ее в один этап без костной пластики дефектов в области костных тоннелей и упростить процесс проведения операции, а также ускорить прирастание трансплантата путем уменьшения его микроподвижности.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПОДГОТОВКИ И УСТАНОВКИ ЧЕТЫРЕХПУЧКОВОГО АУТОТРАНСПЛАНТАТА ИЗ СУХОЖИЛИЯ ПОЛУСУХОЖИЛЬНОЙ МЫШЦЫ ПРИ ПЛАСТИКЕ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ | 2017 |
|
RU2647613C1 |
| Способ пластики передней крестообразной связки коленного сустава | 2019 |
|
RU2717369C1 |
| СПОСОБ ФОРМИРОВАНИЯ АУТОТРАНСПЛАНТАТА ИЗ СУХОЖИЛИЙ | 2021 |
|
RU2765797C1 |
| УСТРОЙСТВО ДЛЯ ФИКСАЦИИ ТРАНСПЛАНТАТА ПЕРЕДНЕЙ И/ИЛИ ЗАДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ КОЛЕННОГО СУСТАВА | 2023 |
|
RU2809592C1 |
| Способ определения областей изометричной фиксации трансплантата при пластике передней крестообразной связки до формирования костных тоннелей | 2020 |
|
RU2747534C1 |
| Способ подготовки аутотрансплантата для пластики передней крестообразной связки | 2019 |
|
RU2727744C1 |
| Способ одномоментной пластики передней крестообразной и латеральной передне-боковой связок коленного сустава у пациентов с комбинированной нестабильностью коленного сустава | 2018 |
|
RU2701776C2 |
| СПОСОБ ПОДГОТОВКИ АУТОТРАНСПЛАНТАТА ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ ИЗ СУХОЖИЛИЯ СОБСТВЕННОЙ СВЯЗКИ НАДКОЛЕННИКА С ДВУМЯ КОСТНЫМИ БЛОКАМИ | 2023 |
|
RU2804578C1 |
| Способ рефиксации корня латерального мениска при одномоментной пластике передней крестообразной связки коленного сустава | 2023 |
|
RU2820280C1 |
| СПОСОБ ВОССТАНОВЛЕНИЯ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ И НАРУЖНОЙ БОКОВОЙ СВЯЗОК КОЛЕННОГО СУСТАВА | 2010 |
|
RU2430696C1 |
Изобретение относится к области медицины, а именно к травматологии и ортопедии при хирургическом лечении травм коленных суставов. Осуществляют диагностику разрыва и частичное удаление остатков передней крестообразной связки. Формируют четырехпучковый аутотрансплантат из сухожилия полусухожильной мышцы, в котором формируют дистальный и проксимальный циркулярные швы на расстоянии от торцов аутотрансплантата. Гофрирующие швы формируют на концах аутотрансплантата прошиванием поперечным швом его пучков с последующим обвязыванием. Затем осуществляют пластику передней крестообразной связки протягиванием аутотрансплантата через тибиальный и бедренный тоннели под контролем артроскопической техники. После этого при постоянной тяге за нити для кортикальной фиксации на большеберцовой кости выполняют циклы пассивного сгибания и разгибания в коленном суставе, осуществляют натяжение аутотрансплантата и окончательную установку бедренного фиксатора и тибиального фиксатора на передне-внутренней поверхности большеберцовой кости. Бедренный тоннель формируют по направляющей спице, установленной в области культи передней крестообразной связки путем сквозного рассверливания тоннеля сверлом диаметром 4,5 мм. Затем по этой же спице со стороны сустава осуществляют зенковку тоннеля диаметром, соответствующим диаметру аутотрансплантата, на глубину 2 см. Затем формируют тибиальный тоннель канюлированным сверлом диаметром, соответствующим диаметру аутотрансплантата, по спице с использованием тибиального направителя с расположением точки входа над областью сухожилий «гусиной лапки» по передне-внутренней поверхности большеберцовой кости в верхней трети, и точкой выхода в центре области прикрепления культи передней крестообразной связки на плато большеберцовой кости. Между указанными циркулярными швами, в проксимальной и дистальной части трансплантата соединяют с помощью проксимальных и дистальных гофрирующих нитей проксимальную и дистальную расширительные зоны, при этом длина указанных зон обеспечивает увеличение их диаметра при затягивании гофрирующих нитей аутотрансплантата не менее чем на 20%. Концы нитей дистального гофрирующего шва, проксимального гофрирующего шва и нитей для кортикальной фиксации на большеберцовой кости попарно продевают в отверстия тибиального фиксатора, выполненного в виде двухступенчатой заглушки, первую ступень которой со срезанным наклонной плоскостью торцом выполняют в форме полого цилиндра диаметром, не превышающим диаметр тибиального тоннеля. Сопряженная с первой ступенью вторая ступень имеет форму диска, выступающего за пределы указанного цилиндра, причем диск имеет секториальные плоские срезы, параллельные между собой и продольной вертикальной плоскости, проходящей через большую ось сечения наклонного среза цилиндра. В пределах внутреннего объема сопряженного цилиндра на диске выполнены четыре сквозных отверстия, два из которых расположены в указанной продольной вертикальной плоскости с ориентацией на метку на диске в направлении среза цилиндра, а два других сквозных отверстия расположены в продольной горизонтальной плоскости, проходящей через малую ось эллипса наклонного среза цилиндра. Со стороны упомянутого цилиндра на выступающей части диска расположены заостренные шипы, далее тибиальный фиксатор захватывают за упомянутые плоские срезы зажимом и позиционируют его путём ориентации метки в направлении коленного сустава, тибиальный фиксатор полностью погружают цилиндром в тибиальный тоннель. В отверстия его диска в продольной вертикальной плоскости пропускают нити для кортикальной фиксации на большеберцовой кости, а в отверстия в продольной горизонтальной плоскости диска пропускают гофрирующие нити проксимальной и дистальной расширительных частей. После этого в положении постоянного натяжения аутотрансплантата путем сгибания в коленном суставе на угол 30° затягивают сначала нити для кортикальной фиксации на большеберцовой кости, а затем - гофрирующие нити проксимальной и дистальной расширительных частей аутотрансплантата. При этом осуществляют внедрение в кость заостренных шипов диска. После этого концы нитей срезают, накладывают на раны швы и асептические повязки, а коленный сустав иммобилизируют ортезом в положении разгибания. Способ обеспечивает возможность проведения ревизионной операции без предварительной костной пластики путем сохранения размеров костных тоннелей за счет исключения попадания суставной жидкости в сформированные костные тоннели и равномерного распределения сгибных и осевых микровоздействий пучков трансплантата на стенки тоннелей посредством стабильной кортикальной фиксации гофрирующих нитей в плоскости, перпендикулярной поверхности изгиба трансплантата. 18 ил., 1 пр.
Способ хирургического лечения разрыва передней крестообразной связки коленного сустава, заключающийся в том, что осуществляют диагностику разрыва и частичное удаление остатков передней крестообразной связки, затем формируют тоннели для аутотрансплантата: тибиальный тоннель в большеберцовой кости и бедренный тоннель в бедренной кости, далее осуществляют формирование четырехпучкового аутотрансплантата из сухожилия полусухожильной мышцы, в котором формируют швы: дистальный и проксимальный циркулярные швы на расстоянии от торцов аутотрансплантата, при этом гофрирующие швы формируют на концах аутотрансплантата прошиванием поперечным швом его пучков с последующим обвязыванием, затем осуществляют пластику передней крестообразной связки протягиванием аутотрансплантата через тибиальный и бедренный тоннели под контролем артроскопической техники, после этого при постоянной тяге за нити для кортикальной фиксации на большеберцовой кости выполняют циклы пассивного сгибания и разгибания в коленном суставе, осуществляют натяжение аутотрансплантата и окончательную установку бедренного фиксатора и тибиального фиксатора на передне-внутренней поверхности большеберцовой кости, отличающийся тем, что по направляющей спице, установленной в области культи передней крестообразной связки на бедренной кости, формируют бедренный тоннель путем сквозного рассверливания тоннеля сверлом диаметром 4,5 мм, затем по этой же спице со стороны сустава осуществляют зенковку тоннеля диаметром, соответствующим диаметру аутотрансплантата на глубину 2 см, затем формируют тибиальный тоннель канюлированным сверлом диаметром, соответствующим диаметру аутотрансплантата, по спице с использованием тибиального направителя с расположением точки входа над областью сухожилий «гусиной лапки» по передне-внутренней поверхности большеберцовой кости в верхней трети, а точку выхода в суставе позиционируют в центре области прикрепления культи передней крестообразной связки на плато большеберцовой кости, при этом между указанными циркулярными швами, в проксимальной и дистальной части трансплантата соединяют с помощью проксимальных и дистальных гофрирующих нитей проксимальную и дистальную расширительные зоны, при этом длина указанных зон обеспечивает увеличение их диаметра при затягивании гофрирующих нитей аутотрансплантата не менее чем на 20%, концы нитей дистального гофрирующего шва, проксимального гофрирующего шва и нитей для кортикальной фиксации на большеберцовой кости попарно продевают в отверстия тибиального фиксатора, выполненного в виде двухступенчатой заглушки, первую ступень которой со срезанным наклонной плоскостью торцом выполняют в форме полого цилиндра диаметром, не превышающим диаметр тибиального тоннеля, при этом сопряженная с первой ступенью вторая ступень имеет форму диска, выступающего за пределы указанного цилиндра, причем диск имеет секториальные плоские срезы, параллельные между собой и продольной вертикальной плоскости, проходящей через большую ось сечения наклонного среза цилиндра, причем в пределах внутреннего объема сопряженного цилиндра на диске выполнены четыре сквозных отверстия, два из которых расположены в указанной продольной вертикальной плоскости с ориентацией на метку на диске в направлении среза цилиндра, а два других сквозных отверстия расположены в продольной горизонтальной плоскости, проходящей через малую ось эллипса наклонного среза цилиндра, при этом со стороны упомянутого цилиндра на выступающей части диска расположены заостренные шипы, далее тибиальный фиксатор захватывают за упомянутые плоские срезы зажимом и позиционируют его путем ориентации метки в направлении коленного сустава, тибиальный фиксатор полностью погружают цилиндром в тибиальный тоннель, причем в отверстия его диска в продольной вертикальной плоскости пропускают нити для кортикальной фиксации на большеберцовой кости, а в отверстия в продольной горизонтальной плоскости диска пропускают гофрирующие нити проксимальной и дистальной расширительных частей, после чего в положении постоянного натяжения аутотрансплантата путем сгибания в коленном суставе на угол 30° затягивают сначала нити для кортикальной фиксации на большеберцовой кости, а затем - гофрирующие нити проксимальной и дистальной расширительных частей аутотрансплантата, при этом осуществляют внедрение в кость заостренных шипов диска, после чего концы нитей срезают, накладывают на раны швы и асептические повязки, а коленный сустав иммобилизируют ортезом в положении разгибания.
| СПОСОБ ПОДГОТОВКИ И УСТАНОВКИ ЧЕТЫРЕХПУЧКОВОГО АУТОТРАНСПЛАНТАТА ИЗ СУХОЖИЛИЯ ПОЛУСУХОЖИЛЬНОЙ МЫШЦЫ ПРИ ПЛАСТИКЕ ПЕРЕДНЕЙ КРЕСТООБРАЗНОЙ СВЯЗКИ | 2017 |
|
RU2647613C1 |
| US 6833005 B1, 21.12.2004 | |||
| Станок для изготовления деревянных ниточных катушек из цилиндрических, снабженных осевым отверстием, заготовок | 1923 |
|
SU2008A1 |
| СЛАСТИНИН В.В | |||
| и др | |||
| Модификация способа подготовки и установки четырехпучкового аутотрансплантата из сухожилия полусухожильной мышцы при пластике передней крестообразной связки | |||
| Гений Ортопедии | |||
| Станок для придания концам круглых радиаторных трубок шестигранного сечения | 1924 |
|
SU2019A1 |
| ПАРОПЕРЕГРЕВАТЕЛЬ ДЛЯ ЛОКОМОБИЛЬНЫХ КОТЛОВ | 1912 |
|
SU277A1 |
| PAULOS L | |||
| et al | |||
| Endoscopic ACL | |||
Авторы
Даты
2020-07-07—Публикация
2019-11-08—Подача