Область техники
Настоящее изобретение относится, в целом, к области медицины и лечения инсульта и, в частности, к новому способу и применению для лечения инсульта, включающему введение иматиниба или нилотиниба в предписанной дозе в течение по меньшей мере 3 последовательных дней.
Уровень техники
Инсульт определяют как внезапную гибель клеток головного мозга в локализованной области из-за прерванного или недостаточного тока крови. В соответствии с европейской статистикой сердечно-сосудистых заболеваний за 2012 год инсульт является второй по частоте причиной смерти в Европе: на его долю приходится почти 1,1 миллиона смертей в год. Более чем каждая седьмая женщина (15%) и каждый десятый мужчина (10%) умирают от этого заболевания (Melanie Nichols et al., European Cardiovascular Disease Statistics, 2012 Edition, Department of Public Health, University of Oxford).
В зависимости от причинного фактора и прогрессирования инсульт можно отнести к одному из двух основных типов:
Ишемический инсульт, который возникает в результате обструкции или образования тромба в кровеносном сосуде, снабжающем кровью головной мозг. На указанный тип приходится подавляющее большинство всех случаев инсульта.
Геморрагический инсульт, который возникает при разрыве кровеносного сосуда. Причиной разрыва могут быть аневризма или артериовенозная мальформация, которые могут быть врожденными дефектами. Тем не менее, наиболее частой причиной является неконтролируемая гипертония.
В представленном ниже описании основное внимание сосредоточено на ишемическом инсульте и, в частности, остром ишемическом инсульте, но не ограничивается им. Целью всех существующих способов лечения ишемического инсульта является быстрое восстановление тока крови и предотвращение или по меньшей мере снижение вероятности следующего инсульта. В настоящее время единственным одобренным FDA способом лечения ишемических инсультов является тканевой активатор плазминогена (tPA, АЛЬТЕПЛАЗА® (ALTEPLASE®), АКТИВАЗА® (ACTIVASE®)). tPA действует путем растворения тромба и улучшения тока крови в часть головного мозга, лишенную поступления крови. При раннем введении tPA может повысить шансы на восстановление после инсульта. Тем не менее, известно, что tPA имеет серьезные побочные эффекты, такие как нейротоксичность и повышенная сосудистая проницаемость из-за изменения функционирования гематоэнцефалического барьера. Существуют признаки того, что баланс между положительными эффектами tPA и побочными эффектами становится менее благоприятным для пациента при задержке начала терапии с применением tPA. Точные пороговые значения варьируются, но, в целом, рекомендуется начинать терапию с применением tPA как можно раньше, предпочтительно не позднее 4-5 часов после инсульта. Иногда рекомендуют даже более узкое терапевтическое окно.
Перед введением tPA или другого фармацевтического средства для тромболизиса необходимо определить, страдает ли пациент от острого ишемического инсульта или от геморрагического инсульта. В случае кровоизлияния тромболизис ухудшает состояние. Только симптомов обычно недостаточно для проведения такого различия, поэтому обычно пациента подвергают КТ-сканирование или МРТ-сканированию для исключения любого внутричерепного кровоизлияния. Только после этого можно начинать тромболитическое лечение. В зависимости от имеющихся ресурсов и диагностических возможностей указанный процесс может привести к задержке времени начала тромболитической терапии или даже заставить лечащего врача воздержаться от такой терапии в качестве меры предосторожности. Кроме того, для достижения наибольшей эффективности тромболизис следует начинать в течение 3 часов с момента возникновения инсульта, предпочтительно как можно раньше.
Тромболизис является способом лечения острого инсульта в течение 3-4,5 часов после появления симптомов. Существуют испытания, показывающие, что альтеплаза, применяемая в течение 3-4,5 ч после инсульта, является более эффективной, чем плацебо, и зарегистрированное исследование, подтверждающее это. Были опубликованы профессиональные рекомендации, учитывающие указанные результаты, но они еще должны быть полностью приняты. Тем не менее, существуют признаки того, что позднее начало тромболитической терапии может быть связано с более серьезными побочными эффектами. Как следствие, возможно, что пациент не получает наиболее подходящую терапию по причине неопределенности в диагнозе (ишемический или геморрагический инсульт), задержки в постановке диагноза (задержки в получении результатов КТ или отсутствия необходимого оборудования) или их комбинации. На практике только примерно 10% пациентов получают тромболитическую терапию. Другие способы лечения включают механическую тромбэктомию, т.е. хирургическое удаление или разрушение тромба, и антитромбоцитарную терапию, предотвращающую образование новых тромбов. Накопленный опыт показывает, что тромбэкотомия значительно увеличивает шансы на восстановление или по меньшей мере сокращает неврологические повреждения после инсульта. В отличие от тромболитических лекарственных средств антитромбоцитарные агенты не оказывают влияния на тромбы, которые уже присутствуют. Аспирин является наиболее часто применяемым антитромбоцитарным агентом, и существуют признаки того, что он эффективен для раннего лечения острого ишемического инсульта, предпочтительно в комбинации с дипиридамолом.
В документе № WO 2007/124308 описаны способы и композиции для предотвращения или облегчения побочных эффектов и для улучшения лечения, или расширения терапевтического окна, с применением tPA, когда требуется тромболизис, путем применения тромбоцитарного фактора роста (PDGF) и антагонизма рецептора PDGF для нейтрализации нежелательных эффектов tPA. В документе № WO 2007/124308 также описана комбинированная терапия при лечении ишемического инсульта с применением tPA и антагониста рецептора PDGF. Иматиниба мезилат приведен в качестве одного из примеров подходящих веществ, которые ингибируют рецептор PDGF.
В любом случае, учитывая высокую распространенность острого ишемического инсульта и серьезные последствия, такие как инвалидность и летальный исход, существует необходимость в улучшенных способах лечения и новых лекарственных средствах.
Краткое описание изобретения
Одной из целей является улучшение лечения острого ишемического инсульта, независимо от того, включает ли оно хирургическое удаление тромба или тромбов (тромбэктомия), или фармацевтическое тромболитическое лечение, такое как введение тканевого активатора плазминогена, или антитромбоцитарную терапию, или их комбинацию.
Другой целью является расширение терапевтического окна для тромболизиса путем обеспечения возможности начала тромболитической терапии позже, чем рекомендуется в настоящее время.
Другой целью является обеспечение новых способов для лечения инсульта, не ограничивающихся острым ишемическим инсультом, но также применимых, например, для геморрагического инсульта.
Дополнительные цели, соответствующие аспекты настоящего изобретения и преимущества, связанные с решениями, предлагаемыми настоящим изобретением, станут очевидны для специалиста в данной области техники после изучения описания и примеров, а также пунктов прилагаемой формулы изобретения.
В соответствии с первым аспектом авторы настоящего изобретения описывают, что иматиниб (GLEEVEC®, GLIVEC®, STI-571, ингибитор тирозинкиназы) можно применять для лечения острого ишемического инсульта, при этом указанный иматиниб вводят пациенту в дозе 650 мг/день или более в течение по меньшей мере 3 последовательных дней, предпочтительно в течение по меньшей мере 4 последовательных дней и наиболее предпочтительно в течение по меньшей мере 5 последовательных дней.
В соответствии с вариантом реализации указанного первого аспекта указанный иматиниб вводят пациенту в дозе 700 мг/день или более, предпочтительно 750 мг/день или более, более предпочтительно 800 мг/день или более.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту до, во время или после тромбэктомии (хирургическое удаление или разрушение тромба).
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту до, во время или после тромболизиса (фармакологическое разрушение тромба). В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту до, во время или после тромбэктомии и тромболизиса.
Наиболее предпочтительно иматиниб вводят пациенту как можно раньше, даже перед тем, как определено, страдает ли пациент от острого ишемического инсульта или геморрагического инсульта.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный тромболизис включает введение тканевого активатора плазминогена (tPA), предпочтительно выбранного из альтеплазы (ACTIVASE®), ретеплазы (RETEVASE®, RAPILYSIN®) и тенектеплазы (TNKase®).
В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше вариантами реализации, указанный иматиниб вводят пациенту в начальной дозе 1000 мг/день или более в день 1 и в дозе в диапазоне от 650 мг/день до 1000 мг/день в последующие дни. Хотя начальная доза должна быть выше, чем последующая доза, в настоящее время полагают, что иматиниб не следует давать в дозе более 1600 мг/день в качестве начальной дозы. Кроме того, полагают, что иматиниб не следует давать в дозах более 1200 мг/день в любой из последующих дней. В соответствии с другим вариантом реализации, свободно комбинируемым с 30 указанными выше, указанный иматиниб вводят перорально.
В соответствии с альтернативным вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят внутривенно. Также полагают, что по меньшей мере часть начальной дозы иматиниба вводят внутривенно, тогда как последующие последовательные дозы вводят перорально.
В соответствии со вторым аспектом авторы настоящего изобретения предлагают способ лечения острого ишемического инсульта, в котором иматиниб (GLEEVEC®, GLIVEC®, STI-571, ингибитор тирозинкиназы) вводят пациенту в дозе 650 мг/день или более в течение по меньшей мере 3 последовательных дней, предпочтительно в течение по меньшей мере 4 последовательных дней и наиболее предпочтительно в течение по меньшей мере 5 последовательных дней.
В соответствии с вариантом реализации указанного второго аспекта иматиниб вводят пациенту в дозе 700 мг/день или более, предпочтительно 750 мг/день или более, более предпочтительно 800 мг/день или более.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят пациенту до, во время или после тромбэктомии. В настоящем описании тромбэктомию понимают как любое хирургическое удаление или разрушение тромба, независимо от применяемого способа.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят пациенту до, во время или после тромболизиса. В настоящем описании тромболизис понимают как любое фармакологическое разрушение тромба, независимо от конкретного применяемого лекарственного средства или фармакологического лечения.
В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят пациенту до, во время или после тромбэктомии и тромболизиса.
Наиболее предпочтительно иматиниб вводят пациенту как можно раньше, даже перед тем, как определено, страдает ли пациент от острого ишемического инсульта или геморрагического инсульта.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный тромболизис включает введение тканевого активатора плазминогена (tPA) (выбранного из альтеплазы (ACTIVASE®), ретеплазы (RETEVASE®, RAPILYSIN®) и тенектеплазы (TNKase®)).
В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту в начальной дозе 1000 мг/день или более в день 1 и в дозе в диапазоне от 650 мг/день до примерно 1000 мг/день в последующие дни. Хотя начальная доза должна быть выше, чем последующая доза или дозы, в настоящее время полагают, что иматиниб не следует давать в дозе более 1600 мг/день в качестве начальной дозы. Кроме того, полагают, что иматиниб не следует давать в дозах более 1200 мг/день в любой из последующих дней.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят перорально.
В соответствии с альтернативным вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят внутривенно. Также полагают, что по меньшей мере часть начальной дозы иматиниба вводят внутривенно, тогда как последующие последовательные дозы вводят перорально.
Стадии любого способа, описанного в настоящем документе, не обязательно выполнять в точном описанном порядке, если явно не указано иное.
Конкретный вариант реализации включает фармацевтическую композицию для внутривенного введения, содержащую иматиниб в дозе в диапазоне от 400 до 1200, предпочтительно от 800 до 1000 мг в растворе, подходящем для внутривенного введения, например, в 0,8-1,0% растворе NaCl, таком как 500 мл 0,9% раствора NaCl.
Фармацевтическая композиция для внутривенного введения может быть приготовлена в больничной аптеке, в отделении интенсивной терапии или у постели пациента (в месте оказания медицинской помощи). Иматиниб следует хранить вдали от источников тепла, влаги и света. Предпочтительно иматиниб обеспечивают в лиофилизированной форме, хранят в герметичных ампулах из темного стекла, возможно в виде смеси с одним или более подходящими стабилизирующими агентами. При приготовлении композиции для внутривенного введения лиофилизированный иматиниб восстанавливают путем добавления стерильной воды для инъекций или физиологического раствора и добавляют к раствору для внутривенного введения в желаемой концентрации.
Таким образом, конкретный вариант реализации представляет собой применение фармацевтической композиции, подходящей для внутривенного введения, где указанная композиция содержит иматиниб и необязательно адъюванты и вспомогательные вещества, для лечения инсульта.
Другой вариант реализации представляет собой составной набор, содержащий иматиниб, предпочтительно в лиофилизированной форме, и раствор, подходящий для восстановления лиофилизированного иматиниба, и раствор, подходящий для внутривенного введения, и необязательные адъюванты и вспомогательные вещества. В конкретном варианте реализации иматиниб поставляют в дозах 400 мг и 800 мг в отдельных ампулах, и раствор, подходящий для внутривенного введения, представляет собой 0,8-1,0% раствор NaCl, предпочтительно 0,9% раствор NaCl, поставляемый в емкостях, таких как эластичные емкости объемом 50 мл, 100 мл, 250 мл, 500 мл или 1000 мл, предпочтительно 500 мл.
В настоящее время предпочтительно вводить иматиниб внутривенно, но поскольку иматиниб доступен в форме таблеток, полагают, что начальную дозу иматиниба вводят внутривенно в течение по меньшей мере дня 1 лечения, тогда как в течение остального лечения иматиниб вводят перорально. Таким образом, другой вариант реализации представляет собой составной набор, содержащий раствор 1000 мг иматиниба в 500 мл 0,9% NaCl, и n * 400 мг таблеток иматиниба, где n представляет собой целое число от 2 до 4.
Дополнительные аспекты и варианты реализации станут очевидны для специалиста в данной области техники после изучения фигур и приведенных ниже подробного описания и примеров.
Краткое описание чертежей
Настоящее изобретение и варианты его реализации описаны ниже со ссылкой на прилагаемые чертежи, на которых:
на фиг. 1 представлены логические характеристики клинического исследования. Первая стрелка слева обозначает "В общей сложности 60 пациентов, набранных в период с февраля 2011 по ноябрь 2014". Вторая стрелка слева обозначает "Все пациенты, получавшие лечение путем внутривенного тромболизиса, начатого в течение 4,5 ч: Время от начала инсульта до старта лечения: медиана: 1 ч 25 мин, диапазон: 0 ч 35 мин - 4 ч 25 мин". Третья стрелка слева обозначает "25 пациентов, получавших лечение путем механической тромбэктомии, законченной в течение 7 ч 45 мин: Время от начала инсульта до завершения лечения: медиана: 4 ч 38 мин, диапазон: 2 ч 25 мин - 7 ч 45 мин". Четвертая стрелка слева обозначает "43 рандомизированных по иматинибу (17 по контролю): Время от начала инсульта до первой дозы: медиана: 4 ч 00 мин, диапазон: ч 5 мин - 11 ч 54 мин".
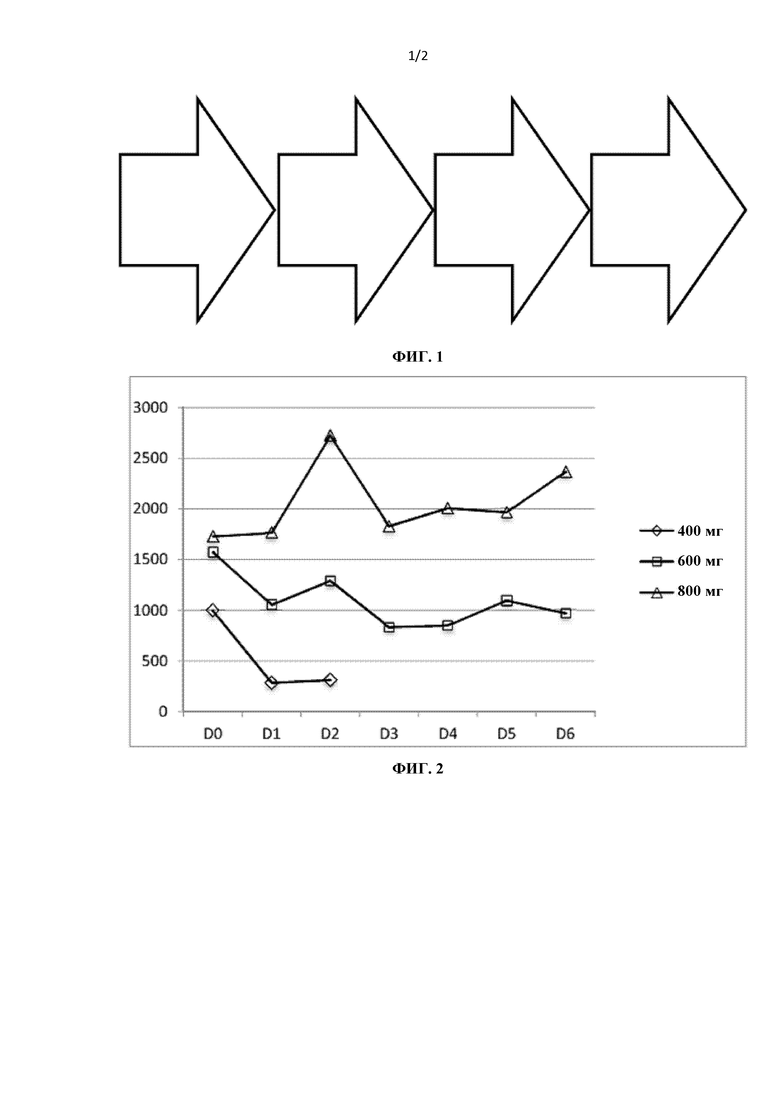
Фиг. 2 представляет собой график, демонстрирующий концентрации иматиниба в плазме (нг/мл) в зависимости от времени (от дня 0 до дня 6) для трех различных доз, 400, 600 и 800 мг.D0 = 3 ч после первой дозы; D1-D5 = перед утренней дозой в дни 1-5; D6 = утром в день 6. Для каждых 600 мг и 800 мг в D0-D2 N = 14; для каждых 400 мг и для каждых 600 мг и 800 мг в D3-D6 N = 1.
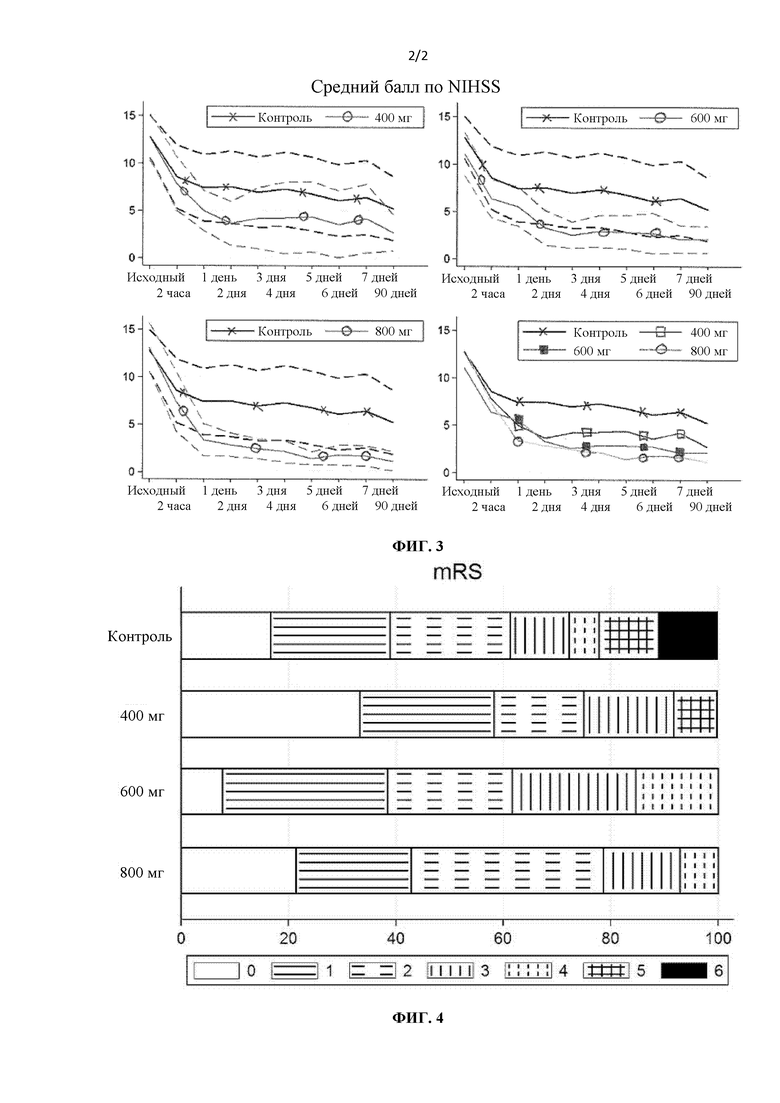
На фиг. 3 представлены результаты в виде среднего балла по шкале тяжести инсульта института здоровья (NIHSS).
На фиг. 4 представлены результаты по модифицированной шкале Рэнкина. Балл 0-2 указывает на функциональную независимость.
Подробное описание изобретения
Прежде чем изучать описание настоящего изобретения, следует понимать, что терминологию, применяемую в настоящем описании, применяют с целью описания только конкретных вариантов реализации, и она не является ограничивающей, поскольку объем настоящего изобретения ограничивается только пунктами прилагаемой формулы изобретения и их эквивалентами.
Следует отметить, что применяемая в настоящем описании и пунктах прилагаемой формулы изобретения форма единственного числа также включает форму множественного числа, если контекст явно не указывает на иное.
Также термин "примерно" применяют для обозначения отклонения +/-2% от заданного значения, предпочтительно +/- 5% и наиболее предпочтительно +/- 10% от заданного значения, где это применимо.
Ингибиторы тирозинкиназ (TKI) представляют собой биологически активные, обычно ароматические, малые молекулы, которые в настоящее время исследуют на возможность применения для лечения рака, воспалительных, метаболических, пролиферативных и нейродегенеративных заболеваний. Ингибиторы тирозинкиназ могут связываться с активным сайтом рецептора ТК, предотвращая таким образом фосфорилирование, и тем самым ингибировать, регулировать или модулировать передачу сигналов, часто с цитостатической активностью. Некоторые активные ингибиторы киназ демонстрируют селективность в отношении определенных рецепторов ТК, тогда как другие менее селективны. Например, некоторые соединения являются активными и селективными ингибиторами рецепторных киназ рецептора фактора роста эндотелия сосудов (VEGFR), но слабыми ингибиторами тирозинкиназ рецептора фактора роста тромбоцитов (PDGFR) и тирозинкиназ рецептора эпидермального фактора роста (EGFR).
На сегодняшний день управление по санитарному надзору за качеством пищевых продуктов и лекарственных средств одобрило восемь препаратов TKI, включая иматиниб и гефитиниб, для применения на людях. Один TKI, тоцераниб (палладия), недавно был одобрен для лечения рака у собак. Эрлотиниб (тарцева), который схож с гефитинибом, ингибирует EGFR. Лапатиниб (тайкерб) представляет собой двойной ингибитор EGFR и подкласса, называемого EGFR человека типа 2. EGFR не единственный целевой фактор роста. Сунитиниб (сутент) является многоцелевым и ингибирует PDGFR и VEGF.
Другие ингибиторы тирозинкиназ являются более специфическими. Сорафениб (нексавар) направленно воздействует на сложный сигнальный путь, который запускает киназный сигнальный каскад. Нилотиниб (тасигна), другой низкомолекулярный ингибитор тирозинкиназы, также ингибирует гибридный белок bcr-abl, и его обычно назначают, когда у пациента наблюдается резистентность к иматинибу. Нилотиниб также направленно воздействует на рецепторы PDGF. Существуют признаки того, что активность нилотиниба выше по сравнению с активностью иматиниба, например, является в 10-30 раз более высокой по сравнению с активностью иматиниба при ингибировании активности тирозинкиназы Bcr-Abl. Нилотиниб в настоящее время представлен в продаже в виде 150 мг и 200 мг твердых желатиновых капсул. Полагают, что результаты, полученные в клиническом исследовании с применением иматиниба, и впоследствии определенные новые и неожиданные применения иматиниба, а также новые способы лечения инсульта также можно перенести на нилотиниб с соответствующей корректировкой дозы.
В настоящее время разрабатывают новые TKI, хотя процесс идет медленно, и в ходе клинических исследований отклоняют больше лекарственных средств, чем одобряют.В настоящее время три TKI демонстрируют многообещающие результаты в клинических испытаниях. Бозутиниб направленно воздействует на киназы abl и src. Нератиниб, как и лапатиниб, ингибирует EGFR и EGFR человека типа 2. Ваталаниб ингибирует как VEGFR, так и PDGFR.
В соответствии с первым аспектом авторы настоящего изобретения описывают, что иматиниб (GLEEVEC®, GLIVEC®, STI-571, ингибитор тирозинкиназы) можно применять для лечения острого ишемического инсульта, при этом указанный иматиниб вводят пациенту в дозе 650 мг/день или более в течение по меньшей мере 3 последовательных дней, предпочтительно в течение по меньшей мере 4 последовательных дней и наиболее предпочтительно в течение по меньшей мере 5 последовательных дней. Лечащий врач может корректировать и адаптировать точную дозу в зависимости от тяжести состояния, возраста и пола пациента, массы тела и других особенностей пациента.
В соответствии с вариантом реализации указанного первого аспекта указанный иматиниб вводят пациенту в дозе 700 мг/день или более, предпочтительно 750 мг/день или более, более предпочтительно 800 мг/день или более.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту до, во время или после тромбэктомии. В настоящем документе термин "тромбэктомия" применяют для определения любого хирургического и/или механического удаления или разрушения тромба. В США FDA одобрило три класса устройств для механической тромбэктомии; спиральные ретриверы, аспирационные устройства и стент-ретриверы. Другие устройства и способы, разрабатываемые в настоящее время, также включены в определение тромбэктомии, применяемое в настоящем документе.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту до, во время или после тромболизиса. Термин "тромболизис" в настоящем описании применяют для определения любого фармакологического разрушения тромба. В настоящее время наиболее часто применяемым лекарственным средством для тромболитической терапии является тканевой активатор плазминогена (tPA), но существуют альтернативные лекарственные средства, которые обеспечивают такой же эффект. Тромболизис может включать инъекцию тромболитического лекарственного средства через внутривенную (ВВ) капельницу или через длинный катетер, который доставляет лекарственное средство непосредственно к месту закупорки. Вероятность выживания и восстановления после острого ишемического инсульта значительно возрастает, если тромболитическое лекарственное средство вводят пациенту в течение 12 часов после инсульта. В идеале тромболитическое лечение следует проводить в течение первых 30 минут после прибытия в клинику. Наиболее предпочтительно иматиниб вводят пациенту как можно раньше, даже перед тем, как определено, страдает ли пациент от острого ишемического инсульта или геморрагического инсульта.
И тромбэктомия, и тромболизис являются неотложной терапией, и их следует проводить как можно раньше. По практическим соображениям тромболитическое лечение обычно начинают до того, как может быть проведена тромбэктомия, но, как указано в разделе "Краткое описание изобретения", стадии любого способа, описанного в настоящем документе, не обязательно выполнять в точном описанном порядке, если явно не указано иное.
В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту до, во время или после тромбэктомии и тромболизиса. Более предпочтительно иматиниб вводят пациенту как можно раньше, даже перед тем, как определено, страдает ли пациент от острого ишемического инсульта или геморрагического инсульта. Преимущество этого состоит в том, что введение иматиниба как такового улучшает результат для пациента и дополнительно позволяет начать терапию тромболизисом позже, также за пределами рекомендованного окна, в случаях, когда происходят задержки, например, в прибытии пациента в клинику, или задержки в постановке правильного диагноза, или задержка в определении того, страдает ли пациент от ишемического инсульта, а не от геморрагического инсульта, например, из-за задержек в получении доступа к оборудованию для КТ или МРТ.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный тромболизис включает введение тканевого активатора плазминогена (tPA), предпочтительно выбранного из альтеплазы (ACTIVASE®), ретеплазы (RETEVASE®, RAPILYSIN®) и тенектеплазы (TNKase®). Хотя в настоящем изобретение основное внимание направлено на указанные выше tPA лекарственные средства, другие лекарственные средства, которые в настоящее время находятся в разработке и ожидают одобрения, также могут являться подходящими для комбинированного лечения.
В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше вариантами реализации, указанный иматиниб вводят пациенту в начальной дозе 1000 мг/день или более в день 1 и в дозе в диапазоне от 650 мг/день до 1000 мг/день в последующие дни. Хотя начальная доза должна быть выше, чем последующая доза, в настоящее время полагают, что иматиниб не следует давать в дозе более 1600 мг/день в качестве начальной дозы. Кроме того, полагают, что иматиниб не следует давать в дозах более 1200 мг/день в любой из последующих дней. Опять же, лечащий врач может корректировать и адаптировать точную дозу в зависимости от тяжести состояния, возраста и пола пациента, массы тела и других особенностей пациента.
В соответствии с конкретным вариантом реализации иматиниб готовят и вводят пациенту следующим образом: 800 мг иматиниба растворяют в растворе NaCl, таком как 500 мл 0,9% раствора NaCl, или в другом растворе, подходящем для внутривенного введения, и вводят пациенту в течение примерно 12 часов. После указанной начальной дозы 400 мг иматиниба в 500 мл раствора, подходящего для внутривенного введения, вводят каждые последующие 12 часов. Указанные количества составляют начальную дозу 1200 мг/день в день 1 и 800 мг/день в каждый последующий день.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят перорально. Формы для перорального введения включают, но не ограничиваются ими, таблетки, капсулы, каплеты, суспензии и растворы. Специалист в области получения галеновых лекарственных средств может легко получать форму, подходящую для перорального введения.
В соответствии с альтернативным вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят внутривенно. Формы для внутривенного введения включают обычные растворы для внутривенного введения, такие как физиологический раствор (0,9% раствор хлорида натрия в стерильной воде), гипотонический раствор (0,45% или 0,33% раствор хлорида натрия в стерильной воде), гипертонический солевой раствор (3-5% раствор хлорида натрия в стерильной воде), раствор декстрозы в воде, раствор декстрозы в физиологическом растворе и растворы электролитов, например, раствор Рингера. Иматиниб предпочтительно вводят путем добавления желаемой дозы к обычному физиологическому раствору, например, 650 мг иматиниб к 500 мл физиологического раствора. Например, иматиниб можно вводить в концентрациях, таких как 400 мг/500 мл, 500 мг/500 мл, 600 мг/500 мл, 700 мг/500 мл и 800 мг/500 мл раствора для внутривенного введения.
Тем не менее, в зависимости от состояния пациента лечащий врач может назначить добавление иматиниба к другому раствору для внутривенного введения. Кроме того, специалист в области получения галеновых лекарственных средств может легко получать форму, подходящую для внутривенного введения.
Также полагают, что по меньшей мере часть начальной дозы иматиниба вводят внутривенно, тогда как последующие последовательные дозы вводят перорально.
На основании результатов, полученных для иматиниба, также полагают, что нилотиниб можно применять аналогичным образом с соответствующей корректировкой дозы. Следовательно, в соответствии с дополнительным аспектом авторы настоящего изобретения предлагают нилотиниб для применения для лечения острого ишемического инсульта, при этом указанный нилотиниб вводят пациенту в дозе в диапазоне от 200 до 600 мг/день или более в течение по меньшей мере 3 последовательных дней, предпочтительно в течение по меньшей мере 4 последовательных дней и наиболее предпочтительно в течение по меньшей мере 5 последовательных дней.
Кроме того, указанный нилотиниб можно вводить пациенту в дозе 300 мг/день или более, предпочтительно 400 мг/день или более, более предпочтительно 600 мг/день или более.
Предпочтительно нилотиниб вводят пациенту до, во время или после тромбэктомии до, во время или после тромболизиса. Предпочтительно нилотиниб вводят пациенту во время или после тромбэктомии и тромболизиса. Наиболее предпочтительно его вводят пациенту как можно раньше и даже перед тем, как определено, страдает ли пациент от острого ишемического инсульта или геморрагического инсульта.
В указанных выше аспектах, относящихся к применению нилотиниба, указанный тромболизис включает введение тканевого активатора плазминогена (tPA), выбранного из альтеплазы (ACTIVASE®), ретеплазы (RETEVASE®, RAPILYSIN®) и тенектеплазы (TNKase®).
В соответствии с другим вариантом реализации, свободно комбинируемым с любым из указанных выше вариантов реализации, относящихся к нилотинибу, указанный нилотиниб вводят пациенту в начальной дозе 500 мг/день или более в день 1 и в дозе в диапазоне от 300 мг/день до 500 мг/день в последующие дни. Указанный нилотиниб вводят перорально или внутривенно, предпочтительно внутривенно. В соответствии с конкретным вариантом реализации по меньшей мере часть указанной начальной дозы вводят внутривенно и последующие дозы вводят перорально.
В соответствии со вторым аспектом авторы настоящего изобретения предлагают способ для лечения острого ишемического инсульта, в котором иматиниб (GLEEVEC®, GLIVEC®, STI-571, ингибитор тирозинкиназы) вводят пациенту в дозе 650 мг/день или более в течение по меньшей мере 3 последовательных дней, предпочтительно в течение по меньшей мере 4 последовательных дней и наиболее предпочтительно в течение по меньшей мере 5 последовательных дней.
В соответствии с вариантом реализации указанного второго аспекта иматиниб вводят пациенту в дозе 700 мг/день или более, предпочтительно 750 мг/день или более, более предпочтительно 800 мг/день или более.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят пациенту до, во время или после тромбэктомии. В настоящем описании тромбэктомию понимают как любое хирургическое удаление или разрушение тромба, независимо от применяемого способа.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят пациенту до, во время или после тромболизиса. В настоящем описании тромболизис понимают как фармакологическое разрушение тромба, независимо от конкретного применяемого лекарственного средства или фармакологического лечения.
В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят пациенту во время или после тромбэктомии и тромболизиса.
Наиболее предпочтительно иматиниб вводят пациенту как можно раньше, даже перед тем, как определено, страдает ли пациент от острого ишемического инсульта или геморрагического инсульта.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, указанный тромболизис включает введение тканевого активатора плазминогена (tPA) (выбранного из альтеплазы (ACTIVASE®), ретеплазы (RETEVASE®, RAPILYSIN®) и тенектеплазы (TNKase®)).
В соответствии с предпочтительным вариантом реализации, свободно комбинируемым с указанными выше, указанный иматиниб вводят пациенту в начальной дозе 1000 мг/день или более в день 1 и в дозе в диапазоне от 650 мг/день до примерно 1000 мг/день в последующие дни. Хотя начальная доза должна быть выше, чем последующая доза, в настоящее время полагают, что иматиниб не следует давать в дозе более 1600 мг/день в качестве начальной дозы. Кроме того, полагают, что иматиниб не следует давать в дозах более 1200 мг/день в любой из последующих дней. Опять же, лечащий врач может корректировать и адаптировать точную дозу в зависимости от тяжести состояния, возраста и пола пациента, массы тела и других особенностей пациента.
В соответствии с другим вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят перорально. Формы для перорального введения включают, но не ограничиваются ими, таблетки, капсулы, каплеты, суспензии и растворы. Специалист в области получения галеновых лекарственных средств может легко получать форму, подходящую для перорального введения.
В соответствии с альтернативным и в настоящее время предпочтительным вариантом реализации, свободно комбинируемым с указанными выше, иматиниб вводят внутривенно. Формы для внутривенного введения включают обычные растворы для внутривенного введения, как приведенные выше в качестве примера. Специалист в области получения галеновых лекарственных средств может легко получать форму, подходящую для внутривенного введения.
Также полагают, что по меньшей мере часть начальной дозы иматиниба вводят внутривенно, тогда как последующие последовательные дозы вводят перорально.
Стадии любого способа, описанного в настоящем документе, не обязательно выполнять в точном описанном порядке, если явно не указано иное.
Конкретный вариант реализации включает фармацевтическую композицию для внутривенного введения, содержащую иматиниб в дозе 1000 мг в 500 мл 0,9% раствора NaCl. Полагают, что для применения в пункте неотложной помощи готовые растворы для внутривенного введения, содержащие иматиниб в растворе, подходящем для внутривенного введения, и в заранее определенной дозе, должны быть доступны для немедленного применения. Альтернативно, раствор для внутривенного введения, содержащий иматиниб, можно готовить путем добавления концентрированного раствора иматиниба к обычному раствору для внутривенного введения, такому как физиологический раствор, раствор декстрозы или раствор Рингера.
Поэтому один из вариантов реализации представляет собой составной набор, содержащий иматиниб, предпочтительно в лиофилизированной форме, и раствор, подходящий для восстановления лиофилизированного иматиниба, и раствор, подходящий для внутривенного введения, и необязательные адъюванты и вспомогательные вещества. В конкретном варианте реализации иматиниб поставляют в дозах 400 мг и 800 мг в отдельных ампулах, и раствор, подходящий для внутривенного введения, представляет собой 0,9% раствор NaCl, поставляемый в емкостях, таких как эластичные емкости объемом 50 мл, 100 мл, 250 мл, 500 мл или 1000 мл, предпочтительно 500 мл.
В настоящее время предпочтительно вводить иматиниб внутривенно, но поскольку иматиниб доступен в форме таблеток, полагают, что начальную дозу иматиниба вводят внутривенно в течение по меньшей мере дня 1 лечения, тогда как в течение остального лечения иматиниб вводят перорально. Таким образом, другой вариант реализации представляет собой составной набор, содержащий раствор 1000 мг иматиниба в 500 мл 0,9% NaCl, и n * 400 мг таблеток иматиниба, где n представляет собой целое число от 2 до 4.
Полагают, что для применения в пункте неотложной помощи предоставляют различные наборы, содержащие иматиниб в форме раствора для внутривенного введения в различных концентрациях, а также необязательно в форме для перорального введения в заранее предписанных дозах, и инструкции по применению, для обеспечения быстрого и безопасного введения пациенту, нуждающемуся в этом.
Другой аспект и варианты его реализации относятся к способу лечения острого ишемического инсульта, в котором нилотиниб вводят пациенту в дозе в диапазоне от 200 до 600 мг/день или более в течение по меньшей мере 3 последовательных дней, предпочтительно в течение по меньшей мере 4 последовательных дней и наиболее предпочтительно в течение по меньшей мере 5 последовательных дней.
Кроме того, в варианте реализации указанного способа нилотиниб вводят пациенту в дозе 300 мг/день или более, предпочтительно 400 мг/день или более, более предпочтительно 600 мг/день или более.
Предпочтительно нилотиниб вводят пациенту до, во время или после тромбэктомии. Более предпочтительно нилотиниб вводят пациенту до, во время или после тромболизиса. В предпочтительном варианте реализации способа нилотиниб вводят пациенту как можно раньше и даже перед тем, как определено, страдает ли пациент от ишемического инсульта или геморрагического инсульта.
В варианте реализации способа указанный тромболизис включает введение тканевого активатора плазминогена (tPA), выбранного из альтеплазы (ACTIVASE®), ретеплазы (RETEVASE®, RAPILYSIN®) и тенектеплазы (TNKase®).
В другом варианте реализации, свободно комбинируемом с указанными выше вариантами реализации, указанный нилотиниб вводят пациенту в начальной дозе 500 мг/день или более в день 1 и в дозе в диапазоне от 300 мг/день до 500 мг/день в последующие дни. Указанный нилотиниб вводят перорально или внутривенно, предпочтительно внутривенно. В соответствии с конкретным вариантом реализации по меньшей мере часть указанной начальной дозы вводят внутривенно и последующие дозы вводят перорально.
Примеры
Авторы настоящего изобретения провели региональное многоцентровое клиническое исследование безопасности и переносимости II фазы с увеличивающимися дозами со случайным распределением по группам лечения с открытым способом лечения и заслепленной оценкой конечных точек у пациентов с острым ишемическим инсультом, получавших лечение внутривенным тромболизисом.
В указанном исследовании лечение пероральной дозой иматиниба, вводимой перорально как можно раньше в день прибытия и в течение пяти последующих дней, сравнивали со стандартным лечением. В первой фазе исследования (n=20) применяли суточную дозу иматиниба 400 мг, затем в следующей фазе (n=20) 600 мг и наконец 800 мг (n=20). Каждому увеличению дозы предшествовали оценка безопасности и одобрение независимого комитета по безопасности. Рандомизация составляла 3:1, что приводило к формированию четырех групп одинакового размера (n=15), включая контроль, содержащих в общей сложности 60 пациентов. Всем пациентам проводили внутривенный тромболизис в соответствии с определенными показаниями и механическую тромбэктомию проводили пациентам с окклюзией крупных артерий, отвечающей местным критериям вмешательства.
1. Материал и способы
1.1 Пациенты и задействованные центры
Исследование проводили в пяти центрах лена Стокгольм. Пациенты, для которых рассматривали проведение механической тромбэктомии, проходили лечение путем внутривенного тромболизиса, начатое в их местной клинике, а затем они были переведены в клинику Каролинского института (Karolinska University Hospital) в Сольне (Solna) (KS). Пациенты были в возрасте 18-85 лет с острым ишемическим инсультом, вызывающим неврологический дефицит от 7 до 25 баллов по шкале тяжести инсульта национального института здоровья (NIHSS). Всем пациентам проводили внутривенный тромболизис, 0,9 мг/кг, в течение 4,5 часов после начала инсульта в соответствии с общепринятыми критериями. После информированного согласия всех пациентов случайным образом распределяли в группы активного лечения или контроля в течение 1 часа после прекращения реперфузионного лечения как в случае только внутривенного тромболизиса, так и в случае с последующей механической тромбэктомией. При назначении активного лечения его следовало начинать как можно раньше после проведения случайного распределения.
1.2 Лечение
Первое лечение производили как можно раньше после проведения случайного распределения (день 0). Лечение проводили путем перорального введения 400 мг, 600 мг или 800 мг таблеток, в зависимости от фазы исследования. При необходимости таблетки измельчали и вводили через назогастральный зонд. Со дня 1 по день 5 каждое утро давали одну таблетку, за исключением самой большой дозы (800 мг), когда 400 мг таблетки давали два раз в день (утром и вечером).
Концентрации иматиниба в плазме исследовали для одного пациента в первой фазе и для всех пациентов во второй и третьей фазах в следующие три момента времени: 1) через три часа после приема первой таблетки, 2) перед утренней дозой в день 1, 3) перед утренней дозой в день 2. Для двух пациентов, одного с 600 мг/день и одного с 800 мг/день, концентрации в плазме также исследовали перед утренней дозой в дни 3-5.
1.3 Измерения результатов
1.3.1 Первичный результат
Первичным результатом указанного исследования являлся любой серьезный или не серьезный побочный эффект. Серьезный побочный эффект определяют как любое неблагоприятное медицинское явление, которое приводит к летальному исходу, угрожает жизни, требует госпитализации или продления текущей госпитализации, приводит к постоянной или значительной инвалидности/нетрудоспособности или является врожденной
аномалией/пороком развития. Не серьезный побочный эффект определяют как любой другой неблагоприятный непреднамеренный признак (включая, например, аномальные данные лабораторного исследования), симптом или заболевание, временно связанные с применением лекарственного средства, независимо от того, считается ли оно связанным с лекарственным средством. Указанные показатели включают смертность и любое неблагоприятное отклонение лабораторных значений, как часть оценки безопасности.
1.3.2 Вторичный результат
Ко вторичным результатам относились возникновение и тяжесть геморрагической трансформации, внутримозговое кровоизлияние и отек головного мозга на послелечебной компьютерной томографии (КТ) или магниторезонансной (MP) визуализации. Другие представляли собой неврологический результат через 2 часа, 24 часа и 7 дней после начала внутривенного тромболизиса, функциональный результат через 3 месяца и объем инфаркта через 7 дней. Оценка объема инфаркта будет рассмотрена в следующей публикации.
1.4 Клиническая и радиологическая оценка
Клинические оценки, включая определение балла по NIHSS, проводили перед внутривенным тромболизисом и в начале исследуемого лечения (исходный уровень), через 2 часа (день 0), в день 1, а затем ежедневно до дня 7. Конечный балл по NIHSS получали в контрольном обследовании через 3 месяца. Оценку любого неблагоприятного события проводили ежедневно с дня 0 до дня 7 и, наконец, через 3 месяца. КТ-сканирование проводили в начале исследования, через 24 часа (принятый интервал 22-36 часов) и необязательно через 7 дней, МРТ проводили через 24 ч (принятый интервал, как для КТ) и через 7 дней. Определения геморрагических трансформаций, паренхиматозных кровоизлияний и отека описаны в более ранней публикации R1, а также перечислены в таблице 1. Через три месяца при помощи модифицированной шкалы Рэнкина (mRS) оценивали функциональный статус. Контрольные обследования через 3 месяца проводили вслепую в клинике, отличной от той, в которой проводили кратковременное лечение.

1.5 Статистический анализ
Для анализа на наличие влияния иматиниба на NIHSS дозу иматиниба исследовали как категориальную и как непрерывную. При рассмотрении отдельных моментов времени применяли линейную регрессию с устойчивыми стандартными ошибками при корректировке на тромбэктомию. При рассмотрении среднего эффекта за весь период времени авторы настоящего изобретения применяли линейную смешанную модель со случайными эффектами и корректировкой на тромбэктомию, применяя устойчивые стандартные ошибки и позволяя остаточным погрешностям иметь авторегрессионную 1 (AR1) корреляцию для результатов измерений. Выбор применения корреляции AR1 осуществляли путем сравнения информационного критерия Акаике с моделью без корреляции AR1. Из-за некоторых пропущенных NIHSS значений применяли множественную подстановку R2. Связь между группами лечения и функциональной независимостью анализировали с применением отношений рисков. Применяли программное обеспечение для статистического анализа Stata v. 13.
2. Результаты
2.1 Характеристика пациентов
В общей сложности с февраля 2011 по ноябрь 2014 были отобраны 60 пациентов, по 20 пациентов на каждый уровень дозы. Для первого уровня дозы пациентов случайным образом распределяли на 15 пациентов, получающих ежесуточную дозу 400 мг (низкая доза), и 5 пациентов в качестве контроля. Второй уровень дозы включал 14 пациентов, которым назначали лечение ежесуточной дозой 600 мг (средняя доза), и 6 пациентов в качестве контроля. Для последнего уровня дозы пациентов случайным образом распределяли на 14 пациентов, получающих ежесуточную дозу 800 мг (высокая доза), и 6 пациентов в качестве контроля. Характеристики на исходном уровне приведены в таблице 2, а логические характеристики приведены на фигуре 1.

Всех пациентов включали в анализ безопасности в соответствии с назначенным лечением. Другие анализы проводили в соответствии с их фактическим лечением. Таким образом, троих пациентов с первым уровнем дозы исключили из анализа протоколов, поскольку они получили неполные дозы. Один пациент, которому назначили дозу 400 мг в день, не получал никакого лечения, и его анализировали в качестве контроля. Один пациент, которому назначили дозу 600 мг в день, вместо этого получал дозу 400 мг в день, и его включили в соответствующую группу. Следовательно, для анализа протоколов контрольная группа включала 18 пациентов, группа, получавшая низкую дозу, включала 12 пациентов, группа, получавшая среднюю дозу, включала 13 пациентов, и группа, получавшая высокую дозу, включала 14 пациентов.
2.2 Концентрации иматиниба в плазме
Средняя концентрация иматиниба в плазме в период с дня 0 по день 6 составляла 530 нг/мл (95% CI 74-987) для 400 мг в день, 1094 нг/мл (797-1391) для 600 мг в день и 2054 нг/мл (1642-2465) для 800 мг в день (фиг. F2). В течение трех часов после первой дозы концентрации в плазме составляли 996 нг/мл для 400 мг, 1572 нг/мл для 600 мг и 1727 нг/мл для 800 мг.
2.3 Анализ безопасности - смертность
Три пациента умерли в течение периода проведения исследования. Один пациент, который относился к группе, получавшей низкую дозу, но не получал активного лечения, умер от внутримозгового кровоизлияния. Один контрольный пациент умер из-за инфекции. Третий пациент, получивший две средние дозы иматиниба, умер из-за повторного ишемического инсульта.
2.4 Анализ безопасности - побочные эффекты
Сообщалось о четырех серьезных побочных эффектах, которые привели к смерти трех пациентов, о которых сообщалось выше, и клиническому ухудшению у одного. Состояние одного из пациентов в контрольной группе ухудшилось из-за лихорадки и инфекции. Пациент также страдал от растущей бедренной гематомы в месте пункции бедренной артерии. В группе, получавшей высокую дозу, не наблюдали серьезных побочных эффектов.
В общей сложности было отмечено 118 не серьезных побочных эффектов у 41 пациента (таблица 3), 25 из эффектов наблюдали в контрольной группе, 19 - в группе, получавшей низкую дозу, 44 - в группе, получавшей среднюю дозу, и 30 - в группе, получавшей высокую дозу. Количество отмеченных эффектов на одного пациента варьировалось от 1 до 7.

Как видно из таблицы, наиболее распространенными побочными эффектами являлись лихорадка и инфекция (21), внутримозговое кровоизлияние (15), тошнота и рвота (12), аритмия, включая тахикардию и брадикардию (10), и зуд и кожные реакции (10). Зуд/кожные реакции и тошнота/рвота наблюдались немного чаще при более высоких дозах.
Большинство случаев внутримозгового кровоизлияния наблюдали в группе, получавшей среднюю дозу.
Большинство не серьезных побочных эффектов являлись легкими (74), 42 из них сочли несвязанными или маловероятно связанными, 25 - возможно или вероятно связанными, и 7 не классифицировали. Из всех легких эффектов 73 восстановились, и 1 не был классифицирован. Сообщалось, что у 29 пациентов побочные эффекты являлись умеренно тяжелыми, при этом 16 являлись несвязанными или маловероятно связанными, и 13 являлись возможно или вероятно связанными. Большинство из них восстановилось (21), 4 восстановились с последствиями, и у одного пациента в контрольной группе симптомы продолжались. Трех пациентов не классифицировали. Тяжелые не серьезные побочные эффекты наблюдали у 3 пациентов, 2 в контрольной группе и у одного, предположительно маловероятно связанный эффект, в группе, получавшей среднюю дозу. Последний восстановился, хотя один из пациентов контрольной группы восстановился с последствиями, и у одного наблюдали сохраняющиеся симптомы. У 14 пациентов степень тяжести эффектов не классифицировали; из них 9 являлись несвязанными или маловероятно связанными, и 1 являлся возможно связанным. Четверо восстановились, 4 пациента контрольной группы и шесть других не классифицировали относительно исхода эффекта.
2.5 Геморрагические трансформации
Всего в исследовании наблюдали 22 геморрагические трансформации (3 HI1, 16 HI2), по 6 в контрольной группе и группе, получавшей низкую дозу, 7 в группе, получавшей среднюю дозу, 3 в группе, получавшей высокую дозу. Сообщалось о трех паренхиматозных кровоизлияниях. Один тип РН1 наблюдали в контрольной группе, один в группе, получавшей высокую дозу, и один РН2 в группе, получавшей среднюю дозу.
Кроме того, сообщалось о пяти удаленных паренхиматозных кровоизлияниях более легкой степени (PHr1), по одному в группах, получавших низкую и среднюю дозы, и 3 в группе, получавшей высокую дозу.
У пациентов с началом лечения иматинибом в течение 5 часов после начала инсульта не наблюдали кровоизлияний у 5 пациентов из группы, получавшей высокую дозу, тогда как кровоизлияния наблюдали у 5 из 10 пациентов из группы, получавшей среднюю дозу, и у 4 из 8 пациентов из группы, получавшей низкую дозу.
У пациентов, у которых реперфузионное лечение (только внутривенный тромболизис или в комбинации с тромбэктомией) было завершено в течение 4.5 часов, не наблюдали кровоизлияний у 7 пациентов из группы, получавшей высокую дозу, тогда как для аналогичного отрезка времени наблюдали кровоизлияние у 6 из 11 пациентов из группы, получавшей среднюю дозу, у 5 из 9 пациентов из группы, получавшей низкую дозу, и у 6 из 16 пациентов из контрольной группы.
2.6 Отек головного мозга
Всего в исследовании наблюдали 33 отека головного мозга (28 CED 1; 3 CED-2 и 2 CED-3), 9 в контрольной группе, 6 в группе, получавшей низкую дозу, 8 в группе, получавшей среднюю дозу, и 10 в группе, получавшей высокую дозу. Самую легкую форму, CED 1, наблюдали у 7 пациентов контрольной группы, 4 из группы, получавшей низкую дозу, 7 из группы, получавшей среднюю дозу, и у всех 10 из группы, получавшей высокую дозу. Два отека средней тяжести (CED-2) наблюдали в группе, получавшей низкую дозу, 1 в группе, получавшей среднюю дозу. Два тяжелых отека (CED-3) наблюдали в контрольной группе.
У пациентов с началом лечения иматинибом в течение 5 часов после начала инсульта у 2 из 5 пациентов из группы, получавшей высокую дозу, наблюдали CED 1, тогда как у 5 из 10 пациентов из группы, получавшей среднюю дозу, и у 4 из 8 пациентов из группы, получавшей низкую дозу, наблюдали CED 1 или 2.
У пациентов, у которых реперфузионное лечение (только внутривенный тромболизис или в комбинации с тромбэктомией) было завершено в течение 4,5 часов, у 4 из 7 пациентов из группы, получавшей высокую дозу, наблюдали CED 1, у 6 из 11 пациентов из группы, получавшей среднюю дозу, у 4 из девяти пациентов из группы, получавшей низкую дозу, и у 8 из 16 пациентов из контрольной группы наблюдали CED 1 или 2; контрольная группа также включала 1 пациента с CED 3.
Настоящее изобретение было главным образом описано выше со ссылкой на некоторые варианты реализации. Тем не менее, как понятно специалисту в данной области техники, варианты реализации, отличные от описанных выше, в равной степени возможны в пределах объема настоящего изобретения, как определено в пунктах прилагаемой формулы изобретения.
2.7 Неврологический результат
Лечение иматинибом значительно улучшило неврологический результат. Улучшение составило 0,6 балла по шкале тяжести инсульта национального института здоровья (NIHSS) на 100 мг иматиниба после корректировки на эффект тромбэктомии. Среднее снижение (улучшение) балла по NIHSS, после корректировки на тромбэктомию, составляло 2 балла для низкой дозы (-2,30; 95% CI -6,30 - 1,70; p<0,259), 3 балла для средней дозы (-3,05; 95% CI -6,75 - 0,64; p<0,106) и 5 баллов для высокой дозы (-4,94; -8,78, -1,11; p<0,012). Для всех индивидуальных моментов времени, за исключением исходного и через 2 часа, наблюдали статистически значимое снижение скорректированного среднего балла по NIHSS для пациентов, получавших высокую дозу иматиниба, по сравнению с контролем в день 1 на 5 баллов (-5,28; -95% CI -9,60, -0,96; p<0,018), через 7 дней на 6 баллов (-5,68; 95% CI -10,38 - -0,98; p<0,019) и через 3 месяца на 5 баллов (-4,81; 95% CI -10,39, -0,98; p<0,019).
2.8 Функциональный результат
Функциональный результат измеряли по модифицированной шкале Рэнкина (mRS). Функциональную независимость (mRS 0-2) наблюдали у 61% пациентов в контрольной группе, у 72% всех пациентов, получавших иматиниб, и у 79% пациентов, получавших высокую дозу. В случае высокой дозы наблюдали 17% абсолютное увеличение доли функциональной независимости (OR 2,33; 95% CI 0,48 - 11,44; p<0,296).
Два пациента в контрольной группе получили оценку, соответствующую тяжелой инвалидности (5 баллов по mRS), и 2 пациента умерли (6 баллов), хотя ни у одного из пациентов, получавших иматиниб, этого не произошло.
Изобретение относится к области медицины и лечения инсульта, в частности к новому способу для лечения инсульта, включающему введение иматиниба. Иматиниб вводят пациенту в дозе от 650 до 1600 мг/день в день 1 и в дозе от 650 до 1200 мг/день в течение по меньшей мере 2 последующих последовательных дней, предпочтительно в течение по меньшей мере 3 последующих последовательных дней и наиболее предпочтительно в течение по меньшей мере 4 последующих последовательных дней. Введение иматиниба в течение более 3 дней улучшает неврологический исход у пациентов после инсульта, а также улучшает функциональную независимость пациента. Изобретение позволяет улучшить лечение острого ишемического или геморрагического инсульта, расширить терапевтическое окно для тромболизиса. 9 з.п. ф-лы, 4 ил., 3 табл.
1. Способ лечения инсульта, характеризующийся тем, что иматиниб вводят пациенту в дозе от 650 до 1600 мг/день в день 1 и в дозе от 650 до 1200 мг/день в течение по меньшей мере 2 последующих последовательных дней, предпочтительно в течение по меньшей мере 3 последующих последовательных дней и наиболее предпочтительно в течение по меньшей мере 4 последующих последовательных дней.
2. Способ по п. 1, отличающийся тем, что иматиниб вводят пациенту в дозе от 700 до 1600 мг/день, предпочтительно от 750 до 1600 мг/день, более предпочтительно от 800 до 1600 мг/день.
3. Способ по любому из пп. 1 и 2, отличающийся тем, что иматиниб вводят пациенту до, одновременно с или после тромбэктомии.
4. Способ по любому из пп. 1-3, отличающийся тем, что иматиниб вводят пациенту до, одновременно с или после тромболизиса.
5. Способ по любому из пп. 3 и 4, отличающийся тем, что иматиниб вводят пациенту, проходящему или прошедшему тромбэктомию и тромболизис.
6. Способ по п. 4 или 5, отличающийся тем, что указанный тромболизис включает введение тканевого активатора плазминогена (tPA), выбранного из альтеплазы, ретеплазы и тенектеплазы.
7. Способ по любому из пп. 1-6, отличающийся тем, что указанный иматиниб вводят пациенту в начальной дозе от 1000 до 1600 мг/день в день 1 и в дозе в диапазоне от 650 до примерно 1000 мг/день в последующие дни.
8. Способ по п. 7, отличающийся тем, что иматиниб вводят перорально или внутривенно.
9. Способ по любому из пп. 1-6, отличающийся тем, что начальную дозу иматиниба вводят внутривенно в течение по меньшей мере дня 1 лечения, тогда как в течение остального лечения иматиниб вводят перорально.
10. Способ по п. 7, отличающийся тем, что по меньшей мере часть указанной начальной дозы вводят внутривенно, а последующие дозы вводят перорально.
| Пресс для выдавливания из деревянных дисков заготовок для ниточных катушек | 1923 |
|
SU2007A1 |
| QINGYI MA ET AL | |||
| "PDGFR-[alpha] inhibition preserves blood-brain barrier after intracerebral hemorrhage", ANNALS OF NEUROLOGY., 2011, vol | |||
| Деревянный торцевой шкив | 1922 |
|
SU70A1 |
| Приспособление для точного наложения листов бумаги при снятии оттисков | 1922 |
|
SU6A1 |
| Пломбировальные щипцы | 1923 |
|
SU2006A1 |
| Колосоуборка | 1923 |
|
SU2009A1 |
| ZAMIR M | |||
| ET AL | |||
| "Longitudinal assessment of imatinib's effect on the blood-brain barrier after | |||
Авторы
Даты
2020-12-23—Публикация
2017-02-27—Подача