Изобретение относится к медицине, а именно к хирургической онкологии, и может быть использовано для профилактики механической кишечной непроходимости после лапароскопической радикальной цистэктомии с уродеривацией по Bricker.
Рак мочевого пузыря (РМП) занимает шестое место среди злокачественных новообразований у мужчин и девятое - в популяции. Заболеваемость на 100000 составляет 9.0 для мужчин и 2.2 для женщин в год (Ferlay J., et al. GLOBOCAN 2012 vl.0: Estimated cancer incidence, mortality and prevalence worldwide in 2012. 2013. 2015.).
В настоящее время тактика ведения больных РМП зависит от факта инвазии уротелиальной карциномы в мышечный слой мочевого пузыря. Таким образом, выделяют мышечно-неинвазивный рак мочевого пузыря (НМИРМП), который впервые диагностируется в 70% случаев. Для этой группы пациентов рекомендована трансуретральная резекция (ТУР), внутрипузырная химиотерапия и иммунотерапия для предотвращения прогрессирования до более агрессивного мышечно-инвазивной формы (МИРМП). Пациентам с прогрессирующим РМП или впервые выявленным МИРМП рекомендована неоадъювантная химиотерапия (НАХТ) на основе препаратов платины и радикальная цистэктомия или, в отдельных случаях, тримодальная терапия (ТУР + химиотерапия + лучевая терапия).
Таким образом, радикальная цистэктомия остается золотым стандартом лечения МИРМП и НМИРМП высокого риска с 1962 года (Whitmore W.F., and Marshall V.F.: Radical total cystectomy for cancer of the bladder: 230 consecutive cases five years later. J Urol 1962; 87: pp. 853-868), хотя сама методика была предложена раньше: В. Bardenheuer 1886 г. описал и использовал как открытую резекцию мочевого пузыря, так и тотальную цистэктомию, которую в широкую клиническую практику не внедряли до 1962 г. из-за послеоперационной летальности в 34.5% расчитаной на выборке из 250-и пациентов (Skinner DG. Technique of radical cystectomy. Urol Clin North Am 1981; 8:353-66.).
Основным направлением в борьбе с послеоперационными осложнениями следует считать развитие малоинвазивных техник (лапароскопия, роботическая хирургия), а также отказ от антирефлюксных механизмов при наложении уретерорезервуарного анастомоза, отказ от использования ободочной кишки и желудка в качестве ортотопического резервуара, применения кутанеостомии и нефропиелостомии в последующем при возможности других вариантов уродеривации. Несмотря на длительный период применения и совершенствования хирургической техники радикальной цистэктомии, данное хирургическое вмешательство по-прежнему остается травматичным и ассоциировано с частым развитием послеоперационных осложнений.
Самыми частыми осложнениями, приводящими к необходимости повторного хирургического вмешательства, являются осложнения, связанные с желудочно-кишечным трактом, составляющие до 30% всех осложнений. В 7% наблюдений развивается механическая кишечная непроходимость. Развитие кишечной непроходимости после радикальной цистэктомии - одно из самых частых и, одновременно с этим, тяжелых осложнений, увеличивающих длительность нахождения пациента в стационаре и, как следствие, стоимость лечения.
Техническим результатом изобретения является снижение послеоперационной кишечной непроходимости у пациентов, перенесших лапароскопическую радикальную цистэктомию с уродеривацией по Briecker, сокращение срока пребывания пациента в стационаре, снижение стоимости лечения пациентов с уротелиальной карциномой мочевого пузыря, улучшение ранних хирургических результатов.
Указанный технический результат достигается в способе профилактики механической кишечной непроходимости после лапароскопической радикальной цистэктомии с уродеривацией по Bricker, в котором при выполнении лапароскопической радикальной цистэктомии после тазовой лимфодиссекции и пересечения обоих мочеточников выполняют мобилизацию илеоцекального угла путем рассечения париетальной брюшины в правом боковом канале и отведения медиально восходящего отдела ободочной и слепой кишки в слое между ретроперитонеальной фасцией и фасцией Тольдта.
В изобретении впервые описана техника мобилизации илеоцекального угла при лапароскопической радикальной цистэктомии для профилактики механической кишечной непроходимости.
Способ иллюстрируется фиг. 1-5, где:
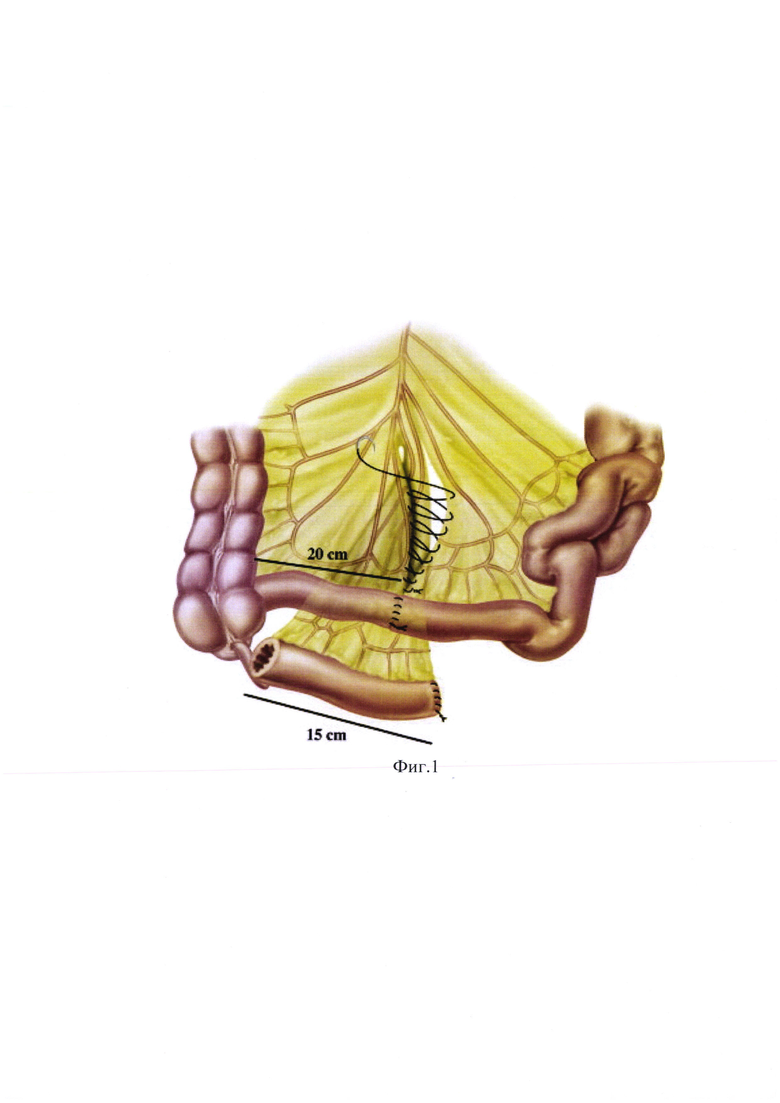
на фиг. 1 - синтопия органов брюшной полости в области формирования кондуита;
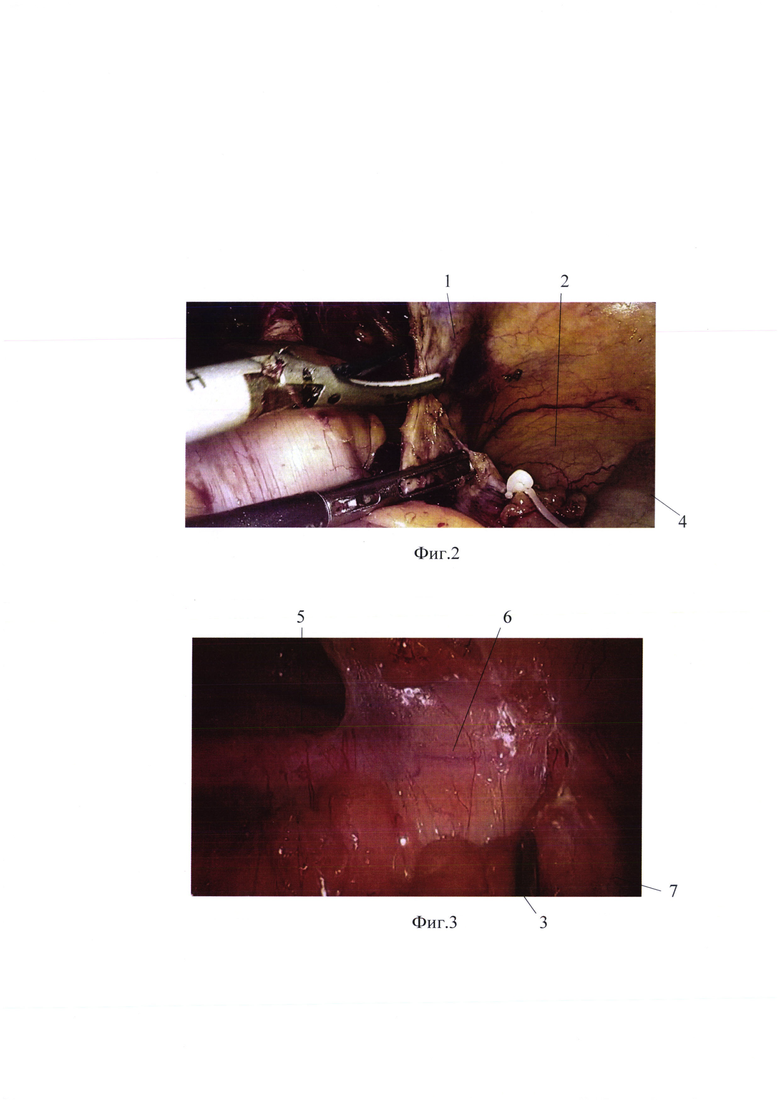
на фиг. 2 - рассечение париетальной брюшины в правом боковом канале;
на фиг. 3 - мобилизация восходящего отдела ободочной кишки;
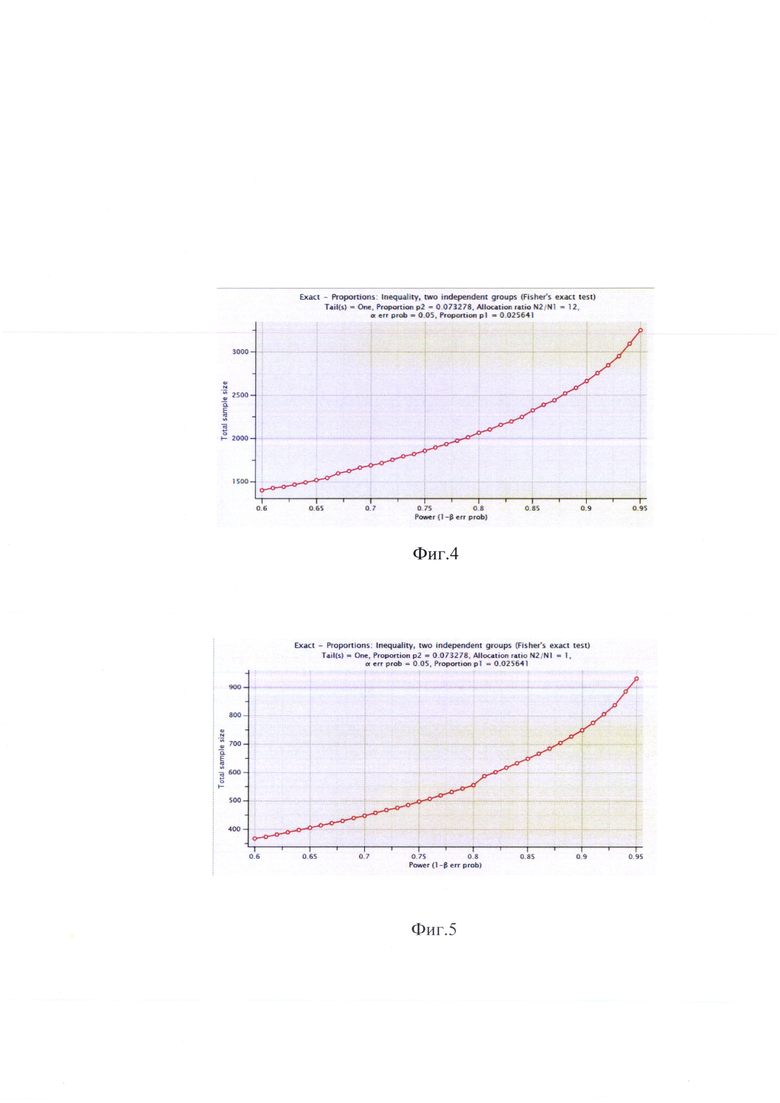
на фиг. 4, 5 - кривые статистической значимости различий с применением точного критерия Фишера.
Способ основан на результатах лечения 289 пациентов с диагнозом уротелиальной карциномы мочевого пузыря (cT1-4N0-3M0), которым была выполнена лапароскопическая радикальная цистэктомия. Средний возраст пациентов составил 63 года (от 29-и до 88-и лет). 249 пациентам хирургическое вмешательство выполнено без мобилизации илеоцекального угла. У 40 пациентов выполнена широкая мобилизация илеоцекального угла.
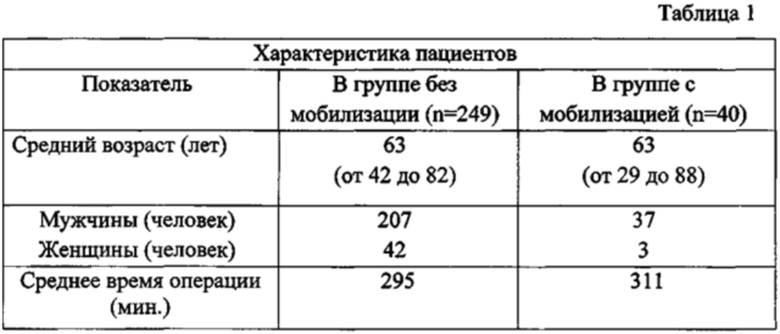
Результаты исследования показали (табл. 2), что механическая кишечная непроходимость в первой группе в раннем послеоперационном периоде имела место в 17-ти наблюдениях (6,8%). При мобилизации илеоцекального угла механическая кишечная непроходимость зафиксирована лишь в одном наблюдении (2.5%).
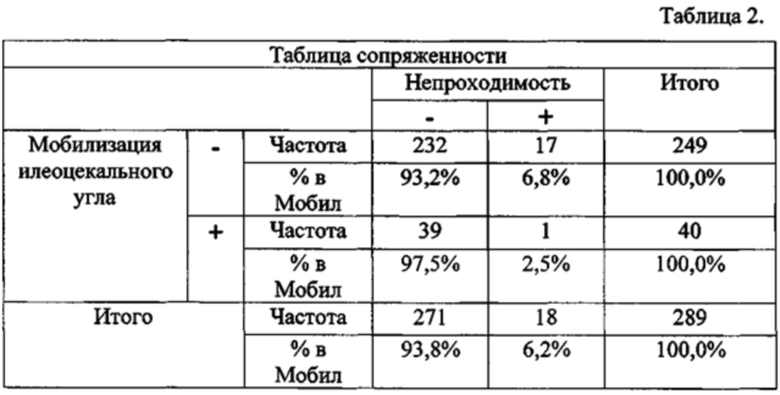
Для оценки результатов в данной выборке, в связи с малым количеством пациентов с выполненной мобилизацией илеоцекального угла и лишь одним фактом механической кишечной непроходимости, целесообразно использование точного критерия Фишера для оценки нулевой гипотезы об отсутствии влияния мобилизации илеоцекального угла на риск развития механической кишечной непроходимости. Статистический анализ осуществлен с использованием пакета программ Statistica 9.0 (StatSoft Inc., USA). В последующем отношения рисков использованы для расчета необходимого количества пациентов для достижения статистической значимости различий в G*Power 3.1.9.2. (фиг. 4, 5)
Как следует из табл. 3, относительный риск развития непроходимости при классической технике радикальной цистэктомии без мобилизации илеоцекального угла в 2.731 раза выше (95% ДИ 0.374-19.957).
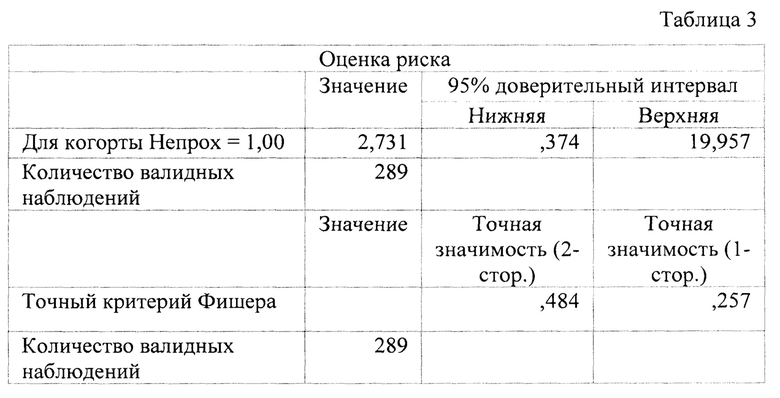
С учетом размера выборки, полученные различия статистически незначимы. Для достижения статистической значимости различий при неизменном количестве пациентов в первой группе, во второй должно быть не менее 3000 пациентов при сохранении отношения рисков в ходе исследования. Данные расчеты произведены с применением точного критерия Фишера (фиг. 4, 5).
Если же продолжить выполнение радикальной цистэктомии как с мобилизацией илеоцекального угла, так и без него, ожидая развитие кишечной непроходимости в этой группе, то для окончательного достижения статистической значимости различий потребуется по 466 пациентов в каждой группе (фиг. 5).
Таким образом, широкая мобилизация илеоцекального угла потенциально может снизить риск развития механической кишечной непроходимости при лапароскопической радикальной цистэктомии с уродеривацией по Bricker.
В объеме проведенного исследования выполнение широкой мобилизации илеоцекального угла подтверждает снижение частоты развития механической кишечной непроходимости в 2.73 раза.
Дальнейшее исследования с учетом частотного анализа и отношений рисков должно выполняться в нескольких центрах.
Способ осуществляют, например, следующим образом.
Положение больного на спине. После обработки операционного поля в мочевой пузырь в стерильных условиях устанавливается уретральный катетер Фолея №18. Ниже пупка на 1 см вскрывают брюшную полость, устанавливают троакар 11 мм по Husson. Накладывают пневмоперитонеум, давление в брюшной полости 14 мм. рт.ст. Дополнительно установливают в подвздошной области два троакара слева по 12 мм, справа один 12 мм. Производят ревизию брюшной полости.
В проекции общих подвздошных сосудов справа и слева, после вскрытия париетальной брюшины, идентификации мочеточников выполняют суперрасширенную тазовую лимфодиссекцию до отхождения нижней мезентериальной артерии.
Производят рассечение париетальной брюшины 1 в правом боковом канале 2 и отведение медиально восходящего отдела ободочной 3 и слепой 4 кишки в слое между ретроперитонеальной фасцией 5 и фасцией Тольдта 6 до печеночного угла 7 ободочной кишки 3.
Последовательно выделяют мочеточники на протяжении 6 см., в юкставезикальном отделе клипируют. Простату отделяют от стенки прямой кишки в слое над фасцией Денонвилье. Выделяют, перевязывают и пересекают дорзальный венозный комплекс. После выделения передней поверхности предстательной железы, справа и слева эндоножницами рассекают эндопельвикальную фасцию. Пубопростатические связки пересекают вплотную от симфиза. Производят выделение простатического и бульбозного отделов уретры, последнюю пересекают. Мочевой пузырь, проксимальный отдел уретры, юкставезикальные и интрамуральные отделы мочеточников, урахус, предстательную железу, семенные пузырьки удаляются единым блоком через разрез 8 см. ниже пупка по срединной линии. Рана послойно ушивается. Повторно устанавливают троакар для камеры, пневмоперитонеум. Резецируют фрагмент подвздошной кишки 15 см на расстоянии 20 см от илеоцекального угла с сохранением брыжейки. Целостность подвздошной кишки восстанавливают анастомозом по типу «бок-в-бок». После установки в левый мочеточник наружного стента 8 Fr. и проведения его через кондуит формируют уретеронеоцистоанастомоз слева. Аналогичную манипуляцию производят справа, по типу «конец в бок» узловыми швами нитью Викрид 3-0 на мочеточниковом стенте 8 Fr. Наружные концы стентов выводят на переднюю брюшную стенку через порт 12 мм (в правой подвздошной области). Десуфляция.
В правой подвздошной области на передней брюшной стенке формируют отверстие 2,5 см в диаметре, в которое проводят отводящий конец кондуита, последний фиксируют швами к апоневрозу наружной косой мышцы живота, край кондуита сшивают узловыми швами с кожей. Раны ушивают внутрикожно без оставления дренажей.
Способ подтверждается клиническим примером.
Сущность способа подтверждается конкретным клиническим примером.
Пациент Б., 69 лет. С диагнозом: уротелиальная карцинома мочевого пузыря pT2N0M0 high grade. Трансуретральная резекция мочевого пузыря с фотодинамической диагностикой, внутрипузырной химиотерапией от 17.06.2020 г. 02.07.2020 выполнена лапароскопическая радикальная цистэктомия с уродеривацией по Bricker с мобилизацией илеоцекального угла Произведено рассечение париетальной брюшины в правом боковом канале и отведение медиально восходящего отдела ободочной и слепой кишки в слое между ретроперитонеальной фасцией и фасцией Тольдта до печеночного угла ободочной кишки. Периоперационное ведение пациента согласно протоколу Fast Track. Перистальтика кишечника восстановлена в день операции. Отхождение газов пациент отметил утром следующего дня, а стул появился на вторые сутки. Мочеточниковые стенты удалены на шестые и седьмые сутки. Пациент выписан на восьмые сутки после операции в удовлетворительном состоянии под наблюдение уролога, онколога по месту жительства.
Способ обеспечивает снижение послеоперационной кишечной непроходимости у пациентов, перенесших лапароскопическую радикальную цистэктомию с уродеривацией по Bricker, сокращение срока пребывания пациента в стационаре, снижение стоимости лечения пациентов с уротелиальной карциномой мочевого пузыря, улучшение ранних хирургических результатов.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ РОБОТ-АССИСТИРОВАННОЙ РАДИКАЛЬНОЙ ЦИСТЭКТОМИИ У БОЛЬНЫХ С РАКОМ МОЧЕВОГО ПУЗЫРЯ | 2019 |
|
RU2718279C1 |
| Способ сохранения естественного дренирования мочи при лапароскопической цистэктомии | 2024 |
|
RU2839435C1 |
| СПОСОБ EN-BLOC РОБОТ-АССИСТИРОВАННОЙ РАДИКАЛЬНОЙ ЦИСТЭКТОМИИ У ПАЦИЕНТОВ С РАКОМ МОЧЕВОГО ПУЗЫРЯ | 2024 |
|
RU2825063C1 |
| СПОСОБ ОРТОТОПИЧЕСКОЙ ЦИСТОПЛАСТИКИ | 2012 |
|
RU2514530C1 |
| СПОСОБ ГЕТЕРОТОПИЧЕСКОЙ ПЛАСТИКИ МОЧЕВОГО ПУЗЫРЯ | 2005 |
|
RU2286098C1 |
| Способ малоинвазивного, органосохраняющего хирургического лечения рака слепой кишки с расширенной лимфодиссекцией первично-забрюшинным доступом | 2024 |
|
RU2841563C1 |
| СПОСОБ ФУНКЦИОНАЛЬНО-ЩАДЯЩЕЙ КАПСУЛОПРОСТАТВЕЗИКУЛСБЕРЕГАЮЩЕЙ ЦИСТПРОСТАТЭКТОМИИ С ОРТОТОПИЧЕСКОЙ ИЛЕОЦИСТОПЛАСТИКОЙ ПРИ ХИРУРГИЧЕСКОМ ЛЕЧЕНИИ РАКА МОЧЕВОГО ПУЗЫРЯ | 2016 |
|
RU2667209C2 |
| Способ оперативного лечения уротелиальной карциномы средней трети левого мочеточника | 2018 |
|
RU2678178C1 |
| СПОСОБ ИНВЕРТИРУЮЩЕЙ ОРТОТОПИЧЕСКОЙ ИЛЕОЦИСТОПЛАСТИКИ ПРИ КОРОТКОЙ БРЫЖЕЙКЕ ПОДВЗДОШНОЙ КИШКИ | 2008 |
|
RU2371102C1 |
| Способ формирования илеоурокутанеостомы | 2016 |
|
RU2655950C1 |
Изобретение относится к медицине, а именно к хирургической онкологии. При лапароскопической радикальной цистэктомии выполняют тазовую лимфодиссекцию и пересекают оба мочеточника. Выполняют мобилизацию илеоцекального угла путем рассечения париетальной брюшины в правом боковом канале и отведения медиально восходящего отдела ободочной и слепой кишки в слое между ретроперитонеальной фасцией и фасцией Тольдта. Способ обеспечивает снижение послеоперационной кишечной непроходимости у пациентов, перенесших лапароскопическую радикальную цистэктомию с уродеривацией по Bricker, сокращение срока пребывания пациента в стационаре, снижение стоимости лечения пациентов с уротелиальной карциномой мочевого пузыря, улучшение ранних хирургических результатов. 3 табл., 5 ил., 1 пр.
Способ профилактики механической кишечной непроходимости после лапароскопической радикальной цистэктомии с уродеривацией по Bricker, отличающийся тем, что при выполнении лапароскопической радикальной цистэктомии, после тазовой лимфодиссекции и пересечения обоих мочеточников, выполняют мобилизацию илеоцекального угла путем рассечения париетальной брюшины в правом боковом канале и отведения медиально восходящего отдела ободочной и слепой кишки в слое между ретроперитонеальной фасцией и фасцией Тольдта.
| СПОСОБ УРЕТЕРОСИГМОСТОМИИ ПРИ РАКЕ МОЧЕВОГО ПУЗЫРЯ | 2016 |
|
RU2612189C1 |
| УПРАВЛЯЕМЫЙ АЭРОСТАТ | 1925 |
|
SU3438A1 |
| Паяльник | 1927 |
|
SU9541A1 |
| CN 104352255 A 18.02.2015 | |||
| НОСОВ А.К | |||
| и др | |||
| Радикальная цистэктомия при раке мочевого пузыря: сравнение ранних хирургических осложнений при лапароскопической, открытой и видеоассистированной операции, Онкоурология, 2015, Т | |||
| Походная разборная печь для варки пищи и печения хлеба | 1920 |
|
SU11A1 |
| Контрольный стрелочный замок | 1920 |
|
SU71A1 |
| GOH ALVIN C et al | |||
| "Robotic | |||
Авторы
Даты
2021-07-30—Публикация
2020-11-16—Подача