Изобретение относится к медицине, а именно к хирургии и может быть использовано для хирургического лечения гастроэзофагеальной рефлюксной болезни у пациентов после выполненной ранее продольной резекции (sleeve-резекции) желудка.
Лапароскопическая продольная резекция желудка - самая распространенная бариатрическая операция в мире. Доказана ее высокая эффективность относительно лечения ожирения и метаболического синдрома. Однако данная операция обладает и негативными последствиями. Так, у пациентов после продольной резекции желудка значительно возрастает вероятность развития гастроэзофагеальной рефлюксной болезни (ГЭРБ), а при ее наличии течение болезни усугубляется (1, 2). В подавляющем большинстве, данное расстройство является основным фактором, снижающим качество жизни пациентов, перенесших продольную резекцию желудка, проявляющийся жалобами на изжогу, тошноту, горечь во рту, и приводит к поражению слизистой оболочки пищевода, вызывая такие заболевания, как рефлюкс-эзофагит, пищевод Барретта.
У больных после выполнения продольный резекции желудка появление или усугубление рефлюкса происходит за счет нескольких механизмов. Во-первых, отсутствие дна желудка, и, как следствие, газового пузыря и угла Гиса, приводит к нарушению функции физиологического клапана Губарева, во-вторых, пересекаемые при резекции циркулярные мышечные волокна и повышенное внутрижелудочное давление ослабляют тонус нижнего пищеводного сфинктера. Указанные изменения создают условия для гастроэзофагеального рефлюкса.
Хирургическое лечение ГЭРБ предусматривает собой выполнение фундопликации различными способами (по Ниссену, Тупе, Дору и т.д.), заключающимися в формировании из передней и задней стенок дна желудка фундопликационной манжетки, окутывающей пищевод, что препятствует желудочно-пищеводному рефлюксу. Отдельными швами сшиваются ножки пищеводного отверстия диафрагмы (3, 4, 5).
Недостатком данных способов является использование для формирования манжетки дна желудка, которое отсутствует у пациентов после продольной резекции, вследствие чего использование указанных способов у этих пациентов технически невозможно (6).
Известны способы бариатрической реконструкции после продольной резекции желудка, например, известны способы хирургического лечения ГЭРБ путем выполнения минигастрошунтирования и гастрошунтирования, заключающиеся в формировании культи желудка объемом до 50-70 мл и формировании анастомоза с участком тонкой кишки на расстоянии 150-250 см от связки Трейца (7). Техническим результатом операций является снижение внутрижелудочного давления на нижний пищеводный сфинктер за счет более быстрого опорожнения культи желудка.
Недостатками данных способов являются: низкая эффективность операции (ГЭРБ после минигастрошунтирования и гастрошунтирования до 17-21%), высокая травматичность в виде пересечения желудка, наложения анастомоза с тонкой кишкой, оставление «слепых» зон (оставшаяся культя желудка), риски послеоперационных осложнений (кровотечение и несостоятельность скрепочного шва и шва анастомоза), эффект мальабсорбции, использование дорогостоящих расходных материалов (сшивающий аппарат, сшивающие кассеты).
Известна операция двойного желудочного транзита (S. Santoro), заключающаяся в создании двойного выхода из желудка с помощью сохранения желудочно-двенадцатиперстного перехода и формирования анастомоза культи желудка после продольной резекции с участком тонкой кишки на расстоянии 80 см от слепой кишки (8). Способ позволяет снизить внутрижелудочное давление на нижний пищеводный сфинктер за счет более быстрого опорожнения культи желудка.
Недостатками данного способа являются: низкая эффективность операции (ГЭРБ после операции S. Santoro до 24%), высокая травматичность в виде наложения анастомоза с тонкой кишкой, риски послеоперационных осложнений (кровотечение и несостоятельность шва анастомоза), эффект мальабсорбции.
Известен способ хирургического лечения грыжи пищеводного отверстия диафрагмы, гастроэзофагеального рефлюкса, при котором мобилизуют и низводят нижний отдел пищевода в интраабдоминальное положение. Отсекают круглую связку печени от пупочного кольца. Мобилизуют круглую связку печени до свободного края печени. Проводят круглую связку печени вокруг пищеводно-желудочного перехода. Фиксируют связку в виде петли вверх по спирали, представленной 1,5 витками, фиксируют дистальный отдел пищевода. Расстояние между витками спирали равно 1/4 диаметра пищевода в области кардии. Переднюю стенку желудка фиксируют к пищеводу и воссоздают острый угол Гиса (9).
Недостатком указанного способа является использование в качестве пластического материала круглой связки печени, отличающейся непостоянными механическими и метрическими характеристиками у пациентов различных типов телосложения и возраста. Технические приемы способа ставят под сомнение его длительную антирефлюксную эффективность.
Известен способ хирургического лечения грыжи пищеводного отверстия диафрагмы у детей, при котором создают вокруг кардиального отдела пищевода манжету. Манжету создают из двух складок. При этом одну складку формируют из дна желудка. Охватывают складкой части окружности пищевода сзади и с боков и подшивают к пищеводу. Вторую складку формируют из передней стенки желудка. Подтягивают вторую складку до соприкосновения с первой складкой и в центральной части фиксируют к пищеводу на уровне кардиального отдела пищевода (10).
Недостатком способа является ограничение его использования в детском возрасте. У лиц старших возрастных групп, в условиях укорочения абдоминального отдела пищевода и периэзофагита, использование способа сопряжено с техническими трудностями.
Наиболее близким к заявляемому способу - прототипом, является способ хирургического лечения грыж пищеводного отверстия диафрагмы и рефлюксной болезни, заключающийся в следующем. Осуществляют вход в брюшную полость путем лапаротомии. Обнажают пищеводно-желудочный переход, желудок смещают каудально, справа и слева от абдоминального отдела пищевода рассекают брюшину, тупым путем проделывают тоннель позади пищевода и связочного аппарата пищевода. Затем в созданный тоннель проводят полипропиленовую ленту в виде свернутой полипропиленовой сетки. Концы ленты крепят к передней брюшной стенке, тем самым удерживают данное анатомическое образование от смещения, воссоздают нарушенный угол Гиса, клапан Губарева и препятствуют рефлюксу (11).
Недостатками данного способа являются высокая травматичность операции, связанная с выполнением лапаротомии, высокий риск развития стойкой дисфагии и синдрома «gas-bloat» в послеоперационном периоде, поскольку при использовании способа не определены критерии натяжения полипропиленовой ленты, а также большая вероятность формирования «пролежня» стенки пищевода и желудка.
Задачей изобретения является разработка менее травматичного и более эффективного способа хирургического лечения гастроэзофагеального рефлюкса у пациентов после продольной резекции желудка путем антирефлюксной кардиопластики.
Технический результат: создание эффективной антирефлюксной конструкции кардии после продольной резекции желудка, уменьшение травматичности операции и снижение риска послеоперационных осложнений
Поставленная задача достигается предлагаемым способом, заключающимся в следующем.
Под интубационным наркозом выполняют лапароскопический доступ и под оптическим контролем устанавливают 4 дополнительных троакара: 10 мм в левой боковой области по среднеключичной линии, 5 мм над пупком по белой линии живота, 5 мм в левом подреберье по передней подмышечной линии для манипуляционных инструментов и 10 мм в правом подреберье для ретрактора печени. Осуществляют ревизию органов брюшной полости. Оценивают состояние кардии и пищеводного отверстия диафрагмы. Выполняют мобилизацию пищеводно-желудочного перехода (кардии) биполярным электрохирургическим инструментом. В просвет желудка перорально проводят калибровочный зонд диаметром 36 French (12 мм) для контроля за затягиванием узлов и предотвращения стеноза пищевода. Для предотвращения прорезывания серозно-мышечных швов используют вставки из полипропиленового сетчатого импланта. Для этого, по окружности кардии, на равном расстоянии, накладывают три П-образных шва на полипропиленовых сетчатых имплантах следующим образом: вкол иглы с нерассасывающимся монофиламентным шовным материалом производят со стороны желудка на 10-12 мм дистальней пищеводно-желудочного перехода с захватом серозно-мышечного слоя в сторону пищевода через имплант размером 10-15×7-8 мм, выкол иглы через 5-7 мм, затем делают вкол иглы с захватом серозно-мышечного слоя пищевода на 10-12 мм проксимальней пищеводно-желудочного перехода, выкол иглы через 5-7 мм через полипропиленовый имплант размером 10-15×7-8 мм. Отступя от последнего выкола иглы на 10-12 мм параллельно пищеводно-желудочному переходу, производят вкол иглы через тот же полипропиленовый имплант и выкол через 5-7 мм серозно-мышечного стежка. Шов возвращают на желудок, где дистальней пищеводно-желудочного перехода на 10-12 мм делают захват 5-7 мм серозно-мышечного слоя и ранее наложенного (первого) полипропиленового импланта, завершая П-образный шов. Далее под контролем калибровочного зонда затягивают шов наложением пяти экстракорпоральных узлов с использованием инструмента «пушер». Аналогично накладывают оставшиеся два шва по окружности кардии. При затягивании вышеуказанных швов формируется инвагинационная складка в месте перехода пищевода в желудок с формированием внутрипросветного антирефлюксного клапана. Выполняют контрольную ревизию брюшной полости. Удаляют инструменты, производят десуфляцию. Накладывают швы на кожу и асептические наклейки.
В частном случае, при обнаружении грыжи пищеводного отверстия диафрагмы, выполняют заднюю крурорафию отдельными узловыми швами нерассасывающимся синтетическим монофиламентным шовным материалом с размером нити 3/0.
Способ позволяет создать эффективную антирефлюксную конструкцию кардии в условиях отсутствия дна желудка.
Определяющими отличительными признаками заявляемого способа, по сравнению с прототипом, являются:
1). В просвет желудка перорально проводят калибровочный зонд диаметром 12 мм, что позволяет осуществить контроль проходимости пищевода и профилактику стеноза, и, как следствие, дисфагии в послеоперационном периоде.
2). По окружности пищеводно-желудочного перехода, на равном расстоянии, накладывают три П-образных шва на полипропиленовых сетчатых имплантах с захватом серозно-мышечных слоев желудка и пищевода, что позволяет избежать прорезывания швов за счет увеличения площади, на которое оказывается давление шовным материалом.
3). При затягивании швов формируется инвагинационная внутрипросветная складка в области пищеводно-желудочного перехода, что позволяет создать антирефлюксный клапан, предотвращающий гастроэзофагеальный рефлюкс
Предлагаемый способ отличается относительной технической простотой (отсутствие необходимости мобилизации дна желудка), малой травматичностью (операция выполняется лапароскопическим доступом), а также небольшим риском развития послеоперационной дисфагии, поскольку отсутствует необходимость фиксации желудка и пищевода к диафрамальным ножкам или передней брюшной стенке.
Способ апробирован у 27 пациентов в хирургических отделениях АО Медицинский центр Авиценна Группы компаний Мать и Дитя (г. Новосибирск). Исследуемая группа, состоящая из 27 пациентов, перенесших операцию, выполненную заявляемым способом, систематически наблюдалась в течение года после операции. Результаты лечения оценивались на предмет проявлений ГЭРБ. Наблюдение за пациентами показало хорошую переносимость и безопасность предложенной нами антирефлюксной операции. За истекший период наблюдения, у большинства пациентов, не было зафиксировано существенных осложнений раннего и позднего послеоперационного периода. Ни у одного пациента не наблюдалось ни одного случая пищевода Барретта через 12 месяцев по данным ФЭГДС.
Клиническая оценка эффективности операции в лечении ГЭРБ была оценена по специализированным опроснику GERD-HRQL, представленному в табл. 1.

Рентгенологическая оценка эффективности операции проводилась с помощью рентгеноскопии желудка с контрастным веществом. На фиг. 1 представлена рентгеноскопическая картина желудка до операции (рентгенологические признаки ГПОД, ГЭРБ). На фиг. 2 представлена рентгеноскопия через 1 месяц после операции (явления ГЭРБ купированы, данных за ГПОД не выявлено).
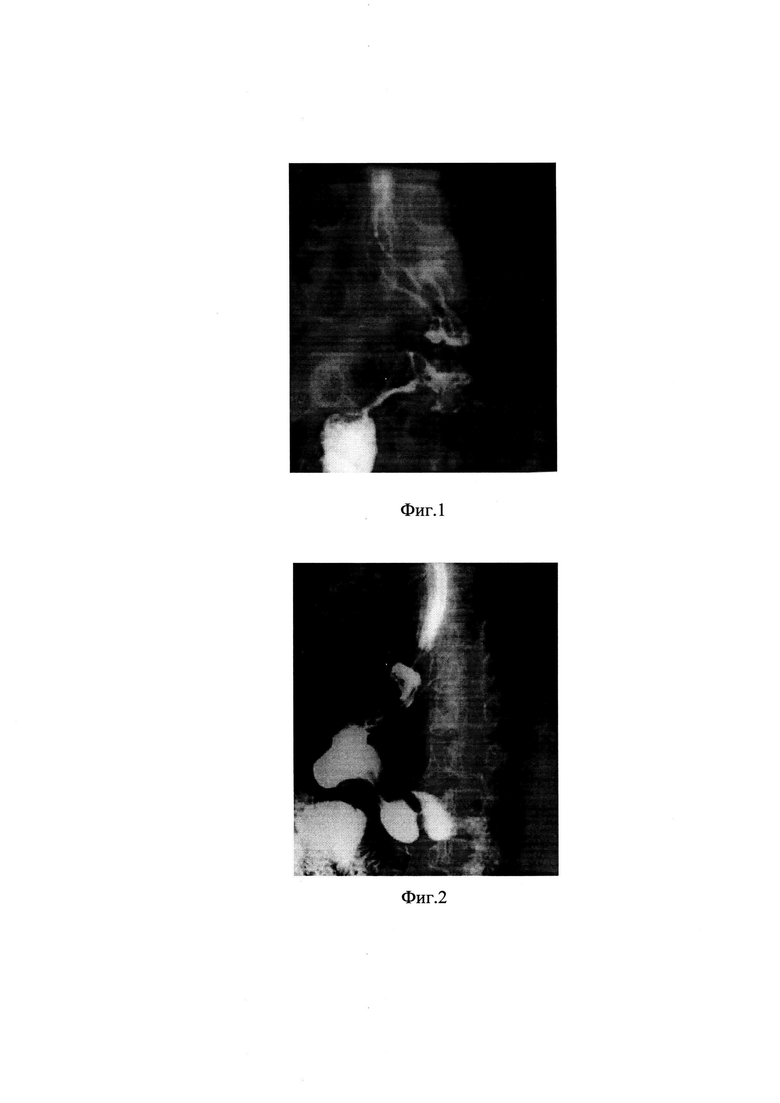
Эндоскопическая оценка эффективности операции проводилась с помощью ФЭГС. До операции у пациентов были выявлены следующие признаки ГЭРБ, ГПОД: зияющая «розетка» кардии, неполное смыкание кардии, пролапс слизистой желудка в пищевод, уровень расположения зубчатой линии менее 40 см от резцов. На фиг. 3 представлена эндоскопическая картина пищеводно-желудочного перехода (кардии) до операции, на которой видна зияющая «розетка» кардии. На фиг. 4 и фиг. 5 представлена интраоперационная эндоскопическая картина пищеводно-желудочного перехода (кардии) после операции (полное смыкание «розетки кардии»)
Изобретение иллюстрируется примерами конкретного выполнения способа.
Пример 1.
Пациентка Б., 46 лет, жалобы на изжогу, горечь во рту, тошноту, чувство тяжести в эпигастральной области, преимущественно после приема пищи. 2 года назад выполнена лапароскопическая продольная резекция желудка по поводу морбидного ожирения (ИМТ 43,4). Эффект хирургического лечения - снижение массы тела на 34 кг (ИМТ 31,5). Спустя 1,5 года после операции жалобы на постоянную изжогу, горечь во рту, тошноту, чувство тяжести в эпигастральной области, преимущественно после приема пищи. Эффекта от проводимой консервативной терапии ингибиторами протонной помпы нет. Данное состояние ухудшает качество жизни.
При обследовании по данным ФЭГДС и рентгеноскопии желудка диагностирована грыжа пищеводного отверстия диафрагмы (ГПОД), гастроэзофагеальная рефлюксная болезнь. По данным суточной рН-метрии индекс DeMeester 97.
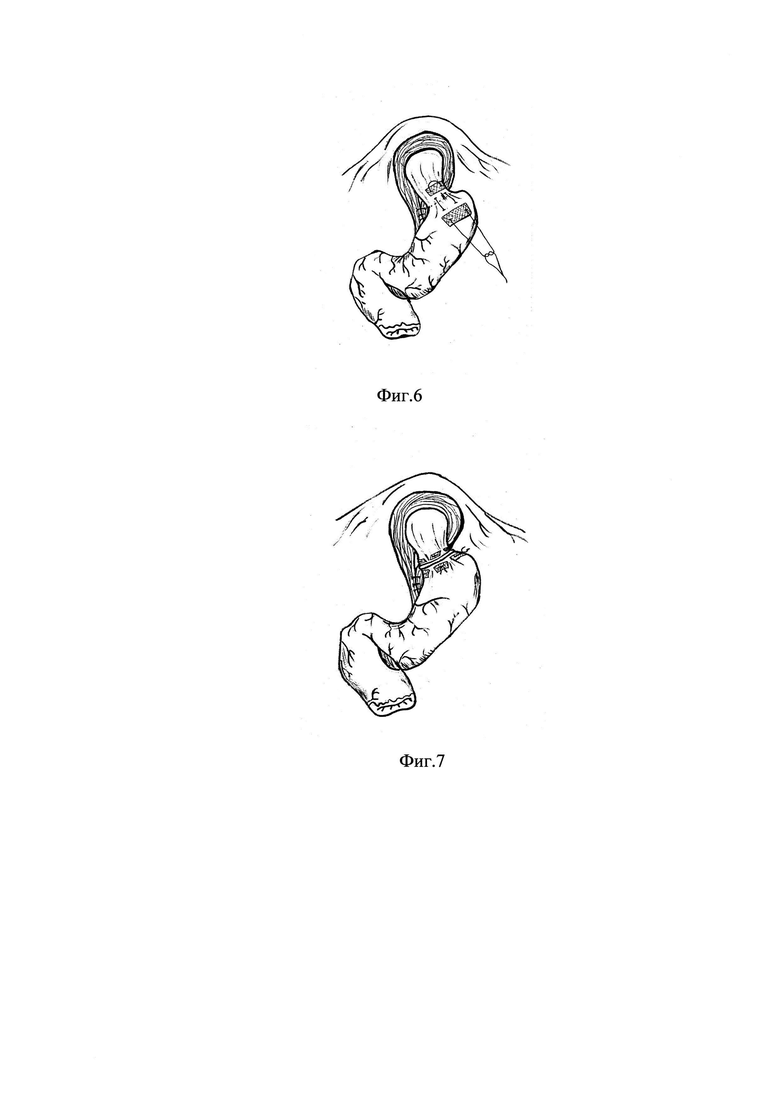
После предоперационной подготовки под интубационным наркозом выполнен лапароскопический доступ и под оптическим контролем установлены 4 дополнительных троакара: 10 мм в левой боковой области по среднеключичной линии, 5 мм над пупком по белой линии живота, 5 мм в левом подреберье по передней подмышечной линии для манипуляционных инструментов и 10 мм в правом подреберье для ретрактора печени. Выполнена ревизия брюшной полости с оценкой кардии и пищеводного отверстия диафрагмы, диагностирована ГПОД. Выполнена мобилизация пищеводно-желудочного перехода (кардии) биполярным электрохирургическим инструментом. Выполнено ушивание диафрагмальных ножек. В просвет желудка перорально проведен калибровочный зонд диаметром 36 French (12 мм) для контроля проходимости пищевода. По окружности кардии, на равном расстоянии, накладывают три П-образных шва на полипропиленовых сетчатых имплантах следующим образом: вкол иглы с нерассасывающимся монофиламентным шовным материалом произведен со стороны желудка на 10 мм дистальней кардии с захватом серозно-мышечного слоя в сторону пищевода через полипропиленовый сетчатый имплант размером 10×7, выкол иглы через 5 мм, затем выполнен вкол иглы с захватом серозно-мышечного слоя пищевода на 10 мм проксимальней кардии, выкол иглы через 5 мм через полипропиленовый имплант размером 10×7. Отступя от последнего выкола иглы на 10 мм параллельно пищеводно-желудочному переходу, произведен вкол иглы через тот же полипропиленовый имплант и выкол через 5 мм серозно-мышечного стежка. Шов возвращен на желудок, где дистальней пищеводно-желудочного перехода на 10 мм выполнен захват 5 мм серозно-мышечного слоя и ранее наложенной (первой) полипропиленовой сетки (импланта), завершая П-образный шов. На фиг. 6 изображен этап наложения П-образного шва кардии с использованием полипропиленового сетчатого импланта. Далее, под контролем калибровочного зонда, шов затянут наложением пяти экстракорпоральных узлов с использованием инструмента «пушер». Аналогично наложены оставшиеся два шва по окружности кардии. На фиг. 7 изображен вид кардии после наложения трех П-образных швов кардии с использованием полипропиленовых сетчатых имплантов
Далее выполнена задняя крурорафия тремя отдельными швами монофиламентным нерассасывающимся шовным материалом. Контрольная ревизия брюшной полости. Удаление инструментов, десуфляция. Швы на кожу. Асептические повязки.
Общее время операции составило 50 мин. Течение раннего послеоперационного периода гладкое. Непосредственный и отдаленный результат лечения хороший. В послеоперационном периоде спустя 6 месяцев выполнены контрольные исследования (ФЭГДС, рентгеноскопия желудка), данных за гастроэзофагельный рефлюкс не выявлено.
Пример 2.
Пациент Ш., 35 лет, жалобы на изжогу, периодические боли в эпигастральной области. Год назад выполнена лапароскопическая продольная резекция желудка по поводу морбидного ожирения (ИМТ 50). Эффект хирургического лечения - снижение массы тела на 54 кг (ИМТ 33). Спустя 3 месяца после операции жалобы на постоянную изжогу, периодические боли в эпигастральной области. Эффекта от проводимой консервативной терапии ингибиторами протонной помпы нет.
При обследовании по данным ФЭГДС и рентгеноскопии желудка диагностирована грыжа пищеводного отверстия диафрагмы (ГПОД 1 типа), гастроэзофагеальная рефлюксная болезнь.
После предоперационной подготовки, под интубационным наркозом, выполнен лапароскопический доступ и под оптическим контролем установлены 4 дополнительных троакара: 10 мм в левой боковой области по среднеключичной линии, 5 мм над пупком по белой линии живота, 5 мм в левом подреберье по передней подмышечной линии для манипуляционных инструментов и 10 мм в правом подреберье для ретрактора печени. Выполнена ревизия брюшной полости с оценкой кардии и пищеводного отверстия диафрагмы, диагностирована ГПОД. Выполнено ушивание диафрагмальных ножек. Выполнена мобилизация пищеводно-желудочного перехода (кардии) биполярным электрохирургическим инструментом. В просвет желудка перорально проведен калибровочный зонд диаметром 12 мм для контроля проходимости пищевода. По окружности кардии, на равном расстоянии, наложены три П-образных шва на полипропиленовых сетчатых имплантах следующим образом: вкол иглы с нерассасывающимся монофиламентным шовным материалом произведен со стороны желудка на 12 мм дистальней кардии с захватом серозно-мышечного слоя в сторону пищевода через полипропиленовый сетчатый имплант размером 15×8, выкол иглы через 7 мм, затем выполнен вкол иглы с захватом серозно-мышечного слоя пищевода на 12 мм проксимальней кардии, выкол иглы через 7 мм через имплант размером 15×8. Отступя от последнего выкола иглы на 12 мм параллельно кардии, произведен вкол иглы через тот же имплант и выкол через 7 мм серозно-мышечного стежка. Шов возвращен на желудок, где дистальней пищеводно-желудочного перехода на 12 мм выполнен захват 7 мм серозно-мышечного слоя и ранее наложенного (первого) полипропиленового импланта, завершая П-образный шов. Далее, под контролем калибровочного зонда, шов затянут наложением пяти экстракорпоральных узлов с использованием инструмента «пушер». Аналогично наложены оставшиеся два шва по окружности кардии.
Далее выполнена задняя крурорафия тремя отдельными швами монофиламентным нерассасывающимся шовным материалом. Контрольная ревизия брюшной полости. Удаление инструментов, десуфляция. Швы на кожу. Асептические повязки.
Общее время операции составило 65 мин. Течение раннего послеоперационного периода гладкое. Непосредственный и отдаленный результат лечения хороший. В послеоперационном периоде спустя 6 месяцев выполнены контрольные исследования (ФЭГДС, рентгеноскопия желудка), данных за гастроэзофагельный рефлюкс не выявлено.
Заявляемый способ относительно прост в техническом выполнении, практичен (не требуются специальное оборудование и дорогостоящие расходные материалы), предотвращает сужение просвета пищевода при затягивании швов (за счет использования калибровочного зонда), снижает к минимуму прорезывание и расхождение швов (за счет использования полипропиленовых сетчатых имплантов), позволяет избежать дополнительных технических приемов (резекции, наложение анастомозов, дополнительной мобилизации) и, как следствие, послеоперационных рисков.
Способ обеспечивает надежное лечение гастроэзофагеальной рефлюксной болезни у пациентов после продольной резекции желудка за счет создания инвагинационного антирефлюксного клапана в условиях отсутствия дна желудка и отсутствия возможности формирования классической фундопликационной манжеты.
Литература
1. DuPree, С.Е., Blair, К., Steele, S.R., & Martin, M.J. (2014). Laparoscopic Sleeve Gastrectomy in Patients With Preexisting Gastroesophageal Reflux Disease. JAMA Surgery, 149(4), 328.
2. Daher H.В., Sharara A.I. Gastroesophageal reflux disease, obesity and laparoscopic sleeve gastrectomy: The burning questions // World Journal of Gastroenterology. - 2019. - T. 25. - №. 33. - C. 4805.
3. Nissen R., Rossetti M. Surgery of hiatal and other diaphragmatic hernias // J. Int. Coll. Surg. 1965. Vol.43. P. 663-674.
4. Toupet A. Technique d'oesophagogastroplastie a le phre nogastropexie appliquee dans la cure radicale des hernia hiatales et comme complement de Г operation de Heller dans les cardiospasmus // Med. Acad. Clin. 1963. Vol.89. P. 374-379.
5. Hinder R.A., Libbey J. S., Gorecki P., Bammer T. Antireflux surgery: indications, preoperative evaluation and outcome // Gastro enterology Clinics. 1999. Vol.28, №4. P. 987-1005.
6. Седов В.M., Фишман М.Б. Лапароскопическая хирургия ожирения: Практическое руководство. Атлас.СПб., 2009. 192 с.
7. Schauer P.R., Ikramuddin S., Hamad G. et al. Laparoscopic Gastric Bypass surgery: current technique // J. LapEndosc. Ad. Surg. Tech. 2003. Vol.13, №4. P. 229-239.
8. Santoro S., Castro L.C., Velhote M.C., Malzoni C.E., Klajner S., Castro L.P. Sleeve gastrectomy with transit bipartition: a potent intervention for metabolic syndrome and obesity. Ann Surg. 2012;256:104-110.
9. Патент RU 2277867 C1, опубл. 20.06.2006.
10. Патент RU 2371107 C1, опубл. 27.10.2009.
11. Патент RU 2431448 C1, опубл. 20.10.2011.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ хирургического лечения сверхожирения и гастроэзофагеальной рефлюксной болезни | 2021 |
|
RU2772754C1 |
| Способ лапароскопической рефундопликации при рецидивах гастроэзофагеальной рефлюксной болезни и грыжи пищеводного отверстия диафрагмы | 2024 |
|
RU2835442C1 |
| СПОСОБ АНТИРЕФЛЮКСНОЙ ЛАПАРОСКОПИЧЕСКОЙ ОПЕРАЦИИ | 2003 |
|
RU2242934C2 |
| Способ хирургического лечения ожирения в сочетании с грыжей пищеводного отверстия диафрагмы и гастроэзофагеальной рефлюксной болезнью | 2022 |
|
RU2794406C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГАСТРОЭЗОФАГЕАЛЬНОЙ РЕФЛЮКСНОЙ БОЛЕЗНИ | 2007 |
|
RU2361530C2 |
| Способ формирования антирефлюксного механизма для лечения гастроэзофагеальной рефлюксной болезни у больных ожирением после выполненной продольной резекции желудка | 2022 |
|
RU2792544C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ МОРБИДНОГО ОЖИРЕНИЯ | 2024 |
|
RU2827848C1 |
| СПОСОБ ВЫПОЛНЕНИЯ БАРИАТРИЧЕСКИХ ЛАПАРОСКОПИЧЕСКИХ ОПЕРАЦИЙ | 2014 |
|
RU2564144C1 |
| СПОСОБ ЛАПАРОСКОПИЧЕСКОЙ ГАСТРОФУНДОПЛИКАЦИИ ПРИ ЛЕЧЕНИИ ЖЕЛУДОЧНО-ПИЩЕВОГО РЕФЛЮКСА У ДЕТЕЙ | 2013 |
|
RU2535607C1 |
| СПОСОБ НАЛОЖЕНИЯ ШВА ПРИ ФОРМИРОВАНИИ ПИЩЕВОДНО-ЖЕЛУДОЧНОГО АНАСТОМОЗА | 2008 |
|
RU2364352C1 |
Изобретение относится к медицине, а именно к абдоминальной хирургии. Лапароскопически выполняют мобилизацию абдоминального отдела пищевода и кардиального отдела желудка. По окружности кардии, на равных расстояниях, накладывают три П-образных шва на полипропиленовых сетчатых имплантах с захватом серозно-мышечных слоев желудка и пищевода. При этом производят вкол иглы со стороны желудка на 10-12 мм дистальней кардии с захватом серозно-мышечного слоя в сторону пищевода через имплант, выкол иглы через 5-7 мм. Затем делают вкол иглы с захватом серозно-мышечного слоя пищевода на 10-12 мм проксимальней кардии, выкол иглы через 5-7 мм через имплант. Далее, отступя от последнего выкола иглы на 10-12 мм параллельно кардии, производят вкол иглы через тот же имплант и выкол через 5-7 мм серозно-мышечного стежка. Шов возвращают на желудок, где дистальней кардии на 10-12 мм делают захват 5-7 мм серозно-мышечного слоя и ранее наложенного первого импланта, завершая П-образный шов. Затем под контролем калибровочного зонда затягивают швы с формированием инвагинационной складки в месте перехода пищевода в желудок. Аналогично накладывают оставшиеся два П-образных шва по окружности кардии. Способ позволяет создать эффективную антирефлюксную конструкцию кардии после продольной резекции желудка, уменьшить травматичность операции и снизить риск послеоперационных осложнений. 2 з.п. ф-лы, 1 табл., 7 ил., 2 пр.
1. Способ хирургического лечения гастроэзофагеальной рефлюксной болезни у пациентов после продольной резекции желудка, включающий выполнение доступа в брюшную полость и мобилизацию кардии, отличающийся тем, что выполняют лапароскопический доступ в брюшную полость, устанавливают троакары, в просвет желудка перорально проводят калибровочный зонд, далее по окружности мобилизованной кардии, на равных расстояниях, накладывают три П-образных шва на полипропиленовых сетчатых имплантах размером 10-15 × 7-8 мм, для чего производят вкол иглы с нерассасывающимся монофиламентным шовным материалом со стороны желудка на 10-12 мм дистальнее кардии с захватом серозно-мышечного слоя в сторону пищевода через имплант, выкол иглы через 5-7 мм, затем делают вкол иглы с захватом серозно-мышечного слоя пищевода на 10-12 мм проксимальнее кардии, выкол иглы через 5-7 мм через имплант, далее, отступя от последнего выкола иглы на 10-12 мм параллельно кардии, производят вкол иглы через тот же имплант и выкол через 5-7 мм серозно-мышечного стежка, шов возвращают на желудок, где дистальнее кардии на 10-12 мм делают захват 5-7 мм серозно-мышечного слоя и ранее наложенного первого импланта, завершая П-образный шов, затем под контролем калибровочного зонда затягивают шов путем наложения пяти экстракорпоральных узлов с формированием инвагинационной складки в месте перехода пищевода в желудок, далее аналогично накладывают оставшиеся два П-образных шва по окружности кардии.
2. Способ по п. 1, отличающийся тем, что используют калибровочный зонд диаметром 12 мм.
3. Способ по п. 1, отличающийся тем, что используют нерассасывающийся синтетический монофиламентный шовный материал с размером нити 3/0.
| СПОСОБ СОЗДАНИЯ АНТИРЕФЛЮКСНОГО КЛАПАНА ПРИ ГАСТРОЭЗОФАГЕАЛЬНОЙ РЕФЛЮКСНОЙ БОЛЕЗНИ С ГРЫЖЕЙ ПИЩЕВОДНОГО ОТВЕРСТИЯ ДИАФРАГМЫ | 2001 |
|
RU2199959C2 |
| BY 19883 C1, 28.02.2016 | |||
| УКЛОНОМЕР ДЛЯ АВТОМАТИЧЕСКОЙ СТАБИЛИЗАЦИИ САМОЛЕТА | 1925 |
|
SU6016A1 |
| US 20150164670 A1, 18.06.2015 | |||
| БУРИКОВ М.А | |||
| и др | |||
| Задняя крурорафия и формирование антирефлюксной манжеты круглой связкой печени как вариант выбора метода лечения ГЭРБ после продольной резекции желудка, Московский хирургический журнал, 2020, 4(74), с.52-55 | |||
| DANIEL VON | |||
Авторы
Даты
2022-10-25—Публикация
2022-01-12—Подача