Изобретение относится к области медицины, пульмонологии, медицинской реабилитации пациентов, перенесших COVID-ассоциированную пневмонию (переболевших SARS-Cov-2-ассоциированной пневмонией, COVID-АП). Может быть использовано в лечебных, лечебно-профилактических, санаторно-курортных учреждениях.
COVID-19 (аббр. от англ. COronaVIrus Disease 2019) – коронавирусная инфекция 2019 года (ранее – коронавирусная инфекция 2019-nCoV), потенциально тяжёлая острая респираторная инфекция, вызываемая коронавирусом SARS-CoV-2 (2019-nCoV). Представляет собой опасное заболевание, которое может протекать как в форме острой респираторной вирусной инфекции лёгкого течения, так и в тяжёлой форме (Ли-Ли Рен и соавт. 2020, doi: 10.1097/CM9.0000000000000722).
К наиболее распространённым симптомам заболевания относятся повышенная температура тела, утомляемость и сухой кашель. Вирус способен поражать различные органы через прямое инфицирование или посредством иммунного ответа организма. Наиболее частым осложнением является вирусная пневмония, способная приводить к острому респираторному дистресс-синдрому и последующей острой дыхательной недостаточности, когда чаще всего необходимы кислородная терапия и респираторная поддержка. В число осложнений входят полиорганная недостаточность, септический шок и венозная тромбоэмболия.
С 31 декабря 2019 г. и по состоянию на апрель 2022 г. Во время пандемии в мире было зарегистрировано 490 777 296 случаев заболевания COVID-19, из них с летальным исходом 6 158 591 (European Centre for Disease Prevention and Control (ECDC)), число заболеваний в России – 18 030 579 (по данным Правительства РФ)
Хотя COVID-АП (ковидная пневмония, КАП) протекает в разной форме и степени тяжести, все они требуют реабилитации. Существующие методики дыхательных гимнастик были созданы и применялись для лечения таких заболеваний дыхательной системы, как бронхиальная астма, ХОБЛ, бронхит. На данный момент они не обеспечивают полноценного безопасного восстановления функции легких в борьбе с последствиями COVID-АП, являясь чрезвычайно нагрузочными. Так, дыхательные упражнения в существующих комплексах предполагают выполнение упражнений с короткими, быстрыми вдохами, а также задержку дыхания или упражнения с форсированным выдохом, что является недопустимым в реабилитации после КАП, поскольку возрастает риск осложнений: перерастяжения, микротравматизации и спадения альвеол. Таким образом, клиническая практика показала, что при реабилитации после новой коронавирусной инфекции целесообразна разработка специфических восстановительных упражнений с учетом крайне высокого риска осложнений в результате дыхания с сопротивлением и выраженной астенизации больных.
В связи с этим, мы апробировали собственный комплекс упражнений, включающий как непосредственно дыхательную, так и элементы звуковой (вибрационной) гимнастики.
Медицинская реабилитация должна начинаться как можно раньше, но только после стихания основных симптомов КАП, во избежание вынужденной длительной гиподинамии, для предотвращения порочного круга астенизации, ослабления дыхательной мускулатуры и усугубляющейся дыхательной недостаточности.
Наиболее важными для респираторной реабилитации являются первые два месяца после острого периода коронавирусной инфекции — это период «терапевтического окна». Ранняя активизация доказательно улучшает прогноз жизни для пациентов с тяжелыми проявлениями КАП. Выделяют ряд общих принципов построения этапов реабилитации, согласно которым осложнения перенесенной КАП купируются более полно и быстро:
1) мультидисциплинарный подход в восстановительном лечении, начинающемся на ранних этапах и продолжающемся в период пребывания в стационаре;
2) обучение пациента и членов его семьи выполнению специальных упражнений для дыхательной и костно-мышечной системы после выписки из медицинского учреждения;
3) продолжение реабилитационных мероприятий в амбулаторных условиях очно, либо посредством телемедицинских технологий.
Для пациентов, находившихся на ИВЛ, важно восстановить ритмику дыхания путем добавления в комплекс упражнений, способных сформировать правильный паттерн дыхательных движений. Из существующих методик лишь немногие учитывают этот принцип. После ИВЛ у пациентов может развиться слабость дыхательной мускулатуры. В рамках реабилитации требуется увеличить показатели силы и силовой выносливости инспираторных мышц для обеспечения качественной вентиляции.
К тому же методики реабилитации в формате дыхательной гимнастики, стимулирующей главным образом вспомогательную дыхательную мускулатуру, доказанно улучшают показатели функции внешнего дыхания в 1,5 раза.
Известна реабилитация после перенесенной коронавирусной инфекции, включающая комплекс дыхательных упражнений и упражнений на верхний пояс конечностей, мышцы груди и поясницы (Danila M. CAMOZZI et al. Early rehabilitation in post-acute COVID -19 patients: data from an Italian COVID-19 Rehabilitation Unit and proposal of a treatment protocol. // European Journal of Physical and Rehabilitation Medicine 2020 October; 56(5):633-41. DOI: 10.23736/S1973-9087.20.06339-X). Однако, как указывают сами авторы, в этом случае было невозможно показать роль реабилитации в изменении именно легочной функции и статуса инвалидности из-за дизайна перекрестного исследования.
В работе (Tina J. Wang et al. PM&R and Pulmonary Rehabilitation for COVID-19. // Am J Phys Med Rehabil. 2020 Jun 11: 10.1097/PHM.0000000000001505. Published online 2020 Jun 11. doi: 10.1097/PHM.0000000000001505/ PMCID: PMC7315835. PMID: 32541352) постулируются основные принципы реабилитации дыхательной функции после перенесенного ковида, а также влияние длительности курса и нагрузки на выбор упражнений, в т.ч. с учетом значений шкалы Борга.
Известно также использование у таких пациентов техник йоги, в том числе ее дыхательных упражнений, а также – посредством телемедицины (Ka Sing Paris La et al. Breath Regulation and yogic Exercise An online Therapy for calm and Happiness (BREATH) for frontline hospital and long-term care home staff managing the COVID-19 pandemic: A structured summary of a study protocol for a feasibility study for a randomised controlled trial. // Clinical Trial Trials. 2020 Jul 14;21(1):648. doi: 10.1186/s13063-020-04583-w.).
Однако эти известные методики представляют собой достаточно сложные комплексы с усложненным контролем выполнения упражнений с помощью БОС по ЧСС.
Известна методика постковидной реабилитации, включающая, помимо дыхательных упражнений, также акупунктурный массаж (Lulu Zha et al. Modified rehabilitation exercises for mild cases of COVID-19. Observational Study Ann Palliat Med. 2020 Sep;9(5):3100-3106. doi: 10.21037/apm-20-753. Epub 2020 Aug 10). Однако это требует непосредственного присутствия медицинского специалиста, владеющего техникой акупунктуры, что затрудняет широкое внедрение подобного метода.
Согласно публикации (Hatice Öner Cengiz et al. Effect of deep breathing exercise with Triflo on dyspnoea, anxiety and quality of life in patients receiving covid-19 treatment: A randomized controlled trial. // J Clin Nurs. 2021 Dec 12. doi: 10.1111/jocn.16171. Online ahead of print. PMID: 34897869 DOI: 10.1111/jocn.16171), у пациентов с постковидным синдромом упражнения на глубокое дыхание повышают уровень сатурации (SpO2) и качество жизни, способствуют снижению уровня одышки и беспокойства. Кроме того, сокращается продолжительность пребывания в стационаре. При выполнении упражнений на глубокое дыхание частота дыхания (ЧД) за короткое время достигает нормальных пределов, уровень SpO2 значительно повышается, улучшается качество жизни пациентов с пневмонией COVID-19. Однако отсутствуют данные о влиянии таких упражнений на сердечно-сосудистую систему, а также формирование толерантности к физическим нагрузкам, на более отдаленный период восстановления после перенесенной КАП.
Известен также способ интегративной реабилитации пациентов после перенесенной новой коронавирусной инфекции (COVID-19) с поражением верхних отделов дыхательных путей (RU 2769214 С1, Курашова О.Н. и др., 29.03.2022). При этом проводят нормоксическую баротерапию при избыточном давлении 0,15-0,35 атм с содержанием кислорода до 30% и скоростью подачи 5 л/мин. Время воздействия 30 мин, курс 8-16 процедур. Нормоксическую баротерапию совмещают с ежедневными прогулками в условиях естественного ландшафта лесопарка. Достигается стимуляция капиллярного кровотока и кровенаполнения, активация внутриклеточных и межклеточных процессов. Однако отсутствуют данные о долгосрочности получаемых положительных эффектов при использовании данного способа.
Известен также способ реабилитации пациентов с бронхолегочной патологией инфекционного генеза, включая перенесенную инфекцию COVID-19, на всех этапах медицинской реабилитации (RU 2745697 С1, ФГБОУ ДПО РМАНПО Минздрава России, 30.03.2021). При этом осуществляют компрессию через систему соединений пневмоманжет с компрессионной станцией. Режимы работы аппарата позволяют выбрать компрессию в пневмоманжетах 3-х уровней. Учитывая сообщения в научной литературе о необходимости особенно щадящего характера воздействий на легочную ткань пациента с COVID-19, режим компрессии грудной клетки и, следовательно, активность пациента увеличивают постепенно от первой к последующим процедурам. На первой процедуре компрессия задается на 1-м уровне, на 2-й процедуре – на втором уровне, на 3-й процедуре и последующих уровнях компрессия соответствует 3-му уровню. Настройки работы аппарата позволяют изменять длительность фаз компрессии и декомпрессии грудной клетки. Воздействие низкочастотным вибратором начинают проводить с 3-й процедуры. Низкочастотный вибратор устанавливают в проекции ножек диафрагмы справа и слева от позвоночника на уровне реберной дуги. Воздействие вибратором происходит синхронно с работой компрессионной станции по нагнетанию воздуха в систему на протяжении цикла выбранной длительности. Перед выполнением процедуры пациент получает инструкцию к выполнению – при компрессионном воздействии через пневмоманжету пациент должен сделать вдох в направлении компрессии грудной клетки; при паузе в работе аппарата выполняется выдох через сомкнутые трубочкой губы. Курс – 10 процедур. Способ обеспечивает эффект у пациентов с бронхолегочной патологией, в том числе COVID-19, увеличивает функциональные возможности дыхательной мускулатуры с развитием максимальных компенсаторных возможностей за счет рекрутирования большего объема легочной ткани в газообмен, обеспечивая вторичную профилактику осложнений бронхолегочной системы. Однако долгосрочные эффекты метода не описаны.
Известен способ медицинской реабилитации больных вирусной пневмонией, ассоциированной с коронавирусной инфекцией (RU 2772211 С1, Ачабаева А.Б., 18.05.2022), в котором по достижению стабилизации общего состояния и показателей сатурации пациентам назначают употребление за 40 мин до еды теплой слабоминерализованной минеральной воды из расчета 3-3,5 мл/кг массы тела 3 р/д; ежедневную прогулку по терренкуру средней сложности протяженностью не менее 2600 м с темпом ходьбы до 4 км/ч; ЛФК, включающую дыхательные и физические упражнения длительностью 30 мин, 12 процедур через день; фитотерапию с использованием 1,5% раствора экстракта корня солодки в виде кислородных коктейлей объемом 200 мл за 20 мин до еды 1 раз в день, 12 порций на курс лечения, и ректальных суппозиториев с тамбуканской грязью «Тамбуил» по 30 мг 2 раза в день в течение 20 дней. Также проводят сеансы психотерапии малыми группами. Повышается эффективность лечения пациентов после пневмонии, вызванной коронавирусной инфекцией, с нарушением кислородного метаболического баланса организма. Однако не описаны эффекты непосредственно проводимых дыхательных упражнений у данной группы пациентов и их влияние на долгосрочные эффекты реабилитации.
В период болезни, при пневмонии, рекомендуют делать индивидуально подобранные упражнения. У пациента, как правило, снижена мобильность, есть риск гиподинамии, поэтому дыхательные упражнения идут на пользу восстановлению. Их подбирают с учетом локализации по показателям КТ: исходя из того, какая часть легких поражена, можно подобрать индивидуально направленные комплексы. Назначают дыхательные упражнения при влажном кашле, для улучшения отхождения мокроты. При сухом кашле они неэффективны и могут даже ухудшить ситуацию.
Дыхательная гимнастика является двигательной нагрузкой, при которой происходит изменение сердечного ритма, и она направлена в том числе на включение дополнительных объемов вдыхаемого воздуха. При КАП меняется эластичность бронхолегочной системы, поэтому не стоит прибегать к дыхательной гимнастике самостоятельно, без консультации специалиста и комплексного лечения. В процессе выполнения упражнений важно контролировать SpO2 и пульс (ЧСС). Работа направлена на улучшение дренажных функций и активизацию основной дыхательной мускулатуры.
При ОРВИ, если нет бронхолегочных осложнений, упражнения не нужны, как и при полном восстановлении после пневмонии. Если у пациента диагностирована сформированная фиброзная ткань в легких, то стоит продолжать выполнение упражнений и после болезни.
В качестве ближайшего аналога предлагаемого способа может быть рассмотрен известный комплекс дыхательных упражнений после перенесенной коронавирусной инфекции (Дыхательная гимнастика при коронавирусе: упражнения, советы врача: https://style.rbc.ru/health/5fc086e69a79470b1aeff9f1, сохранено онлайн 01.04.2022, https://web.archive.org/web/20220401092601/https://style.rbc.ru/health/5fc086e69a79470b1aeff9f1). Авторы считают, что цель упражнений, которые можно выполнять даже дома, - очищение легких от слизи, восстановление дыхания. Гимнастика строится на глубоких вдохах и кратковременной задержке воздуха. Глубокое дыхание увеличивает количество кислорода, попадающего в легкие, и объем покидающего их углекислого газа. При этом вдыхание большого количества воздуха через рот может вызвать раздражение слизистой. Особенно если выполнять упражнения в сухом, недостаточно проветренном помещении. На первых порах лучше вдыхать через нос, так как при этом воздух согревается и увлажняется.
Рекомендуют делать легкую гимнастику, начиная из положения лежа, и дополнять ее дыхательными упражнениями. Последние включают в себя чередование глубоких вдохов и выдохов, кратковременную задержку дыхания и выдохи с произношением разных звуков. Необходимо также обращать внимание на тренировку вспомогательной мускулатуры, задействованной при дыхании. Выполнять упражнения нужно в течение 3-4-х нед по 2-3 раза в день и только при нормальной температуре тела.
Дыхательная гимнастика не исключает другие реабилитационные назначения врача: прогулки, восстановительную диету, лекарственную терапию и физиопроцедуры. Дыхательную гимнастику прекращают при появлении головокружения, усилении одышки, боли в груди, чрезмерной потливости и утомляемости, сердечной аритмии.
В частности, при известной дыхательной гимнастике используют следующий известный комплекс упражнений:
1. Диафрагмальное дыхание. Глубокое дыхание восстанавливает функцию легких, помогает нервной системе расслабиться и восстановиться. Это упражнение по глубокому дыханию разбито на фазы. Постепенно увеличивают количество повторений и переходят к следующей фазе только тогда, когда выполняют предыдущее упражнение не запыхавшись, а именно:
Фаза 1: глубокое дыхание на спине.
Пациент лежит на спине, ноги согнуты в коленях так, чтобы ступни упирались в кровать. Руки лежат на животе или обхватывают боковые стороны живота. Закрывают губы и прижимают язык к небу. Вдыхают через нос и втягивают воздух в живот. На пятом вдохе пытаются развести пальцы в стороны. Медленно выдыхают через нос. Повторяют глубокие вдохи в течение одной минуты.
Фаза 2: глубокое дыхание на животе. Лежа на животе, голову кладут на руки, чтобы дать возможность дышать. Закрывают губы и прижимают язык к небу. Вдох через нос, втягивают воздух в живот. Стараются сосредоточиться на том, чтобы живот упирался в матрас во время дыхания. Медленно выдыхают через нос. Повторяют глубокие вдохи в течение минуты.
Фаза 3: глубокое дыхание сидя. Сидя на краю кровати или на устойчивом стуле, обхватывают руками живот. Закрывают губы и прижимают язык к небу. Вдох через нос, втягивают воздух в живот, где находятся руки. Пытаются на вдохе развести пальцы в стороны. Медленно выдыхают через нос. Повторяют глубокие вдохи в течение минуты.
Фаза 4: глубокое дыхание стоя. Стоя прямо, обхватывают руками живот. Закрывают рот и прижимают язык к небу. Вдох через нос, втягивая воздух в живот. Пытаются на вдохе развести пальцы в стороны. Медленно выдыхают через нос. Повторяют глубокие вдохи в течение минуты.
2. Проводят следующие упражнения для мышц тела:
«Зевание с улыбкой» - это упражнение включает движение с глубоким дыханием, которое помогает улучшить координацию и укрепить руки и плечи. Для этого, сидя на краю кровати или на прочном стуле, вытягивают руки над головой и широко зевают. Опускают руки вниз и улыбаются в течение трех секунд. Повторяют одну минуту.
«Дыхание со звуком». Подключение голосовых связок при выдохе способствует увеличению выработки оксида азота в организме, с расширением кровеносных сосудов тела. Упражнение успокаивает и снимает стресс. Для этого, сидя на краю кровати или на стуле, обхватывают руками живот. С закрытыми губами и языком на небе делают вдох через нос и втягивают воздух в живот. Пытаются на вдохе развести пальцы в стороны. Когда легкие наполнятся, держат губы закрытыми и выдыхают носом, напевая «х-м-м». Следят за тем, как руки опускаются вниз. Повторяют в течение одной минуты.
«Дрова». Выполняют стоя. Встают на носки, поднимают руки вверх и сцепляют пальцы. Прогибаются назад и резко наклоняются вперед и вниз, будто рубят дрова. Выдох должен быть сильным и громким. Возврат в исходное положение и повтор несколько раз.
«Лыжник». Ноги на ширине плеч, подъем на носки. Наклоняют тело немного вперед, вытягивают руки вперед. Можно представить, что руки держат лыжные палки. На выдохе усиливают наклон, переводят руки вниз и назад, пружиня ими в этом положении пару секунд. В исходное положение (ИП) возвращаются, делая глубокий диафрагмальный вдох.
«Асимметричное дыхание». Делают короткие вдохи и максимально продолжительные, неспешные выдохи в пять раз длиннее вдоха. Упражнение можно выполнять лежа, сидя или стоя.
«Кошка и корова». Встать на четвереньки. На вдохе прогнуться в пояснице, подняв таз и голову вверх, на выдохе округлить спину, опустив таз и направив взгляд вниз. Упражнение помогает не только поработать с дыханием, но и укрепить мышцы спины, обеспечивая мягкую комфортную растяжку.
3. Дыхание по методу Бутейко.
Упражнение можно выполнять только при отсутствии очевидного дискомфорта при дыхании. Суть метода – спровоцировать кратковременный недостаток кислорода. Сделать вдох на два счета, затем выдох на четыре счета, после чего задержать дыхание на пять секунд.
4. «Дыхание льва». Принимают удобное положение сидя. Можно сесть на пятки или скрестить ноги. Прижимают ладони к коленям, широко разведя пальцы. Делают глубокий вдох через нос и широко открывают глаза и рот, высунув язык, опуская его кончик к подбородку. Во время выдоха через рот сжимают мышцы передней части горла, издавая длинный звук «ха». Можно направить взгляд вверх или на кончик носа. Повторить несколько раз.
5. Расширение диафрагмы. Лечь на спину. Положить большую книгу или стопку книг на живот прямо над пупком. Направить взгляд в их сторону. Сделать вдох животом, чтобы книги поднялись, и опустить их на выдохе. Спина может слегка отрываться от пола. Сделать 10-15 повторений, передохнуть и повторить еще два раза.
Однако для данного известного комплекса отсутствуют данные о достоверном улучшении и сохранении положительных эффектов реабилитации в течение определенного срока после ее окончания, а также – о риске развития осложнений.
С учетом недостатков перечисленных известных методик, предлагаемая нами дыхательная гимнастика разработана целенаправленно для пациентов после КАП, на базе существующих подходов в восстановлении дыхательной функции, риска возможных осложнений и клинической картины заболевания, и включает соблюдение следующих принципов:
1. Подготовка костно-мышечной системы для дальнейшей реабилитации путем выполнения общеукрепляющих упражнений и элементов комплекса для шейно-грудного отдела.
2. Все упражнения должны плавно переходить от простых к более сложным.
3. Постепенно увеличивают моторную плотность каждого занятия (уменьшают паузы на отдых, повышая при этом моторную плотность занятия – отношение времени, непосредственно затрачиваемого на выполнение движений во время занятия к длительности всего занятия).
4. Соблюдение ритмики дыхания.
5. Поддержание обратной связи с пациентом (БОС по ЧСС и SpO2).
Техническим результатом предлагаемого способа является постепенная адаптация организма пациента к физической нагрузке, что позволяет усложнять упражнения и постепенно повышать моторную плотность занятий (с 62,5% до 81%), достигая достоверной и стойкой положительной динамики показателей ЧСС и SpO2, а также ритма дыхания.
Для этого осуществляют предлагаемый способ дыхательной гимнастики для пациентов, перенесших COVID-ассоциированную пневмонию. Он включает проведение 14-дневного курса с ежедневным выполнением дыхательных упражнений с использованием биологической обратной связи (БОС) по ЧСС и уровню сатурации (SpO2). Каждое занятие включает блоки:
1) Разминка – подготовка к выполнению основной части гимнастики мышечно-связочного аппарата шеи и плечевого пояса – в виде упражнений на повороты и перекаты головы и вращение надплечий со свободным дыханием, длительность – 3-5 минут занятия.
2) Основная часть – последовательное выполнение комплекса упражнений, каждое из которых повторяют 6 раз, на растяжение мышц шеи, грудных мышц, тренировку тонуса мышц плечевого пояса и ротаторной манжеты плеча, мышц спины и живота, подвижности надплечий, лопаток, укрепление ягодичных и мышц бедра.
В конце основной части проводят упражнения звуковой гимнастики с произнесением звука на одном выдохе при выполнении движений руками, причем произношение каждого звука – «м», «ж» и «р» выполняют по 2 раза, с опорой дыхания на диафрагму, с очистительным выдохом после каждого повтора, где очистительный выдох – максимально возможный для пациента выдох, в конце которого без паузы и без натуживания пациент старается выдохнуть остатки воздуха из легких, задействуя диафрагму и мышцы живота, для чего при очистительном выдохе используют положения верхних конечностей и корпуса, сжимающие грудную клетку, одновременно произнося: «В-Р-У-Х» при очистительном выдохе.
Длительность основной части – 20-25 минут.
3) Заключительная часть – длительностью 5-7 минут, в виде упражнений на восстановление свободного дыхания и растяжку фасциальных структур корпуса тела.
Причем занятия проходят под постоянным контролем показателей ЧСС и SpO2, и при достигнутой адаптации пациента к нагрузке, определяемой по стабильности показателей ЧСС и улучшению SpO2, сокращают паузу отдыха между упражнениями, повышая моторную плотность занятия – отношение времени, непосредственно затрачиваемого на выполнение упражнений, ко времени всего занятия.
При этом 6 повторов каждого выполняемого упражнения основной части осуществляют в процессе курса упражнений следующим образом.
Вначале все 6 повторов каждого упражнения выполняют при свободном дыхании пациента.
При дальнейших занятиях с учетом переносимости пациентом повтор каждого упражнения осуществляют по следующей последовательной схеме адаптации к дыхательной нагрузке:
5:1, где 5 повторений – со свободным дыханием, 1 повторение с удлиненным выдохом;
4:2, где 4 повторения – со свободным дыханием, 2 повторения с удлиненным выдохом;
3:3, где 3 повторения – со свободным дыханием, 3 повторения с удлиненным выдохом.
Затем по той же схеме 5:1, 4:2, 3:3 постепенно, с учетом переносимости пациентом нагрузки заменяют повторения с удлиненным выдохом на повторения с выдохом с сопротивлением:
5:1, где 5 повторений – со свободным дыханием, 1 повторение с выдохом с сопротивлением;
4:2, где 4 повторения – со свободным дыханием, 2 повторения с выдохом с сопротивлением;
3:3, где 3 повторения – со свободным дыханием, 3 повторения с выдохом с сопротивлением.
Далее по той же схеме заменяют повторения с выдохом с сопротивлением на повторения со вдохом из закрытого положения диафрагмы – в положении рук и корпуса, блокирующем свободный вдох:
5:1, где 5 повторений – со свободным дыханием, 1 повторение с вдохом из закрытого положения диафрагмы;
4:2, где 4 повторения – со свободным дыханием, 2 повторения с вдохом из закрытого положения диафрагмы;
3:3, где 3 повторения – со свободным дыханием, 3 повторения с вдохом из закрытого положения диафрагмы.
При этом условием каждой указанной замены повторов упражнения является достижение адаптации пациента к предыдущему уровню дыхательной нагрузки – стабильных показателях ЧСС, улучшении SpO2 и переносимости упражнений пациентом без субъективно неприятных ощущений при выполнении повторов каждого упражнения.
При дестабилизации данных показателей и/или появлении субъективно неприятных ощущений выполняют очередной повтор упражнения на предыдущем уровне дыхательной нагрузки для данного упражнения – без очередной замены по указанной схеме, до достижения адаптации с учетом показателей ЧСС, SpO2 и субъективной переносимости.
Осуществление способа
Занятия с пациентом начинают по завершению острой фазы COVID-19, при стабилизации клинического состояния. Пациенту важно обучиться диафрагмальному дыханию для обеспечения качественной вентиляции легких, что снижает риск застойных явлений. Вдох выполняют в спокойном режиме через нос, медленный удлиненный выдох – через рот, при этом губы сложены трубочкой.
Гимнастическая разминка обязательно включает упражнения для мышц шеи, чтобы снять напряжение со вспомогательных мышц вдоха, таких как: грудино-ключично-сосцевидная мышца, передняя, средняя и задняя лестничные мышцы, имеющих крепление на структурах грудной клетки, а также для мышц нижних конечностей и корпуса, необходимых для устойчивой вертикализации пациента.
Во избежание астенизации пациента, при быстрой утомляемости переходят на изометрический режим работы, сохраняя контроль спокойного дыхания, с чередованием воздействия на разные мышечные группы, избегая перенапряжения. В случае возникновения болезненности при выполнении упражнений уменьшают амплитуду движений до чувства возникновения натяжения. После каждого упражнения делают паузу для расслабления и восстановления дыхания, контроля ЧСС и пульсоксиметрии. При формировании адаптации к данной нагрузке уменьшают паузы, отводимые на отдых, повышая таким образом моторную плотность занятия (отношение времени, непосредственно затрачиваемого на выполнение движений в процессе занятия, ко времени всего занятия).
Занятие заканчивают элементами звуковой гимнастики для улучшения дренажной функции бронхов. Упражнения звуковой (вибрационной) гимнастики выполняют без глубокого вдоха – только на одном выдохе, без напряжения. Для лучшего воздействия следует «опустить» звуки в грудной отдел (т.е. стараться произносить их не с голосовых связок, а с опорой на диафрагму: см., например, https://ovocale.ru/opora-dihanija-paradoxalnoe-dihanie/, сохранено в вебархиве 19.10.2021: https://web.archive.org/web/20211019212334/https://ovocale.ru/opora-dihanija-paradoxalnoe-dihanie/). Продолжительность упражнения определяется длиной выдоха и постепенно увеличивается от занятия к занятию. После каждого упражнения звуковой гимнастики следует провести «очистительный выдох». Элементы звуковой гимнастики начинают с самого мягкого звука, «М», и заканчивают более грубыми «Ж» и «Р».
Нагрузку также повышают изменением соотношения количества движений со свободным дыханием к повторам упражнений с удлиненным выдохом, далее переходят к выдоху с сопротивлением – через слегка сомкнутые губы.
Акцент на удлиненный выдох добавляют для постановки правильной ритмики дыхания и вовлечения в работу большего числа легочных структур. Выдох должен быть максимально полным для конкретного пациента, на 2 счета, а в конце выдоха нужно попытаться выдохнуть еще немного, на 1 счет, но без натуживания. При правильном выполнении подключаются мышцы живота. Максимальный выдох предполагает затем полноценный пассивный вдох, что способствует развитию дыхательной мускулатуры и величины жизненной ёмкости лёгких (ЖЕЛ).
Каждое упражнение вначале повторяют по 6 раз, затем первые 5 повторов выполняют со свободным дыханием, а завершающее повторение – с удлиненным выдохом. Постепенно под контролем БОС по ЧСС и данным пульсоксиметрии достигают соотношения повторов упражнений со свободным дыханием и элементов комплекса с удлиненным выдохом 3:3. При возникновении головокружения рекомендуют продолжать выполнение всех упражнений, но без замены на удлиненный выдох. Как только головокружение купируется, снова добавляют удлиненный выдох.
По достижению необходимого соотношения упражнений со свободным дыханием и элементов комплекса с удлиненным выдохом 3:3, начинают постепенную замену повторов упражнения на его повторы с выдохом с сопротивлением, которое достигается с помощью сомкнутых зубов или губ с произнесением звука «Ф». Начальное соотношение числа этих двух видов упражнений – так же 5:1. Цель – достигнуть соотношения 3:3. В случае возникновения головокружения, дестабилизации ЧСС и SpO2 долю повторов выдоха с сопротивлением замещают упражнениями с удлиненным выдохом (т.е. идет возврат на предыдущую фазу упражнений, к которой адаптация уже произошла).
Можно дозированно добавлять упражнения на вертикальную нагрузку – элементы аэробики (перекат стопы с пятки на носок, ходьба на месте, подъем бедра, захлёст голени, приставной шаг). Это полезно для улучшения кровообращения, тренировки сердечно-сосудистой и дыхательной систем, а также опорно-двигательного аппарата. Осевая нагрузка дозируется количеством повторений и выполняется без использования отягощений (гантели, резинки). Важно обучить пациента владеть собственным телом и ощущать себя в пространстве, что позволит скорее восстановить режим оптимальной возрастной двигательной активности. Усложняют занятия также путем добавления сложно-координационных упражнений, где одновременно выполняют движения руками и ногами.
При успешной адаптации к упражнениям с усложненным выдохом, вводят в комплекс элементы тренировки инспираторных мышц. Например, упражнения изометрического характера для шейного-грудного отдела и упражнения с вдохом из закрытого положения диафрагмы – когда руки и корпус находятся в положениях, при которых блокируется свободный вдох – путем наклона или разворота корпуса в сторону, или постановки кистей рук на боковые проекции диафрагмы и/или нижние отделы грудной клетки. Для эмоциональной окраски, расширения двигательных навыков и разнообразия занятий на занятиях можно использовать дополнительный инвентарь: гимнастическую палку, мяч.
Контроль толерантности к нагрузке осуществляют мобильным пульсоксиметром и измерением ЧСС. Применение модифицированной шкалы Борга было неинформативным, так как у части занимающихся не наблюдалось одышки даже при значительном снижении уровня кислорода.
Занятия проводит специалист по лечебной физкультуре как в условиях стационара, так и амбулаторно, посредством телемедицины. В последнем случае продолжительность курса может варьироваться по мере адаптации пациента к физической нагрузке и уменьшения симптомов дыхательной недостаточности.
Суть предлагаемого способа описывается следующим образом.
Начинают с разминки (фиг.1).
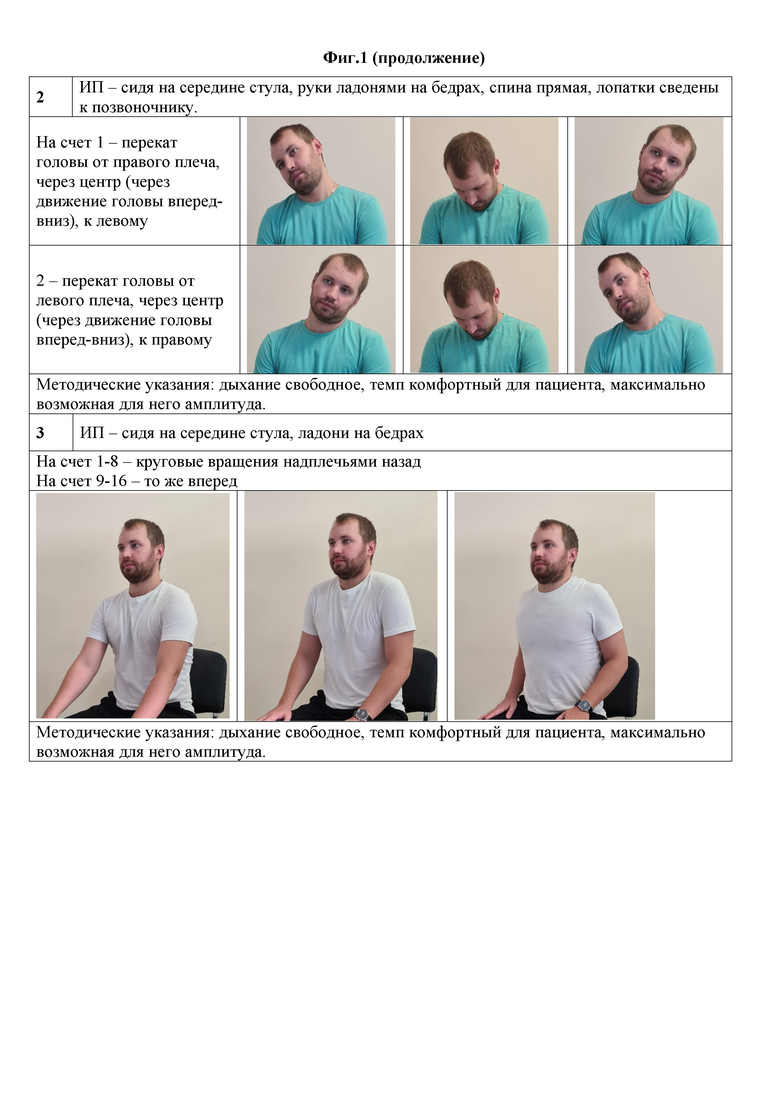
1) Исходное положение (ИП) – сидя на середине стула, руки ладонями на бедрах, спина прямая, голова – прямо, лопатки сведены к позвоночнику.
На счет 1 – поворот головы к правому плечу.
2 – вернуться в ИП.
3 – поворот головы к левому плечу.
4 – вернуться в ИП.
Методические указания: фиксация в каждом крайнем положении на 1 сек.
2) ИП – сидя на середине стула, руки ладонями на бедрах, спина прямая, лопатки сведены к позвоночнику.
На счет 1 – перекат головы от правого плеча, через центр (через движение головы вперед-вниз), к левому.
2 – перекат головы от левого плеча, через центр (через движение головы вперед-вниз), к правому.
Методические указания: дыхание свободное, темп комфортный для пациента, максимально возможная для него амплитуда.
3) ИП – сидя на середине стула, ладони на бедрах.
На счет 1-8 – круговые вращения надплечьями назад.
На счет 9-16 – то же вперед.
Методические указания: дыхание свободное, темп комфортный для пациента, максимально возможная для него амплитуда.
Далее выполняют основную часть занятия, состоящую из специальных упражнений (фиг.2).
4) ИП – сидя на середине стула, правая рука согнута в локтевом суставе перед собой, локоть направлен вниз, правая ладонь на левом плече.
На счет 1 – подъем правого локтя ко лбу (вдох).
2 – возвращаясь в ИП, надавить локтем на грудь (выдох).
Методические указания: максимально возможная для пациента амплитуда движений, движения плавные. Спина прямая, лопатки сведены к позвоночнику, вперед не наклоняться. Смотреть прямо, голову навстречу локтю не опускать.
5) ИП – сидя на середине стула, левая рука согнута в локтевом суставе перед собой, локоть направлен вниз, левая ладонь на правом плече.
На счет 1 – подъем левого локтя ко лбу (вдох).
2 – возвращаясь в ИП, надавить локтем на грудь (выдох).
Методические указания: максимально возможная для пациента амплитуда движений, движения плавные. Спина прямая, лопатки сведены к позвоночнику, вперед не наклоняться. Смотреть прямо, голову навстречу локтю не опускать.
6) ИП – сидя на середине стула, руки согнуты в локтях, локти прилежат к телу, предплечья вытянуты вперед и параллельны полу, ладони параллельны и раскрыты друг к другу.
На счет 1 – отвести предплечья в стороны, ладони раскрыты кпереди (выдох).
2 – вернуться в ИП (вдох).
Методические указания: фиксация в каждом крайнем положении на 1 сек. Стараемся не отрывать локти от корпуса.
7) ИП – сидя, спина прямая, лопатки сведены к позвоночнику. Руки в стороны, параллельно полу, согнуты в локтях, кисти направлены кпереди, раскрыты ладонями вниз.
На счет 1 – наружная ротация – предплечья и кисти поднимают вверх перпендикулярно полу, ладони раскрывают вперед, (выдох), (растяжение мышц шеи, имеющих место прикрепления на структурах груди).
2 – вернуться в ИП, (вдох).
3 – внутренняя ротация – предплечья и кисти опускают вниз перпендикулярно полу, ладони раскрыты кзади, (выдох).
4 – вернуться в ИП, (вдох).
Методические указания: по возможности, удерживаем плечи параллельно полу. Выдох ровный, вдох пассивный. Смотреть вперед, голову не наклонять. В случае возникновения болевых ощущений – уменьшают амплитуду (опускают локти ниже горизонтали).
8) ИП – сидя на середине стула, стопы стоят на полу, спина прямая, голова – прямо, лопатки сведены к позвоночнику.
Изометрическое давление стопой на пол в течении 10 сек.
Методические указания: повторить 2 раза (правой и левой ногой). Дыхание свободное, степень давления подбирают, исходя из возможности сохранять его в течение 10 сек. Поддерживаем вертикальное положение тела, избегая наклона в сторону.
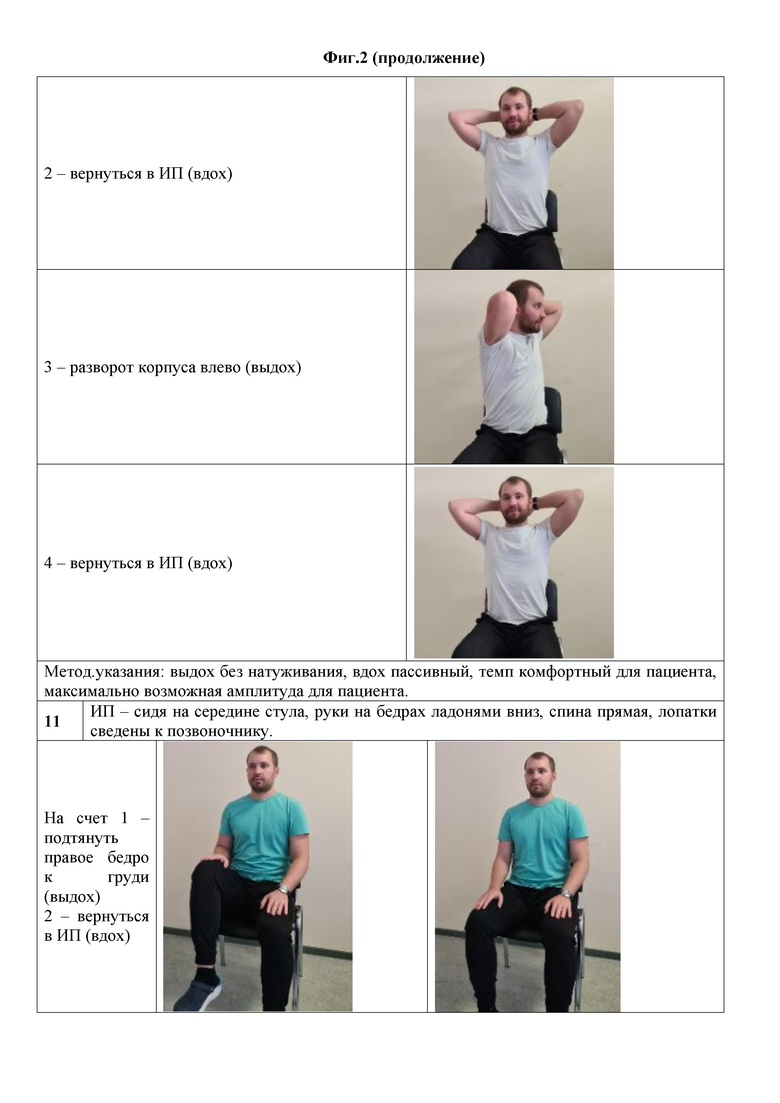
9) ИП – сидя на середине стула, руки за головой сцеплены в замок, ладони – к голове. Локти в стороны.
На счет 1 – наклон корпуса влево (выдох).
2 – вернуться в ИП (вдох).
3 – наклон корпуса вправо (выдох).
4 – вернуться в ИП (вдох).
Методические указания: выдох без натуживания, вдох пассивный, темп комфортный для пациента, максимально возможная для пациента амплитуда, локти вперед не перемещать.
10) ИП – сидя на середине стула, руки в замок за головой, ладони – к голове.
На счет 1 – разворот корпуса вправо (выдох).
2 – вернуться в ИП (вдох).
3 – разворот корпуса влево (выдох).
4 – вернуться в ИП (вдох).
Методические указания: выдох без натуживания, вдох пассивный, темп комфортный для пациента, максимально возможная амплитуда для пациента.
11) ИП – сидя на середине стула, руки на бедрах ладонями вниз, спина прямая, лопатки сведены к позвоночнику.
На счет 1 – подтянуть правое бедро к груди (выдох).
2 – вернуться в ИП (вдох).
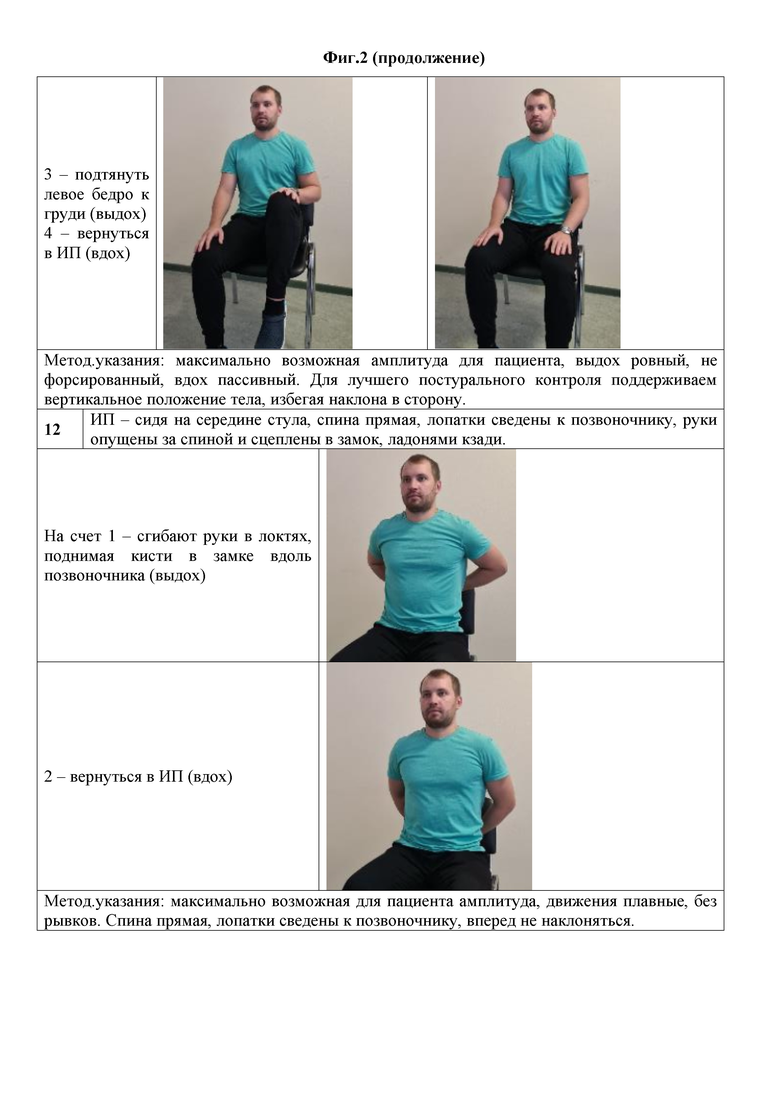
3 – подтянуть левое бедро к груди (выдох).
4 – вернуться в ИП (вдох).
Методические указания: максимально возможная амплитуда для пациента, выдох ровный, не форсированный, вдох пассивный. Для лучшего постурального контроля поддерживаем вертикальное положение тела, избегая наклона в сторону.
12) ИП – сидя на середине стула, спина прямая, лопатки сведены к позвоночнику, руки опущены за спиной и сцеплены в замок, ладонями кзади.
На счет 1 – сгибают руки в локтях, поднимая кисти в замке вдоль позвоночника (выдох).
2 – вернуться в ИП (вдох).
Методические указания: максимально возможная для пациента амплитуда, движения плавные, без рывков. Спина прямая, лопатки сведены к позвоночнику, вперед не наклоняться.
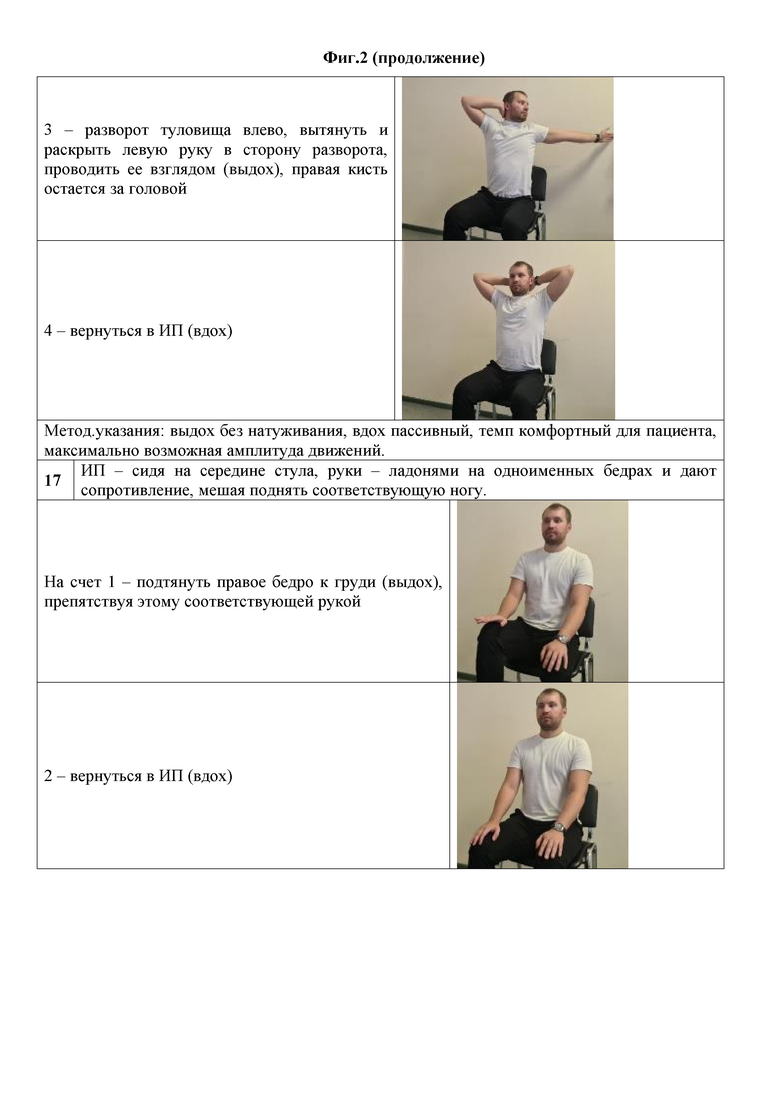
13) ИП – сидя на середине стула, спина прямая, лопатки сведены к позвоночнику, руки – за спиной, ладонями кзади, сцеплены в замок и максимально возможно для пациента согнуты в локтях.
На счет 1 – развернуть локти вперед, максимально разведя лопатки (выдох).
2 – вернуться в ИП (вдох).
Методические указания: максимально возможная для пациента амплитуда, движения плавные. Спина прямая, лопатки сведены к позвоночнику, вперед не наклоняться. Смотреть прямо, голову не опускать.
14) ИП – сидя, руки в стороны, параллельно полу, согнуты в локтях, кистями вперед, ладонями вниз.
На счет 1 – левая рука – наружная ротация (подъем руки от локтя вертикально вверх); правая рука – внутренняя ротация (опускание руки от локтя вертикально вниз), одновременно, (выдох).
2 – вернуться в ИП, (вдох).
3 – правая рука – наружная ротация; левая рука – внутренняя ротация, (выдох).
4 – вернуться в ИП, (вдох).
Методические указания: фиксация в каждом крайнем положении на 1 сек. Удерживают плечи параллельно полу. Выдох ровный, вдох пассивный. Смотреть вперед, голову не наклонять. В случае возникновения болевых ощущений – уменьшают амплитуду (опускают локти ниже).
15) ИП – сидя на середине стула, руки за головой сцеплены в замок, ладонями – к голове.
На счет 1 – правую руку выпрямляют вверх, раскрытой ладонью кпереди, наклон туловища влево (выдох).
2 – вернуться в ИП (вдох).
3 – левую руку выпрямляют вверх, раскрытой ладонью кпереди, наклон туловища вправо (выдох).
4 – вернуться в ИП (вдох).
Методические указания: выдох без натуживания, вдох пассивный, темп комфортный для пациента, максимально возможная для пациента амплитуда движений.
16) ИП – сидя на середине стула, руки в замок за головой, ладонями – к голове.
На счет 1 – разворот туловища вправо, вытянуть и раскрыть правую руку в сторону разворота, проводить ее взглядом (выдох), левая кисть остается за головой.
2 – вернуться в ИП (вдох).
3 – разворот туловища влево, вытянуть и раскрыть левую руку в сторону разворота, проводить ее взглядом (выдох), правая кисть остается за головой.
4 – вернуться в ИП (вдох).
Методические указания: выдох без натуживания, вдох пассивный, темп комфортный для пациента, максимально возможная для пациента амплитуда движений.
17) ИП – сидя на середине стула, руки – ладонями на одноименных бедрах и дают сопротивление, мешая поднять соответствующую ногу.
На счет 1 – подтянуть правое бедро к груди (выдох), препятствуя этому соответствующей рукой.
2 – вернуться в ИП (вдох).
3 – подтянуть левое бедро к груди (выдох), препятствуя этому соответствующей рукой.
4 – вернуться в ИП (вдох).
Методические указания: выдох ровный, не форсированный, вдох пассивный. Для лучшего постурального контроля поддерживаем вертикальное положение тела, избегая наклона в сторону.
18) ИП – сидя на середине стула, спина прямая, голова – прямо, лопатки сведены к позвоночнику, руки на поясе, локти – в стороны.
На счет 1-3 – локти пружинят навстречу друг другу кпереди (выдох). 4-6 – локти пружинят навстречу друг другу кзади (вдох).
Методические указания: максимально возможная для пациента амплитуда движений, движения плавные. Спина прямая, лопатки сведены к позвоночнику, вперед не наклоняться. Смотреть прямо, голову не опускать.
19) ИП – сидя на середине стула, руки сложены «окошком» перед собой: правая ладонь охватывает левый локтевой сустав, левая ладонь – правый. Предплечья на уровне ключиц, параллельно полу.
На счет 1 – отводим правое плечо со сложенными предплечьями вправо, в одну плоскость с корпусом (выдох).
2 – вернуться в ИП (вдох).
3 – отводим левое плечо со сложенными предплечьями влево, в одну плоскость с корпусом (выдох).
4 – вернуться в ИП (вдох).
Методические указания: выдох ровный, вдох пассивный. Смотреть вперед, голову не наклонять, корпус не скручивать. В случае возникновения болевых ощущений – уменьшают амплитуду движения.
20) ИП – сидя на середине стула, пальцы рук касаются одноименных плеч, локти – у боковых зон грудной клетки.
На счет 1 – соединить локти спереди на уровне груди (выдох).
2 – развести руки в стороны, тянуться локтями друг к другу кзади (вдох).
Методические указания: максимально возможная для пациента амплитуда, движения плавные. Спина прямая, лопатки сведены к позвоночнику, вперед не наклоняться. Смотреть прямо, голову не наклонять.
21) ИП – сидя на середине стула, руки в замок за головой, ладонями – к голове.
На счет 1 – поворот в сторону с одновременным наклоном туловища вперед, для чего поднять правое бедро и коснуться его левым локтем (выдох).
2 – вернуться в ИП (вдох).
3 – поворот в другую сторону с одновременным наклоном туловища вперед, для чего поднять левое бедро и коснуться его правым локтем (выдох).
4 – вернуться в ИП (вдох).
Методические указания: выдох без натуживания, вдох пассивный, темп комфортный для пациента.
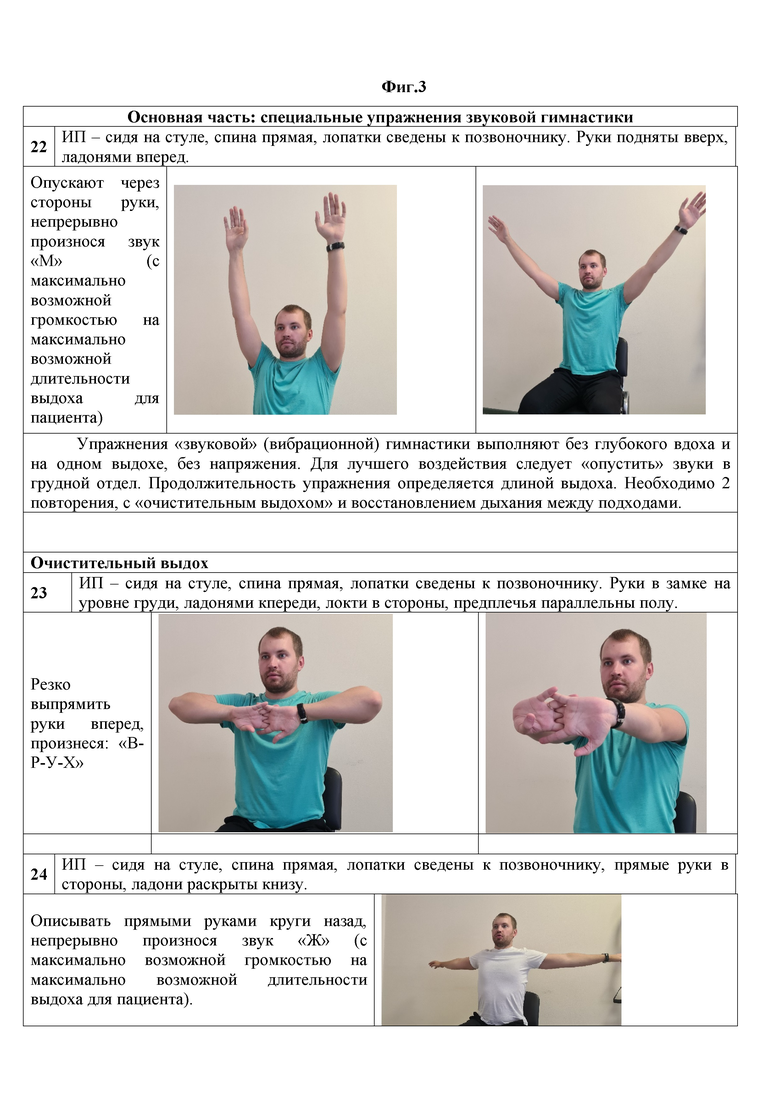
Основная часть: специальные упражнения звуковой гимнастики (фиг.3)
22) ИП – сидя на стуле, спина прямая, лопатки сведены к позвоночнику. Руки подняты вверх, ладонями вперед.
Затем опускают через стороны руки, непрерывно произнося звук «М» с максимально возможной для пациента громкостью и на максимально возможно долгом выдохе пациента.
Упражнение «звуковой» (вибрационной) гимнастики выполняют без глубокого вдоха и на одном выдохе, без напряжения. Для лучшего воздействия следует «опустить» звуки в грудной отдел (т.е. произносим с опорой на диафрагму, а не только с голосовых связок). Продолжительность упражнения определяется длиной выдоха. Необходимо 2 повторения, с «очистительным выдохом» и восстановлением дыхания между подходами.
Очистительный выдох
23) ИП – сидя на стуле, спина прямая, лопатки сведены к позвоночнику. Руки в замке на уровне груди, ладонями кпереди, локти в стороны, предплечья параллельны полу.
Резко выпрямить руки вперед, произнеся: «В-Р-У-Х» (или, вместо этого при очистительном выдохе можно произносить «О-О-Х-Х-Х», или «А-А-Х-Х-Х», или «У-У-Х-Х-Х»).
24) ИП – сидя на стуле, спина прямая, лопатки сведены к позвоночнику, прямые руки в стороны, ладони раскрыты книзу.
На счет 1-8: описывать прямыми руками круги назад, непрерывно произнося звук «Ж». При переносимости – не на счет, а с максимально возможной громкостью на максимально возможной длительности выдоха для пациента.
Упражнение звуковой (вибрационной) гимнастики выполняют без глубокого вдоха и на одном выдохе, без напряжения. Для лучшего воздействия следует «опустить» звуки в грудной отдел. Продолжительность упражнения определяется длиной выдоха. Необходимо 2 повторения, с «очистительным выдохом» и восстановлением дыхания между подходами.
Очистительный выдох
25) Повторяют очистительный выдох по п.23 с произнесением «В-Р-У-Х» (или указанных выше других сочетаний звуков).
26) ИП – сидя на стуле, спина прямая, лопатки сведены к позвоночнику, правая рука выпрямлена вертикально вверх, левая – прямая вытянута в сторону.
На счет 1-8 меняют через стороны положение рук местами (правая рука опускается в сторону, левая поднимается вверх и обратно), при этом непрерывно произносят звук «Р». При хорошей переносимости – не на счет, а с максимально возможной громкостью на максимально возможной длительности выдоха для пациента.
Упражнение звуковой (вибрационной) гимнастики выполняют без глубокого вдоха и на одном выдохе, без напряжения. Для лучшего воздействия следует «опустить» звуки в грудной отдел. Продолжительность упражнения определяется длиной выдоха. Необходимо 2 повторения, с «очистительным выдохом» и восстановлением дыхания между подходами.
Очистительный выдох
27) Повторяют очистительный выдох по п.23 с произнесением «В-Р-У-Х» (или других из указанных выше сочетаний звуков).
Заключительная часть (фиг.4)
28) ИП – сидя, спина прямая, голова – прямо, лопатки сведены к позвоночнику.
На счет 1-4: наклон головы вперед, подбородком коснуться яремной вырезки, удерживать положение 1 сек.
5-8 – вернуться в ИП.
Методические указания: повторить 1 раз, дыхание свободное. Стараться расслабиться.
29) ИП – сидя на середине стула, спина прямая, лопатки сведены к позвоночнику, руки сложены «окошком» под грудью: при этом правая ладонь охватывает левый локтевой сустав, левая ладонь – правый.
На счет 1 – подъем рук вверх, предплечья над головой.
2 – вернуться в ИП.
Методические указания: дыхание свободное, максимально возможная для пациента амплитуда, движения плавные, без рывков. Спина прямая, голова – прямо, лопатки сведены к позвоночнику, в пояснице не прогибаться.
30) ИП – сидя, спина прямая, голова – прямо, лопатки сведены к позвоночнику, ладони лежат на соответствующих бедрах.
На счет 1-2 – наклон головы вперед, подбородком коснуться яремной вырезки.
3-6 – на выдохе: скатываются головой ниже, как «снежный ком» - закатываются лбом максимально возможно ниже, навстречу к пупку (т.е. скручиваются головой и верхней частью груди вокруг поперечной оси тела).
Методические указания: повторить 1 раз, дыхание свободное. Постараться расслабиться.
Упражнения, представленные в комплексе выше (фиг.1), являются, по сути, примерными. Специалист ЛФК поймет, что они могут быть заменены на равноценные им с учетом соблюдения приведенных нами выше общих принципов использования дыхательной гимнастики у пациентов с перенесенной КАП. Комплексы аналогичных упражнений приведены, например, в методических рекомендациях наших авторов «Методика дыхательной гимнастики для пациентов, перенесших COVID-ассоциированную пневмонию» (утверждены на заседании Образовательного центра ФГБУ «НМИЦ РК» Минздрава России 14.02.2022, протокол № 2, Издательский Дом «Библиограф», М., 2022, 48 с., ISBN 978-5-907063-76-1).
Разработанная программа дыхательных упражнений эффективна и может быть рекомендована для практического применения у пациентов, перенесших пневмонию, в том числе КАП, пациентов с ХОБЛ, бронхиальной астмой, хронической сердечной недостаточностью 1 ст. (ХСН 1 ст.), как в условиях стационарного пребывания в центрах медицинской реабилитации или санаторно-курортных учреждениях, так и при занятиях с использованием технологий телемедицины или на амбулаторном лечении.
Результаты использования способа.
Данная методика апробирована на базе ФГБУ «НМИЦ РК» Минздрава России в рамках реализации программы медицинской реабилитации с использованием интерактивной платформы для дистанционной реабилитации переболевших COVID-19 и легла в основу работы телемедицинской платформы COVIDREHAB (covidrehab.online).
В исследовании приняли участие 30 человек, из них 14 женщин (46,66%) и 16 мужчин (53,33%). Все исследуемые испытывали трудности самообслуживания, отмечали нарастание слабости от минимальной двигательной активности, в том числе и вертикализации. Курс состоял из 14 ежедневных процедур дыхательной гимнастики. Занятия предусматривали постепенное увеличение интенсивности по мере адаптации пациента к нагрузкам. Переход на более сложный уровень дыхательной нагрузки выполнялся только в случае стабилизации показателей SpO2 и ЧСС и отсутствии жалоб, связанных с интенсивностью комплекса упражнений. Во время занятий не допускали подъема пульса в анаэробные зоны мощности и падения сатурации более чем на 3% от исходного уровня. При возникновении одышки дополнительно выполняли паузу с использованием упражнений на диафрагмальное дыхание.
Для оценки эффективности данной методики использовали измерения частоты сердечных сокращений (ЧСС), частоты дыхания (ЧД) и SpO2 (пульсоксиметр Aiqura AD-805, производства КНР) до, в процессе и после курса. Кроме того, для оценки пациентом переносимости физических нагрузок применяли стандартную Шкалу Борга.
В таблице 1 представлены статистические данные динамики ЧСС, сатурации (SpO2) и частоты дыхательных движений (ЧД). Статистический анализ проводили с помощью программы StatTech v. 2.5.6 (разработчик – ООО «Статтех», Россия). Количественные данные описывали с помощью медианы (Me) и нижнего и верхнего квартилей (Q1–Q3). При сравнении показателей использовали критерий Вилкоксона.
В результате проведенного курса дыхательной гимнастики со стороны сердечно-сосудистой системы за счет постепенного усложнения повторов упражнений – со свободного дыхания на дыхание с удлиненным выдохом, затем с сопротивлением на выдохе и, наконец, со вдохом из закрытого положения диафрагмы (при таком положении рук и корпуса, при котором имеет место некоторое сжатие диафрагмы, блокирующее свободный вдох – например, при наклонах, разворотах корпуса, постановке кистей рук на нижние отделы грудной клетки), с переходом на каждый более сложный уровень дыхательной нагрузки по схеме: 5:1, 4:2 и 3:3, - наблюдалась постепенная адаптация и к физической нагрузке. Это, в свою очередь, позволяло повышать моторную плотность занятий (с 62,5% до 81%). Определялась достоверная положительная динамика показателей ЧСС и SpO2, в связи с чем и принято было их использование непосредственно в качестве показателей БОС.
Разработанные нами дыхательные упражнения способствовали активизации вспомогательных инспираторных мышц (грудино-ключично-сосцевидной, передней, средней и задней лестничных мышц, большой и малой грудных, нижних волокон передней зубчатой мышцы и широчайшей мышцы спины). Также на ритмику дыхания оказывала влияние активизация вспомогательных мышц выдоха (прямая мышца живота, наружная косая мышца, внутренняя косая и поперечная мышцы живота), а также нижних волокон подвздошно-реберной мышцы, задней нижней зубчатой мышцы и квадратной мышцы поясницы.
Таблица 1. Анализ динамики физиологических показателей
[75,50; 97,75]
[70,00; 84,75]
[90,25; 95,00]
[96,25; 98,75]
[19,00; 23,00]
[17,00; 18,00]
Формирование правильного паттерна дыхательного акта отражалось в снижении показателя ЧД, отсутствии жалоб на отдышку и нарушения дыхания.
По окончании курса занятий дыхательными упражнениями показатели субъективного самочувствия переносимости физической нагрузки, оцениваемые по Шкале индивидуального восприятия интенсивности нагрузки Борга, у всех пациентов достоверно изменялись в диапазоне с 13-14 баллов до 9-11 баллов. Однако использование показателей шкалы Борга в качестве показателей БОС непосредственно в процессе самих занятий было неинформативно.
В группах пациентов, занимающихся online и offline, т.е. посредством дистанционного общения и непосредственно очно в зале гимнастики, статистически значимых отличий по исследуемым показателям не отмечено.
Таким образом, можно заключить, что разработанная программа дыхательных упражнений эффективна и может быть рекомендована для практического применения у пациентов после КАП как в условиях стационарного пребывания в центрах медицинской реабилитации или санаторно-курортных учреждениях, так и при занятиях с использованием технологий телемедицины.
Клинические примеры.
1.Пациент А., 59 лет. Состояние после перенесенной двухсторонней COVID-ассоциированной пневмонии, средней тяжести. Процент поражения легких: 40% (КТ-2).
Жалобы: на сохраняющиеся одышку при физической нагрузке (при ходьбе), низкую работоспособность, общую слабость, головную боль.
Показатели до начала курса:
SpO2 = 94%,
ЧСС = 96 уд/мин,
ЧД = 21 дд/мин.
По окончании курса – нормализация данных показателей. Одышка, тахикардия купированы.
При контрольном осмотре через 6 месяцев пациент отмечает положительные результаты, жалоб не предъявляет, изменения легких по данным КТ отсутствуют, показатели спирометрии, велоэргометрии, пульсоксиметрии стабильны.
2. Пациентка Т., 62 года. Состояние после перенесенной двухсторонней коронавирусной пневмонии, тяжелой степени, дыхательная недостаточность 2-й степени. Процент поражения легких: 80 % (КТ-4).
Жалобы: на одышку в покое, низкую работоспособность, выраженную общую слабость, головокружение, головную боль, низкое АД. Перед началом курса имеют место следующие уровни показателей функций сердечно-сосудистой и дыхательной систем:
SpO2 = 91%,
ЧСС = 110 уд/мин,
ЧД = 26 дд/мин.
По окончании курса наблюдается улучшение данных показателей, уменьшение числа жалоб. При контрольном осмотре через 6 месяцев пациентка отмечает сохранение положительных результатов, одышка возникает лишь при длительной ходьбе, работоспособность повысилась, фиброзные изменения легких по данным КТ отсутствуют, показатели спирометрии, велоэргометрии, пульсоксиметрии стабильны.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ реабилитации пациентов, перенесших новую коронавирусную инфекцию COVID-19 | 2022 |
|
RU2782499C1 |
| Способ восстановления пациентов, перенесших COVID-19, с помощью комплексной программы физической реабилитации | 2022 |
|
RU2788293C1 |
| Способ проведения физической реабилитации пациентов с неврологическими осложнениями после перенесённой коронавирусной инфекции Covid-19 | 2022 |
|
RU2786803C1 |
| Способ выполнения физических упражнений для укрепления дыхательной системы у лиц пожилого возраста | 2023 |
|
RU2807391C1 |
| Способ восстановления физического и психоэмоционального состояния пациентов после перенесенной коронавирусной инфекции | 2022 |
|
RU2786806C1 |
| Способ персонализированной физической реабилитации больных с фибрилляцией предсердий на ранних сроках после операции радиочастотной аблации устьев легочных вен | 2018 |
|
RU2700675C1 |
| Способ пререабилитации онкологических пациентов перед обширными полостными операциями с помощью кинезиотерапии | 2024 |
|
RU2837118C1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ С ВЕРТЕБРОГЕННЫМ БОЛЕВЫМ СИНДРОМОМ ПОСЛЕ ДЕКОМПРЕССИОННЫХ ОПЕРАЦИЙ НА ПОЯСНИЧНО-КРЕСТЦОВОМ ОТДЕЛЕ ПОЗВОНОЧНИКА | 2012 |
|
RU2510727C1 |
| Способ медицинской реабилитации больных после перенесенной коронавирусной инфекции COVID-19 | 2023 |
|
RU2821193C1 |
| Способ коррекции идиопатического сколиоза грудного отдела позвоночника у девочек 11-15 лет | 2023 |
|
RU2808350C1 |















Изобретение относится к медицине, пульмонологии, медицинской реабилитации пациентов, перенесших COVID-ассоциированную пневмонию. Выполняют 14-дневный курс ежедневного выполнения дыхательных упражнений с биологической обратной связью (БОС) по ЧСС и уровню сатурации (SpO2). Каждое занятие включает разминку, основную и заключительную части. Причем в конце основной части проводят упражнения звуковой гимнастики с произнесением звука на одном выдохе при выполнении движений руками. Способ обеспечивает достоверную и стойкую положительную динамику показателей ЧСС и SpO2, а также ритма дыхания за счет постепенной адаптации организма пациента к физической нагрузке, постепенного усложнения упражнений и постепенного повышения моторной плотности занятий. 4 ил., 1 табл., 2 пр.
Способ дыхательной гимнастики для пациентов, перенесших COVID-ассоциированную пневмонию, отличающийся тем, что включает 14-дневный курс ежедневного выполнения дыхательных упражнений с использованием биологической обратной связи (БОС) по ЧСС и уровню сатурации (SpO2), причем каждое занятие включает блоки:
1) разминка – подготовка к выполнению основной части гимнастики мышечно-связочного аппарата шеи и плечевого пояса – в виде упражнений на повороты и перекаты головы и вращение надплечий со свободным дыханием, длительность – 3-5 минут занятия,
2) основная часть – последовательное выполнение комплекса упражнений, каждое из которых повторяют 6 раз, на растяжение мышц шеи, грудных мышц, тренировку тонуса мышц плечевого пояса и ротаторной манжеты плеча, мышц спины и живота, подвижности надплечий, лопаток, укрепление ягодичных и мышц бедра,
в конце основной части проводят упражнения звуковой гимнастики с произнесением звука на одном выдохе при выполнении движений руками, причем произношение каждого звука – «м», «ж» и «р» выполняют по 2 раза, с опорой дыхания на диафрагму, с очистительным выдохом после каждого повтора, где очистительный выдох – максимально возможный для пациента выдох, в конце которого без паузы и без натуживания пациент старается выдохнуть остатки воздуха из легких, задействуя диафрагму и мышцы живота, для чего при очистительном выдохе используют положения верхних конечностей и корпуса, сжимающие грудную клетку, одновременно произнося: «В-Р-У-Х» при очистительном выдохе,
длительность основной части – 20-25 минут;
3) заключительная часть – длительностью 5-7 минут, в виде упражнений на восстановление свободного дыхания и растяжку фасциальных структур корпуса тела;
причем занятия проходят под постоянным контролем показателей ЧСС и SpO2, и при достигнутой адаптации пациента к нагрузке, определяемой по стабильности показателей ЧСС и улучшению SpO2, сокращают паузу отдыха между упражнениями, повышая моторную плотность занятия – отношение времени, непосредственно затрачиваемого на выполнение упражнений, ко времени всего занятия,
при этом 6 повторов каждого выполняемого упражнения основной части осуществляют в процессе курса упражнений следующим образом:
- вначале все 6 повторов каждого упражнения выполняют при свободном дыхании пациента,
- при дальнейших занятиях с учетом переносимости пациентом повтор каждого упражнения осуществляют по следующей последовательной схеме адаптации к дыхательной нагрузке:
5:1, где 5 повторений – со свободным дыханием, 1 повторение с удлиненным выдохом;
4:2, где 4 повторения – со свободным дыханием, 2 повторения с удлиненным выдохом;
3:3, где 3 повторения – со свободным дыханием, 3 повторения с удлиненным выдохом;
- затем по той же схеме 5:1, 4:2, 3:3 постепенно с учетом переносимости пациентом нагрузки заменяют повторения с удлиненным выдохом на повторения с выдохом с сопротивлением:
5:1, где 5 повторений – со свободным дыханием, 1 повторение с выдохом с сопротивлением;
4:2, где 4 повторения – со свободным дыханием, 2 повторения с выдохом с сопротивлением;
3:3, где 3 повторения – со свободным дыханием, 3 повторения с выдохом с сопротивлением;
- далее по той же схеме заменяют повторения с выдохом с сопротивлением на повторения со вдохом из закрытого положения диафрагмы – в положении рук и корпуса, блокирующем свободный вдох:
5:1, где 5 повторений – со свободным дыханием, 1 повторение с вдохом из закрытого положения диафрагмы;
4:2, где 4 повторения – со свободным дыханием, 2 повторения с вдохом из закрытого положения диафрагмы;
3:3, где 3 повторения – со свободным дыханием, 3 повторения с вдохом из закрытого положения диафрагмы;
при этом условием каждой указанной замены повторов упражнения является достижение адаптации пациента к предыдущему уровню дыхательной нагрузки – стабильных показателях ЧСС, улучшении SpO2 и переносимости упражнений пациентом без субъективно неприятных ощущений при выполнении повторов каждого упражнения,
а при дестабилизации данных показателей и/или появлении субъективно неприятных ощущений выполняют очередной повтор упражнения на предыдущем уровне дыхательной нагрузки для данного упражнения – без очередной замены по указанной схеме, до достижения адаптации с учетом показателей ЧСС, SpO2 и субъективной переносимости.
| Экспресс-реабилитация медицинских работников, находящихся в условиях повышенных нагрузок в период пандемии | 2022 |
|
RU2766285C1 |
| Способ медицинской реабилитации больных вирусной пневмонией, ассоциированной с коронавирусной инфекцией Covid-19 | 2022 |
|
RU2772211C1 |
| СПОСОБ РЕАБИЛИТАЦИИ ПАЦИЕНТОВ С БРОНХОЛЕГОЧНОЙ ПАТОЛОГИЕЙ ИНФЕКЦИОННОГО ГЕНЕЗА | 2020 |
|
RU2745697C1 |
| СПОСОБ ИНТЕГРАТИВНОЙ РЕАБИЛИТАЦИИ ПАЦИЕНТОВ ПОСЛЕ ПЕРЕНЕСЕННОЙ НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ (COVID-19) | 2021 |
|
RU2769214C1 |
| ЛЯДОВ К.В | |||
| Дыхательная реабилитация у больных вирусной пневмонией на фоне новой коронавирусной инфекции | |||
| Способ обработки медных солей нафтеновых кислот | 1923 |
|
SU30A1 |
| СУРДИНА ДЛЯ МЕДНЫХ ДУХОВЫХ ИНСТРУМЕНТОВ | 1923 |
|
SU569A1 |
| CAMOZZI D.M | |||
| Способ изготовления электрических сопротивлений посредством осаждения слоя проводника на поверхности изолятора | 1921 |
|
SU19A1 |
Авторы
Даты
2022-11-28—Публикация
2022-08-10—Подача