Область техники, к которой относится изобретение
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано при оперативном лечении переломов головки лучевой кости.
Уровень техники
Переломы головки лучевой кости (ГЛК) составляют около 5% от всех переломов костей скелета у взрослых. Нередко эта травма сопровождается вывихом костей предплечья и тяжелыми сопутствующими повреждениями локтевого сустава, что приводит к выраженному нарушению функции травмированной верхней конечности и к инвалидизации пациента. Головка лучевой кости является одним из важнейших элементов стабилизирующей структуры локтевого сустава. В случаях, когда выполнить остеосинтез головки лучевой кости не представляется возможным или заведомо приведет к неудовлетворительному результату - выполняют её резекцию. Однако резекция проксимального метаэпифиза лучевой кости приводит к более низкому функциональному результату, особенно при комплексном повреждении локтевого сустава, поэтому прибегают к замещению нативной ГЛК эндопротезом. При необходимости создания условий для восстановления стабильности локтевого сустава и невозможности установить эндопротез, как правило, используют временное замещение ГЛК цементным спейсером, изготавливаемого интраоперационно из полиметилметакрилата и выполняющего функцию индивидуального эндопротеза, сроком на 3-6 мес. Это срок, достаточный для полного восстановления всех сопутствующих повреждений (коллатеральных связок, переломов локтевого и венечного отростков локтевой кости).
Известно использование эндопротеза отечественного производства фирмы OOO «Остеомед-М» для восстановления стабильности локтевого сустава при лечении переломов головки лучевой кости (RU 2362516). Эндопротез представляет собой монолитный металлический имплант с цилиндрической шляпкой с углублением в торце, конической ножкой со ступенями равной длины. Цилиндрическая шляпка со стороны шейки выполнена со скосом, перпендикулярным оси ножки, и скреплена с шейкой под углом наклона оси шляпки к оси шейки, который составляет не менее 10°. Однако при диаметре костномозгового канала большем, чем представленный модельный ряд эндопротеза, и плохом качестве костной ткани процесс остеоинтеграции ножки эндопротеза затягивается, а в ряде случаев становится невозможным. Кроме того, коническая форма ножки эндопротеза в условиях остеопороза не может обеспечить первичную ротационную стабильность в канале, что приводит к ее проскальзыванию и снижению артикулирующих функций локтевого сустава. Эндопротез ГЛК по патенту RU 2362516 является не осесимметричной конструкцией, имеет соединение головки с ножкой под углом 10°, что соответствует среднему анатомическому положению артикулирующей поверхности головки лучевой кости. Это, с одной стороны, может обеспечить улучшенную механику плечелучевого контакта при определенной ротации и сгибании предплечья, однако, с другой стороны, существуют положения, в которых площадь контакта сустава (Ac) уменьшается, а максимальное контактное напряжение (σmax) увеличивается. Осесимметричные конструкции в таких случаях являются более последовательными при вращении предплечья и, следовательно, могут быть более щадящими, чем не осесимметричные конструкции имплантата, а цементная фиксация ножки протеза и/или более широкий модельный ряд в случае модульных протезов позволяет подобрать имплант индивидуально.
Известно использование модульного металлического импланта Explor® Modular radial head «Zimmer Biomet» для восстановления стабильности локтевого сустава при лечении переломов головки лучевой кости (US 20120083892A1). Имплант представляет собой разъемную конструкцию, состоящую из головки и конической ножки, выполненной с напылением, обеспечивающим ее остеоинтеграцию, при этом коническая ножка имеет анкерную часть, предназначенную для размещения в канале проксимальной части лучевой кости, и монтажную часть, выполненную с возможностью шарнирного сочленения с ответной частью головки плечевой кости. Коническая ножка и головка могут быть дополнительно зафиксированы между собой при помощи винта. При проведении операции, требующей замены головки проксимального отдела лучевой кости, поврежденную головку лучевой кости удаляют, выбирают ножку необходимого размера, фиксируют ножку протезной системы в проксимальной части лучевой кости с помощью цементной смеси, например, метилметакрилата, или запрессовывают в интрамедуллярный канал таким образом, чтобы монтажная часть конической ножки выступала из проксимального отдела лучевой кости. Затем для протезной системы подбирают головку в зависимости от натяжения связок, диаметра удаленной головки лучевой кости и ее высоты, которая также может состоять из нескольких частей, собираемых хирургом интраоперационно. Затем головку соединяют с выступающей монтажной частью ножки с обеспечением возможности сочленения с головкой дистального отдела плечевой кости. Модульные импланты имеют более вариативный размерный ряд, что позволяет с большей точностью подобрать компоненты необходимых размеров. Однако даже широкий модельный ряд модульного импланта в некоторых клинических случаях не позволяет подобрать точный размер протеза, соответствующий нативной ГЛК, и возникает необходимость в дополнительной цементной фиксации ножки импланта, что удлиняет время оперативного вмешательства.
Известно использование эндопротеза головки лучевой кости для восстановления стабильности локтевого сустава (RU 140147U1), представляющего собой монолитный имплант, выполненный интраоперационно из полиметилметакрилатакостирена, содержащий цилиндрическую шляпку, выполненную с углублением в торце, и коническую ножку. Имплант армирован спицей со спиралевидным окончанием. Цилиндрическая шляпка со стороны внешней торцевой поверхности выполнена со сферическим углублением, а со стороны ножки - со скосом, перпендикулярным оси ножки, при этом угол наклона оси шляпки к оси шейки составляет 12°. Ножка дополнительно снабжена продольно расположенными ребрами жесткости. Этот имплант по своей сути является аналогом протеза ГЛК «Остеомед», выполненным из костного цемента, и несет в себе те же недостатки, что и его прототип - неосесимметричность конструкции, которая может создать трудности при позиционировании импланта в костномозговом канале, что приводит к ограничению ротации предплечья.
Технической проблемой является обеспечение стабильности локтевого сустава после резекции проксимального метаэпифиза лучевой кости при многооскольчатых переломах ГЛК.
Раскрытие сущности изобретения
Технический результат заключается в интраоперационном изготовлении осесимметричного индивидуального эндопротеза для замещения головки лучевой кости при многооскольчатых переломах ГЛК на резецируемом участке проксимального метаэпифиза лучевой кости с обеспечением первичной осевой и ротационной стабильности эндопротеза. При наличии сопутствующих повреждений локтевого сустава (связочного аппарата, переломов локтевой кости) при многооскольчатых переломах ГЛК восстановление естественных анатомических движений в локтевом и лучезапястном суставах начинают через две недели (период проведения иммобилизации локтевого сустава), при отсутствии сопутствующих повреждений - со следующего дня после операции.
Технический результат достигается способом восстановления стабильности локтевого сустава при многооскольчатых переломах головки лучевой кости, включающим резекцию проксимального поврежденного метаэпифиза лучевой кости, с последующим изготовлением из цементной смеси эндопротеза, имеющего осесимметричную конструкцию, содержащего проксимальный компонент в виде головки эндопротеза, и дистальный компонент в виде ножки эндопротеза, соединенные с помощью армирующего элемента, в качестве которого используют спонгиозный или кортикальный винт, и установку полученного эндопротеза в костномозговом канале лучевой кости.
Сначала изготавливают проксимальный компонент, для чего определяют диаметр и высоту нативной ГЛК, с учетом которых выбирают полый прозрачный цилиндрический корпус, снабженный штоком; последний устанавливают в цилиндрическом корпусе на заданной высоте, выше высоты нативной ГЛК, после чего под визуальным контролем заполняют рабочий объем цилиндрического корпуса порцией предварительно приготовленной цементной смеси с последующим ее уплотнением. Далее формируют «суставную» вогнутую поверхность проксимального компонента с использованием средства, содержащего сферическую поверхность с параметрами, приближенными к анатомическим параметрам контактной поверхности нативной головки ЛК; при этом на сферическую поверхность упомянутого средства устанавливают цилиндрический корпус с обеспечением контакта размещенной в нем цементной смеси с цилиндрической поверхностью, и умеренным давлением на поршень уплотняют цементную смесь с равномерным ее распределением по рабочему объему цилиндрического корпуса и обеспечением требуемой высоты нативной ГЛК. По мере застывания цементной смеси поршень извлекают из цилиндрического корпуса без нарушения целостности сформированной поверхности протеза ГЛК с последующим введением в полученную заготовку спонгиозного или кортикального винта, не доходя до сформированной «суставной» поверхности, и выдерживанием заготовки до полного затвердевания цементной смеси, после чего полученный проксимальный компонент протеза извлекают из цилиндрического корпуса.
После резекции проксимального метаэпифиза лучевой кости в обработанном костномозговом канале кости формируют дистальный компонент протеза ГЛК, для чего порциями предварительно приготовленной цементной смеси заполняют костномозговой канал, в который затем погружают винт проксимального компонента с обеспечением плотной посадки проксимального компонента на опил лучевой кости, и последующим выдерживанием сформированного эндопротеза до затвердевания цементной смеси.
Диаметр ГЛК для изготовления проксимального компонента эндопротеза определяют интраоперационно - по собранной из фрагментов удаленной головке, или по рентгенограммам контралатерального локтевого сустава. Высоту ГЛК определяют по рентгенограммам по венечной вырезке локтевой кости.
Цилиндрический корпус может быть снабжен метками, определяющими расстояние по длине от торцевой поверхности корпуса. Внутренний диаметр цилиндрического корпуса выполнен равным не более наименьшего диаметра ГЛК.
Сферическая поверхность средства для формирования «суставной» поверхности имеет диаметр, выбранный из интервала значений от 28 до 32 мм.
В одном из вариантов осуществления изобретения перед заполнением цементной смесью в костномозговом канале лучевой кости сформируют «пробку» из фрагментов кости или желатина для ограничения распространения цемента по костномозговому каналу. Перед погружением проксимального компонента в цементную смесь костномозгового канала поверхность выступающей части спонгиозного винта обрабатывают цементной массой.
При формировании проксимального компонента в корпусе цилиндрического корпуса поверхность вокруг введенного спонгиозного винта обрабатывают для обеспечения ее шероховатости свойств.
Изобретение позволяет улучшить биомеханику в плечелучевом суставе при ротации и сгибании предплечья. За счет использования протеза с осесимметричной цилиндрической головкой и ножкой упрощается позиционирование и установка импланта.
Заявленный способ является предпочтительным для замещения головки лучевой кости при переломах проксимального метаэпифиза лучевой кости в случаях, когда выполнить остеосинтез или эндопротезирование металлическим имплантом не представляется возможным. Заявленный способ позволяет интраоперационно сформировать эндопротез с обеспечением стабильной, прочной и надежной его посадки в костномозговом канале и восстановлением естественных анатомических движений в локтевом и лучезапястном суставах. Технический результат достигается за счет изготовления головки и ножки (проксимального и дистального компонентов) с использованием доступных средств, соединяемых между собой интраоперационно с помощью винта (спонгиозного с частичной или полной нарезкой или кортикального), предварительно вкрученного в сформированную головку (проксимальный компонент протеза), при этом головку фиксируют в ножке, сформированной непосредственно в костномозговом канале (дистальном компоненте протеза). Длина используемого винта соответствует расстоянию от центра ГЛК до проксимального изгиба канала лучевой кости, которую предварительно определяют по рентгенограммам / томограммам как расстояние от шейки до бугристости лучевой кости.
Заявленный способ использует персонифицированный подход при формировании эндопротеза, экономит время, связанное с подбором эндопротеза, что, в конечном итоге, позволяет сократить предоперационный период и снизить сроки реабилитации пациентов. Для изготовления цементного спейсера ГЛК не требуется использования узкоспециализированного оборудования и инструментов, изготавливается он из «подручных средств», что позволяет прооперировать пациента в максимально ранние сроки, а это в свою очередь дает возможность сократить суммарный срок иммобилизации локтевого сустава (за счет короткого предоперационного периода). Настоящее изобретение позволяет достичь осевой и ротационной стабильности предплечья за счет индивидуального изготовления протеза необходимых параметров, позволяет начать реабилитацию в ранние сроки, а простота формирования конструкции импланта позволяет повысить доступность использования способа для пациентов, не требует привлечения хирургов высокой квалификации для выполнения протезирования. В ряде случаев может быть использован спейсер ГЛК из костного цемента с антибиотиком, например, при инфекционных осложнениях после остеосинтеза / эндопротезирования ГЛК.
Краткое описание чертежей
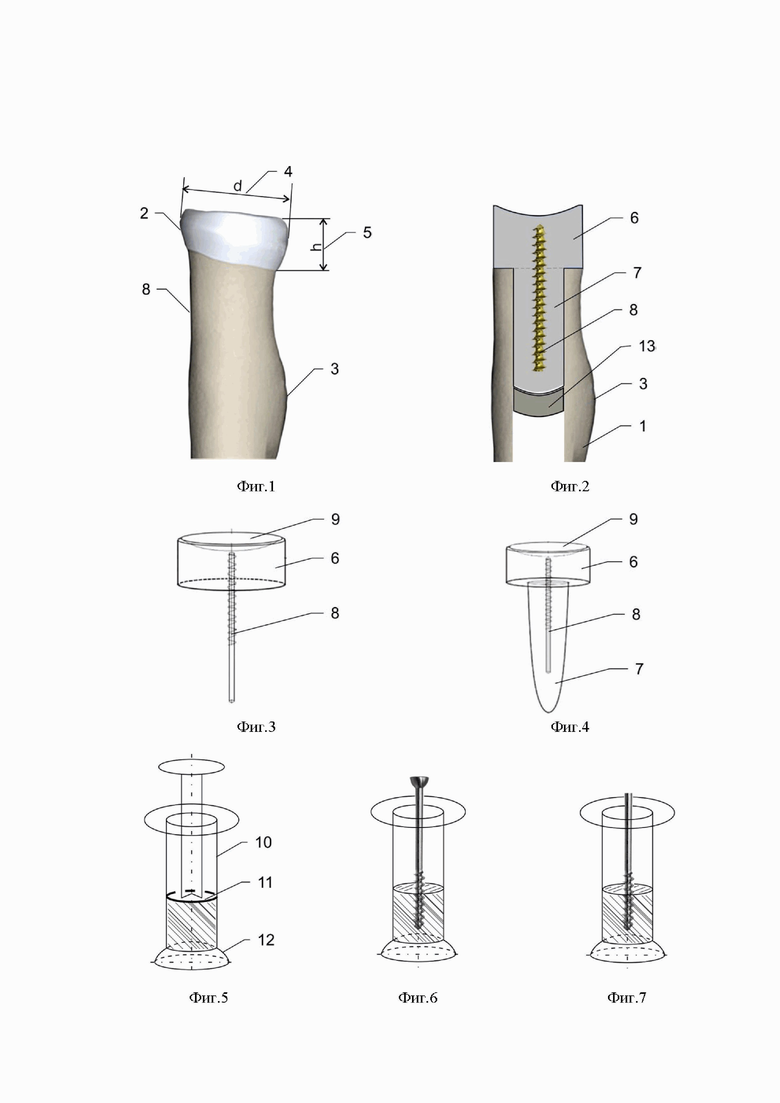
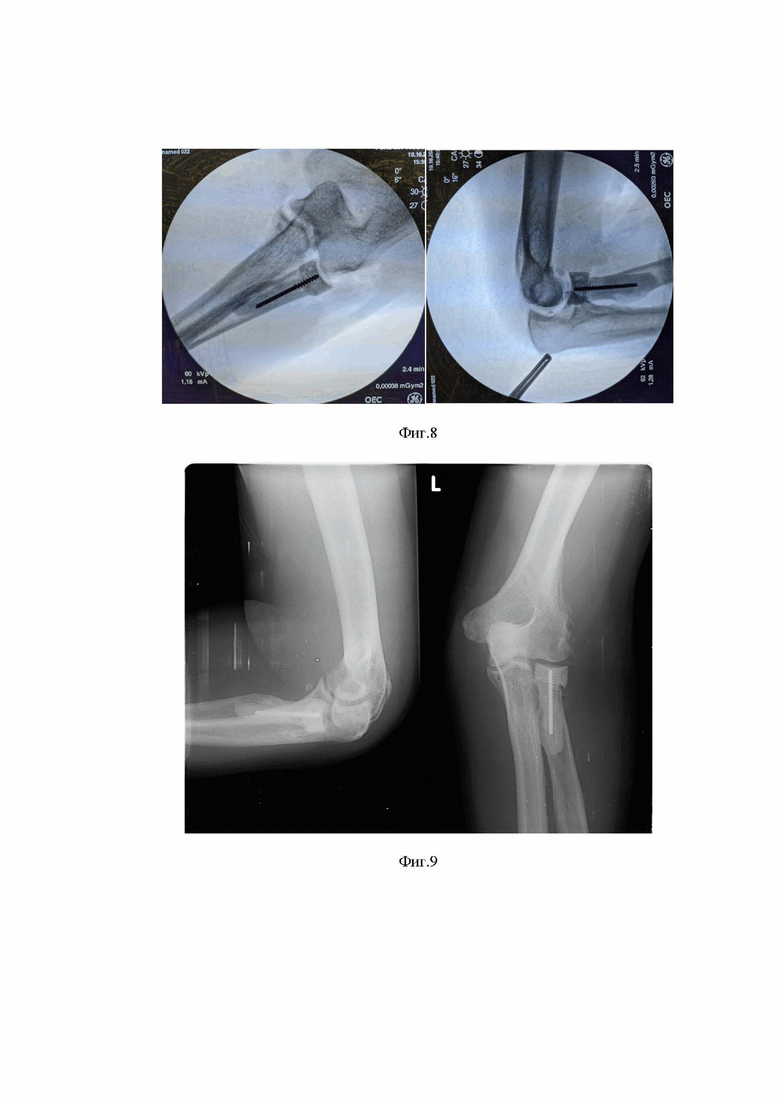
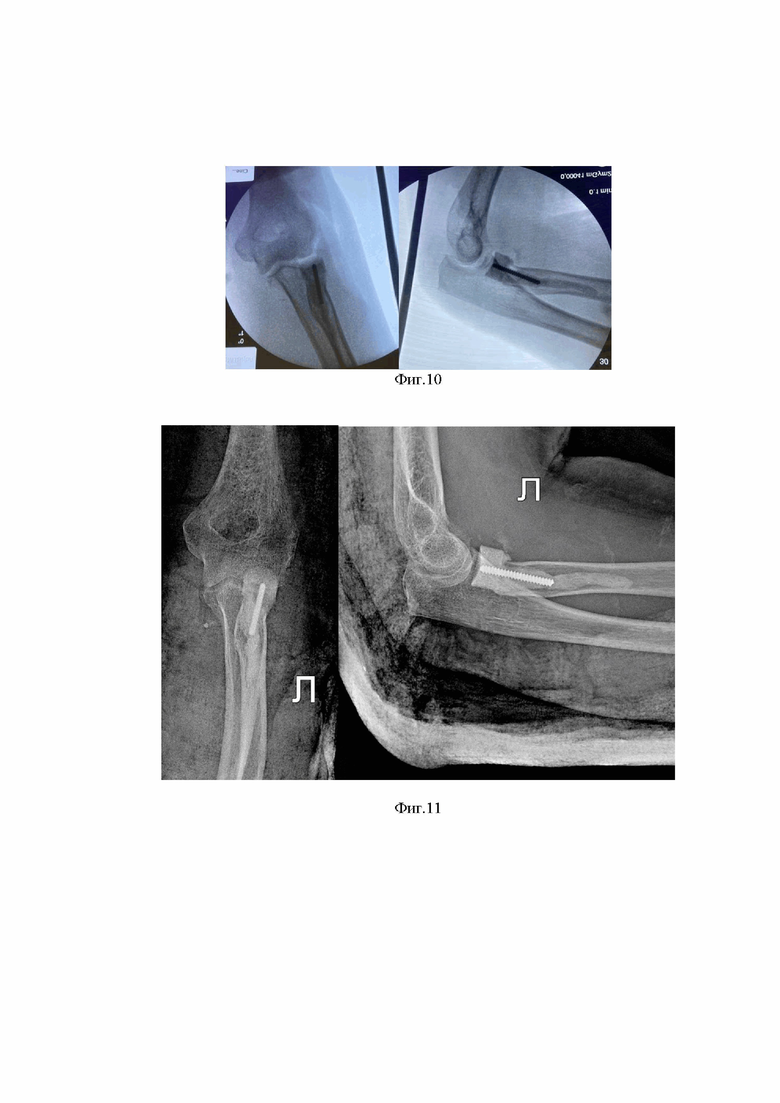
Изобретение поясняется чертежами, где на фигуре 1 схематично представлено изображение ГЛК, на фигуре 2 - изображение установленного в костномозговом канале лучевой кости эндопротеза ГЛК, на фигуре 3 - изображение проксимального компонента эндопротеза ГЛК, на фигуре 4 - эндопротез в сборе, на фигурах 5-7 - представлены этапы изготовления проксимального компонента протеза ГЛК, на фигурах 8, 10 - результаты интраоперационного рентгенологического контроля пациентов по примерам 1 и 2, соответственно, на фигурах 9 и 11 - результаты послеоперационного рентгенологического контроля пациентов по примерам 1 и 2, соответственно. Позициями на чертежах обозначены: 1 - лучевая кость, 2 - головка лучевой кости, 3 - проксимальный изгиб костно-мозгового канала, 4 - наименьший диаметр ГЛК, 5 - высота ГЛК, 6 - проксимальный компонент эндопротеза ГЛК (головка эндопротеза), 7 - дистальный компонент эндопротеза ГЛК (ножка эндопротеза), 8 - спонгиозный винт, 9 - «суставная» поверхность, 10 - цилиндрический корпус формы для изготовления головки эндопротеза, 11 - поршень, 12 - средство для формирования в головке протеза «суставной» (вогнутой) поверхности, 13 - «пробка» в костномозговом канале.
Осуществление изобретения
На операционном столе в положении пациента на спине в условиях проводниковой и/или комбинированной анестезии под артериальным жгутом на приставной столик укладывают руку пациента в положении сгибания в локтевом суставе и пронации предплечья. По латеральной поверхности области локтевого сустава выполняют доступ по Kocher / Kaplan / transsplit к плечелучевому суставу. Линейный разрез кожи производят от точки в проекции середины латерального мыщелка плечевой кости дистально длиной 6-8 см, при необходимости доступ расширяют. Продольно рассекают сухожилие разгибателя пальцев над серединой головки лучевой кости, рассекают кольцевидную связку. При необходимости расширения доступа от плечевой кости частично отделяют длинный лучевой разгибатель запястья. Затем удаляют отломки головки 2 лучевой кости 1 и резецируют ее проксимальный отдел по шейке перпендикулярно оси. Костномозговой канал вскрывают и обрабатывают рашпилями, после чего производят формирование и установку эндопротеза.
Для интраоперационного изготовления эндопротеза головки лучевой кости используют полиметилметакрилат (ПММА) - костный цемент, предпочтительно средней вязкости. Эндопротез ГЛК формируют из двух компонентов - проксимального 6 и дистального 7. Сформированный интраоперационно эндопротез представляет собой монолитную конструкцию. Проксимальным компонентом 6 является головка (шляпка) цилиндрической формы с вогнутой «суставной» поверхностью (сферической проксимальной поверхностью), дистальным 7 - ножка, расположенная перпендикулярно головке 6, имеющая форму, повторяющую форму соответствующей части костномозгового канала, как правило, коническую или цилиндрическую. Соединение головки с ножкой реализовано посредством спонгиозного или кортикального винта 8.
На первом этапе интраоперационного изготовления эндопротеза формируют проксимальный компонент 6 - головку эндопротеза. Для чего определяют диаметр 4 ГЛК либо интраоперационно - по собранной из фрагментов удаленной головке, либо в рамках предоперационной подготовки - по рентгенограммам / томограммам контралатерального локтевого сустава, высоту 5 ГЛК - также по резецированной ГЛК, а по рентгенограммам - по венечной вырезке локтевой кости. Проксимальный компонент изготавливают при помощи формы в виде полого прозрачного полимерного цилиндрического корпуса 10, выполненного открытым с одной стороны (проксимальной) с рабочим объемом для размещения цементной смеси для формирования протеза ГЛК, и снабженного поршнем 11 со штоком с противоположной стороны (дистальной). На поверхности корпуса могут быть выполнены метки, определяющие расстояние от торцевой поверхности корпуса по его длине. При этом данные формы могут быть изготовлены в виде размерного ряда, отличающиеся диаметром цилиндрического корпуса. Конкретную форму из упомянутого размерного ряда выбирают в зависимости от измеренного диаметра нативной ГЛК. Внутренний диаметр цилиндрического корпуса должен быть не более (равен или меньше) диаметра 4 ГЛК. В предпочтительном варианте осуществления изобретения внутренний диаметр цилиндрического корпуса должен соответствовать малому диаметру ГЛК. Цилиндрический корпус имеет высоту, большую высоты нативной ГЛК на величину, обеспечивающую свободное перемещение штока в цилиндрическом корпусе после заполнения его рабочего объема цементной смесью. Высота цилиндрического корпуса может составлять от 3 до 10 см., предпочтительно от 4 до 5 см. Форма для изготовления протеза ГЛК может быть снабжена средством фиксации поршня в заданном положении, которое может иметь различное конструктивное выполнение.
В качестве формы для изготовления протеза ГЛК может быть использован шприц диаметром цилиндрической части, соответствующим диаметру ГЛК, и длиной не менее 5 см, у которого обрезают часть цилиндрического корпуса с подигольным конусом. При наличии на поршне резиновой уплотнительной манжеты ее удаляют, формируя ровную плоскую поверхность поршня со стороны контакта с цементной смесью. В частности, для изготовления протезов ГЛК диаметром 16-19,5 мм и больше 20 мм могут быть использованы шприцы с диаметром цилиндра 15,80 (10-мл шприц) и 19,75 мм (20-мл шприц), соответственно.
Для формирования протеза ГЛК приготавливают цементную смесь, цилиндрический корпус формы под визуальным контролем заполняют вязким костным цементом до высоты примерно на 2 отделения (2-5 мм) выше высоты нативной ГЛК, после чего фиксируют поршень на заданной высоте. Рабочий объем корпуса заполняют цементной смесью плотно, исключая образования пустот в объеме цемента.
Далее в размещенной в цилиндрическом корпусе цементной смеси формируют «суставную» (вогнутую) поверхность 9 с помощью средства 12, имеющего металлическую или термоустойчивую пластиковую сферическую поверхность, в качестве которого может быть использована головка эндопротеза тазобедренного сустава с большим диаметром, чем у нативной суставной поверхности ГЛК, например, 28 или 32 мм для шприцов 10 мл (или 12 мл) и 20 мл (или 25 мл) соответственно. Для формирования «суставной» поверхности 9 указанное средство 12 устанавливают на столике, сверху на сферическую поверхность средства 12 устанавливают цилиндрический корпус 10, заполненный еще не «застывшей» цементной смесью, и умеренным давлением на шток поршня 11 уплотняют цементную смесь с равномерным ее распределением по рабочему объему, удаляя оставшиеся пузырьки воздуха. Давлением поршня обеспечивают требуемую высоту импланта, при необходимости, выдавливая излишки цементной массы в зазор между цилиндрическим корпусом 10 и сферической поверхностью средства 12. Формирование «суставной» поверхности 9 осуществляют, пока цементная масса имеет пластичную структуру. По мере застывания костного цемента поршень 11 извлекают из цилиндрического корпуса 10, а в еще вязкую массу по центру получившегося проксимального компонента 6 вкручивают спонгиозный или кортикальный винт 8 с винтовой нарезкой. При этом винт 8 выбирают длиной, соответствующей длине изготавливаемой конструкции протеза ГЛК (проксимальной и дистальной компонентов). Для контроля процесса застывания цементной смеси, который сопровождается снижением адгезии к контактным поверхностям, может быть использована тестовая порция цемента, которую отбирают из приготовленной исходной цементной смеси. Удаление поршня 11 без нарушения целостности сформированной поверхности протеза ГЛК с последующим вкручиванием в недостаточно затвердевшую массу винта производят при достижении цементной смесью определенных адгезионных параметров, характеризующихся отсутствием прилипания к контактным поверхностям, которые определяются в отношении тестовой порции. Винт вкручивают преимущественно с осевым его расположением, не доходя до сформированной «суставной поверхности» примерно на 1 - 2 мм. Далее на поверхности полученной заготовки протеза ГЛК вокруг винта формируют неровности для лучшей адгезии с соответствующей контактной поверхностью дистального компонента (ножки) при сопряжении компонентов протеза на следующем этапе хирургического лечения. Неровности могут быть сформированы, например, медицинской иглой в виде углублений на величину 0,1 - 1,0 мм. Полученную конструкцию выдерживают до полного затвердевания цементной смеси, после чего цилиндрический корпус формы снимают с металлической сферической поверхности, а полученный проксимальный компонент протеза извлекают из цилиндрического корпуса. Цилиндрический корпус 10 может быть легко удален с полученного головки протеза 6, например, с помощью предварительно выполненных продольных разрезов цилиндрического корпуса. «Суставную» поверхность 9 при наличии технологических неровностей и «заусенцев», которые, как правило, образуются по периферии проксимального компонента 6, шлифуют, края сглаживают с получением атравматичной конструкции данного компонента. Излишнюю длину винта 8 (в случае необходимости) скусывают вместе со шляпкой.
Таким образом, на данном этапе формирования протеза ГЛК получают проксимальный компонент 6, который может иметь высоту в готовом виде 1-1,5 см на периферии и 0,8-1,0 см в центре, с выступающей частью спонгиозного винта 8, длина которой соответствует длине ножки, формируемой по винту - расстоянию от шейки лучевой кости (где заканчивается опил) до проксимального изгиба 3 костномозгового канала лучевой кости в области бугристости. Данный размер может быть предварительно определен по рентгенограммам / компьютерным томограммам, который в большинстве случаев составляет около 30 мм (без учета части винта, погруженного в проксимальный компонент протеза).
На следующем этапе (втором) формируют ножку 7 протеза ГЛК из цементной смеси непосредственно в обработанном костномозговом канале. При этом перед заполнением цементной смеси в костномозговом канале лучевой кости может быть сформирована «пробка» 13 из фрагментов ГЛК, например, длиной 0,5, для ограничения распространения цемента и создания условий для более плотного распределения цементной мантии по КМК. После чего, в костномозговой канал вводят цементную смесь, например, с помощью шприцев объемом 2-3 мл. При этом для более прочного соединения проксимального 6 и дистального 7 компонентов, на выступающую часть спонгиозного или кортикального винта 8 проксимального компонента 6 может быть нанесена цементная масса. После «схватывания» цементной массы, при этом еще в вязкий цемент, проксимальный компонент 6 импланта с винтом 8 погружают в костномозговой канал до момента посадки проксимального компонента 6 протеза на опил лучевой кости с предпочтительным осевым расположением винта 8 в костномозговом канале.
После затвердевания цементной смеси протеза ГЛК завершают операцию. В случае повреждения латеральных и медиальных коллатеральных связок локтевого сустава, перелома венечного отростка локтевой кости, перелома проксимального метаэпифиза локтевой кости и/или повреждения дистального радиоульнарного сочленения - восстанавливают поврежденные структуры для стабилизации локтевого сустава. Раны санируют, ушивают послойно.
Заявленный способ является простым в исполнении, не требует специального оборудования и может широко использоваться в клинической практике.
Предложенным способом прооперировано 11 пациентов с переломом головки лучевой кости III-IV тип по Mason.
Клинический пример №1: Пациент Ч., 53 лет с диагнозом: «Закрытый оскольчатый перелом головки левой лучевой кости (Mason IV тип), перелом верхушки венечного отростка левой локтевой кости (Regan Morrey I тип). Задний вывих костей левого предплечья». Интраоперационно выявлены отрыв медиальной коллатеральной связки от локтевой кости, отрыв латеральной локтевой коллатеральной связки от латерального надмыщелка левой плечевой кости.
Выполнено оперативное вмешательство - «Артротомия левого локтевого сустава. Резекция головки левой лучевой кости. Установка цементного спейсера. Рефиксация латерального коллатерального связочного комплекса, медиальной коллатеральной связки, венечного отростка чрескостными швами.
Установка цементного спейсера выполнена описанным выше способом, измеренные параметры головки лучевой кости, собранной из фрагментов, составили: диаметр d=26 мм, высота h=12 мм. В качестве костного цемента был использован полиметилметакрилат (PMMA) средней вязкости фирмы «DePuy». Цилиндрический корпус (форма) был изготовлен из шприца объемом 25 мл. В качестве средства, содержащего сферическую поверхность, для формирования «суставной» вогнутой поверхности проксимального компонента использовали металлическую головку от эндопротеза тазобедренного сустава диаметром 32 мм. По мере «застывания» костного цемента в цилиндрическом корпусе извлекли поршень, выбирая момент, когда адгезивные свойства уже снижаются, однако цементная масса еще сохраняет вязкость. По центру вкрутили спонгиозный винт, цемент вокруг винта уплотнили с последующим формированием нескольких углублений (на глубину 1-2 мм) иглой от шприца для более прочного сцепления со следующей порцией костного цемента от «ножки» импланта. После застывания цемента цилиндрический корпус удалили, неровности у полученной детали сгладили, острые края закруглили. Головку с проксимальной частью винта скусили, оставив длину «невкрученной» части винта около 3 см. Замешивали новую порцию костного цемента, которой заполнили шприц объемом 3 мл и ввели в костномозговой канал, а также обработали винт проксимального компонента импланта по всей поверхности с последующим погружением в цемент костномозгового канала. Излишки цемента удалили. После затвердевания цементной смеси протеза ГЛК операцию завершали. Результаты интраоперационного рентгенологического контроля представлены на фиг. 8, через 2 недели после проведения операции - на фиг. 9.
В результате проведенной операции с изготовлением осесимметричного индивидуального эндопротеза и замещением им поврежденной головки лучевой кости была достигнута первичная осевая и ротационная стабильность эндопротеза, разработка движений в локтевом суставе начата со 2-й недели после операции после снятия гипсовой иммобилизации.
Клинический пример №2: Пациентка А., 74 лет с диагнозом: «Закрытый оскольчатый перелом проксимального метаэпифиза левой лучевой кости со смещением отломков (Mason IV тип), перелом верхушки венечного отростка левой локтевой кости (Regan Morrey I тип). Задний вывих костей левого предплечья». Интраоперационно выявлены отрыв медиальной коллатеральной связки от локтевой кости, отрыв латеральной локтевой коллатеральной связки от латерального надмыщелка левой плечевой кости.
Выполнено оперативное вмешательство - «Артротомия левого локтевого сустава. Резекция головки левой лучевой кости. Установка цементного спейсера. Рефиксация латерального коллатерального связочного комплекса, медиальной коллатеральной связки, венечного отростка чрескостными швами».
Установка цементного спейсера (протеза) выполнена описанным выше способом, измеренные параметры головки лучевой кости, собранной из фрагментов, составили: d=19 мм, h=10 мм. Цилиндрический корпус (форма) был изготовлен из шприца объемом 12 мл. В качестве средства, содержащего сферическую поверхность, для формирования «суставной» вогнутой поверхности проксимального компонента использовали металлическую головку от эндопротеза тазобедренного сустава диаметром 28 мм. Эндопротез формировали с использованием кортикального винта. Результаты интраоперационного рентгенологического контроля представлены на фиг. 10, через 3 дня после проведения операции - на фиг. 11.
В результате проведенной операции с изготовлением осесимметричного индивидуального эндопротеза и замещением им поврежденной головки лучевой кости была достигнута первичная осевая и ротационная стабильность эндопротеза, разработка движений в локтевом суставе начата через 2 недели с момента операции после снятия гипсовой иммобилизации.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ВОССТАНОВЛЕНИЯ СТАБИЛЬНОСТИ ЛОКТЕВОГО СУСТАВА ПОСЛЕ ЗАСТАРЕЛЫХ ВЫВИХОВ И ПЕРЕЛОМОВЫВИХОВ КОСТЕЙ ПРЕДПЛЕЧЬЯ | 2022 |
|
RU2777233C1 |
| Гленоидный компонент реверсивного эндопротеза плечевого сустава | 2023 |
|
RU2831458C1 |
| Персонифицированный бедренный компонент эндопротеза для пациентов с выраженными костными дефектами и локальными дефектами качества костной ткани бедренной кости для выполнения одноэтапного или второго этапа двухэтапного ревизионного эндопротезирования тазобедренного сустава, способ его изготовления и способ имплантации | 2024 |
|
RU2831983C1 |
| Комплект изделий для эндопротезирования локтевого сустава | 2024 |
|
RU2836532C1 |
| СПОСОБ ПРОФИЛАКТИКИ ВЫВИХА ЭНДОПРОТЕЗА ПЛЕЧЕВОГО СУСТАВА | 2021 |
|
RU2753438C1 |
| Способ хирургического лечения комплексной статической деформации переднего отдела стопы у пациентов старшей возрастной группы | 2020 |
|
RU2742447C1 |
| ИНЕРЦИОННЫЙ ИМПАКТОР-ЭКСТРАКТОР ДЛЯ УСТАНОВКИ И/ИЛИ УДАЛЕНИЯ ИНТРАМЕДУЛЛЯРНЫХ СТЕРЖНЕЙ | 2023 |
|
RU2832800C1 |
| НАКОНЕЧНИК ДЛЯ ЭЛАСТИЧНОГО ИНТРАМЕДУЛЛЯРНОГО СТЕРЖНЯ | 2023 |
|
RU2816022C1 |
| Способ оперативного лечения метатарзалгии при деформациях переднего отдела стопы | 2019 |
|
RU2705233C1 |
| ЭНДОПРОТЕЗ ГОЛОВКИ ЛУЧЕВОЙ КОСТИ | 2008 |
|
RU2362516C1 |
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано при оперативном лечении переломов головки лучевой кости. Изготавливают интраоперационно эндопротез из полиметилметакрилата, который состоит из цилиндрической осесимметричной головки с вогнутой сферической проксимальной поверхностью и расположенной перпендикулярно ей ножки. Соединение головки с ножкой осуществляется благодаря армированию спонгиозным винтом. При этом проксимальный компонент изготавливают с помощью полого прозрачного цилиндрического корпуса со штоком, а суставную поверхность проксимального компонента формируют с использованием средства, содержащего сферическую поверхность с параметрами, приближенными к анатомическим параметрам контактной поверхности нативной головки ЛК. По мере застывания цементной смеси поршень извлекают из цилиндрического корпуса с последующим введением в полученную заготовку спонгиозного или кортикального винта, не доходя до сформированной суставной поверхности, и выдерживанием заготовки до затвердевания цементной смеси, после чего полученный проксимальный компонент протеза извлекают из цилиндрического корпуса. После резекции проксимального метаэпифиза лучевой кости в обработанном костномозговом канале кости формируют дистальный компонент протеза ГЛК, для чего порциями предварительно приготовленной цементной смеси заполняют костномозговой канал, в который затем погружают винт проксимального компонента с последующим выдерживанием сформированного эндопротеза до затвердевания цементной смеси. Способ обеспечивает первичную осевую и ротационную стабильность фиксации эндопротеза, позволяет восстановить естественные анатомические движения в локтевом и лучезапястном суставах за счет интраоперационного изготовлении осесимметричного индивидуального эндопротеза для замещения головки лучевой кости при многооскольчатых переломах ГЛК на резецируемом участке проксимального метаэпифиза лучевой кости. 8 з.п. ф-лы, 11 ил., 2 пр.
1. Способ восстановления стабильности локтевого сустава при многооскольчатых переломах головки лучевой кости (ГЛК), включающий резекцию проксимального поврежденного метаэпифиза лучевой кости, с последующим изготовлением из цементной смеси эндопротеза, имеющего осесимметричную конструкцию, содержащего проксимальный компонент в виде головки эндопротеза, и дистальный компонент в виде ножки эндопротеза, соединенные с помощью армирующего элемента, в качестве которого используют спонгиозный или кортикальный винт, и установку полученного эндопротеза в костномозговом канале лучевой кости;
при этом сначала изготавливают проксимальный компонент, для чего определяют диаметр и высоту нативной ГЛК, с учетом которых выбирают полый прозрачный цилиндрический корпус, снабженный штоком, последний устанавливают в цилиндрическом корпусе на заданной высоте, выше высоты нативной ГЛК, после чего под визуальным контролем заполняют рабочий объем цилиндрического корпуса порцией предварительно приготовленной цементной смеси с последующим ее уплотнением, далее формируют суставную вогнутую поверхность проксимального компонента с использованием средства, содержащего сферическую поверхность с параметрами, приближенными к анатомическим параметрам контактной поверхности нативной головки ЛК, при этом на сферическую поверхность упомянутого средства устанавливают цилиндрический корпус с обеспечением контакта размещенной в нем цементной смеси с цилиндрической поверхностью, и давлением на поршень уплотняют цементную смесь с ее распределением по рабочему объему цилиндрического корпуса и обеспечением требуемой высоты нативной ГЛК; по мере застывания цементной смеси поршень извлекают из цилиндрического корпуса без нарушения целостности сформированной поверхности протеза ГЛК с последующим введением в полученную заготовку спонгиозного или кортикального винта, не доходя до сформированной суставной поверхности, и выдерживанием заготовки до затвердевания цементной смеси, после чего полученный проксимальный компонент протеза извлекают из цилиндрического корпуса;
после резекции проксимального метаэпифиза лучевой кости в обработанном костномозговом канале кости формируют дистальный компонент протеза ГЛК, для чего порциями предварительно приготовленной цементной смеси заполняют костномозговой канал, в который затем погружают винт проксимального компонента с обеспечением посадки проксимального компонента на опил лучевой кости, и последующим выдерживанием сформированного эндопротеза до затвердевания цементной смеси.
2. Способ по п.1, характеризующийся тем, что диаметр ГЛК для изготовления проксимального компонента эндопротеза определяют интраоперационно - по собранной из фрагментов удаленной головки, или по рентгенограммам контралатерального локтевого сустава.
3. Способ по п.1, характеризующийся тем, что высоту ГЛК определяют по рентгенограммам по венечной вырезке локтевой кости.
4. Способ по п.1, характеризующийся тем, что цилиндрический корпус снабжен метками, определяющими расстояние по длине от торцевой поверхности корпуса.
5. Способ по п.1, характеризующийся тем, что внутренний диаметр цилиндрического корпуса выполнен равным не более наименьшего диаметра ГЛК.
6. Способ по п.1, характеризующийся тем, что сферическая поверхность средства для формирования суставной поверхности имеет диаметр, выбранный из интервала значений от 28 до 32 мм.
7. Способ по п.1, характеризующийся тем, что перед заполнением цементной смесью в костномозговом канале лучевой кости сформируют «пробку» из фрагментов кости или желатина для ограничения распространения цемента по костномозговому каналу.
8. Способ по п.1, характеризующийся тем, что перед погружением проксимального компонента в цементную смесь костномозгового канала поверхность выступающей части спонгиозного винта обрабатывают цементной массой.
9. Способ по п.1, характеризующийся тем, что при формировании проксимального компонента в корпусе цилиндрического корпуса поверхность вокруг введенного спонгиозного винта обрабатывают для обеспечения ее шероховатости.
| ЭНДОПРОТЕЗ ГОЛОВКИ ЛУЧЕВОЙ КОСТИ | 2008 |
|
RU2362516C1 |
| CN 210114541 U, 28.02.2020 | |||
| US 20190314159 A1, 17.10.2019 | |||
| ТЮТЮННИКОВ А.В | |||
| и др | |||
| Методы оперативного лечения переломов головки и шейки лучевой кости | |||
| Гений ортопедии | |||
| Колосоуборка | 1923 |
|
SU2009A1 |
| Способ подготовки рафинадного сахара к высушиванию | 0 |
|
SU73A1 |
| БОЙКО И.В | |||
| и др | |||
| Эндопроетизрование головки лучевой кости модульным биполярным бесцементным эндопротезом с парой трения | |||
Авторы
Даты
2023-05-05—Публикация
2023-03-10—Подача