Изобретение относится к области медицины, в частности к неврологии и медицинской реабилитации, и может применяться в качестве малоинвазивного высокоточного метода с ультразвуковой навигацией у пациентов, перенесших ампутацию одной или нескольких конечностей, осложнившуюся стойким постампутационным болевым синдромом, локальным гипергидрозом и непроизвольными движениями культи конечности.
Актуальность проблемы медицинской помощи и реабилитации перенесших ампутацию конечностей пациентов обусловлена ростом числа пострадавших в военных конфликтах, техногенных катастрофах и стихийных бедствиях.
Постампутационный болевой синдром (ПБС) – одно из самых тяжелых последствий ампутации конечностей, частота которого достигает 90%. ПБС характеризуется ежедневной, высокоинтенсивной, плохо поддающейся лечению болью, которая изнуряет пациентов, вызывает нарушения сна, резко снижает качество жизни, затрудняет психологическую адаптацию и социализацию пациента, значительно ограничивает или делает невозможной проведение реабилитации, в том числе протезирование утраченной конечности. ПБС является многофакторным состоянием и проявляется различными видами боли: фантомной болью, резидуальной культевой болью, миофасциальной болью, а также болью, ассоциированной с периферически-индуцированными двигательными расстройствами (дискинезия ампутационной культи).
Одна из форм ПБС в виде фантомных ощущений впервые была описана в XVI веке французским военным хирургом Амбруазом Паре. При дальнейшем изучении постампутационной боли было выделено два типа – резидуальная культевая (которая большинством авторов связывается с травматической нейропатией и формированием травматической невромы культи) и фантомная боль в конечности. В формирование ПБС вносит вклад миофасциальный болевой синдром (локальная и отраженная боль в культе, связанная с миофасциальными триггерными точками), который отмечается у абсолютного большинства перенесших ампутацию конечности пациентов (Reiestad F., Kulkarni J. Role of myofascial trigger points in post-amputation pain: causation and management. Prosthet Orthot Int. 2013; 37(2): 120-123).
Кроме того, у 40-60% пациентов приступы высокоинтенсивной стреляющей/ пронизывающей боли возникают в сопровождении непроизвольных движений в культе (подергиваний, тремора) или тонических мышечных спазмов с формированием болезненных позных установок культи. Это состояние впервые описано в XIX веке американским неврологом Вейром Митчелом, и в настоящее время рассматривается как одно из периферически-индуцированных двигательных расстройств – постампутационная дискинезия культи. Непроизвольные движения возникают в состоянии покоя и во время движения, мешая установке и использованию протезов конечностей (Lenka A, Jankovic J. Peripherally-induced Movement Disorders: An Update. Tremor Other Hyperkinet Mov (N Y). 2023; 28: 13-18).
Гипергидроз культи является другой важной проблемой, возникающей у 30-50% пациентов после ампутации конечности (Lannan F.M., Powell J., Kim G.M., Hansen C.R., Pasquina P.F., Smith D.G. Hyperhidrosis of the residual limb: a narrative review of the measurement and treatment of excess perspiration affecting individuals with amputation. Prosthet Orthot Int. 2021; 45(6): 477-486). Особенностью гипергидроза культи является локальность, выраженная степень нарушения в большинстве случаев, с развитием раздражения кожи (культевого дерматита) у каждого четвертого пациента. Это приводит к нарушению пользования протезом и значительному снижению качества жизни.
Современные направления в лечении фантомных болевых синдромов включают: фармакотерапию (ненаркотические и редко наркотические анальгетики, антидепрессанты, антиконвульсанты, NMDA-антагонисты), методы физической реабилитации, психологическую коррекцию, малоинвазивные/интервенционные методы и хирургические вмешательства (Kaur A., Guan Y. Phantom limb pain: A literature review. Chin J Traumatol. 2018; 21(6): 366-368). К наиболее часто используемым, имеющим доказательную базу реабилитационным и физиотерапевтическим направлениям при ПБС относятся: зеркальная терапия, биологическая обратная связь, виртуальная реальность, чрескожная электрическая стимуляция нервов, иглоукалывание (иглорефлексотерапия), стрейч-терапия, гидротерапия, массаж. При отсутствии должного эффекта от консервативных методов лечения применяют интервенционные техники (эпидуральные блокады, блокады периферических нервов и зон активных миофасциальных триггеров) и хирургические методы (импульсная радиочастотная абляция культевой невромы и/или ганглиев спинномозговых нервов, дорзальная ризотомия, переднелатеральная хордотомия, симпатэктомия, хроническая противоболевая электрическая стимуляция периферических нервов, спинного мозга и глубинная стимуляция головного мозга (Boomgaardt J, Dastan K, Chan T, Shilling A, Abd-Elsayed A, Kohan L. An Algorithm Approach to Phantom Limb Pain. J Pain Res. 2022 Oct 26;15:3349-3367).
Несмотря на довольно большой комплекс лечебных мероприятий, большинство из них демонстрируют неутешительные результаты купирования фантомных ощущений и постампутационных болевых синдромов. Перед исследователями стоят задачи разработки эффективного способа терапии болевого синдрома и фантомных ощущений при минимизации побочных явлений.
Известен способ лечения фантомной боли ампутационной культи инкоботулотоксином А, который вводили в суммарной дозе 100 МЕ ботулотоксина А восстановленного в 2,0 мл 0,9% физиологического раствора без консервантов, в четыре мышечные триггерные точки по 25 МЕ. Все триггерные точки были болезненными при сжатии перед инъекцией, все пациенты (речь идет о четырех успешно вылеченных случаях хронической фантомной боли длительностью более 3 лет) сообщали об ощущениях в фантомной стопе, по крайней мере, от одной из них. Контроль осуществлялся путем опроса и дневников боли через 1, 2 и 5 недель. Результаты: во всех случаях фантомные боли уменьшились примерно на 60-80% (Kern U., Martin C., Scheicher S., Müller H. Treatment of phantom pain with botulinum-toxin A. A pilot study, Schmerz. 2003 Apr;17(2):117-24).
Известен способ лечения фантомных болей в конечностях ботулотоксином типа А путем введения под ЭМГ-контролем суммарной дозы до 500 ЕД (абоботулотоксин A). Общее клиническое улучшение основывалось на шкале от 0 до 3 (0 = отсутствие эффекта; 3 = заметное улучшение) и на анкете, оценивающей интенсивность боли (на основе визуальной аналоговой шкалы), прием обезболивающих препаратов и фантомные ощущения в конечностях. Исследование были проведены на трех пациентах, ранее перенесших ампутацию ноги в результате несчастного случая (N = 2) или травмы, после подрыва на мине (N = 1). Результаты: все три пациента оценили общее клиническое улучшение на 3 балла (выраженное улучшение). Интенсивность боли и прием обезболивающих препаратов значительно снизились во всех трех случаях. О побочных эффектах не сообщалось. Продолжительность ответа продолжалась до 11 недель (Lingjing Jin, Katja Kollewe, Klaus Krampfl, Reinhard Dengler, Bahram Mohammadi Treatment of phantom limb pain with botulinum toxin type A, Pain Med. 2009 Mar;10(2):300-3).
Наиболее близким техническим решением к заявленному является способ лечения постампутационного болевого синдрома путем введения инъекции ботулотоксина типа А
(онаботулотоксин А) в суммарной дозе 250-300 ЕД, количество точек инъекции - 5-6 (доза на одну точку - 50 ЕД) одной группе пациентов (п=7) с постампутационными болевыми синдромами и инъекции лидокаина/депомедрола второй группе пациентов (п=7) с постампутационными болевыми синдромами под электромиографическим контролем. Согласно результатам исследования, в двух группах отмечен стойкий обезболивающий эффект, но более длительным до 3-6 месяцев эффектом обладал ботулотоксин типа A (Wu Н., Sultana R., Taylor К.В., Szabo A. A prospective randomized double-blinded pilot study to examine the effect of botulinum toxin type A injection versus Lidocaine/Depomedrol injection on residual and phantom limb pain: initial report. Clin J Pain. 2012;28(2):108-112).
Все вышеперечисленные работы с использованием ботулинического токсина типа А (БТА) демонстрируют комбинированный эффект, однако в данных работах отсутствует какой-либо сформированный алгоритм введения ботулинического токсина с подтвержденной эффективностью на большой выборке.
Таким образом полученные положительные эффекты применения БТА требуют разработки эффективного алгоритма его применения для лечения постампутационных болевых синдромов в конечностях и связанных с ними расстройств.
Технический результат заявленного изобретения заключается в выраженном обезболивающем эффекте при доступности и простоте исполнения способа, а также минимизации побочных реакций.
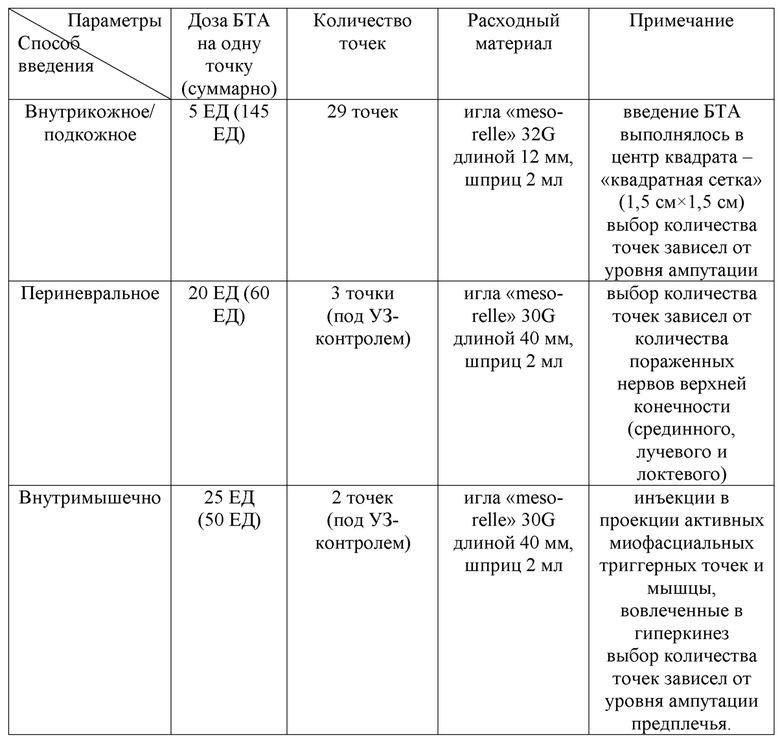
Технический результат достигается тем, что создан способ мультимодальной ботулинотерапии постампутационных болевых синдромов в конечностях и связанных с ними расстройств, включающий предварительное пальпаторное исследование мышц культи и ультразвуковое исследование нервов культи, по результатом которых определяют индивидуальный алгоритм проведения ботулинотерапии при этом в зависимости от уровня ампутации и при наличии пораженных нервов верхней и нижней конечностей, верифицированной невроме и/или патологически измененного нерва культи осуществляют внутрикожное и периневральное введение БТА, а в зависимости от уровня ампутации верхней и нижней конечностей и при наличии постампутационного болевого синдрома с отраженными фантомными ощущениями, с дискинезией в мышцах культи и выявлением при пальпации мышц активных миофасциальных триггерных точек осуществляют внутрикожное, периневральное и внутримышечное введение, причем внутрикожное введение раствора БТА выполняют в области культи шприцом с иглами «meso-relle» 32G длиной 12 мм, по принципу «квадратной сетки» со стороной 1,5 см в центр квадрата, доза вводимого препарата на одну точку составляет 5 ЕД, а число точек введения при внутрикожном введении для верхней конечности составляет при нижней трети уровня ампутации предплечья от 28 до 29, при средней трети предплечья от 29 до 30, при верхней трети предплечья и нижней трети плеча от 30 до 32, при средней трети плеча от 32 до 34, при верхней трети плеча от 34 до 36, число точек введения для нижней конечности при уровне ампутации нижней трети голени от 42 до 44, при средней трети голени от 44 до 48, при верхней трети голени и нижней трети бедра от 48 до 52, при средней трети бедра от 52 до 56, при верхней трети бедра от 56 до 60, периневральное введение раствора БТА выполняют в области культи под ультразвуковой навигацией шприцом с иглами «meso- relle» 30G длиной 40 мм, доза вводимого препарата на одну точку составляет 20 ЕД, причем при ампутации верхней конечности число точек составляет от 1 до 3 в зависимости от количества пораженных нервов: локтевого и/или лучевого и/или срединного, при ампутации нижней конечности на уровне бедра число точек составляет 3 при верифицированной невроме седалищного нерва и 2 при патологически измененном седалищном нерве культи, при ампутации на уровне голени число точек составляет от 1 до 2 точек в зависимости от количества пораженных нервов: большеберцового и/или малоберцового, а внутримышечное введение выполняют путем введения раствора БТА в области культи под ультразвуковой навигацией шприцом с иглами «meso-relle» 30G длиной 40 мм в активные миофасциальные триггерные точки и вовлеченные в гиперкинез мышцы, доза вводимого препарата на одну точку составляет 25 ЕД, причем количество точек введения БТА составляет от 2 до 6 в зависимости от уровня ампутации, при этом для верхней конечности число точек при внутримышечном введении составляет 2 при ампутации на уровне предплечья и 4 при ампутации на уровне плеча, число точек введения для нижней конечности составляет 2 при ампутации на уровне голени, 4 при ампутации на уровне нижней и средней трети бедра, 6 - при ампутации на уровне верхней трети бедра, при этом расчет индивидуальной суммарной дозы (D) введения инкоботулотоксина (БТА) осуществляют по формуле: D = А×5 + В×20 + С×25, где А - количество точек для внутрикожного введения БТА, в зависимости от уровня ампутации верхней или нижней конечностей; В - количество точек для периневрального введения БТА в зависимости от ампутации верхней или нижней конечности и количества их пораженных нервов, наличия верифицированной невромы и/или патологически измененного нерва культи; С - количество точек для внутримышечного введения БТА в зависимости от уровня ампутации верхней и нижней конечностей.
Способ осуществляется следующим образом.
Пациентам с ампутацией конечности (одна или несколько), сопровождающейся постампутационным болевым синдромом культи проводят сбор жалоб и данных анамнеза, подробный клинический осмотр, исследование неврологического статуса с оценкой паттерна вовлечения мышц культи в гиперкинез, пальпацией для выявления миофасциальных триггеров, с оценкой по шкалам и опросникам (визуальная аналоговая шкала (ВАШ) для оценки интенсивности боли; LANSS - для диагностики нейропатического компонента болевого синдрома; Питтсбургский опросник на определение индекса качества сна (PSQI) - для диагностики нарушений сна, для оценки степени гипергидроза - числовая рейтинговая шкала (ЧРШ): 0 баллов - отсутствуют нарушения, 10 баллов - максимально выраженная потливость, оценка показателей и результатов выполненных лабораторно-инструментальных методов исследований для дальнейшей интерпретации и анализа данных в динамике. Перед проведением процедуры введения БТА проверяют отсутствие изменений в схемах медикаментозной терапии, направленной на купирование болевого синдрома и лечение сопутствующей патологии, за последние две недели.
Всем пациентам выполняют предварительное пальпаторное исследование мышц культи и ультразвуковое исследование нервов культи (анатомо-морфологическое состояние нервов), по результатам которых определяют индивидуальный алгоритм проведения ботулинотерапии. При этом в зависимости от уровня ампутации и при наличии пораженных нервов верхней и нижней конечностей, наличие верифицированной невромы и/или патологически измененного нерва культи (нарушения анатомической целостности нервного ствола, рубцово-спаечные изменения тканей вокруг центрального фрагмента нерва, неровные контуры эпиневрия, локальные изменения нормальной эхоструктуры и эхогенности нерва, неравномерный диаметр нервного ствола, пери- и интраневральный фиброз), осуществляют внутрикожное и периневральное введение БТА. А в зависимости от уровня ампутации верхней и нижней конечностей и при наличии постампутационного болевого синдрома с отраженными фантомными ощущениями, с дискинезией в мышцах культи и выявлением при пальпации мышц активных миофасциальных триггерных точек осуществляют внутрикожное, периневральное и внутримышечное введение.
Ультразвуковое исследование осуществляют с помощью ультразвукового аппарата любого класса в полной комплектации с использованием высокочастотных датчиков (от 12 МГц). Подготовка к ботулинотерапии заключается в проведении аппликационной анестезии культи за 20 минут до сеанса, с последующей обработкой кожи раствором антисептика.
После определения показаний и получения информированного добровольного согласия на проведение ботулинотерапии, пациенту выполняется введение ботулинического токсина типа А (инкоботулотоксин) в культю, согласно разработанному оригинальному протоколу - 1-я схема: внутрикожно и периневрально, и 2-ая схема: внутрикожно, периневрально и внутримышечно, в индивидуальной суммарной дозе (D) БТА, которую рассчитывают по формуле: D = A×5 + B×20 + C×25, где А - количество точек для внутрикожного введения БТА, в зависимости от уровня ампутации верхней или нижней конечностей; В - количество точек для периневрального введения БТА в зависимости от ампутации верхней или нижней конечности и количества их пораженных нервов, наличия верифицированной невромы и/или патологически измененного нерва культи; С - количество точек для внутримышечного введения БТА в зависимости от уровня ампутации верхней и нижней конечностей.
При этом внутрикожное введение раствора БТА выполняют в области культи шприцом с иглами «meso-relle» 32G длиной 12 мм, по принципу «квадратной сетки» со стороной 1,5 см в центр квадрата, доза вводимого препарата на одну точку составляет 5 ЕД, а число точек введения при внутрикожном введении для верхней конечности составляет при нижней трети уровня ампутации предплечья от 28 до 29, при средней трети предплечья от 29 до 30, при верхней трети предплечья и нижней трети плеча от 30 до 32, при средней трети плеча от 32 до 34, при верхней трети плеча от 34 до 36, число точек введения для нижней конечности при уровне ампутации нижней трети голени от 42 до 44, при средней трети голени от 44 до 48, при верхней трети голени и нижней трети бедра от 48 до 52, при средней трети бедра от 52 до 56, при верхней трети бедра от 56 до 60.
Периневральное введение раствора БТА выполняют в области культи под ультразвуковой навигацией шприцом с иглами «meso-relle» 30G длиной 40 мм, доза вводимого препарата на одну точку составляет 20 ЕД, причем при ампутации верхней конечности число точек составляет от 1 до 3 в зависимости от количества пораженных нервов: локтевого и/или лучевого и/или срединного, при ампутации нижней конечности на уровне бедра число точек составляет 3 при верифицированной невроме седалищного нерва и 2 при патологически измененном седалищном нерве культи, при ампутации на уровне голени число точек составляет от 1 до 2 точек в зависимости от количества пораженных нервов: большеберцового и/или малоберцового.
Внутримышечное введение выполняют путем введения раствора БТА в области культи под ультразвуковой навигацией шприцом с иглами «meso-relle» 30G длиной 40 мм в активные миофасциальные триггерные точки и вовлеченные в гиперкинез мышцы, доза 7
вводимого препарата на одну точку составляет 25 ЕД, причем количество точек введения БТА составляет от 2 до 6 в зависимости от уровня ампутации, при этом для верхней конечности число точек при внутримышечном введении составляет 2 при ампутации на уровне предплечья (верхней, средней и нижней трети) и 4 при ампутации на уровне плеча (верхней, средней и нижней трети), число точек введения для нижней конечности составляет 2 при ампутации на уровне голени (верхней, средней и нижней трети), 4 при ампутации на уровне нижней и средней трети бедра, 6 при ампутации на уровне верхней трети бедра.
Проведено проспективное исследование с участием 44 пациентов, страдающих постампутационным болевым синдромом и обратившихся в период развития симптоматики. Критерии включения в исследование: взрослые пациенты (18 и более лет) с ампутированной конечностью; диагностированный постампутационный болевой синдром; отсутствие эффекта от стандартной комбинированной медикаментозной анальгетической терапии хронической нейропатической боли; выраженность болевого синдрома по визуальной аналоговой шкале >5 баллов и/или >3 баллов при сопутствующем нарушении сна; трудности в использовании протеза; нарушении повседневной деятельности; наличии стабильного (окрепшего) послеоперационного рубца. Критерии невключения в исследование: воспалительные изменения в культе; лихорадка, катаральные явления; гиперчувствительность к активному компоненту ботулинического токсина типа А или к какому-либо из вспомогательных веществ; нарушения нервно-мышечной передачи (миастения гравис, синдром Ламберта-Итона) или заболевания, приводящие к нарушению нервно-мышечной передачи; нарушения свертываемости крови; тяжелые нарушения функции печени и/или почек.
Всем пациентам выполняли пальпаторное исследование мышц с определением уровня ампутации нижней и верхней конечности, наличие активных миофасциальных триггерных точек и вовлеченных в гиперкинез мышц и ультразвуковое исследование нервов культи, с определением количества пораженных нервов культи верхней и нижней конечностей, наличие верифицированной невромы и/или патологически измененного нерва культи (нарушения анатомической целостности нервного ствола, рубцово-спаечные изменения тканей вокруг центрального фрагмента нерва, неровные контуры эпиневрия, локальные изменения нормальной эхоструктуры и эхогенности нерва, неравномерный диаметр нервного ствола, пери- и интраневральный фиброз). Ультразвуковое исследование выполнялось на аппарате «Mindray М9», линейным датчиком «Mindray L14-6Ns». Индивидуальную суммарную дозу (D) БТА рассчитывали по формуле: D = А×5 + В×20 + 025, где А - количество точек для внутрикожного введения БТА, в зависимости от уровня ампутации верхней или нижней конечностей; В - количество точек для периневрального введения БТА в зависимости от ампутации верхней или нижней конечности и количества их пораженных нервов, наличия верифицированной невромы и/или патологически измененного нерва культи; С - количество точек для внутримышечного введения БТА в зависимости от уровня ампутации верхней и нижней конечностей.
Статистическая обработка данных проводилась с использованием программы Microsoft Office Excel 2016 и программного обеспечения SPSS Statistics 23 (IBM). Основной описательной статистикой были процентная доля, среднее значение и стандартное отклонение, минимум и максимум, медиана и квартили. Качественные данные описаны в виде частот и процентов. Количественные показатели оценивались на предмет соответствия нормальному распределению с помощью критерия Шапиро-Уилка (при числе исследуемых менее 50). В случае отсутствия нормального распределения количественные данные описывались с помощью медианы (Me) и нижнего и верхнего квартилей (Q1-Q3). При сравнении трех и более зависимых совокупностей, распределение которых отличалось от нормального, использовался непараметрический критерий Фридмана с апостериорными сравнениями с помощью критерия Коновера-Имана с поправкой Холма. Статистический уровень значимости принимался равным <0,05.
Контроль эффективности проводимой терапии проводился путем опроса и неврологического осмотра врачом с использованием специализированных шкал и опросников, данных дневника боли пациента - через 1, 2 недели и 1, 2, 3 месяца после инъекции, с последующим анализом полученных данных. Результаты исследования показаны в таблицах 1, 2, 3.
Таблица 1. Изменение интенсивности боли у пациентов с постампутационным болевым синдромом после мультимодальной ботулинотерапии (n=44).
Примечание: в таблице указаны данные оценки интенсивности боли по шкале ВАШ; Me - медиана; Q1-Q3 - нижний и верхний квартили; р - уровень статистического различия показателей по сравнению с исходным уровнем.
Анализ продемонстрировал, что у исследуемой группы пациентов после введения БТА по первой схеме: внутрикожно и периневрально, отмечались статистически значимые (используемый метод: критерий Фридмана) изменения выраженности болевого синдрома (см. таблица 1). Уже через 1 неделю интенсивность боли снизилась на 25% от исходного уровня (р0-1 неделя = 0,025). Через две недели отмечалось дальнейшее нарастание анальгезирующего эффекта с регрессом интенсивности боли более чем на 50% (р0-2 недели <0,001). Через 1 и 2 месяца обращено внимание на сохраняющийся и даже нарастающий положительный эффект от проводимой терапии, что нашло отражение в дальнейшем снижении интенсивности боли с 9 баллов исходно до 3 баллов через 1 месяц, и до 2 баллов через 2 месяца (р0-1 месяц, 0-2 месяца<0,001). Через 3 месяца регистрируется некоторое истощение анальгезирующего эффекта, но показатель интенсивности боли все- таки остается достоверно ниже исходного уровня (р0-3 месяца <0,001).
У пациентов с ПБС при наличие постампутационного болевого синдрома, с отраженными фантомными ощущениями, сопровождающегося дискинезией постампутационной культи и выявлением при пальпации мышц в проекции активных миофасциальных триггерных точек, исходно отмечалось выраженное нарушение качества ночного сна (индекс качества сна составлял 15 баллов), что большинство пациентов связывали с интенсивной изнуряющей болью в культе (см. таблица 2). После ботулинотерапии по второй схеме: внутрикожное, периневральное и внутримышечное введение у пациентов с ПБС ночной сон значительно улучшался. Статистически значимые изменения (р<0,001) (используемый метод: критерий Фридмана) индекса качества сна отмечались через 1 месяц (р0-1 месяц <0,001) и через 2 месяца (р0-2 месяц <0,001) после введения БТА. Однако к концу 3 месяца показатели качества сна вновь ухудшились, что наблюдалось одновременно с постепенным нарастанием интенсивности боли вследствие истощения анальгезирующего эффекта однократной процедуры ботулинотерапии.
Таблица 2. Изменение индекса качества сна у пациентов с постампутационным болевым синдромом после мультимодальной ботулинотерапии (n=44).
Примечание: в таблице указаны данные оценки по Питтсбургскому опроснику определения индекса качества сна (PSQI); Me - медиана; Q1-Q3 - нижний и верхний квартили; р - уровень статистического различия показателей через 1 месяц и 2 месяца по сравнению с исходным уровнем.
Анализ нейропатического компонента болевого синдрома проводился с использованием Лидской шкалы оценки нейропатической боли (LANSS) у всех пациентов исходно и через 1, 2 и 3 месяца после введения БТА по второй схеме: внутрикожное, периневральное и внутримышечное введение (см. таблица 3).
Таблица 3. Изменение показателей оценки нейропатической боли у пациентов с постампутационным болевым синдромом после мультимодальной ботулинотерапии (n=44).
Примечание: в таблице указаны данные Лидской шкалы оценки нейропатической боли (LANSS); Me - медиана; Q1-Q3 - нижний и верхний квартили; р - уровень статистического различия показателей по сравнению с исходным уровнем.
Исходно, суммарный балл по Лидской шкале оценки нейропатической боли у пациентов с ПБС превышал пороговое значение (>12 баллов), что демонстрировало наличие нейропатического компонента в формировании болевых ощущений. Через 1, 2 и 3 месяца после ботулинотерапии у пациентов с ПБС отмечено статистически значимое снижение соответствующих показателей по сравнению с исходным уровнем (р<0,001), что свидетельствовало об эффективности предложенного протокола лечения ПБС в отношении регресса нейропатического компонента боли.
Выраженность локального гипергидроза культи исходно оценивалась (Me (Q1-Q3)) в 8,0 (7,0-9,0) баллов по ЧРШ, со значительным улучшением после ботулинотерапии: через 1 месяц выраженность гипергидроза оценивалась в 2,0 (1,0-3,0) балла (р0-1 месяц = 0,025), через 2 месяца - 2,0 (1,0-2,0) балла (р0-2 месяца = 0,027), через 3 месяца - 2,0 (1,0-4,0) балла (р0-2 месяца = 0,020).
За период исследования (3 месяца после однократной процедуры введения инкоботулотоксина) не было зарегистрировано побочных эффектов.
Таким образом, в отличие от ближайшего аналога (Wu Н. et al.), в исследовании по заявленной методике ботулинотерапии постампутационных болевых синдромов, включающем большую по объёму выборку, достоверно отмечен мультимодальный эффект 11
ботулинического токсина типа А при сочетании техник внутрикожного, периневрального и внутримышечного введения, направленный на купирование постампутационного болевого синдрома, постампутационной дискинезии и гипергидроза культи. Также отмечается улучшение качества сна, что во многом обусловлено регрессом изнуряющего болевого синдрома.
Клинические примеры реализации предложенного метода мультимодальной ботулинотерапии постампутационных болевых синдромов.
Клинический пример 1.
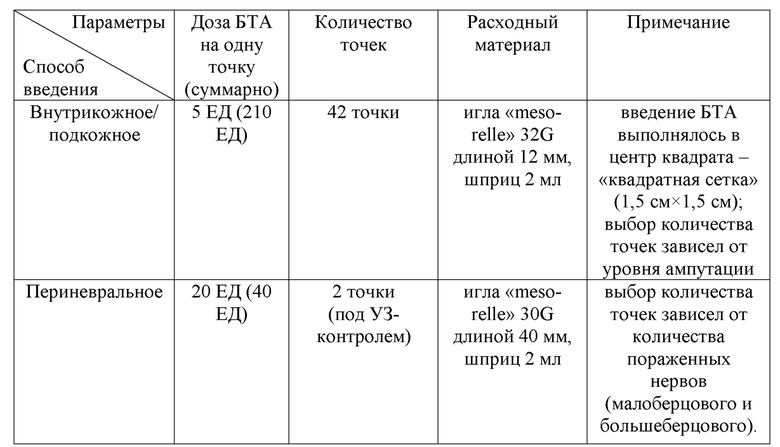
Пациент П. 49 лет, в течение 5 месяцев после ампутации нижней конечности на уровне нижней трети голени отмечал постоянную, изнуряющую боль (стреляющего, жгучего характера), нарушение качества сна, обусловленное болевым синдромом. Кроме того, у пациента наблюдался «феномен телескопирования» - укорачивание фантомной конечности по мере реорганизации кортикальных областей после ампутации, проксимальные отделы сохранной конечности воспринимались как более дистальные (в данном клиническом случае - образ и восприятие отсутствующих пальцев стопы ощущались на культе голени). Соматический анамнез был не отягощен. При проведении УЗИ нервов культи определялись эхопризнаки формирующихся концевых невром малых размеров левого малоберцового нерва, пери- и интраневрального фиброза дистального конца левого большеберцового нерва. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований у пациента, были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 250 = 42×5 + 2×20 + 0×25 (см. таблица 4).
Таблица 4. Протокол ботулинотерапии пациента П.
Спустя две недели после проведенной ботулинотерапии пациент отметил снижение интенсивности боли в культе (на 50% от исходного уровня по ВАШ). Также была отмечена положительная динамика в виде улучшения качества сна.
Клинический пример 2.
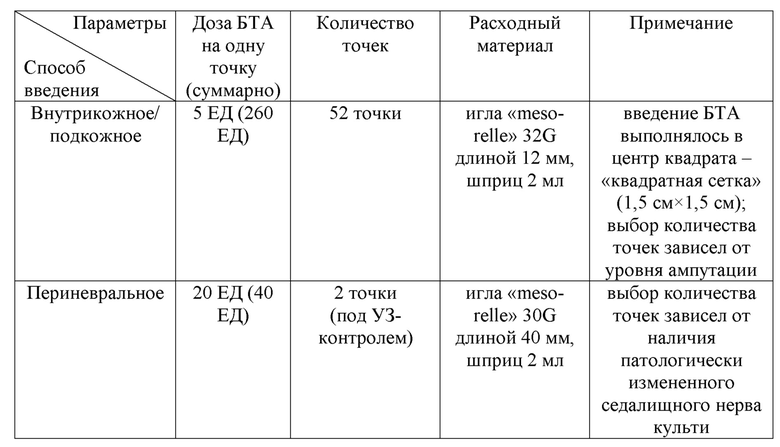
Пациент С. 20 лет, в течение 3 месяцев после ампутации отмечал выраженный болевой синдром (стреляющего, режущего характера) в области культи левой нижней конечности на уровне средней трети бедра, повышенную потливость культи. Из-за вышеописанных жалоб протезирование утраченной конечности было невозможным. Соматический анамнез не отягощен. При проведении УЗИ нервов культи: эхопризнаки выраженных структурных изменений и утолщения проксимального конца левого седалищного нерва - патологически измененный нерв культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований, у пациента были верифицированы культевая резидуальная боль (по ЧРШ - 8 баллов). Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 300 = 52×5 + 2×20 + 0×25 (см. таблица 5).
Таблица 5. Протокол ботулинотерапии пациента С.
Через неделю пациент отметил отсутствие повышенной потливости культи, уменьшение выраженности боли (на 50% от исходного уровня по шкале ВАШ), с последующим, практически полным регрессом болевого синдрома спустя 1 месяц после процедуры (по шкале ВАШ - 1 балл). Благодаря данной методике удалось инициировать отложенное протезирование утраченной конечности.
Клинический пример 3.
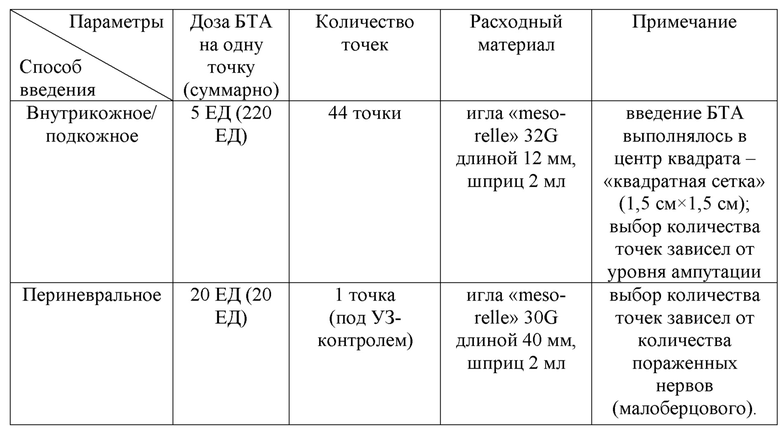
Пациент В. 34 лет, в течение 3 месяцев после ампутации правой нижней конечности на уровне средней трети голени отмечал постоянную, боль стреляющего и жгучего характера, нарушение качества сна, обусловленное болевым синдромом. Соматический анамнез был не отягощен. При проведении УЗИ нервов культи определялись эхопризнаки формирующихся концевых невром малых размеров правого малоберцового нерва. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторноинструментальных исследований, у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 240 = 44×5 + 1×20 + 0×25 (см. таблица 6).
Таблица 6. Протокол ботулинотерапии пациента В.
Спустя две недели после проведенной ботулинотерапии пациент отметил снижение интенсивности боли в культе (на 60% от исходного уровня по ВАШ). Также была отмечена положительная динамика в виде улучшения качества сна.
Клинический пример 4.
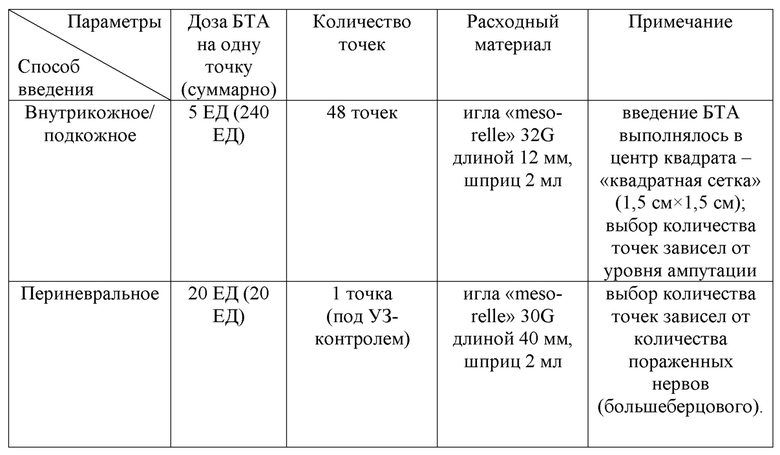
Пациент М. 40 лет, в течение 2 месяцев после ампутации нижней конечности на уровне верхней трети голени отмечал постоянную, боль стреляющего и жгучего характера, нарушение качества сна, обусловленное болевым синдромом. Соматический анамнез был не отягощен. При проведении УЗИ нервов культи определялись эхопризнаки неравномерного диаметра нервного ствола левого большеберцового нерва. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований, у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 260 = 48×5 + 1×20 + 0×25 (см. таблица 7).
Таблица 7. Протокол ботулинотерапии пациента М.
Спустя три недели после проведенной ботулинотерапии пациент отметил снижение интенсивности боли в культе (на 70% от исходного уровня по ВАШ). Также была отмечена положительная динамика в виде улучшения качества сна.
Клинический пример 5.
Пациент К. 27 лет, в течение 2 месяцев после ампутации, отмечал выраженный болевой синдром стреляющего и режущего характера в области культи левой нижней конечности на уровне нижней трети бедра, повышенную потливость культи. Из-за вышеописанных жалоб протезирование утраченной конечности было невозможным. Соматический анамнез не отягощен. При проведении УЗИ нервов культи: эхопризнаки выраженных структурных изменений и утолщения проксимального конца левого седалищного нерва - патологически измененный седалищный нерв культи и наличие верифицированной невромы. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований, у пациента были верифицированы фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 300 = 48×5 + 3×20 + 0×25 (см. таблица 8).
Таблица 8. Протокол ботулинотерапии пациента К.
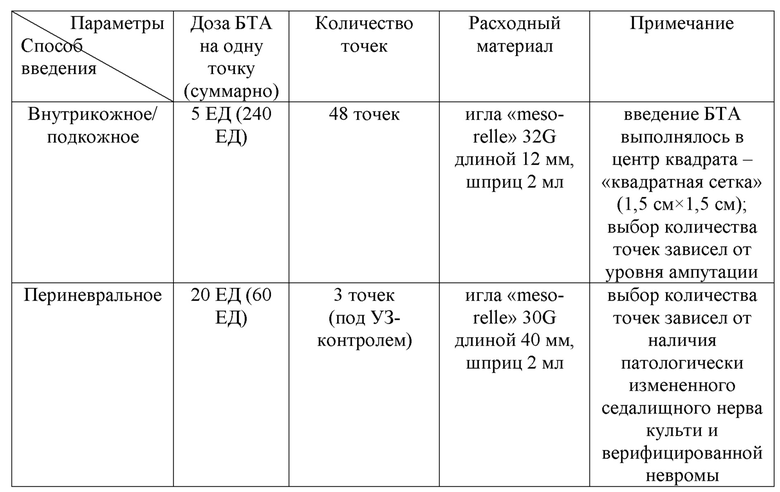
Через неделю пациент отметил отсутствие повышенной потливости культи, уменьшение выраженности боли (на 50% от исходного уровня по шкале ВАШ), с последующим, практически полным регрессом болевого синдрома спустя 2 месяца после процедуры (по шкале ВАШ - 1 балл). Благодаря данной методике удалось инициировать отложенное протезирование утраченной конечности.
Клинический пример 6.
Пациент С. 20 лет, в течение 3 месяцев после ампутации отмечал выраженный болевой синдром (стреляющего, режущего характера) в области культи левой нижней конечности на уровне верхней трети бедра. Из-за вышеописанных жалоб протезирование утраченной конечности было невозможным. Соматический анамнез не отягощен. При проведении УЗИ нервов культи: эхопризнаки верифицированной невромы левого седалищного нерва культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований у пациента были верифицированы фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 340 = 56×5 + 3×20 + 0×25 (см. таблица 9).
Таблица 9. Протокол ботулинотерапии пациента С.
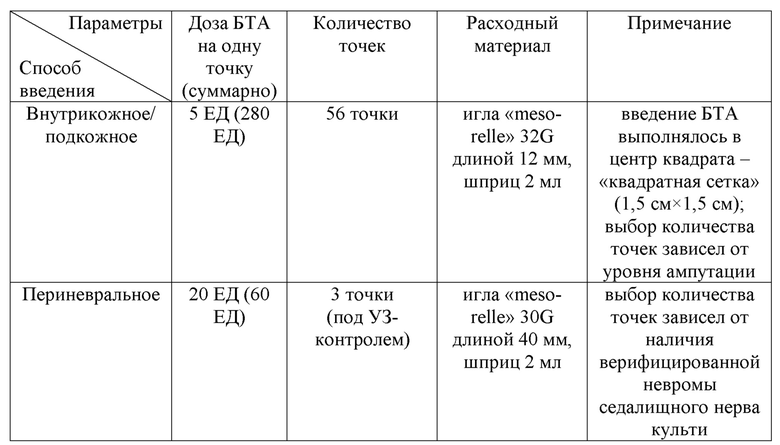
Через 3 недели пациент отметил, уменьшение выраженности боли (на 65% от исходного уровня по шкале ВАШ), с последующим, практически полным регрессом болевого синдрома спустя 2 месяц после процедуры (по шкале ВАШ - 1 балл). Благодаря данной методике удалось инициировать отложенное протезирование утраченной конечности.
Клинический пример 7.
Пациент В. 35 лет, в течение 6 месяцев после ампутации отмечал выраженный, труднокупируемый (на момент поступления в стационар пациент принимал четырехкомпонентную обезболивающую терапию) болевой синдром в культе правой верхней конечности на уровне нижней трети плеча. Соматический анамнез не отягощен. При проведении УЗИ нервов культи: эхопризнаки выраженных структурных изменений и утолщения проксимальных концов срединного и лучевого нервов культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 200 = 32×5 + 2××20 + 0×25 (см. таблица 10).
Таблица 10. Протокол ботулинотерапии пациента В.
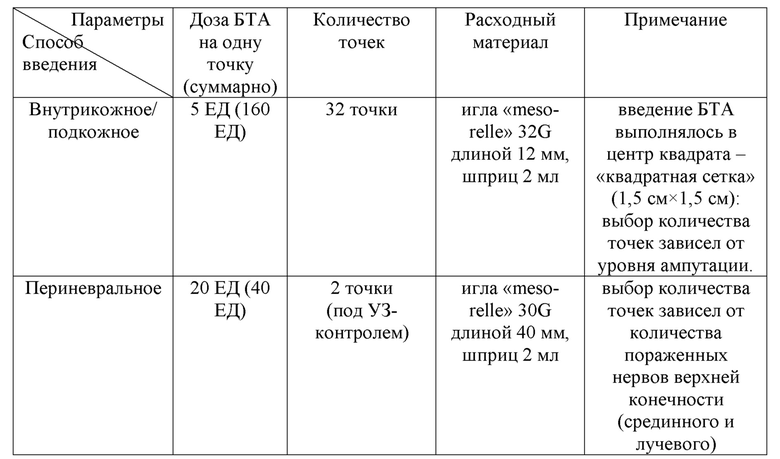
Спустя месяц после проведенной ботулинотерапии пациент отметил снижение выраженности болевого синдрома (на 70% от исходного уровня по ВАШ). Благодаря выраженному обезболивающему эффекту ботулинического токсина типа А удалось снизить количество принимаемых пероральных медикаментов. Пациент был отправлен на протезирование верхней конечности.
Клинический пример 8.
Пациент К. 32 лет, в течение 3 месяцев после ампутации отмечал выраженный болевой синдром в культе левой верхней конечности на уровне нижней трети предплечья. Соматический анамнез не отягощен. При проведении УЗИ нервов культи: эхопризнаки неравномерного диаметра нервного ствола и утолщения проксимального конца локтевого нерва культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований, у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 160 = 28×5 + 1×20 + 0×25 (см. таблица 11).
Таблица 11. Протокол ботулинотерапии пациента К.
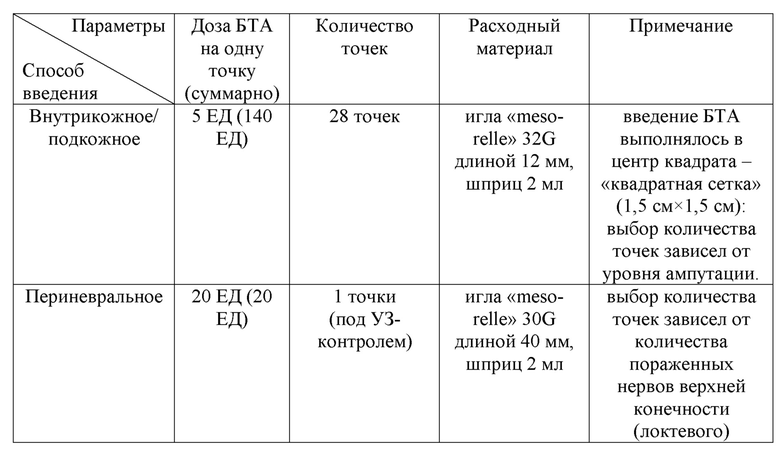
Спустя 3 недели после проведенной ботулинотерапии пациент отметил снижение выраженности болевого синдрома (на 65% от исходного уровня по ВАШ). Благодаря выраженному обезболивающему эффекту ботулинического токсина типа А удалось снизить количество принимаемых пероральных медикаментов. Пациент был отправлен через месяц на протезирование верхней конечности.
Клинический пример 9.
Пациент С. 43 лет, в течение 2 месяцев после ампутации отмечал выраженный болевой синдром в культе левой верхней конечности на уровне средней трети предплечья. Соматический анамнез не отягощен. При проведении УЗИ нервов культи: эхопризнаки выраженных локальных изменений нормальной эхоструктуры и утолщения проксимальных концов локтевого и срединного нервов культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований, у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 185 = 29×5 + 2×20 + 0×25 (см. таблица 12).
Таблица 12. Протокол ботулинотерапии пациента С.
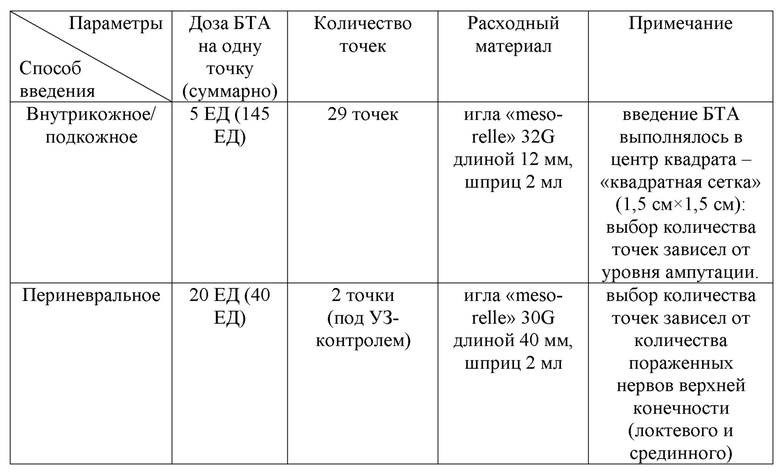
Спустя 2 недели после проведенной ботулинотерапии пациент отметил снижение выраженности болевого синдрома (на 60% от исходного уровня по ВАШ). Благодаря выраженному обезболивающему эффекту ботулинического токсина типа А удалось снизить количество принимаемых пероральных медикаментов. Пациент был отправлен через месяц на протезирование верхней конечности.
Клинический пример 10.
Пациент П. 45 лет, в течение 3 месяцев после ампутации отмечал выраженный болевой синдром в культе левой верхней конечности на уровне верхней трети предплечья.
Соматический анамнез не отягощен. При проведении УЗИ нервов культи: эхопризнаки выраженных структурных изменений и утолщения проксимальных концов локтевого и лучевого нервов культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований, у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 190 = 30×5 + 2×20 + 0×25 (см. таблица 13).
Таблица 13. Протокол ботулинотерапии пациента П.
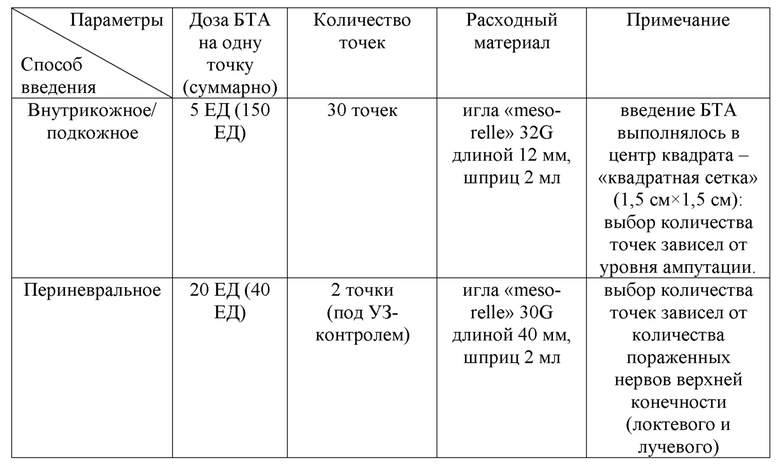
Спустя 3 недели после проведенной ботулинотерапии пациент отметил снижение выраженности болевого синдрома (на 70% от исходного уровня по ВАШ). Благодаря выраженному обезболивающему эффекту ботулинического токсина типа А удалось снизить количество принимаемых пероральных медикаментов. Пациент был отправлен через месяц на протезирование верхней конечности.
Клинический пример 11.
Пациент В. 28 лет, в течение 4 месяцев после ампутации отмечал выраженный, труднокупируемый (на момент поступления в стационар пациент принимал четырехкомпонентную обезболивающую терапию) болевой синдром в культе правой верхней конечности на уровне средней трети плеча. Соматический анамнез не отягощен.
При проведении УЗИ нервов культи: эхопризнаки неравномерных контуров эпиневрия и утолщения проксимальных концов срединного, лучевого и локтевого нервов культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторноинструментальных исследований, у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 230 = 34×5 + 3×20 + 0×25 (см. таблица 14).
Таблица 14. Протокол ботулинотерапии пациента В.
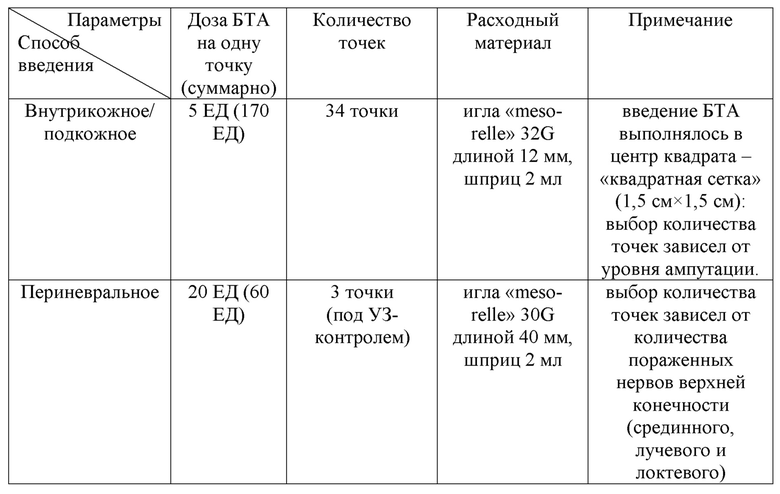
Спустя месяц после проведенной ботулинотерапии пациент отметил снижение выраженности болевого синдрома (на 70% от исходного уровня по ВАШ). Благодаря выраженному обезболивающему эффекту ботулинического токсина типа А удалось снизить количество принимаемых пероральных медикаментов. Пациент был отправлен на протезирование верхней конечности.
Клинический пример 12.
Пациент Р. 34 лет, в течение 4 месяцев после ампутации отмечал выраженный, труднокупируемый болевой синдром в культе левой верхней конечности на уровне верхней трети плеча. В последнее время пациент принимал четырехкомпонентную обезболивающую терапию. Соматический анамнез не отягощен. При проведении УЗИ 22
нервов культи: эхопризнаки неравномерного диаметра нервных стволов локтевого и срединного нервов культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований, у пациента были верифицированы следующие виды ПБС: фантомная и культевая резидуальная боль. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 220 = 36×5 + 2×20 + 0×25 (см. таблица 15).
Таблица 15. Протокол ботулинотерапии пациента Р.

Спустя месяц после проведенной ботулинотерапии пациент отметил снижение выраженности болевого синдрома (на 70% от исходного уровня по ВАШ). Благодаря выраженному обезболивающему эффекту ботулинического токсина типа А удалось снизить количество принимаемых пероральных медикаментов. Пациент был отправлен на протезирование верхней конечности.
Клинический пример 13.
Пациент Ш. 32 лет, в течение 5 месяцев отмечал боли с отраженными фантомными ощущениями в левой ноге (после ампутации на уровне средней трети бедра), повышенную потливость в области культи, напряжение мышц и поддергивающиеся движения в левой конечности, трудности при хождении в протезе. Соматический анамнез не отягощен. При проведении УЗИ нервов культи - эхопризнаки патологически измененного седалищного
нерва культи (вовлечения нервного ствола в рубцовый процесс после травмы). После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторноинструментальных исследований у пациента были верифицированы следующие виды ПБС: боль с отраженными фантомными ощущениями и культевая резидуальная боль; боль, ассоциированная с периферически-индуцированными двигательными расстройствами (дискинезия ампутационной культи); а также локальный гипергидроз культи и наличие активных миофасциальных триггерных точек. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 420 = 56×5 + 2×20 + 4×25 (таблица 16).
Таблица 16. Протокол ботулинотерапии пациента Ш.
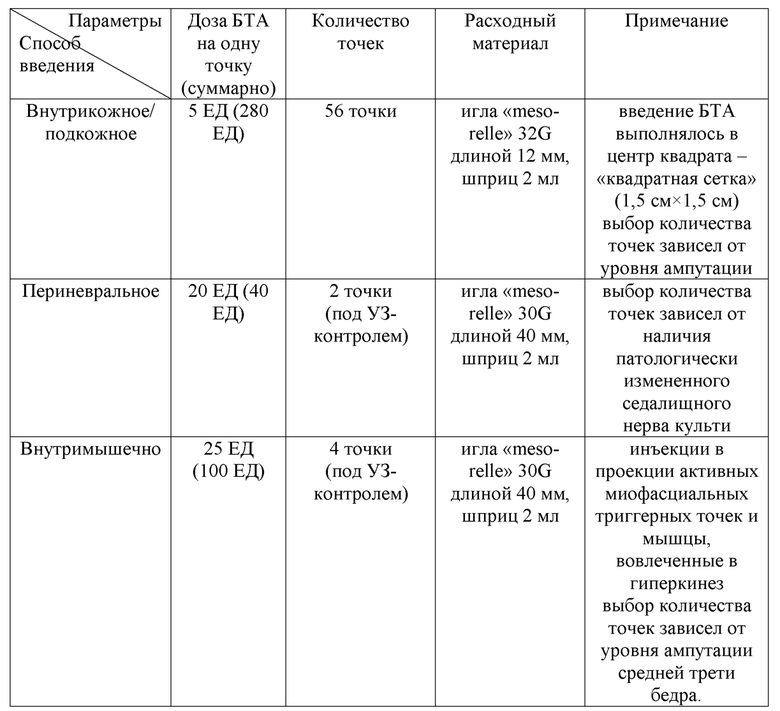
Через неделю пациент отметил уменьшение выраженности боли (на 50% от исходного уровня по шкале ВАШ), отсутствие потливости в области культи. Спустя две 24
недели у пациента был отмечен регресс гиперкинеза культи. Пациент смог безболезненно использовать протез и продолжить реабилитационное лечение.
Клинический пример 14.
Пациент Л. 36 лет, в течение 4 месяцев отмечал боли с отраженными фантомными ощущениями в левой ноге (после ампутации на уровне нижней трети бедра), напряжение мышц и поддергивающиеся движения в левой конечности, трудности при хождении в протезе. Соматический анамнез не отягощен. При проведении УЗИ нервов культи - эхопризнаки наличия верифицированной невромы седалищного нерва культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторноинструментальных исследований у пациента были верифицированы следующие виды ПБС: боль с отраженными фантомными ощущениями и культевая резидуальная боль; боль, ассоциированная с периферически-индуцированными двигательными расстройствами (дискинезия ампутационной культи); а также локальный гипергидроз культи и наличие активных миофасциальных триггерных точек. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 420 = 52×5 + 3×20 + 4×25 (таблица 17).
Таблица 17. Протокол ботулинотерапии пациента Л.
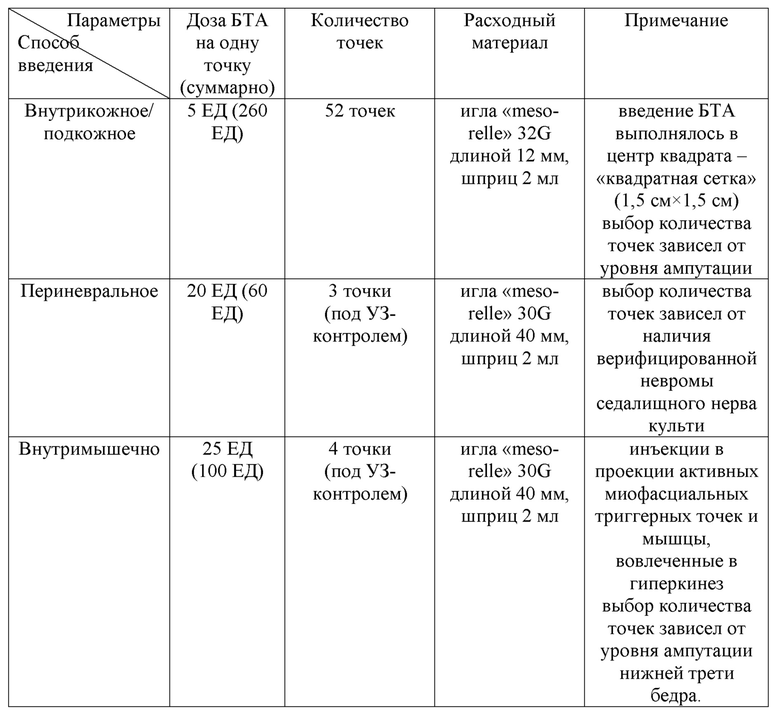
Через 2 недели пациент отметил уменьшение выраженности боли (на 60% от исходного уровня по шкале ВАШ), отсутствие потливости в области культи. Спустя три недели у пациента был отмечен регресс гиперкинеза культи. Пациент смог безболезненно использовать протез и продолжить реабилитационное лечение.
Клинический пример 15.
Пациент З. 43 лет, в течение 5 месяцев отмечал боли с отраженными фантомными ощущениями в правой ноге (после ампутации на уровне верхней трети бедра), напряжение мышц и поддергивающиеся движения в правой конечности, трудности при хождении в протезе. Соматический анамнез не отягощен. При проведении УЗИ нервов культи - эхопризнаки наличия патологически измененного седалищного нерва культи (вовлечения нервного ствола в рубцовый процесс после травмы, нарушения анатомической целостности нервного ствола) и верифицированной невромы. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований у пациента были верифицированы следующие виды ПБС: боль с отраженными фантомными ощущениями и культевая резидуальная боль; боль, ассоциированная с периферически- индуцированными двигательными расстройствами (дискинезия ампутационной культи); а также локальный гипергидроз культи и наличие активных миофасциальных триггерных точек. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 510 = 60×5 + 3×20 + 6×25 (таблица 18).
Таблица 18. Протокол ботулинотерапии пациента З.
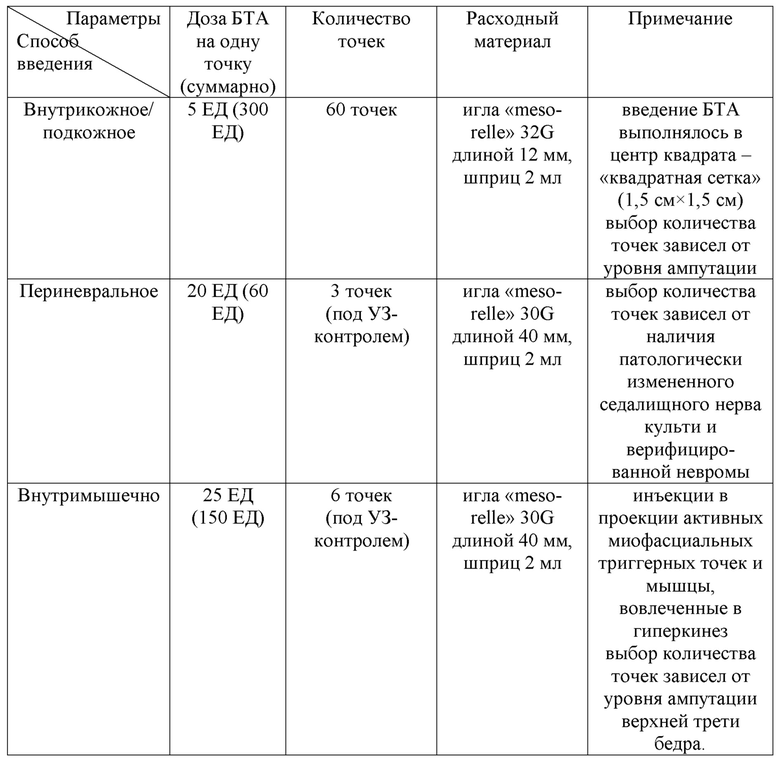
Через 2 недели пациент отметил уменьшение выраженности боли (на 60% от исходного уровня по шкале ВАШ), отсутствие потливости в области культи. Спустя три недели у пациента был отмечен регресс гиперкинеза культи. Пациент смог безболезненно использовать протез и продолжить реабилитационное лечение.
Клинический пример 16.
Пациент А. 36 лет, в течение 4 месяцев отмечал боли с отраженными фантомными ощущениями в правой ноге (после ампутации на уровне голени средней трети), напряжение мышц и поддергивающиеся движения в правой конечности, трудности при хождении в протезе. Соматический анамнез не отягощен. При проведении УЗИ нервов культи - эхопризнаки локальных изменений нормальной эхоструктуры правого малоберцового нерва, пери- и интраневрального фиброза дистального конца правого большеберцового нерва культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований у пациента были верифицированы следующие виды ПБС: боль с отраженными фантомными ощущениями и культевая резидуальная боль; боль, ассоциированная с периферически-индуцированными двигательными расстройствами (дискинезия ампутационной культи); а также локальныйгипергидроз культи и наличие активных миофасциальных триггерных точек. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 320 = 46×5 + 2×20 + 2×25 (таблица 19).
Таблица 19. Протокол ботулинотерапии пациента А.
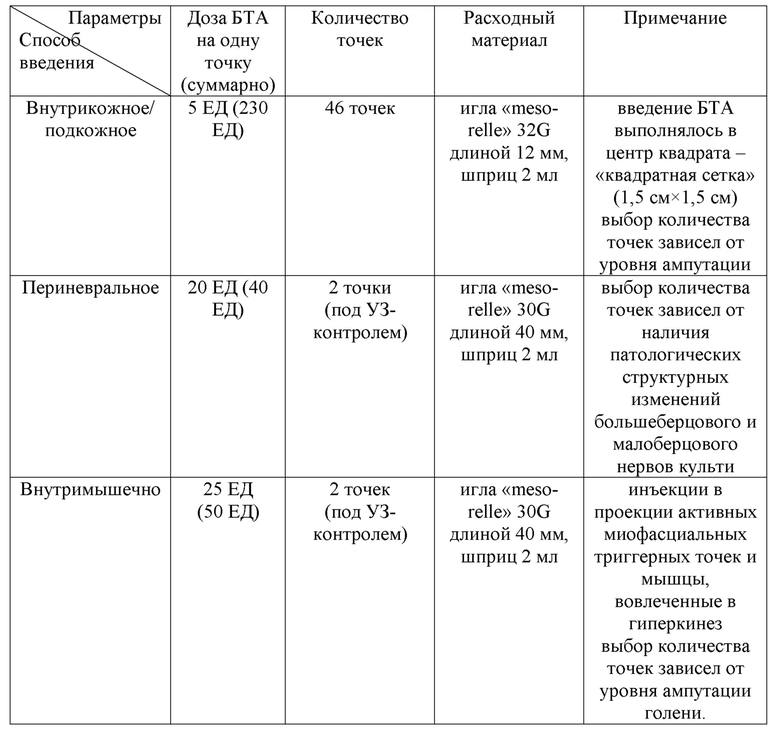
Через 2 недели пациент отметил уменьшение выраженности боли (на 60% от исходного уровня по шкале ВАШ), отсутствие потливости в области культи. Спустя три недели у пациента был отмечен регресс раздражения (гиперкинеза) культи. Пациент смог безболезненно использовать протез и продолжить реабилитационное лечение.
Клинический пример 17.
Пациент Н. 36 лет, в течение 4 месяцев отмечал боли с отраженными фантомными ощущениями в левой руке (после ампутации на уровне плеча верхней трети), потливость, напряжение мышц и поддергивающиеся движения, трудности при ношении протеза. Соматический анамнез не отягощен. При проведении УЗИ нервов культи - эхопризнаки наличия неровных контуров эпиневрия и утолщения проксимальных концов срединного и лучевого нервов культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований у пациента были верифицированы следующие виды ПБС: боль с отраженными фантомными ощущениями и культевая резидуальная боль; боль, ассоциированная с периферически-индуцированными двигательными расстройствами (дискинезия ампутационной культи); а также локальный гипергидроз культи и наличие активных миофасциальных триггерных точек. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 310 = 34×5 + 2×20 + 4×25 (таблица 20).
Таблица 20. Протокол ботулинотерапии пациента Н.
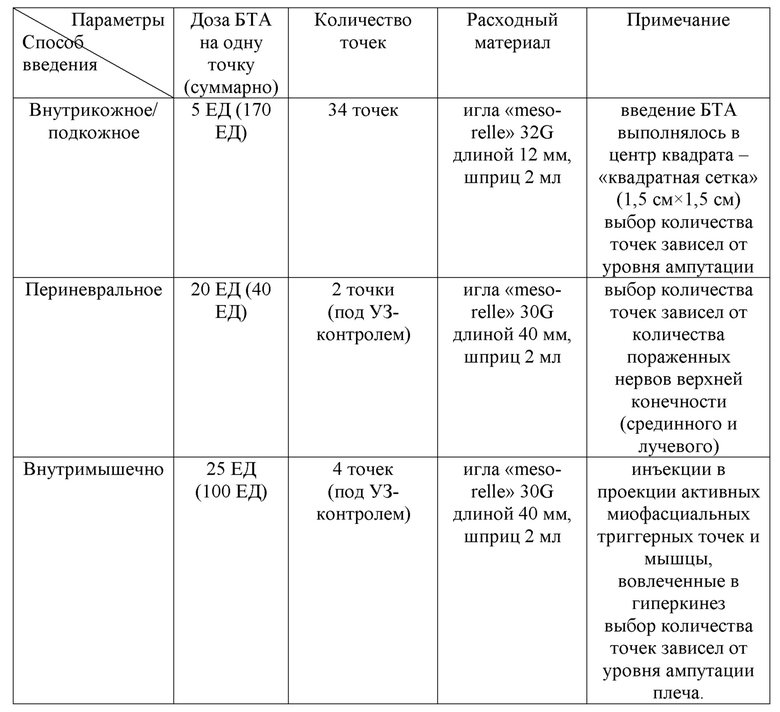
Через 2 недели пациент отметил уменьшение выраженности боли (на 60% от исходного уровня по шкале ВАШ), отсутствие потливости в области культи. Спустя три недели у пациента был отмечен регресс гиперкинеза культи. Пациент смог безболезненно использовать протез и продолжить реабилитационное лечение.
Клинический пример 18.
Пациент Ю. 27 лет, в течение 3 месяцев отмечал боли с отраженными фантомными ощущениями в левой руке (после ампутации на уровне предплечья нижней трети), раздражение кожи (культевой дерматит) в области культи, потливость, напряжение мышц и поддергивающиеся движения, трудности при ношении протеза. Соматический анамнез не отягощен. При проведении УЗИ нервов культи - эхопризнаки наличия выраженных структурных изменений и утолщения проксимальных концов срединного, лучевого и локтевого нервов культи. После оценки по шкалам и опросникам, учитывая данные осмотра и лабораторно-инструментальных исследований у пациента были верифицированы следующие виды ПБС: боль с отраженными фантомными ощущениями и культевая резидуальная боль; боль, ассоциированная с периферически-индуцированными двигательными расстройствами (дискинезия ампутационной культи); а также локальный гипергидроз культи и наличие активных миофасциальных триггерных точек. Далее был подобран индивидуальный алгоритм ботулинотерапии с подбором дозы и способов введения: 255 = 29×5 + 3×20 + 2×25 (таблица 21).
Таблица 21. Протокол ботулинотерапии пациента Ю.
Через 3 недели пациент отметил уменьшение выраженности боли (на 70% от исходного уровня по шкале ВАШ), отсутствие потливости в области культи. Спустя четыре недели у пациента был отмечен регресс гиперкинеза культи. Пациент смог безболезненно использовать протез и продолжить реабилитационное лечение.
Таким образом важными преимуществами данной методики являются выраженный и долгосрочный эффект в сочетании с минимальным количеством побочных реакций в сравнении с другими фармакологическими препаратами. В возможности купирования гипергидроза и постампутационной дискинезии культи при доступности, простоте исполнения способа, что открывает возможности скорейшего протезирования утраченной конечности, улучшению реабилитационного потенциала с возможностью раннего восстановления и социализации пациентов.
Следовательно, благодаря заявленной методике ботулинотерапии у пациентов после ампутации конечностей открывается возможность мультимодального подхода в лечении постампутационных болевых синдромов и связанных расстройств (гипергидроза культи, дискинезии ампутационной культи), что позволяет добиться скорейшего восстановления утраченной функции за счет высокой эффективности способа в сочетании с минимизацией побочных явлений и пролонгированным действием после однократного введения ботулинического токсина типа А.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения болей после ампутации конечности | 2023 |
|
RU2823155C1 |
| Способ лечения невромы культи седалищного нерва | 1987 |
|
SU1551370A1 |
| Способ лечения фантомной боли в нижней конечности | 2023 |
|
RU2817812C1 |
| Способ супраэпиневральной блокады большеберцового нерва во время ампутации нижней конечности на уровне верхней трети голени у пациентов, имеющих противопоказания к применению регионарной анестезии до операции | 2020 |
|
RU2747590C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ БОЛЕВОГО СИНДРОМА КУЛЬТИ НИЖНЕЙ КОНЕЧНОСТИ | 2004 |
|
RU2268006C2 |
| СПОСОБ ТРАНСФЕМОРАЛЬНОЙ АМПУТАЦИИ С ИСПОЛЬЗОВАНИЕМ АРГОНО-ПЛАЗМЕННОЙ УСТАНОВКИ И ОЗОНОТЕРАПИИ | 2017 |
|
RU2643419C1 |
| СПОСОБ ПРЕДОТВРАЩЕНИЯ ФАНТОМНОГО БОЛЕВОГО СИНДРОМА ПОСЛЕ АМПУТАЦИИ КОНЕЧНОСТЕЙ | 2011 |
|
RU2446795C1 |
| СПОСОБ ЛЕЧЕНИЯ НЕВРОМ ПРИ АМПУТАЦИОННО-БОЛЕВОМ СИНДРОМЕ | 1995 |
|
RU2128009C1 |
| Способ лечения пациентов среднего возраста с хроническим болевым синдромом при дорсопатиях вертеброгенного и невертеброгенного генеза | 2020 |
|
RU2740268C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ КОНЦЕВОЙ НЕВРОМЫ АМПУТАЦИОННОЙ КУЛЬТИ КОНЕЧНОСТИ | 1991 |
|
RU2012244C1 |
Изобретение относится к медицине, а именно к неврологии и медицинской реабилитации, и может быть использовано для ботулинотерапии постампутационных болевых синдромов в конечностях и связанных с ними расстройств. Осуществляют внутрикожное, периневральное и при необходимости внутримышечное введение ботулотоксина А. В зависимости от уровня ампутации и при наличии пораженных нервов верхней и нижней конечностей, верифицированной невроме и/или патологически измененного нерва культи осуществляют: - внутрикожное введение ботулотоксина А в область культи по принципу «квадратной сетки» с шагом 1,5 см с дозировкой 5 ЕД на одну точку, число точек введения зависит от уровня ампутации; - периневральное введение ботулотоксина А под ультразвуковой навигацией в области культи с дозировкой 20 ЕД на одну точку, число точек введения зависит от уровня ампутации. При наличии постампутационного болевого синдрома, внутримышечно под ультразвуковой навигацией вводят раствор ботулотоксина А в области культи, в активные миофасциальные триггерные точки и вовлеченные в гиперкинез мышцы, доза вводимого препарата на одну точку составляет 25 ЕД, число точек введения зависит от уровня ампутации. Способ позволяет добиться выраженного и долгосрочного эффекта при лечении постампутационных болевых синдромов и связанных расстройств, купировать гипергидроз и постампутационные дискинезии культи, что уменьшает сроки протезирования утраченной конечности, восстановления и социализации, за счет мультимодального подхода и выбора оптимальной дозировки ботулинического токсина А и точек его введения. 21 табл., 18 пр.
1. Способ мультимодальной ботулинотерапии постампутационных болевых синдромов в конечностях и связанных с ними расстройств, включающий предварительное пальпаторное исследование мышц культи и ультразвуковое исследование нервов культи, по результатам которых определяют индивидуальный алгоритм проведения ботулинотерапии, при этом в зависимости от уровня ампутации и при наличии пораженных нервов верхней и нижней конечностей, верифицированной невроме и/или патологически измененного нерва культи осуществляют внутрикожное, периневральное и при необходимости внутримышечное введение ботулотоксина тип А (БТА) следующим образом: внутрикожно вводят раствор БТА в области культи шприцем с иглами «meso- relle» 32G длиной 12 мм по принципу «квадратной сетки» со стороной 1,5 см в центр квадрата, доза вводимого препарата на одну точку составляет 5 ЕД, а число точек введения для верхней конечности составляет при ампутации на уровне нижней трети предплечья от 28 до 29, при ампутации на уровне средней трети предплечья от 29 до 30, при ампутации на уровне верхней трети предплечья или нижней трети плеча от 30 до 32, при ампутации на уровне средней трети плеча от 32 до 34, при ампутации на уровне верхней трети плеча от 34 до 36, число точек введения для нижней конечности при ампутации на уровне нижней трети голени от 42 до 44, при ампутации на уровне средней трети голени от 44 до 48, при ампутации на уровне верхней трети голени или нижней трети бедра от 48 до 52, при ампутации на уровне средней трети бедра от 52 до 56, при ампутации на уровне верхней трети бедра от 56 до 60; периневрально вводят раствор БТА в области культи под ультразвуковой навигацией шприцем с иглами «meso-relle» 30G длиной 40 мм, доза вводимого препарата на одну точку составляет 20 ЕД, при этом при ампутации верхней конечности число точек составляет от 1 до 3 в зависимости от количества пораженных нервов: локтевого и/или лучевого и/или срединного, при ампутации нижней конечности на уровне бедра число точек составляет 3 при верифицированной невроме седалищного нерва, и 2 при патологически измененном седалищном нерве культи, при ампутации на уровне голени число точек составляет от 1 до 2 точек в зависимости от количества пораженных нервов: большеберцового и/или малоберцового; при этом расчет индивидуальной суммарной дозы (D) введения БТА осуществляют по формуле: D = А×5 + В×20 + С×25, где А - количество точек для внутрикожного введения БТА, в зависимости от уровня ампутации верхней или нижней конечностей; В - количество точек для периневрального введения БТА в зависимости от ампутации верхней или нижней конечности и количества их пораженных нервов, наличия верифицированной невромы и/или патологически измененного нерва культи; С - количество точек для внутримышечного введения БТА в зависимости от уровня ампутации верхней и нижней конечностей.
2. Способ по п.1, отличающийся тем, что при наличии постампутационного болевого синдрома с отраженными фантомными ощущениями, с дискинезией в мышцах культи, выявлением при пальпации мышц активных миофасциальных триггерных точек и гипергидроза культи, внутримышечно вводят раствор БТА в области культи под ультразвуковой навигацией шприцем с иглами «meso-relle» 30G длиной 40 мм в активные миофасциальные триггерные точки и вовлеченные в гиперкинез мышцы, доза вводимого препарата на одну точку составляет 25 ЕД, при этом количество точек введения БТА составляет от 2 до 6 в зависимости от уровня ампутации, при этом для верхней конечности число точек при внутримышечном введении составляет 2 при ампутации на уровне предплечья и 4 при ампутации на уровне плеча, число точек введения для нижней конечности составляет 2 при ампутации на уровне голени, 4 при ампутации на уровне нижней и средней трети бедра, 6 при ампутации на уровне верхней трети бедра.
| ФАРМАЦЕВТИЧЕСКАЯ КОМПОЗИЦИЯ ДЛЯ ЛЕЧЕНИЯ БОЛЕВОГО СИНДРОМА В СТОПЕ, ВКЛЮЧАЮЩАЯ БОТУЛИНИЧЕСКИЙ ТОКСИН И ГИАЛУРОНОВУЮ КИСЛОТУ, И СПОСОБ ЛЕЧЕНИЯ БОЛЕВОГО СИНДРОМА В СТОПЕ С ЕЕ ИСПОЛЬЗОВАНИЕМ | 2018 |
|
RU2734159C1 |
| CA2934911C, 20.08.2019 | |||
| МЕДВЕДЕВА Л.А | |||
| и др | |||
| Ботулинотерапия невропатической боли | |||
| Российский журнал боли | |||
| Способ восстановления спиралей из вольфрамовой проволоки для электрических ламп накаливания, наполненных газом | 1924 |
|
SU2020A1 |
| Нивелир для отсчетов без перемещения наблюдателя при нивелировании из средины | 1921 |
|
SU34A1 |
| ALVIAR M.J | |||
| et al | |||
| Pharmacologic interventions for treating phantom limb pain | |||
| Cochrane Database Syst Rev | |||
| Токарный резец | 1924 |
|
SU2016A1 |
| CHARROW A | |||
| et al | |||
| Intradermal botulinum toxin | |||
Авторы
Даты
2024-08-19—Публикация
2023-12-12—Подача