Изобретение относится к медицине, к хирургической стоматологии, а именно к способам вестибулопластики. Способ может быть использован для создания широкой зоны прикрепленной кератинизированной десны в области зубов и имплантатов зубов, а также для углубления свода преддверия полости рта в области верхней и нижней челюстей.
Уровень техники
Основными хирургическим приемами для увеличения глубины свода преддверия полости рта являются метод Varaztad Н. Kazanjian, предложенный автором в 1935 году, и метод Н.В. Clark Jr., описанный клиницистом в 1953 году. Данные методики операции вестибулопластики позволяют и расширить зону прикрепленной десны. Выполнение операции вестибулопластики различных модификаций метода Varaztad Н. Kazanjian целесообразно проводить с применением технологии эрбиевого лазера. Полупроводниковые лазеры целесообразно использовать при операции пластики преддверия полости рта в модификациях метода Н.В. Clark Jr. (Clark Н.В. Jr. Deepening of labial sulcus by mucosa flap advancement. // Journal of Oral Surgery. - 1953. - Apr. - Volume 11. - №2. - P. 165-168).
Согласно Протоколу вестибулопластики по методу Н.В. Clark Jr., линию разреза необходимо формировать в зоне, прикрепленной кератинизированной слизистой оболочки полости рта с вестибулярной стороны коронарнее муко-гингивальной линии на 1-1,5 мм. В отдельных клинических ситуациях, а также после операции горизонтальной аугментации альвеолярного гребня и вертикальной аугментации альвеолярного гребня зона прикрепленной кератинизированной слизистой оболочки полости рта может быть очень узкой или полностью отсутствовать.
Основой лазерной хирургии является процесс абляции тканей. При формировании линии разреза лазерным скальпелем в области узкой зоны, прикрепленной кератинизированной слизистой оболочки полости рта происходит линейное выпаривание прикрепленной кератинизированной слизистой оболочки на ширину, равную диаметру кварцевого оптоволокна полупроводникового лазерного аппарата, что приводит к еще большему уменьшению объема прикрепленной кератинизированной слизистой оболочки в области зубов и имплантатов зубов (Convissar R.A. Principles and Practice of Laser Dentistry: Second Edition. - Mosby, 2015. -328 p.).
В связи с этим, проведение линейного разреза слизистой оболочки стали выполнять апикальнее мукогингивальной линии, что соответствует операции вестибулопластики по методике, предложенной доктором Irving Glickman в 1958 году (Glickman I. Glickman's clinical periodontology: prevention, diagnosis, and treatment of periodontal disease in the practice of general dentistry. / Philadelphia, PA, USA: «Saunders». - 5th edition, - 1979. - 1092 p.).
Именно методику по доктора Irving Glickman можно применять и при проведении хирургического вмешательства с целью воссоздания оптимальной глубины свода преддверия полости рта в клинических случаях при полном отсутствии зоны прикрепленной кератинизированной слизистой оболочки полости рта с вестибулярной стороны.
Irving Glickman предложил способ углубления свода преддверия полости рта, при котором разрез слизистой оболочки полости рта проводят параллельно и апикальнее мукогингивальной линии до надкостницы на протяжении группы зубов. Далее создают натяжение слизистой оболочки преддверия полости рта для разведения краев разреза, что позволяет выполнить препарирование мягких тканей в области под слизистого слоя. Препарирование мягких тканей в области под слизистого слоя производят без нарушения целостности надкостницы. В результате операции формируется операционная рана в виде полулуния, дугой обращенная в сторону свода преддверия полости рта. При выполнении операции по данной методике апикальный край операционного разреза смещается апикально, освобождая надкостницу от микродвижений. Апикально смещенный край слизисто-мышечного лоскута фиксируют к надкостнице узловыми швами на оптимальном расстоянии от коронарного края операционного разреза с применением шовного материала - кетгута, который обладает рядом недостатком и в отдельных странах мира запрещен к применению в медицинской практике.
Однако к недостаткам данного способа следует отнести не только применение шовного материала - кетгута, но и то, что при проведении операции не учитывался тонус мышц преддверия полости рта, который бывает повышен, что создает условия для формирования рецидива мелкого свода преддверия полости рта.
Известен способ вестибулопластики, при котором осуществляют горизонтальный разрез по границе слизисто-десневого соединения до надкостницы. Расщепляют и апикально перемещают слизистую оболочку. Фиксируют подвижную слизистую оболочку на новой глубине преддверия резорбируемым шовным материалом. Удаляют в области раневой поверхности остатки мышечных волокон. Проводят моделировку коллагенового матрикса, его укладку на надкостницу и фиксацию нерезорбируемой нитью. При этом в области раневой поверхности, с вестибулярной стороны, устанавливают по меньшей мере два микровинта. На микровинтах с помощью жидкотекучего реставрационного материала формируют шаровидные головки, после чего микровинты скрепляют шинирующей лентой, на которую наносят композитный жидкотекучий материал и проводят его фотополимеризацию (Патент RU 2665113 С1, опубл. 28.08.2018 г.).
Однако данный способ имеет технические сложности при выполнении операции в области боковой группы зубов, а также характеризуется большой продолжительностью операции, выраженной кровоточивостью тканей в области операционного поля, использованием большого количества стерильных марлевых салфеток, необходимостью в использовании высокой концентрации вазоконстриктора в растворе местного анестетика, плохой визуализацией операционного поля за счет выраженной кровоточивости тканей, определенной степенью кровопотери, использованием резорбируемого шовного материала, сроки резорбции которого непредсказуемы. Кроме того, использование резорбируемого шовного материала вызывает асептическое воспаление в области послеоперационной раны, что влечет за собой формирование рубцовой ткани. А использование большого количества дополнительных расходных стоматологических материалов приводит к повышению себестоимости хирургического вмешательства. При этом использование ортодонтических микровинтов, фиксация которых может формировать риск травмы корней зубов области операцииза, может привести и к механической травме надкостницы и костной ткани челюсти. Усложняется способ и необходимостью в использовании дополнительного стоматологического оборудования - двух разных видов полимеризационных ламп, применением света длиной волны 400-500 нм для полимеризации жидкотекучего композита, воздействие которого вызывает ингибирование пролиферации клеток эпителия слизистой оболочки полости рта и клеток - фибробластов десны, а также риском контакта раневой поверхности с жидкотекучим композитным реставрационным материалом. Кроме того, авторами известного способа вестибулопластики при проведении операции не учитывался тонус мышц преддверия полости рта.
Известен способ вестибулопластики, при котором под инфильтрационной анестезией Sol. Ultracaini 4% - 1.7 №1 производится полукруглый разрез по границе слизисто-десневого соединения в проекции области с недостаточной зоной прикрепленной десны. От краев полукруглого разреза выполняют два послабляющих разреза под углом по отношению к гребню альвеолярного отростка, где 0°>α<90°. Производится расщепление и апикальное перемещение подвижной слизистой; фиксация ее на границе новой глубины сформированного преддверия резорбируемым шовным материалом. Образованная раневая поверхность может быть перекрыта десневым трансплантатом либо коллагеновой матрицей. Подвижный край слизистой оболочки опустили во вновь созданное преддверие полости рта и фиксировали к надкостнице, начиная с центра, а затем по бокам через каждые 4 мм погружными матрасными швами в комбинации с двойными узловыми швами (Патент RU 2687890 С1, опубл. 16.05.2019 года).
Данный способ характеризуется выраженной кровоточивостью тканей в области операционного поля, необходимостью в использовании высокой концентрации вазоконстриктора в растворе местного анестетика, плохой визуализацией операционного поля за счет выраженной кровоточивости тканей, определенной степенью кровопотери, высоким риском миграции апикально перемещенного лоскута в коронарное направление за счет раннего снятия швов - на 7-е сутки послеоперационного периода, что снижает качество предоставляемой пациенту медицинской услуги. При этом авторами вышеприведенного способа также не учитывался тонус мышц преддверия полости рта.
Известен способ вестибулопластики, при котором со стороны преддверия полости рта на нижней челюсти проводят горизонтальный линейный разрез слизистой оболочки полости рта, который выполняют рельефным, строго по нижнему краю десны в области слизисто-десневой границы до надкостницы на участке между первыми премолярами, слизистую оболочку полости рта, покрывающую альвеолярный отросток, отделяют тупым путем от подлежащей надкостницы ниже уровня линейного разреза по направлению к основанию тела нижней челюсти, с поверхности надкостницы полностью удаляют подслизистый слой, затем в глубине раны на расстоянии 1,5-2,0 см от рельефного разреза рассекают надкостницу одним линейным разрезом, длина которого соответствует расстоянию между краями операционной раны в горизонтальной плоскости, а часть надкостницы, лежащую ниже линии разреза, отслаивают от кости на 0,5 см по всей длине так, чтобы образовалось костное окно, после чего отслоенную слизистую оболочку альвеолярного отростка подшивают к отслоенной части надкостницы, обнаженную раневую поверхность покрывают защитной повязкой (Патент RU 2155004 С1, опубл. 27.08.2000 г.).
Вышеприведенный способ также характеризуется выраженной кровоточивостью тканей в области операционного поля, использованием большого количества стерильных марлевых салфеток, необходимостью в использовании высокой концентрации вазоконстриктора в растворе местного анестетика, плохой визуализацией операционного поля за счет выраженной кровоточивости тканей, определенной степенью кровопотери, использованием резорбируемого шовного материала, сроки резорбции которого непредсказуемы, использованием резорбируемого шовного материала - кетгута толщиной нити 4-0, являющегося наиболее реактогенным шовным материалом, вызывающего выраженное асептическое воспаление в области послеоперационной раны, что влечет за собой формирование рубцовой ткани, высоким риском миграции апикально перемещенного лоскута в коронарное направление за счет использования резорбируемого шовного материала, что снижает качество предоставляемой пациенту медицинской услуги, нарушением целостности надкостницы при хирургическом вмешательстве, выраженным болевым синдромом, связанным с большой инвазивностью данного хирургического вмешательства, риском резорбции наружной кортикальной пластинки челюсти, использованием йодоформной турунды для изоляции раны от агрессивной среды, которая имеет неприятный вкус и запах, что снижает качество предоставляемой пациенту медицинской услуги и вызывает условия для ретенции пищи в области преддверия полости рта, увеличением продолжительности операции, связанным с дополнительной фиксацией йодоформной турунды, длительным - в течение 10 дней - нахождением в полости рта йодоформной турунды, использованием второго вида шовного материала - шелка толщиной нити 4-0 - для фиксации йодоформной турунды, который обладает пилящим действием, имеет свойство «фитильного эффекта», что создает условия для ретенции пищи и обсеменения линия швов микроорганизмами. Авторами способа также не учитывался тонус мышц преддверия полости рта.
Известен способ вестибулопластики, при котором производят горизонтальный разрез слизистой оболочки полости рта на границе десны и подвижной части слизистой оболочки преддверия полости рта с образованием слизистого лоскута. Расслаивают слизистую оболочку от комплекса подслизистых тканей на глубину 5-7 мм. Отслоенный от линии горизонтального разреза к челюсти слизистый лоскут опускают в глубину вновь созданного преддверия полости рта и подшивают свободный край слизистого лоскута к надкостнице с помощью плоскостного непрерывного шва. В качестве шовного материала может быть использован, например, кетгут. На раневую поверхность накладывают тампон или защитную повязку. Плоскостной непрерывный шов начинается путем вкола иглы с шовной нитью в слизистый лоскут, пропуска иглы через надкостницу и последующим выколом иглы из надкостницы и ее вколом в слизистый лоскут. Далее операция повторяется и нить проводят справа налево по краю слизистого лоскута, т.е. происходит чередование: слизистый лоскут - надкостница и надкостница - слизистый лоскут. Над первым местом вкола иглы и на конце шва завязывают узел. Расстояние между соседними стежками шва равно 2-3 мм (Патент RU 2523662 С1, опубл. 20.07.2014 года).
Способ характеризуется выраженной кровоточивостью тканей в области операционного поля, необходимостью в использовании высокой концентрации вазоконстриктора в растворе местного анестетика, плохой визуализацией операционного поля за счет выраженной кровоточивости тканей, определенной степенью кровопотери, использованием резорбируемого шовного материала, сроки резорбции которого непредсказуемы, использованием резорбируемого шовного материала - кетгута, являющегося наиболее реактогенным шовным материалом, вызывающего выраженное асептическое воспаление в области послеоперационной раны, что влечет за собой формирование рубцовой ткани, высоким риском миграции апикально перемещенного лоскута в коронарное направление за счет использования резорбируемого шовного материала, что снижает качество предоставляемой пациенту медицинской услуги, отсутствием натяжения в непрерывном плоскостном шве, что сохраняет микроподвижность апикально перемещенного лоскута и противоречит основному правилу хирургии - иммобилизации линии швов и удлиняет период регенерации раны. И так же, как в предыдущих способах при проведении операции не учитывался тонус мышц преддверия полости рта.
Известен способ вестибулопластики (патент RU 2695915 С1, опубл. 29.07.2019 года), при котором производят горизонтальный разрез слизистой оболочки полости рта по границе кератинизированной десны и подвижной части слизистой оболочки преддверия полости рта с образованием слизистого лоскута. Отслаивают слизистую оболочку от комплекса подслизистых тканей на глубину 4-7 мм. Отслоенный от линии горизонтального разреза к челюсти слизистый лоскут опускают в глубину вновь созданного преддверия полости рта и подшивают свободный край слизистого лоскута к надкостнице, например, с помощью плоскостного непрерывного шва. Затем осуществляют подшивание к слизистой оболочке преддверия полости рта в области апикальной границы преддверия рассасываемого коллагенового жгута, например, жгута марки Коллост. Концы жгута адаптируются под границы преддверия. (RU 2695915 С1, опубл. 29.07.2019 года).
И этот способ характеризуется выраженной кровоточивостью тканей в области операционного поля, необходимостью в использовании высокой концентрации вазоконстриктора в растворе местного анестетика, плохой визуализацией операционного поля за счет выраженной кровоточивости тканей, определенной степенью кровопотери, использованием резорбируемого шовного материала, сроки резорбции которого непредсказуемы, использованием кетгутового жгута, являющегося наиболее реактогенным материалом, вызывающим выраженное асептическое воспаление в области послеоперационной раны, что влечет за собой формирование рубцовой ткани, высоким риском миграции апикально перемещенного лоскута в коронарное направление за счет использования резорбируемого шовного материала, что снижает качество предоставляемой пациенту медицинской услуги. Как и в предыдущих способах не учитывается тонус мышц преддверия полости рта.
В настоящее время все известные способы вестибулопластики, выполняемые традиционным способом с применением скальпеля, не решают проблем, связанных с выраженной кровоточивостью тканей в области операционного поля, с риском травмы сосудисто-нервных пучков, с высокой продолжительностью хирургического вмешательства, с риском возникновения кровотечения в послеоперационный период, с несостоятельностью швов, что приводит к коронарной миграции апикально смещенного лоскута. Ввиду того, что все известные способы не учитывали тонуса мышц преддверия полости рта и использовали резорбируемый шовный материал с непредсказуемыми сроками резорбции, это приводило к миграции апикально смещенного лоскута в коронарную сторону.
Кроме того, было установлено, что при проведении операции вестибулопластики целесообразно применение лазерных технологий, особенно при препарировании тканей подслизистого слоя и сепарации мышечных волокон от надкостницы.
Причем применение лазерных технологий при препарировании тканей подслизистого слоя и мобилизации слизисто-мышечного лоскута создает, как указывалось выше, бескровные операционные условия, что предупреждает возможность нарушения целостности надкостницы, а также снижает риск травмы сосудисто-нервного пучка, например, при проведении хирургического вмешательства в области нижней челюсти. Коагулирующие свойства лазерного излучения позволяют проводить операцию вестибулопластики у пациентов с заболеваниями свертывающей системы крови и у пациентов, принимающих препараты группы антиагрегантов и антикоагулянтов.
Однако, известными способами, даже при использовании лазерных технологий, не решалась проблема рецидива мелкого свода преддверия полости рта и не достигалась задача - создания стабильного результата при формировании глубокого свода преддверия полости рта и создании широкой зоны, прикрепленной кератинизированной десны в области зубов и имплантатов зубов.
Раскрытие изобретения
Техническим результатом изобретения является повышение эффективности хирургического вмешательства за счет обеспечения гемостаза в области операционного поля, удержания апикально смещенного слизисто-мышечного лоскута в заданной позиции и стабильности результата пластической операции.
Технический результат достигается за счет того, что под местной анестезией проводят линейный горизонтальный разрез слизистой оболочки полости рта параллельно и на 0,5-1 мм апикальнее мукогингивальной линии до надкостницы на протяжении группы зубов, не менее одного, с последующей мобилизацией слизисто-мышечного лоскута без нарушения целостности надкостницы с применением лазерного излучения длиной волны 445±40 нм мощностью 1 Вт при импульсном режиме бесконтактным способом, апикальный край разреза перемещают апикально с фиксацией края лоскута к надкостнице нерезорбируемой нитью на глубину не менее 10 мм, с помощью непрерывного шва, выполняемого так, что первый вкол иглы с нитью проводят через апикально смещенный слизисто-мышечный лоскут с его наружной стороны, отступив от края лоскута на 1,5-2 мм, второй вкол иглы производят в надкостницу, горизонтально проводят иглу с нитью через субпериостальное пространство, выводят иглу с нитью из субпериостального пространства путем вкола иглы во внутреннюю поверхность надкостницы, при этом первая точка вкола иглы, расположенная у края апикально смещенного лоскута, проецируется на середину расстояния между точками введения и выведения нити из-под субпериостального пространства, причем повторяют первый вкол иглы с наружной и внутренней сторон через каждые 5-6 мм, при котором с наружной стороны апикально смещенного слизисто-мышечного лоскута иглу с нитью проводят при начальном и завершающем стежках непрерывного шва, и формирование фиксации непрерывного хирургического шва в двух точках с помощью 3 узлов выполняют по 3 оборота нити вокруг браншей иглодержателя, причем непрерывный шов удаляют не ранее 21 дня послеоперационного периода. Кроме того, для фиксации края лоскута к надкостнице используют синтетическую нерезорбируемую нить из полипропилена толщиной 5-0.
Предупреждение риска возникновения интраоперационных и послеоперационных осложнений осуществляется за счет обеспечения гемостаза в области операционного поля, который позволяет сократить продолжительность хирургического вмешательства и предупредить кровопотерю. Кроме того, заявляемый способ позволяет предупредить рецидив мелкого свода преддверия полости рта благодаря тому, что для фиксации апикально смещенного слизисто-мышечного лоскута к надкостнице используется нерезорбируемый шовный материал и непрерывный шов удаляется не ранее 21 дня послеоперационного периода.
Осуществление изобретения
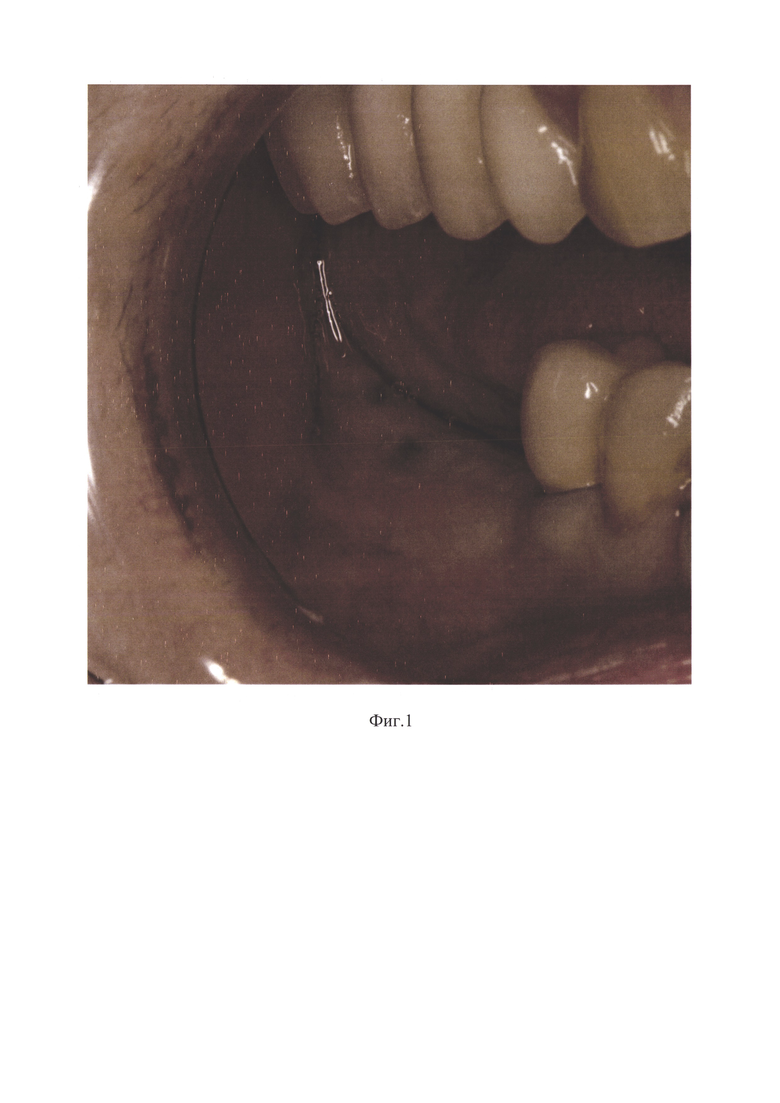
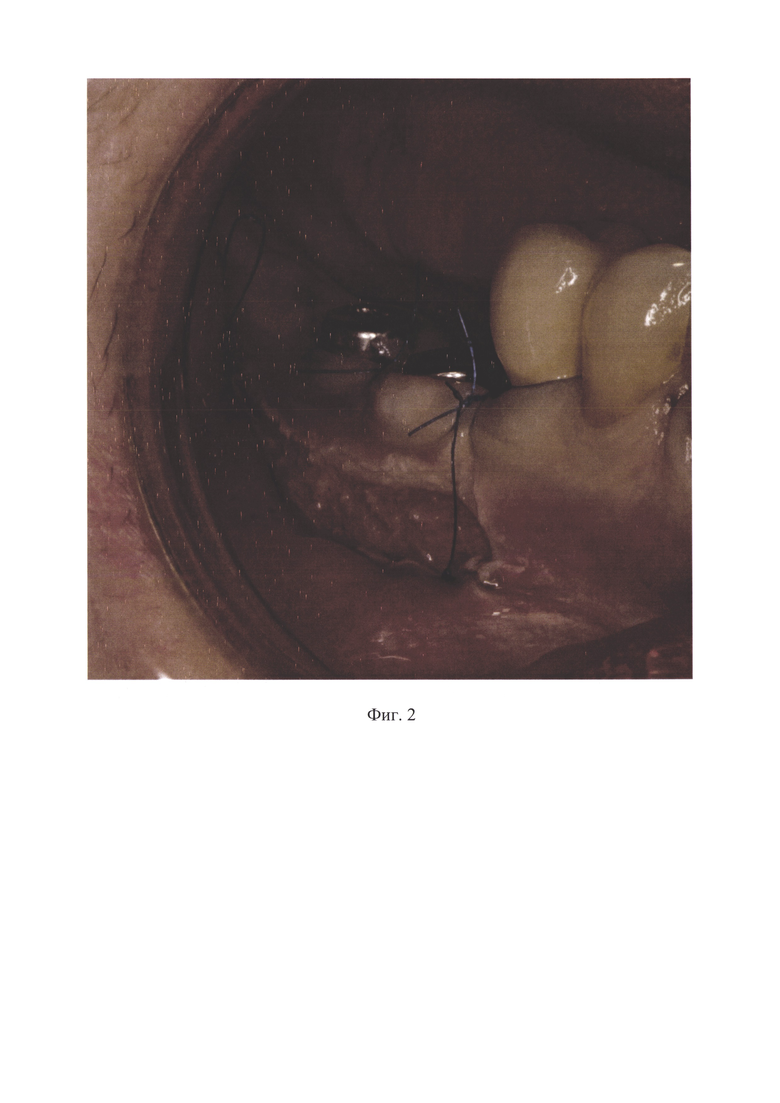
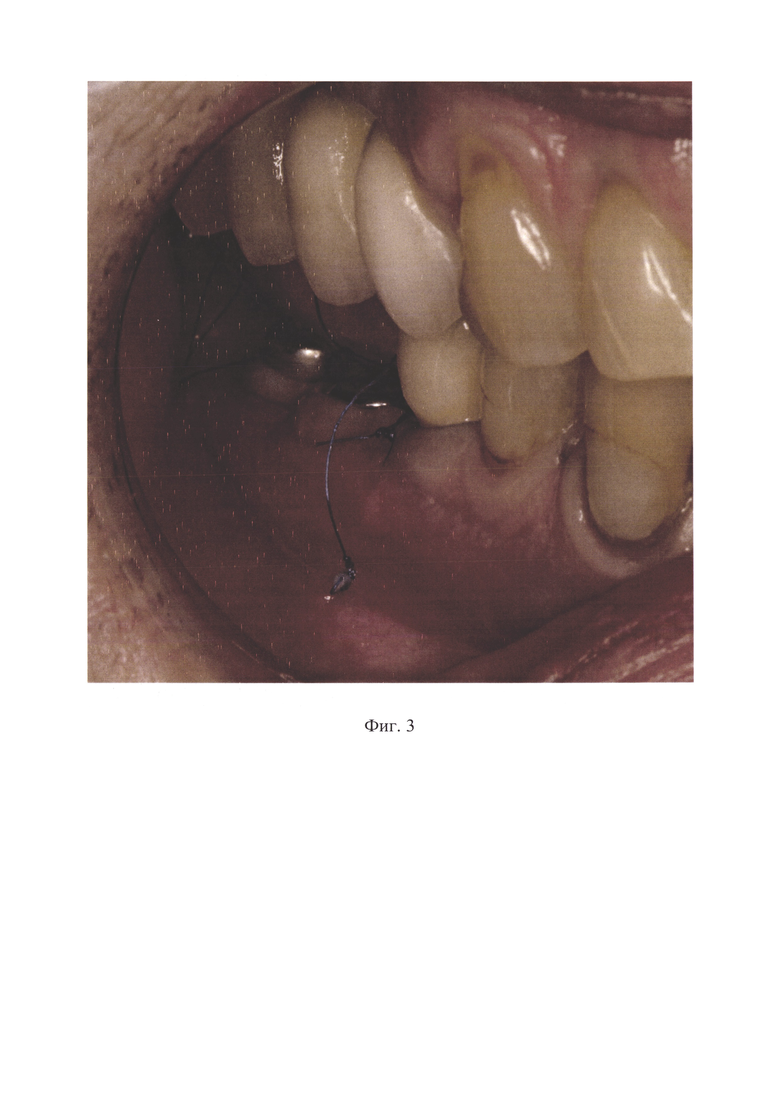
Изобретение поясняется фотографиями, где на фиг. 1 представлена клиническая ситуация после операции стоматологической имплантации и костной пластики: отсутствует зона прикрепленной кератинизированной слизистой оболочки в области альвеолярного гребня нижней челюсти справа, мелкий свод преддверия полости рта в области отсутствующих зубов 4.6 - 4.7 - 4.8, на фиг. 2 изображена клиническая ситуация при операции вестибулопластики с применением лазерной технологии: апикально смещенный слизисто-мышечный лоскут фиксирован к надкостнице непрерывным швом, на фиг. 3 отражена клиническая ситуация на 21-й день после операции вестибулопластики: послеоперационная рана эпителизирована полностью, созданы широкая зона прикрепленной кератинизированной слизистой оболочки в области имплантатов зубов 4.6 и 4.7 с вестибулярной стороны и глубокий свод преддверия полости рта в области нижней челюсти справа.
После антисептической обработки полости рта под местной анестезией проводят линейный горизонтальный разрез слизистой оболочки полости рта параллельно и апикальнее мукогингивальной линии на 0,5-1 мм до надкостницы на протяжении группы зубов (от 1 до 16). Следует отметить, что проведение разреза на расстоянии менее 0,5 мм от мукогингивальной линии имеет риск травмы мукогингивальной линии и нарушения целостности надкостницы, проведение разреза на расстоянии более 1 мм от мукогингивальной линии способствует сохранению подслизистого слоя, что в дальнейшем создаст условия для повышенной мобильности тканей. Затем создают натяжение слизистой оболочки преддверия полости рта для разведения краев разреза, что позволяет выполнить препарирование мягких тканей в области подслизистого слоя и отделить мышечные волокна от надкостницы. Препарирование мягких тканей в области подслизистого слоя производят без нарушения целостности надкостницы и рассечения мышц преддверия полости рта. Препарирование тканей подслизистого слоя выполняют лазерным излучением длиной волны 445±40 нм при импульсном режиме бесконтактным способом и неинициированным волокном. В результате операции после мобилизации слизисто-мышечного лоскута формируется операционная рана в виде полулуния, дугой обращенная в сторону свода преддверия полости рта. Апикальный край операционного разреза перемещают апикально на оптимальную глубину и фиксируют к надкостнице синтетической нитью из полипропилена толщиной 5-0 с помощью непрерывного шва, выполняемого так, что первый вкол иглы с нитью проводят через апикально смещенный слизисто-мышечный лоскут с его наружной стороны, отступив от края лоскута на 1,5-2 мм, при расстоянии от края лоскута до точки вкола иглы менее 1,5 мм формируется риск разрыва слизисто-мышечного лоскута иглой или монофиламентной нитью, при расстоянии от края лоскута до точки вкола иглы более 2 мм создаются сложности при сопоставлении края лоскута с поверхностью надкостницы. Второй вкол иглы производят в надкостницу, горизонтально проводят иглу с нитью через субпериостальное пространство, выводят иглу с нитью из субпериостального пространства путем вкола иглы во внутреннюю поверхность надкостницы, при этом первая точка вкола иглы, расположенная у края апикально смещенного лоскута, проецируется на середину расстояния между точками введения и выведения нити из-под субпериостального пространства, причем повторяют первый вкол иглы с наружной и внутренней сторон через каждые 5-6 мм. Авторами экспериментально было установлено, что при расстоянии между стежками хирургического шва менее 5 мм формируется риск дополнительной травмы слизисто-мышечного лоскута иглой или монофиламентной нитью, при расстоянии между стежками хирургического шва более 6 мм отмечаются сложности при создании герметизма операционной раны. Причем с наружной стороны апикально смещенного слизисто-мышечного лоскута иглу с нитью проводят при начальном и завершающем стежках непрерывного шва, и фиксируют непрерывный хирургический шов в двух точках с помощью 3 узлов выполняют по 3 оборота нити вокруг браншей иглодержателя, причем непрерывный шов удаляют не ранее 21 дня послеоперационного периода.
Хирургическое вмешательство заканчивают антисептической обработкой послеоперационной раны и полости рта.
Авторами был разработан «Способ выполнения непрерывного хирургического шва», описанный выше и на который имеется патент RU 2812751 С1, опубл. 01.02.2024 года.
Кроме того, следует отметить, что непрерывный шов формируется путем введения иглы в апикально смещенный слизисто-мышечный лоскут с вестибулярной стороны, отступив от края операционного разреза на 1,5-2 мм. За иглой протягивают нить. Край апикально смещенного лоскута важно фиксировать к надкостнице. Для этого иглу располагают горизонтально и проводят через надкостницу: иглой размером Vi возможно войти в субпериостальное пространство и через несколько миллиметров выйти из него. Затем формируют 3 узла, выполняя по 3 оборота нити вокруг браншей иглодержателя. При этом создается вертикальная форма узла, что позволит без сложностей обнаружить его в области послеоперационной раны в отдаленные сроки. Отсекают только один кончик нити, сохраняя длину не менее 12 мм. Нить, фиксированная на игле, сохраняется и продолжает указанные выше движения с формированием непрерывного шва. После фиксации края апикально смещенного лоскута к надкостнице на всем протяжении операционной раны создают последние 3 узла, выполняя по 3 оборота нити вокруг браншей иглодержателя. После формирования вертикальной формы узла отсекают нити, сохраняя длину трех кончиков длиной не менее 12 мм.
Именно формирование непрерывного шва создает условие для устремления края апикально смещенного слизисто-мышечного лоскута в апикальное направление, что предупреждает перемещение апикально смещенного слизисто-мышечного лоскута в коронарное направление и устраняет риск отсутствия качественного результата операции вестибулопластики. Для качественного удержания апикально смещенного слизисто-мышечного лоскута в заданном месте наилучшим шовным материалом является нить из полипропилена толщиной 5-0. Целесообразно использовать хирургические иглы с редуцированным телом размером 1/2. Авторами экспериментально было установлено: срок сохранения швов - 21 день. Извлечение непрерывного шва в срок ранее 21 дня создает условия к коронарному перемещению апикально смещенного лоскута, извлечение непрерывного шва в срок позднее 21 дня создает сложности для процесса извлечения шва. Синтетическая нерезорбируемая монофиламентная нить не создает условий для ретенции пищи в области послеоперационной раны и не является питательной средой для жизнедеятельности микроорганизмов полости рта. Непрерывный шов создает более комфортные условия для пациента при сравнении с наличием в полости рта большого количества одиночных узловых швов.
Результат операции: создание широкой зоны, прикрепленной кератизизированной десны и глубокого свода преддверия полости рта.
В результате хирургических манипуляций формируется операционная рана формы полулуния, дугой обращенная в сторону свода преддверия полости рта, представляющая собой неподвижные ткани, при регенерации которых сформируется прикрепленная кератинизированная десна.
Авторами экспериментально были установлены оптимальные параметры лазерного излучения длиной волны 445±40 нм, мощность 1 Вт и импульсный режим, например, полупроводниковый лазер ALTA BLUE производства НПО «ИРЭ-ПОЛЮС», Россия. При повышении заявленного показателя мощности лазерного излучения может формироваться дополнительная термическая травма надкостницы и костной ткани наружной кортикальной пластинки челюсти за счет повышения температуры в зоне коагуляции тканей, что проявится в виде выраженного болевого синдрома у пациента в ранний послеоперационный период. При снижении заявленного показателя мощности лазерного излучения не будет происходить альтерации тканей.
По данным проведенного гистологического исследования, восстановленная ткань в области операционной раны, созданной воздействием излучения полупроводникового лазера с длиной волны 445 нм при мощности 1 Вт и импульсном режиме бесконтактным способом неинициированным волокном, представляет собой прикрепленную кератинизированную слизистую оболочку с полноценным слоем эпителия и выраженной толщиной собственной пластинки слизистой оболочки полости рта.
Нормальный тонус подбородочных, поперечной мышцы подбородка и щечных мышц также способствует предупреждению перемещения апикально смещенного слизисто-мышечного лоскута в коронарное направление.
Операцию вестибулопластики с применением полупроводниковых лазеров отличают полная бескровность операционного поля, отличная визуализация тканей в области операционного поля и четкость ее выполнения. Данные факторы способствуют значительному уменьшению времени, требуемого для проведения операции вестибулопластики при сравнении с традиционной методикой рассечения тканей с применением скальпеля. Незначительная кровоточивость тканей может наблюдаться при формировании разреза в зоне, прикрепленной кератинизированной десны в начале хирургического вмешательства и при проведении хирургической иглы через толщу слизисто-мышечного лоскута и надкостницу.
Апикальное перемещение вестибулярного края операционного разреза возможно до 20 мм. В каждой конкретной клинической ситуации данный показатель будет строго индивидуальным.
Для фиксации апикально смещенного слизисто-мышечного лоскута к надкостнице строго не рекомендуем использовать резорбируемый шовный материал. Резорбируемый шовный материал вызывает асептическое воспаление в области послеоперационной раны, а ранняя его резорбция может стать причиной несостоятельности линии непрерывного шва, что способствует миграции в коронарную сторону апикально смещенного лоскута и приводит к снижению качества оказания медицинской услуги.
В клинических случаях при наличии сохраненной, но очень узкой зоны, прикрепленной кератинизированной слизистой оболочки альвеолярного гребня линейный разрез слизистой оболочки рекомендовано выполнять апикальнее мукогингивальной линии на 0,5-1 мм также без нарушения целостности надкостницы.
При проведении операции вестибулопластики с применением полупроводникового лазера важным условием является удержание малой или хирургической аспирации в области операционного поля с целью забора хирургического дыма, формирующегося при коагуляции крови и выпаривании белковой ткани.
Согласно результатам исследований, проведенных доктором медицинских наук профессором Елисеенко В.И. (1983), особенностью биологического ответа живого организма на воздействие лазерным излучением при постоянном режиме является повышение температуры тканей в зоне гипертермии (такое название имеет зона, расположенная по периферии от зоны с названием «зона коагуляции»). В связи с этим для препарирования мягких тканей при операции вестибулопластики нами использован только импульсный режим, что создавало условия для термальной релаксации тканей в зоне хирургического вмешательства и позволило пациентам избежать болевых ощущений в ранний послеоперационный период (Елисеенко В.И. Морфологическое обоснование применения лазерного излучения для эндоскопической остановки острых желудочных кровотечений. Диссертация, док. мед. наук. - Москва, 1983. - 311 с.).
О важности использования импульсного режима при выполнении хирургических манипуляций с применением лазерных технологий указывают и результаты исследований зарубежных клиницистов (Bach G., Koch Н.К., Hellerich U., Venzke Т. Konventionelle Diodenlaser versus Hochpulstechnik -Parodontale und Weichteilchirurgie mit verschiedenen Diodenlasern - eine In-vitro-Studie. - Laser Journal. - 2008; 1:18-20. Borchers R. Comparison Of Diode Lasers In Soft Tissue Surgery Using CW and Superpulsed Mode: An In Vivo Study. - International Journal of Laser Dentistry. - 2011; Sep.-Dec. – 1 (1): 17-27. DOI: 10.5005/jp-journals-10022-1003).
Нормальный тонус подбородочных, поперечной мышцы подбородка и щечных мышц также способствует предупреждению перемещения апикально смещенного слизисто-мышечного лоскута в коронарное направление.
Изобретение поясняется клиническими примерами.
Пример 1. Пациентка Ж.. 32 лет обратилась в стоматологическую клинику к врачу-стоматологу-хирургу с жалобами на изменение положения контура десны в области передней группы зубов нижней челюсти и неровное положение отдельных зубов верхней и нижней челюстей.
Ранее в стоматологической клинике врачом-стоматологом-ортодонтом проведено комплексное стоматологическое обследование, выявлены причины изменения положения контура десны в области зубов нижней челюсти и причины неровного положения отдельных зубов верхней и нижней челюстей, составлен План ортодонтического лечения, и рекомендована консультация врача-стоматолога-хирурга.
ОБЪЕКТИВНО: Общее состояние удовлетворительное. Конфигурация лица не изменена. Открывание рта свободное. Регионарные лимфатические узлы не увеличены. Повышенный тонус жевательной группы мышц. Цианоз кожных покровов нижнего века справа. Цианоз кожных покровов нижнего века слева. Сухость красной каймы верхней губы. Сухость красной каймы нижней губы. Снижен тонус круговой мышцы рта. Повышенный тонус щечной мышцы слева. Повышенный тонус щечной мышцы справа. Выявлены миофункциональные нарушения.
Слизистая оболочка полости рта бледно-розового цвета, умеренно увлажнена. Аномалия окклюзии. Фенотип десны в области нижней челюсти - средний. Нижний свод преддверия полости рта в области передней группы зубов - мелкий. Нижний свод преддверия полости рта в области боковой группы зубов слева и справа - глубокий. Язык занимает нижний этаж собственно полости рта. Снижена амплитуда движений языка. Дисфункция языка. Инфантильный тип глотания. Тест Ландузи - положительный (функциональное вовлечение мышц шеи в акт глотания). Повышенный тонус подбородочных мышц. Определяется «симптом наперстка». Пальпация подбородочной мышцы для пациентки безболезненная.
Рецессия десны III класса по Miller в области зубов 3.3 - 3.2 - 3.1 - 4.1 - 4.2 с вестибулярной стороны. Рецессия десны в области зубов 3.3 - 3.2 - 3.1 - 4.1 - 4.2 с язычной стороны. Недостаточность ширины зоны, прикрепленной кератинизированной десны в области зубов 3.7 - 3.6 - 3.5 - 3.4 - 3.3 - 3.2 -3.1 - 4.1 - 4.2 - 4.3 - 4.4 - 4.5 с вестибулярной стороны. Валикообразное утолщение десны в области зубов 3.4 - 3.3 - 3.2 - 3.1 - McCall's feston.
Выявлены показания к проведению операции вестибулопластики в области зубов 3.4 - 3.3 - 3.2 - 3.1 - 4.1 - 4.2 - 4.3 - 4.4 с применением методики трансплантации свободного десневого лоскута с неба с целью создания широкой зоны, прикрепленной кератинизированной десны и углубления нижнего свода преддверия полости рта.
ДИАГНОЗ: К07.5 - Челюстно-лицевые аномалии функционального происхождения. К06.0 - Рецессия десны.
Рекомендовано выполнение упражнений миофункциональной терапии курсом 21 день. Хирургическое вмешательство назначено через 21 день.
Противопоказаний к проведению планового хирургического вмешательства под местным обезболиванием не выявлено. В настоящее время пациентка обратилась в стоматологическую клинику к врачу-стоматологу-хирургу для проведения планового хирургического вмешательства в области нижней челюсти. Оформлено добровольное информированное согласие.
Антисептическая обработка полости рта с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария). Под аппликационной (Бензокаин 20%) и инфильтрационной анестезией Solutio Articaini hydrochloridi 4% - 1,7 ml cum Solutio Adrenalini hydrochloridi 0,1% - 1:200000 проведен линейный разрез слизистой оболочки до надкостницы параллельно и апикальнее мукогингивальной линии на 0,5 мм в области зоны зубов 3.4 - 3.3 - 3.2 - 3.1 - 4.1 - 4.2 - 4.3 - 4.4 с вестибулярной стороны с применением лазерного излучения длиной волны 445 нм при мощности 1 Вт и импульсном режиме бесконтактным способом неинициированным волокном (полупроводниковый лазер ALTA BLUE производства НПО «ИРЭ-ПОЛЮС», Россия). Далее выполняли натяжение тканей преддверия полости рта, что позволяет развести края операционного разреза, и через сформированный разрез проводили препарирование тканей подслизистого слоя без нарушения целостности надкостницы и осуществляли мобилизацию слизисто-мышечного лоскута в области зубов 3.4 - 3.3 - 3.2 - 3.1 -4.1 - 4.2 - 4.3 - 4.4. Край мобилизованного лоскута переместили апикально на 8 мм, и мобилизованный лоскут фиксировали к надкостнице непрерывным швом, разработанным авторами (патент RU 2812751 С1, опубл. 01.02.2024 года), синтетической нитью из полипропилена толщиной нити 5-0. Антисептическая обработка операционной раны с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария). Гемостаз. Создан глубокий свод преддверия полости рта в области передней группы зубов нижней челюсти слева и справа.
Под аппликационной (БЕНЗОКАИН 20%) и инфильтрационной анестезией Solutio Articaini hydrochloridi 4% - 1,0 ml cum Solutio Adrenalini hydrochloridi 0,1% - 1:200000 проведены два параллельных разреза слизистой оболочки на небной поверхности верхней челюсти слева, не нарушая целостности надкостницы, в проекции корней зубов 2.3 - 2.4 - 2.5 - 2.6 - 2.7 - 2.8 шириной 7 мм с целью формирования свободного десневого лоскута. Края разрезов слизистой оболочки соединены между собой линейными разрезами, образуя прямоугольник. Свободный десневой трансплантат сформирован, оформлен, выделен. Манипуляция выполнена с применением лезвия формы 15 с. Гемостаз. В области десны и зубов 2.3 - 2.4 - 2.5 - 2.6 - 2.7 - 2.8 с небной стороны фиксирована защитная давящая противовоспалительная пародонтальная повязка СОЕ РАК из полимера (производства компании «GC», Япония).
На раневую поверхность - на надкостницу - в области зубов 3.3 - 3.2 -3.1-4.1-4.2-4.3 фиксирован свободный десневой трансплантат с неба узловыми и перекрестными горизонтальными матрацными швами с применением синтетической нити из полипропилена толщиной нити 6-0. Зона прикрепленной десны расширена. Антисептическая обработка послеоперационной раны с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария). Гемостаз.
Пациентке выдана Памятка об особенностях раннего послеоперационного периода и Лист назначений. Даны рекомендации.
PER OS: ИБУРОФЕН 400 мг.
Контрольный осмотр назначен через 7 дней.
КОНТРОЛЬНЫЙ ОСМОТР. Пациентка жалоб не предъявляет. Рекомендации соблюдает. Обезболивающие средства не принимает.
ОБЪЕКТИВНО: Общее состояние удовлетворительное. Конфигурация лица не изменена. Открывание рта свободное. Регионарные лимфатические узлы не увеличены.
При осмотре полости рта признаков воспаления в области послеоперационной раны нижней челюсти не отмечается. Швы фиксированы, состоятельны. Свободный десневой трансплантат активно интегрируется. Зондирование слизистой оболочки в области послеоперационной раны нижней челюсти для пациента безболезненно.
Защитная давящая противовоспалительная пародонтальная повязка СОЕ РАК из полимера в области небной поверхности верхней челюсти слева сохранена.
ЛЕЧЕНИЕ: В области небной поверхности верхней челюсти слева удалена повязка. Раневая поверхность эпителизирована полностью. Зондирование раны в области небной поверхности верхней челюсти слева для пациентки безболезненно.
Антисептическая обработка послеоперационной раны в области нижней челюсти и в области небной поверхности верхней челюсти слева с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария).
Даны рекомендации. Снятие швов назначено через 14 дней.
КОНТРОЛЬНЫЙ ОСМОТР. При осмотре полости рта признаков воспаления в области послеоперационной раны нижней челюсти не отмечается. Швы, фиксирующие свободный десневой трансплантат, частично отсутствуют. Свободный десневой трансплантат полностью интегрирован. Непрерывный шов, разработанный авторами (патент RU 2812751 С1, опубл. 01.02.2024 г.), фиксирован, состоятелен. Созданы глубокий свод преддверия полости рта в области передней группы зубов нижней челюсти и широкая зона прикрепленной кератинизированной десны в области зубов 3.4 - 3.3 - 3.2 - 3.1 - 4.1 - 4.2 - 4.3 - 4.4. Отмечается Феномен ползущего прикрепления - creeping attachment. Снятие швов выполнено на 21-й день послеоперационного периода под аппликационной (Бензокаин 20%) анестезией: для этого с помощью хирургического пинцета проведено натяжение кончика нити, расположенного в проекции корня зуба 3.4, поднятие и освобождение узлов от поверхности слизистой оболочки полости рта, после чего стерильными ножницами проведено отсечение узлов от подлежащей нити. Далее с помощью хирургического пинцета проведено натяжение одного из трех кончиков нити, расположенного в проекции корня зуба 4.4, поднятие и освобождение узлов от поверхности слизистой оболочки полости рта, после чего стерильными ножницами проведено рассечение петли, которая расположена у основания узлов. С помощью хирургического пинцета проведен захват узлов, расположенных в проекции корня зуба 4.4, и по ходу расположения нити непрерывного шва выполнено линейное движение в сторону боковой группы зубов нижней челюсти справа с целью извлечения нити из толщи тканей преддверия полости рта.
Антисептическая обработка послеоперационной раны в области нижней челюсти с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария).
Пациенту даны рекомендации.
Пример 2. Пациентка Б. 69 лет обратилась в стоматологическую клинику к врачу-стоматологу-хирургу для продолжения стоматологического лечения и проведения II хирургического этапа стоматологической имплантации - фиксации формирователей десны на имплантаты зубов 4.6 и 4.7.
Ранее в стоматологической клинике проведена операция стоматологической имплантации в области отсутствующих зубов 4.6 и 4.7. Период интеграции винтовых внутрикостных имплантатов в области нижней челюсти справа завершен.
Из анамнеза: ежедневный прием препарата КАРДИОМАГНИЛ.
ОБЪЕКТИВНО: Общее состояние удовлетворительное. Тип дыхания в часы бодрствования - смешанный. Тип дыхания во время сна - носовой. Конфигурация лица не изменена. Открывание рта свободное. Регионарные лимфатические узлы не увеличены. Сухость красной каймы верхней губы. Сухость красной каймы нижней губы. Миофункциональные нарушения не выявлены.
Слизистая оболочка полости рта бледно-розового цвета, умеренно увлажнена. Частичное отсутствие зубов. Признаков воспаления слизистой оболочки в области имплантатов зубов 4.6 и 4.7 не отмечается. Прикрепленная кератинизированная слизистая оболочка представлена только на окклюзионной поверхности альвеолярного гребня в области отсутствующих зубов 4.6 - 4.7 - 4.8. Отсутствует оптимальная глубина свода преддверия полости рта в области нижней челюсти справа (фотография 1). Выявлены показания к проведению операции вестибулопластики в области нижней челюсти справа с целью создания широкой зоны прикрепленной кератинизированной слизистой оболочки и углубления нижнего свода преддверия полости рта справа.
Пациентке предложено проведение хирургического вмешательства с применением лазерной технологии.
ДИАГНОЗ: К08.1 - Потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита. К07.5 - Челюстно-лицевые аномалии функционального происхождения.
Противопоказаний к проведению планового хирургического вмешательства под местным обезболиванием не выявлено. Оформлено добровольное информированное согласие.
ЛЕЧЕНИЕ: Антисептическая обработка полости рта с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария). Под аппликационной (Бензокаин 20%) и инфильтрационной анестезией Solutio Articaini hydrochloridi 4% - 1,5 ml cum Solutio Adrenalini hydrochloridi 0,1% - 1:200000 проведен разрез слизистой оболочки до кости по середине альвеолярного гребня нижней челюсти справа в области отсутствующих зубов 4.6 и 4.7. Разведены края раны, визуализированы винты-заглушки имплантатов зубов 4.6 и 4.7. В области имплантата зуба 4.6 винт-заглушка заменен на формирователь десны высотой 4 мм. В области имплантата зуба 4.7 винт-заглушка заменен на формирователь десны высотой 4 мм. Края разрезов слизистой оболочки сближены синтетической нитью из полипропилена толщиной 5-0. Гемостаз.
С применением лазерной технологии проведен линейный горизонтальный разрез на 1 мм апикальнее мукогингивальной линии до надкостницы в области имплантатов зубов 4.7-4.6 и отсутствующего зуба 4.8. Создавая натяжение слизистой оболочки преддверия полости рта для разведения краев разреза, выполнили препарирование мягких тканей в области подслизистого слоя и освободили надкостницу от мышечных волокон на глубину 10 мм. Хирургические манипуляции выполнены с применением лазерного излучения длиной волны 445 нм при мощности 1 Вт и импульсном режиме бесконтактным способом неинициированным волокном (полупроводниковый лазер ALTA BLUE производства НПО «ИРЭ - ПОЛЮС», Россия). В результате операции после мобилизации слизисто-мышечного лоскута сформировали операционную рану в виде широкой полосы прямоугольной формы. Апикальный край операционного разреза переместили апикально на 10 мм и мобилизованный лоскут фиксировали к надкостнице непрерывным швом, разработанным авторами (патент RU 2812751 С1, опубл. 01.02.2024 года), синтетической нитью из полипропилена толщиной нити 5-0. Антисептическая обработка операционной раны с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария). Гемостаз. Создан глубокий свод преддверия полости рта в области нижней челюсти справа (фотография 2). Антисептическая обработка послеоперационной раны с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария). Гемостаз.
Пациентке выдана Памятка об особенностях раннего послеоперационного периода и Лист назначений. Даны рекомендации.
PER OS: ИБУРОФЕН 400 мг.
Контрольный осмотр назначен через 7 дней.
КОНТРОЛЬНЫЙ ОСМОТР. Пациентка жалоб не предъявляет. Рекомендации соблюдает. Обезболивающие средства не принимает.
ОБЪЕКТИВНО: Общее состояние удовлетворительное. Конфигурация лица не изменена. Открывание рта свободное. Регионарные лимфатические узлы не увеличены.
При осмотре полости рта признаков воспаления в области послеоперационной раны нижней челюсти справа не отмечается. Швы фиксированы, состоятельны. Раневая поверхность активно эпителизируется. Зондирование слизистой оболочки в области послеоперационной раны нижней челюсти справа для пациентки безболезненно. Послеоперационная рана частично покрыта фибринозным налетом.
ЛЕЧЕНИЕ: Антисептическая обработка полости рта и послеоперационной раны в области нижней челюсти справа с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария).
Даны рекомендации. Снятие швов назначено через 14 дней.
КОНТРОЛЬНЫЙ ОСМОТР. При осмотре полости рта признаков воспаления в области послеоперационной раны нижней челюсти справа не отмечается. Непрерывный шов, разработанный авторами (патент RU 2812751 С1, опубл. 01.02.2024 г.), фиксирован, состоятелен. Созданы глубокий свод преддверия полости рта в области нижней челюсти справа и широкая зона прикрепленной кератинизированной слизистой оболочки в области зубов 4.6 - 4.7 - 4.8 (фотография 3). Снятие непрерывного шва выполнено на 21-й день послеоперационного периода под аппликационной (Бензокаин 20%) анестезией: для этого с помощью хирургического пинцета проведено натяжение кончика нити, расположенного в проекции корней зуба 4.5, поднятие и освобождение узлов от поверхности слизистой оболочки полости рта, после чего стерильными ножницами проведено отсечение узлов от подлежащей нити. Далее с помощью хирургического пинцета проведено натяжение одного из трех кончиков нити, расположенного в проекции отсутствующего зуба 4.8, поднятие и освобождение узлов от поверхности слизистой оболочки полости рта, после чего стерильными ножницами проведено рассечение петли, которая расположена у основания узлов. С помощью хирургического пинцета проведен захват узлов, расположенных в проекции отсутствующего зуба 4.8, и по ходу расположения нити непрерывного шва выполнено линейное движение в сторону отсутствующего зуба 4.8 с целью извлечения нити из толщи тканей преддверия полости рта.
Антисептическая обработка послеоперационной раны в области нижней челюсти справа с применением 0,05% раствора хлоргексидина биглюконата (PERUO PLUS, «CURAPROX», Швейцария).
Пациентке даны рекомендации. Пациентка направлена к врачу-стоматологу-ортопеду для изготовления искусственных коронок с опорой на имплантаты зубов 4.6 и 4.7.
Таким образом, использование способа вестибулопластики обеспечивает следующие характеристики: стабильность результата пластической операции, предупреждение кровопотери, уменьшение количества местного анестетика, необходимого для анестезии, использование низкой концентрации вазоконстриктора в местном анестетике, возможность использования местного анестетика без вазоконстриктора, отсутствие необходимости в использовании перевязочного материала, сокращение продолжительности хирургического вмешательства, устранение сложностей выполнения хирургических манипуляций, снижение риска возникновения осложнений в период операции, снижение риска возникновения осложнений в отделенные сроки послеоперационного периода, повышение качества предоставления медицинской услуги пациенту.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ВЕСТИБУЛОПЛАСТИКИ | 2023 |
|
RU2820122C1 |
| СПОСОБ ВЫПОЛНЕНИЯ НЕПРЕРЫВНОГО ХИРУРГИЧЕСКОГО ШВА ПРИ ВЕСТИБУЛОПЛАСТИКЕ | 2023 |
|
RU2812751C1 |
| СПОСОБ ОСТАНОВКИ КРОВОТЕЧЕНИЯ В ОБЛАСТИ ДОНОРСКОЙ ЗОНЫ ТВЕРДОГО НЕБА | 2023 |
|
RU2827004C1 |
| Способ Вестибулопластики по Симоняну | 2023 |
|
RU2816037C1 |
| Способ наложения апикально-фиксирующего шва при операциях вестибулопластики по Едранову С.С. | 2023 |
|
RU2809965C1 |
| Способ устранения рецессии десны | 2024 |
|
RU2840748C1 |
| Способ трансплантации десны | 2021 |
|
RU2756080C1 |
| Способ вестибулопластики | 2017 |
|
RU2665113C1 |
| Способ вестибулопластики с накостной иммобилизацией свободного десневого аутотрансплантата | 2021 |
|
RU2771335C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЗАБОЛЕВАНИЙ ПАРОДОНТА | 2013 |
|
RU2523662C1 |
Изобретение относится к медицине, а именно к хирургической стоматологии. Под местной анестезией проводят линейный горизонтальный разрез слизистой оболочки полости рта параллельно и на 0,5-1 мм апикальнее мукогингивальной линии до надкостницы на протяжении группы зубов не менее одного. Осуществляют мобилизацию слизисто-мышечного лоскута без нарушения целостности надкостницы с применением лазерного излучения длиной волны 445±40 нм мощностью 1 Вт при импульсном режиме бесконтактным способом. Апикальный край разреза перемещают апикально. Фиксируют края лоскута к надкостнице нерезорбируемой нитью на глубину не менее 10 мм. Выполняют непрерывный шов так, что первый вкол иглы с нитью проводят через апикально смещенный слизисто-мышечный лоскут с его наружной стороны, отступив от края лоскута на 1,5-2 мм, второй вкол иглы производят в надкостницу. Горизонтально проводят иглу с нитью через субпериостальное пространство. Выводят иглу с нитью из субпериостального пространства путем вкола иглы во внутреннюю поверхность надкостницы. При этом первая точка вкола иглы, расположенная у края апикально смещенного лоскута, проецируется на середину расстояния между точками введения и выведения нити из-под субпериостального пространства. Повторяют первый вкол иглы с наружной и внутренней сторон через каждые 5-6 мм. С наружной стороны апикально смещенного слизисто-мышечного лоскута иглу с нитью проводят при начальном и завершающем стежках непрерывного шва. Фиксируют непрерывный хирургический шов в двух точках с помощью 3 узлов. Выполняют по 3 оборота нити вокруг браншей иглодержателя. Непрерывный шов удаляют не ранее 21 дня послеоперационного периода. Для фиксации края лоскута к надкостнице используют синтетическую нерезорбируемую нить из полипропилена толщиной 5-0. Способ позволяет повысить эффективность вестибулопластики, обеспечить гемостаз в области операционного поля, удержать апикально смещенный слизисто-мышечный лоскут в заданной позиции. 1 з.п. ф-лы, 3 ил., 2 пр.
1. Способ вестибулопластики, характеризующийся тем, что под местной анестезией проводят линейный горизонтальный разрез слизистой оболочки полости рта параллельно и на 0,5-1 мм апикальнее мукогингивальной линии до надкостницы на протяжении группы зубов, не менее одного, с последующей мобилизацией слизисто-мышечного лоскута без нарушения целостности надкостницы с применением лазерного излучения длиной волны 445±40 нм мощностью 1 Вт при импульсном режиме бесконтактным способом, апикальный край разреза перемещают апикально с фиксацией края лоскута к надкостнице нерезорбируемой нитью на глубину не менее 10 мм, с помощью непрерывного шва, выполняемого так, что первый вкол иглы с нитью проводят через апикально смещенный слизисто-мышечный лоскут с его наружной стороны, отступив от края лоскута на 1,5-2 мм, второй вкол иглы производят в надкостницу, горизонтально проводят иглу с нитью через субпериостальное пространство, выводят иглу с нитью из субпериостального пространства путем вкола иглы во внутреннюю поверхность надкостницы, при этом первая точка вкола иглы, расположенная у края апикально смещенного лоскута, проецируется на середину расстояния между точками введения и выведения нити из-под субпериостального пространства, причем повторяют первый вкол иглы с наружной и внутренней сторон через каждые 5-6 мм, при котором с наружной стороны апикально смещенного слизисто-мышечного лоскута иглу с нитью проводят при начальном и завершающем стежках непрерывного шва, и формирование фиксации непрерывного хирургического шва в двух точках с помощью 3 узлов выполняют по 3 оборота нити вокруг браншей иглодержателя, причем непрерывный шов удаляют не ранее 21 дня послеоперационного периода.
2. Способ по п. 1, отличающийся тем, что для фиксации края лоскута к надкостнице используют синтетическую нерезорбируемую нить из полипропилена толщиной 5-0.
| СПОСОБ ДЕНТАЛЬНОЙ ИМПЛАНТАЦИИ | 2003 |
|
RU2235523C1 |
| US 2014170588 A1, 19.06.2014 | |||
| Трунин Д.А | |||
| и др | |||
| Опыт применения лазеров для вестибулопластики в периимплантатной зоне, Здоровье и образование в XXI веке | |||
| Способ регенерирования сульфо-кислот, употребленных при гидролизе жиров | 1924 |
|
SU2021A1 |
| De Falco D et al | |||
| Laser Vestibuloplasty for Peri-implant Gingiva Implementation in the Atrophic Mandible of a Medically Compromised Patient | |||
| Cureus | |||
| Способ восстановления спиралей из вольфрамовой проволоки для электрических ламп накаливания, наполненных газом | 1924 |
|
SU2020A1 |
Авторы
Даты
2024-09-19—Публикация
2023-05-31—Подача