Изобретение относится к медицине, конкретно к хирургическим средствам для впитывания или перекрытия полостей в теле человека при операции.
Пресакральное венозное сплетение является одним из наиболее трудных мест с точки зрения остановки интраоперационного кровотечения. Основные нозологии, при лечении которых хирурги сталкиваются с кровотечением из пресакрального венозного сплетения - местнораспространенный рак прямой кишки и неорганные забрюшинные опухоли.
При всестороннем доступе к области резекции интраоперационное кровотечение как правило, удается остановить прошиванием тканей. Однако всесторонний доступ резко ограничивается, если опухолевый процесс затрагивает пресакральную фасцию, а также покрывающую крестцовую кость переднюю продольную связку крестца. При этом прошивание становится неэффективным, поскольку пересеченные вены сокращаются и уходят вглубь крестцовых отверстий. Столь же неэффективной становится и электрокоагуляция. Между тем, повреждение вен пресакрального сплетения (в различных источниках упоминается также как сакральное или крестцовое сплетение) встречается достаточно часто. Так, по данным источника [Интраоперационная остановка профузного кровотечения из крестцовых вен при экстирпации прямой кишки // А.И. Абелевич, Г.А. Серопян, Е.Н. Паценкер // Государственная медицинская академия, Нижний Новгород. 1999 г. (см. http://www.medicum.nnov.ru/nmj/2002/1/27.php)], повреждение вен при экстрипации прямой кишки встречается в 1-1,5% случаев. По данным источника [Непосредственные результаты хирургического лечения неорганных забрюшинных опухолей // Стилиди И.С., Губина Г.И., Неред С.Н., Клименков А.А., Сельчук В.Ю., Тюрин И.Е., Меликов С.А., Болотский В.И., Какиашвили Н.Н. (Российский онкологический научный центр им. Н.Н. Блохина) // Вестник Московского онкологического общества, заседание №528 25 мая 2006 (см. http://oncodome.narod.ru/society/v06-5.htm)], при хирургическом лечении забрюшинных опухолей у 132 больных зафиксировано 6 случаев кровотечения из пресакрального венозного сплетения, что составляете 4,5%. Эта статистика является основанием для поиска эффективного способа обеспечения гемостаза.
Среди известных способов остановки кровотечения из пресакрального венозного сплетения наиболее эффективным является механический -тампонада зоны кровотечения [Интраоперационная остановка профузного кровотечения из крестцовых вен при экстирпации прямой кишки // А.И. Абелевич, Г.А. Серопян, Е.К. Паценкер // Государственная медицинская академия, Нижний Новгород. 1999 г.(см. http://www.medicum.nnov.ru/nmj/2002/1/27.php)]. Тугая тампонада осуществляется марлевыми тампонами. Данный способ наиболее близок к заявляемому.
Однако известный способ не лишен недостатков, главные из которых - низкая надежность, большая кровопотеря и большая продолжительность процедуры. Например, по данным источника [Retroperitoneal giant schwannomas: Report on two cases and review of the literature // Schindler O.S., Dixon J.H., Case P. // Journal of Orthopaedic Surgery, 2002, 10(1), pp 77-84.], при остановке кровотечения из пресакрального венозного сплетения тугая тампонада поддерживалась в течение 48 часов, после смены тампонов до полной остановки кровотечения еще 48 часов, общая потеря крови составила 24 литра, для ее возмещения использованы более 100 упаковок с кровью и плазмой. В этом же источнике упоминаются случаи отказа от хирургического вмешательства из-за риска кровотечения.
Технический результат предлагаемого изобретения - повышение надежности, уменьшение кровопотери, уменьшение продолжительности процедуры.
Заявленный результат достигается тем, что при осуществлении способа остановки кровотечения из пресакрального венозного сплетения, включающего тампонаду зоны кровотечения, отличие состоит в том, что тампонаду производят тонкими эластичными пластинами, выполненными из пористо-проницаемого никелида титана.
Изобретение иллюстрируется фигурами 1 и 2:
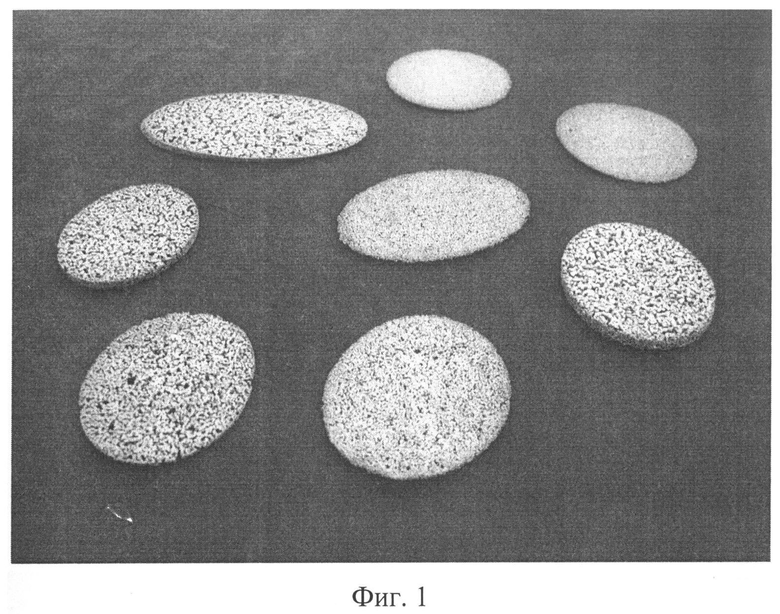
Фиг.1 - внешний вид пористо-проницаемых пластин из никелида титана.
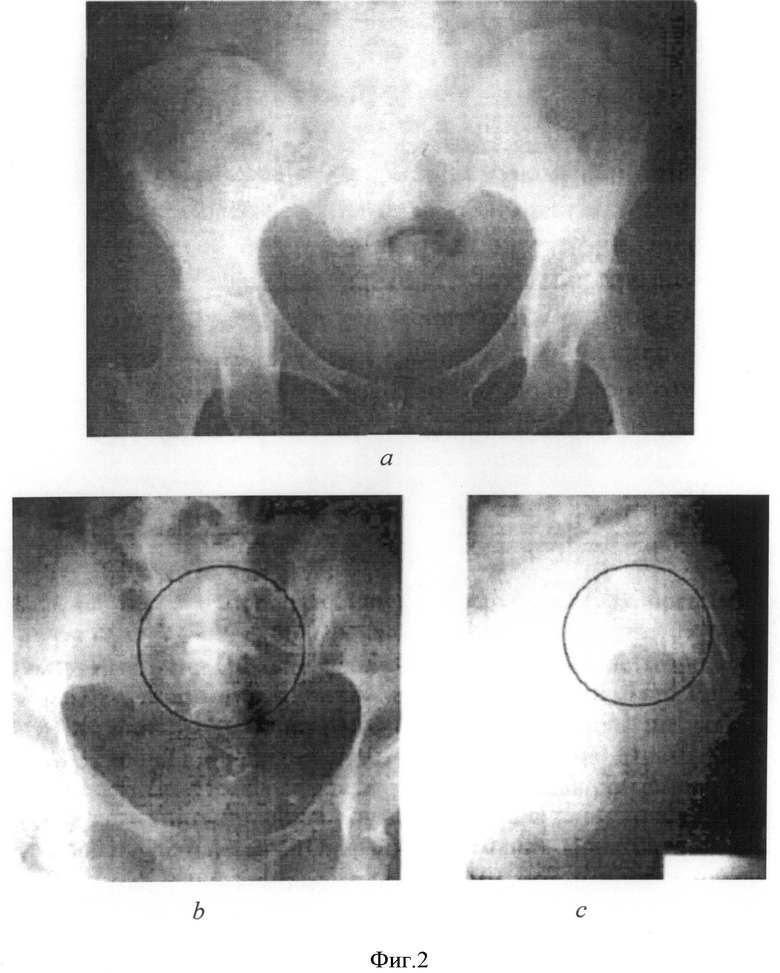
Фиг.2(а-с) - рентгенограммы пациентов с имплантированными клипирующими пластинами из пористо-приницаемого никелида титана
Достижимость технического результата поясняется следующим. Пористо-проницаемый никелид титана [Биосовместимые пористые проницаемые материалы // Ходоренко В.Н., Ясенчук Ю.Ф., Гюнтер // в кн. Биосовместимые материалы и имплантаты с памятью формы. - Томск: Нортхэмптон, 2001. - С.9-24], характеризуется целым рядом свойств, обеспечивающих необходимый эффект в случае применения в качестве тампонирующего материала. К этим свойствам относятся: биосовместимость, большой диапазон обратимых деформаций, высокая адгезионная способность и естественная шершавость поверхности. Внешний вид применяемых в заявляемом способе пластин приведен на фиг.1. Благодаря легкой деформируемости и шершавости тонкие пластины легко адаптируются к неровной поверхности и фиксируются в заданном положении. Материал поддается (при необходимости) формовке при помощи ножниц. Имея регулируемое в ходе синтеза распределение пор по размерам, материал хорошо смачивается жидкими средами организма, позволяя тканевой жидкости и эритроцитам быстро проникать вглубь. При этом непосредственно в пористой структуре пластины формируются сгустки крови, дополнительно фиксируя таким образом имплантат к тканям, что обеспечивает высокую надежность. Экспериментально подтверждено, что клипирующий эффект проявляется одномоментно, при минимальной кровопотере. В дальнейшем пластины остаются имплантированными. Они ведут себя и деформируются в соответствии с закономерностями эластичного поведения тканей организма, что немаловажно на вогнутых, неровных поверхностях крестца. В отличие от марлевых тампонов, пластины из биосовместимого никелида титана не нуждаются в последующем извлечении, которое могло бы повлечь рецидив кровотечения.
Эффективность заявляемого способа подтверждена рядом клинических примеров.
1. Пациентка К. 47 лет проходила лечение в хирургическом отделении Томского областного онкологического диспансера с диагнозом: неорганная забрюшинная опухоль малого таза. По данным ЯМРТ органов малого таза забрюшинно в малом тазу определялось образование, диаметром до 4,5 см, без связи с окружающими органами. Под комбинированной анестезией выполнена нижне-срединная лапаротомия. После вскрытия брюшины и мобилизации задней и правой боковой стенки прямой кишки, выяснено, что опухоль расположена под собственной фасцией крестца. Образование на широком основании, по ее поверхности «распластан» правый мочеточник - поэтапно выделен, взят на турникет. Острым путем опухоль отделена от надкостницы крестца. Кровотечение из ее ложа и крестцовых вен первоначально остановлено тугой тампонадой (кровопотеря 250,0-300,0 мл). После извлечения компрессов - продолжающееся кровотечение остановлено прижатием 3-х пластин (по площади) пористого никелида титана к ложе удаленной опухоли (фиг.2а). Послеоперационный период протекал удовлетворительно, заживление первичным натяжением. Выписка из стационара на 14 сут.
2. Пациентка С. 71 год проходила лечение в хирургическом отделении ТООД с диагнозом: Рак верхне-ампулярного отдела прямой кишки. При дообследовании - опухоль верхне-ампулярного отдела прямой кишки со стенозированием.
Под комбинированной анестезией выполнена нижне-срединная лапаротомия.. Опухоль верхне-ампулярного отдела прямой кишки, пальпаторно-циркулярная; по передней поверхности прорастают все слои стенки. По длиннику кишки до 6-7 см. Нижний полюс опухоли на уровне тазовой брюшины. Прямая кишка мобилизована до мышц тазового дна. По линиям предполагаемой резекции кишка прошита аппаратами УО-60. Препарат удален. Через сформированное «окно» в передней брюшной стенке левой подвздошной области сигмовидная кишка выведена в виде одноствольного anus praeternaturalis. (Операция Гартмана). При контроле на гемостаз выявлено кровотечение из крестцовых сосудов. Временный гемостаз горячим компрессом. После удаления компресса - кровотечение продолжается. Выполнен гемостаз прижатием пластин пористого никелида титана (фиг.2b). Послеоперационный период протекал удовлетворительно. Заживление первичным натяжением. Выписка из стационара на 13 сутки.
3. Пациентка А. - 71 год. 16.02.2011 г. Диагноз: Опухоль верхне-ампулярного отдела прямой кишки, пальпаторно-циркулярная; по передней поверхности прорастает все слои стенки. По длиннику кишки до 6-7 см. Нижний полюс опухоли на уровне тазовой брюшины. После выполнения «лирообразного» разреза по ходу брыжейки сигмы и брюшине малого таза острым путем и тупо прямая кишка мобилизована до мышц тазового дна. Магистральные сосуды пересекались между зажимами с двойным их лигированием. По линиям предполагаемой резекции кишка прошита аппаратами УО-60). Препарат удален. После дополнительной оценки - наложение межкишечного анастомоза признано технически невозможным. Сигмовидная кишка через сформированное «окно» в передней брюшной стенке левой подвздошной области выведена на переднюю брюшную стенку и фиксирована двухрядным швом - в виде одноствольного anus praeternaturalis. При контроле на гемостаз выявлено кровотечение из крестцовых сосудов. Временный гемостаз горячим компрессом. Механический шов на резецированной прямой кишке, дополнительно погружен в два полукисетных шва (викрил). После удаления компресса - кровотечение продолжается. Выполнен гемостаз прижатием пластин пористого никелида титана (фиг.2с) - при неоднократном контроле «сухо». Через пресакральную контрапертуру в полость малого таза подведен мазевой тампон. Через дополнительный разрез в передней брюшной стенке правой подвздошной области подведен тампон с дренажной трубкой. При повторных контролях на гемостаз - сухо. Контроль на инородные тела с подсчетом салфеток. Восстановлен дефект тазовой брюшины отдельными швами. После повторного контроля на гемостаз и инородные тела брюшная стенка послойно ушита наглухо. Асептическая повязка.
Приведенные случаи наглядно демонстрируют эффективность и простоту методики остановки кровотечения из пресакрального венозного сплетения с помощью пластин пористого никелида титана.
Данный способ не только предотвращает массивную кровопотерю, возникающую при попытках остановки кровотечения другими способами, нередко чередующими друг друга и занимающими больше времени, но и дает возможность закончить операцию в полном, запланированном объеме, даже если кровотечение возникло в начале мобилизации опухолевого процесса.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПЛАСТИКИ МАГИСТРАЛЬНЫХ ВЕН | 2006 |
|
RU2305506C1 |
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ПОВЕРХНОСТНЫХ РАНЕНИЙ СЕЛЕЗЕНКИ | 2007 |
|
RU2337632C1 |
| СПОСОБ ОСТАНОВКИ КРОВОТЕЧЕНИЯ ИЗ ВЕН КРЕСТЦОВОГО СПЛЕТЕНИЯ | 2011 |
|
RU2456939C1 |
| МАТЕРИАЛ ДЛЯ ПЛАСТИКИ ТКАНЕЙ | 1997 |
|
RU2137441C1 |
| СПОСОБ ИЗГОТОВЛЕНИЯ ИЗДЕЛИЙ ИЗ ПОРИСТОГО НИКЕЛИДА ТИТАНА | 2007 |
|
RU2356966C2 |
| МАТЕРИАЛ ДЛЯ ПЛАСТИЧЕСКИХ ОПЕРАЦИЙ | 2003 |
|
RU2257230C2 |
| СПОСОБ ОБЕСПЕЧЕНИЯ КИШЕЧНОГО ДЕРЖАНИЯ | 2000 |
|
RU2194457C2 |
| ИСКУССТВЕННЫЙ СФИНКТЕР | 1999 |
|
RU2162308C1 |
| КЕРАТОПРОТЕЗ И СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ БЕЛЬМ С ЕГО ПОМОЩЬЮ | 2008 |
|
RU2367379C1 |
| ИМПЛАНТАТ ДЛЯ ПЛАСТИЧЕСКИХ ОПЕРАЦИЙ | 2005 |
|
RU2291715C1 |
Изобретение относится к медицине, а именно к хирургии. Выполняют остановку кровотечения из сакрального венозного сплетения путем тампонады. При этом тампонаду проводят тонкими эластичными пластинами, выполненными из пористо-проницаемого никелида титана. Способ позволяет уменьшить кровотечение, повышает надежность остановки кровотечения, а также снизить продолжительность операции за счет использования пластины из биосовместимого никелида титана. 3 пр., 2 ил.
Способ остановки кровотечения из сакрального венозного сплетения, включающий тампонаду зоны кровотечения, отличающийся тем, что при его осуществлении тампонаду производят тонкими эластичными пластинами, выполненными из пористо-проницаемого никелида титана.
| АБЕЛЕВИЧ А.И | |||
| и др | |||
| Интраоперационная остановка профузного кровотечения из крестцовых вен при экстирпации прямой кишки | |||
| - Нижний Новгород: Государственная медицинская академия, 1999, найдено On-line http://www.medicum.nnov.ru/nmj/2002/1/27.php | |||
| СПОСОБ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННЫХ КРОВОТЕЧЕНИЙ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ | 2002 |
|
RU2290882C2 |
| ДАМБАЕВ Г.Ц | |||
| и др | |||
| Сверхэластичные пористые имплантаты с памятью формы в | |||
Авторы
Даты
2013-09-27—Публикация
2012-01-27—Подача