Изобретение относится к области медицины, а именно к хирургии, и может быть использовано в ортопедии при ампутациях конечностей.
Число ежегодно выполняемых «больших ампутаций» конечности остается высоким. В течение первого года при критической ишемии ампутация конечности выполняется у 25-35% больных. Согласно расчетным данным, основанным на результатах эпидемиологических исследований, проведенных в Санкт-Петербурге и Новокузнецке, число ежегодно выполняемых ампутаций конечности в Российской Федерации составляет не менее 20000. В экономически развитых странах заболевания сосудов являются причиной ампутаций в 70-90% и более случаев. Так, в Восточной Австралии патология артерий служит причиной ампутации конечности в 94% случаев, в Западной Швеции - в 95%. Лишь в отдельных странах третьего мира ишемия конечности уступает лидирующее место другим причинам утраты конечности.
В большинстве европейских стран и США количество вторичных (после неудавшейся попытки реваскуляризации) ампутаций выше, чем первичных. Вместе с тем общее число первичных и вторичных ампутаций конечности в разных странах варьирует от 13,7 до 32,3 на каждые 100 тыс. населения.
После ампутации конечности могут возникать специфические осложнения со стороны культи, такие как краевой некроз кожи, ишемический некроз мышц культи, послеоперационные гематомы и серомы, нагноение после операционной раны, развитие анаэробной инфекции, борьба с осложнениями заключается в раскрытии раны и снятии швов. При глубокой тотальной инфекции швы должны быть сняты все, тем более, если речь идет о гнилостной или анаэробной инфекции.
Фасциопластический способ ампутации голени. Фасции голени включают в кожные лоскуты, что предохраняет их от травматизации и сращения с опилами костей, способствует сохранению физиологического тонуса мышц. Выкраиваются передний и задний кожные лоскуты с включением собственной фасции голени, отделяются от мышц и надкостницы большеберцовой кости и откидываются в проксимальном направлении. Мышцы пересекаются до кости в поперечной плоскости на 4-5 см дистальнее основания лоскутов и также отделяются до уровня предполагаемой ампутации. Удерживая мягкие ткани ретрактором или тупыми крючками, костным ножом рассекают циркулярно надкостницу вокруг берцовых костей (на малоберцовой на 2 см проксимальнее) и сдвигают ее на 1-2 мм в дистальном направлении. Перепиливают берцовые кости в строго перпендикулярной плоскости к длинной их оси, малоберцовую на 2 см выше. Гребень большеберцовой кости спиливается или сбивается долотом, не распространяясь далее костномозгового канала, а опилы тщательно заглаживаются рашпилем. Выделяют магистральные артерии и сопутствующие вены: большеберцовую, переднюю берцовую и малоберцовую и перевязывают кетгутом раздельно артерии и вены. При необходимости накладывают дополнительные лигатуры. Мышечные артерии прошивают кетгутом. Нервы выделяют от окружающих тканей и резецируют на 3-4 см выше опила костей. Мышцы над опилами костей не сшиваются. У основания заднего лоскута делается контрапертура, через которую к опилу кости проводят трубчатый дренаж на 48 часов, который фиксируют к коже. Накладывают кетгутовые швы на фасцию, подкожную клетчатку и шелковые - на кожу, избегая ее натяжения. При необходимости вводят дополнительный дренаж в углу раны. Кожные швы снимают на 12-14 день после операции. (Руководство по протезированию и ортезированию. Под редакцией засл. деятеля науки России, профессора А.Н. Кейера и засл. врача России профессора А.В. Рожкова, Санкт-Петербург, 1999, стр.131).
Однако послойное ушивание послеоперационной раны может привести к скоплению экссудата и дальнейшему инфицированию раны, формированию некрозов кожных лоскутов культи голени, развитию анаэробной инфекции.
Наиболее близким к предложенному способу ампутации конечности является техника проведения ампутации по Burgess.
Этот способ ампутации применим для удаления конечности по любому показанию, включая пациентов с заболеваниями сосудов. Принцип операции предусматривает формирования длинного заднего кожно-мышечного лоскута, который перемещают вперед на тщательно округленный конец культи большеберцовой кости и сшивают с очень коротким передним лоскутом. Ушитая рана имеет поперечное направление рубца и находится вне зоны нагрузки. Нагрузка на конец культи не приводит к растягиванию послеоперационного рубца в стороны и исключает его компрессию. У пациентов с заболеваниями сосудов обычно оставляется культя большеберцовой кости длиной до 12-13 см. Длина переднего лоскута составляет только 1-2 см, задний мягкотканый лоскут должен иметь длину 13-15 см при протяжении культи большеберцовой кости 12 см. Кожный разрез переднего и заднего лоскутов достигает мышечной фасции или надкостницы большеберцовой кости. Лигируется большая подкожная вена. В поперечном направлении пересекают мышцы вокруг малоберцовой кости. Делают препарирование малоберцового нерва и сосудов. Затем препарируют участок пересечения кости. Уровень перепиливания малоберцовой кости должен быть на 5 мм выше такого же уровня большеберцовой кости. Надкостница смещается только в дистальном направлении. При перепиливании костей пользуемся пилой Джигли. Далее несколькими движениями ампутационного ножа вдоль задней поверхности берцовых костей выкраивается задний лоскут. У пациентов с сосудистыми заболеваниями кровоток через камбаловидную мышцу хуже, чем через обе икроножные. Мышца переплетена венозной сетью, которая при плохом артериальном кровотоке предрасположена к тромбообразованию. Из-за некроза камбаловидной мышцы повышается риск раневой инфекции культи голени. Удаление камбаловидной мышцы обеспечивает лучший обзор большеберцовых сосудов и нервов. Большеберцовые сосуды перевязывают дистальнее трифуркации, нерв должен быть ровно пересечен на 3-4 см проксимальнее уровня опила большеберцовой кости. Обе кости округляют напильником. Выкраивание лоскута из надкостницы не делается. Костно-мозговой канал через несколько дней закрывается самостоятельно. В заключении необходимо выделить икроножный нерв и укоротить его на 2-3 см. Он находится посередине заднего лоскута. Дренирование проводят двумя отсасывающими дренажами, причем один должен быть уложен в заднее ложе либо одним, или двумя поперечно проведенными открытыми дренажами. При хорошем кровотоке без инфекции сшивается поверхностная фасция икроножных мышц с таковой ложа малоберцовой кости 5-6 одиночными швами с применением рассасывающихся нитей. При плохом кровотоке или инфекции лучше отказаться от ушивания фасций и ограничится однослойным мокасиновым швом. Первые швы на расстоянии 3-4 см проводят глубоко. Они захватывают кожу, подкожную клетчатку и поверхностную фасцию или медиальную накостницу большеберцовой кости. Между такими швами без натяжения накладываются узловые швы на кожу и подкожную клетчатку. Дальнейшую адаптацию краев кожной раны производят поверхностными швами: иглу вкалывают на глубину около 2 мм и нетуго завязывают. Необходимо избегать местного нарушения кровотока кожи между швами и формирования некрозов. (Рене Баумгартнер и Пьер Бота. Ампутация и протезирование нижних конечностей. Перевод с немецкого канд. мед. наук А.В. Низовского. Под редакцией заслуженного деятеля науки России, д-ра мед. наук профессора А.Н. Кейера. Медицина, 2002, 504 с.: ил. Стр.170).
Тем не менее, в этом способе ампутации конечности техника формирования заднего кожно-мышечного лоскута создает большую возможность для образования «карманов». Эвакуация жидкости из полости раны затруднительна. Ушивание подкожно-жировой клетчатки кожи служит дополнительным фактором ухудшения оттока жидкости и формированию кожных некрозов что может привести к инфицированию послеоперационной раны.
Задача настоящего изобретения состоит в сокращении осложнений за счет создании лучших условий дренирования, санации, аэрации раны при выкраивании одинаковых по длине кожных лоскутов и наложении первично-отсроченных непрерывных внутрикожных швов.
Поставленная задача достигается способом пластики послеоперационной раны после ампутации конечности на уровне голени у больных с облитерирующими поражениями сосудов нижних конечностей, включающим проведение ампутации нижней конечности, формирование переднего и заднего лоскутов разрезом до мышечной фасции или надкостницы, закрытие раны. Выкраивают одинаковые по длине кожные лоскуты. Накладывают на рану первично-отсроченные непрерывные внутрикожные швы атравматичной нитью Surgipro 2-0. Наложение швов проводят фрагментами на три равных по длине участка раны в три приема. С латерального угла раны накладывают узловой шов, нить проводят внутридермально, параллельно сосудистой сети, выводят наружу со стороны заднего кожного лоскута, пересекают на расстоянии до 7 см от кожи. Затем со стороны переднего кожного лоскута производят вкол иглы с нитью в кожу, проводят нить внутрикожно напротив опила большеберцовой кости, выводят наружу со стороны заднего кожного лоскута, пересекают на расстоянии до 7 см от кожи. Далее с медиального угла раны накладывают узловой шов, нить проводят интрадермально, выводят наружу со стороны переднего кожного лоскута, пересекают на расстоянии до 7 см от кожи. Швы не затягивают и кожные покровы не смыкают в течение 24-48 часов. В последующем при спокойном течении раневого процесса швы затягивают, кожные покровы плотно смыкают. При возникновении осложнений в полости раны послеоперационные швы разводят на одном из участков, находящихся в непосредственной близости от очага, осуществляют доступ к нему для санации и аэрации раны.
Новизна изобретения.
- Выкраивают одинаковые по длине кожные лоскуты. При этом при закрытии культи не образуются карманы для скопления жидкости. Дренажная трубка в полость раны не ставится. Жидкость беспрепятственно оттекает из полости раны. В таких условиях осуществляется хорошая аэрация раны, что немаловажно у больных с заболеваниями артериального русла нижних конечностей.
- Накладывают на рану первично-отсроченные непрерывные внутрикожные швы атравматичной нитью Surgipro 2-0. Наложение швов проводят фрагментами на три равных по длине участка раны в три приема. Три участка независимы друг от друга. Предложена техника наложения швов, которая дает возможность доступа к ограниченному участку раны.
- Швы не затягивают и кожные покровы не смыкают в течение 24-48 часов. В последующем, при спокойном течении раневого процесса, швы затягивают, кожные покровы плотно смыкают. При возникновении осложнений в полости раны, послеоперационные швы разводят на одном из участков, находящихся в непосредственной близости от очага, осуществляют доступ к нему для санации и аэрации раны.
Совокупность существенных признаков изобретения позволяет получить новый технический результат:
- возможность доступа к отдельному участку раны;
- упрощение ведения раны, улучшение дренирования раны без установки дренажной трубки;
- уменьшение формирования краевых некрозов кожных лоскутов культи голени;
- снижение гнойно-некротических осложнений;
- улучшение аэрации раны для профилактики анаэробной инфекции;
- сокращение времени операции, так как не тратится время на наложение послойных швов на рану.
Данный способ отработан в эксперименте и апробирован в клинической практике отделения сосудистой хирургии ФГБУ Новокузнецкого научно-практического центра медико-социальной экспертизы и реабилитации инвалидов. В отделении сосудистой хирургии за период с 2008 года по 2012 год выполнено 141 ампутация на уровне голени. Из них 86 ампутаций выполнено с ушиванием узловыми швами фасции, подкожно-жировой клетчатки и кожи. В таких случаях в ранний послеоперационный период, до 3-х месяцев, выполнена 21 реампутация на уровне бедра, что составляет 24,4% случаев. Количество пациентов, которым накладывались внутри кожные первично-отсроченные швы по предлагаемому способу после усечения конечности на уровне голени, составило 55 случаев, в 6 случаях 11,0%, выполнена реампутация на уровне бедра в ранний послеоперационный период.
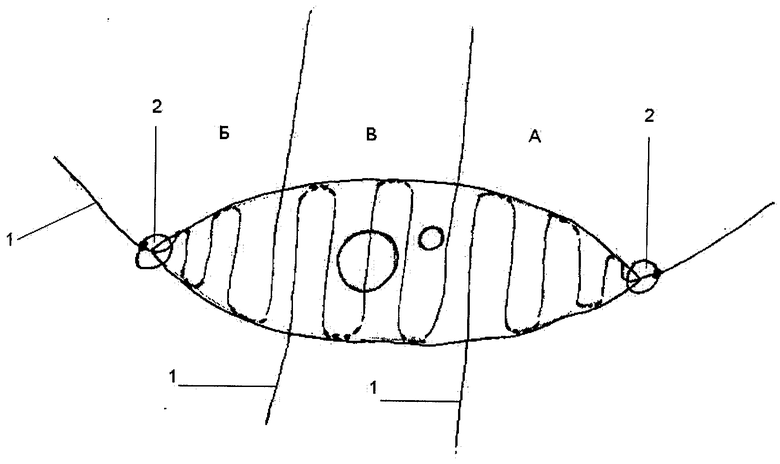
Выполнение способа наложения шва на культю показано на рисунке, где A - участок шва с латеральной стороны культи, Б - участок шва с медиальной стороны культи, B - участок шва на торце культи напротив опила большеберцовой кости, 1 - нить, 2 - узловой шов.
Способ осуществляется следующим образом. Выполняют ампутацию конечности по любому показанию, включая пациентов с заболеваниями сосудов нижних конечностей. Формируют задний кожно-фасциально-мышечный лоскут, который сшивают с передним лоскутом. Ушитая рана имеет поперечное направление рубца. У пациентов с заболеваниями сосудов обычно оставляют культю большеберцовой кости длиной до 12 см. Длина переднего лоскута равна длине заднего лоскута. Кожный разрез переднего и заднего лоскутов достигает мышечной фасции или надкостницы большеберцовой кости. Лигируют большую подкожную вену. В поперечном направлении пересекают мышцы вокруг малоберцовой кости. Делают препарирование малоберцового нерва и сосудов. Затем препарируют участок пересечения кости. Уровень перепиливания малоберцовой кости на 5 мм выше такого же уровня большеберцовой кости. Надкостницу смещают только в дистальном направлении. При перепиливании костей используем пилу Джигли. Далее несколькими движениями ампутационного ножа вдоль задней поверхности берцовых костей выкраиваем задний лоскут. Удаляем камбаловидную мышцу. Большеберцовые сосуды перевязываем дистальнее трифуркации, нерв должен быть ровно пересечен на 3-4 см проксимальнее уровня опила большеберцовой кости. Обе кости округляем напильником. В заключении выделяем икроножный нерв и укорачиваем его на 2-3 см. Он находится посередине заднего лоскута. Послойно рана не ушивается. Накладываем первично-отсроченные непрерывные внутрикожные швы. Швы выполняем атравматичной нитью Surgipro 2-0. Накладываем узловой шов 2 с латерального угла послеоперационной раны, далее нить 1 проводим внутридермально параллельно сосудистой сети, что не приводит к значительным расстройствам микроциркуляции, на расстоянии 1/3 длины послеоперационной раны (участок A на рисунке). Игла с нитью 1 выходит наружу со стороны заднего кожного лоскута. Нить пересекается на расстоянии до 7 см от кожи. Далее, со стороны переднего кожного лоскута делается вкол в кожу без накладывания узлового шва, в последующем нить 1 проводим внутрикожно на расстоянии 1/3 длины раны напротив опила большеберцовой кости (участок B на рисунке). Выкол иглы с нитью производим со стороны заднего кожного лоскута, узловой шов не накладываем. Также нить пересекается на расстоянии 7 см от кожи. С медиального угла раны накладываем узловой шов 2, далее нить 1 проводим интрадермально на расстоянии 1/3 длины раны (участок Б на рисунке). Выкол из кожи выполняем в области переднего кожного лоскута. Оставляем свободный конец нити 1. Свободные концы нити 1 над кожными покровами нужны для сведения послеоперационной раны и фиксирования между собой.
Пример 1. Больной С., 67 лет. Поступил в клинику с диагнозом: атеросклероз, синдром Лериша. Стеноз подвздошных артерий с обеих сторон, окклюзия бедренных артерий с обеих сторон. Хроническая ишемия левой нижней конечности 4 степени.
При поступлении больной предъявлял жалобы на боли в левой стопе в покое, наличие гнойно-некротической раны на тыле стопы, постоянно опускал ногу с кровати. Критическая ишемия верифицирована по данным ультразвуковой допплерографии (лодыжечно-плечевой индекс равен 0). С помощью дуплексного сканирования выявлен стеноз подвздошных артерий с обеих сторон, окклюзия поверхностно-бедренных артерий с обеих сторон, стеноз глубоких артерий бедра с обеих сторон. Окклюзия подколенно-берцового сегмента слева, стеноз справа. В связи с поражением периферического артериального русла левой нижней конечности от реконструктивной операции решено воздержаться и выполнить ампутацию нижней конечности на уровне голени в в/3. Оперативное лечение проведено по предложенному способу. В течение 48 часов рана оставалась открытой, за это время проводилась санация раны, наблюдение за тканями культи голени. Так как через 48 часов отделяемое из раны значительно уменьшилось, кожные лоскуты были сведены. Осложнений нет. Швы у больного сняты на 10 сутки. Заживление раны первичным натяжением.
Пример 2. Больная П., 70 лет. Поступила в клинику с диагнозом: Сахарный диабет 2 тип. Тяжелое течение. Декомпенсация. Диабетическая ангиопатия нижних конечностей. Окклюзия бедренных артерий с обеих сторон. Хроническая ишемия правой нижней конечности 4 степени.
При поступлении больная предъявляла жалобы на боли в правой стопе в покое, наличие гнойно-некротической раны на тыле стопы, н/3 голени. Критическая ишемия верифицирована по данным ультразвуковой допплерографии (лодыжечно-плечевой индекс справа равен 0,2). С помощью дуплексного сканирования выявлен стеноз подвздошных артерий с обеих сторон, окклюзия поверхностно-бедренных артерий с обеих сторон, стеноз глубоких артерий бедра с обеих сторон. Окклюзия подколенно-берцового сегмента справа, стеноз слева. В связи с поражением периферического артериального русла левой нижней конечности от реконструктивной операции решено воздержаться и выполнить ампутацию нижней конечности на уровне в/3-с/3 правой голени. Оперативное лечение проведено по предложенному способу. В течение 48 часов рана оставалась открытой, за это время проводилась санация раны, наблюдение за тканями культи голени. Так как через 48 часов отделяемое из раны значительно уменьшилось, кожные лоскуты были сведены. На 5 сутки образовался отек культи голени, гиперемия кожных покровов в области послеоперационных швов. Серозно-гнойное отделяемое в области торца послеоперационной раны. Повышение температуры тела до 39,0 градусов. При пальпации кожных покровов культи определялась крепитация. Сняты послеоперационные швы, расположенные по середине культи голени (участок B). Проводилась санация раны 2 раза в день. На второй день санации раны крепитации кожных покровов не определялось, температура тела 36,8 градусов. Заживление раны вторичным натяжением.
Предложенный способ пластики послеоперационной раны после выполнения ампутации нижней конечности на уровне голени доступен во всех хирургических клиниках. Сохранение коленного сустава у пациентов с окклюзирующими поражениями артерий нижних конечностей улучшает двигательную реабилитацию в послеоперационном периоде, увеличивает продолжительность жизни пациента.
Сокращается время операции, так как не тратится время на наложение послойных швов на рану.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ АМПУТАЦИИ КОНЕЧНОСТИ НА УРОВНЕ ГОЛЕНИ У БОЛЬНЫХ С ОБЛИТЕРИРУЮЩИМИ ПОРАЖЕНИЯМИ СОСУДОВ НИЖНИХ КОНЕЧНОСТЕЙ | 2013 |
|
RU2547777C1 |
| СПОСОБ АМПУТАЦИИ НИЖНЕЙ КОНЕЧНОСТИ НА УРОВНЕ ГОЛЕНИ | 2007 |
|
RU2354312C1 |
| СПОСОБ АМПУТАЦИИ ГОЛЕНИ ПРИ СИНДРОМЕ "ДИАБЕТИЧЕСКАЯ СТОПА" | 2006 |
|
RU2301631C1 |
| Способ ампутации голени при нарушении кровообращения | 1986 |
|
SU1491487A1 |
| Способ экспресс-протезирования после ампутации бедра и голени | 1980 |
|
SU1052221A1 |
| Способ ампутации голени при хронической артериальной ишемии конечности | 1987 |
|
SU1623625A1 |
| Способ формирования культи голени | 1985 |
|
SU1357015A1 |
| СПОСОБ ФОРМИРОВАНИЯ МЕДИАЛЬНОГО ПЯТОЧНОГО ЛОСКУТА СТОПЫ | 2009 |
|
RU2386410C1 |
| Способ профилактики развития осложнений в раннем послеоперационном периоде после ампутации нижней конечности | 2023 |
|
RU2797735C1 |
| СПОСОБ АМПУТАЦИИ ГОЛЕНИ ПРИ ХРОНИЧЕСКОЙ АРТЕРИАЛЬНОЙ ИШЕМИИ | 1991 |
|
RU2031632C1 |
Изобретение относится к области медицины, а именно к хирургии при ампутациях конечностей. Проводят ампутацию нижней конечности, формирование переднего и заднего лоскутов разрезом до мышечной фасции или надкостницы, закрытие раны. Выкраивают одинаковые по длине кожные лоскуты. Накладывают на рану первично-отсроченные непрерывные внутрикожные швы атравматичной нитью. Наложение швов проводят фрагментами на три равных по длине участка раны в три приема. С латерального угла раны накладывают узловой шов, нить проводят внутридермально, параллельно сосудистой сети, выводят наружу со стороны заднего кожного лоскута, пересекают на расстоянии до 7 см от кожи. Со стороны переднего кожного лоскута производят вкол иглы с нитью в кожу, проводят нить внутрикожно напротив опила большеберцовой кости, выводят наружу со стороны заднего кожного лоскута, пересекают на расстоянии до 7 см от кожи. С медиального угла раны накладывают узловой шов, нить проводят интрадермально, выводят наружу со стороны переднего кожного лоскута, пересекают на расстоянии до 7 см от кожи. Швы не затягивают и кожные покровы не смыкают в течение 24-48 часов. В последующем при спокойном течении раневого процесса швы затягивают, кожные покровы плотно смыкают. При возникновении осложнений в полости раны послеоперационные швы разводят на одном из участков, находящихся в непосредственной близости от очага, осуществляют доступ к нему для санации и аэрации раны. Способ позволяет снизить количество гнойно-некротических осложнений. 2 пр., 1 ил.
Способ пластики послеоперационной раны после ампутации конечности на уровне голени у больных с облитерирующими поражениями сосудов нижних конечностей, включающий проведение ампутации нижней конечности, формирование переднего и заднего лоскутов разрезом до мышечной фасции или надкостницы, закрытие раны, отличающийся тем, что выкраивают одинаковые по длине кожные лоскуты, накладывают на рану первично-отсроченные непрерывные внутрикожные швы атравматичной нитью Surgi-pro 2-0, наложение швов проводят фрагментами на три равных по длине участка раны в три приема: с латерального угла раны накладывают узловой шов, нить проводят внутридермально, параллельно сосудистой сети, выводят наружу со стороны заднего кожного лоскута, пересекают на расстоянии до 7 см от кожи; затем со стороны переднего кожного лоскута производят вкол иглы с нитью в кожу, проводят нить внутрикожно напротив опила большеберцовой кости, выводят наружу со стороны заднего кожного лоскута, пересекают на расстоянии до 7 см от кожи; далее с медиального угла раны накладывают узловой шов, нить проводят интрадермально, выводят наружу со стороны переднего кожного лоскута, пересекают на расстоянии до 7 см от кожи, швы не затягивают и кожные покровы не смыкают в течение 24-48 часов, в последующем при спокойном течении раневого процесса швы затягивают, кожные покровы плотно смыкают, при возникновении осложнений в полости раны послеоперационные швы разводят на одном из участков, находящихся в непосредственной близости от очага, осуществляют доступ к нему для санации и аэрации раны.
| Руководство по протезированию и ортезированию | |||
| Под ред | |||
| А.Н | |||
| Кейера и А.В | |||
| Рожкова | |||
| СПб, 1999, с.131 | |||
| СПОСОБ АМПУТАЦИИ ГОЛЕНИ ПРИ СИНДРОМЕ "ДИАБЕТИЧЕСКАЯ СТОПА" | 2006 |
|
RU2301631C1 |
| Ортопедия | |||
| Национальное руководство | |||
| М., ГЭОТАР, 2008, с | |||
| Аппарат с мешалками для концентрации руд по методу всплывания | 1913 |
|
SU680A1 |
| СЕМЕНОВ Г.М | |||
| и др | |||
| Хирургический шов | |||
| Переносная печь для варки пищи и отопления в окопах, походных помещениях и т.п. | 1921 |
|
SU3A1 |
| Соединение тканей в хирургии | |||
| Руководство для врачей | |||
| Способ обработки целлюлозных материалов, с целью тонкого измельчения или переведения в коллоидальный раствор | 1923 |
|
SU2005A1 |
| Пишущая машина | 1922 |
|
SU37A1 |
| Пресс для выдавливания из деревянных дисков заготовок для ниточных катушек | 1923 |
|
SU2007A1 |
Авторы
Даты
2014-09-10—Публикация
2013-07-23—Подача