Изобретение относится к медицине и может быть использовано в хирургии, травматологии, дерматологии.
Трофические язвы - это длительно незаживающие дефекты покровных тканей (кожи или слизистой оболочки), возникающие преимущественно при расстройствах кровообращения, а также при повреждении нервов или спинного мозга. Большинство трофических язв появляется на нижних конечностях. Трофическая язва характеризуется неспособностью тканей к самозаживлению.
При лечении трофических язв в настоящее время применяют множество различных методик и средств, включая гипербарическую оксигенацию, УФО, лазерное облучение крови, гирудотерапию, плазмаферез, лимфосорбцию и другие методы детоксикации, использование иммуномодуляторов и других методов, не прошедших качественных клинических исследований. С позиции доказательной медицины они не могут быть использованы в качестве стандартных методов лечения. В то время как местная терапия - одно из важнейших направлений лечения трофических язв. (Клиническая хирургия. Национальное руководство. TI./Под ред. B.C. Савельева, А.И. Кириенко. - М.: ГЭОТАР-Медиа, 2008.)
Известен принцип комплексной терапии трофических язв, сочетающий в себе консервативное лечение (общее и местное) и различного рода оперативные вмешательства. В качестве лечебных средств местной терапии использовались различные антисептики, нативные и иммобилизованные ферменты протеолиза и их ингибиторы и др. (Применение иммобилизованных ферментов и их природных ингибиторов в хирургии / Толстых П.И., Гостищев В.К., Василькова З.Ф. и др. - Хирургия. 1983. - №6. С.94-96.)
Однако, несмотря на широкий выбор лечебных мероприятий, не удается сократить сроки как стационарного, так и амбулаторного лечения больных с трофическими язвами. Также, при заживлении образовываются гипертрофические либо атрофические рубцы, что нарушает трофику окружающих тканей, приводит к частым рецидивам и формированию функциональных и косметических дефектов.
Можно с уверенностью говорить о том, что лечение трофических язв остается важнейшей медико-социальной проблемой современного общества. (Лечение трофических язв венозной этиологии: Пособие для врачей / Под ред. B.C. Савельева. - М.: РГМУ, 2000.)
Известен способ лечения трофических язв (Патент РФ№2274479, A61N 5/067 А61К 31/409, бюл. №11, 20.04.2006 г.), включающий введение в язву фотосенсибилизатора и последующее облучение ее лазером. В качестве фотосенсибилизатора используют гель ′′Фотодитазин′′ на основе глюкаминовой соли хлорина Е6 ′′Фотодитазин′′ с концентрацией активного вещества 0,5-1,5%, а облучение лазером проводят в непрерывном режиме при длине волны 660 нм, плотности подводимой к ране энергии 30-40 Дж/см2, плотности мощности 0,8-0,1 Вт/см2. Однако этот способ приводит к грубым рубцовым изменениям кожи вокруг язвы.
Также известен способ лечения трофических язв при диабетической стопе (Патент РФ №2357772, A61N 5/067, А61К 31/409, А61К 33/08, А61Р 17/02, бюл. №16, 10.06.2009 г.), включающий удаление некротической ткани в зоне язвы, иссекая и кортикальный слой кости. Ежедневно в течение 5-7 суток промывают зону операции антисептическим раствором, накладывают марлевую повязку, пропитанную 0,5% раствором йодопирона. Затем на обнаженное губчатое вещество кости пересаживают свободный кожный лоскут. Однако этот способ имеет существенный недостаток: длительное заживление, формирование грубых втянутых рубцов кожи, препятствующих функции мышц и сухожилий.
Наиболее близким к прилагаемому является способ аутотрансплантации жировой ткани - липофилинг, ранее не применяемый в лечении трофических язв, а используемый для контурной пластики (Научно практический журнал «Экспериментальная и клиническая дерматокосметология №6», 2011 г.). Способ включает получение жизнеспособного чистого жира, отмывание аспирированного жира с помощью физиологического раствора, а также последующая инъекция (с помощью инъекционного шприца, к вестибюлю которого присоединяют специальную липофилинговую канюлю для введения жира с внутренним диаметром до 2 мм и тупым кончиком) в проблемную зону в соотношении 1:1 жира и физиологического раствора.
Задача предлагаемого способа - повысить качество лечения за счет формирования нормотрофической рубцовой ткани и сократить сроки лечения трофических язв.
Поставленную задачу осуществляют за счет того, что при помощи липоаспирационной канюли до 1,2 мм в диаметре осуществляют забор первичного аспирата из подкожно-жировой клетчатки передней брюшной стенки, который подвергают отмыванию с помощью 5% раствора глюкозы; полученную жировую фракцию разводят 5% раствором глюкозы в соотношении 1:1 - глюкоза-жир, встряхивают и получают взвесь; через проколы на коже до 1,5 мм в мягкие ткани вокруг язвы и непосредственно под язвенный дефект инъекционную канюлю до 1,2 мм в диаметре с тупым концом проводят до конца каждого маркированного луча и вводят полученную взвесь на выходе, постепенно извлекая канюлю путем одновременного надавливания на поршень шприца; веерообразно производят до 5 введений взвеси с одного прокола, создавая перифокальный валик до 0,7 см толщиной; расстояние между лучами-каналами не должно превышать 2-3 мм.
Способ осуществляют следующим образом.
Перед операцией пациенту с наличием трофических язв, которые находятся во второй или в третьей фазе раневого процесса, после очищения от некротических тканей проводят маркировку донорских зон. На операционном столе в положении пациента лежа после обработки кожи антисептическим раствором размечают места введения канюль в донорских и реципиентных зонах, а также лучи-трассы экскурсии канюль при липофилинге в реципиентных зонах.
После обработки операционного поля, под местной инфильтрационной анестезией 0,1% раствором лидокаина с добавлением раствора адреналина (1:200000), проводят проколы на коже до 1,5 мм с помощью глазного скальпеля, отступив 3-5 см от границы донорской зоны. Проводят тумесценцию донорской зоны, например, при заборе 50 мл жира объем инфильтрации должен составлять 200 мл. Между инфильтрацией и липоаспирацией должна быть 15-минутная экспозиция для реализации сосудосуживающего эффекта адреналина. Затем при помощи липоаспирационной канюли до 1,2 мм в диаметре осуществляют осторожную туннелизацию с минимальным усилием. Предшествующая тумесценция способствует беспрепятственному и легкому проникновению липоаспирационной канюли в ткани донорской зоны.
Шприцы для микролипоаспирации должны быть не более 20 мл, а отрицательное давление в них минимальным. Оно создается путем оттягивания поршня разового шприца, присоединенного к аспирационной канюле. Полученный жир - первичный аспират. Первичный аспират в дальнейшем подвергают отмыванию с помощью 5% раствора глюкозы. Полученную жировую фракцию разводят 5% раствором глюкозы в соотношении 1:1 - глюкоза-жир, встряхивают и получают взвесь.
Через проколы на коже до 1,5 мм инъекционную канюлю до 1,2 мм в диаметре с тупым концом проводят до конца каждого маркированного луча и вводят жир на выходе, постепенно извлекая канюлю путем одновременного надавливания на поршень шприца. Веерообразно проводят до 5 введений взвеси с одного прокола в мягкие ткани вокруг язвы, создавая перифокальный валик до 0,7 см толщиной. Расстояние между лучами-каналами не должно превышать 2-3 мм. Так же вводят веерообразно взвесь и непосредственно под язвенный дефект.
После извлечения канюли луч-трассу канала мягко массируют через кожу. Затем накладывают асептическую раневую повязку. При обширных язвенных дефектах процедуру повторяют через 14 дней.
Заживление проходит в течение 30-38 дней с образованием нормотрофического рубца.
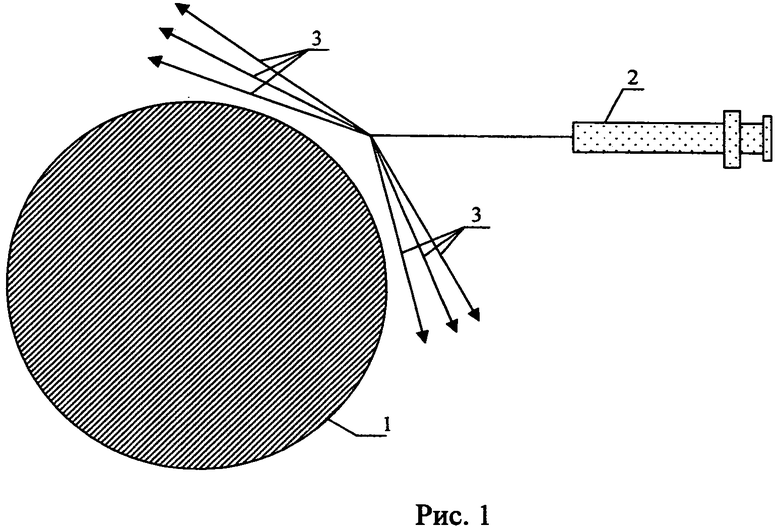
На рис.1 указаны направления введения взвеси в мягкие ткани вокруг трофической язвы, где:
1 - трофическая язва;
2 - инъекционная канюля до 1,2 мм в диаметре с тупым концом;
3 - лучи-трассы введений взвеси с одного прокола в мягкие ткани вокруг трофической язвы.
Под нашим наблюдением находилось 52 больных с трофическими язвами нижних конечностей, получающих стационарное лечение в условиях хирургического отделения №2 в МБУЗ "Городская клиническая больница №7" и хирургического отделения №2 в НУЗ "Дорожная клиническая больница на ст.Красноярск ОАО ′′РЖД′′
Больные были разделены на две группы (табл.1).
Первая группа (25 пациентов) получала традиционную терапию, включающую хирургическую обработку раны и в зависимости от этиологии трофической язвы соответствующую инфузионную, антикоагулянтную, дезагрегантную терапию, простагландины Е1, спазмолитики, анальгетики, витамины и их аналоги, антибиотики при их необходимости. Пациентам проводили ежедневные перевязки и местное лечение. Также в комплекс лечебных мероприятий была включена физиотерапия (УВЧ, магнитотерапия).
Во второй группе (27 пациентов) на фоне аналогичного традиционного ведения больным дополнительно проводили липофилинг трофических язв.
Исследование состояния микроциркуляции патологического очага проводили методом лазерной доплеровской флоуметрии (ЛДФ) в красном спектре излучения с использованием лазерного анализатора капиллярного кровотока BLF-21. Запись ЛДФ-грамм производилась один раз в 3 дня начиная с 9 суток после липофилинга, непосредственно у края хронической язвы и в симметричных точках здоровой конечности (табл.2).
лечения
Через 9 дней после введения взвеси в мягкие ткани вокруг язвы и под язвенный дефект у больных второй группы отмечали увеличение показателя микроциркуляции на 8,7% по сравнению с исходными значениями (табл.2). На протяжении 2-х недельного контроля показателя микроциркуляции у больных первой группы не происходило достоверного увеличения перфузии края патологического очага, в то время как у пациентов второй группы к 15 суткам наблюдения этот показатель возрос на 35% (с 1,72 перф.ед. до 2,32 перф.ед.) от исходного значения (табл.2).
Таким образом, использование липофилинга с помощью аутожира в комплексном лечении хронических язв позволяет увеличить микроциркуляцию патологического очага что, в свою очередь, способствует увеличению грануляций, краевой эпителизации и рубцеванию.
При цитологическом исследовании отпечатка с трофической язвы (окраска по Романовскому-Гимзе, увеличение 400) выявлены существенные различия в клеточном составе до и после лечения в первой и во второй группах. После лечения во второй группе по отношению к первой обнаружены немногочисленные нейтрофилы, значительное количество макрофагов, ретикулоэндотелиальные клетки, фибробласты.
Одним из показателей эффективности проводимого местного лечения трофических язв служило тщательное планиметрическое исследование раневых дефектов. Динамика площади трофических язв у больных первой и второй групп на фоне лечения существенно отличалась и была связана с ускорением краевой эпителизации и формирования рубца у пациентов второй группы (табл.3)
Исходя из планиметрических показателей, у больных второй группы к концу 5-й недели лечения отмечали уменьшение площади раневого дефекта практически в 7,7 раз по сравнению с исходными показателями за счет краевой эпителизации, в то время как у пациентов первой группы площадь раны уменьшалась только в 2 раза. Окончательное рубцевание и эпителизацию хронических язв у больных первой группы отмечали на 65±16 сутки амбулаторного лечения, а у пациентов второй группы - на 34±4 сутки.
Клинический пример: больная Н., 53 года, поступила в хирургическое отделение №2 в МБУЗ ′′Городская клиническая больница №7′′ с DS: Трофическая язва нижней трети левой голени. Больной при поступлении была проведена обработка гнойной раны нижней трети левой голени, размерами 3×4 см, хлоргексидином, наложена асептическая повязка. Больной назначена инфузионная, сосудистая, антибактериальная, анальгетическая терапия.
Пациентке проводили ежедневные перевязки и обработку гнойной раны с хлоргексидином. На 5-е сутки, после очищения от некротических тканей (во вторую фазу раневого процесса), больной был произведен липофилинг.
Перед операцией пациентке проводили маркировку донорских зон. На операционном столе в положении пациентки лежа после обработки кожи антисептическим раствором разметили места введения канюль в донорские и реципиентные зоны, а также лучи-трассы экскурсии канюль для липофилинга в реципиентные зоны.
После обработки операционного поля, под местной инфильтрационной анестезией 0,1% раствором лидокаина с добавлением раствора адреналина (1:200000) провели прокол на коже до 1,5 мм с помощью глазного скальпеля, отступив 3-5 см от границы донорской зоны. Провели тумесценцию донорской зоны. Между инфильтрацией и липоаспирацией прошло 15-минутная экспозиция для реализации сосудосуживающего эффекта адреналина. Затем при помощи липоаспирационной канюли до 1,2 мм в диаметре осуществили осторожную туннелизацию с минимальным усилием. Предшествующая тумесценция способствовала беспрепятственному и легкому проникновению липоаспирационной канюли в ткани донорской зоны.
С помощью 20 мл разового шприца, присоединенного к аспирационной канюле, за счет минимального отрицательного давления, созданного путем оттягивания поршня, осуществляли забор жира - первичного аспирата, который в дальнейшем подвергали отмыванию с помощью 5% раствора глюкозы. Полученную жировую фракцию разводили 5% раствором глюкозы в соотношении 1:1 - глюкоза-жир, встряхнули и получили взвесь.
Через проколы на коже до 1,5 мм инъекционную канюлю до 1,2 мм в диаметре с тупым концом провели до конца каждого маркированного луча и ввели взвесь на выходе, постепенно извлекли канюлю путем одновременного надавливания на поршень шприца. Веерообразно произвели до 5 введений взвеси с одного прокола в мягкие ткани вокруг язвы, создавая перифокальный валик до 0,7 см толщиной. Расстояние между лучами-каналами не превышало 2-3 мм. Так же ввели веерообразно взвесь и непосредственно под язвенный дефект.
После извлечения канюли луч-трасса канала была мягко массирована через кожу. Затем наложена асептическая раневая повязка.
На 10-й день после липофилинга: состояние удовлетворительное; жалоб нет; дно трофической язвы выполнено яркой грануляцией, гиперемии, отека вокруг нет, 32% эпителизация раны; фибрина нет.
На 20-й день после липофилинга: состояние удовлетворительное; жалоб нет; дно трофической язвы выполнено яркой грануляцией, гиперемии, отека вокруг нет, 62% эпителизация раны и рубцевание.
Через 1 месяц: 100% эпителизация раны, нормотрофический рубец.
Предлагаемый способ лечения трофических язв повышает эффективность лечения, сокращает сроки эпителизации язвы, способствует формированию нормотрофического рубца, улучшает условия регионарной микроциркуляции. Способ прост, эффективен, доступен, четко выполняет поставленную задачу, не требует дорогостоящего специального оборудования и может широко применяться не только в крупных медицинских учреждениях, но и в районных центрах и поликлиниках.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ЛЕЧЕНИЯ ГНОЙНО-НЕКРОТИЧЕСКИХ РАН | 2019 |
|
RU2727867C1 |
| СПОСОБ ЛЕЧЕНИЯ ПОСТЛУЧЕВЫХ РЕКТОВАГИНАЛЬНЫХ СВИЩЕЙ | 2015 |
|
RU2597320C1 |
| Способ лечения пациентов с атрофическими рубцами | 2023 |
|
RU2825873C1 |
| Способ восстановления кожного покрова | 2019 |
|
RU2731313C1 |
| СПОСОБ ТРАНСПЛАНТАЦИИ КОЖИ У МЛЕКОПИТАЮЩИХ | 1998 |
|
RU2169537C2 |
| СПОСОБ ВОССТАНОВЛЕНИЯ ЦЕЛОСТНОСТИ КОЖНОГО ПОКРОВА ПРИ ОБШИРНЫХ ГЛУБОКИХ ОЖОГАХ | 2024 |
|
RU2825747C1 |
| Способ малоинвазивного лечения контрактуры Дюпюитрена с комбинированным применением липофилинга и стромально-васкулярной фракции | 2023 |
|
RU2830989C1 |
| Композиция для коррекции возрастных изменений кожи и способ ее получения | 2020 |
|
RU2755347C1 |
| Способ пластики послеоперационных ран после хирургических вмешательств в крестцовокопчиковой области | 2021 |
|
RU2760094C1 |
| Способ регионального лечения трофической язвы | 2016 |
|
RU2657806C2 |
Изобретение относится к медицине, а именно к хирургии, и может быть использовано при лечении трофических язв. Для этого при помощи липоаспирационной канюли до 1,2 мм в диаметре осуществляют забор первичного аспирата из подкожно-жировой клетчатки передней брюшной стенки. Полученный аспират отмывают с помощью 5% раствора глюкозы до плучения жировой фракции с последующим ее разведением 5% раствором глюкозы в соотношении 1:1 - глюкоза-жир, встряхиванием и получением взвеси. Затем через проколы на коже до 1,5 мм в мягкие ткани вокруг язвы и непосредственно под язвенный дефект вводят инъекционную канюлю до 1,2 мм в диаметре с тупым концом. Канюлю проводят до конца каждого маркированного луча и вводят полученную взвесь на выходе, постепенно извлекая канюлю путем одновременного надавливания на поршень шприца. Веерообразно производят до 5 введений взвеси с одного прокола, создавая перифокальный валик до 0,7 см толщиной. Расстояние между лучами-каналами не должно превышать 2-3 мм. Способ обеспечивает повышение качества лечения данной патологии за счет формирования нормотрофической рубцовой ткани вследствие стимуляции региональной микроциркуляции. 3 табл., 1 ил., 1 пр.
Способ лечения трофических язв, включающий аутотрансплантацию жировой ткани - липофилинг, отличающийся тем, что при помощи липоаспирационной канюли до 1,2 мм в диаметре осуществляют забор первичного аспирата из подкожно-жировой клетчатки передней брюшной стенки, который подвергают отмыванию с помощью 5% раствора глюкозы; полученную жировую фракцию разводят 5% раствором глюкозы в соотношении 1:1 - глюкоза-жир, встряхивают и получают взвесь; через проколы на коже до 1,5 мм в мягкие ткани вокруг язвы и непосредственно под язвенный дефект инъекционную канюлю до 1,2 мм в диаметре с тупым концом проводят до конца каждого маркированного луча и вводят полученную взвесь на выходе, постепенно извлекая канюлю путем одновременного надавливания на поршень шприца; веерообразно производят до 5 введений взвеси с одного прокола, создавая перифокальный валик до 0,7 см толщиной; расстояние между лучами-каналами не должно превышать 2-3 мм.
| ИВАНОВ Ю.Ю., Аутотрансплантация жировой ткани - липофилинг, Журнал Экспериментальная и клиническая дерматокосметология, N6, 2011, с.19-31 | |||
| БИОТРАНСПЛАНТАТ И СПОСОБ ЛЕЧЕНИЯ ХРОНИЧЕСКОЙ ИШЕМИИ НИЖНИХ КОНЕЧНОСТЕЙ | 2005 |
|
RU2286159C1 |
| СПОСОБ ЛЕЧЕНИЯ ЗАБОЛЕВАНИЙ РАЗЛИЧНОЙ ЭТИОЛОГИИ И ТРАВМ РАЗЛИЧНЫХ ОРГАНОВ | 2005 |
|
RU2301667C1 |
| СПОСОБ ЛЕЧЕНИЯ НЕЙРОТРОФИЧЕСКИХ ЯЗВ КОНЕЧНОСТЕЙ | 2010 |
|
RU2446811C2 |
| US 20090053182 А1, 26.02.2009 | |||
| СУХОПАРОВА Е.П., Экспериментальное обосночвание оптимизации технологии выполнения липофиллинга | |||
Авторы
Даты
2014-09-20—Публикация
2013-05-14—Подача