Изобретение относится к медицине, в частности к оториноларингологии и торакальной хирургии, и может быть использовано при закрытии обширных дефектов передней стенки гортани и трахеи у больных с хроническими паралитическими стенозами гортани на заключительном этапе хирургического лечения.
Одной из неразрешенных проблем современной медицины остается пластическое закрытие дефектов передней стенки гортани и трахеи. На сегодняшний день существует множество способов пластики дефектов передней стенки гортани и трахеи с применением биологических как ауто-, так и аллотрансплантатов (хрящи, мышцы, кожные лоскуты) и искусственных материалов (никелид титана, марлекс, силикон, танталовые и капроновые сетки и др.), которые не всегда отвечают необходимым требованиям пластики по своим биоинертным свойствам, зачастую не приживаются у пациента, неспособны восстанавливать форму полых органов шеи, а также не существует стандартизированного подхода к решению данной проблемы.
Недостатками известных способов является возможный лизис реберного хряща, пригодность, как правило, для небольших дефектов, патологическая флотация вновь сформированной стенки гортани и трахеи, что приводит к рестенозированию дыхательных путей [Староха А.В., Симонов С.В., Томск, 2012].
Известен способ, при котором сначала осуществляют забор фрагментов реберных хрящей, в средней части которых выполняют клиновидные резекции, сохраняя одну из поверхностей (Пат. РФ №2296520 МПК А61В 17/24 опубликованный 10.04.2007). Путем наложения швов сближают края хрящей в области резекции, формируя трансплантаты в форме дуг. Затем в донорской области на поверхностной фасции в проекции питающих сосудов забираемого аутотрансплантата формируют ложа в виде отдельных каналов для ранее подготовленных фрагментов хрящей с сохранением между ними перегородок с перфорантными сосудами. В сформированные ложа укладывают трансплантаты выпуклой сохраненной поверхностью к фасции, а вогнутой - к коже с последующей фиксацией швами фрагментов хряща к коже аутотрансплантата. Сформированный таким образом аутотрансплантат забирают в едином комплексе с фрагментами хряща и помещают в дефект кожей внутрь с опорой жесткого компонента на передние и боковые стенки. Восстанавливают кровоснабжение в аутотрансплантате и фиксируют швами фрагменты хряща в составе аутотрансплантата к хрящам гортани и трахеи. Способ позволяет восстановить физиологический просвет трахеи и анатомическое соотношение тканей.
Недостатками способа являются возможный лизис реберного аутохряща, сложность операции, ограничение показаний к ней в связи с наличием микрососудистого этапа, несоответствие формы реберного хряща полукруглой форме передней стенке гортани или трахеи, большая толщина трансплантата [Миланов Н.О., Гудовский A.M., Паршин В.Д., Е.И. Трофимов, Москва 2003 г.].
Известен способ хирургического лечения, при котором формируют мышечно-хрящевой лоскут путем предварительной имплантации в большую грудную мышцу хрящевых полосок из реберного хряща (патент РФ 2285462 С2 МПК А61В 17/00 опубликованный 20.10.2006 г.). Разрезом мягких тканей вдоль реберной дуги производят доступ к хрящевым частям IX и X ребер. Затем из поверхностных слоев реберного хряща с помощью скальпеля вырезают нужное количество хрящевых полосок толщиной не более 0,5 см и шириной 0,5-0,7 см. Отдельным разрезом вдоль нижнего края большой грудной мышцы осуществляют доступ к этой мышце, затем отделяют ее от подлежащих тканей. Затем в толще большой грудной мышцы в краниальном направлении формируют тоннели по числу вырезанных полосок на расстоянии 1,0-1,5 см друг от друга. В эти тоннели имплантируют хрящевые полоски и фиксируют их к мышце отдельными узловыми швами. По истечении 6-и недель производят пластику дефекта трахеи мышечно-хрящевым лоскутом. Иссекают кожу и стенку трахеи вокруг дефекта, затем выкраивают необходимого размера фрагмент большой грудной мышцы, содержащий имплантированные хрящи. Выделяют сосудистую ножку трансплантата а. thoracoacromialis с сопровождающими венами. После мобилизации лоскута в подкожной клетчатке формируют тоннель, через который подводят его на шею к дефекту трахеи. Трансплантат фиксируют к краям дефекта, ориентируя хрящевые трансплантаты перпендикулярно продольной оси трахеи, т.е. параллельно неповрежденным кольцам. Наружную поверхность хрящевого трансплантата укрывают аутодермотрансплантатом.
Недостатком описанного способа является многоэтапность: пластика дефекта трахеи проводится через 6 недель после подготовительного этапа, сложность операции вследствие наличия сосудистого этапа и привлечения ряда смежных хирургов, возможный лизис хрящевых фрагментов.
Проблемой, решаемой изобретением, является осуществление способа пластического закрытия обширных дефектов гортани и трахеи одноэтапно за счет интраоперационного моделирования реберного аутохряща на заключительном этапе хирургического лечения больных с хроническими стенозами гортани.
Технический результат - снижение риска возникновения послеоперационных осложнений в виде лизиса хрящевой ткани, последующего рестенозирования и патологической флотации вновь сформированной передней стенки в просвет гортани и трахеи.
Проблема решается способом устранения ларинготрахеального дефекта у больных с хроническим паралитическим стенозом гортани, включающим использование фрагментов реберного хряща, отличающийся тем, что операцию проводят одноэтапно, фрагмент реберного аутохряща моделируют волоконным эрбиевым лазером длиной волны 1,56 мкм, фиксируют к двум необлученным реберным фрагментам, имплантированным в грудинощитовидную мышцу.
На фиг. 1 представлен ларинготрахеальный дефект.
Способ осуществляют следующим образом: операцию проводят в условиях эндотрахеального наркоза.
Выполняют разрез мягких тканей вдоль реберной дуги, послойно обеспечивают доступ к реберному хрящу (Фиг. 2). Из поверхностных слоев реберного хряща с помощью скальпеля вырезают три хрящевые полоски толщиной не более 0,5 см, длиной каждого 2,5 см, шириной не более 1 см.
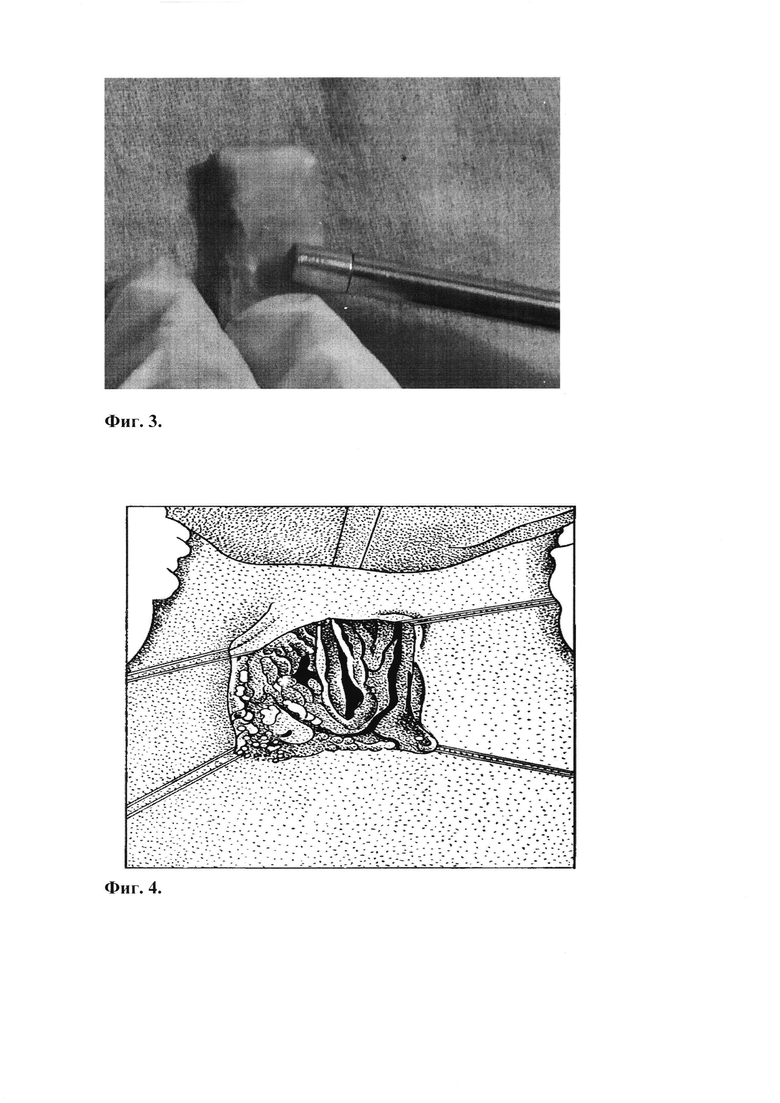
Далее проводят моделирование полукруглой формы одного фрагмента реберного аутохряща лучом волоконного эрбиевого лазера (Arcuo Medical Inc.) с длиной волны 1,56 мкм. Излучение доставлялось опто-термо-механическим контактором. Время экспозиции хряща - 6 сек в каждой точке (Фиг. 3). Затем производят окаймляющий разрез кожи на шее, отступя на 1 см вверх от ларинготрахеального дефекта, отсепарованные кожные лоскуты укладывают внутрь, образуя переднюю стенку трахеи, прошивают по средней линии пятью Z-образными швами нитями Викрил 3,0. Далее производят отсепаровку мышц шеи и формируют мышечные ложа грудинощитовидной мышцы с двух сторон от ларинготрахеофиссуры (Фиг. 4). В мышечные ложа укладывают вертикально два необлученных хрящевых фрагмента длиной 2,5 см, толщиной 0,5 см, прошивают их с латеральной стороны с грудинощитовидной мышцей рассасывающимися нитями PDS 2-0. Медиальные части хрящей оставляют свободными. Перпендикулярно этим фрагментам укладывают моделированный эрбиевым лазером (длиной волны 1,56 мкм) хрящевой фрагмент длиной 2,5 см и фиксируют узловыми швами к медиальным сторонам необлученных хрящевых полосок (Фиг. 5). Послойно накладывают 2 ряда узловых швов нитями Викрил 3,0 на грудинощитовидные мышцы и кожу. Снятие швов производят на десятые сутки.
Экспериментальная часть (ход эксперимента)
Производился разрез кожи кролика - донора длиной 3 см от грудины до X ребра с правой стороны грудной клетки, послойно отсепаровывалась подкожная жировая клетчатка, фасции, тупо разводились мышцы грудной клетки, выделялся хрящ с надхрящницей X ребра справа, вырезался фрагмент реберного хряща длиной 3 см. Хрящ фиксировался на подходящем кольце и проводилось облучение контактором по всей длине с шагом между точками 1-2 мм. При достаточной толщине хряща (от 3 мм) режим облучения 2,2 Вт 6 сек, при меньшей толщине хряща режим корректируется (время может быть уменьшено до 4 секунд). Затем производился разрез кожи грудины кролика - реципиента длиной 3,5 см в области VII-XII пар ребер. Моделированный хрящевой фрагмент, достигший новой стабильной формы, сопоставлялся с VII ребром кролика-реципиента, фиксировался к реберному хрящу грудины по типу имплант - хрящ и прошивался нитями Пролен 2,0. Проводилось послойное ушивание раны, свободный край нити выводился от ребра на кожу. По истечении контрольного периода (14 недель) оценивалась форма и морфологическая картина имплантированного реберного фрагмента, которая показала наличие в препарате многочисленных лакун с незрелыми хондроцитами, что свидетельствует о хорошей регенерации хрящевой ткани.
Клиническая часть
Выполнение способа поясняется чертежами:
Фиг. 1. Ларинготрахеальный дефект.
Фиг. 2. Выделение реберного аутохряща.
Фиг. 3. Лазерное моделирование реберного аутохряща.
Фиг. 4. Мягкие ткани по краям дефекта передней стенки гортани и трахеи мобилизованы.
Фиг. 5. Моделированный хрящевой фрагмент фиксирован к двум немоделированным фрагментам реберного аутохряща, где:
1. Моделированный хрящевой фрагмент;
2. Грудино-щитовидная мышца;
3. Немоделированный хрящевой фрагмент.
Приводим конкретный пример выполнения способа.
Пациентка К., 31 год. Жалобы при поступлении на наличие ларинготрахеального дефекта. Страдает хроническим паралитическим стенозом гортани с 2014 г. после перенесенной струмэктомии, в 2015 г. выполнена трахеостомия, в 2016 г. вторым этапом - ларинготрахеопластика с правосторонней аритеноидотомией и экстраларингеальной латерофиксацией правой голосовой складки с эндопротезированием Т-образной трубкой. При осмотре: на передней поверхности шеи - ларинготрахеальный дефект (Фиг. 1) размером 3,5×1,8 см. При фиброларингоскопии: вход в гортань свободный, правая голосовая складка в латеропозиции, левая в срединном положении, голосовая щель широкая, 6-7 мм. 28.02.2017 выполнено пластическое закрытие ларинготрахеального дефекта моделированным волоконным эрбиевым лазером реберным аутохрящом под наркозом. Разрезом мягких тканей по нижнему краю реберной дуги послойно обеспечивался доступ к реберному хрящу (Фиг. 2). Из поверхностных слоев реберного хряща скальпелем вырезаны три хрящевые полоски толщиной до 0,5 см, длиной 3 см, шириной до 1,5 см. Произведено моделирование одного из полученных хрящевых фрагментов лучом эрбиевого волоконного лазера длиной волны 1,56 мкм (излучение доставляется опто-термо-механическим контактором, время облучения каждой точки 6 сек, мощность 2.2 Вт) до получения стабильной полукруглой формы (Фиг. 3). Выполнен окаймляющий разрез кожи, отступя от края ларинготрахеального дефекта на 1 см. Отсепарованный кожный лоскут уложен, образуя переднюю стенку трахеи и ушит по средней линии пятью Z-образными швами нитями Викрил 3,0. Произведена отсепаровка грудино-щитовидных мышц с двух сторон (Фиг. 4). В сформированные мышечные ложа помещены два необлученных фрагмента хряща длиной 2,5 см и толщиной 0,5 см в вертикальном положении и прошиты по дистальному краю с мышцами нитями PDS 2-0. Смоделированный лазером хрящевой фрагмент длиной 2,5 см подшит с двух сторон к медиальным краям необлученных фрагментов хряща (Фиг. 5). Для фиксации использовались нити PDS 2-0. Кожа вокруг дефекта отсепарована, третьим слоем уложена по средней линии над сформированным мышечным слоем; 9 кожных швов нитями викрил 3-0.
Установлены резиновые дренажные выпускники: один в верхнем углу раны, второй - под мышечный слой. После экстубации - дыхание через естественные дыхательные пути свободное. Течение послеоперационного периода без осложнений. На десятые сутки удалены кожные швы.
В ближайшем послеоперационном периоде - ларингостробоскопическая картина: голосовые складки серого цвета, рубцово изменены, правая голосовая складка в латеропозиции, левая в срединном положении, голосовая щель 7-8 мм. Голосовая функция сохранена.
Способ по изобретению позволяет устранить обширные дефекты гортани и трахеи одноэтапно за счет интраоперационного моделирования реберного аутохряща на заключительном этапе хирургического лечения, поможет создать механически прочный трансплантат, снизить риск послеоперационных осложнений.
| название | год | авторы | номер документа |
|---|---|---|---|
| СПОСОБ ПЛАСТИКИ ГОРТАНИ АУТОТРАНСПЛАНТАТОМ ИЗ ПОДЪЯЗЫЧНОЙ КОСТИ НА ПИТАЮЩЕЙ НОЖКЕ | 2010 |
|
RU2453276C1 |
| СПОСОБ ПЛАСТИКИ ТРАХЕИ МЕСТНЫМИ ТКАНЯМИ С УКРЕПЛЕНИЕМ ПЕРЕДНЕЙ СТЕНКИ ПЛАСТИНОЙ ИЗ ПОРИСТОГО НИКЕЛИДА ТИТАНА И ГРУДИНО-КЛЮЧИЧНО-СОСЦЕВИДНЫМИ МЫШЦАМИ | 2010 |
|
RU2449733C1 |
| Способ пластики переднебоковых стенок гортани и шейного отдела трахеи у пациентов с протяженной гортанно-трахеальной облитерацией просвета | 2021 |
|
RU2773096C1 |
| СПОСОБ ПЛАСТИКИ ДЕФЕКТА ПЕРЕДНЕЙ СТЕНКИ ТРАХЕИ | 2005 |
|
RU2295923C1 |
| Способ пластики дефекта передней стенки гортани и/или трахеи | 2017 |
|
RU2671871C1 |
| Способ пластического замещения пострезекционных хрящевых дефектов на трахеогортанном сегменте | 2023 |
|
RU2801771C1 |
| СПОСОБ ВОССТАНОВЛЕНИЯ ДЫХАТЕЛЬНОЙ ФУНКЦИИ ГОРТАНИ И ТРАХЕИ ПОСЛЕ ФОРМИРОВАНИЯ ЛАРИНГОТРАХЕОСТОМЫ ИЛИ ТРАХЕОСТОМЫ | 2013 |
|
RU2539536C1 |
| СПОСОБ ЗАКРЫТИЯ ДЕФЕКТА ГОРТАНИ И/ИЛИ ТРАХЕИ | 2010 |
|
RU2435525C1 |
| Способ лечения хронического нейрогенного стеноза гортани | 2020 |
|
RU2741692C1 |
| Способ двухэтапной хирургической коррекции обширного трахеогортанного дефекта в сочетании с трахеомаляцией в грудном отделе трахеи | 2023 |
|
RU2816082C1 |


Изобретение относится к медицине, а именно к оториноларингологии и торакальной хирургии, и может быть использовано для устранения ларинготрахеального дефекта у больных с хроническими паралитическими стенозами гортани. Операцию проводят одноэтапно. Фрагмент реберного аутохряща моделируют волоконным эрбиевым лазером длиной волны 1,56 мкм. Фиксируют его к двум необлученным реберным фрагментам, имплантированным в грудино-щитовидную мышцу. Способ позволяет устранить обширные дефекты гортани и трахеи одноэтапно, создать механически прочный трансплантат, снизить риск послеоперационных осложнений за счет интраоперационного моделирования реберного аутохряща. 5 ил., 1 пр.
Способ устранения ларинготрахеального дефекта у больных с хроническим паралитическим стенозом гортани, включающий использование фрагментов реберного хряща, отличающийся тем, что операцию проводят одноэтапно, моделированный волоконным эрбиевым лазером длиной волны 1,56 мкм фрагмент реберного аутохряща фиксируют к двум необлученным реберным фрагментам, имплантированным в грудинощитовидную мышцу.
| СПОСОБ ПЛАСТИКИ СТЕНКИ ШЕЙНОГО ОТДЕЛА ТРАХЕИ | 2004 |
|
RU2285462C2 |
| СПОСОБ ЛЕЧЕНИЯ СРЕДИННЫХ СТЕНОЗОВ ГОРТАНИ ПАРАЛИТИЧЕСКОЙ ЭТИОЛОГИИ | 2005 |
|
RU2284773C1 |
| СПОСОБ ПЛАСТИКИ ДЕФЕКТА ПЕРЕДНЕЙ СТЕНКИ ТРАХЕИ | 2005 |
|
RU2295923C1 |
| Комбинированный двигатель | 1940 |
|
SU67003A1 |
| ЮЖАКОВ А.В | |||
| Печь для непрерывного получения сернистого натрия | 1921 |
|
SU1A1 |
| Квантовая электроника, 44:1 (2014), стр | |||
| Разборное приспособление для накатки на рельсы сошедших с них колес подвижного состава | 1920 |
|
SU65A1 |
| BAUM O.I | |||
| Laser reshaping of costal cartilage for transplantation | |||
| Lasers Surg Med | |||
| Способ приготовления лака | 1924 |
|
SU2011A1 |
Авторы
Даты
2018-12-14—Публикация
2017-07-20—Подача