Способ относится к медицине, а именно к фтизиатрии.
Главным и обязательным компонентом современного подхода к лечению туберкулеза с множественной лекарственной устойчивостью (МЛУ) микобактерий туберкулеза (МВТ) является адекватная, интенсивная и длительная химиотерапия. В Российской Федерации доля пациентов с МЛУ МВТ и эффективным курсом химиотерапии составляет лишь 37,1% [1].
Существующим общепринятым для противотуберкулезных учреждений Российской Федерации способом лечением таких пациентов является назначение режима химиотерапии в соответствии с современными клиническими рекомендациями, при этом один противотуберкулезный препарат (аминогликозид либо полипептид) вводится внутримышечно, остальные противотуберкулезные препараты принимаются внутрь [2].
Однако при таком способе лечения эффективность терапии невысокая, в значительной степени лимитируется плохой переносимостью противотуберкулезных препаратов (ПТП), зачастую обусловленных их гепатотоксичностью, кроме того эффективность терапии в значительной степени лимитируется сопутствующими заболеваниями желудочно-кишечного тракта и печени, особенно в период их обострений.
Достигнуть лучших результатов лечения множественной лекарственной устойчивости туберкулеза, переносимости противотуберкулезных препаратов, снизить негативное воздействие на печень возможно путем применения метода внутривенного капельного введения [3, 4, 5].
Однако результаты обследования больных, у которых применялся метод внутривенной химиотерапии, свидетельствуют о наличии и стойком характере иммунного дисбаланса, который отрицательное влияние на эффективность лечения туберкулеза [6].
Перспективным направлением в клинической медицине является применение отечественного имуномодулятора природного происхождения Деринат, действующим веществом которого является дезоксирибонуклеат натрия. Деринат, воздействуя на макрофаги через TLR9-рецепторы, способствует усилению ими секреции факторов, отвечающих за репарацию тканей, в клетках-мишенях активизируется энергетический метаболизм, синтез РНК, ДНК, усиливается митотическая активность, процесс репарации идет по пути максимально полной регенерации, с минимальной фибротизацией пораженного участка [7].
Существует способ применения препарата Деринат, который заключался во внутримышечном введении раствора по 5 мл (75 мг) 1 раз в сутки через 24 часа в течение 10 дней, 10 инъекций на курс. Далее препарат вводили ингаляционно, через небулайзер - Деринат, раствор 15 мг/мл в сочетании с физиологическим раствором в соотношении 1:1 (2 мл р-ра Дерината и 2 мл физраствора), 1 раз в сутки, курс - 20-30 процедур [8].
Однако в данном способе деринат применялся: 1. только у больных наиболее легкой категории, а именно у больных с лекарственно чувствительным туберкулезом, с инфильтративной формой. 2. противотуберкулезная терапия этим пациентам проводилась по общепринятым стандартам, с использованием препаратов внутрь. 3. отмечена большая (на 20-30 дней) продолжительность курса лечения деринатом.
Задачей настоящего изобретения является повышение эффективности лечения больных деструктивным туберкулезом легких с МЛУ МВТ в ранние сроки путем применения иммуномодулятора и репаранта Деринат как внутримышечно, так и ингаляционно в комплексе с внутривенным капельным введением ПТП.
Предлагаемый способ лечения туберкулеза легких с множественной лекарственной устойчивостью микобактерий туберкулеза, включающий противотуберкулезную терапию, отличающийся тем, что через неделю внутривенного капельного введения противотуберкулезных препаратов дополнительно вводят внутримышечно Деринат 5 мл 1 раз в сутки с интервалом 48 часов, 10 иньекций, а также проводят ингаляции через небулайзер 1 раз в сутки смесью Дерината с физиологическим раствором в соотношении 1:1, курс - 20 процедур, позволяет повысить эффективность лечения в ранние сроки. Данный способ лечения применен у наиболее тяжелой категории пациентов - с деструктивным распространенным (в 55,9% случаях) МЛУ/ШЛУ туберкулезом, кроме того мы использовали деринат при лечении пациентов не только инфильтративной, но и диссеминированной формой туберкулеза, которую отличает значительная распространенность процесса.
Деринат стимулирует регенерацию и репаративные процессы, оказывает модулирующее действие на системный и локальный иммунитет, уменьшает выраженность воспалительных процессов, что и явилось основанием изучения возможности использования препарата у наиболее тяжелого контингента пациентов туберкулезом - с МЛУ МБТ.
Способ осуществляется следующим способом:
Пациентам МЛУ туберкулезом назначали 6 противотуберкулезных препаратов: внутривенное капельное введение левофлоксацина или моксифлоксацина, капреомицина, аминосалициловой кислоты и/или линезолида и прием циклосерина, пиразинамида и/или протионамида внутрь в среднетерапевтических дозировках (за 2 часа до капельницы).
Внутривенное капельное введение противотуберкулезных препаратов (левофлоксацина, моксифлоксацина, капреомицина, аминосалициловой кислоты, линезолида) осуществляется в специально оборудованном процедурном кабинете. Инфузионные формы лекарственных препаратов в объеме 100-300 мл вводят в вену со скоростью 60 капель в минуту. Капреомицин перед инфузией в дозе 750-1000 мг из флакона переносят в стерильный 0,9% раствор натрия хлорида объемом 100 мл. К флакону присоединяют одноразовую стерильную систему для внутривенных инфузий, флакон закрепляют на штативе. Сразу по окончании инфузии капреомицина осуществляют внутривенное капельное введение левофлоксацина (в объеме 100 мл) либо моксифлоксацина (в объеме 250 мл). Сразу по завершении этой инфузии проводят внутривенное капельное введение линезолида (в объеме 300 мл) или - аминосалициловой кислоты (в объеме 265-400 мл).
Через 1 неделю пребывания больного в стационаре, по завершению обследования назначался курс лечения Деринатом. Способ применения иммунорепаранта заключался во внутримышечном и ингаляционном введении. Препарат Деринат (раствор для внутримышечного введения) назначали по 5 мл (75 мг) 1 раз в сутки с интервалом 48 часов, 10 инъекций на курс. Курс ингаляций через небулайзер проводился смесью Дерината (раствор 15 мг/мл) с физиологическим раствором в соотношении 1:1 (2 мл р-ра Дерината и 2 мл физраствора) - 1 раз в сутки, курс - 20 процедур.
Пример. Больной В., 25 лет. Ранее туберкулезом не болел. Наличие контакта с больными туберкулезом установить не удалось. Курит с 18 лет по 1 пачке сигарет в день. Наличие хронических заболеваний отрицает. Считает себя больным с конца декабря 2014 г., когда после сильного переохлаждения отметил появление кашля с незначительным количеством слизисто-гнойной мокроты, эпизоды болевых ощущений в правой половине грудной клетки, усиливающихся при глубоком дыхании, кашле, общую слабость. В феврале 2015 г. при обращении к участковому терапевту в течение 1 недели проведено лечение цефтриаксоном с незначительным клиническим эффектом.
При флюорографическом обследовании выявлены изменения в легких, пациент направлен в противотуберкулезный диспансер (ПТД). При исследовании мокроты 10.03.2015 г. методом люминесцентной микроскопии выявили МВТ, методом полимеразной цепной реакции установлена ЛУ к рифампицину. При рентгенологическом и томографическом исследовании органов грудной клетки от 10.03.2015 г. обнаружили в нижней доле правого легкого (S6) участок затемнения с наличием в нем полости распада размером 1×1 см. Взят на диспансерный учет с диагнозом: инфильтративный туберкулез нижней доли (S6) правого легкого в фазе распада и обсеменения, МВТ (+).
11.03.2015 г. госпитализирован в стационар ПТД. При поступлении предъявлял жалобы на общую слабость, эпизодический кашель с незначительным количеством слизисто-гнойного характера. Начато лечение по IV режиму химиотерапии: внутримышечно капреомицин, прием внутрь пиразинамида, этамбутола, левофлоксацина, аминосалициловой килоты, протионамида. 12.05.2015 г. получен результат ТЛЧ (мокрота от 10.03.2015 г.), установлена ШЛУ к изониазиду (Н), рифампицину (R), рифабутину (Rb), стрептомицину (S), амикацину (Am), канамицину (Km), офлоксацину (Ofx), моксифлоксацину (Mfx), парааминосалициловой кислоте (PAS). Лекарственная чувствительность сохранена к этамбутолу (Е), циклосерину (Cs), этионамиду (Eto), капреомицину (Cm). С учетом выявления ШЛУ проведена коррекция лечения и с 14 мая 2015 г. терапия продолжена по схеме: внутримышечно Cm + прием внутрь: Е+Lfx+Cs+Z+Pto. Через 2,5 мес. было отмечено купирование симптомов интоксикации, уменьшение респираторных симптомов, однако сохранялось бактериовыделение как ЛМ, так и посевом, была выявлена отрицательная рентгенологическая динамика в виде увеличения размеров полости распада в S6 правого легкого.
Для продолжения химиотерапии 20.05.2015 г. госпитализирован в ФГБУ «ННИИТ». При поступлении в клинику больной предъявлял жалобы на эпизодический кашель с незначительным количеством слизисто-гнойной мокроты. При осмотре: Рост 175 см. Масса тела 61 кг. Состояние удовлетворительное. ЧД - 17 в 1 мин. При аускультации дыхание везикулярное, хрипы не выслушиваются. Тоны сердца ясные, ритмичные, пульс 76 удара в минуту, ритмичный, удовлетворительного наполнения. АД 115/70 мм рт. ст. Живот при пальпации мягкий, безболезненный.
В мокроте методом ЛМ обнаружены микобактерии (1-10 в 1 поле зрения). Методом посева на жидкие среды (Bactec MGIT) также выделена МБТ. При фибробронхоскопии обнаружены признаки туберкулеза правого В6, ПНДБ, ПБ, ПГБ, трахеи, инфильтративная форма.
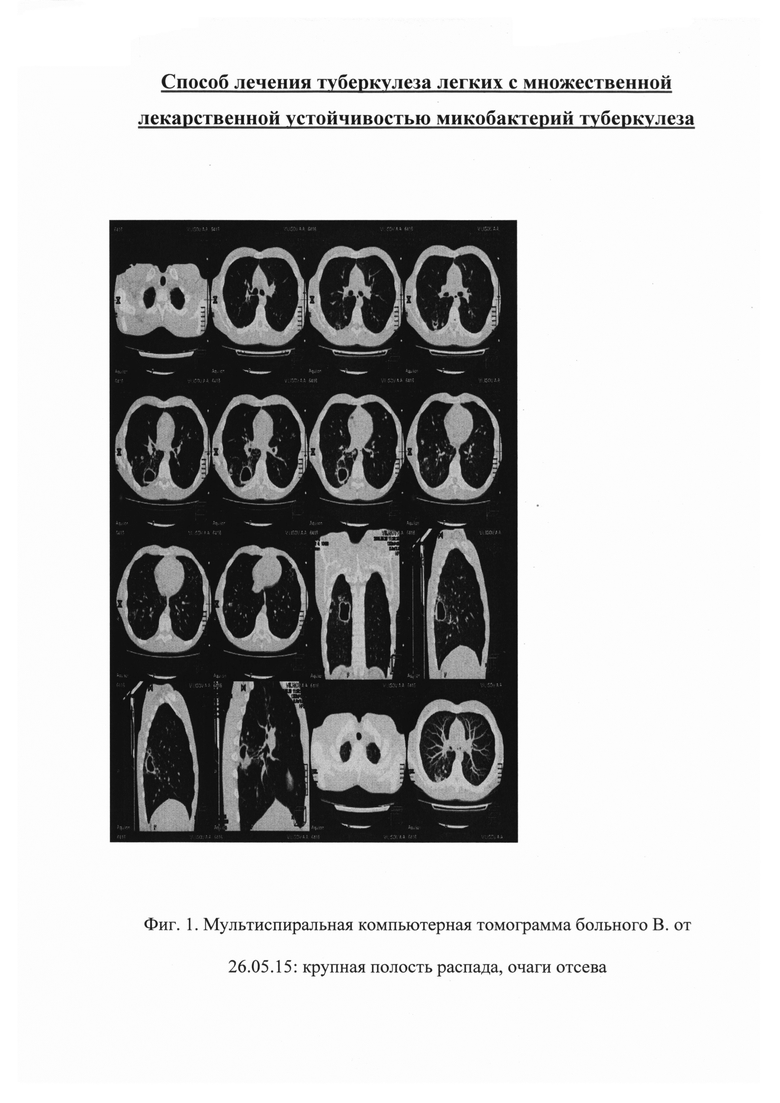
При рентгенологическом исследовании от 26.05.2015 г. обнаружили в нижней доле справа в S6 по дорзальной поверхности полость распада размерами 28,7×42,9×28 мм с неравномерно инфильтрированными стенками, уровнем содержимого в ней. К полости подходит бронх с утолщенными стенками. Визуализируются более мелкие полости распада: субплеврально по среднеаксилярной линии 7×7×4,8 мм и субплеврально по дорзальной поверхности 12×8×5,5 мм также с инфильтрированными стенками. Определяются мелкие деструкции в очагах в S6 и S8, множественные мелкие и средних размеров очаги с выраженной перифокальной инфильтрацией в S6, S8, S9, S10 справа, S4, S5 слева (фиг. 1).
На основании проведенного клинико-рентгенологического и лабораторного обследования диагноз был уточнен: инфильтративный туберкулез нижней доли (S6) правого легкого в фазе распада и обсеменения (в S8, 9, 10 правого легкого и S4, 5 левого). Туберкулез правого В6, ПНДБ, ПБ, ПГБ, трахеи, инфильтративная форма. МБТ (+). ШЛУ (Н R S Rb Am Km PAS Ofx Mfx). Противотуберкулезную терапию проводили по схеме: Lfx+Bq+Lzd+Cm+Z+Cs. При этом проводили внутривенное капельное введение трех противотуберкулезных препаратов (Lfx, Lzd, Cm).
Внутривенное капельное введение противотуберкулезных препаратов проводили в специально оборудованном процедурном кабинете. Инфузионные формы лекарственных препаратов Lfx, Lzd, Cm в объеме 100-300 мл вводили в вену со скоростью 60 капель в минуту. Капреомицин перед инфузией в дозе 1000 мг из флакона переносили в стерильный 0,9% раствор натрия хлорида объемом 100 мл. К флакону присоединяли одноразовую стерильную систему для внутривенных инфузий, флакон закрепляли на штативе. Сразу по окончании инфузии капреомицина осуществляли внутривенное капельное введение левофлоксацина (в объеме 100 мл). Сразу по завершении этой инфузии проводили внутривенное капельное введение линезолида (в объеме 300 мл). Такое лечение проводили в течение всего периода пребывания больного в стационаре.
Через 1 неделю внутривенного капельного введения противотуберкулезных препаратов начали курс лечения Деринатом по разработанной схеме. Препарат (раствор для внутримышечного введения 15 мг/мл) назначали по 5 мл (75 мг) 1 раз в сутки с интервалом 48 часов, 10 инъекций на курс. Курс внутримышечных инъекций препарата дополнили ингаляциями препарата через небулайзер - Деринат, раствор 15 мг/мл в сочетании с физиологическим раствором в соотношении 1:1 (2 мл р-ра Дерината и 2 мл физраствора), 1 раз в сутки, курс - 20 процедур.
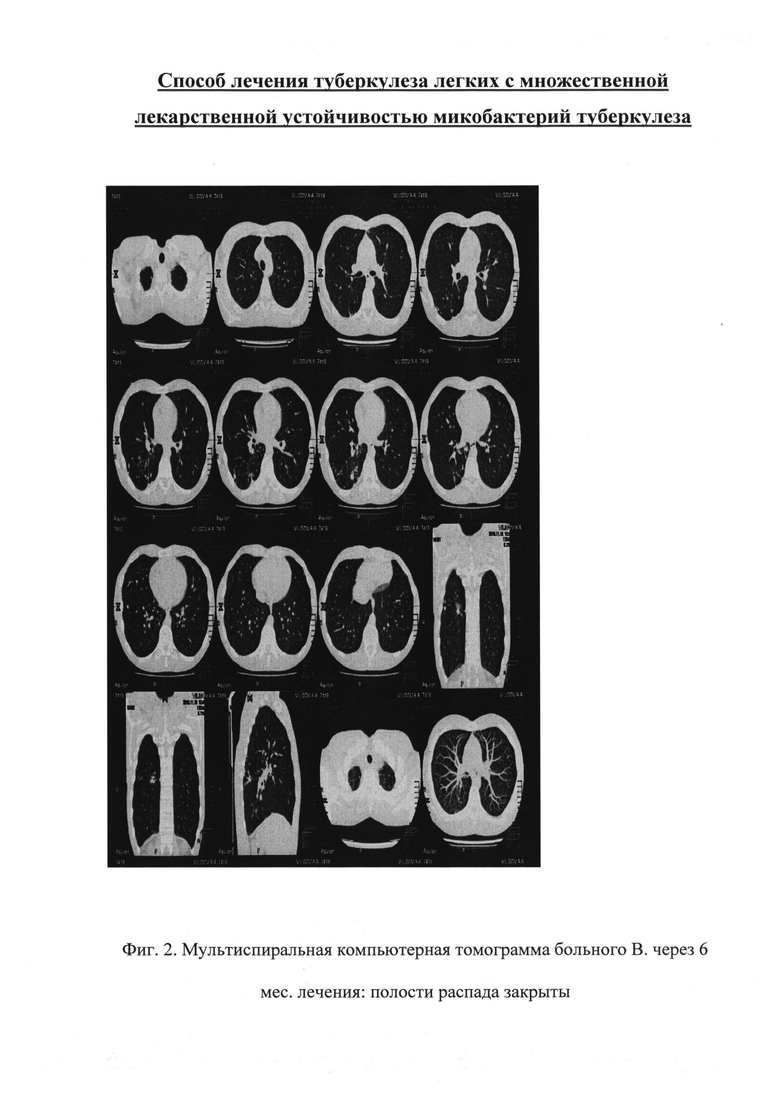
Через 1 месяц от начала комплексной XT отметили положительную динамику в виде значительного уменьшения полости распада, уменьшения перифокальной инфильтрации. Через 2 месяца зарегистрировали в S6 правого легкого образование участка уплотнения легочной ткани, с тяжами в легочную ткань и костальной плевре, в структуре уплотнения определялась уменьшенная полость с дренирующим бронхом. Через 3 месяца при контрольной фибробронхоскопии отмечена положительная динамика в виде уменьшения степени воспалительных явлений слизистой бронхиального дерева. Через 6 месяцев лечения зафиксировали закрытие полости распада (фиг. 2). Переносимость разработанного способа лечения была хорошей.
Данный способ лечения апробирован на 30 больных туберкулезом, которые составили основную группу. Группу сравнения составили 72 больных, получавших только противотуберкулезную терапию. Основная и группа сравнения сопоставимы по полу, возрасту, характеру туберкулезного процесса.
В большинстве случаев (у 55,9% больных) процесс в легких был распространенным (с поражением более 3-х сегментов), сопровождался распадом (у 100% пациентов). У всех пациентов была выявлена МЛУ МБТ, причем у 21,6% - ШЛУ, у 27,5% - пре-широкая ЛУ. По клиническим формам туберкулеза легких состав больных был однородным, превалировал (в 74,5% случаях) инфильтративный процесс.
При бронхоскопии у 86,3% пациентов регистрировали диффузные изменения бронхов с преобладанием атрофического эндобронхита. У 30,7% пациентов были выявлены локальные воспалительные изменения бронхов, в большинстве случаев в виде гнойного эндобронхита. Катаральный и язвенно-некротический эндобронхит встречался в единичных случаях. Туберкулез бронхов выявили у 28 (31,8%) пациентов, у всех была диагностирована инфильтративная форма. Воспалительные изменения слизистой бронхов у пациентов, преимущественно (в 67% случаях), характеризовались минимальной степенью активности, чаще диагностировали распространение воспаления на сегментарный бронх (преобладало поражение правого В2).
Эффективность лечения больных обеих групп оценивали по общепринятым критериям: по частоте и срокам ликвидации явлений интоксикации, прекращения бактериовыделения, а также по степени репарации патологических изменений в легких (на рентгенограммах, МСКТ органов грудной клетки). Изменения эндоскопической картины при проведении контрольных бронхоскопий оценивали следующим образом: купирование локальных воспалительных изменений бронхов - ликвидация признаков локальных воспалительных изменений бронхов, положительная динамика - выраженное рассасывание и снижение степени активности воспалительных изменений в бронхах, без динамики - сохранение воспалительных изменений прежней активности и выраженности, прогрессирование - нарастание воспалительных изменений в бронхах.
Сопоставление критериев эффективности терапии выявило их преимущество у пациентов, получавших деринат. Так, через 3 месяца лечения симптомы интоксикации исчезли у 81,5% больных основной группы и лишь у 61,2% - группы сравнения (p<0,05). У пациентов основной группы по сравнению с группой сравнения отмечена нормализация температуры тела в более короткие сроки: 2,8 недели и 4,3 недели, соответственно (p<0,05). Средний срок возвращения СОЭ к норме у больных основной группы составил 2,1 мес.; у больных группы сравнения - 3,3 мес., р<0,05.
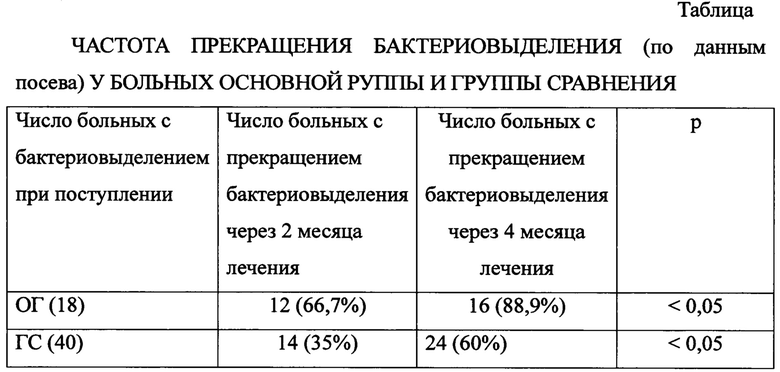
В ранние сроки, через 2 месяца лечения бактериовыделение (по данным посева) прекратилось у большего числа пациентов основной группы. Через 4 месяца лечения частота прекращения бактериовыделения была также значимо выше (88,9%) у больных, получивших курс лечения деринатом, (в сравнении с группой сравнения - 60%) (см. табл.).
Сопоставление частоты встречаемости эндоскопических изменений в процессе лечения больных обеих групп показало, что более заметные изменения произошли под влиянием Дерината. Так, через 4 месяца лечения в основной группе по сравнению с группой сравнения купирование локальных воспалительных изменений в бронхах регистрировали чаще (84,6% и 42,9%, p<0,05). В основной группе у всех пациентов отмечались только позитивные изменения эндоскопической картины, в то время как в группе сравнения в 28,6% случаях эндоскопическая динамика отсутствовала.
Инволюция специфических изменений в легочной ткани - закрытие полостных изменений и рассасывание инфильтративных и очаговых изменений успешнее и раньше происходила в основной группе, чем в группе сравнения. Так, через 4 месяца лечения в основной группе отмечали отчетливую тенденцию к закрытию деструктивных изменений в большей части случаев по сравнению с группой сравнения - 43,3% и 29,2%, (р>0,05), которая к 6-му месяцу становится статистически значимой - 73,3% и 51,4%, (р<0,05). То есть, применение иммунорепаранта способствовало благоприятным сдвигам в течении специфического процесса в легких, позволило повысить частоту закрытия полостей распада уже к 6-му месяцу лечения на 21,9%.
В результате лечения значительное улучшение (исчезновение симптомов интоксикации, абациллирование, закрытие полостей распада) достигнуто у большего числа пациентов основной группы в сравнении с группой сравнения: 83,3% и 62,5% (р<0,05). Улучшение (ликвидация симптомов интоксикации, абациллирование, выраженное рассасывание очаговых и инфильтративных изменений, уменьшение полостей распада) специфического процесса и клиническое улучшение (уменьшение клинических проявлений заболевания, интенсивности бактериовыделения, сохранение воспалительных и деструктивных изменений в легких) - отмечено в равном числе случаев в основной группе и группе сравнения (10%; 6,7% и 25%; 6,9%, р>0,05). Прогрессирование (ухудшение показателей клинического статуса, нарастание воспалительных изменений в легочной ткани - зарегистрировали лишь в группе сравнения (в 5,6%, р>0,05).
Переносимость Дерината во всех случаях была хорошей. Побочные реакции на противотуберкулезные препараты в основной группе наблюдались достоверно реже, чем в группе сравнения (в 53,3% и 75% случаях, р<0,05).
Заключение
Таким образом, предлагаемый способ лечения туберкулеза легких с множественной лекарственной устойчивостью микобактерий туберкулеза, включающий противотуберкулезную терапию, отличающийся тем, что через неделю внутривенного капельного введения противотуберкулезных препаратов дополнительно вводят внутримышечно Деринат 5 мл 1 раз в сутки с интервалом 48 часов, 10 инъекций, а также проводят ингаляции через небулайзер 1 раз в сутки смесью Дерината с физиологическим раствором в соотношении 1:1, курс - 20 процедур, который позволяет повысить эффективность лечения в ранние сроки, а именно:
1. Повысить частоту снятия симптомов интоксикации через 3 месяца на 20,3%.
2. Сократить сроки ликвидации клинических проявлений заболевания (срок нормализации температуры тела на 1,5 недели, срок возвращения СОЭ к норме на 1,2 месяца).
3. Увеличить частоту прекращения бактериовыделения к 4 месяцу лечения на 28,6%.
4. Повысить частоту купирования локальных воспалительных изменений трахеобронхиального дерева к 4 месяцу на 41,7%.
5. Увеличить частоту закрытия полостей распада (к 6 месяцам лечения на 21,9%.
ЛИТЕРАТУРА
1. Васильева И.А., Тестов В.В., Касаева Т.Ч. Результаты лечения пациентов, зарегистрированных в 2011 г. для лечения по IV режиму химиотерапии // В кн.: Отраслевые и экономические показатели противотуберкулезной работы в 2012-2013 гг. Аналитический обзор основных показателей и статистические материалы / под ред. С.А. Стерликова. - М.: РИО ЦНИИОИЗ, 2014. - С. 18-20.
2. Приказ Минздрава России от 29.12.2014 №951 «Методические рекомендации по совершенствованию диагностики и лечения туберкулеза органов дыхания». - 41 с.
3. Краснов В.А. Бактерицидная терапия больных туберкулезом / В.А. Краснов, И.Г. Урсов // Проблемы туберкулеза и болезни легких. - 2004. - №3. - С. 21-26.
4. Экспериментальное обоснование интермиттирующей внутривенной химиотерапии туберкулеза / Ю.Н. Курунов, В.Г. Кононенко, А.Г. Пантелеева, В.И. Пирогов, Г.М. Лисиченко, В.А. Краснов // Успехи интермиттирующей химиотерапии открытых форм туберкулеза. - Новосибирск. - 1982. - С. 57-64.
5. Петренко Т.И._Результаты внутривенной интермиттирующей химиотерапии больных туберкулезом легких с сопутствующими хроническими вирусными гепатитами / Т.И. Петренко, П.Н. Филимонов, В.А. Краснов, Т.А. Рейхруд // Бюллетень ВСНЦ СО РАМН. - 2011. - №2. - С. 87-90.
6. Жукова Е.М., Краснов В.А., Петренко Т.И., Романов В.В. Интерферон альфа 2b в комплексной терапии больных туберкулезом легких с сопутствующим бронхообструктивным синдромом // Туберкулез и болезни легких. - 2009. - №12. - С. 58-61.
7. Мейл Д. Иммунология / Д. Мейл, Дж. Бростофф, Д.Б. Рот, А. Ройт. - М: Логосфера, 2007. - 568 с.
8. Мордык А.В., Иванова О.Г., Нагибина Л.А. и соавт. Применение иммунорепаранта в комплексном лечении деструктивного инфильтративного туберкулеза // Туберкулез и болезни легких. - 2015. - №10. - С. 69-73.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения туберкулеза бронхов у больных туберкулезом легких с МЛУ/ШЛУ возбудителя | 2019 |
|
RU2727760C1 |
| Способ лечения туберкулеза легких и бронхов при различных рентгенологических синдромах | 2023 |
|
RU2826098C1 |
| Способ лечения больных с туберкулезом легких | 2024 |
|
RU2830337C1 |
| СПОСОБ ЛЕЧЕНИЯ ТУБЕРКУЛЕЗА У ЧЕЛОВЕКА | 2002 |
|
RU2238091C2 |
| Способ выбора укороченных режимов химиотерапии при лечении туберкулеза легких | 2022 |
|
RU2805496C1 |
| СПОСОБ ЛЕЧЕНИЯ ТУБЕРКУЛЕЗА ЛЕГКИХ | 2003 |
|
RU2243776C1 |
| Способ формирования укороченных режимов химиотерапии туберкулеза органов дыхания с множественной и широкой лекарственной устойчивостью МБТ у детей старшего возраста и подростков | 2020 |
|
RU2748957C1 |
| Способ формирования режима химиотерапии первичного внутригрудного туберкулеза у детей из очагов туберкулезной инфекции | 2018 |
|
RU2704816C1 |
| Способ диагностики и лечения гиперактивности бронхов у курящих и некурящих больных с туберкулезом легких | 2023 |
|
RU2822712C1 |
| СПОСОБ ЛЕЧЕНИЯ БОЛЬНЫХ ДЕСТРУКТИВНЫМИ ФОРМАМИ ТУБЕРКУЛЕЗА ЛЕГКИХ | 2015 |
|
RU2587332C1 |
Изобретение относится к медицине, а именно к фтизиатрии, в частности к лечению туберкулеза легких с множественной лекарственной устойчивостью микобактерий туберкулеза. Для этого через неделю внутривенного капельного введения противотуберкулезных препаратов дополнительно вводят внутримышечно Деринат 5 мл 1 раз в сутки с интервалом 48 часов, на курс 10 инъекций, а также проводят ингаляции через небулайзер 1 раз в сутки смесью Дерината с физиологическим раствором в соотношении 1:1 (2 мл р-ра Дерината и 2 мл физраствора), курс - 20 процедур. Изобретение позволяет повысить эффективность лечения туберкулеза легких с множественной лекарственной устойчивостью микобактерий туберкулеза в ранние сроки. 2 ил., 1 табл., 1 пр.
Способ лечения туберкулеза легких с множественной лекарственной устойчивостью микобактерий туберкулеза, включающий противотуберкулезную терапию, отличающийся тем, что через неделю внутривенного капельного введения противотуберкулезных препаратов дополнительно вводят внутримышечно Деринат 5 мл 1 раз в сутки с интервалом 48 часов, 10 иньекций, а также проводят ингаляции через небулайзер 1 раз в сутки смесью Дерината с физиологическим раствором в соотношении 1:1, курс - 20 процедур.
Авторы
Даты
2019-05-16—Публикация
2018-03-06—Подача