Изобретение относится к медицине, а именно к фтизиатрии, и может быть применено в тактике ведения больных с туберкулезом легких и бронхов с учетом рентгенологического синдрома по данным МСКТ ОГК, в том числе с МЛУ/ШЛУ возбудителя. Определение тактики ведения пациентов среди больных туберкулезом легких и бронхов проводится с учетом особенностей выявленной патологии по данным МСКТ ОГК.
Благодаря работе фтизиатрической службы в Российской Федерации ежегодно отмечается неуклонное снижение заболеваемости туберкулезом. Между тем, наблюдается рост лекарственно - устойчивых форм туберкулеза органов дыхания. В клинической практике туберкулез органов дыхания проявляется большим разнообразием рентгенологических синдромов - совокупностью рентгенологических симптомов, наиболее характерных для той или иной клинической формы заболевания.
Наиболее частыми рентгенологическими синдромами туберкулеза легких, которые могут сопровождаться туберкулезом бронхов, являются: синдром затемнений (фокусного ограниченного, распространенного, долевого; при наличии туберкулеза бронхов, может быть с уменьшением в объеме за счет ателектаза); синдром инфильтрации корня или полициклически измененного корня (внутригрудная лимфоаденопатия); синдром полости (при наличии туберкулеза бронхов в динамике может быть раздувшейся).
Формирование ателектаза легочной ткани связано с механической закупоркой бронхов казеозными массами, поступившими в бронх из лимфатического узла и разрастанием грануляций, а раздутые каверны являются следствием туберкулезного воспалительного стеноза дренирующего бронха.
Соответственно, в зависимости от рентгенологического синдрома (на современном этапе данных компьютерной томографии органов грудной клетки - МСКТ ОГК) необходима и различная тактика ведения при лечении больных туберкулезом легких и бронхов.
Известен способ [RU 2694201, C1, А61В 6/03, 09.07.2019], заключающийся в том, что проводят рентгеновскую компьютерную томографию органов грудной клетки, определяют ведущий рентгенологический синдром и степень распространенности патологических изменений со стороны внутригрудных лимфатических узлов и/или легких, при этом выделяют процессы с малой, умеренной и значительной степенями распространенности у детей с первичными формами туберкулеза, причем при наличии гиперплазии внутригрудных лимфатических узлов независимо от наличия или отсутствия структурных изменений в них к малой степени распространенности относят односторонние процессы с поражением 1-2 групп внутригрудных лимфатических узлов размерами от 10 мм до 15 мм, к умеренной степени распространенности относят одностороннее поражение более двух групп внутригрудных лимфатических узлов размерами от 15 до 25 мм, к значительной степени распространенности относят как одностороннее, так и двустороннее поражение любого числа групп внутригрудных лимфатических узлов размерами более 25 мм, при наличии кальцинтов во внутригрудных лимфатических узлах без их гиперплазии к малой степени распространенности относят как одностороннее, так и двустороннее поражение оной и/или двух групп с размерами кальцинатов до 6 мм, к умеренной степени распространенности относят односторонние процессы с поражением трех и более групп размерами 7-10 мм или размерами 10-15 мм независимо от числа групп, к значительной степени распространенности относят двустороннее поражение трех и более групп размерами 7-10 мм или двух и более групп размерами 10-15 мм, а также одностороннее и двустороннее поражение размерами более 15 мм независимо от числа групп, при наличии мелких очагов в легких размерами 2 мм к малой степени распространенности относят односторонние процессы с наличием единичных очагов, к умеренной степени распространенности относят наличие множественных очагов в пределах одной-двух долей в легком при одностороннем процессе, к значительной степени распространенности относят наличие множественных очагов в пределах 2-х и более долей, как с односторонней, так и двусторонней локализацией, при наличии средних, размерами 3-5 мм, очагов в легких к малой степени распространенности относят односторонние процессы с единичными, не более 6, очагами, расположенными в пределах 2-3 сегментов, к умеренной степени распространенности относят односторонние процессы с наличием единичных очагов, не более 6, в пределах одной-двух долей, к значительной степени распространенности относят как односторонние, так и двусторонние процессы с множественными очагами в пределах двух и более долей, при наличии крупных очагов в легких размерами 6-10 мм к малой степени распространенности относят односторонний одиночный очаг в пределах одного сегмента, к умеренной степени распространенности относят единичные, не более 6, односторонние очаги в пределах одной доли, к значительной степени распространенности относят как односторонние, так и двусторонние процессы с множественными очагами в пределах двух и более долей, при наличии лобулярного или субсегментарного инфильтрата в легких к малой степени распространенности относят наличие одностороннего одиночного инфильтрата размером 10-15 мм, к умеренной степени распространенности относят не более двух инфильтратов размерами 15-25 мм, как в одностороннем, так и в двустороннем процессах, к значительной степени распространенности относят односторонние и двусторонние инфильтраты более 25 мм независимо от их количества, при наличии сегментарных или долевых инфильтратов к умеренной степень распространенности относят процессы с поражением не более трех сегментов легких как в одном, так и обоих легких, к значительной степени распространенности относят односторонние или двусторонние процессы с поражением более трех сегментов, при наличии дополнительных рентгенологических изменений в виде очагов диссеминации, деструктивных изменений в легочной ткани, изменений со стороны плевральных оболочек, в том числе свободного выпота, независимо от ведущего рентгенологического синдрома процессы относят к значительной степени распространенности, а при сочетании патологических изменений в легких и внутригрудных лимфатических узлах степень распространенность процесса определяют по максимальной степени поражения.
Недостатком этого технического решения является относительно узкая область применения, ограниченная только диагностикой заболевания, включающей определение ведущего рентгенологического синдрома, но не лечением с учетом этого фактора.
Наиболее близким по технической сущности км предложенному является способ лечения туберкулеза бронхов у больных туберкулезом легких с множественной лекарственной устойчивостью (МЛУ)/широкой лекарственной устойчивостью (ШЛУ) возбудителя [RU 2727760, С1, А61М 15/00, 23.07.2020], включающий противотуберкулезную терапию, отличающийся тем, что через 7 дней после начала применения противотуберкулезной терапии дополнительно проводят ингаляции через небулайзер препаратом гианеб по 7 мл 2 раза в сутки через 2 часа после инъекционного введения противотуберкулезных препаратов утром и через 1 час после приема ужина, 10 дней подряд, с последующим повтором курса через 10 дней, всего 40 процедур на курс лечения.
Недостатком наиболее близкого технического решения является относительно узкая область применения, ограниченная лечением туберкулеза бронхов у больных туберкулезом легких с множественной лекарственной устойчивостью (МЛУ)/широкой лекарственной устойчивостью (ШЛУ), но без учета возможного наличия у пациентов рентгенологического синдрома.
Задачей данного изобретения является создание способа определения оптимальной тактики ведения больных туберкулезом легких и бронхов, в том числе с МЛУ/ШЛУ возбудителя при различных рентгенологических синдромах.
Требуемый технический результат заключается в повышении эффективности комплексного лечения пациентов с туберкулезом органов дыхания при наличии у пациентов различных рентгенологических синдромов.
Поставленная задача решатся, а требуемый технический результат достигается тем, что, лечение больных туберкулезом легких и бронхов при наличии у пациентов различных рентгенологических синдромов предварительно проводят комплексную диагностику с целью верификации туберкулезного процесса органов дыхания, включая исследование мокроты молекулярно - генетическим способом, способом люминесцентной микроскопии и посева на жидкие и плотные питательные среды для выявления возбудителя, определение спектра лекарственной устойчивости возбудителя, проведение исследование функции внешнего дыхания и выявляют рентгенологический синдром, используя МСКТ ОГК, при этом, при выявлении рентгенологических синдромов в виде полостных образований, сливных фокусов инфильтрации и туберкулем, лимфаденопатии ВГЛУ и ателектаза легочной ткани проводят бронхоскопию с целью подтверждения туберкулезного поражения бронхов и забора диагностического материала, проводят биохимические и коагулогические исследования и при наличии рентгенологического синдрома в виде полости распада назначают противотуберкулезную терапию на основании данных ЛУ МВТ с преимущественным внутривенным и внутримышечным введением химиопрепаратов при МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, и назначают ингаляционную терапию в объеме муколитическое отхаркивающее средство Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер при полости деструкции менее 4 см, антисептическое средство Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер и ингаляционные глюкокортикостероиды Пульмикорт 0,5 мг х 2 раза в день через небулайзер, при наличии рентгенологического синдрома в виде инфильтрации назначают противотуберкулезную терапию с учетом данных ЛУ МБТ с парентеральным введением химиопрепаратов при МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, включают лимфотропную терапию для увеличения биодоступности химиопрепаратов ежедневно и при сохраненной лекарственной чувствительности возбудителя вводят 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%, 2 шприац Изониазид 0,500 мг, а при наличии лекарственной устойчивости МБТ вводят 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25% и 2 шприца Амикацин/Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки, назначают ингаляционную терапию в объеме муколитическое отхаркивающее средство Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер при наличии полости деструкции менее 4 см, антисептическое средство Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер и ингаляционные глюкокортикостероиды Пульмикорт 0,5 мг 2 раза в день через небулайзер, при наличии рентгенологического синдрома в виде внутригрудной лимфаденопатии, ателектазирования легочной ткани назначают противотуберкулезную терапию с парентеральным введением химиопрепаратов при МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, назначают лимфотропную терапию при отсутствии противопоказаний ежедневно, при сохраненной лекарственной чувствительности возбудителя вводят 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%, 2 шприца Изониазида 0,500 мг, при наличии лекарственной устойчивости МБТ вводят 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%, 2 шприца Амикацин/Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки, а также назначаются системные пероральные глюкокортикостероиды сроком на 1,5 месяца с последующей отменой препарата в объеме Преднизолон 15 мг ежедневно утром, назначают ингаляционную терапию в объеме антисептического средства Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер, ингаляционные глюкокортикостероиды Пульмикорт 0,5 мг х 2 раза в день через небулайзер.
Кроме того, для оценки эффективности комплексного лечения проводится сравнительный анализ результатов лечения ежемесячно. Контроль КТ ОГК проводится 1 раз в 2 месяца, контроль бронхоскопии через 1 и 2 месяца лечения. Критериями эффективности лечения являются прекращение бактериовыделения по данным анализа мокроты, рассасывание очагово-инфильтративных изменений в легких и закрытия полостей распада, уменьшение размеров внутригрудных лимфатических узлов, восстановление в объеме пораженной легочной ткани по данным компьютерной томографии органов грудной клетки, динамика регресса патологических изменений в бронхах. Ежемесячно проводится контроль ФВД для оценки динамики функциональных показателей легких.
На иллюстрирующих материалах представлены:
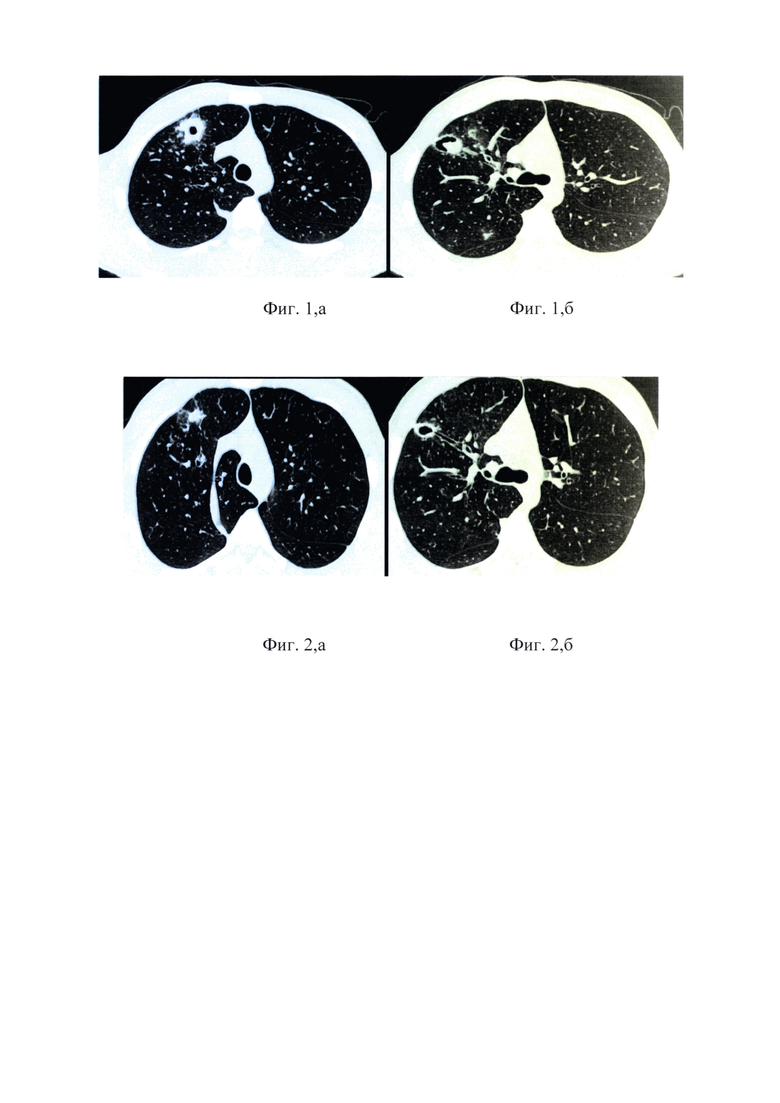
на фиг.1,а, 1,б - МСКТ ОГК - полости распада в верхней доле правого легкого;
на фиг.2,а, 2,б - МСКТ ОГК - сформированная полость распада;
на фиг.3,а, 3,б - МСКТ ОГК - остаточные изменения после закрытия полостей распад;
на фиг.4,а, 4,б - МСКТ ОГК - инфильтративные изменения без признаков уменьшения объема легочной ткани;
на фиг.5,а, 5,б - МСКТ ОГК - инфильтративные изменения без признаков уменьшения объема легочной ткани;
на фиг.6,а, 6,б - МСКТ ОГК - частично кальцинированные туберкулемы и изменения ветви бронха в S2 правого легкого без признаков уменьшения объема легочной ткани;
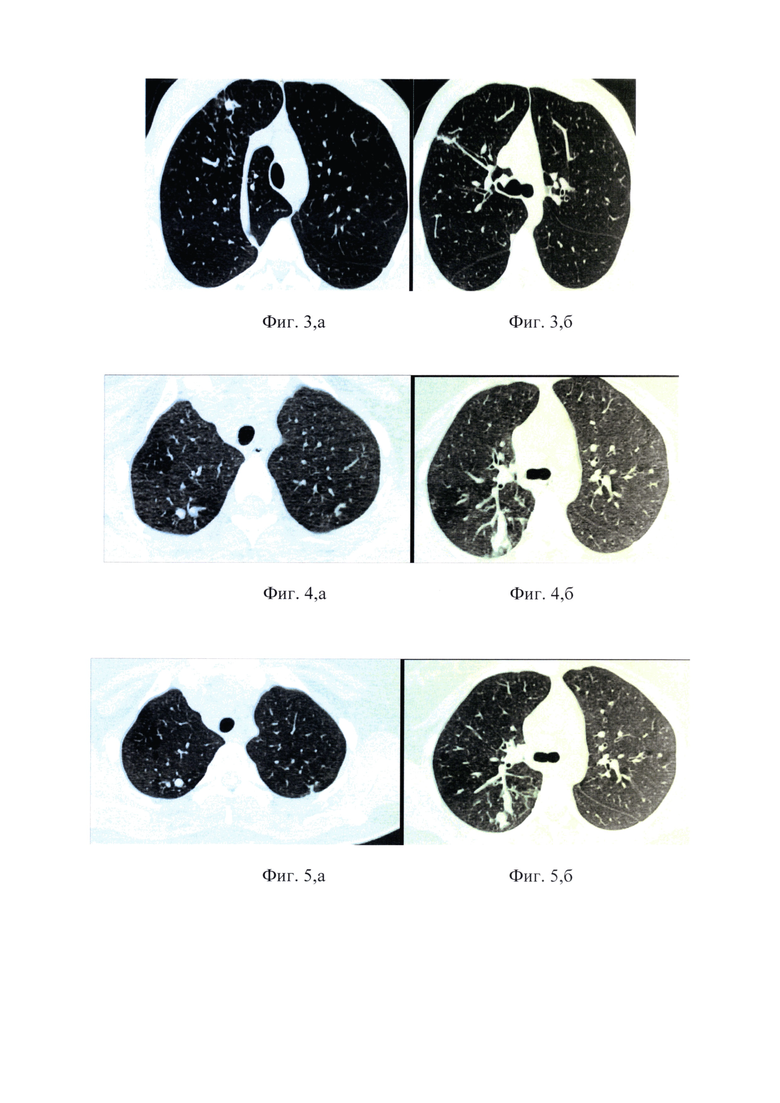
на фиг.7,а, 7,б - инфильтративные изменения легких с признаками поражения бронхов и уменьшением объема правого легкого (частичное ателектазирование легкого);
на фиг.8,а, 8,б - положительная динамика в виде уменьшения объема изменений в обоих легких;
на фиг.9,а, 9,б - МСКТ ОГК - дальнейшая положительная динамика, уменьшение объема изменений легких.
Предложенный способ реализуется следующим образом.
Полная процедура диагностики, лечения и контроля результатов предложенного способа может быть представлена с выделением следующих этапов.
1 этап - Проводится комплексная диагностика с целью верификации туберкулезного процесса органов дыхания, в том числе исследование мокроты молекулярно - генетическим методом, методом люминесцентной микроскопии и посева на жидкие и плотные питательные среды для выявления возбудителя, определение спектра лекарственной устойчивости возбудителя, проведение исследование функции внешнего дыхания.
2 этап - Проводится анализ рентгенологического синдрома с помощью МСКТ ОГК. При выявлении рентгенологических синдромов в виде полостных образований, сливных фокусов инфильтрации и туберкул ем, лимфаденопатии ВГЛУ и ателектаза легочной ткани в обязательном порядке проводится бронхоскопия с целью подтверждения туберкулезного поражения бронхов и забора диагностического материала.
3 этап - Проведение биохимических и коагулогических методов исследования. В виду необходимости применения лимфотропной терапии как метода, повышающего биодоступность препаратов в лимфатическую систему, необходимо обосновать безопасность процедуры, включающей антикоагулянтный препарат. В виду вероятности кровотечения у больных с деструктивным туберкулезом необходима оценка состояния системы гемостаза и фибринолиза. Недостаток факторов свертывания, возникающий либо в результате повышенного потребления (при выраженном воспалении) или при нарушении белково - синтетической функции печени является противопоказанием для проведения лимфотропной терапии.
4 этап - При подтверждении туберкулезного процесса бронхов определяется оптимальная тактика ведения данного пациента с учетом рентгенологического синдрома, под которым понимается наличие полостей распада, сливных фокусов инфильтрации, лимфаденопатия ВГЛУ и ателектаз легочной ткани, которая включает стратификацию терапевтических мероприятий:
При наличии рентгенологического синдрома в виде полости распада по данным МСКТ ОГК проводится:
1. Назначение противотуберкулезной терапии на основании данных ЛУ МБТ с преимущественным внутривенным и внутримышечным введением химиопрепаратов. При МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев.
2. Назначение ингаляционной терапии в объеме:
Муколитическое отхаркивающее средство - Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер при полости деструкции менее 4 см. Данная терапия назначается для отхождения мокроты, казеозных масс и патологических микроорганизмов из бронхов.
Антисептическое средство - Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер. Данная терапия назначается с целью бактериостатического и бактериоцидного действия, предотвращающими и подавляющими рост микобактерии в просвете бронхов.
Ингаляционные глюкокортикостероиды - Пульмикорт 0,5 мг х 2 раза в день через небулайзер. Данная терапия назначается в качестве снятия отека и противовоспалительного эффекта.
При наличии рентгенологического синдрома в виде инфильтрации (фокусной, ограниченной, распространенной, долевой) без признаков уменьшения объема легочной ткани по данным МСКТ ОГК проводится:
1. Назначение противотуберкулезной терапии с учетом данных ЛУ МБТ с преимущественным парентеральным введением химиопрепаратов. При МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев.
2. При данном рентгенологическом синдроме в схему лечения включается лимфотропная терапия для увеличения биодоступности химиопрепаратов. Назначение лимфотропной терапии при отсутствии противопоказаний ежедневно. При сохраненной лекарственной чувствительности возбудителя вводится:
- 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%
- 2 шприц Изониазид 0,500 мг
При наличии лекарственной устойчивости МБТ вводится:
- 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%
- 2 шприц Амикацин/Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки.
3. Назначение ингаляционной терапии в объеме:
Муколитическое отхаркивающее средство - Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер, при наличии полости деструкции менее 4 см. Данная терапия назначается для отхождения мокроты, казеозных масс и патологических микроорганизмов из бронхов.
Антисептическое средство - Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер. Данная терапия назначается с целью бактериостатического и бактериоцидного действия, предотвращающими и подавляющими рост микобактерии в просвете бронхов.
Ингаляционные глюкокортикостероиды - Пульмикорт 0,5 мг 2 раза в день через небулайзер. Данная терапия назначается в качестве снятия отека и противовоспалительного эффекта.
При наличии рентгенологического синдрома в виде внутригрудной лимфаденопатии, ателектазирования легочной ткани по данным МСКТ ОГК проводится:
1. Назначение противотуберкулезной терапии с учетом данных ЛУ МБТ с преимущественным парентеральным введением химиопрепаратов. При МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев.
2. Назначение лимфотропной терапии при отсутствии противопоказаний ежедневно. При сохраненной лекарственной чувствительности возбудителя вводится:
- 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%
- 2 шприц Изониазид 0,500 мг
При наличии лекарственной устойчивости МБТ вводится:
- 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%
- 2 шприц Амикацин/Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки.
3. При данном рентгенологическом синдроме дополнительно назначаются системные пероральные глюкокортикостероиды сроком на 1,5 месяца с последующей отменой препарата в объеме: Преднизолон 15 мг ежедневно утром; Данная терапия направлена на улучшение проницаемости микрососудистого русла в бронхах.
4. Назначение ингаляционной терапии в объеме:
Антисептическое средство - Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер. Данная терапия назначается с целью бактериостатического и бактериоцидного действия, предотвращающими и подавляющими рост микобактерии в просвете бронхов.
Ингаляционные глюкокортикостероиды - Пульмикорт 0,5 мг х 2 раза в день через небулайзер. Данная терапия назначается в качестве снятия отека и противовоспалительного эффекта.
Назначение муколитических средств при данном рентгенологическом синдроме не показано, в связи отсутствием мокроты и патологических веществ в бронхах.
4 этап - для оценки эффективности комплексного лечения проводится сравнительный анализ результатов лечения ежемесячно. Контроль КТ ОГК проводится 1 раз в 2 месяца, контроль бронхоскопии через 1 и 2 месяца лечения. Критериями эффективности лечения являются прекращение бактериовыделения по данным анализа мокроты, рассасывание очагово-инфильтративных изменений в легких и закрытия полостей распада, уменьшение размеров внутригрудных лимфатических узлов, восстановление в объеме пораженной легочной ткани по данным компьютерной томографии органов грудной клетки, динамика регресса патологических изменений в бронхах. Ежемесячно проводится контроль ФВД для оценки динамики функциональных показателей легких.
Предложенный способ лечения (тактики ведения) пациентов с туберкулезом легких и бронхов с учетом рентгенологического синдрома возможно применять среди больных с подтвержденным туберкулезным процессом органов дыхания. Данный способ может повысить эффективность проводимого лечения, в том числе у больных с МЛУ/ШЛУ возбудителя.
Примером успешного применения данной методики служит клиническое наблюдение пациентов с МЛУ/ШЛУ ТБ.
Клинический пример №1
Больной, 18 лет, мужчина, студент
Анамнез: Контакт с больным туберкулезом отрицает. За 2020 год похудел на 8 кг. Изменения в легких выявлены на ФЛГ от 09.03.2021 г. Проба с АТР - папула 10 мм от 22.03.2021 г. Лечение в клинике №2 МНПЦ БТ с диагнозом Инфильтративный туберкулез правого легкого в фазе распада и обсеменения. МБТ (-). Проводилось лечение в объеме: Н 0,6, R 0,45, Z 1,5, Е 1,2. На контрольной МСКТ ОГК от 29.07.2021 г. - Увеличение инфильтрата в S3 и увеличение полости распада, уменьшение размеров и частичного рассасывания отдельных очагов в S1,2,3 правого легкого. Обратился в специализированное лечебно-профилактическое учреждение.
При поступлении: Жалобы на кашель с мокротой. Состояние средней степени тяжести. Температура тела 37,1°С.Кожные покровы физиологической окраски, умеренной влажности, чистые. Периферические лимфатические узлы не пальпируются. В легких дыхание везикулярное, влажные хрипы в верхних отделах справа. ЧД 17 в 1 мин. SpO2 98%. Тоны сердца ясные, ритм правильный. ЧСС=PS=80 в минуту. АД 125/85 мм.рт.ст. Живот мягкий, безболезненный при пальпации. Печень по краю реберной дуги, безболезненная при пальпации. Селезенка не пальпируется. Отеков нет. Стул регулярный, оформленный.
В общем анализе крови - повышение уровня СОЭ - 75 мм/ч;
В биохимическом анализе крови - СРБ - 9 г/л, функция печени в норме: АЛТ - 13,8 ед/л, ACT - 20,7 ед/л, общий белок - 78,6 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 34, AT (III) - 85%, фибриноген - 3,75 г/л, Д - димер - 0,21.
В анализе мокроты 3-х кратно - ДНК МБТ обнаружена, КУМ+, выявлен рост МБТ.
Установлена ШЛУ МБТ по «СИНТОЛ» - лекарственная устойчивость к Изониазиду, Рифампицину, фторхинолонам.
По данным ФВД - вентиляционная способность легких в норме. FEV1 - 105,6%; FVC-94,8%.
Выполнена МСКТ ОГК - в верхней доле правого легкого отмечаются множественные участки перибронхиальной инфильтрации с наличием в S3 двух воздушных полостей с неравномерно утолщенными стенками. Данные полости дренируются бронхами. Просветы дренажных бронхов расширены, частично заполнены патологическим субстратом, стенки утолщены. Отмечается наличие добавочной доли правого легкого. Установлен рентгенологический синдром в виде наличия полостей распада в правом легком (фиг.1, а).
Выполнена бронхоскопия для оценки состояния трахеобронхиального дерева - устья бронхов 1-5 порядка справа и слева открыты, не деформированы, шпоры их острые. Слизистая трахеи (начиная от 3-его хрящевого полукольца) на правой стенке с дистальным распространением на ПГБ, ВДБ, В2 и В3 справа гиперемирована, отечна, с неровным рельефом по типу «булыжной мостовой», контактно ранимая, сосудистый рисунок смазан. Слизистая остальных бронхов справа и бронхов слева бледно-розовая, сосудистый рисунок прослеживается. Отмечается дренаж слизисто-гнойного секрета из В3 справа (фиг.1, б). Заключение: Эндоскопическая картина может соответствовать инфильтративному туберкулезу бронхов с поражением дистальной части трахеи, ПГБ, ПВДБ, В2 и В3 справа.
Установлен клинический диагноз: инфильтративный туберкулез верхней доли правого легкого в фазе распада и обсеменения. МБТ (+). ШЛУ МБТ. Инфильтративный туберкулез бронхов с поражением дистальной части трахеи, ПГБ, ПВДБ, В2 и В3 справа.
Учитывая данные ЛУ МБТ, выявленный рентгенологический синдром в виде полостей распада, наличие синдрома интоксикации, специфический процесс трахеи и бронхах противотуберкулезная терапия была развернута по 5 режиму химиотерапии в объеме: Левофлоксацин 1.0, Бедаквилин по схеме, Капреомицин 1.0 в/м, Циклосерин 0.75, Линезолид 0.6. Ингаляционная терапия в объеме: Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер; Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер; Ингаляционные глюкокортикостероиды - Пульмикорт 0,5 мг 2 раза в день через небулайзер.
Нежелательных побочных реакций на прием противотуберкулезных препаратов не отмечалось.
Динамика через 1 месяц лечения:
Отмечалось улучшение самочувствия пациента, отсутствие жалоб, прекращение кашля с выделением мокроты.
В общем анализе крови - СОЭ - 10 мм/ч, лейкоциты в норме;
В биохимическом анализе крови - снижение уровня СРБ - 4 г/л. Функция печени в норме: АЛТ - 10,2 ед/л, ACT - 22,5 ед/л, общий белок -74,2 г/л. Остальные показатели в пределах нормы;
В коагулограмме - АЧТВ - 35, AT (III) - 82%, фибриноген - 2,78 г/л, Д - димер - 0,22;
В анализе мокроты - ДНК МБТ и КУМ не обнаружены, получен отрицательный рост МБТ.
По данным ФВД - показатели вентиляционной способности легких в норме. FEV1 - 105,9%; FVC - 97,1%;
Комплексное лечение было продолжено в прежнем объеме, переносимость препаратов удовлетворительная.
Динамика через 2 месяца лечения.
Состояние пациента расценивалось как удовлетворительным, отмечалось отсутствие жалоб. Синдрома интоксикации не наблюдалось.
В общем анализе крови - показатели без патологических отклонений.
В биохимическом анализе крови - показатели без патологических отклонений. Функция печени в норме: АЛТ - 12,9 ед/л, ACT - 21,3 ед/л, общий белок - 74,8 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 35, AT (III) - 91%, фибриноген - 2,55 г/л, Д - димер - 0,26.
В анализе мокроты - ДНК МБТ и КУМ не обнаружены. Получен отрицательный рост МБТ.
По данным ФВД - показатели вентиляционной способности легких в норме. FEV1 - 104,9%; FVC - 98,6%.
На контрольной МСКТ ОГК - отмечается частичное рассасывание очагово-инфильтративных изменений верхней доли правого легкого с закрытием одной и уменьшением размеров до 13x9 мм другой полости распада (фиг.2,а).
При контрольной бронхоскопии - бронхи слева без особенностей. Справа - слизистая на всем протяжении ПГБ и в зоне устья ПВДБ, шпоры ПВДБ ярко гиперемирована, отечна, отмечается рассасывание инфильтративных изменений. Слизистая нижележащих отделов справа без особенностей, устья бронхов 1-5 порядка ниже зоны ПВДБ открыты не деформированы. В зоне шпоры ПВДБ определяется разрастание грануляционной ткани (фиг.2, б). Заключение: положительная эндоскопическая динамика.
Динамика через 4 месяца лечения
Состояние пациента расценивалось как удовлетворительным, отмечалось отсутствие жалоб, прекращение кашля с выделением мокроты. Синдрома интоксикации не наблюдалось.
В общем анализе крови - показатели без патологических отклонений.
В биохимическом анализе крови - показатели без патологических отклонений. Функция печени в норме: АЛТ - 8,8 ед/л, ACT - 22,7 ед/л, общий белок - 72,6 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 35, AT (III) - 98%, фибриноген - 2,75 г/л, Д - димер - 0,27.
В анализе мокроты - ДНК МБТ и КУМ не обнаружены. Получен отрицательный рост МБТ.
По данным ФВД - вентиляционная способность легких в норме. FEV1 - 101,6%; FVC-96,2%.
На контрольной МСКТ ОГК - отмечается частичное рассасывание большинства ранее определяемых очагово-инфильтративных изменений верхней доли правого легкого с закрытием полости распада (фиг.3, а).
При контрольной бронхоскопии справа отмечается редукция изменений слизистой в ПГБ, в области устья ПВДБ на передней стенке слабо выраженное изменение рельефа в виде единичных узелков, слизистая над ними гладкая с регулярными сосудистым рисунком, гиперемия и отек в данной зоне отсутствуют. В области шпоры ПВДБ - сформировавшийся негрубый линейный рубец (фиг.3, б). Заключение: регресс инфильтративных изменений ПГБ, ПВДБ и трахеи.
Заключение: у пациента с впервые выявленным туберкулезом легких при поступлении отмечался умеренно выраженный синдром интоксикации, наличие массивного бактериовыделения, установлена ШЛУ МБТ. Выявлен рентгенологический синдром в виде полостей распада. При проведении бронхоскопии выявлен инфильтративный туберкулез бронхов ПГБ, ПВДБ, В2 и В3 справа с поражением дистальной части трахеи. Противотуберкулезная терапия была развернута по 5 режиму химиотерапии с учетом данных ЛУ МБТ. Согласно разработанной тактики ведения больных туберкулезом легких и бронхов при наличии рентгенологического синдрома в виде полостей распада была назначена ингаляционная терапия с включением муколитических, антисептических препаратов и ингаляционных глюкокортикоидов. Благодаря примененной тактике, через 4 месяца лечения удалось добиться купирования синдрома интоксикации, прекращение бактериовыделения, выраженной положительной динамики туберкулезного процесса в виде закрытие полостей распада и регресса инфильтративных изменений в бронхах, снизить риск развития бронхобструкции и значительной рубцовой деформации, что в итоге повысило качество жизни больного.
Клинический пример №2.
Пациентка А., 20 лет, женщина, студентка.
Анамнез: отмечает длительный контакт с братом, получавшим противотуберкулезную терапию по 1РХТ в 2012 году, проводилась химиопрофилактика Изониазидом. Впервые туберкулез выявлен в 2019 при профосмотре на учебе. Направлена к фтизиатру по месту жительства, установлен диагноз Инфильтративный туберкулез легких, получала лечение по 1 режиму химиотерапии в течение года. В 2020 года закончила курс XT, снята с учета. В 2022 году рецидив специфического процесса, обследована в ПТД по месту жительства, выявлены округлые образования с распадом легочной ткани в обоих легких, в мокроте обнаружена ДНК МБТ, ЛУ к R. Лечение было развернуто по 5 режиму химиотерапии. Отказалась от продолжения лечения и обратилась в ПТД г. Подольска. Участковым фтизиатром была направлена на стационарное лечение в лечебное учреждение, где находилась на лечении с 22.04.22 г. по 9.08.22 г. с диагнозом очаговый туберкулез верхней доли правого легкого. Выявлен туберкулез верхнедолевого бронха справа, бронхонодулярный свищ. Лечение было развернуто по 5 РХТ в объеме: Пиразинамид, Левофлоксацин, Линезолид, Бедаквилин, Циклосерин. При проведении ФБС от 1.08.22 г. динамики не отмечалось. На МСКТ ОГК от 27.06.22 г рентгенологической динамики не было получено. Была выписана по семейным обстоятельствам и обратилась в специализированное лечебно-профилактическое учреждение для определения дальнейшей тактики ведения.
При поступлении: жалобы на кашель с гнойной мокротой. Состояние удовлетворительное. Температура тела - 36,6°С. Кожные покровы физиологической окраски, умеренной влажности. На коже лица отмечаются папулезные высыпания без признаков воспаления. Периферические лимфатические узлы не пальпируются. Отеков нет. Грудная клетка симметрична. При аускультации дыхание везикулярное, хрипов нет. ЧДД 17 в мин. SpO2 97%. Тоны сердца ясные ритмичные. ЧСС=Ps=80уд. в мин, АД 125/85 мм рт ст. Живот при пальпации мягкий, безболезненный. Печень по краю реберной дуги. Симптом поколачивания отрицательный с обеих сторон. Стул и мочеиспускание в норме.
В общем анализе крови - повышение уровня СОЭ - 30 мм/ч.
В биохимическом анализе крови - СРБ - 9 г/л. Функция печени в норме: АЛТ - 16,9 ед/л, ACT - 26,4 ед/л, общий белок - 74,6 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 36, AT (III) - 85%, фибриноген - 3,04 г/л.
В анализе мокроты 3-х кратно - ДНК МБТ обнаружена, КУМ не обнаружены.
Установлена МЛУ МБТ по «СИНТОЛ» - лекарственная устойчивость к Изониазиду, Рифампицину.
По данным ФВД - вентиляционная способность легких в норме. FEV1 - 91,4%; FVC-88,6%.
Выполнена КТ ОГК - отрицательная динамика в виде нарастания очагово-инфильтративных изменений в S2 правого легкого и нарастания признаков бронхиолита в S9, S10 правого легкого. Положительная динамика в виде уменьшения выраженности и интенсивности интерстициальных изменений по типу «матового стекла» в S1, S2 правого легкого и уменьшения явления бронхиолита в S4, S7, S8 правого легкого. Установлен рентгенологический синдром в виде сливных фокусов инфильтрации и туберкулем в правом легком (фиг.4, а).
Выполнена бронхоскопия для оценки состояния трахеобронхиального дерева - гортань без особенностей. Трахея свободна, карина острая, бифуркация расширена. При осмотре бронхов справа: в области шпоры верхнедолевого бронха визуализируется бронхонодулярный свищ, покрытый некротическим отделяемым, слизистая ВДБ инфильтрирована, устья В3 и B2B стенозированы за счет компрессии и отека слизистой, при инструментальной пальпации в области свища ткани рыхлые. В просвете СДБ также определяется бронхонодулярный свищ, плотный, слизистая имеет неровный рельеф (фиг.4, б). Заключение: картина туберкулеза ПВДБ. СДБ и ВГЛУ 11S и 12М.
Установлен клинический диагноз: множественные туберкулемы правого легкого в фазе обсеменения. МБТ (-). МЛУ МБТ. Туберкулез ПВДБ, СДБ и ВГЛУ 11S и 12М.
Учитывая данные ЛУ МБТ и выявленный рентгенологический синдром в виде инфильтративных изменений и распространенный специфический процесс в бронхах с наличием бронхонодулярных свищей, была назначена противотуберкулезная терапия с учетом данных ЛУ МБТ с парентеральным введением химиопрепаратов при МЛУ/ШЛУ МБТ с предварительным сроком с 18-24 месяца, при наличии лекарственной устойчивости МБТ введен 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25% и 2 шприца Амикацин/Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки, (причем, при ЛЧ МБТ предварительный срок устанавливают не менее 6 месяцев, включая лимфотропную терапию для увеличения биодоступности химиопрепаратов ежедневно и при сохраненной лекарственной чувствительности возбудителя и был бы введен 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%, 2 шприца Изониазид 0,500 мг) и назначена ингаляционная терапия в объеме муколитического отхаркивающего средства Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер (причем, при наличии полости деструкции менее 4 см, назначают антисептическое средство Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер) и ингаляционные глюкокортикостероиды Пульмикорт 0,5 мг 2 раза в день через небулайзер.
Нежелательных побочных реакций на прием противотуберкулезных препаратов не отмечалось.
Динамика через 1 месяц лечения:
Отмечалось улучшение самочувствия пациента, отсутствие жалоб, прекращение кашля с выделением мокроты.
В общем анализе крови - СОЭ - 8 мм/ч, лейкоциты в норме.
В биохимическом анализе крови - снижение уровня СРБ - 3 г/л. Функция печени в норме: АЛТ - 17,4 ед/л, ACT - 28,3 ед/л, общий белок - 76,2 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 36, AT (III) - 87%, фибриноген - 2,63 г/л.
В анализе мокроты - ДНК МБТ и КУМ не обнаружены, получен отрицательный рост МБТ.
По данным ФВД - показатели вентиляционной способности легких в норме. FEV1 - 89%; FVC - 91,1%.
Комплексное лечение было продолжено в прежнем объеме, переносимость препаратов удовлетворительная.
Динамика через 2 месяца лечения:
Состояние пациента расценивалось как удовлетворительным, отмечалось отсутствие жалоб. Синдрома интоксикации не наблюдалось.
В общем анализе крови - показатели без патологических отклонений.
В биохимическом анализе крови - показатели без патологических отклонений. Функция печени в норме: АЛТ - 20,8 ед/л, ACT - 25,2 ед/л, общий белок - 77,1 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 34, AT (III) - 85%, фибриноген - 2,47 г/л.
В анализе мокроты - ДНК МБТ и КУМ не обнаружены. Получен отрицательный рост МБТ.
По данным ФВД - показатели вентиляционной способности легких в норме. FEV1 - 91,5%; FVC - 88,8%.
На контрольной МСКТ ОГК - отмечается положительная динамика в виде частичного рассасывания инфильтративных изменений в S3 и S4 правого легкого. В остальных отделах обоих легких сохраняются ранее выявленные плотные очаги в прежнем количестве и прежних размеров. Визуализируются лимфоузлы прежних размеров; лимфоузлы правой бронхопульмональной группы увеличены до 12 мм. Верхние паратрахеальные, парааортальные, субаортальные неоднородной плотности за счет частичной кальцинации (фиг.5, а).
При контрольной бронхоскопии - бронхи слева без особенностей. Отмечается положительная динамика в виде уменьшения зоны инфильтрации слизистой в области шпоры ВДБ справа и в СДБ, отмечается уменьшение размеров бронхонодулярных свищей, частичное уменьшение количества некротического налета (фиг.5, б).
Динамика через 4 месяца лечения.
Состояние пациента расценивалось как удовлетворительным, отмечалось отсутствие жалоб, прекращение кашля с выделением мокроты. Синдрома интоксикации не наблюдалось.
В общем анализе крови - показатели без патологических отклонений.
В биохимическом анализе крови - показатели без патологических отклонений. Функция печени в норме: АЛТ - 19,8 ед/л, ACT - 25,2 ед/л, общий белок - 78,1 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 35, AT (III) - 87%, фибриноген - 2,75 г/л.
В анализе мокроты - ДНК МБТ и КУМ не обнаружены. Получен отрицательный рост МБТ.
По данным ФВД - вентиляционная способность легких в норме. FEV1 - 92,6%; FVC - 89,8%.
На контрольной МСКТ ОГК - В верхней доле правого легкого сохраняются ранее выявленные с центральной кальцинацией туберкулемы и множественные разнокалиберные частично сгруппированные очаги. В S2 правого легкого сохраняются изменения пораженной ветви бронха в виде расширения и заполнения патологическим субстратом его просвета. В S6 правого легкого немногочисленные разнокалиберные очаги в прежнем количестве и прежних размеров (фиг.6, а).
При контрольной бронхоскопии - отмечается положительная динамика в виде полного исчезновения зоны инфильтрации слизистой в области шпоры ВДВ справа и в СДБ. В области шпоры ВДБ визуализируется бронхонодулярный свищ, без некротических наложений, с редукцией указаний изменений. Слизистая шпоры ПВДБ без признаков специфического поражения. В просвете СДБ определявшийся ранее бронхонодулярный свищ не визуализируется (фиг.6, б). Заключение: туберкулез ПВДБ, СДБ и ВГЛУ с выраженной положительной динамикой в виде стихания воспаления и уменьшения размеров свищей.
Заключение: у пациентки с длительно текущим туберкулезным процессом в легких при поступлении синдрома интоксикации не отмечалось, в мокроте выявлена ДНК МБТ, установлена МЛУ МБТ, бактериовыделения не установлено. Выявлен рентгенологический синдром в виде инфильтративных изменений в правом легком без признаков уменьшения объема легочной ткани. При проведении бронхоскопии выявлен распространенный туберкулезный процесс правого верхнедолевого бронха и среднедолевого бронха с наличием бронхонодулярных свищей. Противотуберкулезная терапия была развернута по 5 режиму химиотерапии с учетом данных ЛУ МБТ с преимущественным парентеральным введением препаратов и лимфотропной терапии. Согласно разработанной тактики ведения больных туберкулезом легких и бронхов была назначена ингаляционная терапия с включением муколитичеких, антисептических препаратов и ингаляционных глюкокортикоидов. Благодаря примененной тактике, через 4 месяца лечения удалось добиться купирования синдрома интоксикации, стойкого отсутствия бактериовыделения, выраженной положительной динамики туберкулезного процесса в легких и бронхах, снизить риск развития бронхобструкции и значительной рубцовой деформации, что в итоге повысило качество жизни больного.
Клинический пример №3.
Пациентка Я., 55 лет, женщина, пенсионерка.
Анамнез: ранее туберкулезом не болела, контакт с больным туберкулезом отрицает. Предыдущее ФЛГ обследование в 2018 году - без патологических изменений. Ухудшение состояния отмечает с августа 2020 года, когда появились хрипы в легких (со слов пациентки) при глубоком дыхание в сочетание с кашлем. Самостоятельно обратилась для проведения КТ ОГК, по результатам которой заподозрен онкологический процесс. Самостоятельно обратилась в ГКБ №40, была госпитализирована в онкологическое отделение. 29.09.20 г. проведена бронхоскопия, выявлены поражения слизистой ТБД с захватом трахеи. Данных за онкологических процесс не выявлено, дополнительных микробиологических исследований не проводилось. Направлена в специализированное лечебно-профилактическое учреждение. В консультативном отделении В мокроте выявлена ДНК МБТ. Госпитализирована.
При поступлении: жалобы на кашель с мокротой, одышку при физической нагрузке, осиплость голоса, повышение температуры тела до 38°С. Объективно: состояние средней степени тяжести за счет распространенности специфического процесса и синдрома интоксикации. Кожные покровы физиологической окраски, без высыпаний. Температура тела 37,1°С. Лимфатические узлы не пальпируются. В легких дыхание ослабленное везикулярное, хрипов нет. ЧДД 16 в мин. SpO2 - 97%. тоны сердца ясные, ритмичные. ЧСС=Пульс=70 в мин. АД120/70 мм.рт.ст. Живот при пальпации мягкий, безболезненый. Печень у края реберной дуги гладко-эластичная, при пальпации безболезненая.
В общем анализе крови - повышение уровня СОЭ - 93 мм/ч.
В биохимическом анализе крови - СРБ - 90 г/л, остальные показатели в пределах нормы. Функция печени в норме: АЛТ - 15,9 ед/л, ACT - 26,7 ед/л, общий белок - 76,6 г/л.
В коагулограмме - АЧТВ - 39, AT (III) - 99%, фибриноген - 4,74 г/л, Д - димер - 0,54.
В анализе мокроты 3-х кратно - ДНК МБТ обнаружена, КУМ+.
Установлена МЛУ МБТ по «СИНТОЛ» - лекарственная устойчивость к Изониазиду, Рифампицину.
По данным ФВД - вентиляционная способность легких в норме. FEV1 - 96%; FVC - 108,1%.
Выполнена МСКТ ОГК - проявления перибронхиальной инфильтрации в S3 и S5 правого легкого и в нижней доле левого легкого и одновременно крупная зона сливной инфильтрации в нижней доле правого легкого. В нижней доле левого легкого преобладают проявления мелкоочаговой инфильтрации. Отмечается сужение верхнедолевого бронха правого легкого до 2,8 мм. Просветы сегментарных бронхов легких умеренно расширены. Установлен рентгенологический синдром в виде наличия лимфаденопатии ВГЛУ и ателектаза легочной ткани справа (фиг.7, а).
Выполнена бронхоскопия для оценки состояния трахеобронхиального дерева - При осмотре гортани отмечается редукция левой голосовой складки, подвижность гортани не нарушена, однако полного смыкания складок не происходит. В подскладковом отделе - умеренное количество слизисто-гнойного отделяемого. На уровне двух полуколец трахеи от подскладкового отдела определяется зона некротических наложений с постепенным слиянием и расширением до полного охвата полуокружности трахеи в зоне ее хрящевой части, с формированием массивных некротических наложений. Бифуркация несколько расширена, в области карины - также некротические наложения. Устье ПГБ стенозировано до 1-2 ст за счет некротических наложений и разрастаний по типу грануляционной ткани, с поражением ПВДБ, устье ВДВ справа стенозировано до 3 ст, обтурировано большим объемом гнойного отделяемого. Нижележащие устья бронхов справа без особенностей. Слева бронхи без особенностей (фиг.7, б).
Установлен клинический диагноз: инфильтративный туберкулез правого легкого в фазе обсеменения. Язвенно-некротическое субтотальное туберкулезное поражение стенки трахеи, бифуркации трахеи, правого главного бронха и ПВДБ. Редукция левой голосовой связки. МБТ (+). МЛУ МБТ.
Учитывая данные ЛУ МБТ, выявленный рентгенологический синдром в виде лимфаденопатии и ателектаза легочной ткани, распространенный специфический процесс в трахеи и бронхах, назначена противотуберкулезная терапию с парентеральным введением химиопрепаратов при МЛУ/ШЛУ МБТ сроком 18-24 месяца (причем, при ЛЧ МБТ срок устанавливают не менее 6 месяцев, назначают лимфотропную терапию при отсутствии противопоказаний ежедневно, при сохраненной лекарственной чувствительности возбудителя вводят 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%, 2 шприца Изониазида 0,500 мг), при наличии лекарственной устойчивости МБТ ввели 1 шприц 5000 ЕД гепарина с 9 мл новокаина 0,25%, 2 шприца Амикацин/Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки, а также назначены системные пероральные глюкокортикостероиды сроком на 1,5 месяца (с последующей отменой препарата в объеме Преднизолон 15 мг ежедневно утром) и назначают ингаляционную терапию в объеме антисептического средства Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер, ингаляционные глюкокортикостероиды Пульмикорт 0,5 мг х 2 раза в день через небулайзер.
Нежелательных побочных реакций на прием противотуберкулезных препаратов не отмечалось.
Динамика через 1 месяц лечения:
Отмечалось улучшение самочувствия пациентки, отсутствие жалоб, прекращение кашля с выделением мокроты и одышки. Осиплости голоса не отмечалось.
В общем анализе крови - СОЭ - 38 мм/ч, лейкоциты в норме.
В биохимическом анализе крови - снижение уровня СРБ - 30 г/л. Функция печени в норме: АЛТ - 23,3 ед/л, ACT - 22,7 ед/л, общий белок -75,6 г/л. Остальные показатели в пределах нормы.
В коагулограмме - АЧТВ - 40, AT (III) - 94%, фибриноген - 4,47 г/л, Д - димер - 0,67.
В анализе мокроты - ДНК МБТ обнаружена, КУМ не обнаружены, получен отрицательный рост МБТ.
По данным ФВД - показатели вентиляционной способности легких в норме. FEV1 - 88,1%; FVC - 109,5%;
Комплексное лечение было продолжено в прежнем объеме, переносимость препаратов удовлетворительная.
Динамика через 2 месяца лечения:
Состояние пациента расценивалось как удовлетворительным, отмечалось отсутствие жалоб. Синдрома интоксикации не наблюдалось.
В общем анализе крови - показатели без патологических отклонений. В биохимическом анализе крови - показатели без патологических отклонений.
В анализе мокроты - ДНК МБТ и КУМ не обнаружены. Получен отрицательный рост МБТ.
По данным ФВД - показатели вентиляционной способности легких в норме. FEV1 - 90,4%; FVC - 118,1%.
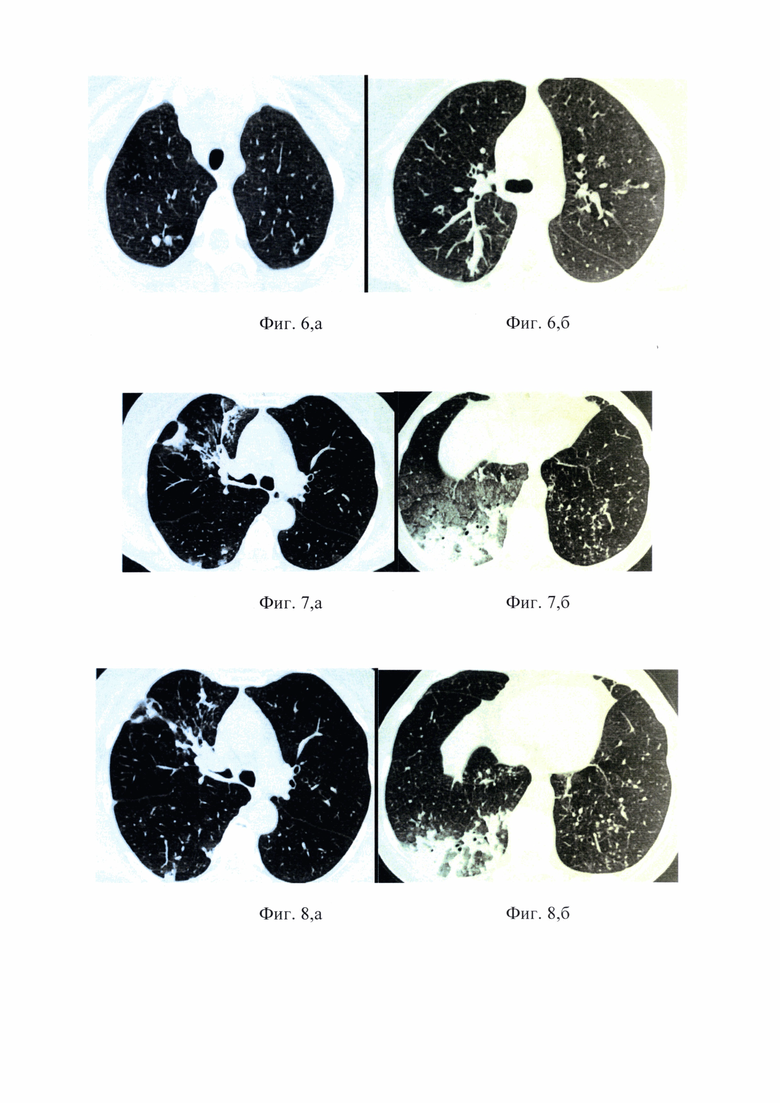
На контрольной МСКТ ОГК - отмечается частичное рассасывание очагово-инфильтративных изменений в верхней доле правого легкого и в нижних долях обоих легких. Просвет Б3 справа частично заполнен патологическим субстратом с признаками наличия бронхоэктатических изменений. Отмечается сужение главного правого бронха до 4,5x5 мм; просвет верхнедолевого бронха в месте отхождения от главного сужен до 2,7x1,7 мм. Просветы сегментарных бронхов правого легкого умеренно расширены (фиг.8, а).
При контрольной бронхоскопии - гортань без особенностей, в средней и дистальной трети трахеи отмечается разрастание грануляционной ткани и формирование рубцов, сохраняется инфильтрация слизистой стенок трахеи и бифуркации, некротический налет отсутствует. В дистальной части просвет трахеи деформирован, сужен в передне-заднем направлении, в проекции ВГЛУ 4Кгруппы-компрессия извне с конусовидным выбуханием белого налета. Просвет правого главного бронха стенозирован до 1/2 за счет компрессии извне (фиг.8, б). Устье ПВДБ визуализации не доступно ввиду дренирования из него гнойного отделяемого в большом количестве. Слизистая ПГБ и ПВДБ инфильтрирована, отечна. Слизистая медиальной стенки промежуточного бронха умеренно гиперемирована, отечна. Остальные бронхи и слева без особенностей.
Динамика через 4 месяца лечения.
Состояние пациента расценивалось как удовлетворительным, отмечалось отсутствие жалоб, прекращение кашля с выделением мокроты. Синдрома интоксикации не наблюдалось.
В общем анализе крови - показатели без патологических отклонений;
В биохимическом анализе крови - показатели без патологических отклонений;
В анализе мокроты - ДНК МБТ и КУМ не обнаружены. Получен отрицательный рост МБТ.
По данным ФВД - вентиляционная способность легких в норме. FEV1 - 88,6%; FVC - 108,8%.
На контрольной МСКТ ОГК - отмечается дальнейшее рассасывание очагово-инфильтративных изменений в верхней доле правого легкого и в нижних долях обоих легких. Сохраняется сужение главного правого бронха до 4,5x5 мм; просвет верхнедолевого бронха в месте отхождения от главного сужен до 2,7x1,7 мм (фиг.9, а).
При контрольной бронхоскопии - гортань без особенностей. Просвет трахеи в дистальной трети деформирован за счет рубцов стенозирован до 1 ст. На момент осмотра отмечается положительная динамика: в дистальной трети трахеи, в области бифуркации и в ПГБ на слизистой отсутствуют инфильтративные изменения, сформированы рубцы; отсутствует некротический налет, устье ПГБ стенозировано до 1-2 ст, ПВДБ - до 3 ст. за счет рубцов (фиг.9, б). В области устья ПВДБ определяется разрастание грануляционной ткани. Заключение: Эндоскопическая картина регресса туберкулеза трахеи, ПГБ, ПВДБ с формированием посттуберкулезных Рубцовых стенозов дистальной трети трахеи до 1 ст, ПГБ до 2 ст, ПВДБ до 3 ст. Положительная динамика.
Заключение: у пациентки с впервые выявленным туберкулезным процессом в легких при поступлении отмечалось наличие синдрома интоксикации и осиплость голоса, в мокроте выявлено наличие бактериовыделения, установлена МЛУ МБТ. Выявлен рентгенологический синдром в виде лимфаденопатии и ателектаза легочной ткани. При проведении бронхоскопии выявлен распространенный туберкулезный процесс трахеи, правого главного бронха и правого верхнедолевого бронха. Противотуберкулезная терапия была развернута по 5 режиму химиотерапии с учетом данных ЛУ МБТ с преимущественным парентеральным введением препаратов. Согласно разработанной тактики ведения больных туберкулезом легких и бронхов была назначена ингаляционная терапия в виде глюкокортикостероидов, антисептиков. В схему лечения включены системные пероральные глюкокортикостероиды.
Благодаря установленной лекарственной устойчивости возбудителя и назначению противотуберкулезной терапии в сочетании с ингаляционной терапией, через 4 месяца лечения удалось добиться стойкого отсутствия синдрома интоксикации и бактериовыделения, выраженной положительной динамики туберкулезного процесса по данным МСКТ ОГК и контрольной бронхоскопии.
Преимущества предполагаемого способа лечения больных с туберкулезом легких и бронхов, в том числе с МЛУ/ШЛУ возбудителя, с учетом рентгенологического синдрома:
- расширяется арсенал технических средств, направленных на совершенствование терапевтической тактики ведения больных туберкулезом легких и бронхов с учетом рентгенологического синдрома;
- при наличии рентгенологического синдрома в виде полостей распада терапевтическая тактика направлена на улучшение проходимости просвета бронхов, что способствует укорочению сроков и увеличению частоты закрытия полостей распада;
- при наличии рентгенологического синдрома в виде сливных фокусов инфильтрации терапевтическая тактика направлена на укорочение сроков рассасывания инфильтративных изменений в легочной ткани;
- при наличии рентгенологического синдрома в виде лимфаденопатии ВГЛУ и ателектаза легочной ткани терапевтическая тактика направлена на снижение проявлений лимфаденопатии и увеличения шанса восстановления объема легочной ткани;
- повышается эффективность комплексного лечения больных туберкулезом, в том числе с МЛУ/ШЛУ возбудителя;
- повышается качество жизни больных туберкулезом легких и бронхов.
Таким образом, предложенный способ позволяет достичь требуемого технического результата, который заключается в повышении эффективности комплексного лечения пациентов с туберкулезом органов дыхания при наличии у пациентов рентгенологического синдрома.
| название | год | авторы | номер документа |
|---|---|---|---|
| Способ лечения больных с туберкулезом легких | 2024 |
|
RU2830337C1 |
| Способ выбора укороченных режимов химиотерапии при лечении туберкулеза легких | 2022 |
|
RU2805496C1 |
| Способ определения сроков оперативного вмешательства при применении укороченных курсов химиотерапии для лечения туберкулеза легких | 2022 |
|
RU2798945C1 |
| Способ мониторинга сывороточных концентраций Бедаквилина для оценки эффективности противотуберкулезной химиотерапии | 2024 |
|
RU2831888C1 |
| Способ лечения туберкулеза легких с множественной лекарственной устойчивостью микобактерий туберкулеза | 2018 |
|
RU2687743C1 |
| Способ лечения больных туберкулезом легких в сочетании с сахарным диабетом | 2023 |
|
RU2825182C1 |
| Способ диагностики и лечения гиперактивности бронхов у курящих и некурящих больных с туберкулезом легких | 2023 |
|
RU2822712C1 |
| Способ лечения туберкулеза бронхов у больных туберкулезом легких с МЛУ/ШЛУ возбудителя | 2019 |
|
RU2727760C1 |
| Способ определения течения туберкулезного процесса по состоянию микроциркуляторного русла у больных туберкулезом легких | 2024 |
|
RU2829185C1 |
| СПОСОБ РЕСПИРАТОРНОЙ РЕАБИЛИТАЦИИ БОЛЬНЫХ ТУБЕРКУЛЕЗОМ ЛЕГКИХ ПОСЛЕ ПНЕВМОНЭКТОМИИ | 2023 |
|
RU2832740C1 |

Изобретение относится к медицине, а именно к фтизиатрии, и касается способа лечения туберкулеза легких и бронхов с учетом рентгенологических синдромов. Предварительно проводят комплексную диагностику с целью верификации туберкулезного процесса органов дыхания, включая исследование мокроты молекулярно-генетическим способом, способом люминесцентной микроскопии и посева на жидкие и плотные питательные среды для выявления возбудителя, определение спектра лекарственной устойчивости возбудителя, исследование функции внешнего дыхания и выявляют рентгенологический синдром, используя МСКТ ОГК. При выявлении рентгенологических синдромов в виде полостных образований, сливных фокусов инфильтрации и туберкулем, лимфаденопатии ВГЛУ и ателектаза легочной ткани проводят бронхоскопию с целью подтверждения туберкулезного поражения бронхов и забора диагностического материала и проводят биохимические и коагулогические исследования. При наличии рентгенологического синдрома в виде полости распада назначают противотуберкулезную терапию на основании данных ЛУ МБТ с преимущественным внутривенным и внутримышечным введением химиопрепаратов при МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, и назначают ингаляционную терапию в объеме муколитического отхаркивающего средства, антисептического средства и ингаляционных глюкокортикостероидов. При наличии рентгенологического синдрома в виде инфильтрации назначают противотуберкулезную терапию с учетом данных ЛУ МБТ с парентеральным введением химиопрепаратов при МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, включают лимфотропную терапию для увеличения биодоступности химиопрепаратов ежедневно, назначают ингаляционную терапию в объеме муколитического отхаркивающего средства при наличии полости деструкции менее 4 см, антисептическое средство и ингаляционные глюкокортикостероиды. При наличии рентгенологического синдрома в виде внутригрудной лимфаденопатии, ателектазирования легочной ткани назначают противотуберкулезную терапию с парентеральным введением химиопрепаратов при МЛУ/ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, назначают лимфотропную терапию при отсутствии противопоказаний ежедневно, а также назначаются системные пероральные глюкокортикостероиды сроком на 1,5 месяца с последующей отменой препарата, назначают ингаляционную терапию в объеме антисептического средства, ингаляционные глюкокортикостероиды. Изобретение обеспечивает повышение эффективности комплексного лечения пациентов с туберкулезом органов дыхания при наличии у пациентов рентгенологического синдрома, достигается в способе, включающему комплексную диагностику и при наличии рентгенологического синдрома или в виде полости распада, или в виде инфильтрации, или в виде внутригрудной лимфаденопатии назначают противотуберкулезную терапию с парентеральным введением химиопрепаратов, лимфотропную терапию, а также системные пероральные глюкокортикостероиды и ингаляционную терапию с учетом конкретного синдрома. 1 з.п. ф-лы, 9 ил., 3 пр.
1. Способ лечения туберкулеза легких и бронхов с учетом рентгенологических синдромов, характеризующийся тем, что предварительно проводят комплексную диагностику с целью верификации туберкулезного процесса органов дыхания, включая исследование мокроты молекулярно-генетическим способом, способом люминесцентной микроскопии и посева на жидкие и плотные питательные среды для выявления возбудителя, определение спектра лекарственной устойчивости возбудителя, исследование функции внешнего дыхания и выявляют рентгенологический синдром, используя мультиспиральную компьютерную томографию органов грудной клетки (МСКТ ОГК), при этом при выявлении рентгенологических синдромов в виде полостных образований, сливных фокусов инфильтрации и туберкулем, лимфаденопатии внутригрудных лимфатических узлов (ВГЛУ) и ателектаза легочной ткани проводят бронхоскопию с целью подтверждения туберкулезного поражения бронхов и забора диагностического материала и проводят биохимические и коагулогические исследования, при этом при наличии рентгенологического синдрома в виде полости распада проводят противотуберкулезную терапию на основании данных лекарственной устойчивости микобактерий туберкулеза (ЛУ МБТ) с внутривенным и внутримышечным введением химиопрепаратов при множественной лекарственной устойчивости или широкой лекарственной устойчивости микобактерий туберкулеза (МЛУ или ШЛУ МБТ) сроком 18-24 месяца, при лекарственной чувствительности микобактерий туберкулеза (ЛЧ МБТ) - не менее 6 месяцев, и проводят ингаляционную терапию в объеме муколитического отхаркивающего средства Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер при полости деструкции менее 4 см, антисептическое средство Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер и ингаляционный глюкокортикостероид Пульмикорт 0,5 мг × 2 раза в день через небулайзер, при наличии рентгенологического синдрома в виде инфильтрации проводят противотуберкулезную терапию с учетом данных ЛУ МБТ с парентеральным введением химиопрепаратов при МЛУ или ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, проводят лимфотропную терапию для увеличения биодоступности химиопрепаратов ежедневно и при сохраненной лекарственной чувствительности возбудителя вводят 5000 ЕД гепарина с 9 мл новокаина 0,25%, Изониазид 0,500 мг, а при наличии лекарственной устойчивости МБТ вводят 5000 ЕД гепарина с 9 мл новокаина 0,25% и Амикацин или Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки, проводят ингаляционную терапию в объеме муколитического отхаркивающего средства Амброксол 2 мл на 2 мл физиологического раствора 2 раза в день через небулайзер при наличии полости деструкции менее 4 см, антисептическое средство Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер и ингаляционный глюкокортикостероид Пульмикорт 0,5 мг 2 раза в день через небулайзер, при наличии рентгенологического синдрома в виде внутригрудной лимфаденопатии, ателектазирования легочной ткани проводят противотуберкулезную терапию с парентеральным введением химиопрепаратов при МЛУ или ШЛУ МБТ сроком 18-24 месяца, при ЛЧ МБТ - не менее 6 месяцев, назначают лимфотропную терапию при отсутствии противопоказаний ежедневно, при сохраненной лекарственной чувствительности возбудителя вводят 5000 ЕД гепарина с 9 мл новокаина 0,25%, Изониазид 0,500 мг, при наличии лекарственной устойчивости МБТ вводят 5000 ЕД гепарина с 9 мл новокаина 0,25%, Амикацин или Капреомицин 15-20 мг/кг, но не более 1.0 г/сутки, а также применяют системный пероральный глюкокортикостероид сроком на 1,5 месяца с последующей отменой препарата в объеме Преднизолон 15 мг ежедневно утром, проводят ингаляционную терапию в объеме антисептического средства Диоксидин 1,5 мл на 2 мл физиологического раствора 2 раза в день через небулайзер, ингаляционный глюкокортикостероид Пульмикорт 0,5 мг × 2 раза в день через небулайзер.
2. Способ по п. 1, отличающийся тем, что для оценки эффективности лечения проводится сравнительный анализ результатов лечения ежемесячно, контроль - компьютерная томография органов грудной клетки (КТ ОГК) - проводится 1 раз в 2 месяца, а контроль бронхоскопии - через 1 и 2 месяца лечения, при этом в качестве критерия эффективности лечения используют прекращение бактериовыделения по данным анализа мокроты, рассасывание очагово-инфильтративных изменений в легких и закрытие полостей распада, уменьшение размеров внутригрудных лимфатических узлов, восстановление в объеме пораженной легочной ткани по данным компьютерной томографии органов грудной клетки, динамика регресса патологических изменений в бронхах.
| Способ лечения туберкулеза бронхов у больных туберкулезом легких с МЛУ/ШЛУ возбудителя | 2019 |
|
RU2727760C1 |
| СПОСОБ ЛЕЧЕНИЯ ТУБЕРКУЛЕЗА ЛЕГКИХ | 2002 |
|
RU2195313C1 |
| СПОСОБ ЛЕЧЕНИЯ ТУБЕРКУЛЕЗА ЛЕГКИХ | 2001 |
|
RU2229892C2 |
| СПОСОБ ЛЕЧЕНИЯ ТУБЕРКУЛЕЗА ЛЕГКИХ | 1996 |
|
RU2204408C2 |
| Способ лечения туберкулеза легких с множественной лекарственной устойчивостью микобактерий туберкулеза | 2018 |
|
RU2687743C1 |
| СПОСОБ И УСТРОЙСТВО ДЛЯ УДАЛЕНИЯ КОРЫ С БРЕВЕН | 1929 |
|
SU19339A1 |
| 0 |
|
SU158423A1 | |
| О.И | |||
| Симонова | |||
| Амброксол в терапии респираторной патологии у детей | |||
| ВОПРОСЫ СОВРЕМЕННОЙ ПЕДИАТРИИ | |||
| Пресс для выдавливания из деревянных дисков заготовок для ниточных катушек | 1923 |
|
SU2007A1 |
| Приспособление для точного наложения листов бумаги при снятии оттисков | 1922 |
|
SU6A1 |
| Приспособление для точного наложения листов бумаги при снятии оттисков | 1922 |
|
SU6A1 |
| Прибор для массовой выработки лекал | 1921 |
|
SU118A1 |
| Е.И.Шмелев, Г.М.Куклина Лечение | |||
Авторы
Даты
2024-09-03—Публикация
2023-04-06—Подача